Содержание
- 2. ЦЕЛЬ ЛЕКЦИИ: Помочь врачам педиатрам организовать диагностический процесс по пути установления синдромного диагноза, рассчитанного на гипердиагностику
- 3. ЗАДАЧИ: Дать определение для «синдрома острого живота» у детей, и обозначить круг заболеваний его вызывающих; Рассмотреть
- 4. ЗАДАЧИ: Рассмотреть современные возможности и информативность дополнительных методов исследования при острых процессах в брюшной полости у
- 5. ОПРЕДЕЛЕНИЕ: «Острый живот» – это собирательный термин объединяющий три группы патологических процессов в брюшной полости обусловленных:
- 6. ОСТРЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ БРЮШНОЙ ПОЛОСТИ У ДЕТЕЙ: Острый аппендицит; Острый дивертикулит; Острый холецистит; Острый панкреатит; Первичный
- 7. КИШЕЧНАЯ НЕПРОХОДИМОСТЬ: Инвагинация кишечника; Пилоростеноз; Спаечная непроходимость; Обтурация терминального отдела подвздошной кишки непереваренными пищевыми массами; Заворот
- 8. КРОВОТЕЧЕНИЕ В СВОБОДНУЮ БРЮШНУЮ ПОЛОСТЬ ИЛИ В ПРОСВЕТ КИШКИ: Повреждение паренхиматозных органов (печени, селезенки, почек) Повреждение
- 9. АКТУАЛЬНОСТЬ ПРОБЛЕМЫ ОСТРОГО ЖИВОТА У ДЕТЕЙ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ: Дети нуждающиеся в экстренной и срочной помощи
- 10. ТРУДНОСТИ В ОРГАНИЗАЦИИ ДИАГНОСТИЧЕСКОГО ПРОЦЕССА ПРИ СИНДРОМЕ «ОСТРОГО ЖИВОТА» У ДЕТЕЙ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ: Недостаток знаний
- 11. ПУТИ РЕШЕНИЯ ПРОБЛЕМЫ «ОСТРОГО ЖИВОТА» НА ДОГОСПИТАЛЬНОМ ЭТАПЕ: Основным для участкового педиатра является строгое соблюдение этапности
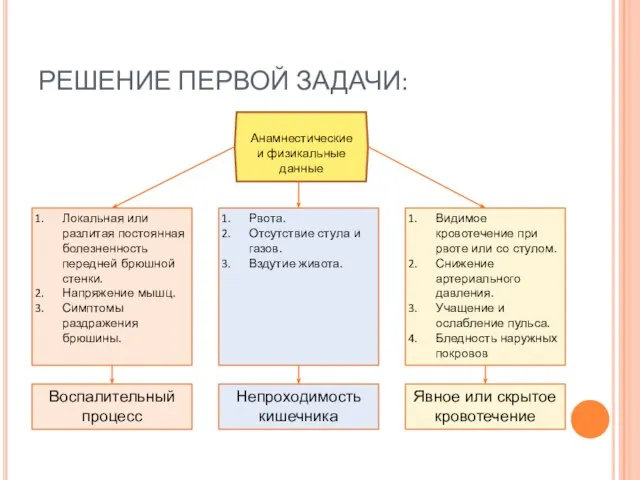
- 12. РЕШЕНИЕ ПЕРВОЙ ЗАДАЧИ: Анамнестические и физикальные данные Локальная или разлитая постоянная болезненность передней брюшной стенки. Напряжение
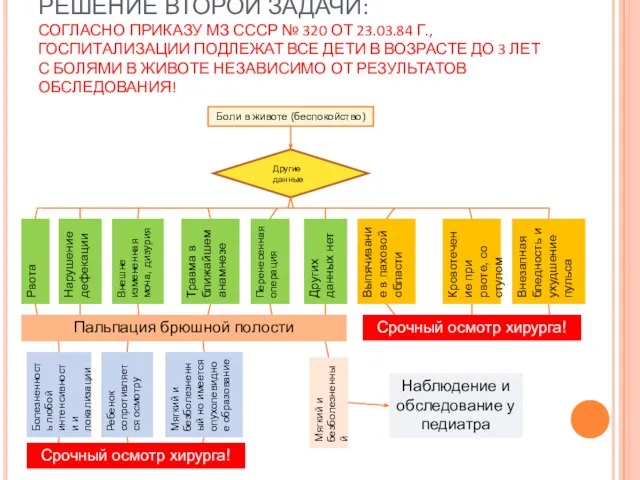
- 13. РЕШЕНИЕ ВТОРОЙ ЗАДАЧИ: СОГЛАСНО ПРИКАЗУ МЗ СССР № 320 ОТ 23.03.84 Г., ГОСПИТАЛИЗАЦИИ ПОДЛЕЖАТ ВСЕ ДЕТИ
- 14. РЕШЕНИЕ ТРЕТЬЕЙ ЗАДАЧИ. МЕТОДЫ ДОПОЛНИТЕЛЬНОЙ ДИАГНОСТИКИ (ДИАГНОСТИЧЕСКИЙ МИНИМУМ) Общий анализ крови. Общий анализ мочи. УЗИ –
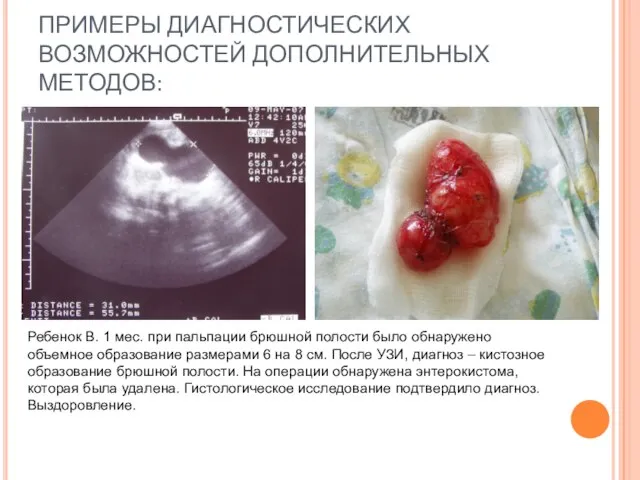
- 15. ПРИМЕРЫ ДИАГНОСТИЧЕСКИХ ВОЗМОЖНОСТЕЙ ДОПОЛНИТЕЛЬНЫХ МЕТОДОВ: Ребенок В. 1 мес. при пальпации брюшной полости было обнаружено объемное
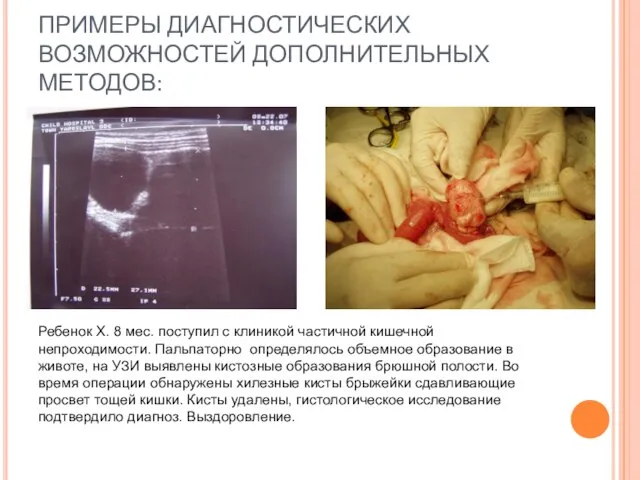
- 16. ПРИМЕРЫ ДИАГНОСТИЧЕСКИХ ВОЗМОЖНОСТЕЙ ДОПОЛНИТЕЛЬНЫХ МЕТОДОВ: Ребенок Х. 8 мес. поступил с клиникой частичной кишечной непроходимости. Пальпаторно
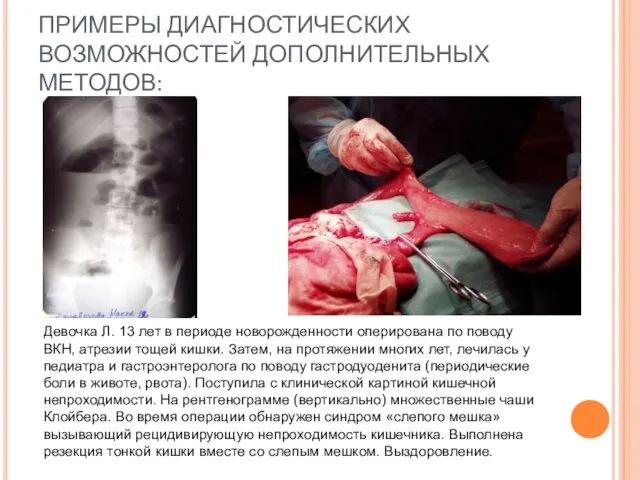
- 17. ПРИМЕРЫ ДИАГНОСТИЧЕСКИХ ВОЗМОЖНОСТЕЙ ДОПОЛНИТЕЛЬНЫХ МЕТОДОВ: Девочка Л. 13 лет в периоде новорожденности оперирована по поводу ВКН,
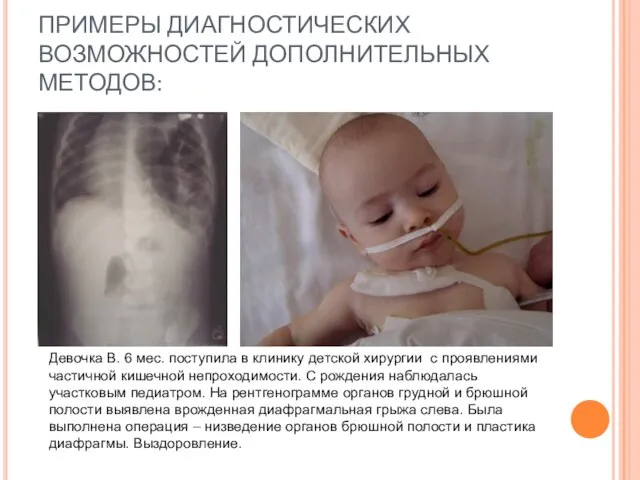
- 18. ПРИМЕРЫ ДИАГНОСТИЧЕСКИХ ВОЗМОЖНОСТЕЙ ДОПОЛНИТЕЛЬНЫХ МЕТОДОВ: Девочка В. 6 мес. поступила в клинику детской хирургии с проявлениями
- 19. РЕШЕНИЕ ЧЕТВЕРТОЙ ЗАДАЧИ ПЕРВАЯ ВРАЧЕБНАЯ ПОМОЩЬ У врача осматривающего ребенка на дому возможности оказания помощи очень
- 20. ПОДГОТОВКА К ТРАНСПОРТИРОВКЕ: Врач должен оценить состояние ребенка и определить транспортабельность больного. Вызвать по телефону консультанта
- 21. ПОДГОТОВКА К ТРАНСПОРТИРОВКЕ: При температуре (380 С и выше) проводятся гипотермические мероприятия (жаропонижающие, холод на живот).
- 22. ПРОТИВОПОКАЗАНИЯ К ТРАНСПОРТИРОВКЕ: Тяжелая степень дыхательной недостаточности. Тахиаритмия или брадикардия. Дегидратация тяжелой степени (отсутствие мочи, сухость
- 23. РЕШЕНИЕ ПЯТОЙ ЗАДАЧИ ТРАНСПОРТИРОВКА Для транспортировки ребенка в хирургический стационар используется только медицинский транспорт! Транспортировка ребенка
- 24. ОСТРЫЙ АППЕНДИЦИТ В 1886 году Reginald Fitz патологоанатом из Гарварда, опубликовал свою знаменитую статью «Воспаление червеобразного
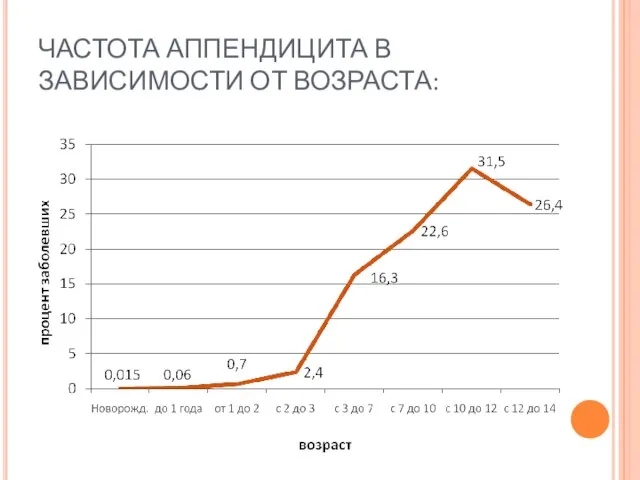
- 25. ЧАСТОТА АППЕНДИЦИТА В ЗАВИСИМОСТИ ОТ ВОЗРАСТА:
- 26. ПАТОГЕНЕЗ ОСТРОГО АППЕНДИЦИТА: Наиболее важный фактор в патогенезе острого аппендицита – обструкция просвета отростка обычно вызываемая
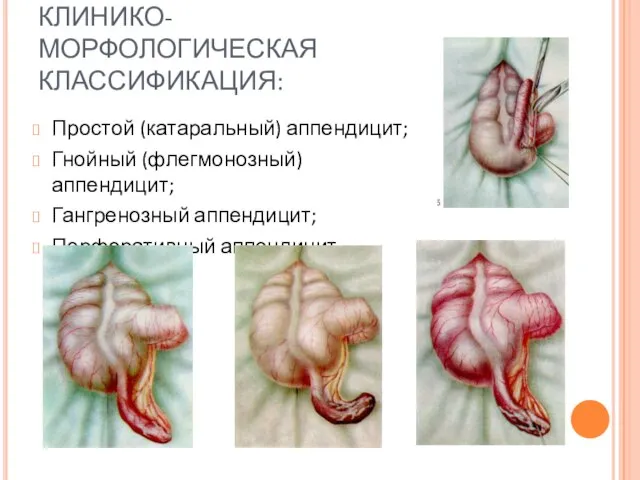
- 27. КЛИНИКО-МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ: Простой (катаральный) аппендицит; Гнойный (флегмонозный) аппендицит; Гангренозный аппендицит; Перфоративный аппендицит.
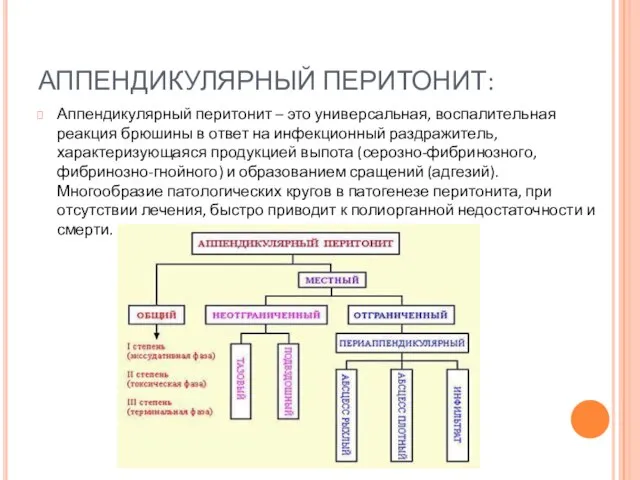
- 28. АППЕНДИКУЛЯРНЫЙ ПЕРИТОНИТ: Аппендикулярный перитонит – это универсальная, воспалительная реакция брюшины в ответ на инфекционный раздражитель, характеризующаяся
- 29. ДИАГНОСТИКА АППЕНДИЦИТА ВНИМАНИЕ! По мнению большинства родителей врач не установивший диагноз острого аппендицита – плохой врач.
- 30. КЛИНИЧЕСКИЕ СИМПТОМЫ: Боли в правой половине живота; Симптом Кохера (наблюдается у 2/3 больных аппендицитом); Рвота; Повышение
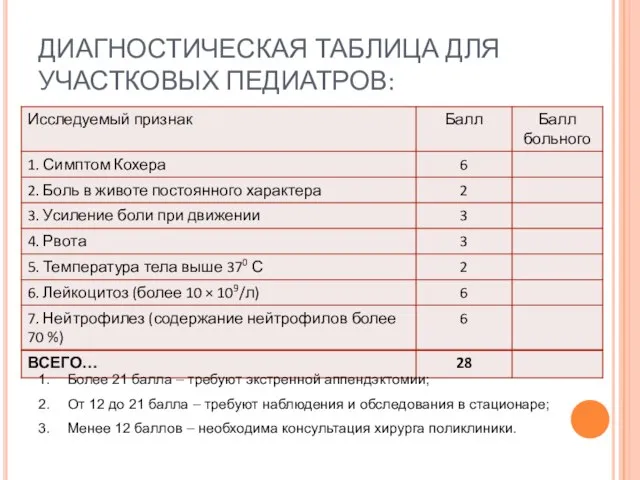
- 31. ДИАГНОСТИЧЕСКАЯ ТАБЛИЦА ДЛЯ УЧАСТКОВЫХ ПЕДИАТРОВ: Более 21 балла – требуют экстренной аппендэктомии; От 12 до 21
- 32. ОСМОТР ЖИВОТА: Осмотр живота основан на использовании пальпации и перкуссии. Локальная болезненность в правой подвздошной области;
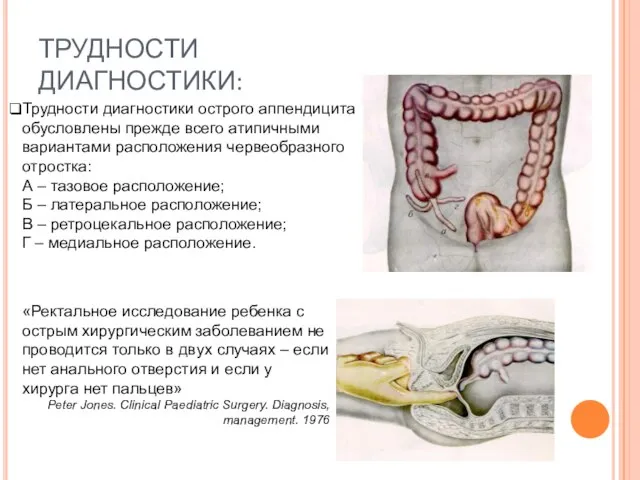
- 33. ТРУДНОСТИ ДИАГНОСТИКИ: Трудности диагностики острого аппендицита обусловлены прежде всего атипичными вариантами расположения червеобразного отростка: А –
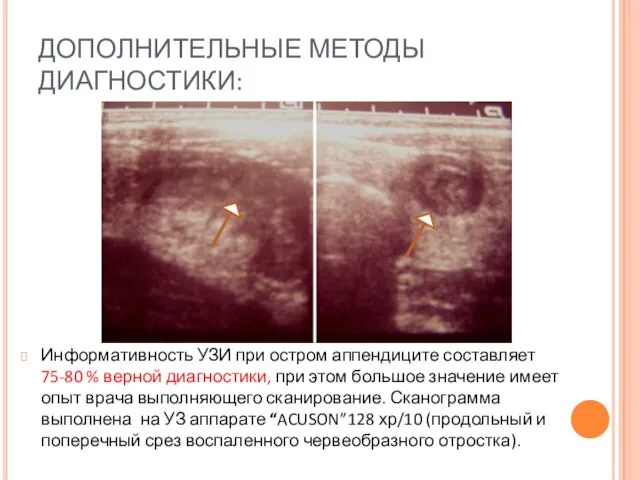
- 34. ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ: Информативность УЗИ при остром аппендиците составляет 75-80 % верной диагностики, при этом большое
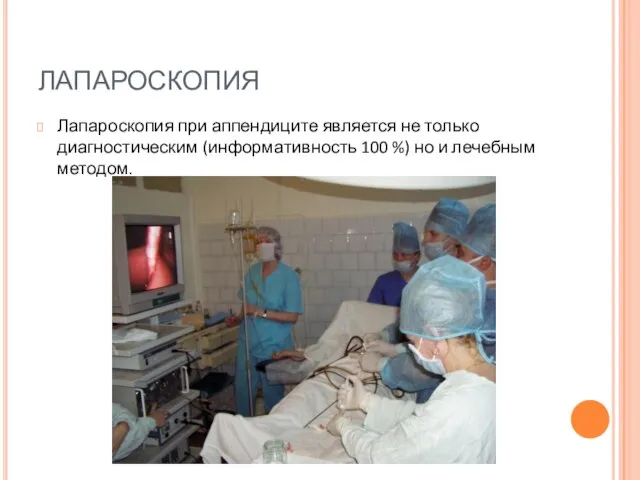
- 35. ЛАПАРОСКОПИЯ Лапароскопия при аппендиците является не только диагностическим (информативность 100 %) но и лечебным методом.
- 36. ЛЕЧЕНИЕ: Главным в лечении аппендицита остается ранняя своевременная аппендэктомия. Консервативное лечение возможно при плотном аппендикулярном инфильтрате
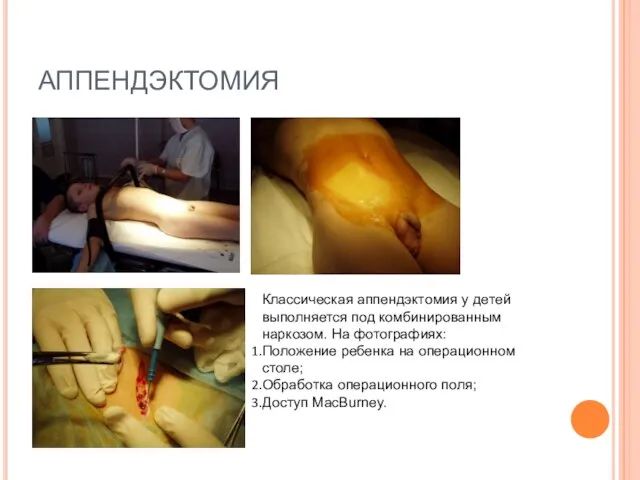
- 37. АППЕНДЭКТОМИЯ Классическая аппендэктомия у детей выполняется под комбинированным наркозом. На фотографиях: Положение ребенка на операционном столе;
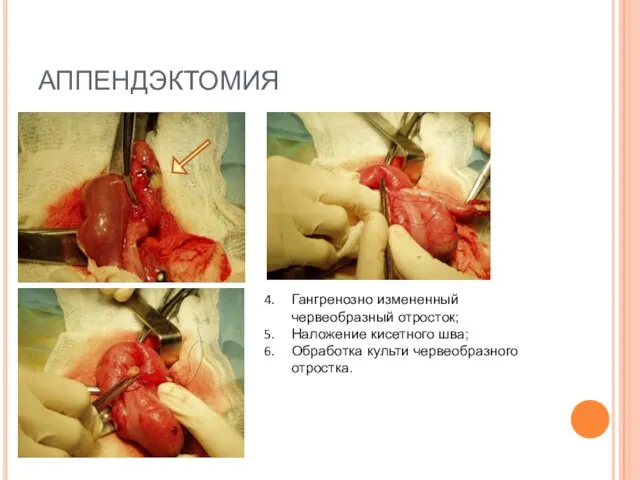
- 38. АППЕНДЭКТОМИЯ Гангренозно измененный червеобразный отросток; Наложение кисетного шва; Обработка культи червеобразного отростка.
- 39. КЛИНИЧЕСКИЙ ПРИМЕР(БЕЗ КОММЕНТАРИЕВ): Девочка, 2 г. 6 мес. (Ист. болезни № 246.) АНАМНЕЗ: Заболела 17.01.09 г.,
- 40. КИШЕЧНАЯ ИНВАГИНАЦИЯ Инвагинация – частая причина кишечной непроходимости в раннем детском возрасте, она сочетает в себе
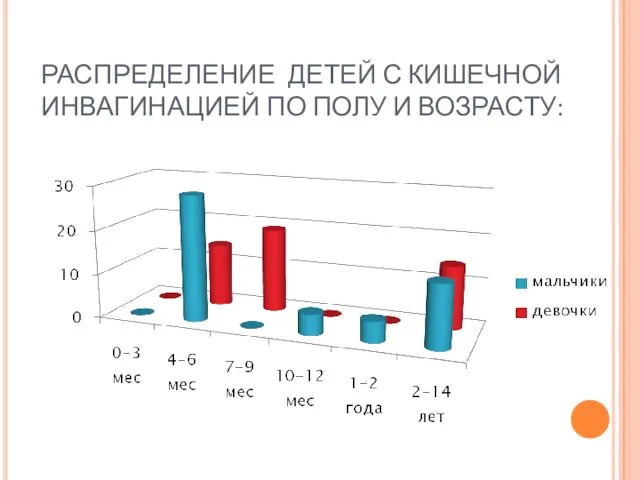
- 41. РАСПРЕДЕЛЕНИЕ ДЕТЕЙ С КИШЕЧНОЙ ИНВАГИНАЦИЕЙ ПО ПОЛУ И ВОЗРАСТУ:
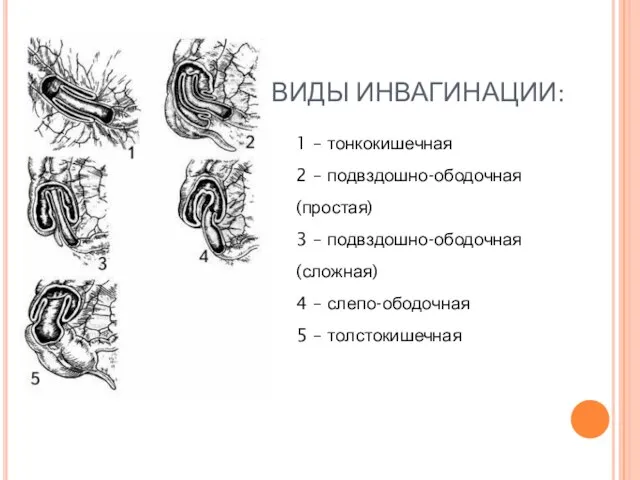
- 42. ВИДЫ ИНВАГИНАЦИИ: 1 – тонкокишечная 2 – подвздошно-ободочная (простая) 3 – подвздошно-ободочная (сложная) 4 – слепо-ободочная
- 43. ЛОКАЛИЗАЦИЯ: тонкокишечная инвагинация (2-4%) тонко-толстокишечная (80-90%) подвздошно-ободочная слепо-ободочная толстокишечная (3-6%) редкие формы (инвагинация червеобразного отростка, инвагинация
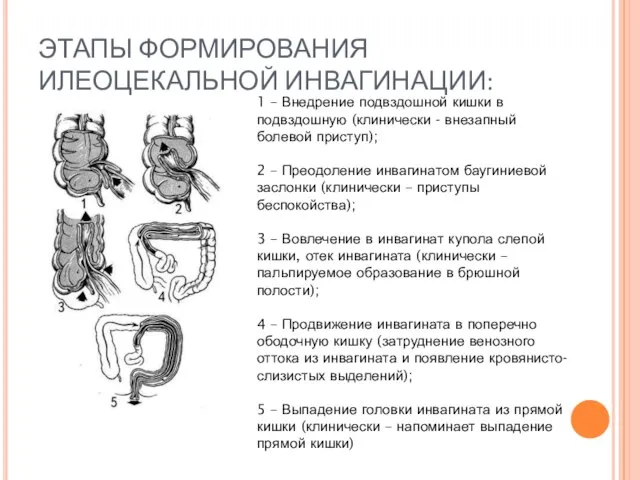
- 44. ЭТАПЫ ФОРМИРОВАНИЯ ИЛЕОЦЕКАЛЬНОЙ ИНВАГИНАЦИИ: 1 – Внедрение подвздошной кишки в подвздошную (клинически - внезапный болевой приступ);
- 45. Алиментанрные факторы неправильное введение прикорма отсутствие режима кормления Воспалительные процессы пищеварительной системы гастроэнтероколиты энтеровирусная инфекция Механические
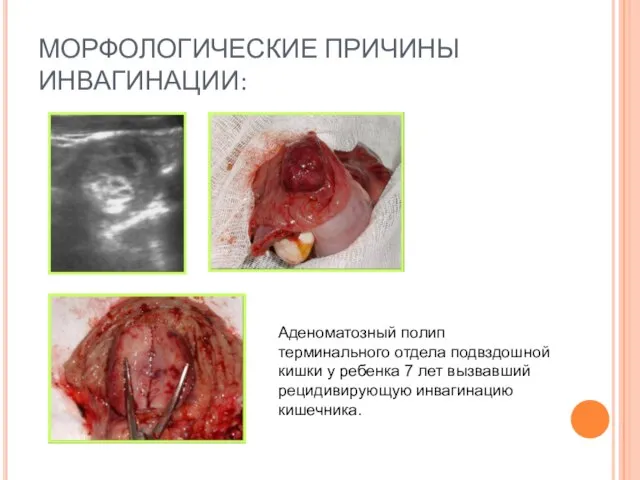
- 46. МОРФОЛОГИЧЕСКИЕ ПРИЧИНЫ ИНВАГИНАЦИИ: Аденоматозный полип терминального отдела подвздошной кишки у ребенка 7 лет вызвавший рецидивирующую инвагинацию
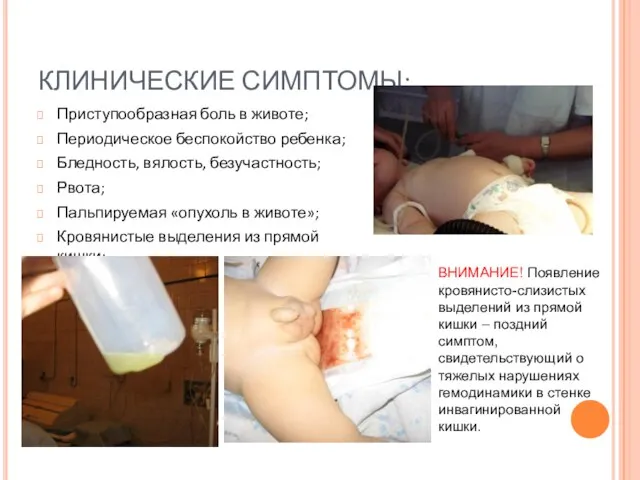
- 47. Приступообразная боль в животе; Периодическое беспокойство ребенка; Бледность, вялость, безучастность; Рвота; Пальпируемая «опухоль в животе»; Кровянистые
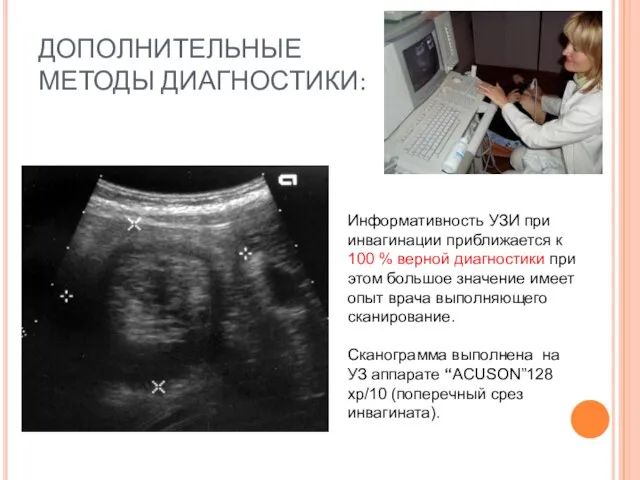
- 48. ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ: Информативность УЗИ при инвагинации приближается к 100 % верной диагностики при этом большое
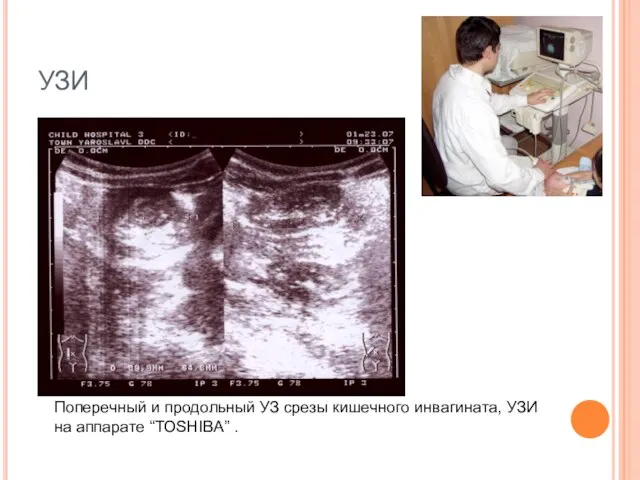
- 49. УЗИ Поперечный и продольный УЗ срезы кишечного инвагината, УЗИ на аппарате “TOSHIBA” .
- 50. КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ: В 1876 году датский педиатр Гарольд Гиршпрунг опубликовал работу о консервативном лечении инвагинации путем
- 51. ПНЕВМОКОЛОНОСКОПИЯ: Этот метод является одновременно диагностическим и лечебным! Ребенок укладывается на стол ЭОП и ему проводится
- 52. ПНЕВМОКОЛОНОСКОПИЧЕСКОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: Набор инструментов для выполнения пневмоколоноскопии: резиновый ручной насос, резиновая трубка с наконечником, вазелин.
- 53. ПНЕВМОКОЛОНОСКОПИЧЕСКОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: Наконечник устанавливается в прямую кишку и под контролем ЭОП производится нагнетание воздуха ручным
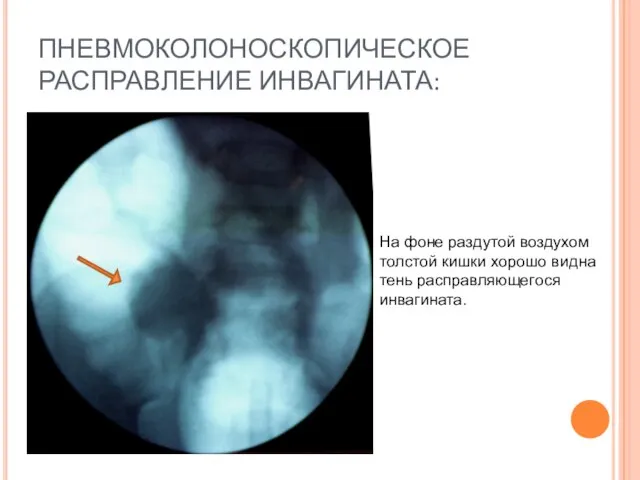
- 54. ПНЕВМОКОЛОНОСКОПИЧЕСКОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: На фоне раздутой воздухом толстой кишки хорошо видна тень расправляющегося инвагината.
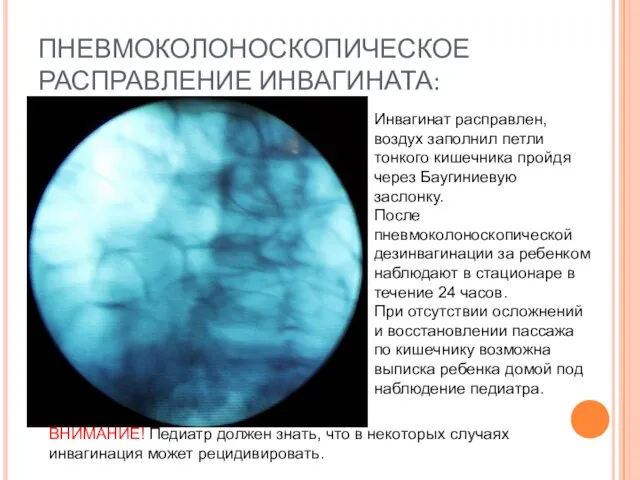
- 55. ПНЕВМОКОЛОНОСКОПИЧЕСКОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: Инвагинат расправлен, воздух заполнил петли тонкого кишечника пройдя через Баугиниевую заслонку. После пневмоколоноскопической
- 56. ОПЕРАТИВНОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: Показания к оперативному лечению: Неэффективность или невозможность консервативного лечения; Длительный срок заболевания и
- 57. ОПЕРАТИВНОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: СЛУЧАЙ 1. Ребенок Катя В. 8 мес., заболела внезапно, появились приступы беспокойства, несколько
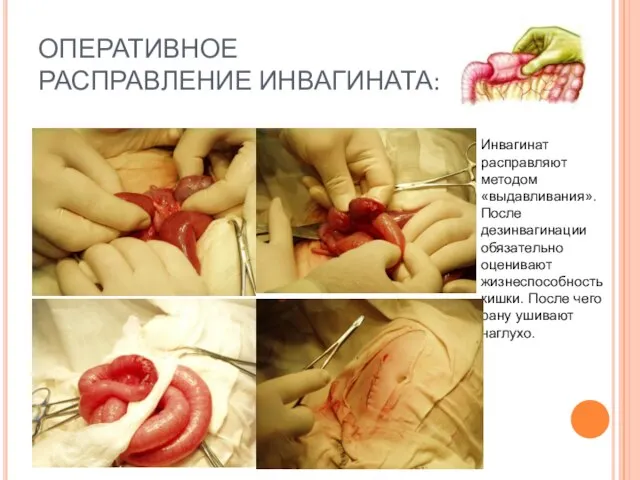
- 58. ОПЕРАТИВНОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: Инвагинат расправляют методом «выдавливания». После дезинвагинации обязательно оценивают жизнеспособность кишки. После чего рану
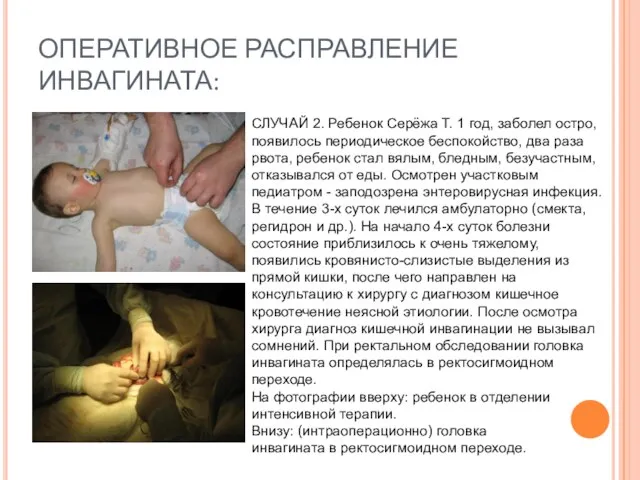
- 59. ОПЕРАТИВНОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: СЛУЧАЙ 2. Ребенок Серёжа Т. 1 год, заболел остро, появилось периодическое беспокойство, два
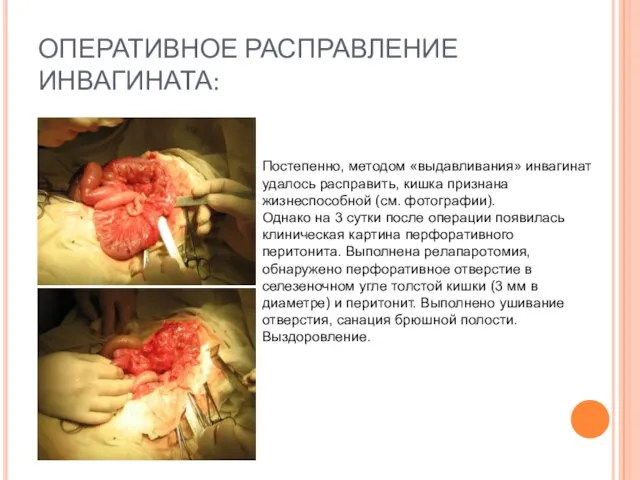
- 60. ОПЕРАТИВНОЕ РАСПРАВЛЕНИЕ ИНВАГИНАТА: Постепенно, методом «выдавливания» инвагинат удалось расправить, кишка признана жизнеспособной (см. фотографии). Однако на
- 61. ТРАВМА ОРГАНОВ БРЮШНОЙ ПОЛОСТИ Врачи первого этапа редко допускают диагностические ошибки при травме органов брюшной полости,
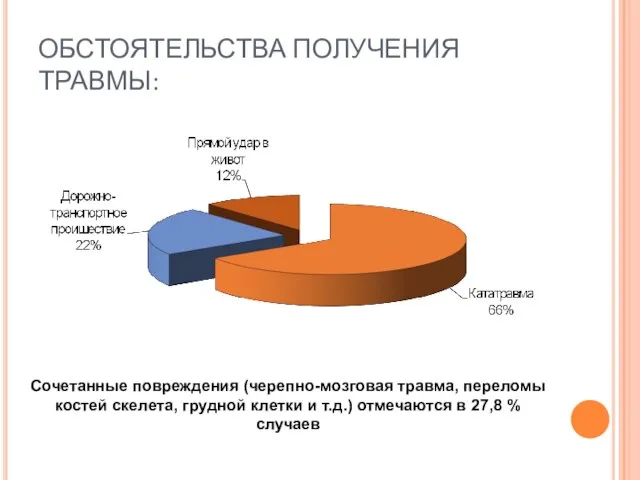
- 62. Сочетанные повреждения (черепно-мозговая травма, переломы костей скелета, грудной клетки и т.д.) отмечаются в 27,8 % случаев
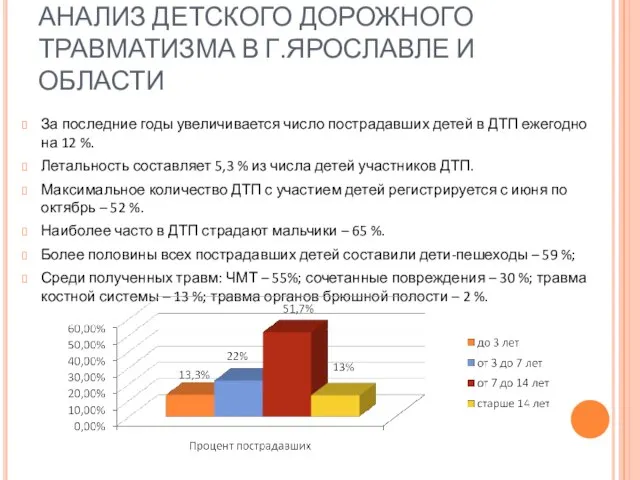
- 63. АНАЛИЗ ДЕТСКОГО ДОРОЖНОГО ТРАВМАТИЗМА В Г.ЯРОСЛАВЛЕ И ОБЛАСТИ За последние годы увеличивается число пострадавших детей в
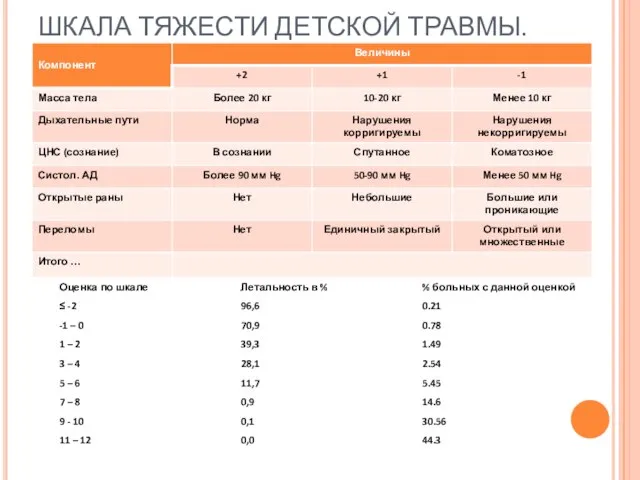
- 64. ШКАЛА ТЯЖЕСТИ ДЕТСКОЙ ТРАВМЫ.
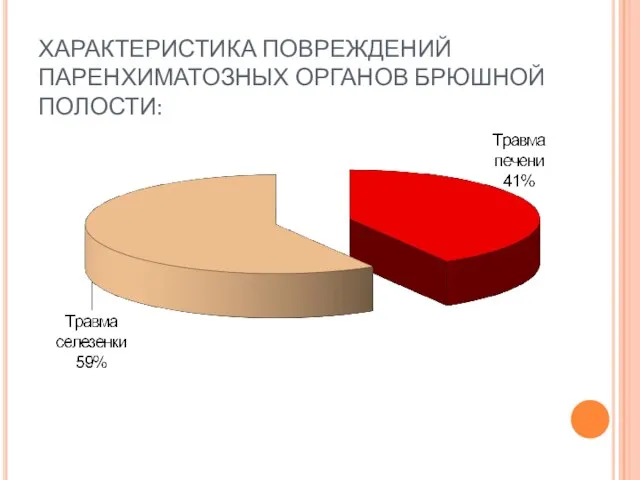
- 65. ХАРАКТЕРИСТИКА ПОВРЕЖДЕНИЙ ПАРЕНХИМАТОЗНЫХ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ:
- 66. ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ: Общий анализ крови. Общий анализ мочи. Диастаза мочи. Группа крови и резус фактор.
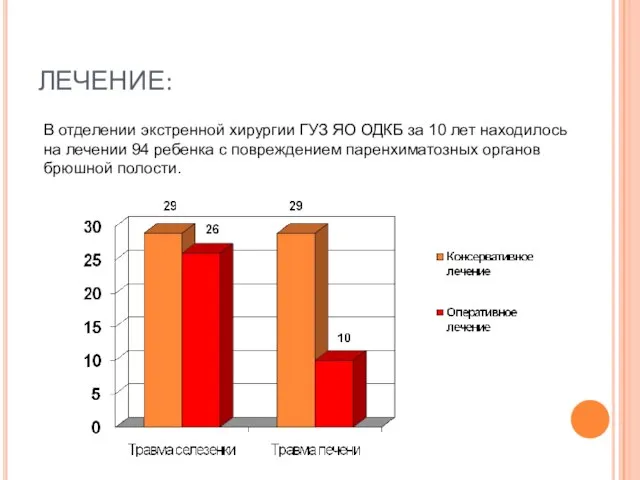
- 67. ЛЕЧЕНИЕ: В отделении экстренной хирургии ГУЗ ЯО ОДКБ за 10 лет находилось на лечении 94 ребенка
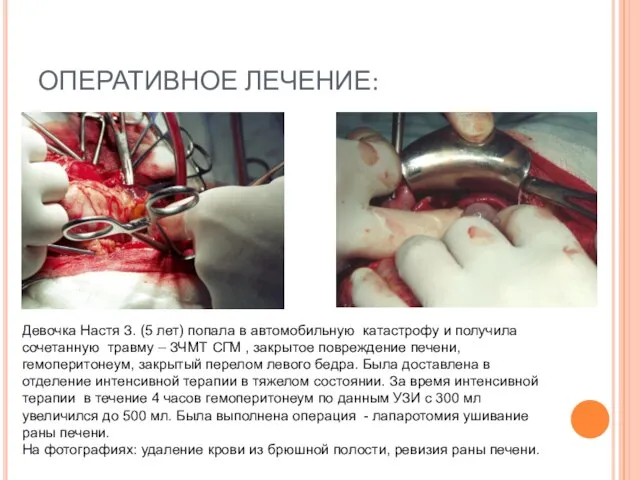
- 68. ОПЕРАТИВНОЕ ЛЕЧЕНИЕ: Девочка Настя З. (5 лет) попала в автомобильную катастрофу и получила сочетанную травму –
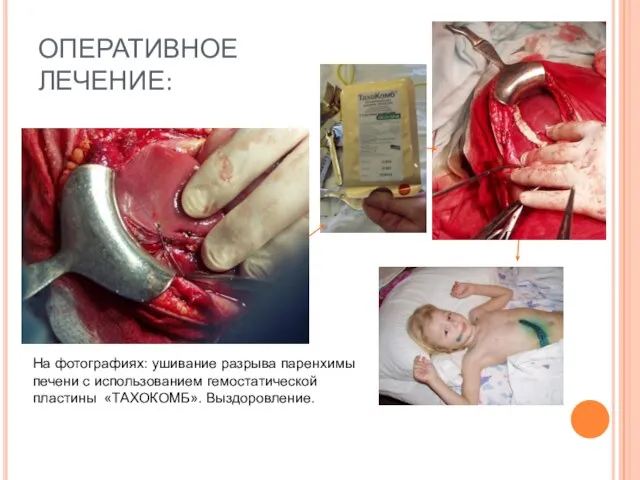
- 69. ОПЕРАТИВНОЕ ЛЕЧЕНИЕ: На фотографиях: ушивание разрыва паренхимы печени с использованием гемостатической пластины «ТАХОКОМБ». Выздоровление.
- 70. ТРАВМА ПОЛОГО ОРГАНА Из полых органов чаще всего у детей повреждается тонкая кишка и мочевой пузырь,
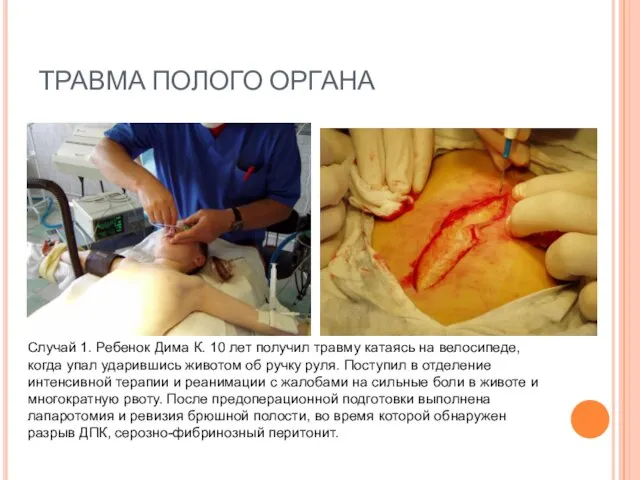
- 71. ТРАВМА ПОЛОГО ОРГАНА Случай 1. Ребенок Дима К. 10 лет получил травму катаясь на велосипеде, когда
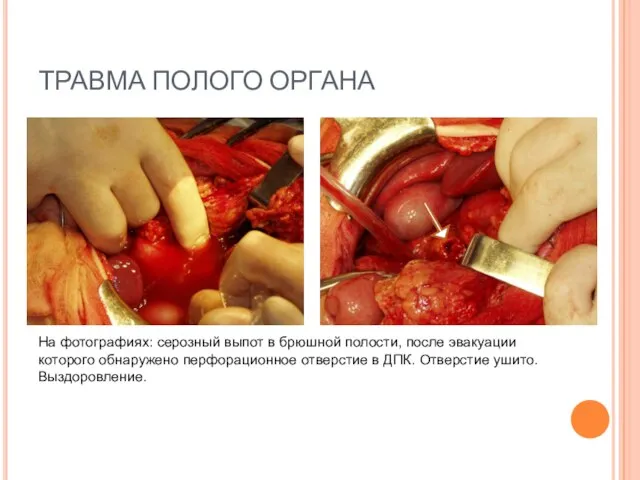
- 72. ТРАВМА ПОЛОГО ОРГАНА На фотографиях: серозный выпот в брюшной полости, после эвакуации которого обнаружено перфорационное отверстие
- 73. ТРАВМА ПОЛОГО ОРГАНА Случай 2. Мальчик Илья С. 13 лет получил травму гуляя на стройке, когда
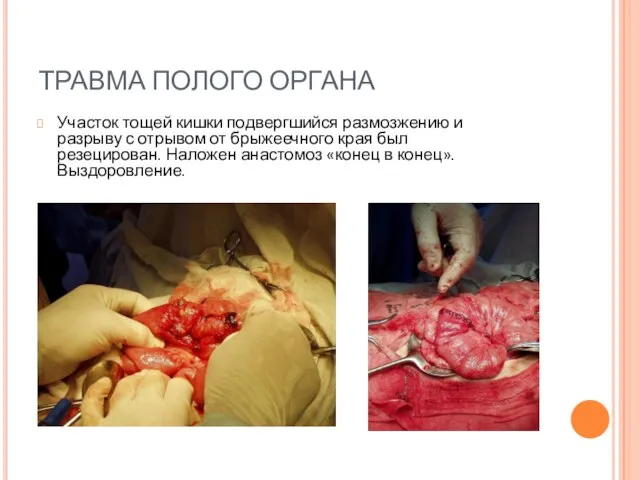
- 74. Участок тощей кишки подвергшийся размозжению и разрыву с отрывом от брыжеечного края был резецирован. Наложен анастомоз
- 75. Спасибо за внимание!
- 76. Тестовый контроль!
- 77. ...красные, горизонтальные линии – они параллельны или нет?
- 78. Да, они параллельны...
- 79. Черные, или белые точки, что ты видишь?
- 80. Там только белые!
- 81. Что ты видишь? Спираль, или это все же скорее круги?
- 82. ...все круги...
- 83. Есть там серые точки, между квадратами, или нет?
- 84. Нет!
- 85. На следующей картинке нужно зафиксировать центральную точку и двинуть головой «вперед - назад».
- 88. Скачать презентацию















































 Опыт разработки и применения оценочных средств и технологий в условиях перехода на ФГОС ВПОМедведева Ирина Николаевна декан ФМ
Опыт разработки и применения оценочных средств и технологий в условиях перехода на ФГОС ВПОМедведева Ирина Николаевна декан ФМ Вооруженные силы РФ
Вооруженные силы РФ Труд в жизни человека (2 класс)
Труд в жизни человека (2 класс) Презентация на тему Паровые машины
Презентация на тему Паровые машины Комитет по взаимодействию с миноритарными акционерами Сбербанка России
Комитет по взаимодействию с миноритарными акционерами Сбербанка России ЮнЭко
ЮнЭко История страхования жизни
История страхования жизни http://www.gelos.ru
http://www.gelos.ru Сладости для радости. Модуль E1
Сладости для радости. Модуль E1 Бюджетная классификация
Бюджетная классификация Аренда кофемашин
Аренда кофемашин Курс лекций: Физико-технические основы токамака-реактора ИТЭР
Курс лекций: Физико-технические основы токамака-реактора ИТЭР Здоровьесберегающие технологии в современной начальной общеобразовательной школеГатиятуллина О.Н. учитель начальных классов МО
Здоровьесберегающие технологии в современной начальной общеобразовательной школеГатиятуллина О.Н. учитель начальных классов МО Презентация на тему Авиационные перевозки
Презентация на тему Авиационные перевозки  Военное питание. Организация питания военнослужащих
Военное питание. Организация питания военнослужащих Московская гимназия на Юго-Западе №1543НИИ нормальной физиологии им. П.К. АнохинаЛаборатория системогенеза поведения АНАЛИЗ МАТЕ
Московская гимназия на Юго-Западе №1543НИИ нормальной физиологии им. П.К. АнохинаЛаборатория системогенеза поведения АНАЛИЗ МАТЕ Новая линейка мелкой бытовой техники Анна Фендрих Октябрь, 2 2009
Новая линейка мелкой бытовой техники Анна Фендрих Октябрь, 2 2009 М.А.Булгаков «Мастер и Маргарита». История создания, сюжет, композиция, герои
М.А.Булгаков «Мастер и Маргарита». История создания, сюжет, композиция, герои Базовые компоненты сетей
Базовые компоненты сетей Plus1 WapStart – крупнейшая сеть мобильной рекламы в России
Plus1 WapStart – крупнейшая сеть мобильной рекламы в России Налоги и налогообложение
Налоги и налогообложение ЧТО ТАКОЕ ТОВАРНАЯ БИРЖА? Товарная Фьючерсная Биржа – это централизованный и организованный рынок для торговли различными товара
ЧТО ТАКОЕ ТОВАРНАЯ БИРЖА? Товарная Фьючерсная Биржа – это централизованный и организованный рынок для торговли различными товара Урок развития устной речи в 3 классе
Урок развития устной речи в 3 классе Gelios. Возможности без ограничений
Gelios. Возможности без ограничений Конференция CyberMarketing 2011
Конференция CyberMarketing 2011 Время остановить нельзя, а измерить?
Время остановить нельзя, а измерить? Отель MERCURE. Роза Хутор 4
Отель MERCURE. Роза Хутор 4 Образ японских построек
Образ японских построек