Возможные пути реформирования системы здравоохранения и роль страховщика в новой системеПредседатель Совета Директоров ОАО «Р
Содержание
- 2. 08/20/2023 Содержание презентации Проблемы здоровья населения в России: слайды 3 – 5 Проблемы системы здравоохранения в
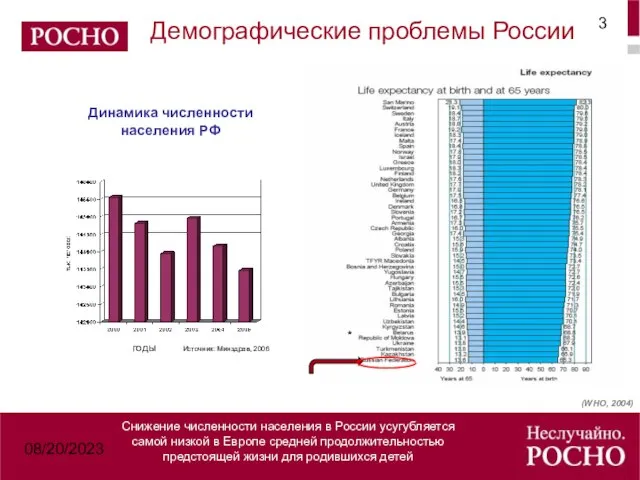
- 3. 08/20/2023 Демографические проблемы России Снижение численности населения в России усугубляется самой низкой в Европе средней продолжительностью
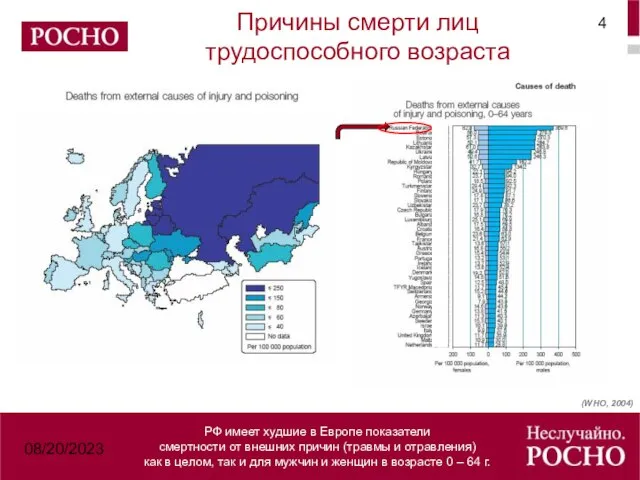
- 4. 08/20/2023 РФ имеет худшие в Европе показатели смертности от внешних причин (травмы и отравления) как в
- 5. 08/20/2023 Низкая рождаемость Основные проблемы национального здоровья Высокая смертность Высокий уровень заболеваемости, в т.ч. хроническими неинфекционными
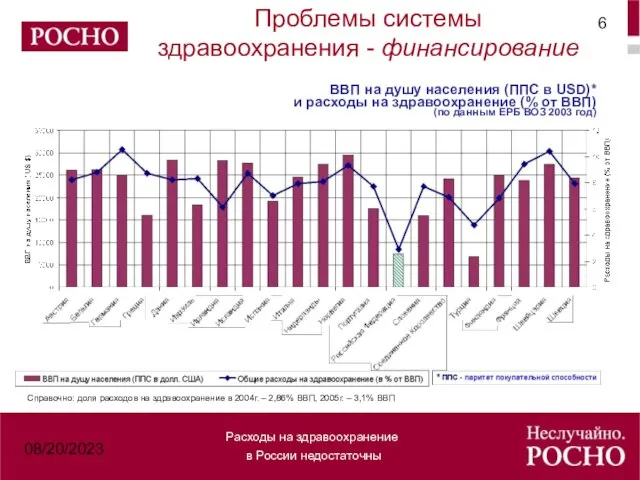
- 6. 08/20/2023 ВВП на душу населения (ППС в USD)* и расходы на здравоохранение (% от ВВП) (по
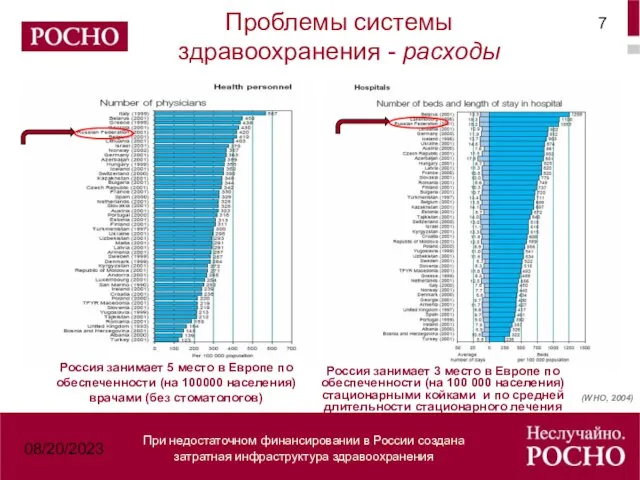
- 7. 08/20/2023 Россия занимает 5 место в Европе по обеспеченности (на 100000 населения) врачами (без стоматологов) Россия
- 8. 08/20/2023 Проблемы ЛПУ - производителя медицинских услуг Структурные диспропорции системы здравоохранения Многоканальная, сложно управляемая и контролируемая
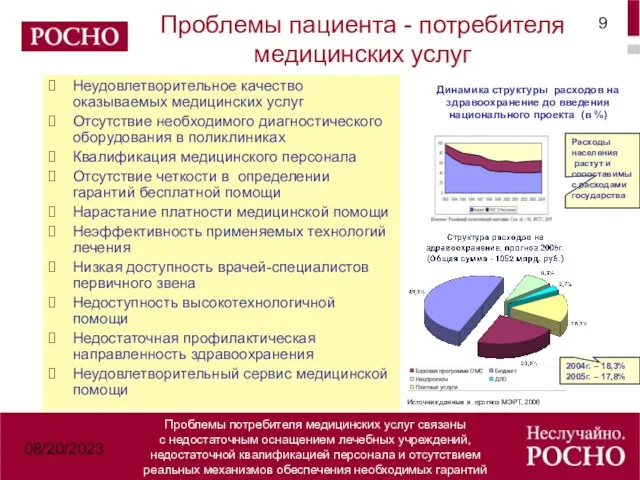
- 9. 08/20/2023 Проблемы пациента - потребителя медицинских услуг Неудовлетворительное качество оказываемых медицинских услуг Отсутствие необходимого диагностического оборудования
- 10. 08/20/2023 Возможные пути реформирования системы здравоохранения в РФ 1. Достижение баланса между объемами государственных обязательств и
- 11. 08/20/2023 Здравоохранение – новые возможности Финансирование Национального проекта «Здоровье» в 2006 году Развитие первичной медико-социальной помощи
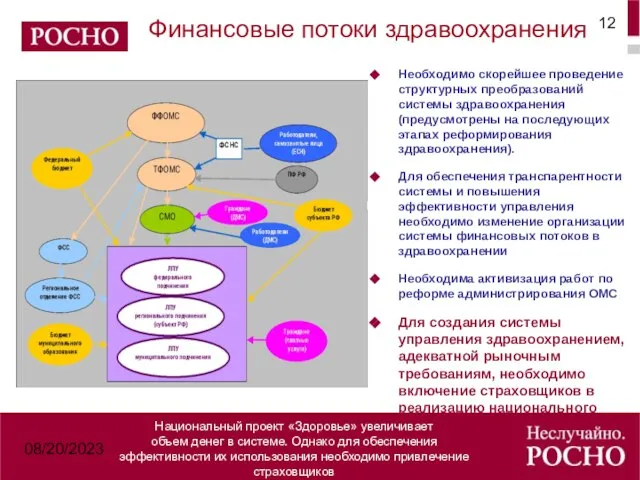
- 12. 08/20/2023 Финансовые потоки здравоохранения Необходимо скорейшее проведение структурных преобразований системы здравоохранения (предусмотрены на последующих этапах реформирования
- 13. 08/20/2023 Основные преимущества страховщика в здравоохранении
- 14. 08/20/2023 Основная роль страховых медицинских организаций Страховые организации, являясь «информированными покупателями» медицинской помощи на квазисвободном рынке
- 15. 08/20/2023 Основные задачи страховых медицинских организаций Снижение уровня необоснованных затрат в системе оказания медицинской помощи (создание
- 16. 08/20/2023 Основные причины, сдерживающие эффективность деятельности страховых медицинских организаций в системе ОМС Разнообразие организационных моделей реализации
- 17. 08/20/2023 Основные причины, сдерживающие эффективность деятельности страховых медицинских организаций в системе ДМС Неблагоприятный налоговый режим для
- 18. 08/20/2023 Основные изменения, необходимые для создания условий эффективной деятельности страховых организаций и включения рыночных регуляторов Переход
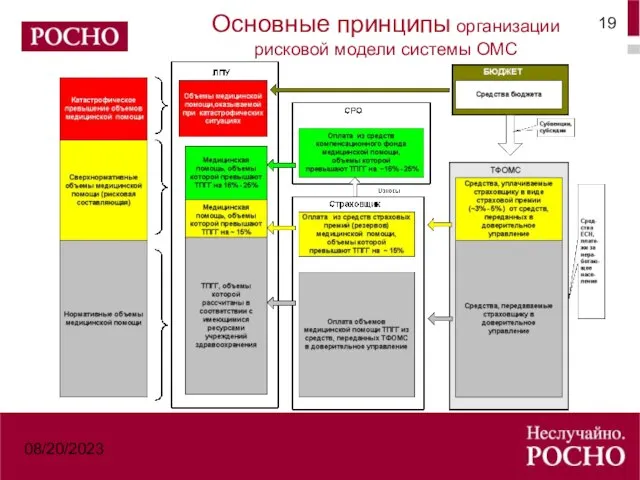
- 19. 08/20/2023 Основные принципы организации рисковой модели системы ОМС
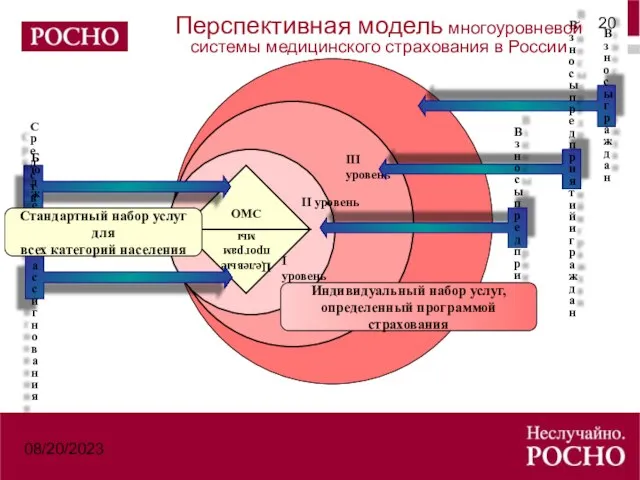
- 20. 08/20/2023 ОМС Целевые программы I уровень II уровень III уровень Взносы граждан Взносы предприятий и граждан
- 21. 08/20/2023 Выводы Проблемы здравоохранения связаны с низким финансовым обеспечением и неэффективностью управления в отрасли Национальный проект
- 22. 08/20/2023 ПРИЛОЖЕНИЕ Модели многоуровневой организации медицинского страхования в некоторых странах Западной Европы
- 23. 08/20/2023 Основные этапы реализации необходимых изменений: Изменения в Положение о страховых медицинских организациях в системе ОМС,
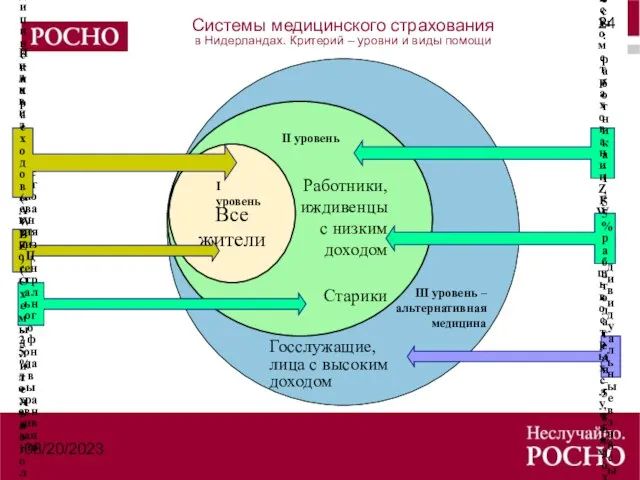
- 24. 08/20/2023 Системы медицинского страхования в Нидерландах. Критерий – уровни и виды помощи Работники, иждивенцы с низким
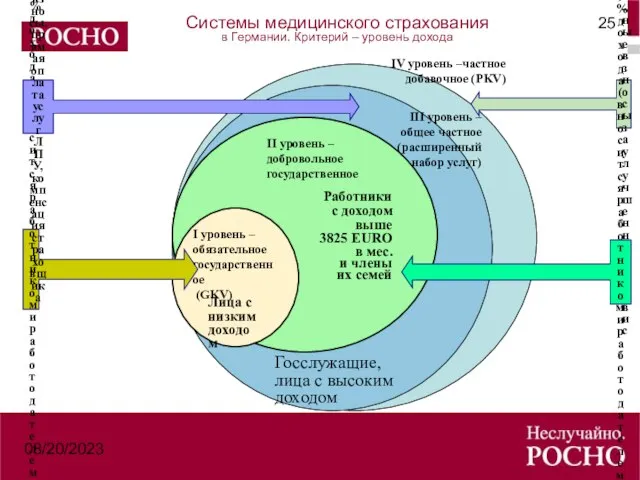
- 25. 08/20/2023 Системы медицинского страхования в Германии. Критерий – уровень дохода Работники с доходом выше 3825 EURO
- 27. Скачать презентацию














 Общественно-активная школа: эффективность и качество.
Общественно-активная школа: эффективность и качество. 197368
197368 С какво свързваш древногръцкото облекло?
С какво свързваш древногръцкото облекло? Презентация на тему Экономика и ее роль в обществе
Презентация на тему Экономика и ее роль в обществе Фотоальбом. Велосипеди
Фотоальбом. Велосипеди Узорочья Севера
Узорочья Севера Цветы для моей семьи
Цветы для моей семьи Открытые горные работы, их элементы и терминология
Открытые горные работы, их элементы и терминология Бизнес инсайт. Продуктивность как система
Бизнес инсайт. Продуктивность как система Где летит птица?
Где летит птица? Итоги 1 полугодия 2010-2011 уч.года
Итоги 1 полугодия 2010-2011 уч.года Творческий проект Кукла своими руками
Творческий проект Кукла своими руками Буквы О-Ё после шипящих и Ц
Буквы О-Ё после шипящих и Ц Формы взаимодействия с семьей (из опыта работы)
Формы взаимодействия с семьей (из опыта работы) КОММУНИКАТИВНАЯ ПОЛИТИКА ХОЛДИНГОВ
КОММУНИКАТИВНАЯ ПОЛИТИКА ХОЛДИНГОВ Государственное регулирование цен на лекарственные средства на региональном уровне и проблемы, возникающие в рамках действующег
Государственное регулирование цен на лекарственные средства на региональном уровне и проблемы, возникающие в рамках действующег Презентация прочитанной книги
Презентация прочитанной книги Филиал ООО компания Тензор. Сфера торгов
Филиал ООО компания Тензор. Сфера торгов Рекуперативный воздухонагреватель, с использованием жидких горючих отходов.
Рекуперативный воздухонагреватель, с использованием жидких горючих отходов. Интерактивно-аналитический онлайн-сервиса Калькулятор процедур
Интерактивно-аналитический онлайн-сервиса Калькулятор процедур Элла Фицджеральд - выдающаяся джазовая певица, актриса 1917-1996
Элла Фицджеральд - выдающаяся джазовая певица, актриса 1917-1996 Места на направление Товароведение
Места на направление Товароведение Праця неповнолітніх
Праця неповнолітніх Прямолинейное распространение света
Прямолинейное распространение света Документовед он-лайн сервис оформления документов Документы для регистрации общества с ограниченной ответственностью за 15 минут.
Документовед он-лайн сервис оформления документов Документы для регистрации общества с ограниченной ответственностью за 15 минут. Как правильно оформить презентацию и web-сайт?
Как правильно оформить презентацию и web-сайт? Капитализм XVIII века. Промышленный переворот в Англии
Капитализм XVIII века. Промышленный переворот в Англии Работать с молодёжью: как?
Работать с молодёжью: как?