Содержание
- 2. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС) Ишемическая болезнь сердца — собирательный диагноз. Она включает в себя целую группу
- 3. Классификация ИБС 1. Внезапная сердечная смерть (первичная остановка сердца) 2. Стенокардия. -Стабильная стенокардия напряжения (с указанием
- 4. Классификация ИБС 5. Инфаркт миокарда. -Инфаркт миокарда с зубцом Q (крупноочаговый, трансмуральный). -Инфаркт миокарда без зубца
- 5. Стенокардия напряжения Стенокардия напряжения делится на функциональные классы в зависимости от нагрузки, при которой возникает боль
- 6. Стенокардия напряжения 3 функциональный класс – боль возникает при обычной физической активности: ходьба, подъем по лестнице
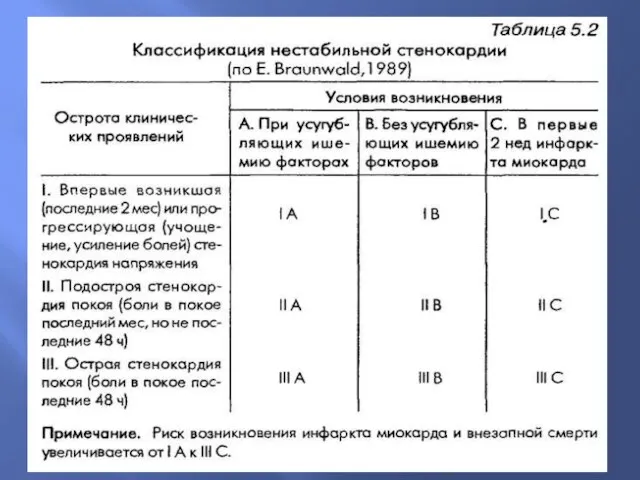
- 7. Нестабильная стенокардия Нестабильной считается стенокардия: - Впервые возникшая. - Прогрессирующая. - Спонтанная. - Стенокардия напряжения 4
- 9. Клиника стенокардии Типичным признаком стенокардии являются боли за грудиной, реже левее грудины (в проекции сердца). Болевые
- 10. мозга и далее по центробежным нервам к иннервируемым зонам. Боль при стенокардии чаще возникает в момент
- 11. Нестабильная стенокардия проявляется типичными приступами, однако при сборе анамнеза можно выявить характерные признаки прогрессирования стенокардии. На
- 12. Диагностика нестабильной стенокардии Ведущее клиническое проявление нестабильной стенокардии - болевой синдром. Основным состоянием, от которого следует
- 13. Ферментная диагностика. МВ-фракция КФК увеличивается через 6-12 ч, содержание миоглобина нарастает через 3 ч, тропонин Т
- 14. Коронарная ангиография показана больным в том случае, когда обсуждается вопрос о хирургическом лечении нестабильной стенокардии (чрескожная
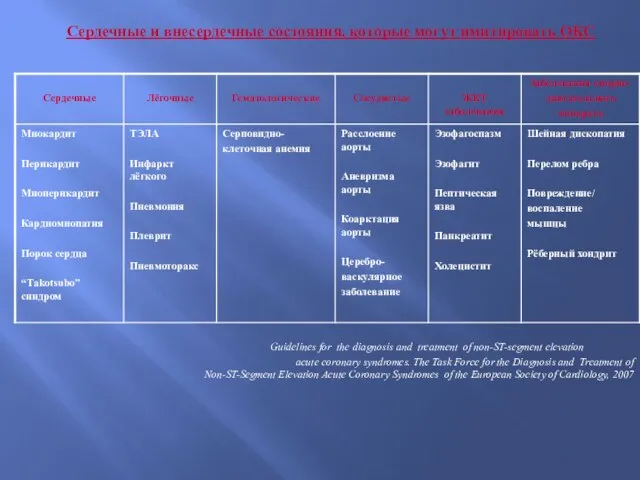
- 15. Сердечные и внесердечные состояния, которые могут имитировать ОКС
- 16. Некоронарные состояния, связанные с повышением тропонина ۰ Тяжёлая застойная сердечная недостаточность, острая и хроническая ۰ Расслоение
- 17. ЭКГ “ловушки” в диагностике ОИМ Ложноположительные результаты - Синдром ранней реполяризации - ПБЛНПГ - Феномен предвозбуждения
- 18. Сердечные состояния, которые могут имитировать ОКС √ Миокардит √ Перикардит √ Миоперикардит √ Кардиомиопатия (гипертрофическая) √
- 19. Миокардиты – клиническая картина ۰ Ревматические, неревматические (инфекционные - вирусные, бактериальные, протозойные и неинфекционные – аллергические,
- 20. Миокардиты – диагностика ۰ При осмотре: может быть увеличение размеров сердца, приглушение тонов, систолический шум МР
- 21. Характеристика болей при остром перикардите √ локализуются в прекардиальной области √ иррадиируют редко (в шею, надключичные
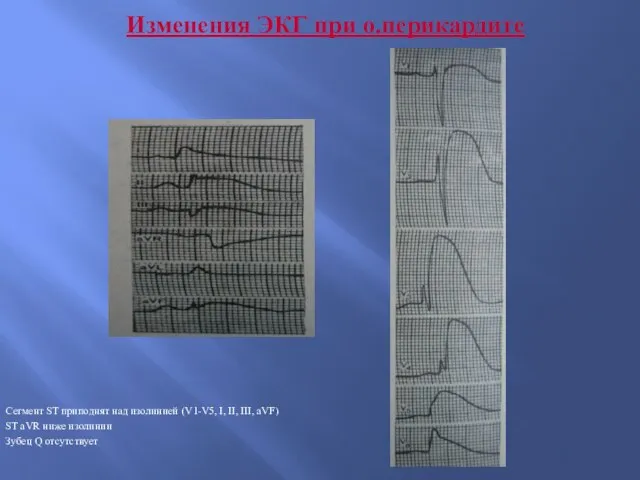
- 22. Диагностика о.перикардита Шум трения перикарда - может выслушиваться в любой фазе сердечного цикла - усиливается на
- 23. Изменения ЭКГ при о.перикардите Сегмент ST приподнят над изолинией (V1-V5, I, II, III, aVF) ST aVR
- 24. Лёгочные состояния, которые могут имитировать ОКС √ ТЭЛА √ Инфаркт лёгкого √ Пневмония √ Плеврит √
- 25. Тромбоэмболия легочной артерии √ боли сопровождаются резкой одышкой, кашлем √ тахикардия √ резкое снижение АД √
- 26. ЭКГ диагностика ТЭЛА Q III/ SI,aVL (при этом нет Q II, как при нижнем ИМ, а
- 27. Предрасполагающие факторы венозных тромбоэмболий Guidelines on the diagnosis and management of acute pulmonary embolism, ESC, 2008
- 28. Клиническая картина диссекции аорты √ Боль в грудной клетке - резкое начало - сильная, по описанию
- 29. Заболевания желудочно-кишечного тракта, которые могут имитировать ОКС √ Эзофагоспазм √ Эзофагит √ Пептическая язва √ Панкреатит
- 30. Заболевания опорно-двигательного аппарата, которые могут имитировать ОКС √ Шейная дископатия. √ Перелом ребра √ Повреждение/ воспаление
- 31. Другие заболевания, при которых может возникать боль в грудной клетке Опоясывающий лишай (“до стадии высыпания”) Cостояния
- 32. Этапы дифференциальной диагностики болей в грудной клетке 1. Анамнез (акцент на характеристике болей – их качество,
- 33. Стенокардия Принцметала Стенокардия Принцметала (вазоспастическая, вариантная, спонтанная стенокардия) – клиническая форма стенокардии покоя, возникающая вследствие коронарного
- 34. Клинически приступ стенокардии Принцметала характеризуется внезапным появлением болей в сердце, интенсивного давящего, жгучего, режущего характера. На
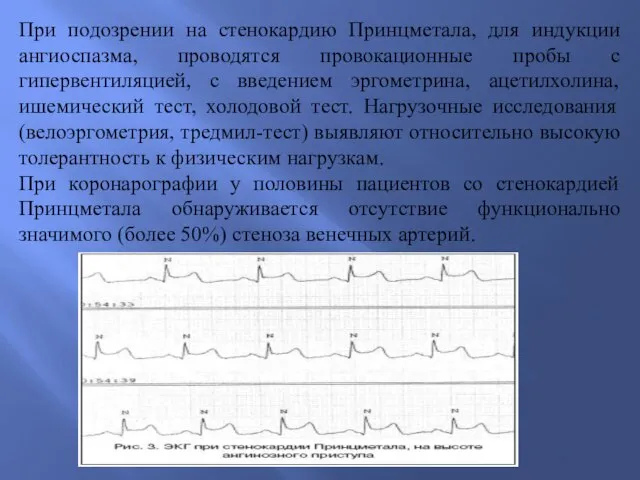
- 35. Диагностика стенокардии Принцметала Основным объективным диагностическим критерием стенокардии Принцметала служит ЭКГ, зарегистрированная во время приступа. Классическим
- 36. При подозрении на стенокардию Принцметала, для индукции ангиоспазма, проводятся провокационные пробы с гипервентиляцией, с введением эргометрина,
- 37. Острый коронарный синдром К острому коронарному синдрому относят острые варианты ИБС: нестабильную стенокардию (НС) и инфаркт
- 38. Окончательный диагноз конкретного варианта острого коронарного синдрома всегда является ретроспективным. В первом случае очень вероятно развитие
- 39. Острый коронарный синдром без подъема сегмента ST Нестабильная стенокардия и инфаркт миокарда без подъема сегмента ST
- 40. Острый коронарный синдром с подъемом сегмента ST Диагноз инфаркта миокарда с подъемом сегмента ST«ставят» пациентам с:
- 41. Определяющими критериями диагноза острого коронарного синдрома на первоначальном этапе служат клинические симптомы ангинозного приступа и данные
- 42. Основные группы лекарственных препаратов, используемых для лечения стенокардии. 1. Антитромбоцитарная терапия (аспирин, тиклопидин, клопидогель, курантил) Запомните
- 43. 2. Антиангинальная терапия - нитраты, молсидомины. Запомните 1. Для купирования приступа стенокардии наиболее эффективны сублингвальный прием
- 44. b-адреноблокаторы Запомните 1. β-адреноблокаторы в адекватно подобранных дозах являются высокоэффективными антиангинальными (антиишемическими) ЛС, достоверно снижающими частоту
- 45. блокаторы медленных кальциевых каналов Запомните 1. Блокаторы медленных кальциевых каналов существенно улучшают качество жизни больных ИБС,
- 46. 3. Цитопротекторы Предуктал, милдронат, Ингибиторы АПФ 4. Гиполипидемическая терапия 1. Энтеросорбенты - холестирамин, колестипол, гуарем. 2.
- 47. Принципы лечения различных функциональных классов стенокардии напряжения. Лечение больных со стабильной стенокардией напряжения должно быть направлено
- 48. Острая сердечная недостаточность Острая сердечная недостаточность (ОСН), являющаяся следствием нарушения сократительной способности миокарда и уменьшения систолического
- 49. Классификация ОСН В зависимости от типа гемодинамики, от того, какой желудочек сердца поражен, а также от
- 50. Классификация Киллипа: Класс I – без признаков недостаточности кровообращения; смертность 2-6%. Класс II – признаки недостаточности
- 51. Клиника ОСН Острая застойная правожелудочковая недостаточность проявляется венозным застоем в большом круге кровообращения с повышением системного
- 52. Острая застойная левожелудочковая недостаточность клинически манифестирует приступообразной одышкой, мучительным удушьем и ортопноэ, возникающими чаще ночью; иногда
- 53. Возможны острое расширение сердца влево, появление систолического шума на верхушке сердца, протодиастолического ритма галопа, а также
- 54. Диагностика ОСН Одним из наиболее постоянных признаков острой сердечной недостаточности служит синусовая тахикардия (при отсутствии слабости
- 55. При острой застойной правожелудочковой недостаточности диагностическим значением обладают: -набухание шейных вен и печени; симптом Куссмауля (набухание
- 56. Острая застойная левожелудочковая недостаточность выявляется на основании следующих признаков: -одышка разной степени выраженности, вплоть до удушья;
- 57. Кардиогенный шок на догоспитальном этапе диагностируется на основании: -падения систолического артериального давления менее 90-80 мм рт.
- 58. Неотложная помощь при ОКС: обеспечить соблюдение пациентом постельного режима; дать глицерил тринитрат (нитроглицерин) 0,5 мг или
- 59. при отсутствии эффекта от приема нитроглицерина лекарственным средством первого выбора для купирования болевого синдрома является морфин,
- 60. при наличии возможности в первые 24 часа необходимо обеспечить прием бета-блокаторов с учетом принятой ранее в
- 61. по показаниям ввести изосорбид динитрат 0,1% 10 мл в 200 мл 0,9% раствора натрия хлорида в/в
- 63. Скачать презентацию
























































 Презентация Microsoft PowerPoint
Презентация Microsoft PowerPoint Система стратегического планирования ООО «Сименс Россия»
Система стратегического планирования ООО «Сименс Россия» Презентация на тему Общая хирургическая инфекция
Презентация на тему Общая хирургическая инфекция  10 класс
10 класс Современные технологии и материалы
Современные технологии и материалы Почему нельзя жить без математики?
Почему нельзя жить без математики? Система Производственного менеджмента (СПМ)
Система Производственного менеджмента (СПМ) Моделирование из бумаги
Моделирование из бумаги Молочные и молокосодержащие продукты
Молочные и молокосодержащие продукты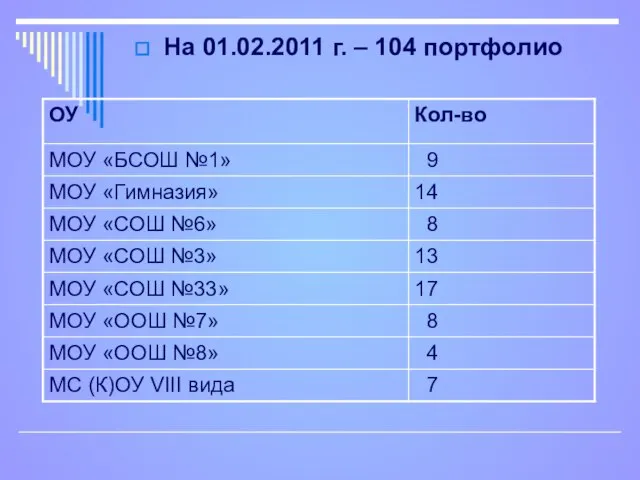 На 01.02.2011 г. – 104 портфолио
На 01.02.2011 г. – 104 портфолио Лихтенштейн
Лихтенштейн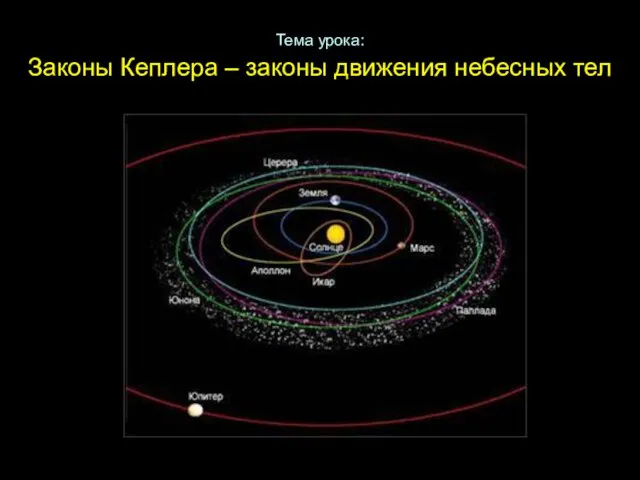 Тема урока: Законы Кеплера – законы движения небесных тел
Тема урока: Законы Кеплера – законы движения небесных тел Национальное пробуждение
Национальное пробуждение Мой класс и моя школа
Мой класс и моя школа Международный терроризм
Международный терроризм Культурные нормы. Мир человека
Культурные нормы. Мир человека Тела и вещества
Тела и вещества Юный разработчик. Занятие №9. Сборка. Динозавр
Юный разработчик. Занятие №9. Сборка. Динозавр Каталог Орифлейм. Акции
Каталог Орифлейм. Акции Моя семья Автор: Селиверстова Юлия, ученица 4-в класса
Моя семья Автор: Селиверстова Юлия, ученица 4-в класса «ПРАВА РЕБЁНКА»
«ПРАВА РЕБЁНКА» Media of the Usa
Media of the Usa Свойства льняных и хлопчатых тканей
Свойства льняных и хлопчатых тканей Рисуем трамвай
Рисуем трамвай Фарфор и керамика
Фарфор и керамика Солярис
Солярис Безопасность на транспорте
Безопасность на транспорте Атом мирный и военный
Атом мирный и военный