Содержание
- 2. АКТУАЛЬНОСТЬ Врожденные пороки развития наружного и среднего уха в детском возрасте встречаются довольно часто. В среднем
- 3. Этиология. Пороки могут быть наследственными, но часто их причиной становится неблагоприятная экологическая обстановка, влияющая на беременную.
- 4. Общие подходы к лечению. Вопрос о хирургическом лечении этих больных зависит от состояния слуховой функции у
- 5. Рис. 2.38. Микротия. Рис. 2.37. Макротия и лопоухость.
- 6. СИНДРОМ КОНИГСМАРКА Этиология. Синдром наследуется по аутосомно-рецессивному типу, шансы рождения второго ребенка с таким же пороком
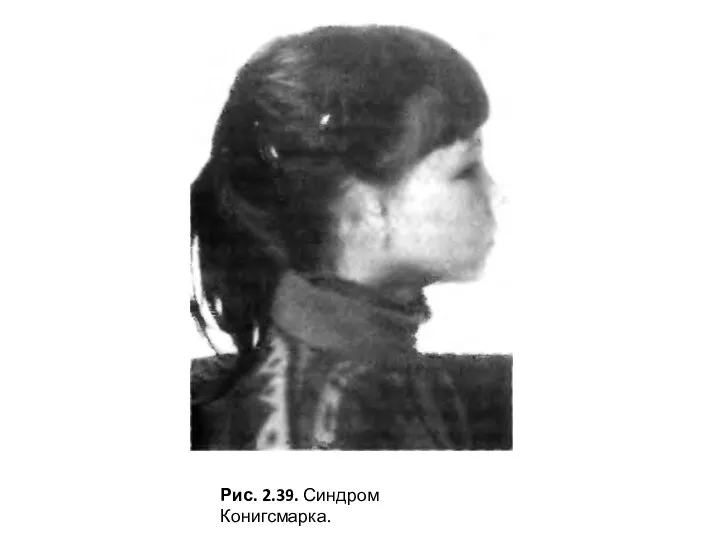
- 7. Рис. 2.39. Синдром Конигсмарка.
- 8. СИНДРОМ ГОЛЬДЕНАРА Синдром Гольденара — окулоаури-куловертебральная дисплазия. В литературе можно встретить и другое название — гемифациальная
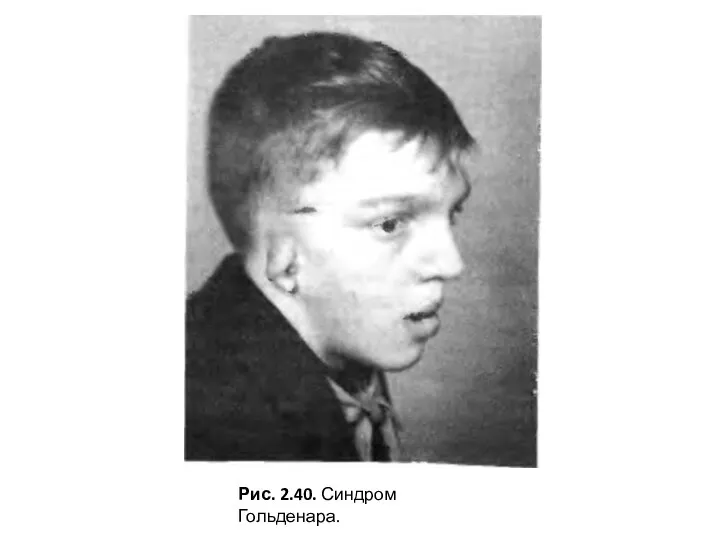
- 9. Рис. 2.40. Синдром Гольденара.
- 10. СИНДРОМ ТРИЧЕР-КОЛЛИНЗА (ФРАНЧЕСКЕТТИ) Этиология. Синдром наследуется по доминантному типу. Клинические проявления. У больных весьма характерное лицо,
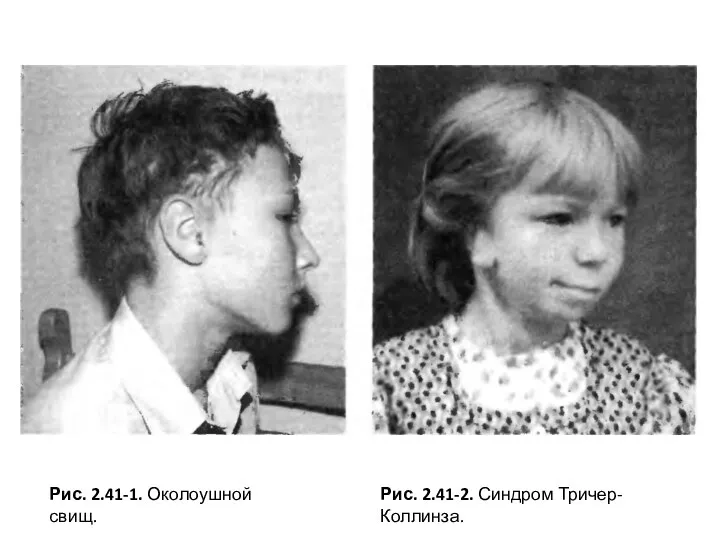
- 11. Рис. 2.41-1. Околоушной свищ. Рис. 2.41-2. Синдром Тричер-Коллинза.
- 13. ВРОЖДЕННАЯ ПРЕАУРИКУЛЯРНАЯ ФИСТУЛА (ОКОЛОУШНОЙ СВИЩ) Этиология. В 25% случаев имеет наследственную природу, передаваясь по рецессивному типу.
- 15. Скачать презентацию
Слайд 2АКТУАЛЬНОСТЬ
Врожденные пороки развития наружного и среднего уха в детском возрасте встречаются довольно
АКТУАЛЬНОСТЬ
Врожденные пороки развития наружного и среднего уха в детском возрасте встречаются довольно

Слайд 3Этиология.
Пороки могут быть наследственными, но часто их причиной становится неблагоприятная экологическая обстановка,
Этиология.
Пороки могут быть наследственными, но часто их причиной становится неблагоприятная экологическая обстановка,

Слайд 4Общие подходы к лечению.
Вопрос о хирургическом лечении этих больных зависит от состояния
Общие подходы к лечению.
Вопрос о хирургическом лечении этих больных зависит от состояния

Оперировать таких больных необходимо как можно раньше, но это не всегда возможно по двум причинам: из-за затруднений в исследовании слуха у детей раннего возраста и продолжающегося роста наружного и среднего уха.
Разработка новых современных методов аудиологической диагностики, а также внедрение компьютерной томографии и магнитно-резонансной томографии позволили производить хирургическое лечение в более раннем возрасте, до 4—5 лет. До проведения операции потери слуха в некоторой степени компенсируются использованием слуховых аппаратов.
Несколько по-другому обстоит дело при пороках развития уха без функциональных нарушений, например при оттопыренности ушных раковин (лопоу-хость), увеличении их размеров — макротии (рис. 2.37) или их уменьшении — микротии (рис. 2.38).
Естественно желание родителей, чтобы ребенку сделали операцию как можно раньше, но это не всегда возможно в связи с продолжающимся ростом уха. Через несколько лет даже после успешной реконструкции ее рост замедлен (по сравнению с противоположной ушной раковиной).
Косметические операции лучше производить ребенку в возрасте не менее 6-7 лет. Косметический дефект рекомендуется скрывать соответствующей прической. В любом случае родители должны представлять, что реконструированная раковина не будет идентична нормальной, поскольку ее строение очень сложное.
В последние годы существует альтернатива в виде использования протезов из современных материалов, имитирующих кожу. Протез обычно держится на вакуумных присосках.
Большой проблемой при хирургическом лечении врожденных пороков развития уха является образование в последующем келоидных рубцов, сводящих на нет результаты даже прекрасно выполненной операции. Одними из эффективных препаратов при таких осложнениях стали протеолитические ферменты.
Слайд 5Рис. 2.38. Микротия.
Рис. 2.37. Макротия и лопоухость.
Рис. 2.38. Микротия.
Рис. 2.37. Макротия и лопоухость.

Слайд 6СИНДРОМ КОНИГСМАРКА
Этиология. Синдром наследуется по аутосомно-рецессивному типу, шансы рождения второго ребенка
СИНДРОМ КОНИГСМАРКА
Этиология. Синдром наследуется по аутосомно-рецессивному типу, шансы рождения второго ребенка

Клинические проявления. Главные признаки — микротия и атрезия наружного слухового прохода. Наружное ухо представляет собой небольшой кожно-хрящевой валик, имеющий вертикальное направление, иногда рудимент с хорошо выраженной мочкой. Слуховой проход отсутствует. Второе ухо обычное, других пороков не отмечается (рис. 2.39).
При аудиологическом исследовании определяется кондуктивная тугоухость, обычно с повышением порогов воздушной проводимости по всему диапазону частот до 40—60 дБ. Костная проводимость в пределах нормы.
При рентгенологическом исследовании отмечаются строение сосцевидного отростка спонгиозного типа, отсутствие наружного слухового прохода, щеле-видная барабанная полость, как правило, отсутствие слуховых косточек. Внутренний слуховой проход не изменен.
Диагностика основана на типичной клинической картине, состоянии слуховой функции, данных медико-генетического консультирования с учетом возраста и уровня интеллекта ребенка, одно- или двусторонности порока, а также рентгенологических данных.
Слайд 7Рис. 2.39. Синдром Конигсмарка.
Рис. 2.39. Синдром Конигсмарка.
Слайд 8СИНДРОМ ГОЛЬДЕНАРА
Синдром Гольденара — окулоаури-куловертебральная дисплазия. В литературе можно встретить и
СИНДРОМ ГОЛЬДЕНАРА
Синдром Гольденара — окулоаури-куловертебральная дисплазия. В литературе можно встретить и

Распространенность. Частота синдрома составляет 1:50 ООО рождений.
Этиология. Типы наследования различны: аутосомно-доминантный, ауто-сомно-рецессивный и мультифактор-ный. Отмечаются случаи развития порока, если родители ребенка состоят в кровном родстве.
Клинические проявления. Отмечаются микротия, макросмия, нарушение развития ветви нижней челюсти и сосцевидного отростка височной кости. В других органах и системах наблюдаются аномалии позвонков шейного и верхнегрудного отдела позвоночника, эпибуль-барный дермоид, колобома век, множественные свищи липа и шеи (рис. 2.40).
Слайд 9Рис. 2.40. Синдром Гольденара.
Рис. 2.40. Синдром Гольденара.
Слайд 10СИНДРОМ ТРИЧЕР-КОЛЛИНЗА (ФРАНЧЕСКЕТТИ)
Этиология. Синдром наследуется по доминантному типу.
Клинические проявления. У
СИНДРОМ ТРИЧЕР-КОЛЛИНЗА (ФРАНЧЕСКЕТТИ)
Этиология. Синдром наследуется по доминантному типу.
Клинические проявления. У

Слайд 11Рис. 2.41-1. Околоушной свищ.
Рис. 2.41-2. Синдром Тричер-Коллинза.
Рис. 2.41-1. Околоушной свищ.
Рис. 2.41-2. Синдром Тричер-Коллинза.
Слайд 13ВРОЖДЕННАЯ ПРЕАУРИКУЛЯРНАЯ ФИСТУЛА (ОКОЛОУШНОЙ СВИЩ)
Этиология. В 25% случаев имеет наследственную природу,
ВРОЖДЕННАЯ ПРЕАУРИКУЛЯРНАЯ ФИСТУЛА (ОКОЛОУШНОЙ СВИЩ)
Этиология. В 25% случаев имеет наследственную природу,

Клинические проявления. Свищ обычно открывается перед козелком точечным отверстием (рис. 2.41-2) и представляет собой тонкий извилистый ход различных размеров, достигающий длины 3—4 см, который остается в результате незаращения дорсального конца первой жаберной щели. Часто интимно связан с надхрящницей и хрящом, выстлан многослойным плоским или цилиндрическим эпителием с недоразвитыми дериватами кожи.
Такая преаурикулярная фистула может совершенно не беспокоить ребенка, иногда становясь случайной находкой. В этой ситуации никакого активного врачебного вмешательства не требуется, хотя, к сожалению, и методов профилактики воспаления не существует.
В ряде случаев у детей в этой области возникает обострение воспаления, из фистулы начинает выделяться гноевидное содержимое, вследствие нарушения его оттока появляется боль, поднимается температура.
Лечение. В острый период при обследовании следует произвести небольшой, по возможности неглубокий разрез для оттока гноя.
Если воспалительный процесс начинает рецидивировать, показано хирургическое лечение — удаление тканей вокруг всего свищевого хода, достигающего иногда длины нескольких сантиметров. Операция, на первый взгляд, простая, но существует опасность оставления части капсулы и рецидивов, поэтому оперативное вмешательство должно проводиться в стационарных условиях опытным специалистом.
В случае неудачной операции возникают рубцы, след свищевого хода теряется в тканях и его полное удаление, как правило, становится более сложным. Операцию по ликвидации свищевого хода следует проводить в период ремиссии, обычно через 1 мес после стихания острого воспаления.

 А.Е. Суворов «Об итогах деятельности радиоэлектронного комплекса в 2007 году и основных задачах на 2008 год»
А.Е. Суворов «Об итогах деятельности радиоэлектронного комплекса в 2007 году и основных задачах на 2008 год» Сложение и вычитание натуральных чисел (5 класс)
Сложение и вычитание натуральных чисел (5 класс) Экономика и ее роль в жизни общества
Экономика и ее роль в жизни общества Игра-конкурс по информатике(2-4классы)
Игра-конкурс по информатике(2-4классы) Отдел контроля качества. ОКК ЕвроАвто
Отдел контроля качества. ОКК ЕвроАвто Мой край родной
Мой край родной Поезд в Пушкинские горы. Проект создания трансферного узла
Поезд в Пушкинские горы. Проект создания трансферного узла Ремёсла в России 17 – 18 вв
Ремёсла в России 17 – 18 вв Рассматриваемые вопросы Основы системного подхода Понятие предметной области (ПрО). Программа как модель ПрО Классы в Java: описание
Рассматриваемые вопросы Основы системного подхода Понятие предметной области (ПрО). Программа как модель ПрО Классы в Java: описание Из опыта работы методиста Томского областного института повышения квалификации и переподготовки работников образования
Из опыта работы методиста Томского областного института повышения квалификации и переподготовки работников образования Презентация на тему Простое осложнённое предложение
Презентация на тему Простое осложнённое предложение Родительское собрание : методика подготовки и проведения
Родительское собрание : методика подготовки и проведения Габдулла Тукай – Величайший татарский поэт
Габдулла Тукай – Величайший татарский поэт Семейство Лилейные
Семейство Лилейные Презентация на тему Художники 18 века
Презентация на тему Художники 18 века  Email рассылки в вашем магазине. Советы и примеры использования для решения задач.
Email рассылки в вашем магазине. Советы и примеры использования для решения задач. Оценка соответствия и особенности обращения продукции на территории таможенного союза Е.Петросян
Оценка соответствия и особенности обращения продукции на территории таможенного союза Е.Петросян Возможности электронного документооборота по управлению рисками
Возможности электронного документооборота по управлению рисками Рейтинг Fortune 5000
Рейтинг Fortune 5000 Закон О предотвращении эмиграции высококачественных z специалистов
Закон О предотвращении эмиграции высококачественных z специалистов Основные вопросы политической сферы
Основные вопросы политической сферы ИСТРА
ИСТРА Расписные военные тарелки Императорского фарфорового завода
Расписные военные тарелки Императорского фарфорового завода Vocabulary. Describing houses and homes
Vocabulary. Describing houses and homes Федеральный государственный образовательный стандарт дошкольного образования от 17.10.2013 № 1155
Федеральный государственный образовательный стандарт дошкольного образования от 17.10.2013 № 1155 Проекты, которые меняют страну к лучшему
Проекты, которые меняют страну к лучшему Загадки Даля
Загадки Даля Биофизика
Биофизика