Содержание
- 2. Основные функции углеводов Энергетическая Метаболическая Пластическая (гликопротеины, гликолипиды, гликозамингликаны) Потребность – 400-600 г/сутки Нервная система потребляет
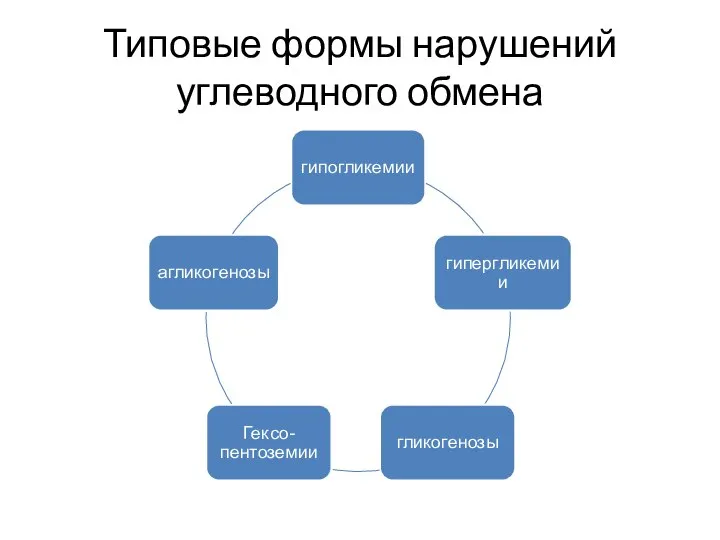
- 3. Типовые формы нарушений углеводного обмена
- 4. Этапы нарушений углеводного обмена Норма – 3,58 – 6,05 ммоль/л
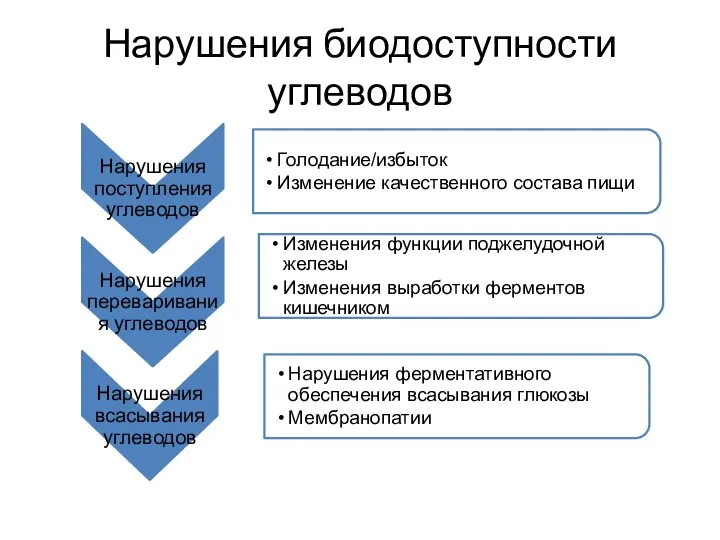
- 5. Нарушения биодоступности углеводов
- 6. Нарушения метаболизма, обмена и усвоения глюкозы
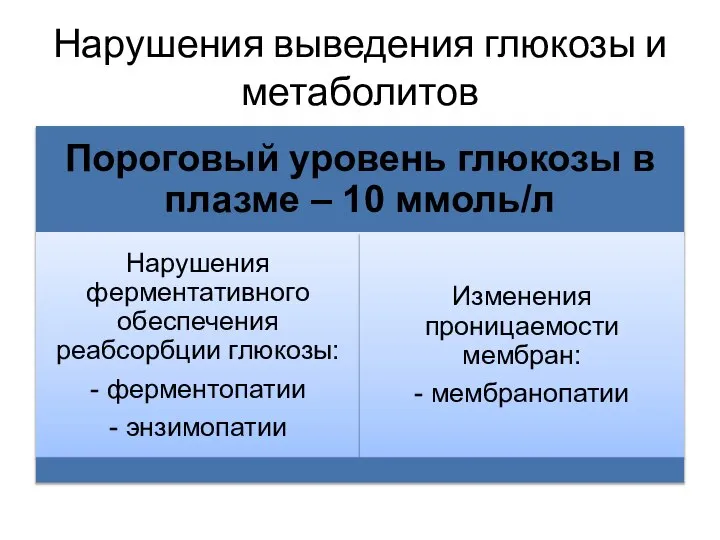
- 7. Нарушения выведения глюкозы и метаболитов
- 8. Гипогликемии Поступление углеводов: Голодание, Нарушения всасывания: патология ПЖЖ (алкогольный панкреатит, опухоли, лекарственный панкреатит) недостаток амилолитических ферментов
- 9. Гипогликемии Метаболизм и потребление глюкозы: Длительная умственная и физическая нагрузка Нарушения функции печени недостаточность гликогенолиза торможение
- 10. Гипогликемии Гипогликемическая реакция - острое временное снижение ГПК до нижней границы нормы (как правило 4,0—3,6 ммоль/л).
- 11. Гипогликемии Гипогликемический синдром — стойкое снижение ГПК ниже нормы (до 3,3—2,5 ммоль/л), сочетающееся с расстройством жизнедеятельности
- 12. Гипогликемии Гипогликемическая кома — состояние, характеризующееся падением ГПК ниже нормы (менее 2,0—1,5 ммоль/л), потерей сознания, значительными
- 13. Гипогликемическая кома Механизмы развития гипогликемической комы Нарушение энергетического обеспечения клеток: Недостаток глюкозы. Дефицит короткоцепочечных метаболитов свободных
- 14. Лечение гипогликемии Этиотропное ликвидация гипогликемии лечение основного заболевания Патогенетическое - блокада главных патогенетических звеньев Симптоматическое -
- 15. Этиотропная терапия гипогликемии Введение в организм глюкозы: внутривенно (для устранения острой гипогликемии одномоментно 25—50 г в
- 16. Патогенетическая терапия гипогликемии Устранение острой гипогликемии, как правило, приводит к быстрому «выключению» её патогенетических звеньев. Однако
- 17. Гипергликемии Гипергликемии — состояния, характеризующиеся увеличением ГПК выше нормы (более 6,05 ммоль/л натощак). Причины гипергликемии: эндокринопатии,
- 18. Гипергликемии Эндокринопатии: избыток гипергликемизирующих факторов (или их эффектов) → активация глюконеогенеза и гликогенолиза, блокада трансмамбранного переноса
- 19. Гипергликемии Психогенные и неврологические расстройства: - состояния психического возбуждения, стресс-реакции, каузалгии, характеризуются активацией симпатико-адреналовой, гипоталамо-гипофизарно-надпочечниковой и
- 20. Гипергликемии Переедание (в том числе длительное избыточное потребление сладостей и легкоусваивающихся углеводов с пищей) — одна
- 21. Гипергликемии При печёночной недостаточности может развиваться преходящая гипергликемия в связи с тем, что гепатоциты не способны
- 22. Гипергликемии Гипергликемический синдром — состояние, характеризующееся значительным и относительно длительным увеличением ГПК выше нормы (до 10,5—11,5
- 23. Проявления гипергликемического синдрома Глюкозурия является результатом гипергликемии. Полиурия — повышенное мочеобразование и мочевыделение вследствие: повышения осмоляльности
- 24. Сахарный диабет Сахарный диабет (СД) — одно из наиболее тяжелых заболеваний, чреватых тяжёлыми осложнениями, инвалидизацией и
- 25. Ожирение и сахарный диабет, с одной стороны, и артериальная гипертензия и ИБС, с другой, составляют так
- 26. Сахарный диабет Первичные формы сахарного диабета характеризуются отсутствием у пациента каких-либо определённых заболеваний, вторично приводящих к
- 27. Сахарный диабет Вторичные формы сахарного диабета характеризуются наличием у пациента какой-либо основной болезни или патологического состояния,
- 28. Сахарный диабет Причины дефицита инсулина: Генетические дефекты бета-клеток островков Лангерханса. Имеется выраженная зависимость частоты развития гипоинсулинизма
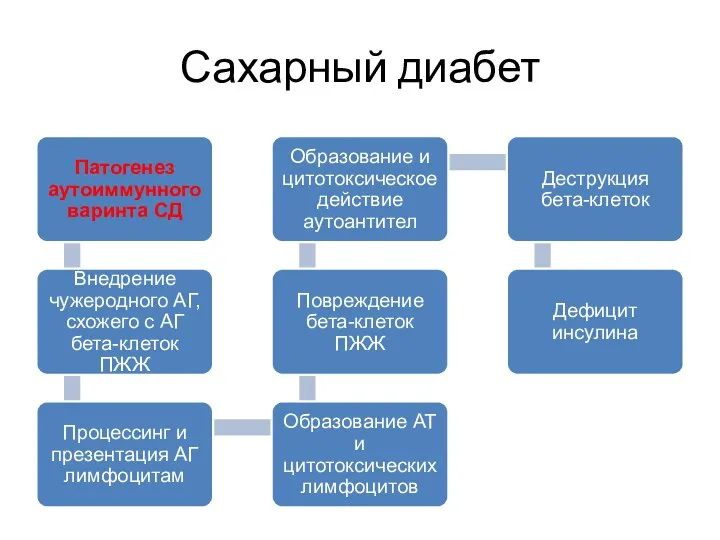
- 29. Сахарный диабет Причины дефицита инсулина: Иммунные факторы: Ig, цитотоксические Т-лимфоциты, а также продуцируемые ими цитокины, повреждающие
- 30. Сахарный диабет Причины дефицита инсулина: Вирусы, тропные к бета-клеткам: Коксаки В4, гепатита, кори, ветряной оспы, эпидемического
- 31. Сахарный диабет Причины дефицита инсулина: Эндогенные токсичные вещества, повреждающие β -клетки, наиболее «агрессивный» из них —
- 32. Сахарный диабет Причины дефицита инсулина: Воспалительные процессы (в т.ч. Хронические панкреатиты), возникающие в поджелудочной железе под
- 33. Сахарный диабет
- 34. Сахарный диабет Симптомы диабета, как правило, появляются при разрушении примерно 75—80% β-клеток (они могут выявляться и
- 35. Сахарный диабет Недостаточность эффектов инсулина: Нейро- и/или психогенные факторы: Активация нейронов ядер заднего гипоталамуса, приводящая к
- 36. Сахарный диабет Недостаточность эффектов инсулина: Контринсулярные факторы: Чрезмерная активация инсулиназы гепатоцитов (избыток ГК, СТГ, дефицит Zn,
- 37. Сахарный диабет Недостаточность эффектов инсулина: Рецепторные механизмы снижения чувствительности: Ig, имитирующие структуру молекулы инсулина. Такие Ig
- 38. Сахарный диабет Недостаточность эффектов инсулина: Пострецепторные механизмы, нарушающие реализацию эффектов инсулина в клетках-мишенях: Нарушения фосфорилирования протеинкиназ
- 39. Факторы риска сахарного диабета Избыточная масса тела. Ожирение выявляется более чем у 80% пациентов с ИНСД.
- 40. Надвигающиеся эпидемии факторов риска Избыточная масса тела, ожирение Нарушенная толерантность к углеводам, сахарный диабет
- 41. Женщины >80 см =повышенный риск Мужчины >94 cм= повышенный риск Lean MEJ et al. Lancet; 1998;
- 42. Диагностика вес пациента (кг) индекс массы тела (кг/м2) = ------------------------ рост2 (м) Нормальный индекс массы тела
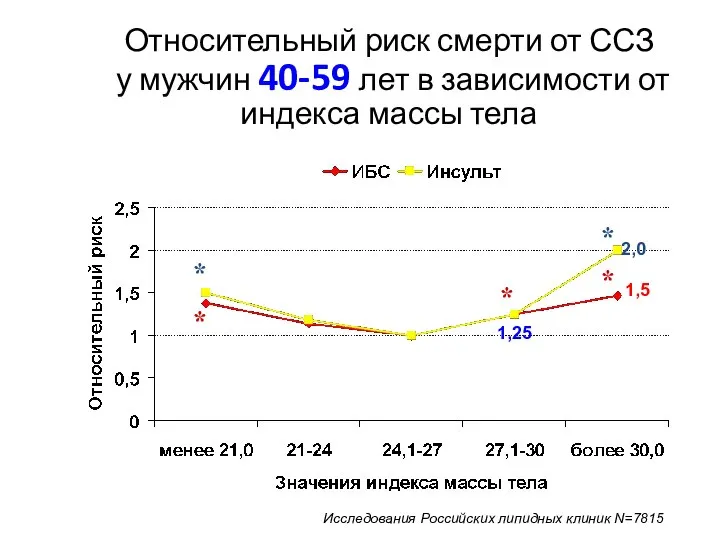
- 43. Относительный риск смерти от ССЗ у мужчин 40-59 лет в зависимости от индекса массы тела *
- 44. Факторы риска сахарного диабета Артериальная гипертензия, приводящая к нарушению микроциркуляции в поджелудочной железе. Наследственная или врождённая
- 45. Факторы риска сахарного диабета Женский пол. Повторные стресс-реакции. Они сопровождаются стойким повышением в крови уровней контринсулярных
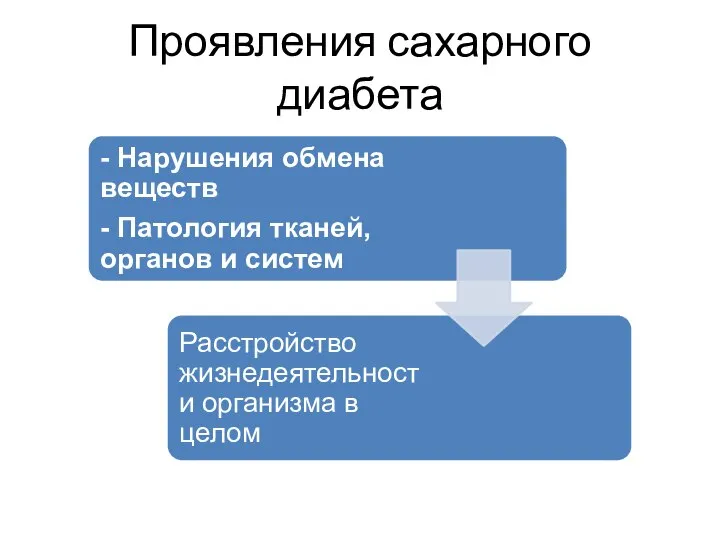
- 46. Проявления сахарного диабета
- 47. Нарушения обмена веществ при сахарном диабете Нарушения со стороны углеводного обмена Гипергликемия: если содержание глюкозы натощак
- 48. Нарушения обмена веществ при сахарном диабете Нарушения со стороны углеводного обмена Глюкозурия Гиперлактатацидемия
- 49. Нарушения обмена веществ при сахарном диабете Нарушения со стороны белкового обмена Гиперазотемия - увеличение содержания в
- 50. Нарушения обмена веществ при сахарном диабете Нарушения со стороны жирового обмена Гиперлипидемия: активация липолиза торможение утилизации
- 51. Нарушения обмена веществ при сахарном диабете Нарушения со стороны водного обмена Полиурия — образование и выделение
- 52. Нарушения обмена веществ при сахарном диабете Нарушения со стороны водного обмена Полидипсия — повышенное потребление жидкости
- 53. Осложнения сахарного диабета Осложнения сахарного диабета — патологические процессы и состояния, не обязательные для него, но
- 54. Осложнения сахарного диабета Остро протекающие («острые осложнения диабета»): диабетический кетоацидоз, чреватый развитием ацидотической комы; гиперосмолярная (некетоацидотическая)
- 55. Осложнения сахарного диабета Острые осложнения сахарного диабета обычно возникают под влиянием каких-либо провоцирующих факторов. Наиболее частые
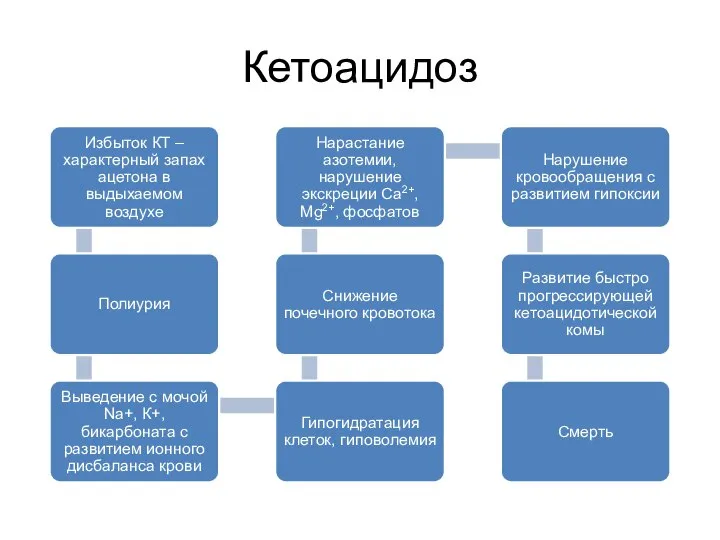
- 56. Кетоацидоз Стимуляция кетогенеза обусловлена: Активацией липолиза (особенно в жировой ткани). В результате этого нарастает уровень ВЖК
- 57. Кетоацидоз
- 58. Поздние осложнения сахарного диабета Признаки поздних осложнений сахарного диабета наиболее часто появляются через 15—20 лет после
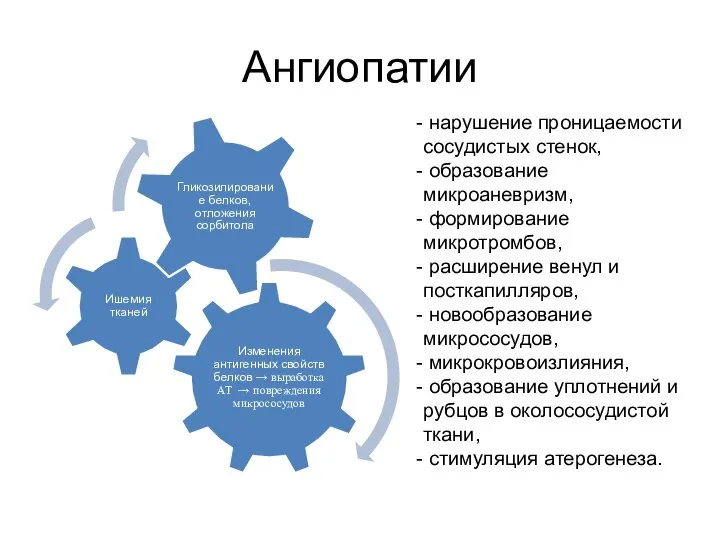
- 59. Ангиопатии Микроангиопатии — патологические изменения в сосудах микроциркуляторного русла. Механизмы развития: неферментативное гликозилирование белков базальных мембран
- 60. Ангиопатии нарушение проницаемости сосудистых стенок, образование микроаневризм, формирование микротромбов, расширение венул и посткапилляров, новообразование микрососудов, микрокровоизлияния,
- 61. Ангиопатии Макроангиопатии характеризуются ранним и интенсивным развитием склеротических изменений в стенках артерий среднего и крупного калибра
- 62. Диабетические невропатии Симптомы диабетических невропатий являются одной из наиболее частых причин инвалидизации пациентов. Наиболее выражены невропатии
- 64. Виды и проявления диабетической невропатии Периферические полиневропатии. Характеризуются преимущественным поражением нескольких периферических нервных стволов и проявляются
- 65. Виды и проявления диабетической невропатии Вегетативная невропатия. расстройства функции ЖКТ (затруднения глотания пищи, опорожнения желудка и
- 66. Виды и проявления диабетической невропатии Радикулопатии. Обусловлены изменениями в корешках спинного мозга и характеризуются болями по
- 67. Энцефалопатии при СД Причины энцефалопатии при СД Дистрофические и дегенеративные изменения в нейронах головного мозга. Вызваны
- 68. Энцефалопатии при СД Проявления энцефалопатии при СД Нарушение психической деятельности в виде расстройств памяти, раздражительности, плаксивости,
- 69. Ретинопатии при СД Поражение сетчатки глаза при диабете является основной причиной снижения остроты зрения и слепоты.
- 70. Ретинопатии при СД Виды и проявления ретинопатии при СД Непролиферативная (фоновая, простая) - более 90% всех
- 71. Нефропатия при СД Нарушение функции почек — одна из частых причин инвалидизации и смерти при сахарном
- 72. Нефропатия при СД Диабетическая нефропатия характеризуется: Признаками микро- и макроангиопатий. Утолщением и уплотнением стенок афферентных и
- 73. Нарушения системы ИБН при СД Причинами снижения активности иммунной системы и факторов неспецифической защиты организма являются:
- 74. Нарушения системы ИБН при СД Проявления: Инфекционные поражения кожи (с развитием фурункулёза, карбункулёза), мочевых путей, лёгких.
- 76. Скачать презентацию
































































 Первая помощь при кровотечениях
Первая помощь при кровотечениях Система организации оториноларингологической помощи населению. Методы диагностики в оториноларингологии
Система организации оториноларингологической помощи населению. Методы диагностики в оториноларингологии Мочекаменная болезнь
Мочекаменная болезнь Повреждения мелких суставов кисти
Повреждения мелких суставов кисти Кожный шов
Кожный шов Хроническая болезнь почек
Хроническая болезнь почек Заболевания молочной железы. Роль лечащего врача
Заболевания молочной железы. Роль лечащего врача Қант диабеті
Қант диабеті Витамины в нашей жизни
Витамины в нашей жизни Сепсис и септические осложнения в акушерстве и гинекологии. Лечебная тактика и профилактика
Сепсис и септические осложнения в акушерстве и гинекологии. Лечебная тактика и профилактика Блокада квадратной мышцы поясницы в работе анестезиолога-реаниматолога
Блокада квадратной мышцы поясницы в работе анестезиолога-реаниматолога Автоматизация общего анализа крови. Гематологические анализаторы
Автоматизация общего анализа крови. Гематологические анализаторы Лазерное лечение глаукомы
Лазерное лечение глаукомы Профилактика детских заболеваний в условиях Covid-19
Профилактика детских заболеваний в условиях Covid-19 Очищение. Очищающий гель на основе алоэ
Очищение. Очищающий гель на основе алоэ Электролечение: токи высокой частоты. Фототерапия
Электролечение: токи высокой частоты. Фототерапия Виды профессиональных заболеваний. Социальная защита больных
Виды профессиональных заболеваний. Социальная защита больных Информация Швабе
Информация Швабе Гистология. Набор 3
Гистология. Набор 3 Окружающая среда: определение, виды, объекты, факторы. Специфическое и неспецифическое действие факторов ОС
Окружающая среда: определение, виды, объекты, факторы. Специфическое и неспецифическое действие факторов ОС Алгоритм действий при непредвиденно сложной интубации
Алгоритм действий при непредвиденно сложной интубации Артериальная гипертензия, или гипертония
Артериальная гипертензия, или гипертония Рентгенография остеоартроза
Рентгенография остеоартроза Интрондар. Ядролық мРНҚ гендерінің интрондары
Интрондар. Ядролық мРНҚ гендерінің интрондары Эффекты и механизмы действия вакуума на ткани раны
Эффекты и механизмы действия вакуума на ткани раны Физиологические барьеры организма и их роль во врожденном иммунитете
Физиологические барьеры организма и их роль во врожденном иммунитете Акушерские кровотечения
Акушерские кровотечения Черепно-мозговая травма
Черепно-мозговая травма