Содержание
- 2. Частота акушерских кровотечений колеблется от 2,7 до 8% по отношению к общему числу родов. При этом
- 3. Термины и определения Физиологическая кровопотеря - кровопотеря Послеродовое кровотечение - кровопотеря >500 мл во время родов
- 4. Этиология и патогенез Общими причинами послеродового кровотечения являются нарушение сократительной способности матки (90%) и травмы родовых
- 5. Антенатальные и интранатальные факторы риска послеродовых кровотечений
- 6. Антенатальные и интранатальные факторы риска послеродовых кровотечений (продолжение) Причины послеродовых кровотечений
- 7. Стратификация риска послеродовых кровотечений
- 8. Классификация По времени возникновения: раннее (первичное) послеродовое кровотечение - кровотечение, возникшее позднее (вторичное) послеродовое кровотечение -
- 9. Клиническая картина
- 10. Жалобы и анамнез Тщательный сбор анамнеза и выявление факторов риска позволяет стратифицировать пациенток по группам риска:
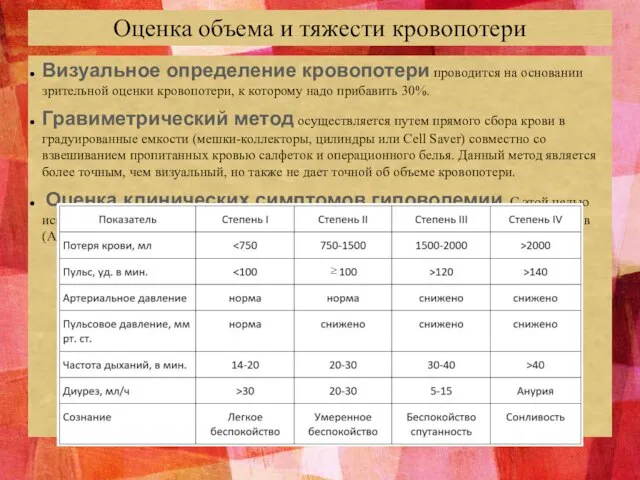
- 11. Оценка объема и тяжести кровопотери Визуальное определение кровопотери проводится на основании зрительной оценки кровопотери, к которому
- 12. Шоковый индекс (ЧСС/систолическое артериальное давление) является ранним маркером гемодинамических нарушений и лучше других параметров позволяет выделить
- 13. Гематокритный метод Moore - для ориентировочного определения объема кровопотери у беременных используют модифицированную формулу Moore:
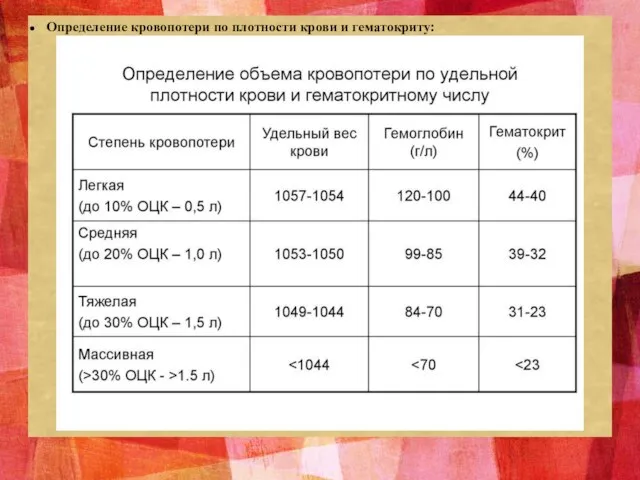
- 14. Определение кровопотери по плотности крови и гематокриту:
- 15. Метод Либова: Формула Нельсона - процентное отношение общего объема кровопотери рассчитывается как: (0,036 х исходный объем
- 16. Лечение 1 этап: С первых минут кровотечения организация помощи осуществляется по принципу работы мультидисциплинарной бригады с
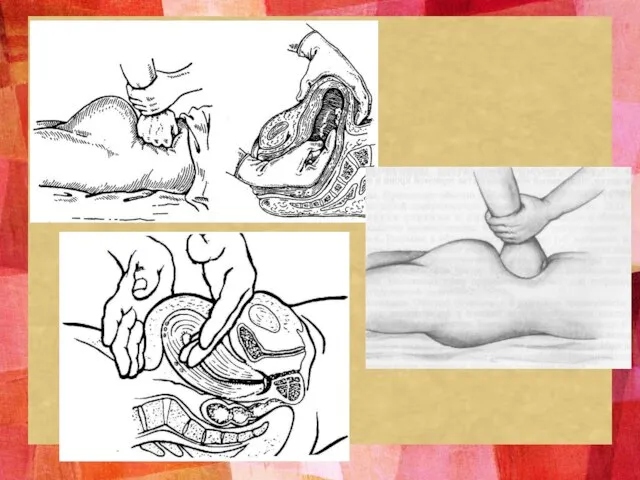
- 17. Манипуляции 1 этапа (проводятся одновременно)
- 19. Утеротонические средства, применяемые для лечения послеродового кровотечения
- 20. 2 этап - от 10 до 20 минут от начала кровотечения необходимо выполнить: Продолжить все манипуляции
- 21. Если предшествующие меры по остановке кровотечения оказались неэффективны, необходимо: Обеспечить анестезиологическое пособие операции. Провести повторный забор
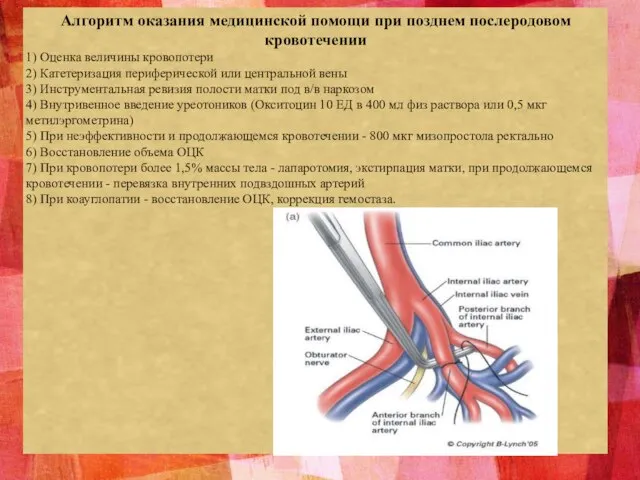
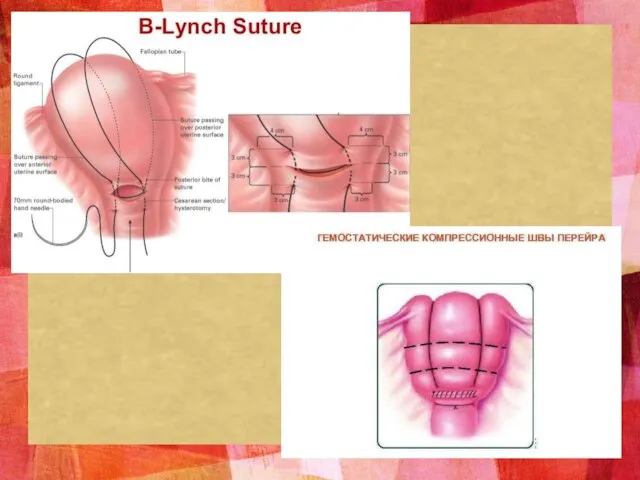
- 22. Алгоритм оказания медицинской помощи при позднем послеродовом кровотечении 1) Оценка величины кровопотери 2) Катетеризация периферической или
- 24. Профилактика послеродовых кровотечений 1) Во время беременности: - оценка факторов риска кровотечений - диагностика и лечение
- 26. Скачать презентацию

















 Обучающий курс по техническим обновлениям ИВБДВ: оценка физического развития
Обучающий курс по техническим обновлениям ИВБДВ: оценка физического развития Оценка риска для здоровья, управление риском, информирование о риске как важные составные части СГМ
Оценка риска для здоровья, управление риском, информирование о риске как важные составные части СГМ Европейский конгресс кардиологов 2021: обзор новых рекомендаций ESC по сердечной недостаточности 2021 г
Европейский конгресс кардиологов 2021: обзор новых рекомендаций ESC по сердечной недостаточности 2021 г Псковская Областная Психиатрическая больница №1
Псковская Областная Психиатрическая больница №1 Факторы препятствующие к проникновению и распространению инфекции. Сомкнутое состояние половой щели. Кислая среда влагалища
Факторы препятствующие к проникновению и распространению инфекции. Сомкнутое состояние половой щели. Кислая среда влагалища Закаливания. Правила закаливания
Закаливания. Правила закаливания Магнитно-резонансная томография
Магнитно-резонансная томография Людвіг Ван Бетховен
Людвіг Ван Бетховен Гемотрансфузия
Гемотрансфузия Домашний уход косметическими средствами Elseda
Домашний уход косметическими средствами Elseda Презентації учнів на тему "За здоровий спосіб життя" 2
Презентації учнів на тему "За здоровий спосіб життя" 2 Сибирская язва Bacillus anthracis
Сибирская язва Bacillus anthracis Ауыз қуысының герпес инфекциясы
Ауыз қуысының герпес инфекциясы Заманауи инсулиндік терапия
Заманауи инсулиндік терапия Медицинские инструменты
Медицинские инструменты Конференция: Ко-Амлесса - Синергия тройной силы в терапии пациентов с ССЗ
Конференция: Ко-Амлесса - Синергия тройной силы в терапии пациентов с ССЗ ДВС-синдром
ДВС-синдром Речь как функция мозга
Речь как функция мозга Методы обеспечения проходимости дыхательных путей
Методы обеспечения проходимости дыхательных путей Гонорея. Определение. Семинар № 3
Гонорея. Определение. Семинар № 3 Семейство Enterobacteriaceae
Семейство Enterobacteriaceae Организация работы операционной медсестры
Организация работы операционной медсестры Виды опухолевого атипизма
Виды опухолевого атипизма Микробиологические основы борьбы с внутрибольничными инфекциями терапевтического отделения
Микробиологические основы борьбы с внутрибольничными инфекциями терапевтического отделения Акушерские и перинатальные осложнения гестационного сахарного диабета
Акушерские и перинатальные осложнения гестационного сахарного диабета ҚОПУБА кезіндегі алғашқы көмек көрсету алгоритмі
ҚОПУБА кезіндегі алғашқы көмек көрсету алгоритмі Пневмония в практике участкового терапевта
Пневмония в практике участкового терапевта Периартрит локтевого, лучезапястных суставов
Периартрит локтевого, лучезапястных суставов