Содержание
- 2. Основные группы заболеваний почек Имунно-воспалительные заболевания (гломерулонефриты первичные и вторичные) Инфекционно-воспалительные (пиелонефриты) Обменные поражения (подагра, сахарный
- 3. Острый гломерулонефрит Острое иммуновоспалительное заболевание с преимущественным поражением клубочкового аппарата обеих почек. Острый гломерулонефрит может развиться
- 4. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ Острое диффузное иммуновоспалительное заболевание почек, в основе патогенеза которого лежит иммунокомплексный механизм с обязательным
- 5. Этиологические факторы о. гломерулонефрита Гемолитический стрептококк группы 12-й- А штамм. Стафилококк, пневмококк Возбудители дифтерии, сыпного и
- 6. ЭТИОЛОГИЯ ГЛОМЕРУЛОНЕФРИТОВ на данном этапе нефрологии можно говорить с уверенностью о конкретном этиологическом факторе лишь в
- 7. • Сведения об эпидемиологии отсутствуют (частота заболевания неизвестна) • Наблюдается значительно реже, чем ХГН (1-2 случая
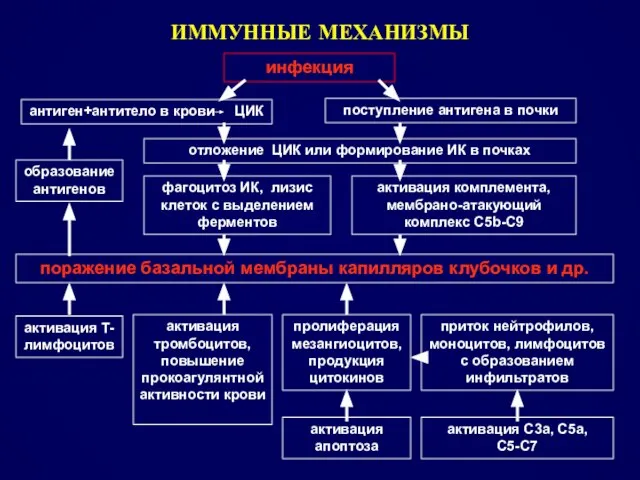
- 8. ИММУННЫЕ МЕХАНИЗМЫ инфекция
- 9. НЕИММУННЫЕ МЕХАНИЗМЫ гемодинамические: системная гипертензия внутриклубочковая гипертензия гиперфильтрация (вследствие повышения перфузии сохранившихся клубочков) метаболические: гиперлипидемия гиперкоагуляция
- 10. МЕХАНИЗМЫ ВОЗНИКНОВЕНИЯ И ПРОГРЕССИРОВАНИЯ ГЛОМЕРУЛОНЕФРИТОВ иммунные: иммунокомплексные (с гетероантигеном) антительные, в т.ч. аутоиммунные (с аутоантигеном) неиммунные:
- 11. Клинические врианты острого гломерулонефрита: 1)Типичный: с бурным началом, выраженными почечными и внепочечными симптомами; 2) Затяжной: постепенное
- 12. ОСНОВНЫЕ ВАРИАНТЫ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА моносимптомный - наиболее частый (до 85%) изолированный мочевой синдром при отсутствии артериальной
- 13. ОСНОВНЫЕ КЛИНИЧЕСКИЕ СИНДРОМЫ ПРИ ГЛОМЕРУЛОНЕФРИТЕ мочевой артериальной гипертензии отечный
- 14. МОЧЕВОЙ СИНДРОМ (синдром острого воспаления клубочков)
- 15. АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ Одышка, приступы удушье, кровохарканье (редко) (проявления левожелудочковой недостаточности) Повышение показателей АД до180/120 мм рт.ст.
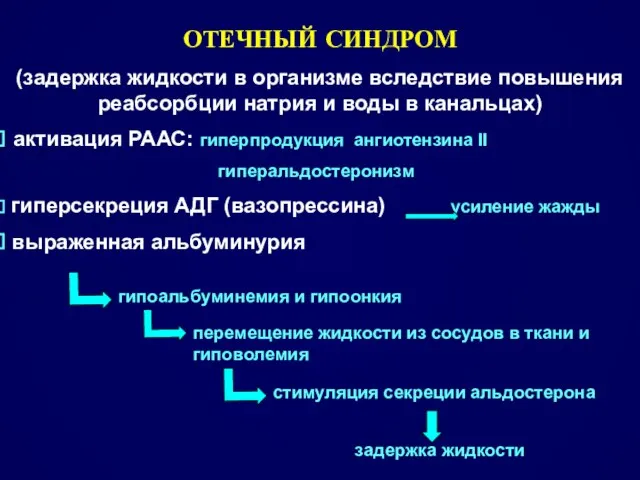
- 16. ОТЕЧНЫЙ СИНДРОМ (задержка жидкости в организме вследствие повышения реабсорбции натрия и воды в канальцах) активация РААС:
- 17. ОТЕЧНЫЙ СИНДРОМ «Бледные" отеки преимущественно в области лица, век, появляются утром, в тяжелых случаях возможны анасарка,
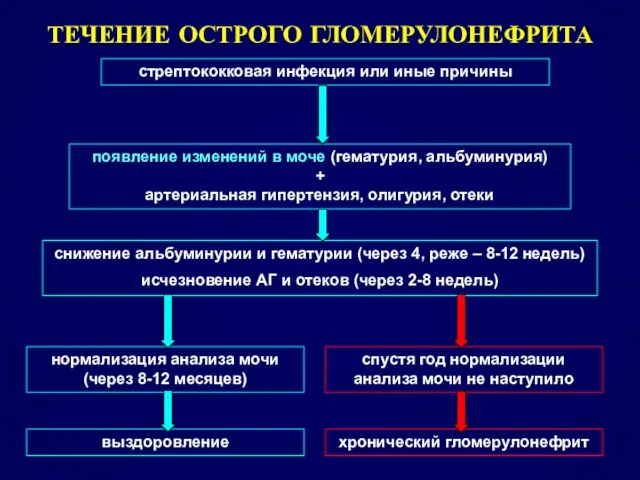
- 18. ТЕЧЕНИЕ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА стрептококковая инфекция или иные причины
- 19. Неспецифическая симптоматика в начале развития ОГН (любой вариант) Уменьшение количества выделяемой мочи Пастозность лица (в частности,
- 20. ОСЛОЖНЕНИЯ РАЗВЕРНУТОЙ ФОРМЫ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА 1. Острая сердечная недостаточность (не более 3%): левожелудочковая тотальная 2. Острая
- 21. Классификация ХГН Латентная форма (хр. гломерулонефрит с изолированным мочевым синдромом) Гематурическая форма Гипертоническая форма Нефротическая Смешанная
- 22. НЕФРОТИЧЕСКИЙ СИНДРОМ Под нефротическим синдромом подразумевают полиэтиологический клинико-лабораторный симптомокомплекс, который характеризуется: высокой протеинурией (экскреция белка выше
- 23. НЕФРОТИЧЕСКИЙ СИНДРОМ (Этиологические факторы) Первичный гломерулонефрит (острый и хронический). Системные заболевания (системная красная волчанка, геморрагический васкулит).
- 24. НЕФРОТИЧЕСКИЙ СИНДРОМ (Этиологические факторы II ) Опухоли (злокачественная лимфома). Лекарственные поражения почек (препаратами золота, висмута, ртути,
- 25. НЕФРОТИЧЕСКИЙ СИНДРОМ может развиваться при любых заболеваниях почек (не является самостоятельной нозологической формой) альбуминурия более 3,0
- 26. НЕФРОТИЧЕСКИЙ СИНДРОМ Клиническая картина Субъективными признаками могут быть жалобы на общую слабость, потерю аппетита, сухость во
- 27. Острая почечная недостаточность - это остро развивающийся синдром, характеризующийся внезапным снижением клубочковой фильтрации и проявляющийся клинически
- 28. Преренальные: (травмы, кровотечения, ожоги, массивный распад тканей, гемолиз, кардиогенный шок с гиповолемией); заболевания, приводящие к дефициту
- 29. I стадия (начальная) - период действия фактора, вызвавшего острую почечную недостаточность. В клинической картине доминируют признаки
- 30. Синдром, включающий в себя стойкое необратимое прогрессирующее нарушение всех функций почки с развитием азотемии, нарушением кислотно-основного
- 31. ХРОНИЧЕСКАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ развивается в терминальной стадии любых хронических заболеваний почек (любой этиологии) – чаще всего
- 32. Уменьшения количества функционирующих нефронов; Значительного снижения скорости фильтрации в каждом отдельном случае без уменьшения числа нефронов;
- 34. Скачать презентацию




























 ООО «ЭкоЛайф 69»
ООО «ЭкоЛайф 69» Борьба Руси с иноземным нашествием в XIII в.
Борьба Руси с иноземным нашествием в XIII в. Формы и методы развития исследовательских способностей
Формы и методы развития исследовательских способностей Подбор, обучение и мониторинг персонала Call центров.
Подбор, обучение и мониторинг персонала Call центров. Наследственное право РФ
Наследственное право РФ Приготовление пресного сдобного теста и изделий из него
Приготовление пресного сдобного теста и изделий из него Парковая зона театра им. Натальи Сац
Парковая зона театра им. Натальи Сац правда и вымыслы об акулах
правда и вымыслы об акулах 1. ПР №1 - Тема -1ч. Развитие психики и сознания
1. ПР №1 - Тема -1ч. Развитие психики и сознания Презентация на тему Личные финансы
Презентация на тему Личные финансы Маленькая фея: новинки
Маленькая фея: новинки Настенная живопись
Настенная живопись Комплексное обеспечение процессов в сфере складской логистики, производства и ритейла
Комплексное обеспечение процессов в сфере складской логистики, производства и ритейла Санаторий Марциальные воды в Карелии. Лечение, отдых, встречи
Санаторий Марциальные воды в Карелии. Лечение, отдых, встречи Алгоритм психологической организации группы. Лекция 1
Алгоритм психологической организации группы. Лекция 1 МЕНЕДЖМЕНТ
МЕНЕДЖМЕНТ Современные принципы государственной политики в области МСБ: налоговое регулирование, доступ к финансам
Современные принципы государственной политики в области МСБ: налоговое регулирование, доступ к финансам О финансировании медицинских организаций в системе ОМС в 2011 году и перспективах перехода на одноканальное финансирование в 2011-201
О финансировании медицинских организаций в системе ОМС в 2011 году и перспективах перехода на одноканальное финансирование в 2011-201 Выборы президента школы
Выборы президента школы Оценка информированности учащихся ГБОУ СОШ № 499 по проблемам, связанным с потреблением наркотиков
Оценка информированности учащихся ГБОУ СОШ № 499 по проблемам, связанным с потреблением наркотиков Н.Д. Голев
Н.Д. Голев Продажа маральников и земельных участков
Продажа маральников и земельных участков Автономный контроллер освещения
Автономный контроллер освещения Система управления предприятием Облик-ERP.Конфигурация Оперативное управление предприятием.
Система управления предприятием Облик-ERP.Конфигурация Оперативное управление предприятием. Эмоции эмпатии и вины
Эмоции эмпатии и вины Особенности формирования производственного плана в лесной отрасли
Особенности формирования производственного плана в лесной отрасли Презентация на тему Биологическое действие радиоактивных излучений
Презентация на тему Биологическое действие радиоактивных излучений Школа молодого политика Лидер
Школа молодого политика Лидер