Содержание
- 2. На 20.04.2009 по данным ФНМЦ ПБ СПИД зарегистрировано: Всего зарегистрировано ВИЧ-инф. граждан 504 631 (-24 815
- 3. Данные формы федерального государственного статистического наблюдения № 61 за 2005, 2006, 2007 гг. Рост числа случаев
- 4. Этиология вторичных заболеваний у больных ВИЧ-инфекцией, госпитализированных в ИКБ №2 г. Москвы в 2006 - 2007
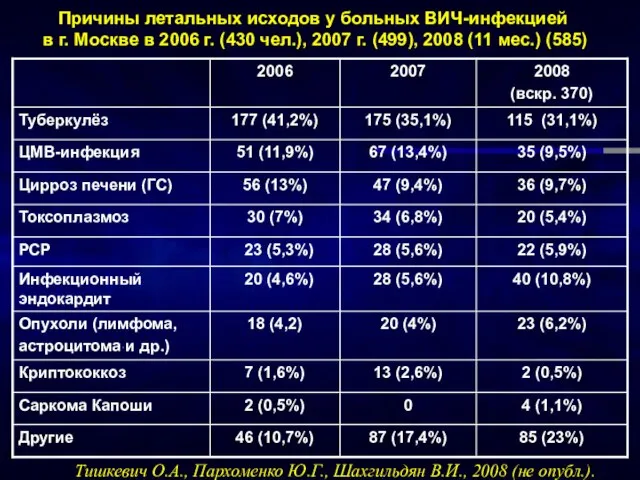
- 5. Причины летальных исходов у больных ВИЧ-инфекцией в г. Москве в 2006 г. (430 чел.), 2007 г.
- 6. Больные ВИЧ-инфекцией: секционные данные ПАО ИКБ№2 по 2006 г. (Пархоменко Ю.Г., Тишкевич О.А., 2007) 430 вскрытий
- 7. Синдром восстановления иммунитета при туберкулезе (TB-IRIS) Определение случая TB-IRIS Наличие 1 большого или 2 малых критериев:
- 8. Врачи-инфекционисты, врачи-фтизиатры в регионах РФ не имеют четких представлений об особенностях клинического течения, стандартах диагностики и
- 9. Церебральный токсоплазмоз у больных ВИЧ-инфекцией Из 156 больных ВИЧ-инфекцией на стадии 4В (СПИД) с поражением ЦНС
- 10. Клинико-рентгенологическая картина пневмоцистной пневмонии (Ермак Т.Н., 2008) Клиническая картина: подострое начало, выраженная одышка с ЧДД 30
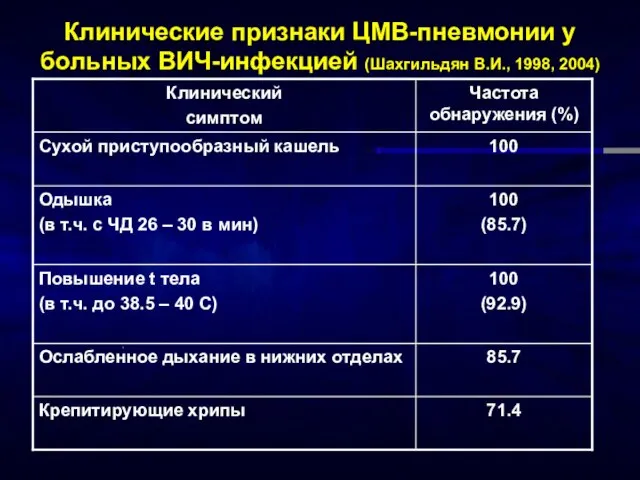
- 11. Клинические признаки ЦМВ-пневмонии у больных ВИЧ-инфекцией (Шахгильдян В.И., 1998, 2004)
- 12. Церебральный токсоплазмоз у больных ВИЧ-инфекцией Из 156 больных ВИЧ-инфекцией на стадии 4В (СПИД) с поражением ЦНС
- 13. Кандидозная пневмония (C.albicans, C.krusei, C.glabrata) 5 – 20% всех случаев инвазивного кандидоза повышение t тела, непродуктивный
- 14. Криптококкоз (Cryptococcus neoformans) Криптококковая инфекция: 8 -10% больных на стадии СПИДа (количество СD4-лимфоцитов: у 80% из
- 15. Криптоспоридиоз 1.5 -2% больных на стадии СПИДа. Поздние стадии ВИЧ-инфекции. Поражение кишечника с выраженным диарейным синдромом
- 16. Онкологические заболевания Саркома Капоши (локализованная, диссеминированная, генерализованная с висцеральными поражениями). Частота: у ВИЧ-инфицированных мужчин-гомосексуалистов (50 –
- 17. Эмпирическая терапия (ex juvantibus) Выраженная одышка – пневмоцистоз Симптомы энцефалита – токсоплазмоз Ретинит – манифестная ЦМВИ
- 18. Поражение легких у больных ВИЧ-инфекцией Т., муж., 28 лет, ВИЧ-инфекция, 3В (СПИД), СD4 – 20 кл/мм3
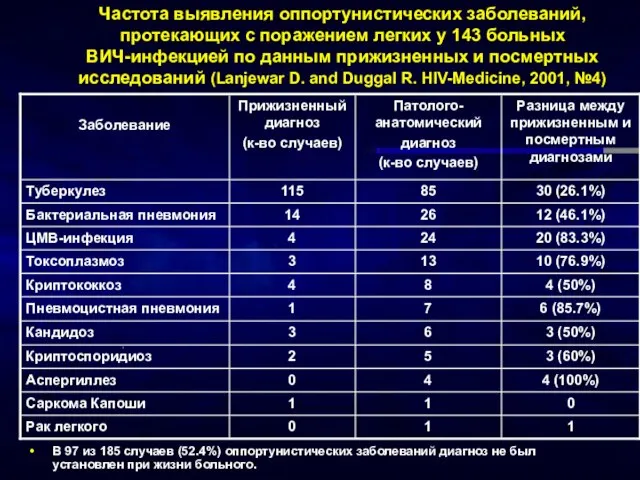
- 19. Частота выявления оппортунистических заболеваний, протекающих с поражением легких у 143 больных ВИЧ-инфекцией по данным прижизненных и
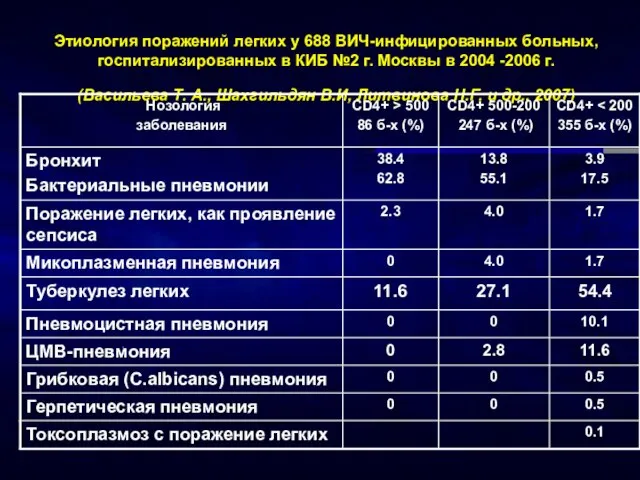
- 20. Этиология поражений легких у 688 ВИЧ-инфицированных больных, госпитализированных в КИБ №2 г. Москвы в 2004 -2006
- 21. 2/3 больных токсоплазмозом имели количество СD4-лимфоцитов в крови менее 50 кл/мкл, около 20% - от 50
- 22. Серологические методы диагностики (РСК, РП, РПГА, РНГА, РИФ, РНИФ, ИФА, ИБ) Выявление специфических антител классов IgМ
- 23. Результаты исследования БАЛЖ и биоптатов бронхов на наличие ДНК МБТ у больных ВИЧ-инфекцией Шахгильдян В.И., Литвинова
- 24. Этиологическая диагностика оппортунистических заболеваний у больных ВИЧ-инфекцией Туберкулез Обнаружение M. tuberculosis: мокрота (микроскопия, ЛМ, посев, ПЦР?),
- 25. Роль ПЦР в диагностике манифестной ЦМВ-инфекции у ВИЧ-инфицированных больных (Шахгильдян В.И., Шипулина О.Ю. и др., 2008)
- 26. Диагностическое значение обнаружения ДНК ЦМВ в БАЛЖ и биоптатах бронхов (Шахгильдян В.И., Литвинова Н.Г. и др.,
- 27. Диагностическое значение обнаружения ДНК Pn. jirovecii (carinii) в БАЛЖ и биоптатах бронхов (Сафонова А.П., Шипулина О.Ю.,
- 28. Токсоплазмоз Шахгильдян В.И., Шипулина О.Ю., 2004: КИБ №2 г. Москвы: 170 ВИЧ-инфицированных больных с поражением ЦНС
- 29. Значение выявления антител к T. gondii в сыворотке крови и ликворе у больных ВИЧ-инфекцией Наличие специфических
- 30. Частота определения и клиническое значение наличие ДНК ВПГ в крови, БАЛЖ, биоптате бронха КИБ №2 г.
- 31. Значение концентрации ДНК ВПГ в крови для диагностики неонатальной герпесвирусной инфекции (Н.Kimura, 2002) Диагностическое значение концентрации
- 32. Висцеральный кандидоз КИБ №2 г. Москвы: диагностическая фибробронхоскопия: 200 больных ВИЧ-инфекцией (CD4-лимфоциты Больные грибковой пневмонией: 8
- 33. Инвазивные микозы (C. albicans, Cryptococcus neoformans и др.) Выявление грибов в мокроте, полученной из глубоких отделов
- 34. Опухоли (саркома Капоши, лимфомы, рак легких) Визуальный осмотр при проведении фибробронхоскопии. Цитологическое исследование БАЛЖ на наличие
- 35. Диагностический алгоритм (последовательность обследования) ВИЧ-инфицированного больного с поражением легких Количество СD4-лимфоцитов менее 200 кл/мм3. Рентгенография груд.
- 36. Диагностический алгоритм (продолжение) нет диагноза Получение после ингаляции трахеобронхиальной слизи из глубоких отделов дыхательных путей (индуцированная
- 37. Диагностический алгоритм (продолжение) нет диагноза Проведение фибробронхоскопии и получение БАЛЖ и биоптата бронха, легкого диагноз Цитологический
- 38. Реальное диспансерное наблюдение – ключ к решению проблемы профилактики вторичных заболеваний. 100% больных с диагнозом СПИДа,
- 40. Скачать презентацию

































 Гражданское право
Гражданское право Миокардиты и кардиомиопатии
Миокардиты и кардиомиопатии Проект Ориентир: Ямал
Проект Ориентир: Ямал KU-3 (Ку три) Система управления мультимедиа тренингами, моделирующими играми и динамическими тестами.
KU-3 (Ку три) Система управления мультимедиа тренингами, моделирующими играми и динамическими тестами. Презентация на тему Мирное освоение космоса
Презентация на тему Мирное освоение космоса  4 день. Запоминание штатов США. Чертоги разума
4 день. Запоминание штатов США. Чертоги разума Межрегиональная конференция «Сопровождение одаренного ребенка в региональном образовательном пространстве»
Межрегиональная конференция «Сопровождение одаренного ребенка в региональном образовательном пространстве» Преобразованиеграфиков функций
Преобразованиеграфиков функций Презентация на тему Пьер Огюстен Карон де Бомарше
Презентация на тему Пьер Огюстен Карон де Бомарше Презентация
Презентация Презентация на тему Воды суши. Подземные воды
Презентация на тему Воды суши. Подземные воды Спинной мозг
Спинной мозг Представляемклуб«Изыскатели»ГОУ № 490Красногвардейского района
Представляемклуб«Изыскатели»ГОУ № 490Красногвардейского района Ячейки овощехранилища Расположенные по адресу: г.Новосибирск, Ленинский район, ул. Котовского,5/3
Ячейки овощехранилища Расположенные по адресу: г.Новосибирск, Ленинский район, ул. Котовского,5/3 Контрольные вопросы
Контрольные вопросы rvex5e0qf2kcfgmz01w1i7ity29jz3lp
rvex5e0qf2kcfgmz01w1i7ity29jz3lp Презентация на тему Реальное и фантастическое в повести Н. В. Гоголь "Заколдованное место"
Презентация на тему Реальное и фантастическое в повести Н. В. Гоголь "Заколдованное место" Закон Ома
Закон Ома Структура исследовательской работы
Структура исследовательской работы Intel “Шлях до успіху” ч1 Комп’ютерні технологіі для місцевої спільноти ЗАКЛАДАЄМО ПАРК Соціальний проект підготували учні 7-х класів:Антон, Марина, Ольга, Лариса с.Успішне Серпень 2009
Intel “Шлях до успіху” ч1 Комп’ютерні технологіі для місцевої спільноти ЗАКЛАДАЄМО ПАРК Соціальний проект підготували учні 7-х класів:Антон, Марина, Ольга, Лариса с.Успішне Серпень 2009 Новогодняя викторина 3 класс
Новогодняя викторина 3 класс Ахмед Сукарно
Ахмед Сукарно Заготовка продуктов (6 класс)
Заготовка продуктов (6 класс) Детство без жестокости и насилия
Детство без жестокости и насилия Украшения из текстиля. Комплект Горячее сердце
Украшения из текстиля. Комплект Горячее сердце Блиц-опрос
Блиц-опрос Кейс - метод
Кейс - метод Презентация на тему Моделирование как метод познания (9 класс)
Презентация на тему Моделирование как метод познания (9 класс)