Содержание
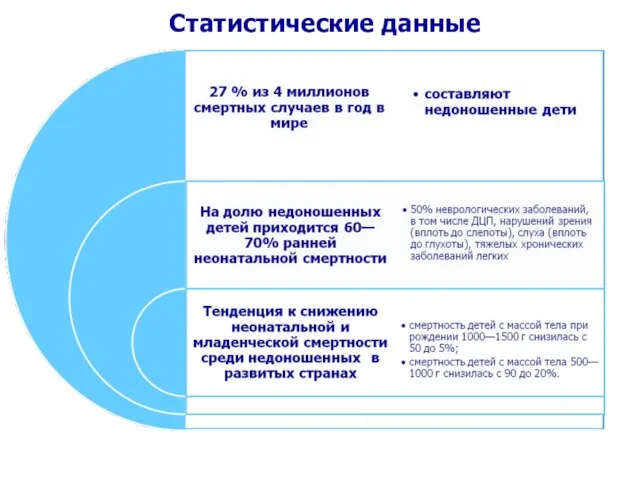
- 2. Статистические данные
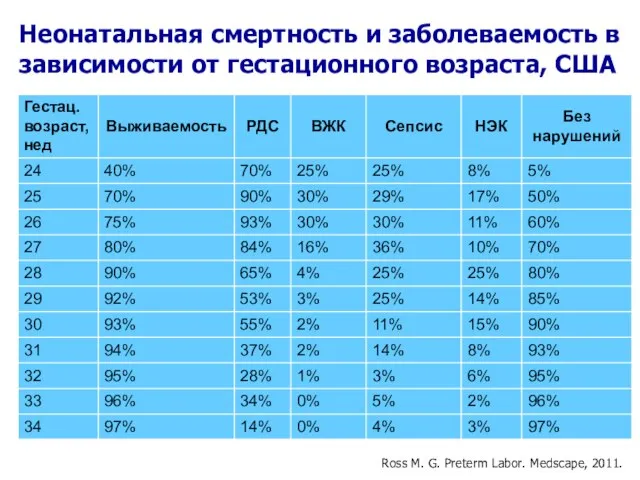
- 3. Неонатальная смертность и заболеваемость в зависимости от гестационного возраста, США Ross M. G. Preterm Labor. Medscape,
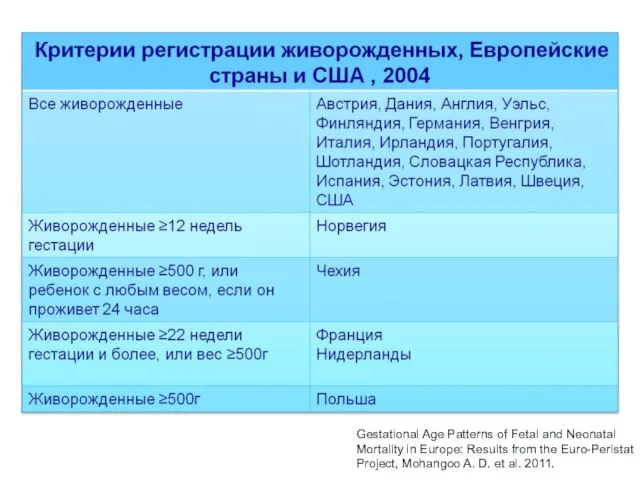
- 4. Gestational Age Patterns of Fetal and Neonatal Mortality in Europe: Results from the Euro-Peristat Project, Mohangoo
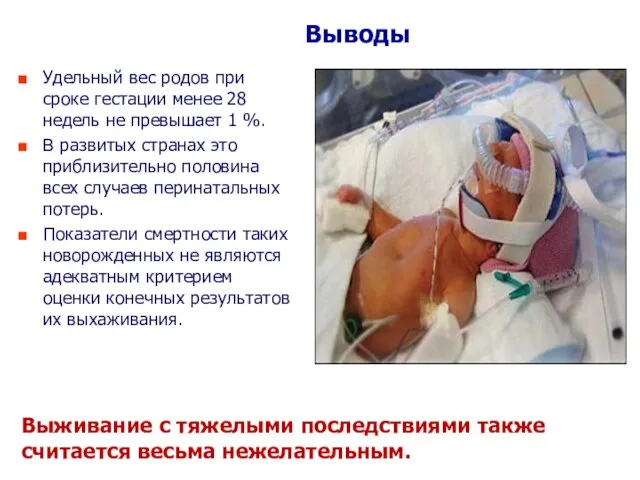
- 5. Удельный вес родов при сроке гестации менее 28 недель не превышает 1 %. В развитых странах
- 6. Технологии, способствующие снижению смертности и заболеваемости недоношенных детей Применение антенатальных кортикостероидов (АКП). Применение антибиотиков у беременных/родильниц
- 7. 6 научно обоснованных мероприятий, улучшающих результаты начальной помощи детям с ОНМТ Использование специальных контрольных списков по
- 8. Использование контрольных списков для подготовки к реанимации новорожденных из групп высокого риска Реанимация новорожденных высокого риска
- 9. Пренатальное консультирование при рождении недоношенного ребенка (NRP—AAP, ACA 2006, 2011)
- 10. Подготовка к рождению недоношенного ребенка Тепловая защита: Температура в родзале должна быть не менее 26°С. Нужно
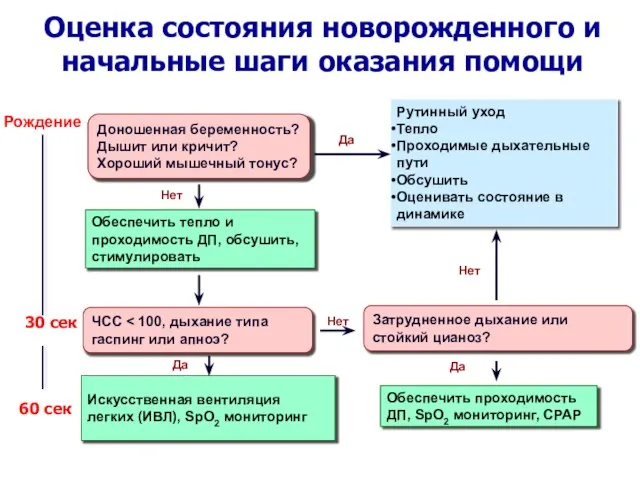
- 11. Оценка состояния новорожденного и начальные шаги оказания помощи Рождение Доношенная беременность? Дышит или кричит? Хороший мышечный
- 12. Отсроченное пережатие пуповины После рождения недоношенного ребенка, который не нуждается в оказании немедленной помощи (дышит и
- 13. Освободить верхние дыхательные пути (ВДП) Освободить ВДП от слизи и секрета. Санировать сначала рот, а затем
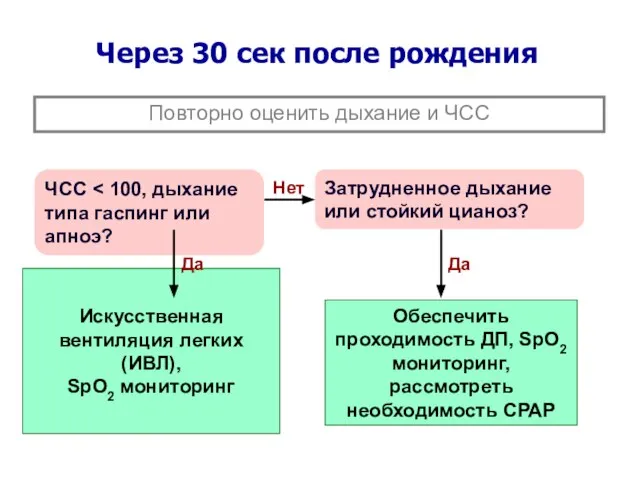
- 14. Затрудненное дыхание или стойкий цианоз? ЧСС Искусственная вентиляция легких (ИВЛ), SpO2 мониторинг Обеспечить проходимость ДП, SpO2
- 15. Использование пульсоксиметрии Зафиксировать датчик пульсоксиметра на правой руке ребенка сразу после его переноса на стол. Цвет
- 16. Пульсоксиметрия во время реанимации Непосредственно после рождения нормальные показатели SpO2 у детей с ОНМТ колеблются между
- 17. Использование кислорода при реанимации недоношенных детей Рекомендуется использовать кислород в концентрации 30—40% с постепенным повышением при
- 18. Поддержание нормальной температуры тела у детей с ОНМТ при рождении Недоношенные дети с гестационным возрастом менее
- 19. Введение сурфактанта Все дети с РДС или высоким риском его развития должны получить сурфактант при наличии
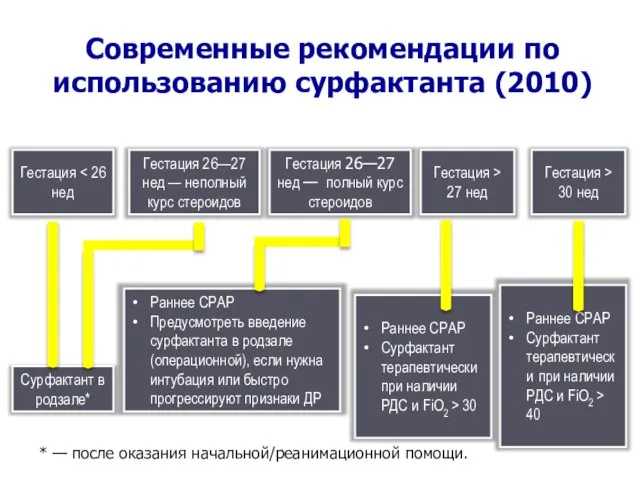
- 20. Современные рекомендации по использованию сурфактанта (2010) Гестация Гестация 26—27 нед — неполный курс стероидов Гестация 26—27
- 21. Введение сурфактанта Необходимо помнить, что до введения сурфактанта состояние ребенка должен быть полностью стабилизировано!
- 22. Искусственная вентиляция легких Использовать минимальное давление, необходимое для получения эффекта (увеличение ЧСС)! Начальное положительное давление 20—25
- 23. Рекомендации по использованию CPAP CPAP необходимо назначать всем новорожденным с риском развития РДС гестационным возрастом до
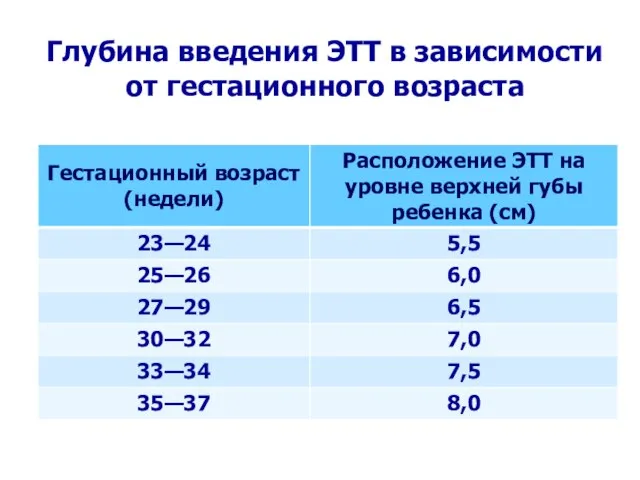
- 24. Глубина введения ЭТТ в зависимости от гестационного возраста
- 25. Предупреждение гипо- и гиперкапнии путем мониторинга PaCO2 после рождения Мониторинг и управление концентрацией CO2 могут быть
- 26. Необходим транспортный инкубатор, подогретый до +36° — 37,5ºС, имеющий: Источник кислорода. Возможность проводить дыхательную поддержку и
- 27. Как уменьшить вероятность неврологических осложнений у недоношенных новорожденных Обращайтесь с ребенком осторожно. Не оставляйте ребенка в
- 28. Обучение работе в команде Обучение работе в команде при оказании первичной реанимационной помощи в дополнение к
- 29. Заключение (1) Недоношенные новорожденные подвержены более высокому перинатальному риску, связанному с их анатомо-физиологическими особенностями. Для оказания
- 31. Скачать презентацию




















 Примерный эскиз баннера. Kronomir
Примерный эскиз баннера. Kronomir Глава 3. Экономика фирмы
Глава 3. Экономика фирмы Гончарова Ирина Алексеевна
Гончарова Ирина Алексеевна Оценка стоимости бренда
Оценка стоимости бренда Латинская Америка
Латинская Америка Психологическая служба школы«Ни себя, нм других нельзя изучать иначе как в деятельности и общении. Нельзя изучать человека холод
Психологическая служба школы«Ни себя, нм других нельзя изучать иначе как в деятельности и общении. Нельзя изучать человека холод Необычные факты о птицах
Необычные факты о птицах Классификация и категории автомобильных дорог
Классификация и категории автомобильных дорог Этикет 4 класс
Этикет 4 класс Влияние вредных привычек на сердечно-сосудистую и дыхательную системы
Влияние вредных привычек на сердечно-сосудистую и дыхательную системы Воля. Виды и содержания волевых процессов
Воля. Виды и содержания волевых процессов Э-74 Против курения
Э-74 Против курения Агентство по ипотечному жилищному кредитованию
Агентство по ипотечному жилищному кредитованию Возрождение Руси. Иван Калита
Возрождение Руси. Иван Калита Растительные сообщества и взаимосвязи в них
Растительные сообщества и взаимосвязи в них Чтение слов и предложений с буквой Ц
Чтение слов и предложений с буквой Ц Презентация на тему Древние германцы и Римская империя
Презентация на тему Древние германцы и Римская империя  Системный анализ предметной области кандидатской диссертации
Системный анализ предметной области кандидатской диссертации School subjects
School subjects Архимедова сила (7 класс)
Архимедова сила (7 класс) Здравствуй, милая картошка!
Здравствуй, милая картошка! Три среды обитания. Наземно-воздушная среда
Три среды обитания. Наземно-воздушная среда Формованный эластичный ППУ для автомобильной промышленности
Формованный эластичный ППУ для автомобильной промышленности Расшифровка моделей Indesit
Расшифровка моделей Indesit Выполнение эскиза в точечной технике
Выполнение эскиза в точечной технике Особенности питания студентов
Особенности питания студентов Портфолио педагога
Портфолио педагога Воспитательные традиции в системе дополнительного образования
Воспитательные традиции в системе дополнительного образования