Содержание
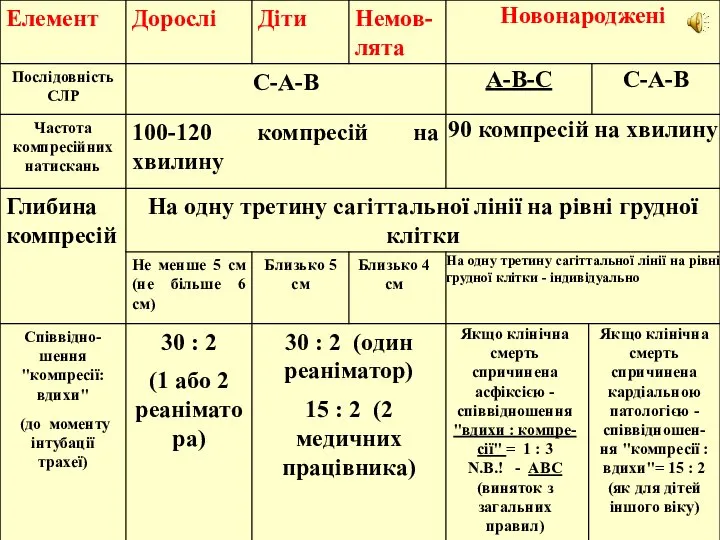
- 2. 3. Забезпечення прохідності дихальних шляхів (А - відкриття дихальних шляхів). У дорослих та дітей очищення рота,
- 3. 4. Потрійний прийом П.Сафара виконується у такій послідовності: 1. Перерозгинання шийного відділу хребта . N.B.! Не
- 4. 2. Відкривання рота пальцями кистів рук. (При клінічній смерті потреби в роторозширювачі немає). 3. Виведення нижньої
- 5. 5. Штучне підтримання дихання (В - дихання). При проведенні ШВЛ методом « Рот-до-рота » кожен штучний
- 6. Методика інспіраторного методу ШВЛ Шюллера: Постраждалого кладуть обличчям вверх, під спину підкладають валик з одягу. Рятувальник
- 7. Методика маскового методу ШВЛ за допомогою мішку Амбу (Макінтоша): Маска з герметизуючою манжетою вузьким краєм накладається
- 8. У новонароджених: Надійно утримуючи маску на обличчі дитини, пальцями іншої руки повільно стиснути дихальний мішок декілька
- 9. Методи протекції дихальних шляхів. І. Методика введення повітроводу Гведела. Підібрати необхідний розмір - відстань від кута
- 10. ІІ. Методика введення ларінгеальної маски. Голову пацієнта розгинають в атланто-потиличному зчленуванні та трохи згинають шию вперед,
- 11. ІІІ. Методика введення ларінгеальної трубки. Трубка вводиться до рота та просувається вперед наосліп до тих пір,
- 12. ІV. Методика інтубації трахеї. Ларингоскопію виконують лівою рукою. Рот хворого широко відкривають, клинок вводять по правій
- 13. N.B.! При проведенні ШВЛ без протекції дихальних шляхів значно зростає ризик попадання повітря до шлунку та
- 15. 6. Електродефібриляція абсолютно показана при шлуночковій тахікардії без пульсу та фібриляції шлуночків. На оснащенні мобільних медичних
- 16. Сенс дефібриляції полягає в деполяризації критичної маси міокарду, що приводить до відновлення синусового ритму природним водієм
- 17. Якщо клінічна картина не викликає сумнівів, пульс на великих артеріях не визначається та є можливість виконати
- 18. N.B.! Електродефібриляцію треба виконати якнайшвидше. N.B.! В момент розряду ніхто з медичного персоналу не повинен торкатися
- 19. Енергія першого розряду для монополярних дефібриляторів (Lifepak-7, Edmark) - 360 Дж., при всіх наступних розрядах -
- 20. Реанімаційні заходи при шлуночковій тахікардії без пульсу та фібриляції шлуночків потрібно виконувати в такому порядку: Починати
- 21. Якнайшвидше виконують електричну дефібриляцію. Якщо ефективний серцевий ритм не поновлюється, починається другий цикл СЛР на протязі
- 22. В той же час треба ввести 300 мг (2 ампули) аміодарону (кордарону). За необхідністю наступна доза
- 23. В подальшому реанімаційні заходи проводяться в такому ж порядку до поновлення ефективного серцевого ритму або до
- 24. Алгоритм проведення серцево-легеневої реанімації при асистолії та електричній активності без пульсу (ЕАБП): Електрична дефібриляція не показана!
- 25. Якщо ефективний серцевий ритм не поновлюється, в подальшому епінефрин вводиться в таких самих дозах кожні 3-5
- 26. Інші лікарські препарати, що застосовуються при реанімаційних заходах: Бікарбонат натрію - рутинне застосування в процесі СЛР
- 27. Кальцію хлорид - у дозі 10 мл 10% розчину в / в (6,8 ммоль Сa 2
- 28. Шляхи введення медичних препаратів дорослим і дітям будь-якого віку при реанімаційних заходах: В периферичні та центральні
- 29. Альтернативні шляхи введення медичних препаратів у новонароджених: У новонароджених можна використати (як можливий) ендотрахеальний шлях введення
- 30. Показання для припинення реанімаційних заходів: Реанімаційні заходи треба припинити, якщо протягом 30 хвилин при вірно виконуваних
- 31. Реанімацію новонародженого можна припинити якщо, незважаючи на своєчасне, правильне і повне виконання всіх її заходів, у
- 33. Скачать презентацию





























 Клинический пример ВПС
Клинический пример ВПС Изменение кариотипа
Изменение кариотипа Заболевания щитовидной железы и беременность
Заболевания щитовидной железы и беременность Понятия, методы и модели возрастной психогенетики
Понятия, методы и модели возрастной психогенетики Заболевания крови
Заболевания крови Сахарный диабет и заболевания щитовидной железы у детей
Сахарный диабет и заболевания щитовидной железы у детей Торакальная хирургия. Атипичная резекция лёгкого
Торакальная хирургия. Атипичная резекция лёгкого Порто-кавальные и кава-кавальные венозные анастомозы
Порто-кавальные и кава-кавальные венозные анастомозы Анализ взаимосвязи оперативности проведения дефибрилляции с выживаемостью пациентов, перенесших остановку сердца
Анализ взаимосвязи оперативности проведения дефибрилляции с выживаемостью пациентов, перенесших остановку сердца Холецистит. Классификация. Причины холецистита
Холецистит. Классификация. Причины холецистита Гериатрия, как система долговременной медикосоциальной помощи гражданам пожилого возраста
Гериатрия, как система долговременной медикосоциальной помощи гражданам пожилого возраста Нестероидные противовоспалительные средства
Нестероидные противовоспалительные средства Хроническая воспалительная демиелинизирующая полинейропатия
Хроническая воспалительная демиелинизирующая полинейропатия Беременные с экстрагенитальной патологией
Беременные с экстрагенитальной патологией Методика наложения швов на печень
Методика наложения швов на печень Халықты халықпен, адамды адаммен теңестіретін - білім. М.Әуезов
Халықты халықпен, адамды адаммен теңестіретін - білім. М.Әуезов Неотложные состояния в хирургии Острый живот
Неотложные состояния в хирургии Острый живот ThinPrep® Pap Test Diagnostic Challenges and Differential
ThinPrep® Pap Test Diagnostic Challenges and Differential Железодефицитная анемия
Железодефицитная анемия Клиническое обследование детей при сердечно-сосудистой патологии
Клиническое обследование детей при сердечно-сосудистой патологии Средства и формы ЛФК
Средства и формы ЛФК Интерлейкины семейства интерлейкина-1
Интерлейкины семейства интерлейкина-1 Заболевания щитовидной железы
Заболевания щитовидной железы Хельсинкская декларация
Хельсинкская декларация Интернист. Digest интерниста
Интернист. Digest интерниста Аллергия. Реакции III типа – иммунокомплексные
Аллергия. Реакции III типа – иммунокомплексные Ветеринария. Тяжелый пациент
Ветеринария. Тяжелый пациент Выделение. Мочевыделительная система
Выделение. Мочевыделительная система