Содержание
- 2. Основные виды госпитальной инфекции в нейрохирургии. Инфекции нижних дыхательных путей - Нозокомиальная пневмония - Гнойный трахеобронхит
- 3. Эпидемиология госпитальных инфекций в ОРИТ нейрохирургического профиля. Распространённость ГИ рассчитывается по формуле: n(ГИ) x 1000 ∑
- 4. Нозокомиальные инфекции нижних дыхательных путей ( Рекомендации CDC) Критерии классификации пневмонии включают комбинацию клинических, рентгенологических и
- 5. Трахеобронхит Одновременное присутствие: - Наличие гнойной мокроты - Выделение этиологически значимого возбудителя в титре 10*5-10*6 КОЕ\мл
- 8. РЕЗОРТ vs РЕВАНШ
- 9. Резистентность K. pneumoniae в ОРИТ
- 10. Резистентность E. coli в ОРИТ
- 11. Резистентность Proteus spp. в ОРИТ
- 12. Что определяет этиологию ВАП сегодня? 1. Время развития ВАП - Ранняя (до 5 суток) S.pneumoniae, H.influenzae,
- 13. Выбор терапии при ранней ВАП без факторов риска множественной устойчивости
- 14. Выбор терапии при поздней ВАП и\или наличии факторов риска множественной устойчивости
- 15. Мероприятия связанные с проведением ИВЛ. 1.Профилактика стрессовых язв желудка ( Cook 1998) 2.Приподнятый головной конец кровати
- 16. Инфекции мочевыводящих путей
- 18. Классификация ИМП частота ИМП составила 6,7 на 1000 дней катетеризации мочевого пузыря. 1.Неосложнённые нижние ИМП (цистит)
- 19. Диагностические титры ->10*3 КОЕ/мл в СПМ при самостоятельном мочеиспускании – острый неосложнённый цистит у женщин. ->10*4
- 20. Неосложнённые ИМП Возбудители: E.coli – 80% Staphylococcus saprophyticus – 5% Klebsiella spp. Enterococcus spp.
- 21. Осложнённые ИМП Анатомические нарушения (камни, кисты, стриктуры) Функциональные нарушения (нейрогенный мочевой пузырь) Инородные тела – катетеры,
- 22. Возбудители осложнённых ИМП Enterobacteriaceae – 60-75% E.coli Klebsiella spp. Serratia spp
- 23. Пути предотвращения осложнённых ИМП Периодическая катетеризация (бактериурия развивается у 1-5%) Надлобковая катетеризация Кондомные мочеприёмнеики
- 24. Профилактика катетер ассоциированной бактериурии Уход за катетером (минимальный размер, закрытые системы, использование «невозвратного клапана» - условие
- 25. Лечение клинически манифестной ИМП 1. Удаление катетера. 2. АБТ при наличии лихорадки, особенно при бактериемии. 3.
- 26. Катетер –ассоциированные инфекции кровотока
- 27. Распространённость -частота КАИК составила 4,6 на 1000 дней катетеризаций ЦВ National Nosocomial Infections Surveillance (NNIS) System
- 28. Патогенез 1.Образование пристеночных тромбов(33 – 67%) 2.Колонизация катетера (чаще микрофлорой кожи) 3.Контаминированные инфузионные среды 4.Перенос микроорганизмов
- 30. Факторы влияющие на частоту инфекции Тип катетера(многопросветный и др.) ? Материал Обстоятельства катетеризации (неотложные) Несоблюдение асептики
- 31. Классификация и критерии диагностики катетер – ассоциированных инфекций (СDC) Колонизированный катетер Инфекция места введения катетера «Карманная»
- 32. Результаты исследования катетера и их интерпретация. Катетер можно расценивать как источник бактериемии при росте более 15
- 33. Этиология До 10 суток S.epidermidis, S.aureus, Bacillus spp., Enterococcus spp. После 10 суток P.aeruginosa, Acinetobacter, C.albicans
- 34. Выбор стартовой схемы АБТ №1
- 35. Выбор стартовой схемы АБТ №2
- 36. Инфекции ЦНС
- 37. van de Beek D, de Gans J, Tunkel AR, Wijdicks EF. Community-acquired bacterial meningitis in adults.N
- 38. Что нового в диагностике? 1.Определение лактата. (После хирургического вмешательства необходимо начинать АБТ при лактате в СМЖ
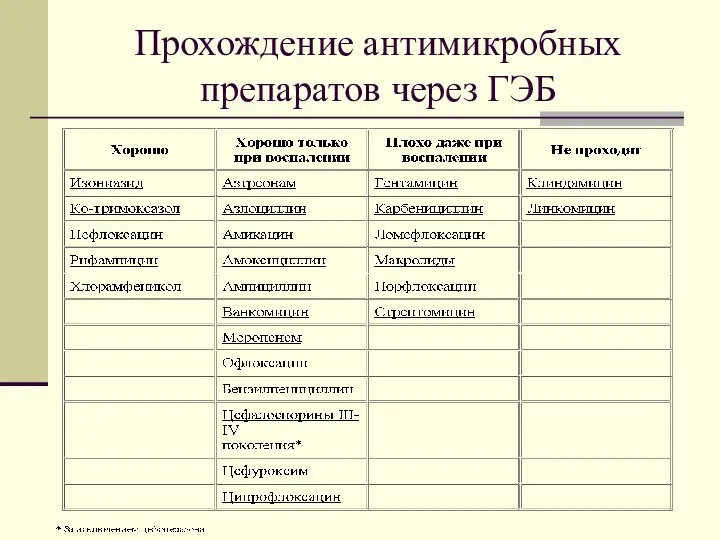
- 39. Прохождение антимикробных препаратов через ГЭБ
- 41. Скачать презентацию




































 Стоматологическая клиника Зубная фея. Проект
Стоматологическая клиника Зубная фея. Проект Ірі қантамырларының жүре пайда болған патологиясы
Ірі қантамырларының жүре пайда болған патологиясы Совершенствование криохирургического инструмента
Совершенствование криохирургического инструмента Бронхиалды демікпенің емі
Бронхиалды демікпенің емі Ожоги
Ожоги Лекарственные препараты, применяемые на догоспитальном этапе
Лекарственные препараты, применяемые на догоспитальном этапе Болезнь Паркинсона
Болезнь Паркинсона Малопрогредиентная шизофрения
Малопрогредиентная шизофрения Аномалии консультации (диатезы) у детей
Аномалии консультации (диатезы) у детей Анатомо-физиологические особенности строения мочевыделительной системы. Выявление заболеваний органов мочевыделительной системы
Анатомо-физиологические особенности строения мочевыделительной системы. Выявление заболеваний органов мочевыделительной системы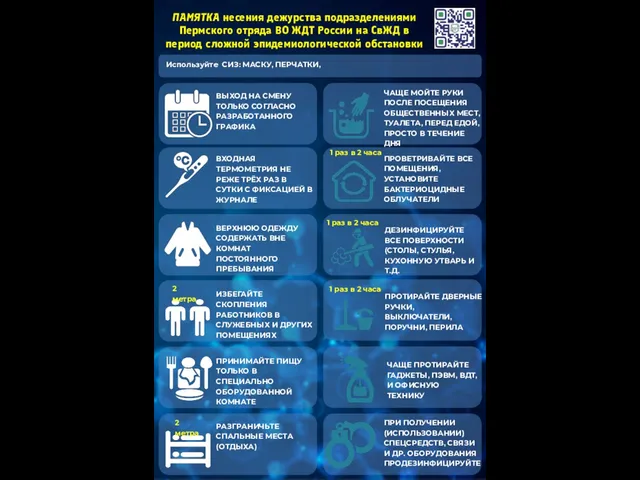 Памятка несения дежурства подразделениями Пермского отряда ВО ЖДТ России на СвЖД при сложной эпидемиологической обстановки
Памятка несения дежурства подразделениями Пермского отряда ВО ЖДТ России на СвЖД при сложной эпидемиологической обстановки Орторексия
Орторексия Eticheskii_774_kodex_meditsinskikh_sester_Rossii
Eticheskii_774_kodex_meditsinskikh_sester_Rossii СПИД.Что это такое?
СПИД.Что это такое? Тіс қандай бөлімдерден тұрады?
Тіс қандай бөлімдерден тұрады?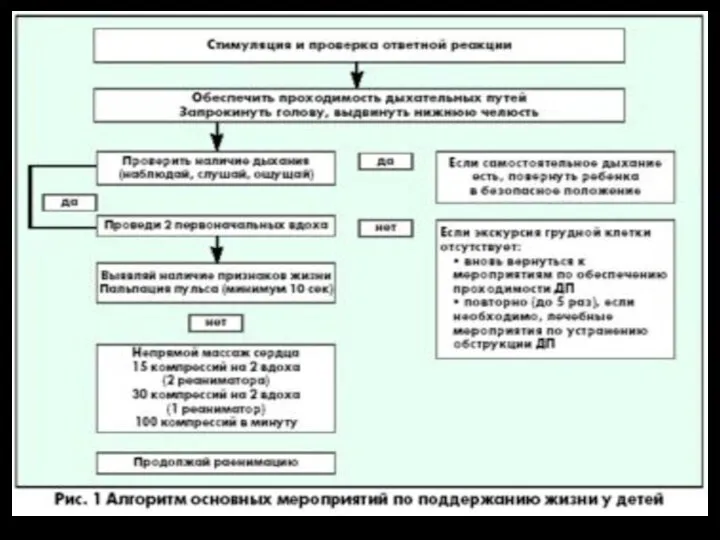 Особенности СЛР у детей
Особенности СЛР у детей Слова-эмболы
Слова-эмболы Фитотерапия хронического обструктивного бронхита
Фитотерапия хронического обструктивного бронхита Деятельность БРО ВОД Волонтеры- медики
Деятельность БРО ВОД Волонтеры- медики Гігієна житла
Гігієна житла СПИД - смертельная угроза человечеству
СПИД - смертельная угроза человечеству Различия показателей теста Люшера у практически здоровых лиц и больных эпилепсией
Различия показателей теста Люшера у практически здоровых лиц и больных эпилепсией Колібактеріоз. Визначення хвороби
Колібактеріоз. Визначення хвороби Современные представления об этиологии, характеристике эпидемического процесса при гриппе, ОРВИ, кори и краснухе
Современные представления об этиологии, характеристике эпидемического процесса при гриппе, ОРВИ, кори и краснухе Стационарзамещающие технологии в онкологической практике
Стационарзамещающие технологии в онкологической практике Иммуногенетика. Группы крови
Иммуногенетика. Группы крови Хомиладорлик 1 даврида қон кетишлар
Хомиладорлик 1 даврида қон кетишлар Аутизм, РАС – биокоррекция. Занятие 2
Аутизм, РАС – биокоррекция. Занятие 2