Содержание
- 2. ЛИНИИ На передней поверхности- передняя срединная, грудинная (стернальная), срединно-ключичная линии и окологрудинная (парастернальная) линии, На боковой
- 3. Топография легких Проекция трахеи спереди - югулярная и рукоятка грудины, сзади — уровню I - IV
- 4. Граница между верхней и средней долями правого легкого проходит спереди по IV ребру, Граница между нижней
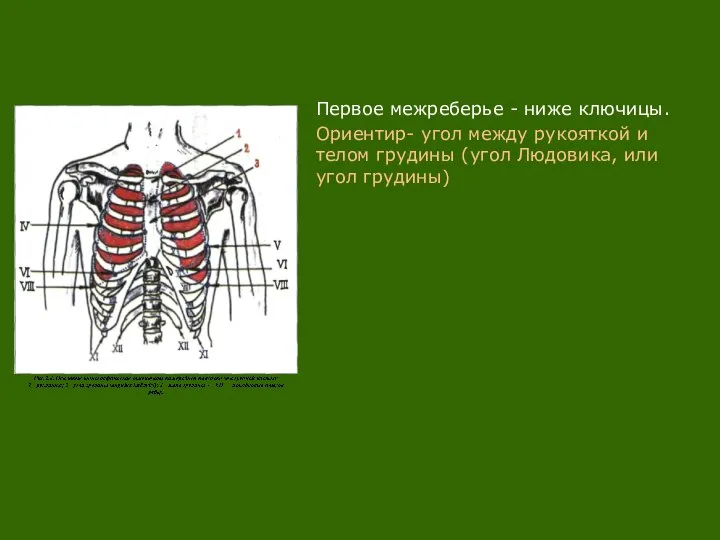
- 5. Первое межреберье - ниже ключицы. Ориентир- угол между рукояткой и телом грудины (угол Людовика, или угол
- 6. 2.2.1. Легочная вентиляция определяется следующими факторами: 1)механическим аппаратом - Сокращение наружных межреберных мышц, а также передних
- 7. 4)Диффузия газов зависит от а)градиента парциального давления газов по обе стороны мембраны (в альвеолярном воздухе и
- 9. Кашель (tussis) — это сложнорефлекторный акт зашиты и самоочищения дыхательных путей от инородных тел, раздражающих веществ
- 10. Для продуктивного кашля характерны: 1)отделение мокроты после 2-3 кашлевых толчков, 2)нормальная сохраненная сила кашлевых толчков; 3)отсутствие
- 11. мокрота (sputum) разный характер: 1) слизистая вязкая мокрота беловатого цвета - характерна для начальных стадий воспаления
- 12. Кровохарканье (haemoptoe) — наличие крови в мокроте, выделяемой с кашлем. Количество крови может быть очень небольшим,
- 13. Варианты одышки: 1)инспираторная - одышка с признаками затруднения вдоха, а)При сдавлении легкого и ограничении экскурсии легких
- 14. 2.3.2 Осмотр вынужденное положение больного При обностороннем поражении - лежа на одном боку. При массивном выпоте
- 16. Форма грудной клетки Нормостеническая Астеническая Гиперстеническая Эмфизематозная: 1)практически одинаковые в переднезаднем и поперечном направлении размеры грудной
- 17. Оценка симметричности дыхания 1) Увеличение объема одной половины грудной клетки, с односторонним сглаживанием межреберных промежутков и
- 18. При определении дыхательной экскурсии грудной клетки с помощью сантиметровой окружность грудной клетки измеряют сзади на уровне
- 19. 2.3.3. Пальпация Определение болезненности грудной клетки последовательно пальпируют надключичные области, ключицы, подключичные области, грудину, ребра и
- 20. Определение голосового дрожания метод оценки проведения низкочастотных звуковых колебаний, возникающих при произнесении больным слов, содержащих звук
- 22. 2.3.4. Перкуссия абсолютно тупой звук- определяющийся при перкуссии мышц бедра (бедренный звук). тимпанический - выявляющийся при
- 23. Топографическая перкуссия легких Перкуссия проводится точно по топографическим линиям . Направление перкуссии — от легочного к
- 24. Расположение нижних границ легких в норме
- 25. 2.3.5. Аускультация У здорового человека почти над всей поверхностью легких выслушивается везикулярное дыхание. Основные дыхательные шумы:
- 26. 2 – Жёсткое разновидность везикулярного дыхания. В результате сужения бронхов (отек слизистой, вязкий экссудат в просвете
- 27. Побочные дыхательные шумы сухие хрипы Низкие (басовые, гудящие, жужжащие) возникают в трахее и крупных бронхах при
- 28. крепитация возникает в альвеолах при наличии в них пристеночно расположенного жидкого секрета и спадения альвеол, сохраняющих,
- 29. Синдром дыхательной недостаточности — состояние, при котором не обеспечивается поддержание нормального газового состава артериальной крови, либо
- 32. Скачать презентацию
Слайд 2ЛИНИИ
На передней поверхности- передняя срединная, грудинная (стернальная), срединно-ключичная линии и окологрудинная (парастернальная)
ЛИНИИ
На передней поверхности- передняя срединная, грудинная (стернальная), срединно-ключичная линии и окологрудинная (парастернальная)

На боковой - передняя, средняя и задняя подмышечные (аксидлярные) линии.
На задней - задняя срединная, позвоночная (вертебральная), лопаточная и околопозвоночная (паравертебральная) линии
Анатомические ориентиры линий:
передняя подмышечная -по наружному краю m. pectoralis major;
средняя подмышечная - через центр подмышечной ямки, задняя подмышечная - по наружному краю m. latissimus dorsi, лопаточная линия - через угол лопатки.
Не имеют точных анатомических ориентиров:
окологрудинная (parasternalis) - между грудинной и срединно-ключичной линиями
околопозвоночная (paravertebralis)- между позвоночной и лопаточной линиями.
Слайд 3Топография легких
Проекция трахеи спереди - югулярная и рукоятка грудины, сзади — уровню
Топография легких
Проекция трахеи спереди - югулярная и рукоятка грудины, сзади — уровню
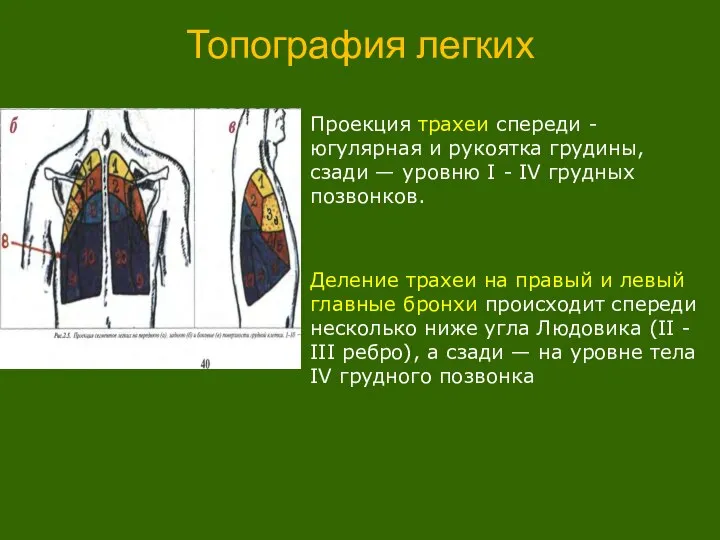
Деление трахеи на правый и левый главные бронхи происходит спереди несколько ниже угла Людовика (II - III ребро), а сзади — на уровне тела IV грудного позвонка
Слайд 4Граница между верхней и средней долями правого легкого проходит спереди по IV
Граница между верхней и средней долями правого легкого проходит спереди по IV
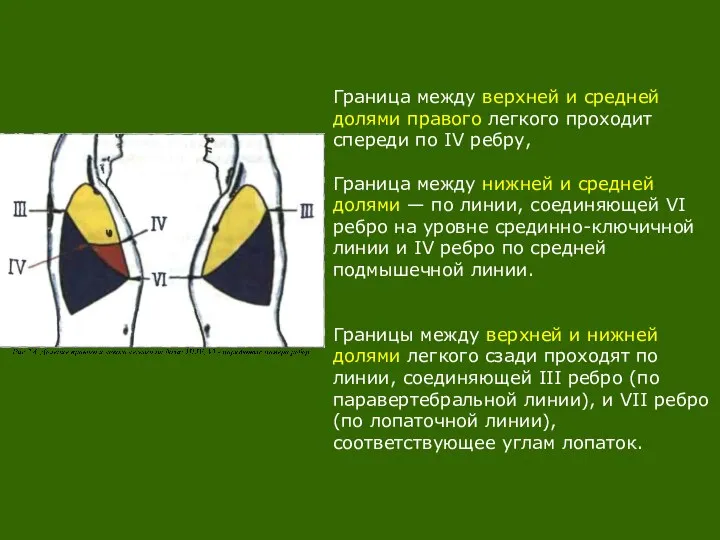
Граница между нижней и средней долями — по линии, соединяющей VI ребро на уровне срединно-ключичной линии и IV ребро по средней подмышечной линии.
Границы между верхней и нижней долями легкого сзади проходят по линии, соединяющей III ребро (по паравертебральной линии), и VII ребро (по лопаточной линии), соответствующее углам лопаток.
Слайд 5Первое межреберье - ниже ключицы.
Ориентир- угол между рукояткой и телом грудины
Первое межреберье - ниже ключицы.
Ориентир- угол между рукояткой и телом грудины
Слайд 62.2.1. Легочная вентиляция определяется следующими факторами:
1)механическим аппаратом - Сокращение наружных межреберных мышц,
2.2.1. Легочная вентиляция определяется следующими факторами:
1)механическим аппаратом - Сокращение наружных межреберных мышц,
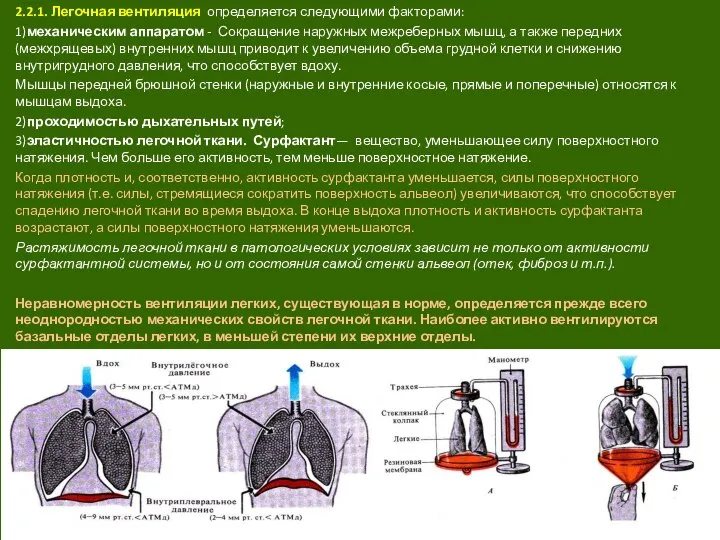
Мышцы передней брюшной стенки (наружные и внутренние косые, прямые и поперечные) относятся к мышцам выдоха.
2)проходимостью дыхательных путей;
3)эластичностью легочной ткани. Сурфактант— вещество, уменьшающее силу поверхностного натяжения. Чем больше его активность, тем меньше поверхностное натяжение.
Когда плотность и, соответственно, активность сурфактанта уменьшается, силы поверхностного натяжения (т.е. силы, стремящиеся сократить поверхность альвеол) увеличиваются, что способствует спадению легочной ткани во время выдоха. В конце выдоха плотность и активность сурфактанта возрастают, а силы поверхностного натяжения уменьшаются.
Растяжимость легочной ткани в патологических условиях зависит не только от активности сурфактантной системы, но и от состояния самой стенки альвеол (отек, фиброз и т.п.).
Неравномерность вентиляции легких, существующая в норме, определяется прежде всего неоднородностью механических свойств легочной ткани. Наиболее активно вентилируются базальные отделы легких, в меньшей степени их верхние отделы.
Слайд 74)Диффузия газов зависит от
а)градиента парциального давления газов по обе стороны мембраны (в
4)Диффузия газов зависит от
а)градиента парциального давления газов по обе стороны мембраны (в
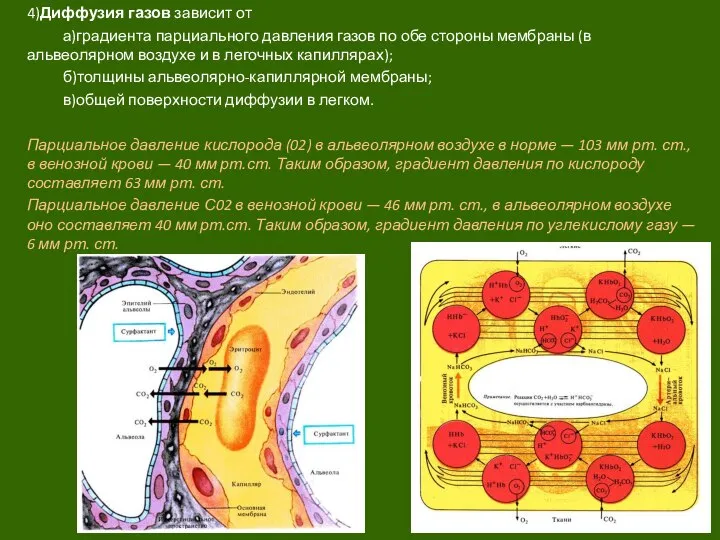
б)толщины альвеолярно-капиллярной мембраны;
в)общей поверхности диффузии в легком.
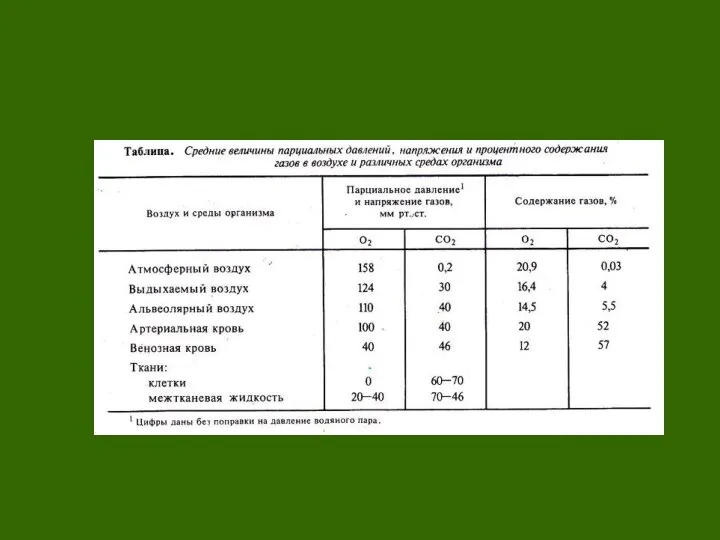
Парциальное давление кислорода (02) в альвеолярном воздухе в норме — 103 мм рт. ст., в венозной крови — 40 мм рт.ст. Таким образом, градиент давления по кислороду составляет 63 мм рт. ст.
Парциальное давление С02 в венозной крови — 46 мм рт. ст., в альвеолярном воздухе оно составляет 40 мм рт.ст. Таким образом, градиент давления по углекислому газу — 6 мм рт. ст.
Слайд 9Кашель (tussis)
— это сложнорефлекторный акт зашиты и самоочищения дыхательных путей от
Кашель (tussis)
— это сложнорефлекторный акт зашиты и самоочищения дыхательных путей от

Возбуждение кашлевого центра, происходит при раздражении рецепторов блуждающего нерва и верхнего гортанного нерва. Наиболее чувствительными зонами являются межчерпаловидная область, задняя стенка гортани, бифуркация трахеи и места ответвлений долевых и сегментарных бронхов, а также рефлексогенные зоны плевры, расположенные в прикорневых участках и реберно-диафрагмальных синусах.
Патологический процесс, локализующийся только в паренхиме легкого или в мелких бронхах, кашлем не сопровождается до тех пор, пока мокрота не попадет в крупные бронхи
Появление кашля возможно при раздражении рецепторов блуждающего нерва, расположенных в других органах (при опухоли средостения, аневризме аорты, увеличенном левом предсердии, заболеваниях желудка, кишечника, и т.д.).
Слайд 10Для продуктивного кашля характерны:
1)отделение мокроты после 2-3 кашлевых толчков,
2)нормальная сохраненная сила кашлевых
Для продуктивного кашля характерны:
1)отделение мокроты после 2-3 кашлевых толчков,
2)нормальная сохраненная сила кашлевых

3)отсутствие при кашле значительного усиления объективных признаков дыхательной недостаточности (усиления одышки и цианоза).
Для малопродуктивного кашля характерно:
1)относительно продолжительные приступы мучительного надсадного кашля с большим количеством кашлевых толчков и небольшим отделением обычно вязкой слизисто-гнойной мокроты;
2)уменьшение силы кашлевых толчков;
3)часто усиление объективных признаков дыхательной недостаточности обструктивного типа (одышки, цианоза, набухания шейных вен и т.п.).
Мучительный, приступообразный, малопродуктивный кашель, сопровождающийся внезапным усилением экспираторной одышки, цианоза, набуханием шейных вен и другими признаками дыхательной недостаточности, свидетельствует о наличии у больного выраженной обструкции мелких дыхательных путей и чаще всего встречается при обострении хронического обструктивного бронхита и бронхиальной астме.
Сухой (непродуктивный) кашель,
1 начальные стадии воспаления слизистой бронхов (отек слизистой);
2 вязкая мокрота в небольшом количестве в крупных бронхах;
3 поражение плевры; средостения и др.;
4 кашель у ослабленных больных
Слайд 11мокрота (sputum)
разный характер:
1) слизистая вязкая мокрота беловатого цвета - характерна для начальных
мокрота (sputum)
разный характер:
1) слизистая вязкая мокрота беловатого цвета - характерна для начальных

2) слизисто-гнойная вязкая мокрота серо-желтоватого или серо-зеленоватого цвета, характерна для большинства воспалительных заболеваний легких и бронхов.
3)серозная жидкая мокрота, при наличии примеси крови, может иметь розовый цвет- характерно для отека легких.
4) гнойная мокрота, при стоянии образует три или два слоя (верхний слой — серозный или слизисто-серозный, бесцветный, пенистый; средний — слизистый, нижний — гнойный). - характерна для абсцесса легкого, бронхоэктазов, гангрены легкого. Отделяется полным ртом и отличается очень неприятным зловонным запахом, возникающим в результате распада белка под действием анаэробных бактерий.
Слайд 12Кровохарканье (haemoptoe) — наличие крови в мокроте, выделяемой с кашлем. Количество крови
Кровохарканье (haemoptoe) — наличие крови в мокроте, выделяемой с кашлем. Количество крови
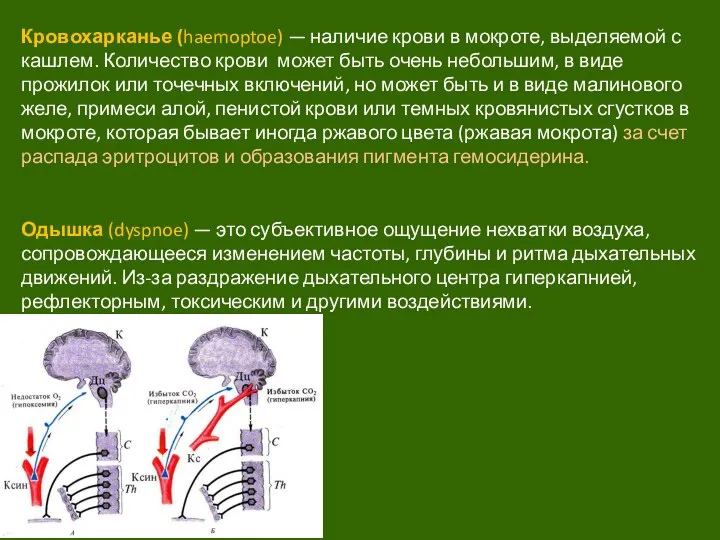
Одышка (dyspnoe) — это субъективное ощущение нехватки воздуха, сопровождающееся изменением частоты, глубины и ритма дыхательных движений. Из-за раздражение дыхательного центра гиперкапнией, рефлекторным, токсическим и другими воздействиями.
Слайд 13 Варианты одышки:
1)инспираторная - одышка с признаками затруднения вдоха,
а)При сдавлении легкого и
Варианты одышки:
1)инспираторная - одышка с признаками затруднения вдоха,
а)При сдавлении легкого и

б)При уменьшении растяжимости легочной ткани, (отек легочной ткани)
2)экспираторная одышка с затруднением выдоха,
При наличии бронхиальной обструкции в области мелких дыхательных путей (бронхоспазм, отек слизистой, вязкий экссудат в просвете бронхов). Выдох, который осуществляется преимущественно за счет эластической тяги легких, затруднен, альвеолы плохо спадаются.
3)смешанная одышка,
4)частое поверхностное дыхание (тахипноэ), когда больные не могут четко определить, затруднен ли вдох или выдох, а объективные признаки такого затруднения отсутствуют,
5)стридорозное дыхание,
При механическом препятствии в верхних дыхательных путях затрудняются вдох и выдох, дыхание становится шумным, громким, слышимом на расстоянии
6)нарушения ритма и глубины дыхания (дыхание Чейна-Стокса, Биота, Куссмауля и др.). При патологических процессах в головном мозге (отек мозга, инсульт и т.п.) нередко сопровождаются периодическим дыханием типа Чейна-Стокса или Биота.
При токсических поражениях дыхательного центра у больных с диабетической, уремической или печеночной комой, дыхание Куссмауля, дыхание Чейна-Стокса.
Слайд 142.3.2 Осмотр
вынужденное положение больного
При обностороннем поражении - лежа на одном боку.
2.3.2 Осмотр
вынужденное положение больного
При обностороннем поражении - лежа на одном боку.

При массивном выпоте в плевральную полость или одностороннем поражении большой массы легочной ткани (воспаление легких, абсцесс легких и т.д.) больные стараются лежать на пораженной стороне, чтобы максимально обеспечить экскурсию здорового легкого и уменьшить кашель.
При осмотре шеи у больных с обструкцией мелких бронхов и выраженной эмфиземой легких нередко - набухание шейных вен, которое обусловлено повышением внутригрудного давления, нарушением оттока крови по венам в правое предсердие и, соответственно, ростом центрального венозного давления.
При хронических нагноительных заболеваниях легких выявляется - симптом барабанных палочек
изменение голоса (охриплость, афония), (ларингит, опухоль гортани, полипы голосовых связок и др.).
Слайд 16Форма грудной клетки
Нормостеническая
Астеническая
Гиперстеническая
Эмфизематозная:
1)практически одинаковые в переднезаднем и поперечном направлении размеры
Форма грудной клетки
Нормостеническая
Астеническая
Гиперстеническая
Эмфизематозная:
1)практически одинаковые в переднезаднем и поперечном направлении размеры

2)значительное увеличение межреберных промежутков;
3)выбухание, нередко выявляемое в надключичных областях;
4)снижение эластичности грудной клетки и коро¬бочный перкуторный звук, выявляемые при пальпации и перкуссии.
Паралитическая
характерна для больных туберкулезом и другими заболеваниями легких и плевры, сопровождающимися значительным сморщиванием легочной ткани. Грудная клетка резко уплощена в направлении спереди назад, над- и подключичные пространства западают, выражены широкие межреберные промежутки, лопатки крыловидно отстоят от туловища, эпигастральный угол острый, меньше 60°.
Изменение формы
грудины в виде вдавления в нижней части грудины (грудь сапожника, воронко-образная грудная клетка, или продолговатое углубление на уровне верхней и средней части грудины (ладьевидная грудная клетка) связано с врожденными аномалиями развития скелета.
Слайд 17Оценка симметричности дыхания
1) Увеличение объема одной половины грудной клетки, с односторонним сглаживанием межреберных
1) Увеличение объема одной половины грудной клетки, с односторонним сглаживанием межреберных

2) Уменьшение объема одной половины грудной клетки или её локального западения, наблюдается при обтурационном ателектазе, одностороннем фибротораксе.
Отставание одной половины грудной клетки в дыхании наблюдается при:
1) односторонних процессах, ограничивающих участие легкого в дыхании: пневмония, абсцесс легкого, обтурационнй ателектаз, сморщивание легкого);
2) патологии в плевральной полости (плеврит, гидроторакс, гемоторакс, фиброторакс);
3) при болевом синдроме, с рефлекторным сокращением мышц пораженной половины грудной клетки и одностороннему ограничению дыхательных движений. (сухой плеврит, межреберная невралгия, перелом ребер)
Глубина дыхания определяется по активности дыхательной мускулатуры, участвующей в дыхании, и степени подключения дополнительной дыхательной мускулатуры.
В норме дыхание практически бесшумное, средней глубины, ЧДД 12-18 в минуту.
Слайд 18При определении дыхательной экскурсии грудной клетки с помощью сантиметровой окружность грудной клетки
При определении дыхательной экскурсии грудной клетки с помощью сантиметровой окружность грудной клетки
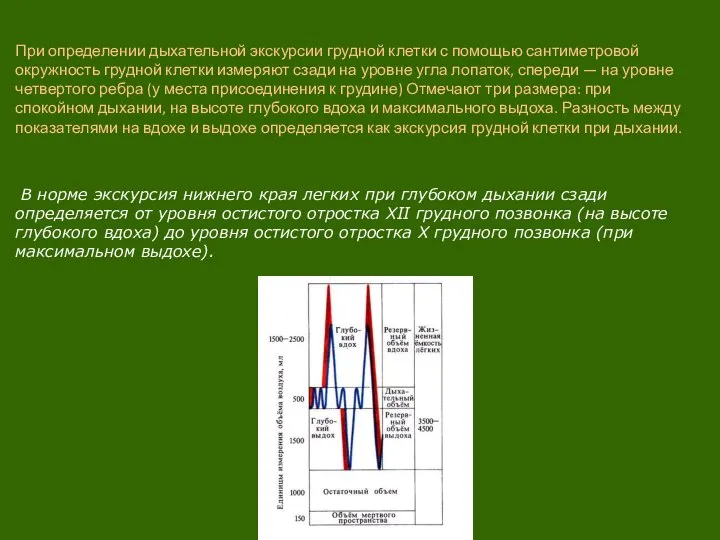
В норме экскурсия нижнего края легких при глубоком дыхании сзади определяется от уровня остистого отростка XII грудного позвонка (на высоте глубокого вдоха) до уровня остистого отростка X грудного позвонка (при максимальном выдохе).
Слайд 192.3.3. Пальпация
Определение болезненности грудной клетки
последовательно пальпируют надключичные области, ключицы, подключичные области,
2.3.3. Пальпация
Определение болезненности грудной клетки
последовательно пальпируют надключичные области, ключицы, подключичные области,

При выявлении участка болезненности его ощупывают более подробно (для выявления хруста отломков ребер, крепитации и т.д.), при этом отмечают изменение боли на высоте вдоха, выдоха, наклонах туловища в больную и здоровую стороны.
Слайд 20Определение голосового дрожания
метод оценки проведения низкочастотных звуковых колебаний, возникающих при произнесении
Определение голосового дрожания
метод оценки проведения низкочастотных звуковых колебаний, возникающих при произнесении

Насколько хорошо проводятся колебания к рукам врача, зависит от проходимости бронхиального дерева, плотности легочной паренхимы, наличия преграды при переходе колебаний из тканей одной плотности в ткани большей или меньшей плотности
Голосовое дрожание усиливается с одной стороны при воспалительном уплотнении, полости в легком, соединенной с бронхом, и компрессионном ателектазе.
При повышении воздушности легочной ткани (эмфиземе легких) наблюдается двустороннее (одинаковое) ослабление голосового дрожания.
При сужении бронхов (без сопутствующей эмфиземы легких или воспалительного уплотнения легочной ткани) голосовое дрожание не изменено.
Слайд 222.3.4. Перкуссия
абсолютно тупой звук- определяющийся при перкуссии мышц бедра (бедренный звук).
тимпанический -
2.3.4. Перкуссия
абсолютно тупой звук- определяющийся при перкуссии мышц бедра (бедренный звук).
тимпанический -

ясный легочный звук- является звук, определяющийся при перкуссии подмышечных и подлопаточных областей у здорового человека.
коробочный звук- появляющийся при перкуссии подушки.
Сравнительная перкуссия легких
Притупление или тупой перкуторный звук над легкими свидетельствует о наличии:
1) уплотнения легочной ткани (пневмония, обтурационный ателектаз);
2) Жидкость в плевральной полости (экссудативный плеврит, гидроторакс, гемоторакс).
3) облитерации полости плевры (фиброторакс).
тимпанический перкуторный звук над легкими выявляется
пневмоторакс
наличие в легком большой полости, сообщающейся с бронхом,
коробочный звук — при эмфиземе легких.
Слайд 23Топографическая перкуссия легких
Перкуссия проводится точно по топографическим линиям .
Направление перкуссии — от
Топографическая перкуссия легких
Перкуссия проводится точно по топографическим линиям .
Направление перкуссии — от

Границы легкого отмечают по краю пальца, обращенному к легочному звуку (единственное исключение составляет определение дыхательной экскурсии нижнего края легких при максимальном выдохе).
Определение высоты стояния верхушек (верхней границы в норме 3-4 см) легкого. Палец-плессиметр располагают в надключичной ямке, параллельно ключице. Перкуссию проводят от середины ключицы вверх и медиально по направлению к сосцевидному отростку, смещая палец-плессиметр на 0,5 - 1 см.
При определении ширины полей Кренига палецплессиметр располагают по верхнему краю трапециевидной мышцы, на её середине. Перкутируют вначале в медиальном направлении, перемещая палец-плессиметр на 0,5- 1,0 см до притупления, где отмечают границу. Затем повторяют топографическую перкуссию от исходного положения пальца-плессиметра в направлении плечевого сустава до притупления, где также отмечают границу.
Ширина полей Кренига в норме равна 5-8 см.
Определение нижних границ
Палец-плессиметр располагают горизонтально и, начиная от уровня III ребра, перкутируют по указанным линиям сверху вниз до притупления
Слайд 24Расположение нижних границ легких в норме
Расположение нижних границ легких в норме
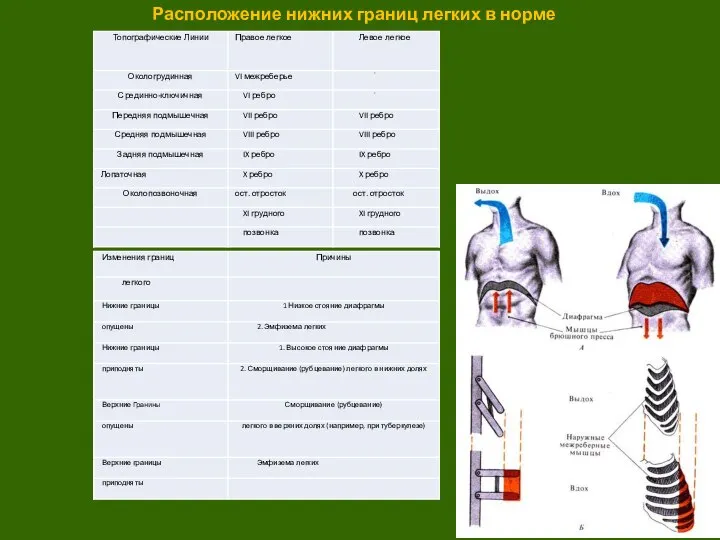
Слайд 252.3.5. Аускультация
У здорового человека почти над всей поверхностью легких выслушивается везикулярное дыхание.
Основные
2.3.5. Аускультация
У здорового человека почти над всей поверхностью легких выслушивается везикулярное дыхание.
Основные

1 - Везикулярное
Ларинготрахеальное дыхание, возникающее при прохождении воздуха через голосовую щель, хорошо распространяется по трахее и бронхиальному дереву, но затем в норме гасится альвеолярной тканью легкого и практически не проводится на его поверхность. На поверхность грудной клетки хорошо проводится только звук везикулярного дыхания, возникающего в результате суммации дыхательных шумов, обусловленных растяжением и вибрацией большого числа альвеол.
Причины ослабления везикулярного дыхания:
гидроторакс,
пневмоторакс ,
фиброторакс ,
обтурационный ателектаз ,
эмфиземе легких ,
воспалительные изменения
Слайд 26
2 – Жёсткое разновидность везикулярного дыхания.
В результате сужения бронхов (отек
2 – Жёсткое разновидность везикулярного дыхания.
В результате сужения бронхов (отек

Этот дыхательный шум выслушивается на протяжении всего вдоха и выдоха.
3 – Бронховезикулярное
дыхания при очаговом воспалительном уплотнении легкого (очаговой пневмонии).
В области проекции небольшого участка уплотненной легочной ткани на поверхность легкого проводится слабое бронхиальное дыхание Окружающие этот очаг малоизмененные альвеолы индуцируют шум везикулярного дыхания
4 - Бронхиальное;
Патологическое бронхиальное при возникновении условий для хорошего проведения шума ларинготрахеального дыхания, возникающего в гортани:
при наличии полости в легком, соединенной с бронхом,
при долевом воспалительном уплотнении легкого
при компрессионном ателектазе.
5 - Амфорическое.
Слайд 27Побочные дыхательные шумы
сухие хрипы
Низкие (басовые, гудящие, жужжащие) возникают в трахее и
Побочные дыхательные шумы
сухие хрипы
Низкие (басовые, гудящие, жужжащие) возникают в трахее и

Высокие (дискантовые, свистящие) возникают в мелких бронхах при наличии в их просвете вязкой мокроты, и при сужении мелких бронхов за счет отека слизистой или бронхоспазма. (wheezes). - лучше выслушиваются в горизонтальном положении и при форсированном выдохе.
Появление или усиление сухих дискантовых хрипов над легкими при форсированном выдохе является признаком скрытой бронхиальной обструкции мелких дыхательных путей.
влажные хрипы
возникают при наличии в дыхательных путях жидкого секрета.
Жидкий секрет располагается в дыхательных путях пристеночно. Поток воздуха во время дыхания «вспенивает» жидкий секрет, в результате чего появляются звуки, (cracles).
Крупнопузырчатые влажные хрипы образуются в трахее, крупных бронхах и больших полостях, соединенных с бронхами,
среднепузырчатые влажные хрипы в бронхах среднего калибра и в бронхоэктазах;
мелкопузырчатые влажные хрипы возникают в мелких бронхах.
Слайд 28крепитация
возникает в альвеолах при наличии в них пристеночно расположенного жидкого секрета
крепитация
возникает в альвеолах при наличии в них пристеночно расположенного жидкого секрета

Такие условия возникают у больных с начальными стадиями долевого воспаления легких (крупозная пневмония), при компрессионном ателектазе и инфаркте легкого.
в отличие от влажных хрипов:
1) возникновение крепитации только на высоте глубокого вдоха;
2) значительное постоянство звуков: крепитация не изменяется после откашливания.
Шум трения плевры
возникает при трении друг о друга шероховатых поверхностей воспалительно измененных листков плевры во время дыхания и напоминает хруст снега, скрип кожи, шорох бумаги (rub).
Обычно шум трения плевры свидетельствует о наличии острого воспаления плевральных листков при отсутствии в полости плевры экссудата. Он не изменяется после покашливания и усиливается при давлении фонендоскопом на грудную клетку
Бронхофония
«чашка чая», «шестьдесят шесть». При этом врач ставит фонендоскоп на симметричные участки грудной клетки и сравнивает слышимые звуки
В норме произносимые слова звучат неразборчиво и слитно.
В случаях, когда возникают условия для лучшего проведения колебаний от гортани на поверхность грудной клетки (воспалительное уплотнение легочной ткани, полость в легком, соединенная с бронхом, компрессионный ателектаз и др.), звуки становятся различимыми, а произносимые слова разборчивы. В этих случаях говорят об усилении бронхофонии на соответствующей части грудной клетки.
Слайд 29Синдром дыхательной недостаточности
— состояние, при котором не обеспечивается поддержание нормального газового состава
Синдром дыхательной недостаточности
— состояние, при котором не обеспечивается поддержание нормального газового состава

Основные проявления дыхательной недостаточности
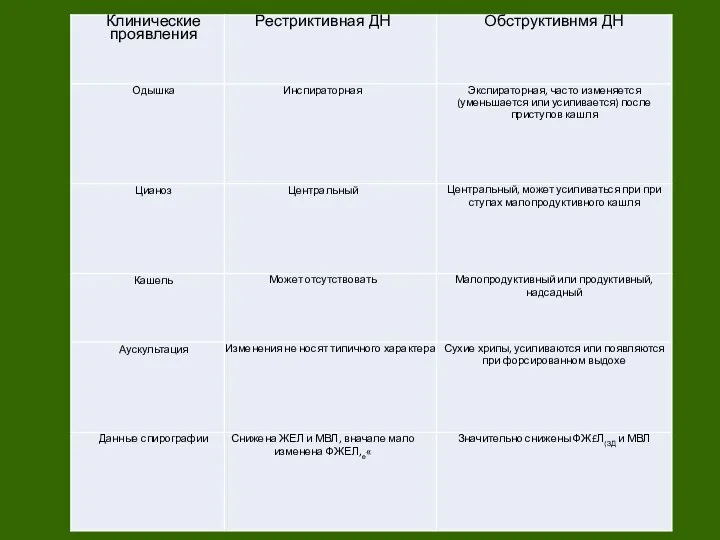
1) одышка . Наиболее четко можно определить характер одышки при обструкции мелких дыхательных путей (экспираторная) и при рестриктивных расстройствах (инспираторная).
2) центральный (диффузный) цианоз;
3) усиление работы дыхательных мышц;
4) интенсификация кровообращения (тахикардия, увеличение минутного объема);
5) изменение дыхательных объемов и емкостей.
При рестриктивной ДН преимущественно снижается ЖЕЛ и МВЛ, мало изменяется ФЖЕЛ 1сек.
При обструктивной ДН значительно снижается ФЖЕЛ1сек и МВЛ.
 Archie Cochrane
Archie Cochrane Абдоминальная форма инфаркта миокарда
Абдоминальная форма инфаркта миокарда Аппаратный педикюр. Школа Педикюра
Аппаратный педикюр. Школа Педикюра Острая пневмония
Острая пневмония Жедел ішек өтімсіздігінің симптомдарын анықтау
Жедел ішек өтімсіздігінің симптомдарын анықтау Применение реабилитационных технологий, основанных на социализации людей пожилого возраста с заболеваниями головного мозга
Применение реабилитационных технологий, основанных на социализации людей пожилого возраста с заболеваниями головного мозга Кандидатский максимум. Задания первого тура олимпиады по медицине
Кандидатский максимум. Задания первого тура олимпиады по медицине Кәсіпорындағы өндіріс санитариясы. Ғылыми техникалық жетістіктердің өндіріс санитариясымен байланысы
Кәсіпорындағы өндіріс санитариясы. Ғылыми техникалық жетістіктердің өндіріс санитариясымен байланысы III А – топтың элементтері. Бор және алюминий
III А – топтың элементтері. Бор және алюминий Мононуклеарные клетки пуповинной крови, экспрессирующие фактор роста нервов,для коррекции патологии в модели болезни Альцгеймера
Мононуклеарные клетки пуповинной крови, экспрессирующие фактор роста нервов,для коррекции патологии в модели болезни Альцгеймера Роль витаминов. Основные принципы рационального питания
Роль витаминов. Основные принципы рационального питания Витамины
Витамины Лекарственные препараты, влияющие на центральную нервную систему
Лекарственные препараты, влияющие на центральную нервную систему Городская детская поликлиника, г. Петрозаводск
Городская детская поликлиника, г. Петрозаводск Анатомофизиологические механизмы речи
Анатомофизиологические механизмы речи Шум и звон в ушах
Шум и звон в ушах Эпидемический паротит
Эпидемический паротит Риск возникновения отдаленных осложнений перфорации барабанной перепонки у пациентов
Риск возникновения отдаленных осложнений перфорации барабанной перепонки у пациентов Вирусты гепатитпен. Қазақстандағы балалардың аурушаңдылығы
Вирусты гепатитпен. Қазақстандағы балалардың аурушаңдылығы Анатомия коленного сустава
Анатомия коленного сустава Гериатрия, как система долговременной медикосоциальной помощи гражданам пожилого возраста
Гериатрия, как система долговременной медикосоциальной помощи гражданам пожилого возраста Методы диагностики хирургических заболеваниях головы, лица и полости рта
Методы диагностики хирургических заболеваниях головы, лица и полости рта Закаливание в серебряном возрасте
Закаливание в серебряном возрасте Частная психология
Частная психология Доступ и гемостаз
Доступ и гемостаз Дизентерия
Дизентерия Реабилитация пациентов в акушерстве
Реабилитация пациентов в акушерстве Рак лёгких
Рак лёгких