Слайд 2Плацентарная недостаточность
Плацентарная недостаточность (ПН) — сложный клинический синдром, обусловленный
морфологическими и функциональными изменениями,а

также нарушениями компенсаторно-приспособительных реакций, обеспечивающих полноценность
плаценты как органа, адекватный фетальный рост,нормальное развитие органов и систем плода.
Слайд 3Плацентарная недостаточность
ПН
развивается в результате сложной реакции фетоплацентарного комплекса (ФПК) в ответ на

разнообразные патологические состояния материнского организма и обнаруживается, как правило,в комплексе нарушений эндокринной, трофической, метаболической и транспортной функций плаценты. Клинически ПН проявляется в виде хронической или острой гипоксии плода и задержки его внутриутробного роста
Слайд 5Плацентарная недостаточность
Одно из осложнений беременности, развивающихся вследствие ПН,— задержка роста плода(ЗРП), которая

приводит к рождению ребенка с массо-ростовыми показателями ниже 10 перцентилей для данного срока гестации .
Слайд 6Плацентарная недостаточность
Среди беременных с акушерской и экстрагенитальной патологией частота ПН составляет24–45%, при

угрозе прерывания беременности ее диагностируют у 85–99% женщин, при бактериально-вирусных инфекциях — у 60%, при артериальной гипертензии — у 45%, при преэклампсии —у 30,3%, при анемии — у 32,2%, при сахарном диабете — у 22,4–53,0%, при лейомиоме матки — у 46,0%, при нарушениях жирового обмена — у 24,0%.
Слайд 7Плацентарная недостаточность
на основе
морфофункциональных изменений различают три
формы ПН:
— клеточно-паренхиматозную, связанную
с нарушением клеточной

активности трофобласта и плаценты;
— гемодинамическую, проявляющуюся нарушениями маточно-плодово-плацентарного кровотока;
— плацентарно-мембранную, характеризующуюся снижением способности плацентарной мембраны к транспорту метаболитов.
Слайд 9Плацентарная недостаточность
Выделяют также первичную и вторичную ПН. Первичная (ранняя) ПН развивается в

период имплантации, раннего эмбриогенеза и формирования плаценты (до 16 нед) под влиянием самых разнообразных факторов (инфекционных, генетических, эндокринных, бытовых и др.), действующих на хромосомы родителей, зиготу, бластоцисту, формирующуюся плаценту. Для этого срока характерны анатомические изменения расположения, прикрепления и строения плаценты, а также дефекты хориона и васкуляризации.
Слайд 10Плацентарная недостаточность
При первичной форме
ПН чаще выявляются хромосомные аномалии,инфицирование плода. Первичная ПН клинически

проявляется картиной угрозы прерывания беременности, в ранних сроках возможны самопроизвольные аборты, в ряде случаев она переходит в позднюю форму.
Слайд 11Плацентарная недостаточность
Вторичная (поздняя) ПН развивается после 16 нед беременности, как правило,под влиянием

эндогенных факторов: возраст матери (младше 17 и старше 30 лет), неполноценное питание, профессиональные вредности и тяжелый физический труд, психоэмоциональные нагрузки, вредные привычки, сердечно-сосудистые, нейроэндокринные, аутоиммунные заболевания женщины, аборты в анамнезе, хронические воспалительные процессы в матке и придатках, структурная и функциональная патология матки(пороки развития, лейомиома, аденомиоз), недостаточность лютеиновой фазы менструального цикла, перенашивание и др.
Слайд 12Плацентарная недостаточность
По клиническому течению ПН (как первичная,
так и вторичная) бывает острой или

хронической.
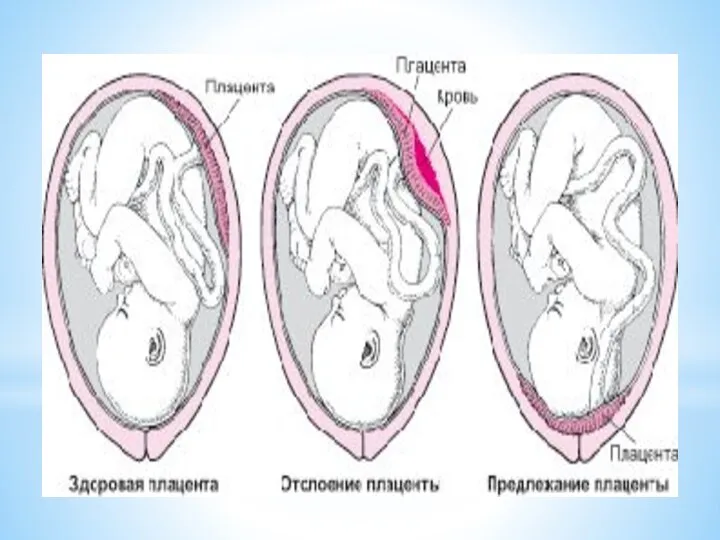
Острая форма характеризуется быстро протекающими нарушениями маточно-плацентарного кровообращения, возникает чаще всего вследствие преждевременной отслойки нормально расположенной плаценты, ее обширных инфарктов, при эмболии околоплодными водами.
Слайд 13Плацентарная недостаточность
Хроническая ПН развивается во втором триместре беременности, протекает длительно вследствие нарушений

компенсаторно-приспособительных реакций в сочетании с инволюционно-дистрофическими процессами в плаценте, циркуляторными
расстройствами.
Слайд 14Плацентарная недостаточность
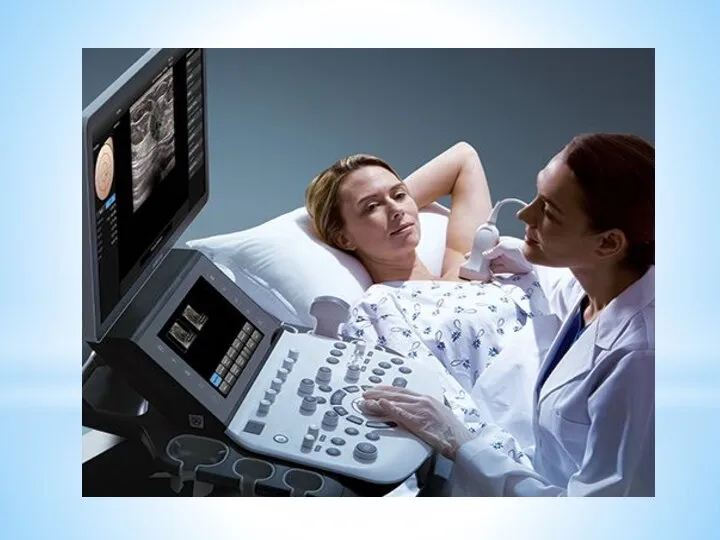
Для диагностики ПН и ЗРП используется
рутинный пренатальный скрининг, включающий:
— выявление беременных

из групп высокого
риска развития ПН и ЗРП;
— оценку соответствия высоты дна матки
сроку гестации;
— двойной и тройной биохимический скрининг;
— ультразвуковое исследование (УЗИ) в сроках 11–13, 18–21 нед (при наличии отклонений
от нормы при втором УЗИ — и в 32 нед) с оценкой анатомии плода, выявлением врожденных
пороков его развития, маркеров внутриутробного инфицирования;
Слайд 15Плацентарная недостаточность
— оценку количества околоплодных вод и степени зрелости плаценты с ультразвуковой

фетометрией в указанные сроки;
— допплерометрическое исследование кровотока в маточных, спиральных артериях, сосудах
пуповины в 16–19, 24–28 и 32–36 нед гестации;
— допплерометрическое исследование тока
крови в средней мозговой артерии, аорте, почечных артериях, венозном протоке, нижней полой
вене плода;
— кардиотокографию (срок больше 28 нед
беременности).
По показаниям (при высоком риске наличия
хромосомных аномалий у плода) проводят амниоцентез, биопсию ворсин хориона, плацентоцентез,кордоцентез с последующим кариотипированием.
Слайд 16Плацентарная недостаточность
Ранний доклинический признак ПН — снижение синтеза всех гормонов ФПК, однако

наибольшее значение в практике приобрело определение содержания эстриола. Клиническое значение имеет снижение уровня экскреции эстриола с мочой до 12 мг/сут. и менее, а также его концентрации в околоплодных водах. Определяют также эстриоловый индекс — соотношение количества этого гормона в крови и моче.
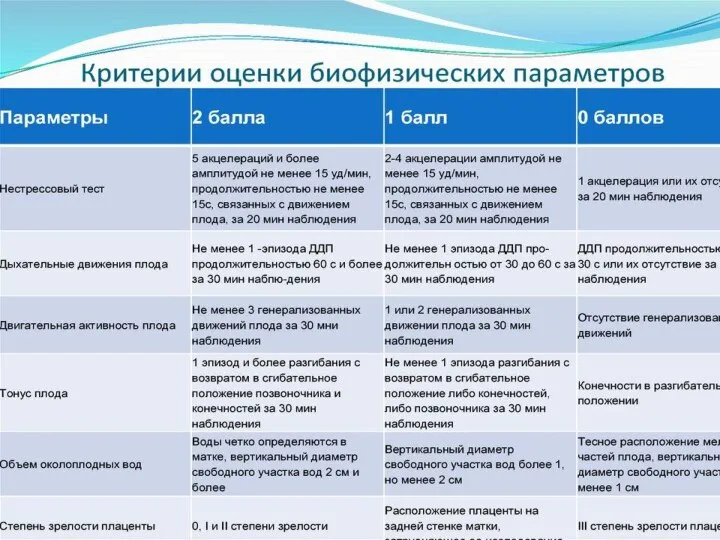
Слайд 17Плацентарная недостаточность
В настоящее время с 30-й недели беременности для определения внутриутробного состояния
плода

широко используется так называемый биофизический профиль .
Данный тест включает в себя результаты нестрессового КТГ-теста и показатели УЗИ (количество околоплодных вод,
двигательная активность плода, его мышечный
тонус, дыхательные движения). Каждый из параметров оценивают в баллах — от 0 до 2 .
Слайд 18Плацентарная недостаточность
Общая оценка 8–10 баллов свидетельствует
о нормальном состоянии плода, при 4–6 баллах
акушерскую

тактику определяют с учетом признаков зрелости плода и подготовленности родовых путей. При получении повторного неблагоприятного результата исследования, выполненного через 24 ч, назначают терапию глюкокортикоидами,последующее родоразрешение возможно не ранее чем через 48 ч.
Слайд 19Плацентарная недостаточность
Классификация А. Н. Стрижакова и соавт. (1986):
ІA степень — нарушение маточно-плацентарного

кровотока при сохраненном плодово-плацентарном;
ІБ степень — нарушение плодово-плацентарного кровотока при сохраненном маточно плацентарном;
ІІ степень — одновременное нарушение маточно-плацентарного и плодово-плацентарного кровотока, не достигающее критических значений (сохранение положительно направленного
диастолического кровотока в артерии пуповины);
ІІІ степень — критическое нарушение плодово-плацентарного кровотока (отсутствие или ретроградное направление конечно диастолического кровотока) при сохраненном или нарушенном маточно-плацентарном кровотоке.
Слайд 21Плацентарная недостаточность,терапия
Терапия ПН включает мероприятия, направленные на улучшение кровообращения в системе «мать-плацента—

плод», нормализацию газового обмена, реологических и коагуляционных свойств крови, коррекцию метаболических нарушений,устранение гиповолемии и гипопротеинемии, усиление системы антиоксидантной защиты.
Слайд 22Плацентарная недостаточность, терапия
Применяют лекарственные средства спазмолитического действия, токолитики, антибактериальные препараты
(при внутриутробном

инфицировании положи-
тельный эффект наблюдается в 71,4% случаев).
Широко используются антиагреганты: ацетилсалициловая кислота, дипиридамол, пентоксифиллин, ксантинола никотинат. При выраженной гиперкоагуляции, антифосфолипидном синдроме
целесообразно назначение гепарина или его производных (цибор, фраксипарин, клексан), которые, нормализуя тканевой гемостаз, не проникают через гемоплацентарный барьер и не оказывают
негативное воздействие на плод. В лечении ПН
обязательным компонентом является метаболическая терапия: АТФ, инозин, кокарбоксилаза,витамины, антиоксиданты, применение гипербарической оксигенации, озонотерапии.
Слайд 23Плацентарная недостаточность, терапия
В случае своевременной диагностики ПН и ЗРП, выбора правильной тактики

ведения беременности, проведения адекватной этиопатогенетической терапии беременность удается пролонгировать до срока рождения жизнеспособного плода с благоприятным перинатальным исходом.
При необходимости досрочного родоразрешения следует учитывать наличие условий для первичной реанимационной помощи новорожденным и дальнейшей интенсивной терапии.



















 Рак ободочной кишки
Рак ободочной кишки Жақсылықова Ж.Б -Холециститтер және өт-тас ауруы
Жақсылықова Ж.Б -Холециститтер және өт-тас ауруы  Врожденные пороки сердца при сердечной недостаточности
Врожденные пороки сердца при сердечной недостаточности Скарлатина. Лекция 12
Скарлатина. Лекция 12 Сердечно-лёгочная реанимация у детей (СЛР)
Сердечно-лёгочная реанимация у детей (СЛР) The Survey of digestive health Acrjss Europe
The Survey of digestive health Acrjss Europe Фармацевтичний сектор галузі охорони здоров’я України Доповідь Міністра охорони здоров’я України Князевича Василя Михайлов
Фармацевтичний сектор галузі охорони здоров’я України Доповідь Міністра охорони здоров’я України Князевича Василя Михайлов Транзиторные состояния неонатального периода
Транзиторные состояния неонатального периода Здоровое питание
Здоровое питание Трудотерапия как средство реабилитации
Трудотерапия как средство реабилитации Антифосфолипидный синдром
Антифосфолипидный синдром Брюшной тиф. Шигеллёз. Сестринское дело
Брюшной тиф. Шигеллёз. Сестринское дело Правила оказания первой помощи
Правила оказания первой помощи Первая помощь при травмах: ушибы, вывихи, растяжения мышц, кровотечения
Первая помощь при травмах: ушибы, вывихи, растяжения мышц, кровотечения Области применения УЗИ исследований, их достоинства и недостатки
Области применения УЗИ исследований, их достоинства и недостатки Проблема сохранения здоровья человека
Проблема сохранения здоровья человека Стероидные гормоны
Стероидные гормоны Переливание крови (основные принципы)
Переливание крови (основные принципы) Порокератоз
Порокератоз Операции при пороках сердца
Операции при пороках сердца Болезни крови
Болезни крови Ингибиторы АПФ
Ингибиторы АПФ Ответы на тесты по теме: Рак яичников
Ответы на тесты по теме: Рак яичников Причины, последствия и меры профилактики йододефицита
Причины, последствия и меры профилактики йододефицита Адамдардың микозды және протозойлы инфекцияларының қоздырғыштары
Адамдардың микозды және протозойлы инфекцияларының қоздырғыштары Serum rantes, transforming growth factor-β1 and interleukin-6 fibrosis in patients with aortic valve stenosis
Serum rantes, transforming growth factor-β1 and interleukin-6 fibrosis in patients with aortic valve stenosis Хронический миелобластный лейкоз у детей
Хронический миелобластный лейкоз у детей Бронхиальная астма
Бронхиальная астма