Слайд 2Министерство здравоохранения
Российской Федерации Российская ассоциация эндокринологов ФГБУ Эндокринологический научный центр
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
«АЛГОРИТМЫ
СПЕЦИАЛИЗИРОВАННОЙ
МЕДИЦИНСКОЙ ПОМОЩИ
БОЛЬНЫМ

САХАРНЫМ ДИАБЕТОМ»
Под редакцией И.И. Дедова, М.В. Шестаковой (2015, доп. 2018)
Слайд 3Сахарный диабет
Этиологически неоднородная группа метаболических заболеваний, которые характеризуются хронической гипергликемией, обусловленной

нарушениями секреции или действия инсулина или сочетанием этих нарушений.
Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
При СД отмечаются нарушения углеводного, жирового и белкового обмена, которые обусловлены нарушением действия инсулина на тканях мишенях.
Слайд 4Распространенность СД увеличивается в эпидемических масштабах во всем мире.
Нарастающее увеличение заболеваемости

диабетом, как ожидается, будет сопровождаться увеличением распространенности специфических осложнений – ретинопатии, нефропатии, нейропатии и заболеваний сердечно-сосудистой системы
Слайд 5Развитие осложнений в наибольшей степени связано с декомпенсацией углеводного обмена.
В зависимости от

степени компенсации метаболических процессов и длительности СД осложнения диагностируются у 5-10 до 40-50% пациентов. Патогенетические основы для развития этих осложнений у взрослых, заболевших с детства, закладываются уже в детском возрасте
Слайд 6Зарегистрированная заболеваемость СД в разных странах от 1 до 4%
Заболеваемость СД по

обращаемости в РФ на 1.01.2015 насчитывает 4.04.млн. чел.: СД 1 тип – 340 тыс. и СД 2 тип – 3,7 млн.ч. Истинная заболеваемость в 3-4 раза выше официальной и достигает 9-10 млн.(7%)
В России более 18 тыс. детей и более 9.5 тыс. подростков страдает СД 1 типа.
По данным экспертов ВОЗ СД уменьшает продолжительность жизни в среднем на 7% от общего среднего показателя
Смертность от СД и его осложнений занимает 3 место в общей структуре смертности.
Слайд 7Классификация сахарного диабета
пересмотрена ВОЗ в 1999 с дополнениями в 2018
I.

Сахарный диабет 1 типа (СД1) Е 14.9 может манифестировать в любом возрасте, но наиболее часто — в детском и юношеском (деструкция β-клеток, обычно приводящая к абсолютной инсулиновой недостаточности) Иммуноопосредованный Идиопатический
Слайд 8
А. Иммуноопосредованный сахарный диабет
характеризуется деструкцией β-клеток,
наличием аутоантител,
абсолютной инсулиновой недостаточностью,
полной

инсулинозависимостью,
тяжелым течением с тенденцией к кетоацидозу,
ассоциацией с генами главного комплекса гистосовместимости — HLA
Слайд 9B. Идиопатический сахарный диабет
протекает с деструкцией β-клеток,
склонностью к кетоацидозу,
без признаков аутоиммунного

процесса (специфических аутоантител и ассоциации с HLA-системой).
характерен для пациентов африканского и азиатского происхождения
Слайд 10
II. Сахарный диабет 2 типа (СД2) (инсулиннезависимый)
наиболее распространен среди взрослых,
характеризуется относительной

инсули-новой недостаточностью с нарушениями как секреции, так и действия инсулина: от преобладающей инсулинорезистентности с относительной инсулиновой недостаточностью до преимущественного секреторного дефекта в сочетании или без сочетания с инсулинорезистентностью.
Слайд 11Факторами риска развития СД 2 типа являются
Ожирение (у 80-85%)
Гиподинамия
Генетическая предрасположенность к заболеванию

Слайд 12III. Другие специфические типы диабета
А. Генетические дефекты β-клеточной функции
В. Генетические дефекты

в действии инсулина
С. Болезни экзокринной части поджелудочной железы
(панкреатит, травма ПЖ, новообразования, кистозный фиброз (муковисцидоз), фиброзно-калькулезная панкреатопатия)
Д. Эндокринопатии (акромегалия, синдром Кушинга, глюкагонома, феохромоцитома, гипертиреоз)
Слайд 13Е. Диабет, индуцированный лекарственными препаратами или химическими
веществами
- Никотиновая кислота
- Глюкокортикоиды
- Тиреоидные гормоны

- α-адреномиметики
- β-адреноблокаторы - Вакор
- β –адреномиметики - Тиазиды - Диазоксид
- Дилантин
- Пентамидин
- α-интерферон
Слайд 14F. Инфекции
1. Врожденная краснуха
2. Цитомегаловирус
3. Другие
Под действием β-токсических вирусных инфекций происходит

деструкция β-клеток с развитием абсолютной инсулиновой недостаточности.
Непосредственное поражение вирусом островкового аппарата встречается редко.
Слайд 15G. Редкие формы СД
• 1. Синдром ригидного человека («Stiff-man» syndrome) —

аутоиммунное заболевание ЦНС, характеризующееся ригидностью аксиальных мышц с болезненным их спазмом, при
котором выявляются антитела к глютаматдекарбоксилазе и почти в 50% случаев развивается сахарный диабет.
Слайд 162. Синдром полиэндокринной аутоиммунной недостаточности I и II (APS I и II)

типов
3. Другие заболевания с образованием аутоантител к рецепторам инсулина — системная красная волчанка, пигментно-сосочковая дистрофия кожи (acanthosis nigricans). При этом может наблюдаться выраженная резистентность к инсулину.
Слайд 17H. Другие генетические синдромы, иногда сочетающиеся с диабетом
(синдром Вольфрама, синдром Дауна,

синдром Шерешевского–Тернера, синдром Клайн-Фельтера,синдром Лоуренса–Муна–Бидля, синдром Прадер–Вили, атаксия Фридрайха, хорея Хантигтона, порфирия, миотоническая дистрофия)
Слайд 18IY. Гестационный сахарный диабет О24
любые состояния с нарушением углеводного
обмена (в том числе

нарушенная толерантность к глюкозе), диагностированные при
беременности на сроке 27-32 недели.
Выделение гестационного СД в отдельный тип обусловлено повышенным риском перинатальной смертности и врожденных уродств при нарушениях углеводного обмена у беременных.
Слайд 19При СД у беременных развивается относительная недостаточность инсулина.
В течение последующих 10-20

лет у женщины развивается ИНСД.
Прибавка во время беременности не должна быть более 10-12 кг.
Слайд 20Возможность других типов СД у ребенка необходимо рассматривать при наличии:
аутосомно-доминантного наследования СД

в семье;
экстрапанкреатических заболеваний (атрофия диска зрительного нерва, глухота, синдромальные состояния);
мягкого течения диабета с невысокой потребностью в инсулине либо отсутствие таковой;
сохранной секреции инсулина (С-пептида) после окончания фазы ремиссии;
манифестации диабета в первые 6 мес. жизни.
Слайд 21СД 1 типа
аутоиммунное заболевание у генетически предрасположенных к нему лиц, при

котором хронически протекающий лимфоцитарный инсулит приводит к опосредованной Т-клетками
деструкции β-клеток с последующим развитием абсолютной инсулиновой недостаточности, со склонностью к развитию кетоацидоза.
СД1 - многофакторное, полигенно наследуемое заболевание.
Слайд 22Факторы риска развития СД 1 типа
Наследственная предрасположенность (формирование неблагоприятных комбинаций нормальных генов

разных хромосом родителей)
Факторы внешней среды: вирусы (энтеровирусы, вирус краснухи)
Факторы питания (продукты детского питания на основе коровьего молока в раннем детском возрасте). До появления первых симптомов заболевания в крови у детей можно обнаружить повышенные титры иммуноглобулинов к антигенам β-клеток и к инсулину.
Слайд 23
Риск развития СД 1 типа у родственников больных
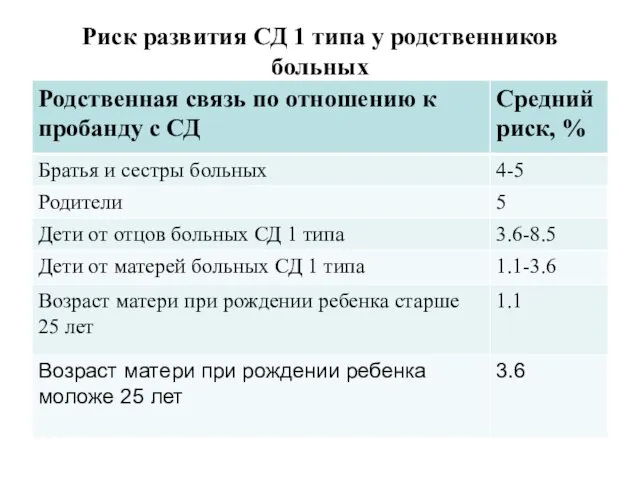
Слайд 25Средняя продолжительность жизни больных, заболевших в детстве, составляет не более 40 лет

Считается, что СД развивается при гибели 75-80% β-клеток.
Слайд 26Нормальные показатели уровня глюкозы в крови:
Натощак в капиллярной крови < 5,6 ммоль/л
В

венозной плазме < 6,1 ммоль/л
и Через 2 часа после ПГТТ в капиллярной крови и венозной плазме < 7,8
Слайд 27Диагностический алгоритм выявления СД
Критерии диагностики СД (ВОЗ, 2013) Сахарный диабет
Концентрация

глюкозы в капилллярной и венозной крови – натощак - ≥ 6.1 (ммоль/л).
Состояние натощак определяется как прием пищи 8 ч назад, и не более 14 часов
или
Слайд 28Характерные симптомы в сочетании со случайным повышением уровня глюкозы в капиллярной крови

венозной плазме ≥ 11,1 ммоль/л.
(Случайным считается выявление в любое время дня).
или
Слайд 29Через 2 часа после нагрузки при проведении перорального теста на толерантность к

глюкозе (ПГТТ)
Концентрация глюкозы в цельной капилллярной крови (ммоль/л) - ≥ 11,1
Концентрация глюкозы в плазме венозной крови (ммоль/л) - ≥11,1
Слайд 30Диагностические критерии при исследовании уровня глюкозы в плазме натощак(ГПН):
ГПН ≥ 5,6 и

< 6,1 ммоль/л – нарушенная гликемия натощак (НГН) в капиллярной крови;
В венозной плазме ≥ 6,1 и < 7,0 ммоль/л
Через 2 часа после ПГТТ в капиллярной крови и венозной плазме < 7,8 ммоль/л
ГПН - ≥7,0 ммоль/л – предварительный диагноз СД, который должен быть подтвержден повторным определением содержания глюкозы в крови.
Слайд 31Нарушенная толерантность к глюкозе
Натощак (если определяется)
в капиллярной крови < 6,1ммоль/л
в

венозной плазме < 7,0 ммоль/л
и через 2 часа после ПГТТ
в капиллярной крови и венозной плазме ≥ 7,8 и < 11,1 ммоль/л
Пероральный глюкозотолерантный тест. проводится в случае сомнительных значений гликемии для уточнения диагноза
Слайд 32Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни, за

исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с оче-
видными симптомами.
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например дважды определенный HbA1c
или однократное определение HbA1c + однократное определение уровня глюкозы.
Слайд 33Показания для проведения стандартного глюкозотолерантного теста
- уровень гликемии плазмы натощак 6,1-7,0ммоль/л;
-

уровень гликемии в течение суток (выборочно, в любое время) в пределах 7,8-11 ммоль/л;
- при нормальных значениях гликемии у лиц из группы риска (родственники больных СД, дети с ожирением и избытком веса, с нарушением толерантности к глюкозе в анамнезе).
Слайд 34При наличии явных клинических симптомов СД, либо при уровне гликемии натощак выше

7 ммоль/л, на фоне алиментарной нагрузки – выше 11.1 ммоль/л, проведение стандартного глюкозо-толерантного теста противопоказано!
Слайд 35Техника глюкозо-толерантного теста
Перед проведением теста:
1. В течение 3-х дней до теста

ребенок должен быть на обычной (без ограничений) диете и обычной физической активности.
2. Период ночного голодания перед тестом должен составлять не менее 8-14 часов. Воду можно пить
Слайд 36Проведение теста
- утром забор крови натощак;
- выпить не более чем за

5 минут раствор глюкозы из расчета 1,75 г/кг, но не более 75 г. растворенный в 250-300 мл воды
- повторный забор крови проводится через 2 часа.
Слайд 37Оценка результатов
1. Если через 2 часа после нагрузки гликемия не превышает

6.9 ммоль/л, то толерантность к глюкозе нормальная;
2. Если через 2 часа после нагрузки гликемия в пределах 7,8-11,0 ммоль/л, то толерантность к глюкозе нарушена.
3. Если через 2 часа после нагрузки гликемия выше 11,1 ммоль/л, то можно предварительно выставить диагноз СД и такого ребенка нужно направить к эндокринологу.
Слайд 38ПГТТ не проводится:
– на фоне острого заболевания
– на фоне кратковременного приема препаратов,

повышающих уровень гликемии (глюкокортикоиды,
тиреоидные гормоны, тиазиды, бета-адреноблокаторы и др.)
Слайд 39Нарушенная гликемия натощак и
Нарушение толерантности к глюкозе
рассматриваются как промежуточные стадии

между нормальным углеводным обменом и СД
Слайд 40Фазы течения СД
Доклинический диабет;
Манифестация или дебют сахарного диабета;
частичная ремиссия или фаза «медового

месяца»;
хроническая фаза пожизненной зависимости от инсулина;
нестабильный этап препубертатного периода;
стабильный период, наблюдающийся после периода полового созревания.
Слайд 41Доклинический диабет
может длиться месяцы или годы
Диагностика:
маркеры аутоиммунности против β-клеток (аутоантитела к клеткам

островков Лангерганса, к глютаматдекарбосилазе, тирозинфосфатазе, инсулину).
Увеличение титров двух и более видов антител риск развития диабета в течение 5 лет 25-50%.
Генетические маркеры СД 1 типа (HLA)
Слайд 42Манифестация или дебют сахарного диабета
Клиника сахарного диабета варьирует от неургентных проявлений до

тяжелой
дегидратации, диабетического кетоацидоза вплоть до развития коматозного состояния
Слайд 45У всех детей с СД 1 типа выявляются признаки расстройств обмена углеводов,

белков, жиров, минеральных соединений и жидкости
Слайд 46Нарушения углеводного обмена
Гипергликемия
Глюкозурия
Повышение уровня молочной кислоты в крови и моче

Слайд 47Нарушения белкового обмена
Гиперазотемия
азотурия

Слайд 48Нарушения жирового обмена
Гиперлипидемия
Кетонемия
Кетонурия

Слайд 49Нарушения водно-электролитного обмена
Полиурия
Полидипсия
Дисбаланс ионов, изменение осмотического давления плазмы крови

Слайд 50
Частичная ремиссия или фаза «медового месяца»
Наблюдается после начала лечения инсулином примерно у

80% детей,
продолжительность от нескольких недель до полугода, редко — в течение года и больше.
Фаза ремиссии СД является временной и не означает излечения диабета.
Слайд 51Полная ремиссия - прекращение введения инсулина без ухудшения показателей гликемии;
Частичная ремиссия -

потребность в инсулине составляет менее 0,5 ЕД/кг массы тела, а концентрация гликированного гемоглобина (HbA1c) в крови менее 7%.
Слайд 52Лабораторные исследования
Гипергликемия — главный лабораторный признак СД.
Нормальные показатели уровня глюкозы в капиллярной

крови:
Новорожденные - 1,6–4,0 ммоль/л;
Доношенные грудные дети - 2,78–4,4 ммоль/л;
Дети раннего возраста и школьники — 3,3–5,0 ммоль/л.
Слайд 53При отсутствии явных симптомов СД или наличии легкой симптоматики случайно выявленная гипергликемия

или гипергликемия, возникшая в условиях стресса (инфекционного, травматического и др.), может быть транзиторной.
Рекомендовано наблюдение.
Слайд 54Глюкозурия
В норме у здорового человека глюкоза в моче отсутствует.
Глюкозурия при нормальном уровне

глюкозы в крови может означать следующее:
почечный диабет;
наличие других сахаров (фруктозы, галактозы, лактозы, левулезы) при наследственных заболеваниях обмена веществ;
раннюю стадию MODY3
Слайд 55Кетоны
Определяют уровень ацетоацетат в моче и β-оксибутират в крови. Уровень β-оксибутирата в

крови выше 0,5 ммоль/л является повышенным.
Кетонурия при нормальном уровне глюкозы в крови может наблюдаться в следующих случаях:
инфекционные заболевания с высокой температурой;
рвота;
низкоуглеводное питание, особенно у маленьких детей (ацетонемические состояния раннего возраста). При наличии кетоновых тел в крови и моче показана срочная терапия.
Слайд 56
Уровень гликированного гемоглобина
В 2011 г. ВОЗ одобрила возможность использования HbA1c для диагностики

СД.
отражает состояние углеводного обмена в течение последних трех месяцев. Используется для подтверждения диагноза СД и оценки степени компенсации углеводного обмена у больных СД, получающих лечение.
Слайд 57В качестве диагностического критерия СД выбран уровень НbA1c ≥ 6,5 % (48

ммоль/моль).
Нормальным считается уровень НbA1c до 6,0 % (42 ммоль/моль).
Слайд 58Аутоантитела к антигенам β-клеток
(ICA, GADA, IAA, IA2) — иммунологические маркеры аутоиммунного

инсулита.
протеину островковых клеток (ICA),
ферменту глутаматдегидрогеназе (GAD
антитела к инсулину (IAA),
Антитела к тирозинфосфатазе (IA2)
Если у ребенка имеют место классические симптомы СД, аутоантитела нет необходимости определять.
Слайд 59С-пептид
маркер остаточной секреции инсулина.
Базальный уровень С-пептида у здоровых людей 0,43–2,61 нмоль/л (1,1–4,4

нг/мл);
При СД1 уровень снижен или не определяется;
после стимуляции глюкозой или стандартным углеводистым завтраком уровень С-пептида у больных с СД1 значимо не повышается, а при СД2 — значительно возрастает.
Слайд 60СД у новорожденных
СД, развивающийся в первые 6 мес. встречается с частотой от

1:300 000 до 1:500 000 новорожденных
Неонатальный СД подразделяется:
транзиторный неонатальный СД (ТНСД)
перманентный СД (ПНСД)
Различаются по продолжительности инсулинозависимости после манифестации
Слайд 61При транзиторном СД
Инсулинотерапия требуется в течение первых нескольких мес. жизни;
через 18 мес.

наступает ремиссия заболевания, затем рецидив через несколько лет
ТНСД встречается в 57% случаев
Слайд 62При перманентном СД
ремиссии заболевания не наблюдается
встречается в 43% случаев

Слайд 63Причины неонатального СД
нарушение развития или
полное отсутствие поджелудочной железы или островковых клеток
снижение массы

ᵝ-клеток (повышенный апоптоз или деструкция)
ᵝ-клеточная дисфункция, ограничивающая адекватную инсулиновую секрецию
Слайд 64Транзиторный неонатальный СД
происходит нарушение продукции инсулина после рождения
внутриутробно замедление ФР (ниже 2

перцентиля)
инсулин действует у плода как ростовой фактор
после рождения – регулятор метаболизма энергии
Слайд 65После рождения
гипергликемия (70-100 ммоль/л)
глюкозурия
в некоторых случаях обезвоживание
обменный ацидоз
редко кетонурия, кетонемия
всем больным требуется

инсулинотерапия не менее 15-18 мес.
у части наблюдается персистирующее нарушение толерантности к глюкозе
у части наступает спонтанное выздоровление
возврат заболевания чаще в подростковом возрасте, связанный с половым созреванием в результате инсулинорезистентности
Слайд 66Перманентный неонатальный СД
секреция инсулина ПЖ никогда не восстанавливается
больные остаются инсулинозависимыми всю жизнь
причиной

развития ПНСД являются мутации в гене инсулина и его предшественников
у некоторых внутриутробно отмечается задержка развития
Слайд 67Дифференциальный диагноз СД 1 типа
У 88% детей СД диагностируется в состоянии

кетоацидоза.
- хирургическая патология (острый аппендицит, кишечная непроходимость, «острый живот»);
- инфекционные заболевания (грипп, пневмония, менингит), бронхиальная астма;
- заболевания желудочно-кишечного тракта (пищевая токсикоинфекция, гастроэнтерит, ДЖВП, кишечные инфекции);
- заболевания почек (пиелонефрит, почечный диабет);
- патология ЦНС (вегетодистония, опухоль мозга, синдром хронической усталости).
Слайд 68ТРЕБОВАНИЯ К ФОРМУЛИРОВКЕ ДИАГНОЗА ПРИ САХАРНОМ ДИАБЕТЕ
Сахарный диабет 1 типа (2 типа)

или Сахарный диабет вследствие (указать причину)
Диабетические микроангиопатии:
– ретинопатия (указать стадию на правом глазу, на левом глазу);
– состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
– нефропатия (указать стадию альбуминурии и хронической болезни почек)
Диабетическая нейропатия (указать форму)
Синдром диабетической стопы (указать форму)
Диабетическая нейроостеоартропатия (указать стадию)
Диабетические макроангиопатии (перечислитькакие)
Сопутствующие заболевания, в том числе артериальная гипертензия (степень, риск осложнений)
Слайд 69После формулировки диагноза указать индивидуальный целевой уровень гликемического контроля.
Понятие тяжести СД в

формулировке диагноза исключено.
Тяжесть СД определяется наличием
осложнений, характеристика которых указана в диагнозе
Слайд 70Лечение СД 1 типа Принципы лечения
1. инсулинотерапия
2. правильное питание
3. физические

нагрузки
4. обучение самоконтролю и проведение его в домашних условиях
5. психологическая помощь
Слайд 71Цели лечения детей и подростков с СД1
достижение максимально близкого к нормальному состоянию

уровня углеводного обмена;
нормальное физическое и соматическое развитие ребенка;
развитие самостоятельности и мотивации к самоконтролю;
профилактика специфических осложнений сахарного диабета.
Слайд 72Основной постулат диетотерапии
диета физиологическая, но не свободная.
Режим питания 6 раз:

3 основных приема пищи и в зависимости от инсулинотерапии до 3-4 перекусов, т.е. прием еды примерно каждые 3 часа, а у маленьких каждые 2-2,5 часа.
Слайд 73Исключить: сахар, глюкозу, солодовый сахар (мальтоза), варенье, шоколад, сладкие яблоки, бананы.
Перед

приемом пищи давать грубую клетчатку (сырые овощи, фрукты), серые каши.
Использование пищи с высоким содержанием клетчатки (сухие бобы, отруби, пектин), позволяет ограничить количество жира в рационе и не испытывать чувство голода.
Слайд 74Соотношение Б:Ж:У в норме
Углеводы – 60%
Жиры – 24% Белки

– 16%
При СД – Углеводы – 50%
Жиры – 30%
Белки – 20%
Слайд 75Нежелательно употреблять пищу с высоким содержанием жира: картофель-фри, чипсы, гамбургеры.
Следует избегать

жареной пищи.
Детям старшего возраста ограничить сливочное масло, крем, жирные сорта сыра, снимать шкуру с домашней птицы, употреблять больше рыбы.
Слайд 76Энергетическая ценность пищи зависит от физических нагрузок:
20 ккал/кг в состоянии покоя,

30 ккал/кг при выполнении легкого труда,
40 ккал/кг – при повышенных нагрузках.
Слайд 77Суточный калораж стандартной физиологической диеты рассчитывается по формуле:
1000 + (n × 100),

где n – возраст ребенка (лет)
ребенку в 1 год для покрытия энергетических затрат требуется в среднем 1000 кал, а в каждый последующий год потребность увеличивается на 100 калорий.
Слайд 78Если масса ребенка не соответствует нормальным показателям для данного возраста, то суточный

калораж рассчитывают на долженствующую массу.
Мальчикам-подросткам 15-18 лет требуется 2500-3000 кал/с, девочкам – 1800-2300 кал.
Слайд 79Расчет калорийности
1 г белков = 4 калории
1 г углеводов = 4

калории
1 г жира = 9 калорий
Соотношение Б:Ж:У у больных СД такое же, как и у здоровых 1:1:4
Слайд 80Первый завтрак (7.00-9.00) – 20-25% калорий
Второй завтрак – 10-15% калорий
Обед (12.00-14.00) –

25-30% калорий
Полдник – 5-10% калорий
Ужин (19.00- 21.00) – 20-25 % калорий
Второй ужин – 5-10% калорий
Слайд 81За стандарт (1ХЕ) принято считать 12 г углеводов – кусочек черного хлеба

весом в 25 г. Суточное количество ХЕ зависит от возраста.
1ХЕ = 100 кал=10-12 г углеводов
4-6 лет – 12-13 ХЕ
7-10 лет – 15-16 ХЕ
11-14 лет -18-20 ХЕ (мальчики)
11-14лет - 16-17 ХЕ (девочки)
15-18 лет - 19-21 ХЕ (мальчики)
15-18 лет – 17-18 ХЕ (девочки)
Слайд 821ХЕ = 1 стакан молока
30 г черного хлеба
3 ст.л. каши

с бугром
5 пельменей
3 вареника
1 котлета
Слайд 83Общее количество ХЕ не является абсолютным.
Распределение ХЕ должно быть равномерным в

течение суток.
В сутки ребенок должен съесть не более 20 ХЕ.
Не рекомендуется съедать за 1 прием пищи больше 6-8 ХЕ, за перекус – не более 2-3 ХЕ.
Слайд 84Суп в ХЕ не входит.
Нельзя употреблять легкоусвояемые углеводы в жидком виде

(лимонад, чай с сахаром), т.к. пик действия инсулина не совпадает с постпрандиальным подъемом сахара крови.
Слайд 85Инсулинотерапия при СД 1 типа
В России у детей и подростков применяются только

человеческие генноинженерные
инсулины и инсулиновые аналоги
Аналоги ультракороткого действия: аспарт (НовоРапид), глулизин (Апидра), лизпро (Хумалог) (Начало действия 0.15-0.35 мин., пик действия – 1-3 часа, длительность действия – 3-5 часов)
Слайд 86Простой — короткого действия (Актрапид НМ, Хумулин Регулар, Инсуман Рапид) (Начало действия

– 0.5-1 час, пик действия – 2-4 часа, длительность действия – 5-8 часов)
Средней длительности действия (Протафан HM, Хумулин НПХ, Инсуман Базал) (Начало действия – 2-4 часа, пик действия – 4-12 часов, длительность действия – 12-24 часа)
Слайд 87Аналоги базального инсулина
Аналог инсулина гларгин (Лантус) (Начало действия 2-4 часа, длительность действия

24 часа)
Аналог инсулина детемир (Левемир). (Начало действия – 1-2 часа, пик действия для дозы введения 0.2-0.4 ЕД/кг – 6-12 часов, длительность действия – 20-24 часа).
Слайд 88Другие препараты человеческого инсулина –короткого действия (Биосулин Р, Инсуран Р, Ринсулин Р,

Росинсулин Р) и средней продолжительности (Инсуран НПХ, Биосулин Н,
Ринсулин НПХ, Росинсулин С) у детей и подростков не исследованы.
Смешанные человеческие инсулины не используются в педиатрической практике.
Инсулины короткого действия (простой инсулин) вводятся за 20–30 мин до еды;
Ультракороткие аналоги (Хумалог, НовоРапид и Апидра) вводятся непосредственно перед приемом пищи
Слайд 89Инъекции ИКД и аналога инсулина ультракороткого действия рекомендуется делать в подкожную клетчатку

живота, инсулина средней продолжительности и длительного действия – бедер или ягодиц.
Рекомендуется ежедневно менять места введения инсулина в пределах одной области для предупреждения липодистрофий.
Слайд 90Флаконы с инсулином или шприц-ручки, которые используются для ежедневных инъекций, могут храниться

при комнатной температуре в течение 1 месяца;
перед введением инсулин должен иметь комнатную температуру.
Инсулины средней продолжительности действия (НПХ инсулины) и готовые смеси инсулина перед введением следует тщательно перемешать.
Слайд 91Беспиковые аналоги инсулина продленного действия: Лантус вводится 1 раз в сутки, может

назначаться 2 раза в день для обеспечения оптимального уровня базальной инсулинемии. При переходе на Лантус общая доза базального
инсулина должна быть снижена на 20% во избежание гипогликемии.
Левемир в большинстве случаев вводится 2 раза в сутки.
При переводе с НПХ на Левемир начальная доза его не меняется. Наиболее важной характеристикой инсулина Лантус и инсулина Левемир является снижение частоты гипогликемий.
Слайд 92Простой человеческий инсулин может вводиться в/в, что используется при ДКА и хирургических

операциях.
Ультракороткие аналоги также могут вводиться в/в.
Эффективность ультракоротких аналогов
при внутривенном введении не превосходит эффективности простого человеческого инсулина.
Слайд 93
Доза инсулина
У каждого ребенка потребность в инсулине и соотношение инсулинов различной длительности

индивидуальны.
В первые 1–2 года заболевания потребность в инсулине в среднем составляет 0,6–0,7 ЕД/кг массы тела;
Через 5 лет от начала диабета у большинства больных потребность в инсулине повышается до 1 ЕД/кг массы тела, а в период полового созревания она может достигать 1–2 ЕД/кг,
В препубертате – 0,6 -1 ЕД/кг
Слайд 94
Cредства для введения инсулина.
1. Инсулиновые шприц-ручки с заполненными инсулином картриджами, позволяющие изменять

дозу инсулина с шагом в 0,5 - 1 ЕД.
2. Одноразовые пластиковые инсулиновые шприцы с фиксированными иглами 100 ЕД/мл.
Градуировка инсулиновых шприцев должна соответствовать концентрации используемых инсулинов. Дети и подростки с СД и их родители должны уметь пользоваться инсулиновыми шприцами на случай появления неисправности других устройств для введения инсулина.
Слайд 953. Инсулиновые помпы являются наиболее современным средством введения инсулина (устройства для постоянной

подкожной инфузии инсулина, в том числе, с постоянным мониторированием уровня глюкозы)
Слайд 96
Инсулинотерапия при манифестации заболевания
Все дети с впервые диагностированным СД подлежат госпитализации.
Начальная доза

инсулина короткого действия перед основными приемами пищи составляет 0,5–1 ЕД у детей первых лет жизни, 2–4 ЕД у младших школьников и 4–6 ЕД у подростков;
Слайд 97Коррекция дозы инсулина - в зависимости от динамики уровня гликемии. При стабильном

уровне гликемии дозу инсулина повышают на 50%, при нарастании повышают на 100%, при снижении уменьшают на 25–50%.
Дополнительные инъекции инсулина - при выраженной гипергликемии перед 2-м завтраком,
полдником, 2-м ужином, в 24, 3 и 6 ч.
При стабилизации показателей гликемии – перевод на интенсифицированный режим инсулинотерапии (базисно-болюсный).
Слайд 98Базисно-болюсный режим -использование аналогов инсулина ультракороткого /короткого действия перед основными приемами пищи

и инсулинов средней продолжительности действия/беспиковых аналогов 1-2 раза в день;
В период частичной ремиссии режим инсулинотерапии определяется уровнем глюкозы крови.
Интенсивная инсулинотерапия, включая режим множественных инъекций и помповую терапию, приводит к снижению частоты сосудистых осложнений.
Слайд 99Самоконтроль - регулярный контроль гликемии обученными пациентами или членами их семей,
анализ

полученных результатов, учет режима питания и физической активности,
умение проводить самостоятельную коррекцию инсулинотерапии в зависимости от меняющихся условий дня.
Слайд 100Пациенты должны самостоятельно измерять уровень глюкозы в крови перед основными приемами пищи,

постпрандиально, перед сном, перед физическими нагрузками, при подозрении на гипогликемию и после ее купирования.
Обучение осуществляется в Школе диабета по основным вопросам (симптомы СД, принципы инсулинотерапии, правила подбора и коррекции доз инсулина, режим питания, подсчет углеводов, занятия спортом, поведение в случае возникновения гипогликемии, кетоацидоза, при интеркуррентных заболеваниях);
Слайд 101Оптимально определение гликемии 4-6 раз в сутки;
Система длительного мониторирования гликемии (CGMS) используется

как дополнение к традиционному самоконтролю в случае наличия скрытых гипогликемий или при частых гипогликемических эпизодах.
Слайд 102Осложнения СД
Острые (диабетический кетоацидоз, гиперосмолярная диабетическая кома, гипогликемическая кома)
Хронические (ангиопатии, невропатии, энцефалопатии,

ретинопатии, нефропатии, иммунопатолические состояния).
Острые осложнения возникают под влиянием провоцирующих факторов: неадекватной инсулинотерапии, стресс-реакции на фоне других заболеваний
Слайд 103
Диабетический кетоацидоз (ДКА) и кетоацидотическая кома
ДКА – острая диабетическая декомпенсация обмена веществ,

проявляющаяся резким
повышением уровня глюкозы и концентрации кетоновых тел в крови,
появлением их в моче и развитием метаболического ацидоза, при различной степени нарушения сознания или без нее, требующая экстренной госпитализации больного.
Слайд 104
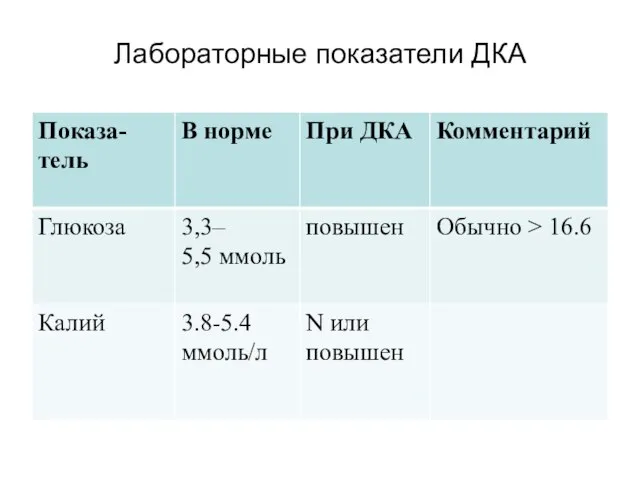
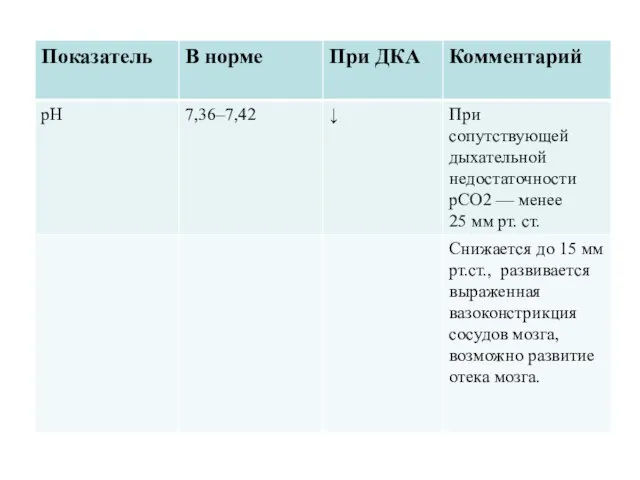
Биохимические критерии диагностики ДКА:
гипергликемия > 11 ммоль/л;
венозный рH < 7,3 или

бикарбонаты < 15 ммоль/л;
кетонемия или кетонурия.
Слайд 105
Степень тяжести ДКА определяется степенью ацидоза:
легкий ДКА — венозный рH <7,3 или

бикарбонаты < 15 ммоль/л;
Умеренный ДКА — рН < 7,2 или бикарбонаты < 10 ммоль/л;
Тяжелый ДКА — рН < 7,1 или бикарбонаты < 10 ммоль/л.
Слайд 106
Диагноз ДКА
Выставляется на основании клинической картины, жалоб;
Наличии гипергликемии, глюкозурии и кетонурии.

Выделяют 3 стадии ДКА:
1-я стадия компенсированный ДКА: кетонемия, кетонурия, признаки дегидратации, жажда, полиурия, полидипсия, полиурия, сонливость, головокружение, токсический гастроэнтерит, легкий запах ацетона в выдыхаемом воздухе
Слайд 107
2-я стадия декомпенсированный ДКА
Периодическое дыхание Куссмауля,
недостаточность кровообращения (артериальная гипотензия, тахикардия, акроцианоз),

сухость кожных покровов и слизистых,
эрозивный гастроэнтерит,
признаки сопорозного сознания, реакция зрачков на свет и сухожильные рефлексы снижены.
полиурия сменяется олигурией
Слайд 1083-я стадия – диабетическая кетоацидотическая кома
Сознание отсутствует, рефлексы угнетены
Зрачки узкие
Диурез снижен вплоть

до анурии
Запах ацетона
Гипергликемия 20-30 ммоль/л, кетонемия 10-17 ммоль/л, кетонурия, осмолярность плазмы до 320 мОсм/кг
Слайд 115
Лечение CД с тяжелым ДКА
должно проводиться в центрах, где существуют возможности оценки

и мониторинга клинических симптомов, неврологического статуса и
лабораторных показателей.
Ежечасно регистрируются пульс, частота дыхания, АД, неврологический статус, ЭКГ-мониторинг.
Слайд 116Ведется протокол наблюдения (результаты всех измерений содержания глюкозы в крови или плазме,

кетоновых тел, электролитов,
кальция, фосфата, креатинина в сыворотке, рН и газового состава артериальной крови,
глюкозы и кетоновых тел в моче, объем вводимой жидкости, вид инфузионного раствора,
способ и продолжительность инфузии, потери жидкости (диурез) и доза инсулина). Лабораторные показатели определяют каждые 1–3 ч., в дальнейшем - реже.
Слайд 117 Лечение ДКА включает:
регидратацию,
введение инсулина,
восстановление электролитных нарушений;
борьбу с

ацидозом с помощью бикарбонатов,
общие мероприятия, лечение состояний, вызвавших ДКА.
Слайд 118Регидратацию проводят 0,9% раствором NaCl для восстановления периферического кровообращения, но не гипотоническим

раствором. Начинать введение жидкости следует до начала инсулинотерапии. Регидратация у детей с ДКА должна проводиться более медленно и осторожно, чем в других случаях дегидратации из расчета 100-120 мл/кг/с.
В первые 6 часов вводят 50% суточного объема, следующие 6 часов – 25%, следующие 12 часов – 25%.
Слайд 119
Инсулинотерапия
Введение инсулина начинают спустя 1–2 ч после начала регидратации.
Используются малые дозы в/в

вводимого инсулина короткого действия.
Начальная доза - 0,1 ЕД/кг массы тела в час (можно развести 50 ЕД инсулина в 50 мл физиологического раствора, тогда 1 ЕД=1 мл). 50 мл смеси пропускают струйно через систему для внутривенных инфузий для абсорбции инсулина на стенках системы.
Слайд 120Доза инсулина сохраняется на уровне 0,1 ЕД/кг в час по меньшей мере

до выхода больного из ДКА (pH больше 7,3, гидрокарбонаты больше 15 ммоль/л или нормализация анионной разницы)
При быстром снижении гликемии и метаболического ацидоза доза инсулина может быть снижена до 0,05 ЕД/кг в час или ниже.
У маленьких детей начальная доза может составлять 0,05 ЕД/кг, а при тяжелой сопутствующей гнойной инфекции — увеличиваться до 0,2 ЕД/кг в час.
Слайд 121При нормализации КЩС переходят на подкожное введение инсулина каждые 2 ч.
При

отсутствии кетоза на 2-3-и сутки - перевод на 5–6-разовое введение инсулина короткого действия, а затем - на обычную комбинированную инсулинотерапию.
Слайд 122
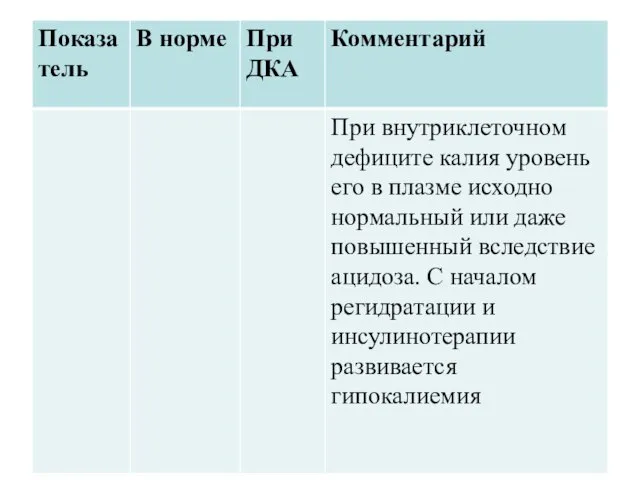
Восстановление калия
Заместительная терапия необходима вне зависимости от концентрации калия в сыворотке крови.

Заместительная терапия калием основывается на данных его определения в сыворотке крови и продолжается в течение всего периода внутривенного введения жидкостей из расчета 3-5 мл/кг 7,5% р-ра хлорида калия.
Слайд 123
Борьба с ацидозом
Бикарбонаты используются только в случае тяжелого ацидоза (рН крови ниже

7,0), которое грозит подавлением внешнего дыхания (при рН ниже 6,8), при проведении комплекса реанимационных мероприятий.
Слайд 124Содержание глюкозы в капиллярной крови определяется каждый час.
Каждые 2–4 ч проводится

определение в венозной крови уровня глюкозы, электролитов, мочевины, газового состава крови.
Слайд 125
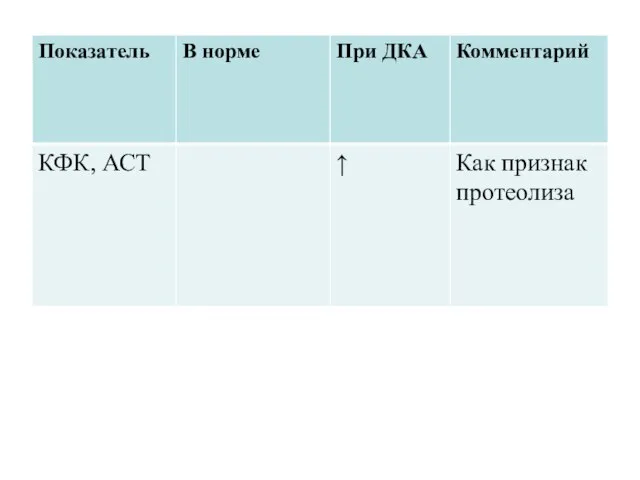
Осложнения терапии ДК:
отек мозга, неадекватная регидратация, гипогликемия, гипокалиемия, гиперхлорэмический ацидоз

Слайд 126
Помповая инсулинотерапия
Инсулиновые помпы - мобильное электронное устройство, постоянно носимое пациентом, весом 65

- 100 г.
В ней используется только один вид инсулина, в основном быстродействующие аналоги инсулина, который подается в двух режимах — базисном и болюсном.
Слайд 127
Преимущества использования инсулиновых помп:
Индивидуальный подбор базисной скорости введения инсулина. Возможность уменьшения скорости

подачи базиса при физической нагрузке вплоть до отмены.
Расширенные возможности болюса (стандартный, пролонгированный и
многоволновой болюсы).
Слайд 128Снижение вариабельности действия вследствие использования аналогов
ультракороткого действия.
Возможность подачи малых доз инсулина с

точностью до 0,01 ЕД.
Уменьшение количества инъекций.
Слайд 129Показания к использованию помповой терапии:
невозможность достижения компенсации углеводного обмена, большая вариабельность гликемии

в течение суток вне зависимости от уровня НbА1с;
«феномен утренней зари»;
снижение качества жизни;
частые гипогликемии;
Слайд 130дети младшего возраста с низкой потребностью в инсулине, особенно младенцы и новорожденные;

не существует возрастных ограничений использования помп;
дети с иглофобией;
регулярные занятия спортом
Слайд 131Помпа может быть применима при любой длительности СД, в том числе в

дебюте
заболевания.
В большинстве случаев следует осуществлять перевод на помповую инсулинотерапию не ранее, чем через 6 мес после манифестации СД.
Слайд 132
Условия перевода на помповую терапию:
достаточный уровень знаний у пациента и/или членов семьи;
перевод

в условиях стационара врачом, прошедшим специальное обучение по вопросам помповой терапии;
Слайд 133
Условия прекращения помповой терапии
Ребенок или родители (опекуны) желают вернуться к традиционной терапии;
Медицинские

показания:
частые эпизоды кетоацидоза или гипогликемии вследствие неправильного управления помпой;
- неэффективность помповой терапии по вине пациента (частые пропущенные болюсы, неадекватная частота самоконтроля, отсутствие корректировок доз инсулина);
- частое инфицирование в местах установки катетера.
Слайд 134
Лечение сахарного диабета в амбулаторных условиях
Успех ведения пациентов в амбулаторных условиях определяется

адекватностью подобранной инсулинотерапии, опытом в навыках самоконтроля в домашних условиях.
В первые 3-6 мес. после манифестации диабета требуется достаточно частый контакт с детским эндокринологом поликлиники, в дальнейшем –1 раз в 1-3 мес., в зависимости от течения диабета и появления сложностей в ведении пациента, а также для детей первых лет жизни
Слайд 135на амбулаторном приеме
Оценка физического развития (вес,рост, ИМТ)
Данные осмотра (места инъекций инсулина, АД,

пальпация печени, щитовидной железы, оценка
полового статуса
Оценка качества гликемического контроля (НвА1с, показатели гликемии по данным
дневника, адекватность подсчета углеводов, учет физических нагрузок, коррекции дозы инсулина
Слайд 136Скрининг специфических осложнений СД (у детей старше 11 лет с длительностью заболевания

более 2-х лет) - направление к специалистам (окулист, невропатолог)
Слайд 137
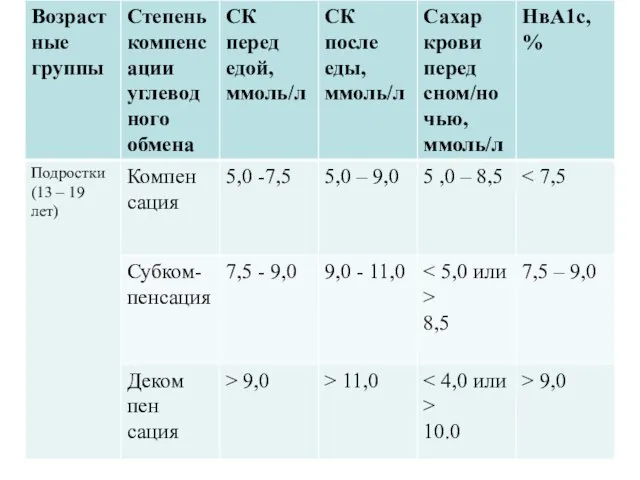
Целевые показатели гликемического контроля, в детском возрасте (адапт. ISPAD, 2014)
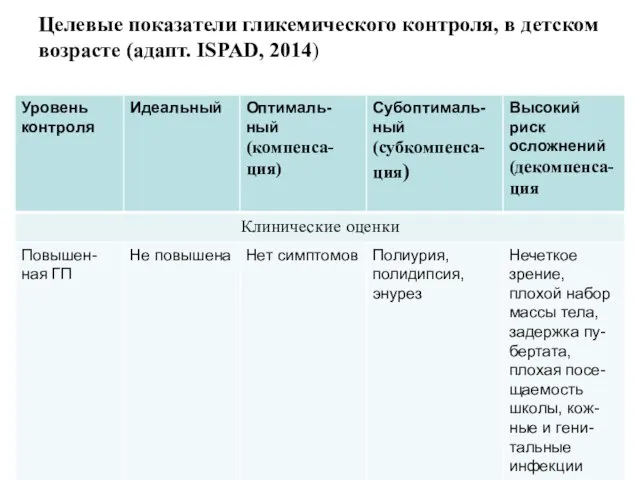
Слайд 140Для каждого ребенка должны быть индивидуально определены целевые показатели гликемии.
Целевые значения

должны быть повышены у детей с рецидивирующими гипогликемиями или нечувствительностью к надвигающейся гипогликемии.
Слайд 141
Гипогликемия
наиболее частое острое осложнение СД1, состояние опасно низкого уровня глюкозы в крови:
у

новорожденных - менее 1,7 ммоль/л;
у недоношенных - менее 1,1 ммоль/л;
ухудшение самочувствия при СД - в пределах от 2,6 до 3,5 ммоль/л (в плазме -3,1-4,0 ммоль/л;
Слайд 142при хронической декомпенсации сахарного диабета ухудшение самочувствия может наблюдаться при показателях гликемии

порядка 6–7 ммоль/л;
относительная гипогликемия - появление типичных симптомов гипогликемии при
уровне глюкозы в крови выше 3,9 ммоль/л, купирующиеся при приеме легкоусвояемых углеводов.
Слайд 143
Причины гипогликемий:
Передозировка инсулина;
Недостаточное количество углеводов;
Физическая нагрузка;
Алкоголь;
Нарушение всасывания (целиакия).

Слайд 144
Патогенез гипогликемий
Недостаточная секреция глюкагона в ответ на гипогликемию и снижение эпинефринового (адреналинового)

ответа;
Прочие причины:
нарушения функций печени и почек;
прием тетрациклина и окситетрациклина, сульфониламидов, ацетилсалициловой кислоты, β-адреноблокаторов, анаболических стероидов;
Слайд 145
Клиническая картина
гипогликемических состояний связана с энергетическим голодом центральной нервной системы

Слайд 146Нейрогликопенические симптомы
Слабость, головокружение
Сложность концетрироваться
Головная боль
Сонливость
Спутанность сознания
Нечеткая речь
Неустойчивая походка
Судороги

Слайд 147
Автономные симптомы
тремор
холодный пот
бледность кожных покровов
тахикардия
повышение АД
чувство тревоги и страха

Слайд 148Степени тяжести гипогликемических состояний:
1-я ст. — легкая: потливость, дрожь, сердцебиение, беспокойство, нечеткость

зрения, чувство голода, утомляемость, головная боль
2-я ст. — средняя: нарушение координации, неразборчивая речь, сонливость,
заторможенность, агрессия.
3-я ст. — тяжелая: судороги, кома.
Слайд 149Гипогликемическая кома возникает, если вовремя не принимаются меры к купированию тяжелого гипогликемического

состояния.
Слайд 150
Лечение
1- 2-я ст. - 10-20 г быстродействующих углеводов (сахар, сок, сладкий чай);

При сохранении симптоматики - прием продуктов повторить через 10-15 мин.
3-я ст.тяжелая - Глюкагон (в/м, п/к или в/в) 0,5 мг в возрасте до 12 лет, 1,0 мг - в более старшем возрасте, в/в 20-80 мл 10% раствора глюкозы
Слайд 151
Ведение больных сахарным диабетом при интеркуррентных заболеваниях
Никогда не прекращать инсулинотерапию!
Более частый и

тщательный контроль уровня глюкозы крови и кетонов в крови /моче.
Лечение интеркуррентного заболевания проводится так же, как у детей без диабета.
Заболевания с рвотой и диареей сопровождаются снижением уровня глюкозы в крови.
Для профилактики гипогликемий - снижение дозы короткого и пролонгированного инсулина на 20–50%, легкая углеводистая пища, соки.
Слайд 152При развитии гипергликемии и кетоза необходима коррекция инсулинотерапии:
Глюкоза крови >14 ммоль/л, кетоны

крови – 0-1 ммоль/л -увеличить дозу короткого/ультракороткого инсулина на 5-10% от суммарной суточной дозы.
Глюкоза крови >14 ммоль/л, кетоны крови – 1-3 ммоль/л - увеличить дозу короткого/ультракороткого инсулина на 10-20% от суммарной суточной дозы.
Глюкоза крови >14 ммоль/л, кетоны крови – >3 ммоль/л –
увеличить дозу короткого/ультракороткого инсулина на 10-20% от суммарной суточной дозы, госпитализация.
У пациентов на помповой инсулинотерапии временная базальная доза может быть увеличена на 20–50–100% до снижения гликемии и исчезновения кетонов в крови
Слайд 153
Показания для госпитализации ребенка с интеркуррентными заболеваниями
Продолжительная рвота (2 и более часа);
При

неясном диагнозе интеркуррентного заболевания;
При нарастании гипергликемии и кетоза, несмотря на дополнительное введение инсулина;
При появлении симптомов дегидратации, заторможенности, одышке, болях в животе;
Пациенты моложе 2–3 лет при наличии сопутствующих заболеваний;
Слайд 154
Осложнения сахарного диабета у детей и подростков
микрососудистые нарушения: диабетические ретинопатия (ДР), нефропатия

(ДН), нейропатия.
Факторы риска:
большая длительность заболевания, старший возраст и пубертатный период;
курение;
артериальная гипертензия;
дислипопротеинемия;
отягощенная наследственность в отношении развития осложнений;
ожирение; сидячий образ жизни
Слайд 155Данные осложнения развиваются в результате: нарушения микроциркуляции,
свертывающей и фибринолитической систем крови, системы

антиоксидантной защиты,
обмена белковых компонентов сосудистой стенки и проницаемости сосудов.
Слайд 156Начало скринирования ВСЕХ осложнений сахарного диабета должно проводиться у заболевших:
в детском возрасте

– с возраста 11 лет при длительности заболевания 2 и более года,
с 9 лет – при длительности 5 и более лет. Далее – ежегодно.
в пубертатном возрасте - сразу при постановке диагноза. Далее – ежегодно.
в постпубертатном возрасте - спустя 5 лет от дебюта СД 1 типа. Далее ежегодно.
Слайд 157Диспансерное наблюдение
Все больные СД 1 типа получают социальное пособие, глюкометр, тест полоски,

инсулин, шприц ручки для короткого и пролонгированного инсулина.
Основной целью диспансеризации больных СД 1 типа является контроль и профилактика метаболической компенсации заболевания, раннее выявление и лечение специфических осложнений.
Слайд 158Основные клинические критерии компенсации
1. Отсутствие субъективных жалоб (жажды, болевого синдрома, слабости);
2.Возрастные

темпы роста и полового развития.
3. Отсутствие гепатомегалии.
Слайд 159Особенностью течения СД 1 типа у детей является несоответствие субъективных и объективных

проявлений – при минимуме жалоб могут определяться выраженные признаки декомпенсации
Слайд 160
МОНИТОРИНГ БОЛЬНЫХ СД 1 ТИПА БЕЗ ОСЛОЖНЕНИЙ

Слайд 161Диспансерное наблюдение больных с СД 1 типа проводится пожизненно
стационарное лечение должно

проводиться не реже 1 раза в год (в плановом порядке), по показаниям чаще
Слайд 162
МОНИТОРИНГ БОЛЬНЫХ СД 1 ТИПА БЕЗ ОСЛОЖНЕНИЙ

Слайд 165Осмотр педиатра 1 раз в месяц с определением уровня гликемии и глюкозурии;
ЛОР,

стоматолог, окулист, невролог - 2 раза в год;
Эндокринолог в городе 1 раз в мес., в селе 1 раз в 3 месяца.
ОАК, ОАМ, мочевина, креатинин, холестерин – 2 раза в год;
Гликированный гемоглобин 1 раз в 3 месяца.
Слайд 166При установлении диагноза
1. Диабетическая нефропатия:
- Определение HbA1c 1 раз в 3

месяца
- Контроль МАУ и протеинурии 1 раз в 3 месяца
- Проба Реберга (СКФ) – 1-2 раза в год
- Креатинин, мочевина, общий белок, альбумин, липидограмма, электролиты (К, натрий) – 1-2 раза в год.
- Контроль АД ежедневно.
Слайд 1672. Диабетическая ретинопатия:
При манифесте СД в допубертатном возрасте осмотр окулиста, биомикроскопия:
- 1

раз в 5 лет до вступления в пубертат;
При манифесте СД в пубертате:
- 1 раз в 6 мес. в период пубертата, затем 1 раз в 5 лет или по клиническим показаниям.
Слайд 1683. Диабетическая нейропатия:
- Осмотр невролога 2 раза в год;
- Электромиография подросткам –

2 раза в год, детям младшего возраста – 1 раз в год или по клиническим показаниям.
Слайд 169Физические упражнения возможны при уровне глюкозы от 5 до 13 ммоль/л. Тренировки

рекомендуется проводить 3 и более раз в неделю через 1-1,5 часа после приема пищи с контролем гликемии каждый час при занятиях более 1 часа. Определять сахар до, во время и после нагрузки
Слайд 170Профилактика гипогликемии при кратковременной ФА (не более 2 часов) – дополнительный прием

углеводов:
- Измерить гликемию перед и после ФА и решить, нужно ли дополнительно принять 1-2 ХЕ (медленно усваиваемых углеводов) до и после ФА.
При исходном уровне глюкозы плазмы > 13 ммоль/л или если ФА имеет место в пределах 2 часов после еды, дополнительный прием ХЕ перед ФА не требуется.
Слайд 171В отсутствие самоконтроля необходимо принять 1-2 ХЕ до и 1-2 ХЕ после

ФА.
• Профилактика гипогликемии при длительной ФА (более 2 часов) – снижение дозы инсулина, поэтому длительные нагрузки должны быть запланированными:
-Уменьшить дозу препаратов инсулина короткого и продленного действия, которые будут действовать во время и после ФА, на 20 – 50 %.
- При очень длительных и/или интенсивных ФА: уменьшить дозу инсулина, который будет действовать ночью после ФА, иногда – на следующее утро.
Слайд 172
Временные противопоказания к ФА:
- Уровень глюкозы плазмы выше 13 ммоль/л в сочетании

с кетонурией или выше 16 ммоль/л, даже без кетонурии (в условиях дефицита инсулина ФА будет усиливать гипергликемию);
Слайд 173 Рекомендуемые виды спорта: плавание,
езда на велосипеде,
спортивные игры (футбол, волейбол,

баскетбол, теннис, бадминтон, скейтборд, бег, танцы, спортивная ходьба).
При диабетической ретинопатии и нефропатии противопоказаны поднятие штанги, бокс, подводное плавание, серфинг восхождение в гору, прыжки с парашютом, дельтопланеризм.
Рекомендуются туристические походы, поездки в спортивные лагеря.
Слайд 174Гиперосмолярная кома
встречается при кишечных инфекциях, ожогах, многократной рвоте; не получающих достаточного

количества жидкости или получающих гиперосмолярные растворы или много сладких напитков, вследствие чего гипергликемия может быть выше 50 ммоль/л.
Высокая осмолярность крови у детей старшего возраста сопровождается психоневрологическими расстройствами. Для новорожденных характерно развитие отека головного мозга, потеря сознания, судороги, недостаточность кровообращения и дыхания.
Слайд 175Осмоляльность плазмы повышена в результате гипернатриемии (натрий выше 155 ммоль/л), клубочковая фильтрация

↓, альдостерон, кортизон ↑, азотемия, ДВС-синдром, рН крови 7.38-7.45, в моче нет кетоновых тел.
Слайд 176Инфузионную терапию при гиперосмолярной коме начинают 0.45% NaCl. После снижения осмоляльности плазмы

ниже 320 мОсм/л и нормализации натрия в крови переходят на обычный режим инфузионной терапии повышая осмоляльность растворов.
Слайд 177Стартовая доза инсулина не должна превышать 0.05ЕД/кг/час. , т.к. больные чувствительны к

инсулину, при быстром снижении глюкозы может возникнуть отек мозга.
Слайд 178Лактатацидотическая кома
Клинически отмечаются боли в мышцах, в сердце, животе, симптомы псевдоперитонита, токсическое

дыхание (Куссмауля), судорог нет, уровень глюкозы в крови 12-30 ммоль/л, запаха ацетона нет, рН крови 7.2-6.8.












































































































































































 Инновационные технологии красоты
Инновационные технологии красоты Здоровое питание - твой путь к успеху
Здоровое питание - твой путь к успеху Тамақтандыру бағдарламасы. Бжаыж бағдарламасы бойынша 1ден 5жасқа дейінгі балалардың тамақтану рационын құру бойынша ұсыныстар
Тамақтандыру бағдарламасы. Бжаыж бағдарламасы бойынша 1ден 5жасқа дейінгі балалардың тамақтану рационын құру бойынша ұсыныстар Симптомы острого и хронического отравления снотворными средствами и меры помощи при этих состояниях
Симптомы острого и хронического отравления снотворными средствами и меры помощи при этих состояниях Поле чудес для студентов-стоматологов
Поле чудес для студентов-стоматологов Патогенные кокки
Патогенные кокки Global Handwashing Day
Global Handwashing Day Приемное отделение. Выполнение установленных объемов (случаи госпитализации)
Приемное отделение. Выполнение установленных объемов (случаи госпитализации) Походная аптечка
Походная аптечка Хроническая почечная недостаточность
Хроническая почечная недостаточность Facts about migraine
Facts about migraine Сывороточная болезнь
Сывороточная болезнь Основные типы лечебно-профилактических учреждений
Основные типы лечебно-профилактических учреждений Гормоны
Гормоны Показатели здоровья населения
Показатели здоровья населения Фолиевая кислота
Фолиевая кислота Профилактика ожирения среди взрослого населения
Профилактика ожирения среди взрослого населения Медицина, здоровье и болезнь
Медицина, здоровье и болезнь Этиология речевых нарушений
Этиология речевых нарушений Возрастная периодизация Д.Б. Бромлея
Возрастная периодизация Д.Б. Бромлея Антигистаминные препараты
Антигистаминные препараты Заболеваемость гриппом и ОРВИ
Заболеваемость гриппом и ОРВИ Глоссарий. Inflammatio – воспаление
Глоссарий. Inflammatio – воспаление Невынашивание беременности. Лекция 5
Невынашивание беременности. Лекция 5 Субретинальная имплантация
Субретинальная имплантация Методы и приборы, применяемые для оценки полноты высвобождения и скорости растворения лекарственных веществ
Методы и приборы, применяемые для оценки полноты высвобождения и скорости растворения лекарственных веществ Анализ эффективности диодлазерной транссклеральной циклофотокоагуляции при терминальной и далекозашедшей глаукоме
Анализ эффективности диодлазерной транссклеральной циклофотокоагуляции при терминальной и далекозашедшей глаукоме Алкоголизм и его влияние на развитие здоровой личности
Алкоголизм и его влияние на развитие здоровой личности