Содержание
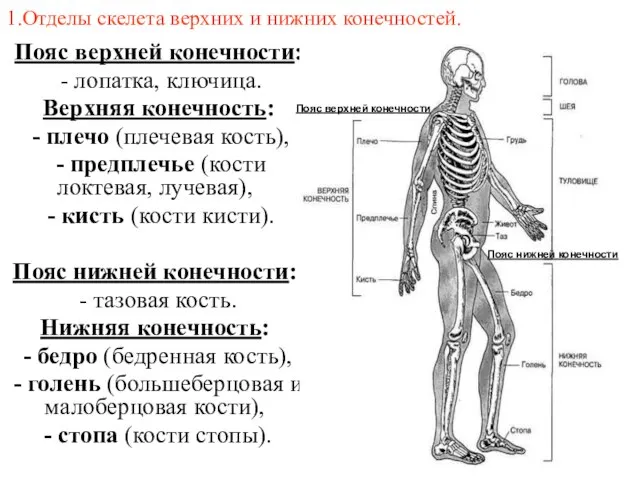
- 2. 1.Отделы скелета верхних и нижних конечностей. Пояс верхней конечности: - лопатка, ключица. Верхняя конечность: - плечо
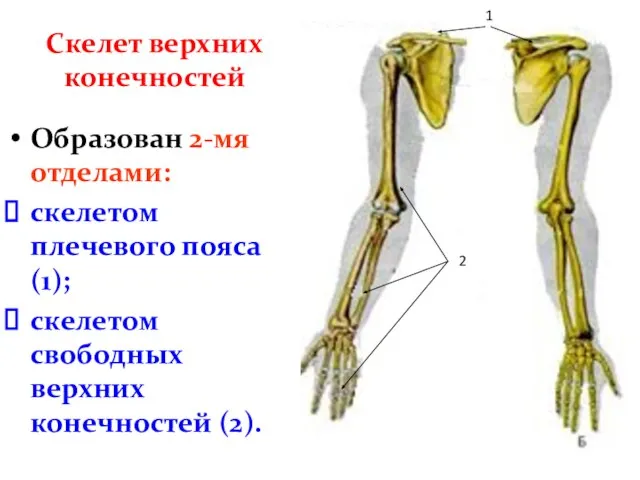
- 3. Скелет верхних конечностей Образован 2-мя отделами: скелетом плечевого пояса (1); скелетом свободных верхних конечностей (2). 1
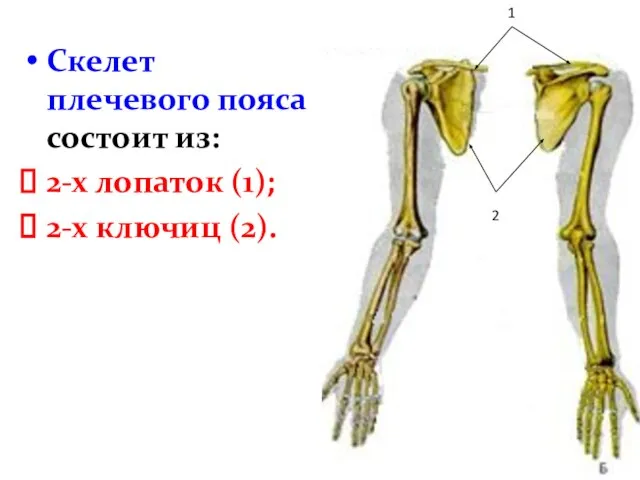
- 4. Скелет плечевого пояса состоит из: 2-х лопаток (1); 2-х ключиц (2). 1 2
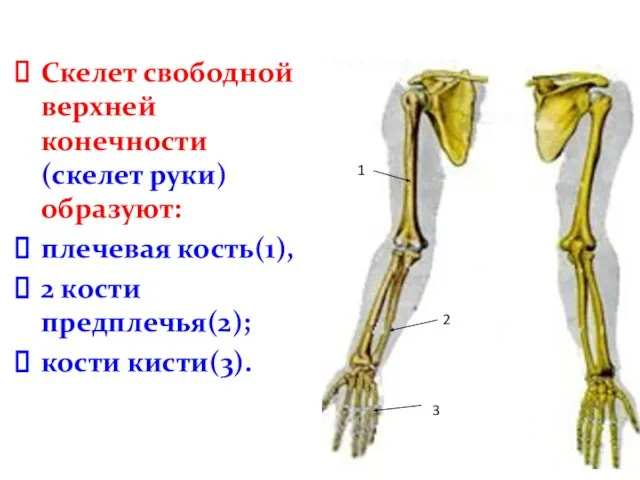
- 5. Скелет свободной верхней конечности (скелет руки) образуют: плечевая кость(1), 2 кости предплечья(2); кости кисти(3). 1 2
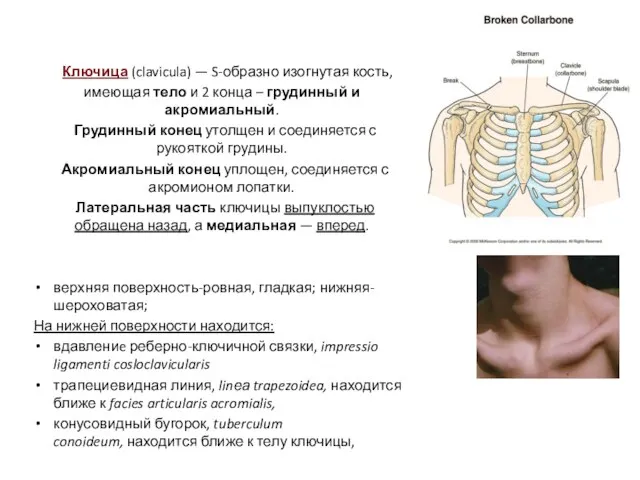
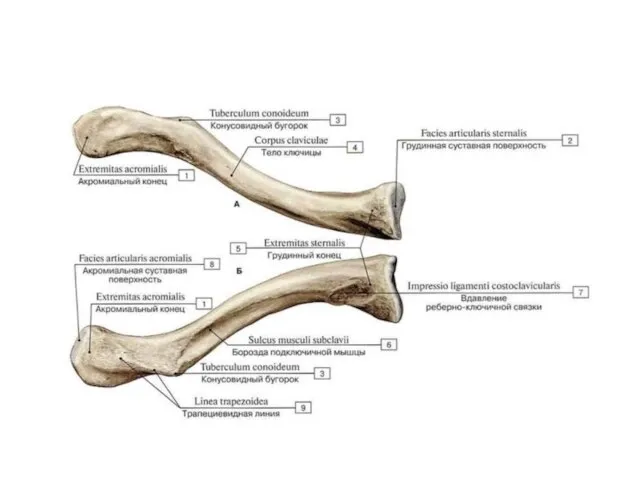
- 6. Ключица (clavicula) — S-образно изогнутая кость, имеющая тело и 2 конца – грудинный и акромиальный. Грудинный
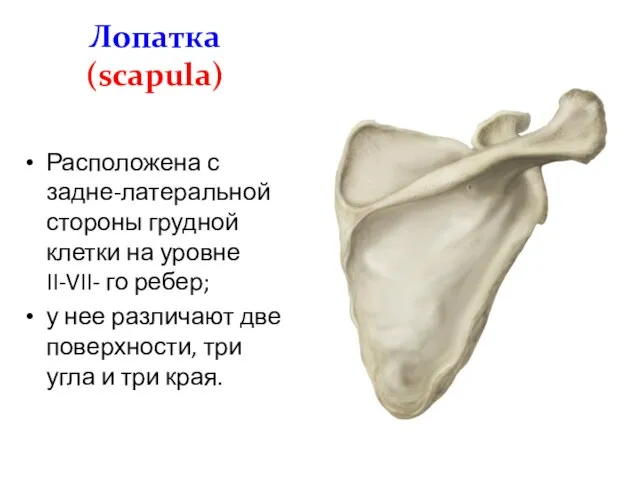
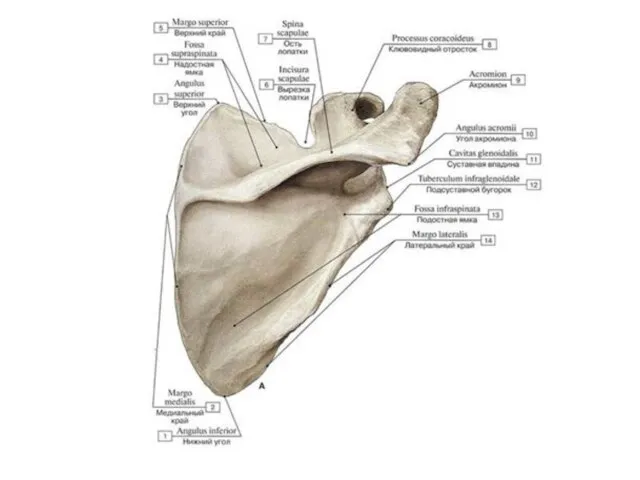
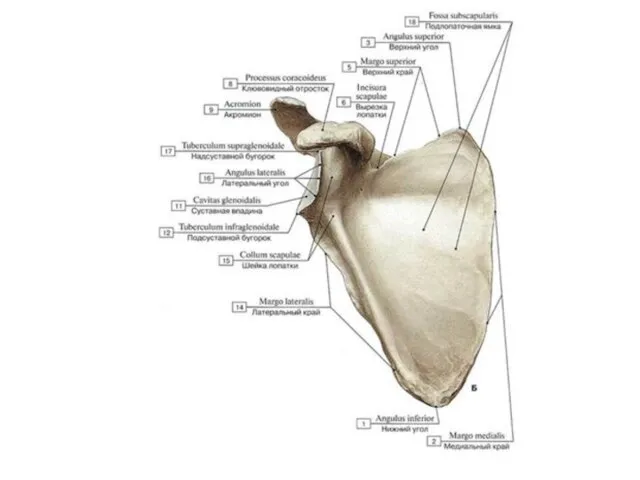
- 8. Лопатка (scapula) Расположена с задне-латеральной стороны грудной клетки на уровне II-VII- го ребер; у нее различают
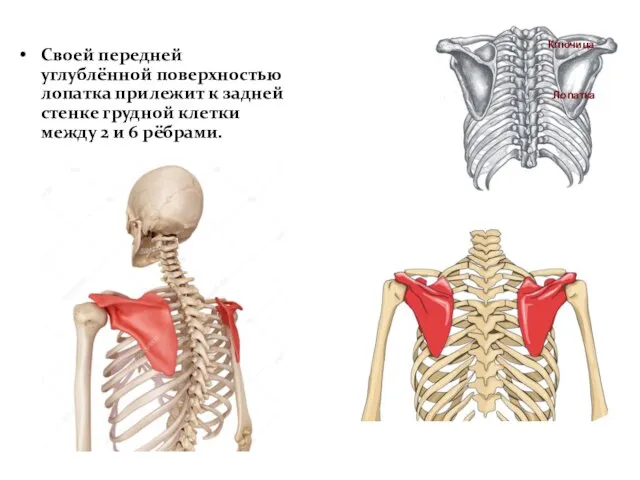
- 9. Своей передней углублённой поверхностью лопатка прилежит к задней стенке грудной клетки между 2 и 6 рёбрами.
- 10. Поверхности лопатки 1)реберная (передняя) поверхность, facies costalis {anterior)-. -подлопаточная ямка , fossa subscapularis, - вогнутость, занимающая
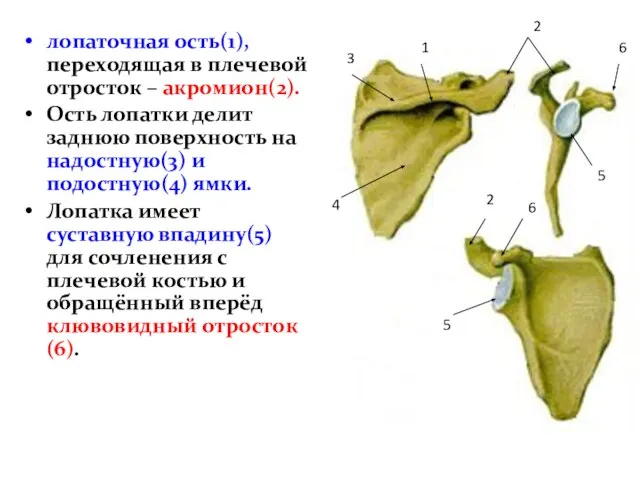
- 11. лопаточная ость(1), переходящая в плечевой отросток – акромион(2). Ость лопатки делит заднюю поверхность на надостную(3) и
- 12. Углы лопатки: 1)нижний угол, angulus inferior, 2)верхний угол, angulus superior, 3)латеральный угол, angulus lateralis: -суставная впадина,
- 13. Края лопатки: 1)медиальный край, margo medialis, обращен к позвоночнику; 2)латеральный край, margo lateralis, расположен со стороны
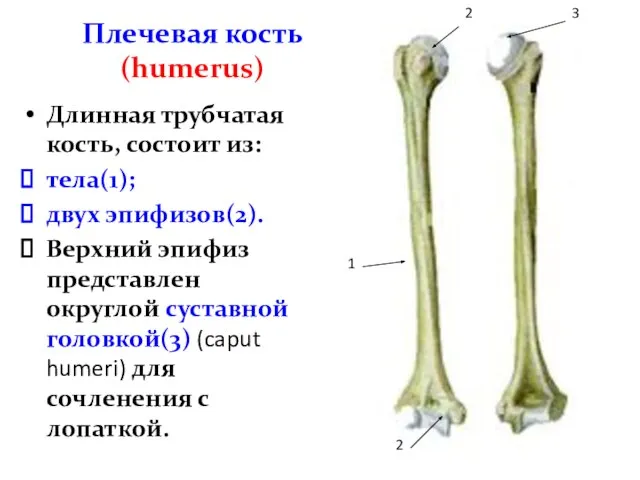
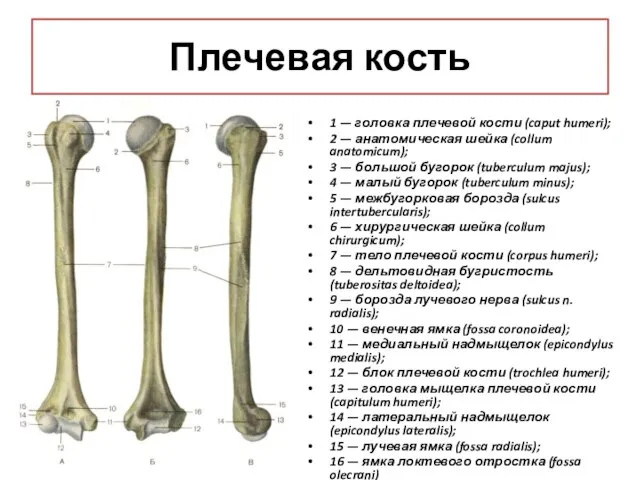
- 16. Плечевая кость (humerus) Длинная трубчатая кость, состоит из: тела(1); двух эпифизов(2). Верхний эпифиз представлен округлой суставной
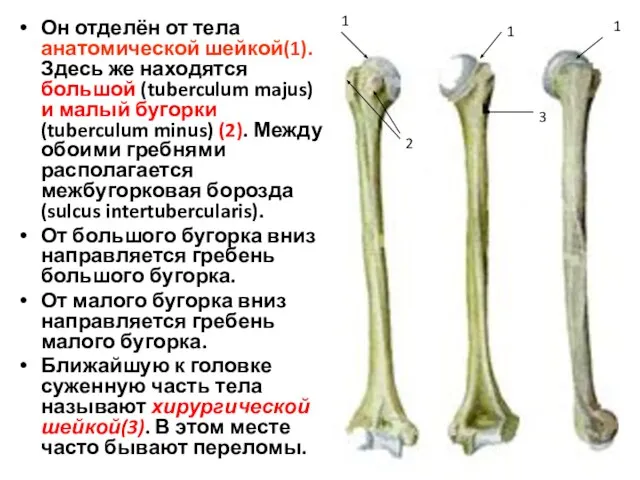
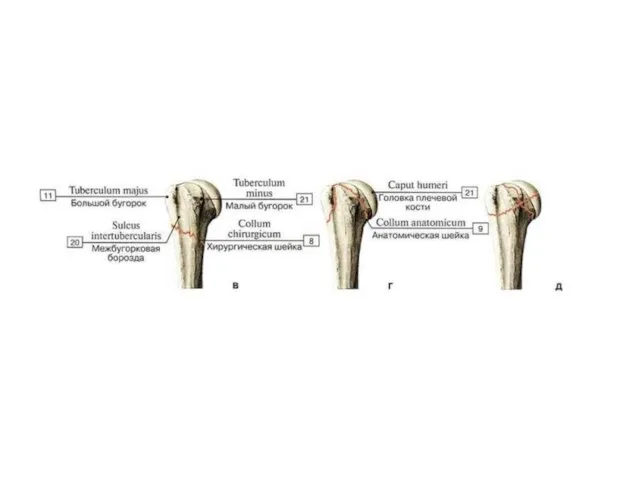
- 17. Он отделён от тела анатомической шейкой(1). Здесь же находятся большой (tuberculum majus) и малый бугорки (tuberculum
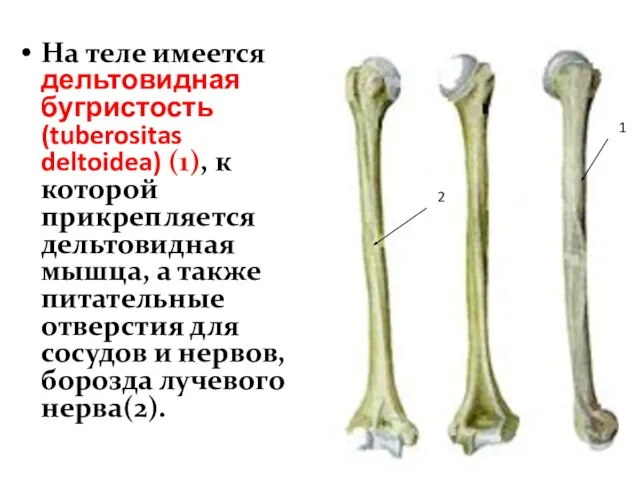
- 18. На теле имеется дельтовидная бугристость (tuberositas deltoidea) (1), к которой прикрепляется дельтовидная мышца, а также питательные
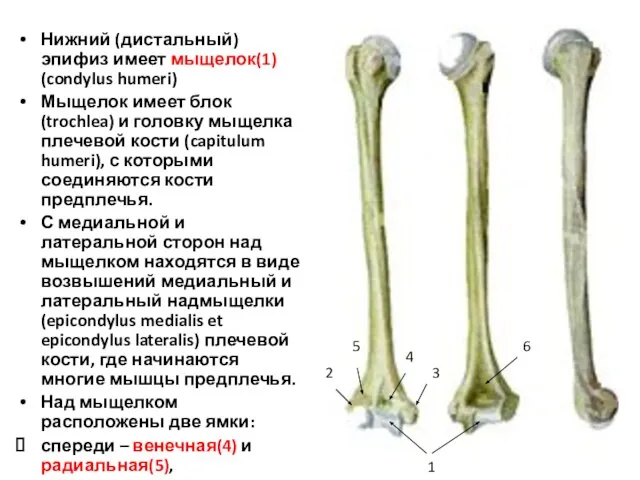
- 19. Нижний (дистальный) эпифиз имеет мыщелок(1) (condylus humeri) Мыщелок имеет блок (trochlea) и головку мыщелка плечевой кости
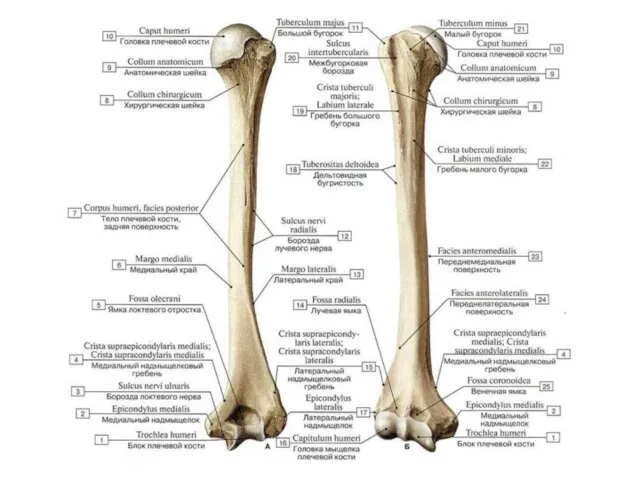
- 22. Плечевая кость 1 — головка плечевой кости (caput humeri); 2 — анатомическая шейка (collum anatomicum); 3
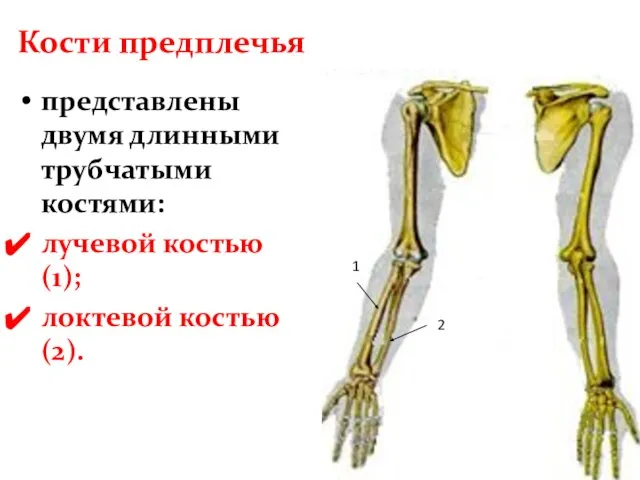
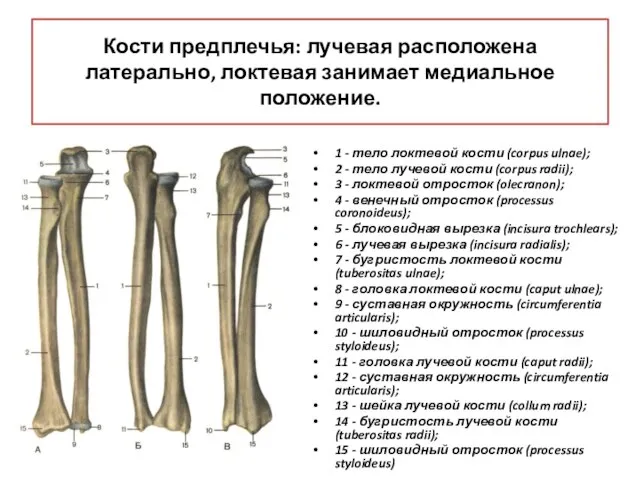
- 23. Кости предплечья представлены двумя длинными трубчатыми костями: лучевой костью(1); локтевой костью(2). 1 2
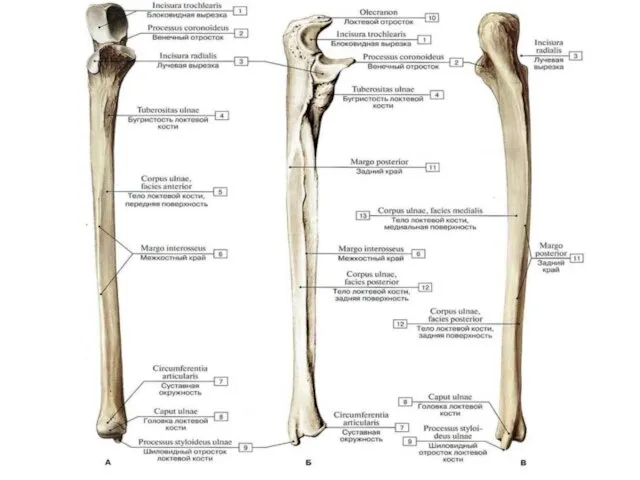
- 24. Локтевая кость (ulna) Расположена медиальнее лучевой кости, со сторорны мизинца. Ее проксимальный конец имеет блоковидную вырезку
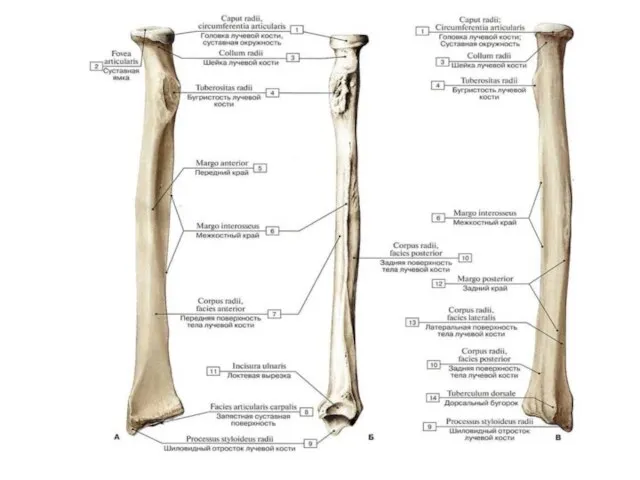
- 26. Лучевая кость (radius) Располагается латеральнее, по сравнению с локтевой костью. Проксимальный конец лучевой кости имеет головку
- 28. Кости предплечья: лучевая расположена латерально, локтевая занимает медиальное положение. 1 - тело локтевой кости (corpus ulnae);
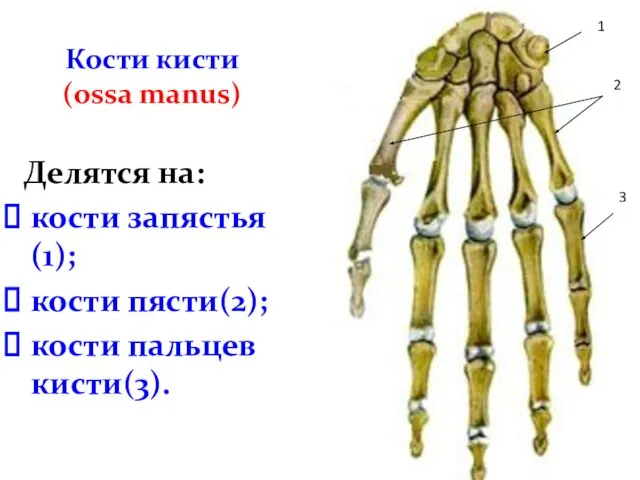
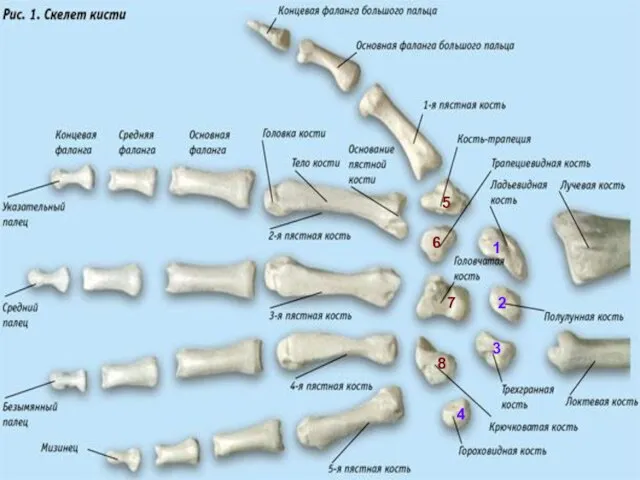
- 29. Кости кисти (ossa manus) Делятся на: кости запястья(1); кости пясти(2); кости пальцев кисти(3). 1 2 3
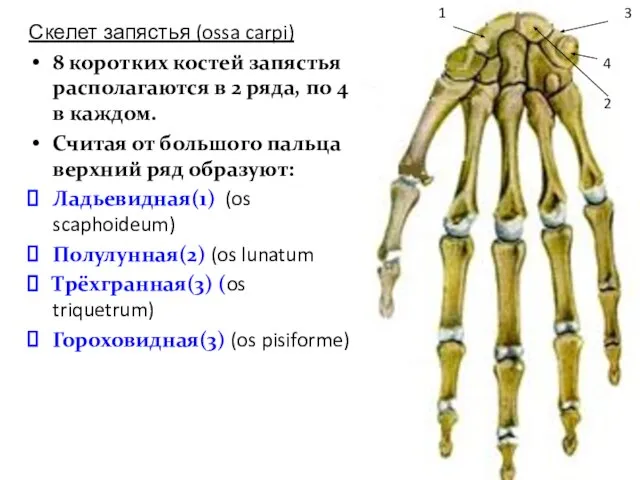
- 30. Скелет запястья (ossa carpi) 8 коротких костей запястья располагаются в 2 ряда, по 4 в каждом.
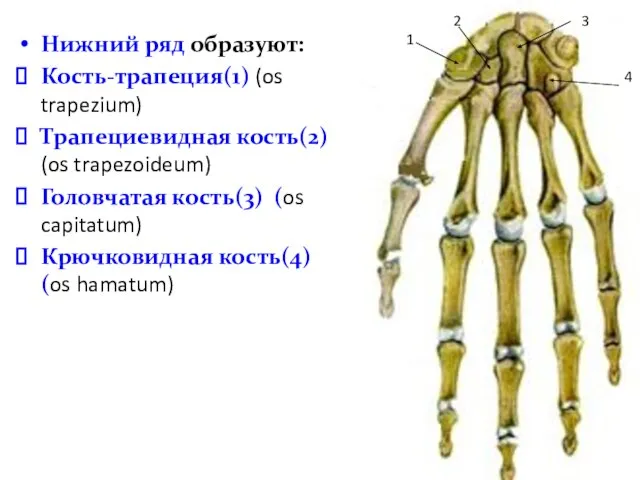
- 31. Нижний ряд образуют: Кость-трапеция(1) (os trapezium) Трапециевидная кость(2) (os trapezoideum) Головчатая кость(3) (os capitatum) Крючковидная кость(4)
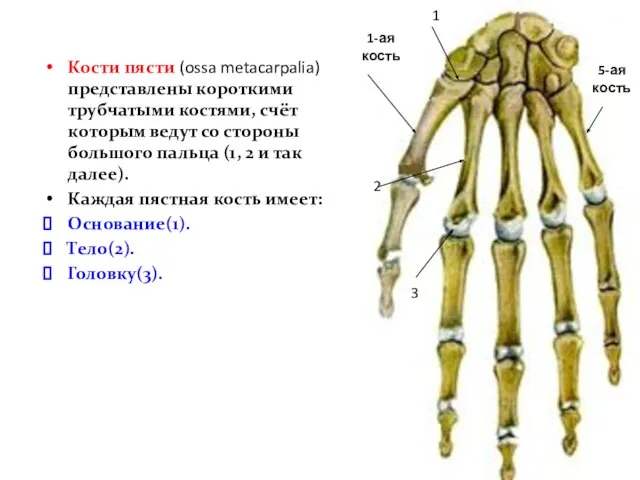
- 32. Кости пясти (ossa metacarpalia) представлены короткими трубчатыми костями, счёт которым ведут со стороны большого пальца (1,
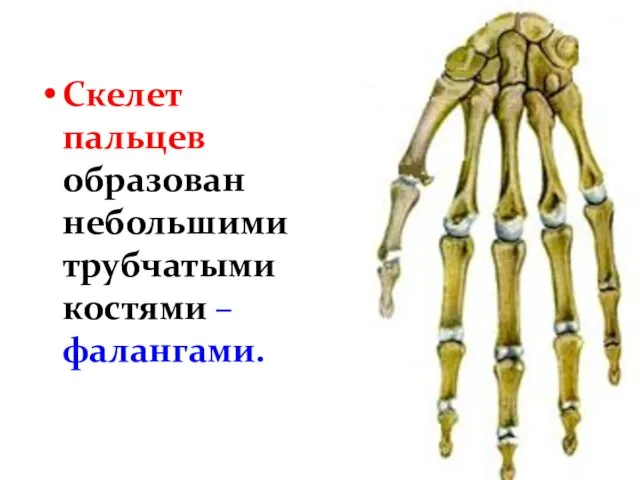
- 33. Скелет пальцев образован небольшими трубчатыми костями – фалангами.
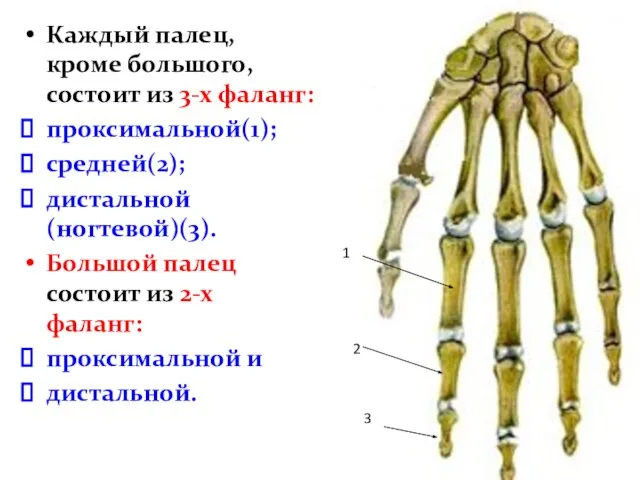
- 34. Каждый палец, кроме большого, состоит из 3-х фаланг: проксимальной(1); средней(2); дистальной (ногтевой)(3). Большой палец состоит из
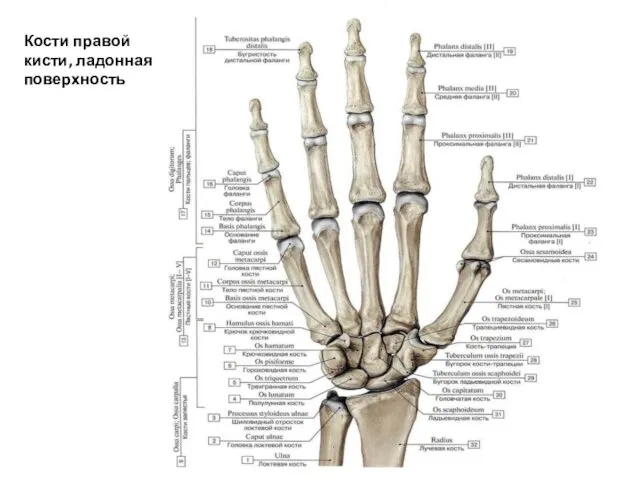
- 35. Кости правой кисти, ладонная поверхность
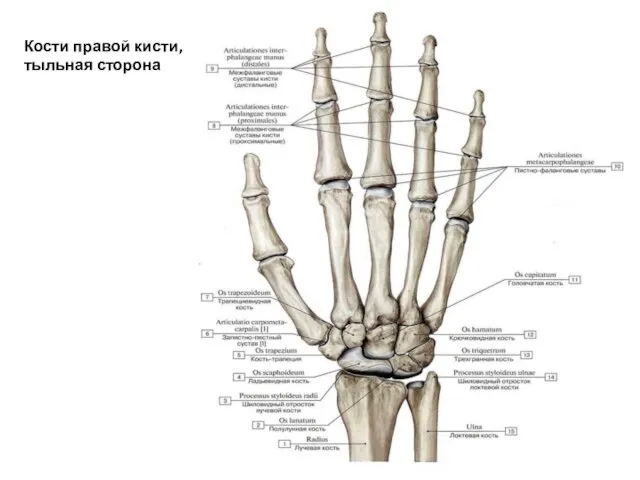
- 36. Кости правой кисти, тыльная сторона
- 37. 1 2 3 4 5 6 7 8
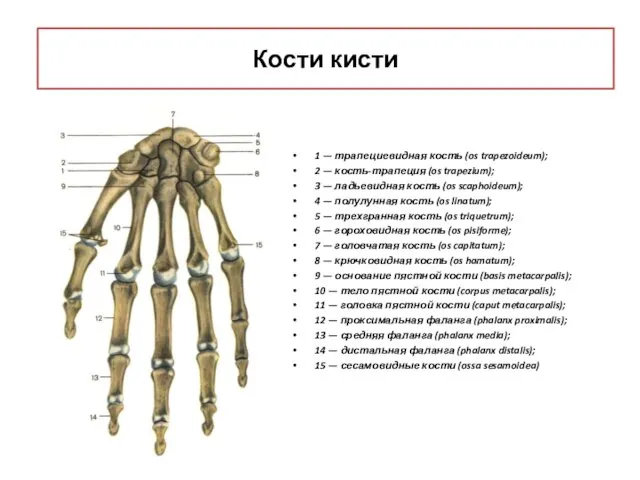
- 38. Кости кисти 1 — трапециевидная кость (os trapezoideum); 2 — кость-трапеция (os trapezium); 3 — ладьевидная
- 39. Скелет нижних конечностей
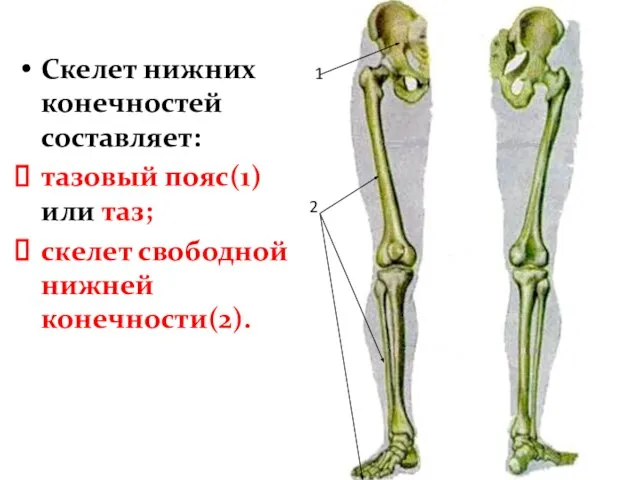
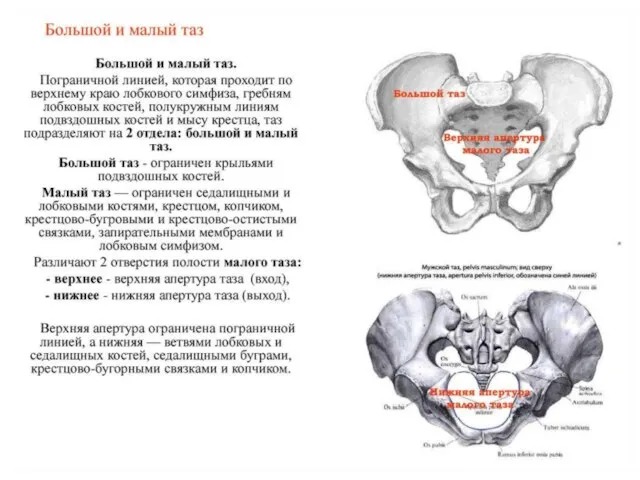
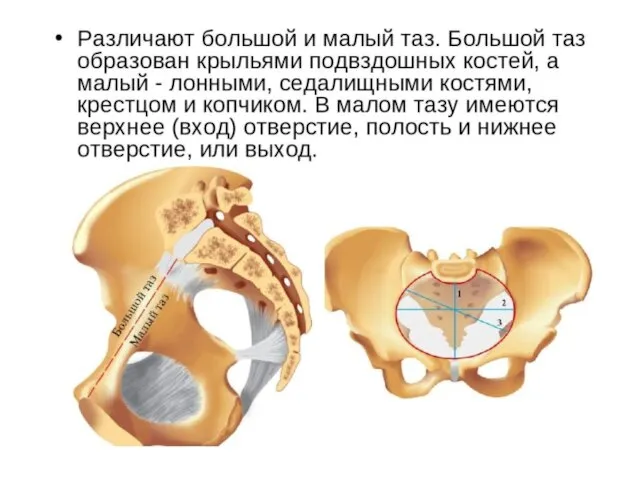
- 40. Скелет нижних конечностей составляет: тазовый пояс(1) или таз; скелет свободной нижней конечности(2). 1 2
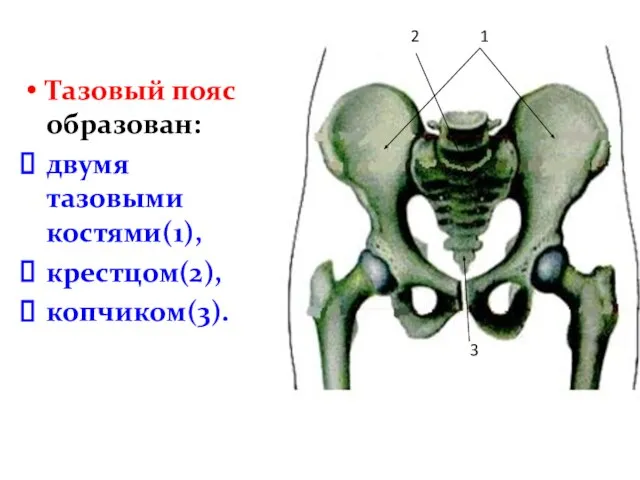
- 41. Тазовый пояс образован: двумя тазовыми костями(1), крестцом(2), копчиком(3). 1 2 3
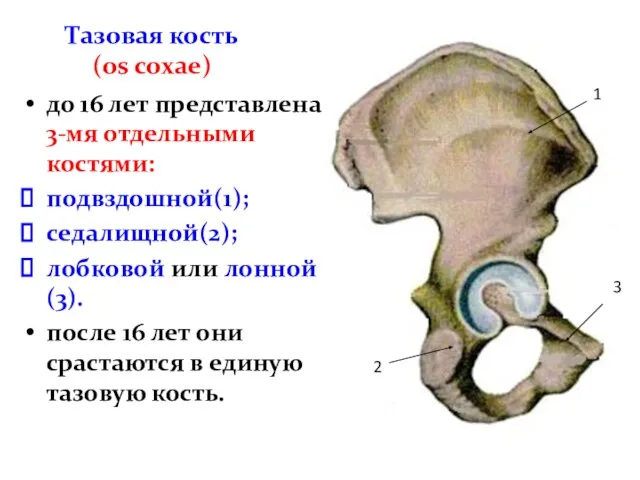
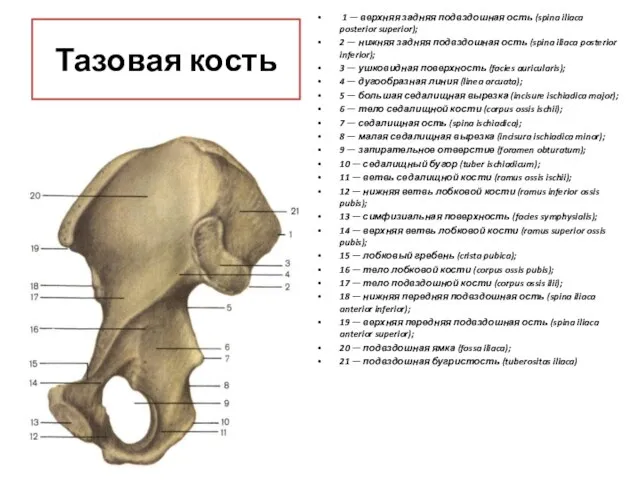
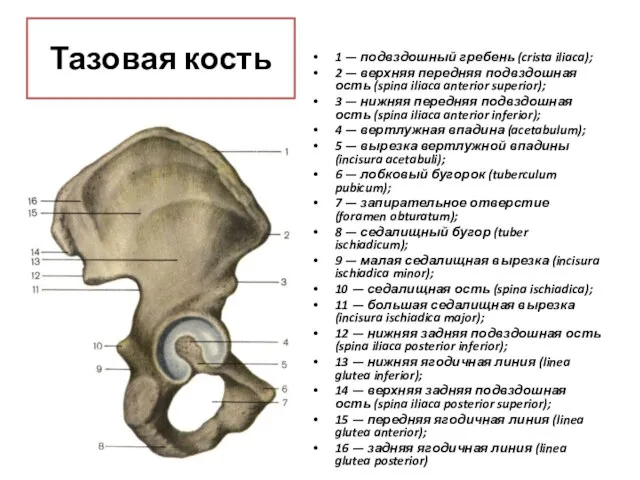
- 42. Тазовая кость (os coxаe) до 16 лет представлена 3-мя отдельными костями: подвздошной(1); седалищной(2); лобковой или лонной(3).
- 43. Подвздошная кость (os ilium) Имеет тело (corpus ossis ilii) и крыло (ala ossis ilii), которое расширено
- 44. Седалищная кость (os ischii) Имеет тело, которое образует нижнюю часть вертлужной впадины. От тела назад отходит
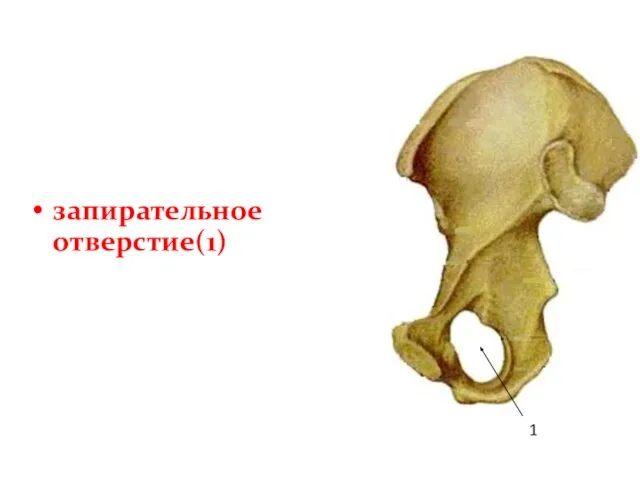
- 45. запирательное отверстие(1) 1
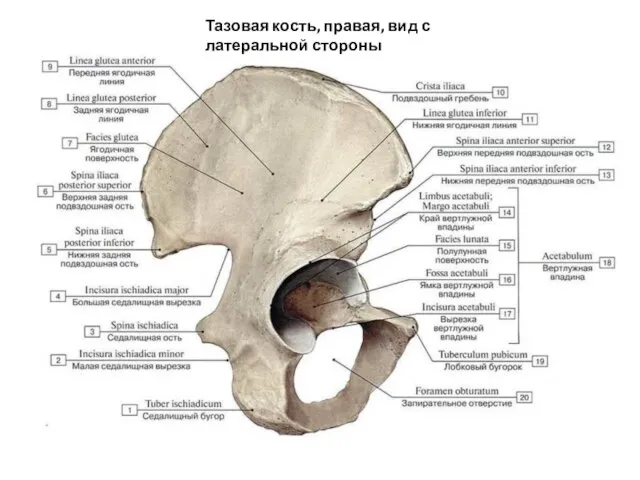
- 46. Тазовая кость, правая, вид с латеральной стороны
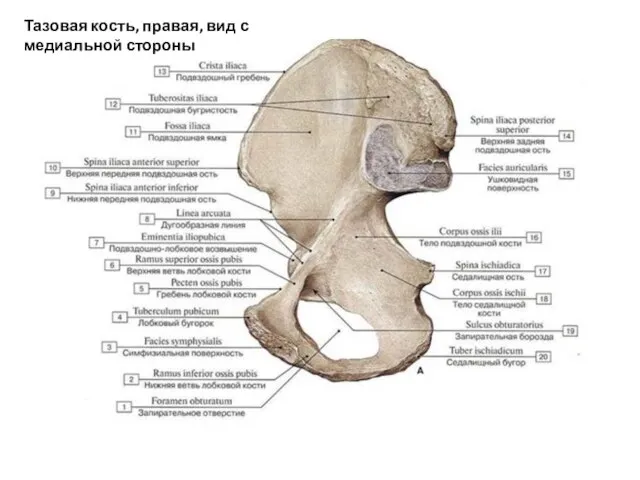
- 47. Тазовая кость, правая, вид с медиальной стороны
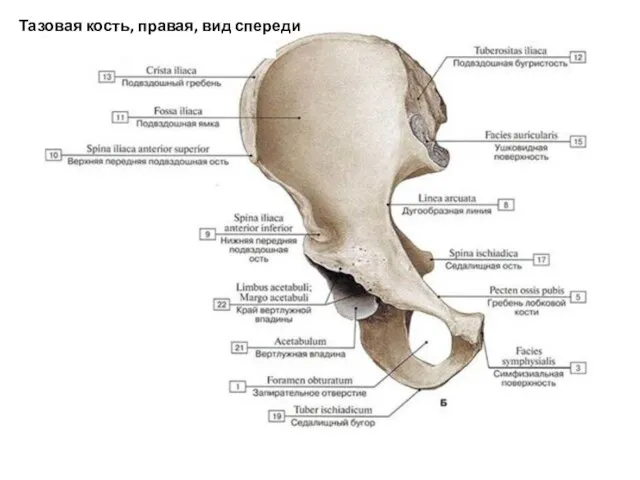
- 48. Тазовая кость, правая, вид спереди
- 49. Тазовая кость 1 — верхняя задняя подвздошная ость (spina iliaca posterior superior); 2 — нижняя задняя
- 50. 1 — подвздошный гребень (crista iliaca); 2 — верхняя передняя подвздошная ость (spina iliaca anterior superior);
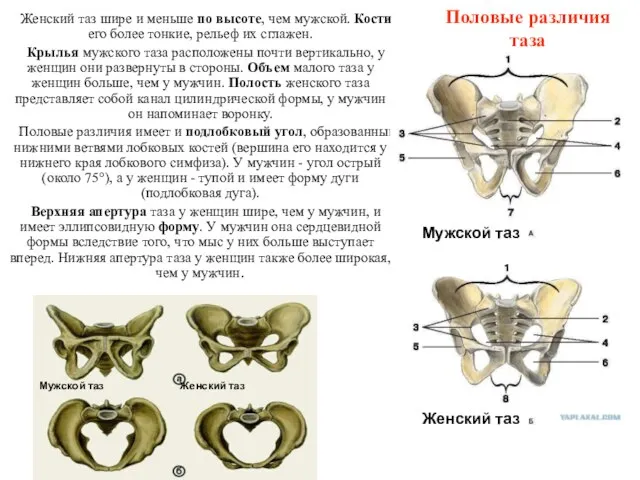
- 53. Женский таз шире и меньше по высоте, чем мужской. Кости его более тонкие, рельеф их сглажен.
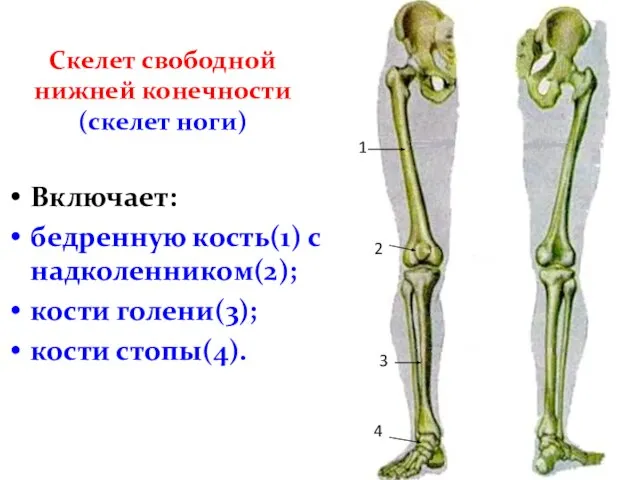
- 54. Скелет свободной нижней конечности (скелет ноги) Включает: бедренную кость(1) с надколенником(2); кости голени(3); кости стопы(4). 1
- 55. длинная, массивная, ее проксимальный конец образует округлую головку бедренной кости (caput femoris) и длинную шейку (collum
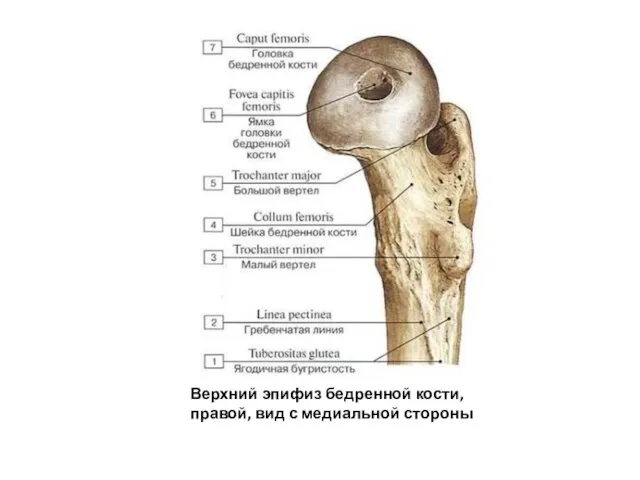
- 57. Верхний эпифиз бедренной кости, правой, вид с медиальной стороны
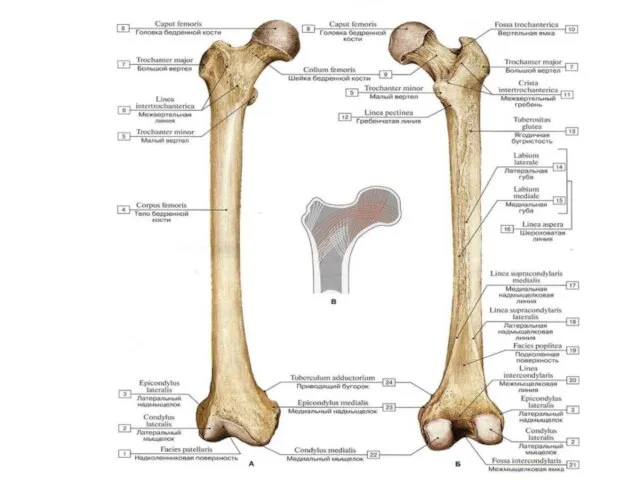
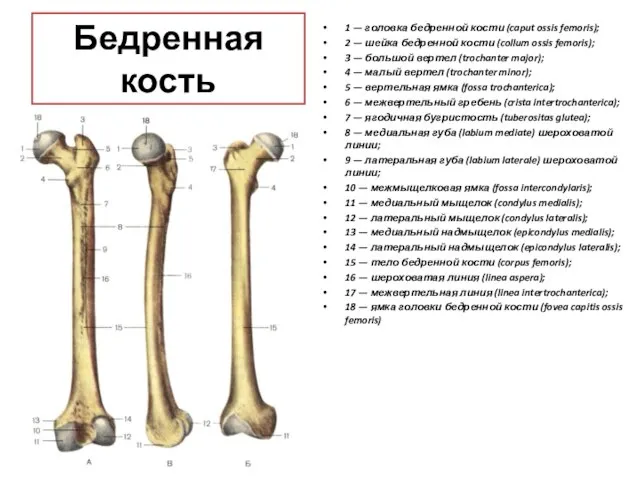
- 58. Бедренная кость 1 — головка бедренной кости (caput ossis femoris); 2 — шейка бедренной кости (collum
- 59. Надколенник (patella) Надколенник (надколенная чашечка) заключена в сухожилии четырёхглавой мышцы бедра. Участвует в образовании коленного сустава.
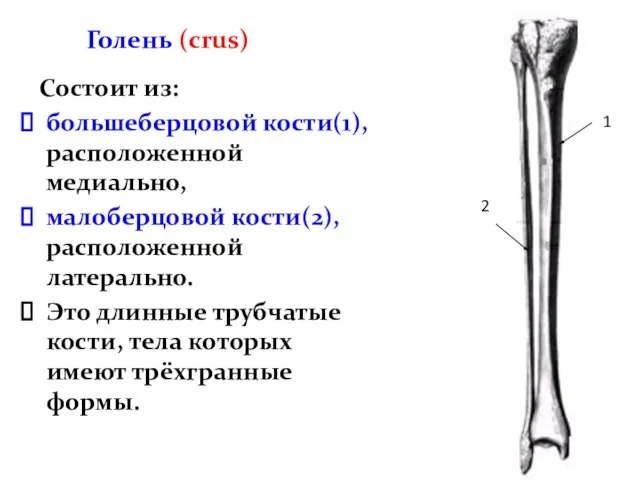
- 60. Голень (crus) Состоит из: большеберцовой кости(1), расположенной медиально, малоберцовой кости(2), расположенной латерально. Это длинные трубчатые кости,
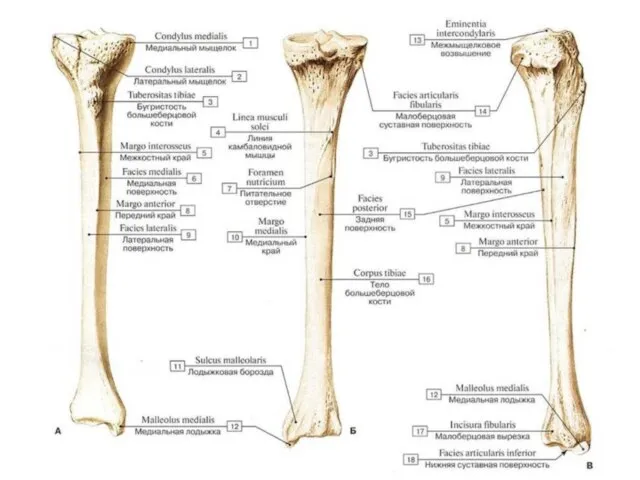
- 61. Большеберцовая кость (tibia) Большеберцовая кость, tibia, - лежит медиально; в ней выделяют проксимальный, дистальный эпифизы и
- 62. Тело большеберцовой кости, corpus tibiae, - выделяют три поверхности и три края: 1)поверхности большеберцовой кости: -медиальная
- 63. Нижний (дистальный) эпифиз, epiphysis inferior (distalis). -нижняя суставная поверхность, facies articularis inferior tibiae, сочленяется с таранной
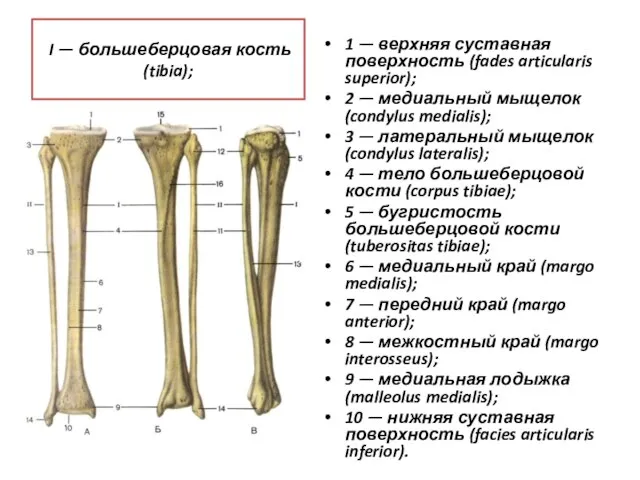
- 65. I — большеберцовая кость (tibia); 1 — верхняя суставная поверхность (fades articularis superior); 2 — медиальный
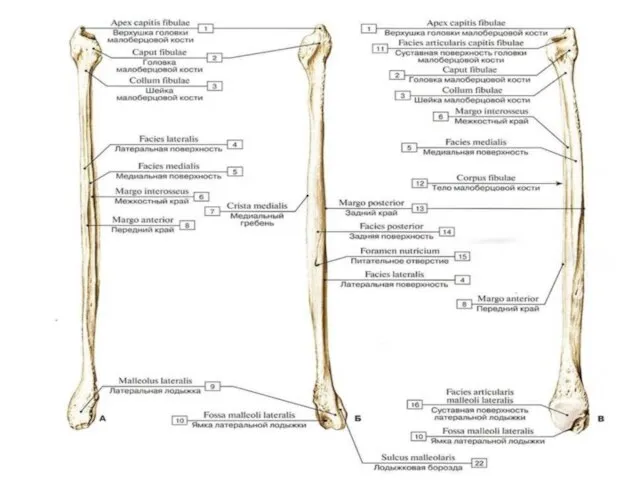
- 66. Малоберцовая кость (fibula) Занимает латеральное положение; состоит из тела и двух эпифизов. 1.Верхний (проксимальный) эпифиз, epiphysis
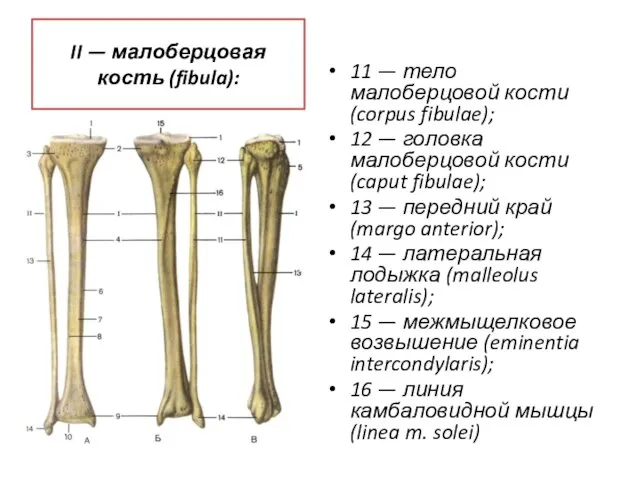
- 68. II — малоберцовая кость (fibula): 11 — тело малоберцовой кости (corpus fibulae); 12 — головка малоберцовой
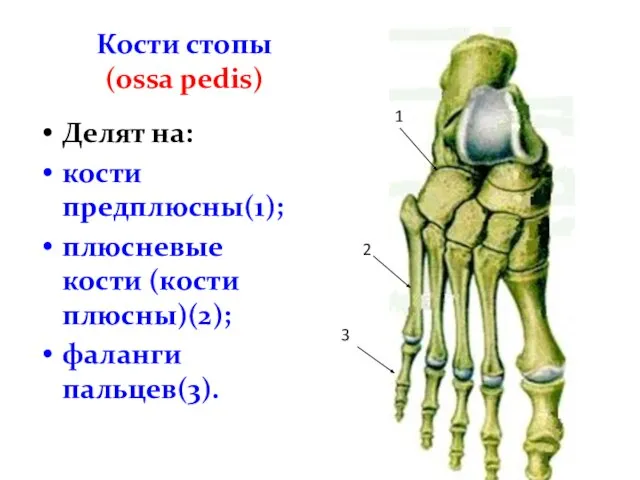
- 69. Кости стопы (ossa pedis) Делят на: кости предплюсны(1); плюсневые кости (кости плюсны)(2); фаланги пальцев(3). 1 2
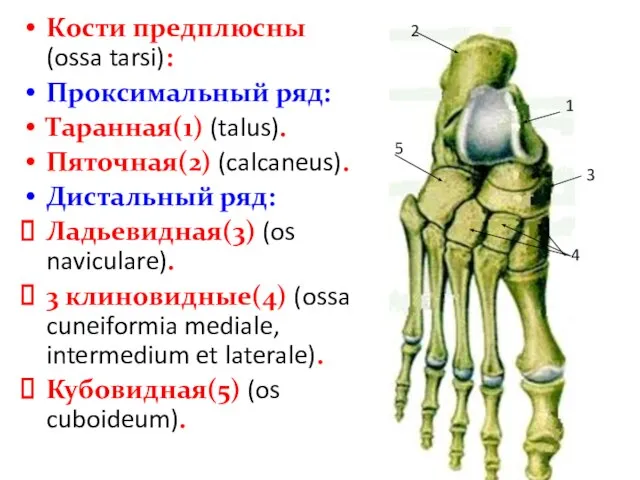
- 70. Кости предплюсны (ossa tarsi): Проксимальный ряд: Таранная(1) (talus). Пяточная(2) (calcaneus). Дистальный ряд: Ладьевидная(3) (os naviculare). 3
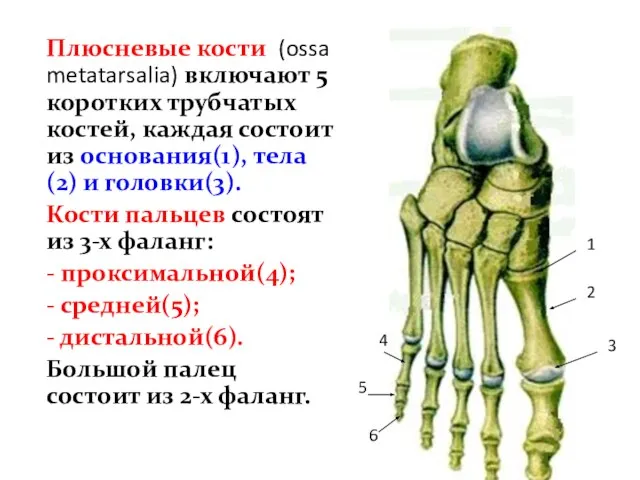
- 71. Плюсневые кости (ossa metatarsalia) включают 5 коротких трубчатых костей, каждая состоит из основания(1), тела(2) и головки(3).
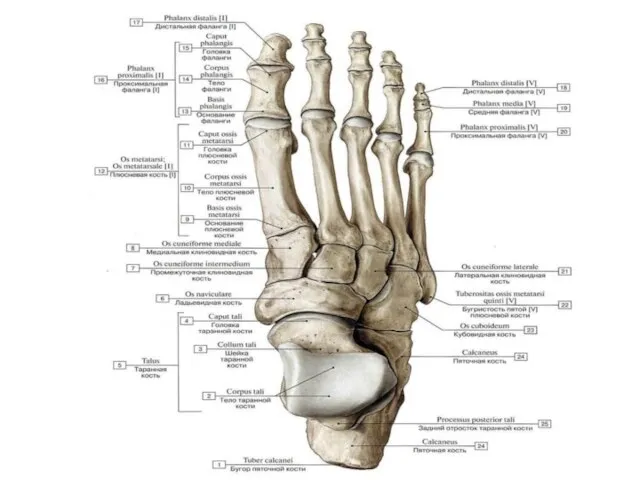
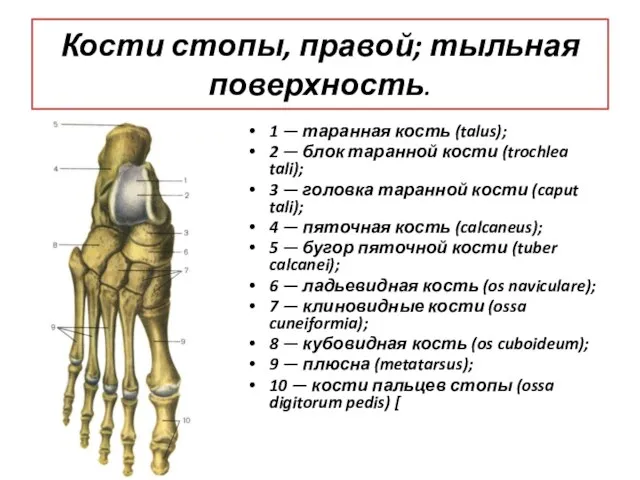
- 73. Кости стопы, правой; тыльная поверхность. 1 — таранная кость (talus); 2 — блок таранной кости (trochlea
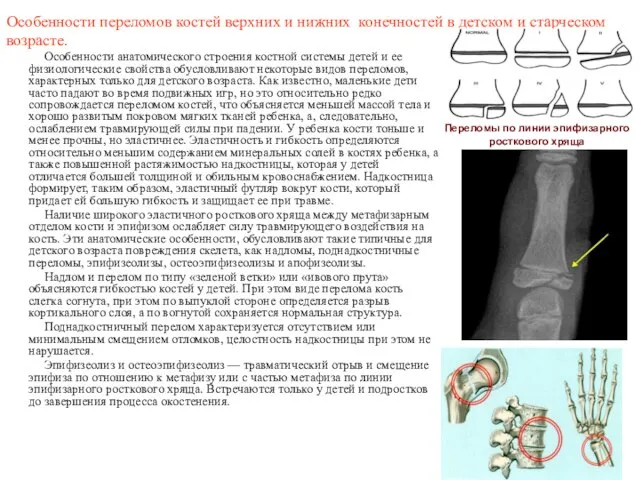
- 74. Особенности переломов костей верхних и нижних конечностей в детском и старческом возрасте. Особенности анатомического строения костной
- 75. Большая частота переломов у людей старших возрастных групп объясняется так называемым старческим остеопорозом - повышенной хрупкостью
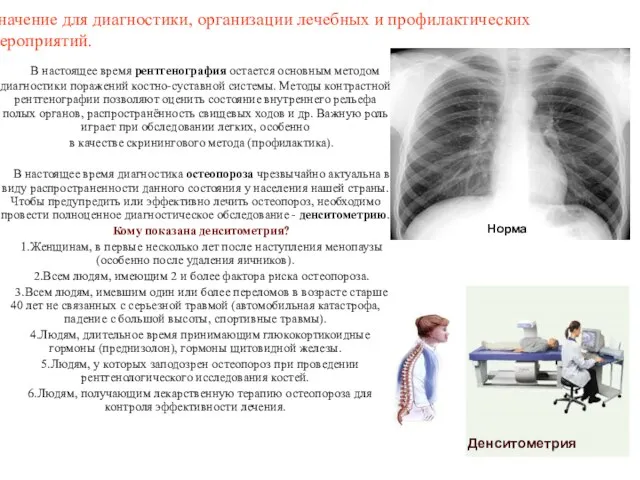
- 76. Инструментальные методы исследования костей и суставов конечностей: рентгенография, денситометрия. Рентгенография - получение суммационного проекционного изображения анатомических
- 77. Значение для диагностики, организации лечебных и профилактических мероприятий. В настоящее время рентгенография остается основным методом диагностики
- 79. Скачать презентацию
















 Виды и механизмы центрального торможения и его роль в деятельности организма
Виды и механизмы центрального торможения и его роль в деятельности организма ГБУЗ Челябинский областной клинический онкологический диспансер,
ГБУЗ Челябинский областной клинический онкологический диспансер, Кардиотонические средства
Кардиотонические средства Организация первой помощи (при кровотечениях)
Организация первой помощи (при кровотечениях) Лучевая диагностика в Российской Федерации
Лучевая диагностика в Российской Федерации Государственное регулирование в социальной сфере (здравоохранение)
Государственное регулирование в социальной сфере (здравоохранение) Терминальные состояния. Клиническая смерть
Терминальные состояния. Клиническая смерть Оценка функционального состояния сердечно-сосудистой системы
Оценка функционального состояния сердечно-сосудистой системы Работа эндокринной системы и её нарушения
Работа эндокринной системы и её нарушения Генетика и онкология
Генетика и онкология Ларингіт у дітей
Ларингіт у дітей Иммунитет
Иммунитет Medknigi_Sovremennye_vozmozhnosti_bezopasnoy_kateterizatsii_perifericheskikh_ven
Medknigi_Sovremennye_vozmozhnosti_bezopasnoy_kateterizatsii_perifericheskikh_ven Способы остановки кровотечения. Правила наложения давящей повязки и жгута
Способы остановки кровотечения. Правила наложения давящей повязки и жгута СРС: Хламидиоз
СРС: Хламидиоз Вакцинация против гриппа
Вакцинация против гриппа Микрополяризация (транскраниальная микрополяризация - ТКМП)
Микрополяризация (транскраниальная микрополяризация - ТКМП) Зачетная работа. МРТ брюшной полости
Зачетная работа. МРТ брюшной полости Операции фундопликации
Операции фундопликации Кости
Кости Общие принципы диагностики и лечения отравлений. Лекция 2
Общие принципы диагностики и лечения отравлений. Лекция 2 Приемы массажа
Приемы массажа Жүректің ишемиялық ауруы
Жүректің ишемиялық ауруы Консервативные и оперативные методы лечения гинекологических больных
Консервативные и оперативные методы лечения гинекологических больных Порядок проведения оценки результатов адаптации процедурной м/с в бюджетном медицинском учереждении
Порядок проведения оценки результатов адаптации процедурной м/с в бюджетном медицинском учереждении Радиоиммунная иммунология. Аллергия
Радиоиммунная иммунология. Аллергия Құрысуы бар сәбилерге мидазолам препаратын тағайындап
Құрысуы бар сәбилерге мидазолам препаратын тағайындап Аритмии. Электрическая активность сердца
Аритмии. Электрическая активность сердца