Содержание
- 2. Жалобы на момент поступления На приступы удушья, возникающие до 3 раз днем и ночью до 2
- 3. Граф- структура заболевания больной Б
- 4. Анамнез заболевания Считает себя больной с сентября 2009 года, когда после перенесенной вирусной инфекции впервые появились
- 5. Анамнез жизни Туберкулез, венерические заболевания, гепатит у себя и родственников отрицает. Операций, травм, гемотрансфузий не было.
- 6. Status prаesens Общее состояние больной удовлетворительное. Сознание ясное, положение в постели активное. Поведение больной обычное, на
- 7. Сердечно - сосудистая система При осмотре область сердца не изменена .Верхушечный толчок при пальпации в 5
- 8. Предварительный диагноз Бронхиальная астма, смешанной формы, средней степени тяжести, обострение, ДН-II.
- 9. Результаты лабораторно-инструментальных исследований. Общий анализ крови от 13.05.12 г Нв 101 г/л, СОЭ - 20 мм/ч,
- 10. Результаты лабораторно-инструментальных исследований Б/х анализ крови: 13.05.12. Общий белок 81 г/л Альбумины – 48 г/л Фибриноген
- 11. Клинический диагноз Бронхиальная астма, смешанная форма, персистирующее течение, фаза обострения средней степени тяжести, неконтролируемое течение. ДН-II
- 12. Обоснование клинического диагноза Клинический диагноз выставляется на основании предварительного диагноза и данных инструментально-лабораторных методов исследования. -
- 13. - Фаза обострения на основании anamnesis morbi: на фоне относительного благополучия произошло ухудшение состояния больного: ночные
- 14. Лечение Режим II Стол 15 Преднизолон 90 мг в/в+NaCl 0,9%-200,0 мл N 5 Преднизолон 20 мг
- 16. Скачать презентацию
Слайд 2
Жалобы на момент
поступления
На приступы удушья, возникающие до 3
Жалобы на момент
поступления
На приступы удушья, возникающие до 3

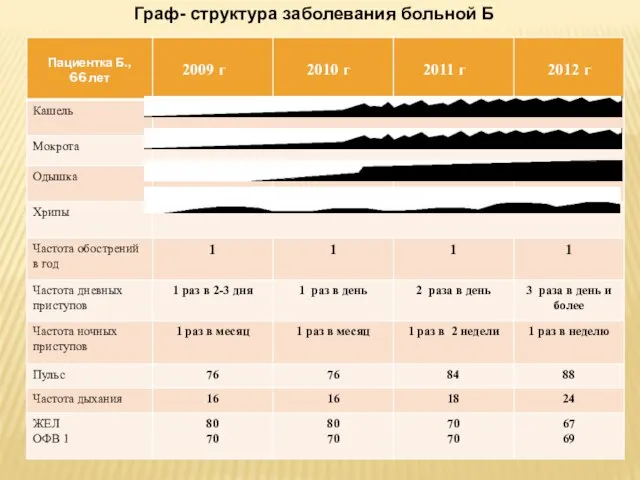
Слайд 3 Граф- структура заболевания больной Б
Граф- структура заболевания больной Б
Слайд 4Анамнез заболевания
Считает себя больной с сентября 2009 года, когда после перенесенной вирусной
Считает себя больной с сентября 2009 года, когда после перенесенной вирусной

Бронхиальная астма.
После выписки из стационара принимала сальбутамол ситуационно.
Повторно госпитализировалась в пульмонологическое отделение в плановом порядке в октябре 2010 года и сентябре 2011г . Дома после выписки принимала сальбутамол и беклазон во время приступов. Частота приступов и их продолжительность в период с 2009 по 2012 гг постепенно нарастала.
Настоящее ухудшение в течении недели сопровождается бронхообструкцией, выраженной интоксикацией, дыхательной недостаточностью, повышением температуры до высоких цифр.
Госпитализирована для уточнения диагноза и лечения.
Слайд 5Анамнез жизни
Туберкулез, венерические заболевания, гепатит у себя и родственников
отрицает. Операций,
Туберкулез, венерические заболевания, гепатит у себя и родственников
отрицает. Операций,

Аллергологический анамнез.
Аллергические заболевания в семье не отмечает.
Перенесенные заболевания: частые простудные заболевания и вирусные
инфекции
Реакции на введение сывороток, вакцин, лекарственных препаратов нет.
Отмечает сезонность ( ухудшение состояния поздним летом, осенью )
На течение заболевания влияют такие факторы как холод и физические
нагрузки. Приступы часто возникают по утрам после сна, днем при выходе
на свежий воздух
Отмечает аллергические реакции в виде затрудненного дыхания и чихания
на домашнюю и книжную пыль и на резкие запахи (аммиак).
Лекарственная аллергия в виде крапивницы на иод, пенициллин, аналгин.
Слайд 6 Status prаesens
Общее состояние больной удовлетворительное. Сознание ясное, положение в постели
Status prаesens
Общее состояние больной удовлетворительное. Сознание ясное, положение в постели

Органы дыхания
Носовое дыхание свободно. Грудная клетка правильной формы; обе половины симметричны, одинаково участвуют в акте дыхания. Дыхание ритмичное, тип брюшной. ЧД = 24 движений в минуту. Пальпация: грудная клетка безболезненна, эластичная. При перкуссии – притупление в нижних отделах с обеих сторон. При топографической перкуссии патологии не выявлено. Аускультация - дыхание жесткое, свистящие и жужжащие хрипы по всем легочным полям.
Слайд 7 Сердечно - сосудистая система
При осмотре область сердца не изменена .Верхушечный
Сердечно - сосудистая система
При осмотре область сердца не изменена .Верхушечный

Мочевыделительная система
При осмотре поясничной области патологических изменений не обнаружено. Почки и мочевой пузырь не пальпируются. Мочеиспускание не затруднено, безболезненно, 3 - 4 раза в сутки. Симптом Пастернацкого отрицательный с обеих сторон.
Пищеварительная система
Живот увеличен за счет жировых отложений, мягкий безболезненный. Край печени у края реберной дуги справа, безболезненный. Селезенка не пальпируется. Стул регулярный оформленный.
Нейроэндокринная система
Сознание больной ясное. Полностью ориентирована в пространстве и во времени, речь правильная. Координация движений не нарушена. На внешние раздражители реагирует адекватно.
Щитовидная железа не увеличена, безболезненна, с окружающими тканями не спаяна, узлов и уплотнений при пальпации не выявлено.
Слайд 8 Предварительный диагноз
Бронхиальная астма, смешанной формы, средней степени тяжести, обострение, ДН-II.
Предварительный диагноз
Бронхиальная астма, смешанной формы, средней степени тяжести, обострение, ДН-II.

Слайд 9 Результаты лабораторно-инструментальных
исследований.
Общий анализ крови от 13.05.12 г
Нв 101
Результаты лабораторно-инструментальных
исследований.
Общий анализ крови от 13.05.12 г
Нв 101

э-14%, п -7%, с- 56%, л - 21%, м-2 %, Тромбоциты. – 207,2 х 109 /л
Общий анализ мочи от 13.05.12 г
количество –100., желтая, сл/мут, щелочн, белок- отриц, сахар – отр,
уд вес – 1025, плоский эпителий – ед. в п.з., лейкоциты- 1-2 в п.з.
Анализ мокроты от 12.05.12 г.
Количество - скудное цвет - зелено-серый. Характер – слизисто-гнойная. Эозинофиллы – в скоплениях до 5. Лейкоциты – 38 - 40 в поле зрения. Эп. Плоский _2 – 46 а поле зрения. Эп. Бронхиальный – 32- 34 в поле зрения. Альвеолярные макрофаги - 6-10 в поле зрения. Атипические клетки - нет
Спирография от 12.05.2012 г
Заключение: Нарушение функции внешнего дыхания по обструктивному типу- умеренно выраженное нарушение бронхиальной проходимости в бронхах среднего калибра и значительное в бронхах мелкого калибра на фоне снижения ЖЕЛ и ОФВ1.
Слайд 10 Результаты лабораторно-инструментальных
исследований
Б/х анализ крови: 13.05.12.
Общий белок 81 г/л
Альбумины – 48
Результаты лабораторно-инструментальных
исследований
Б/х анализ крови: 13.05.12.
Общий белок 81 г/л
Альбумины – 48

Фибриноген – 2 г/л
CРБ - -
Билирубин 14.2 ммоль/л
Холестерин 3.6 ммоль/л
Креатинин 0.075 ммоль/л
Мочевина 4.3 ммоль/л
АСТ - 58 нмоль/л
АЛТ - 74 нмоль/л
Тимоловая проба 84 ед
Na - 142 ммоль/л
Бронхоскопия от 12 .04.12
Вход в трахею свободный, видимые бронхи проходимы. Слизистая бронхов бледно-розовая, атрофичная. Секрет слизистой вязкий в умеренном количестве. Диффузный атрофический эндобронхит.
Смывы с бронхов на цитограмму и АК:
Лейкоциты сплошь: с – 92%, л – 8
МА – 30-40 в поле зрения
Атипичные клетки не обнаружены.
Слайд 11 Клинический диагноз
Бронхиальная астма, смешанная форма, персистирующее течение, фаза обострения средней степени
Клинический диагноз
Бронхиальная астма, смешанная форма, персистирующее течение, фаза обострения средней степени

Слайд 12 Обоснование клинического диагноза
Клинический диагноз выставляется на основании предварительного диагноза и данных
Обоснование клинического диагноза
Клинический диагноз выставляется на основании предварительного диагноза и данных

- Бронхиальная астма на основании:
Жалоб больного: на одышку смешанного характера, с затрудненным вдохом и выдохом, усиливающуюся при незначительной физической нагрузке (при подъеме на 2 этаж). Приступы удушья до 3 раз днем и ночью до 2 раз в неделю, сопровождающиеся свистящим дыханием и купируемые b-2 агонистами короткого действия. Кашель, со слизисто-гнойной, трудно отделяемой мокротой до 15 мл. На слабость, быструю утомляемость, головную боль.
На основании данных объективного исследования: состояние больного - средней степени тяжести. При аускультации легких: над всеми полями выслушивается жесткое дыхание, на фоне которого выслушиваются рассеянные сухие хрипы.
На основании дополнительных методов исследования: ОАК – лейкоцитоз, повышение СОЭ, эозинофилия; ОА мокроты – наличие эозинофилов; исследование функции внешнего дыхания (уменьшение ОФВ1 до 69%, ЖЕЛ – до 67%); при бронхоскопии с цитологией– диффузный эндобронхит, нейтрофильный лейкоцитоз .
- Смешанная форма – на основании того, что в клинике данной больной имеет место комбинированное действие аллергенов (нашатырный спирт, аналгин, иод, пенициллин, домашняя и книжная пыль) и частые рецидивы после простудных заболеваний.
Слайд 13- Фаза обострения на основании anamnesis morbi: на фоне относительного благополучия произошло
- Фаза обострения на основании anamnesis morbi: на фоне относительного благополучия произошло

- Средней степени тяжести - обострения заболевания нарушают физическую активность и сон; ночные симптомы астмы возникают 1 раза в неделю. исследование функции внешнего дыхания (уменьшение ОФВ1( 69%), ЖЕЛ – до 67%.
- Неконтролируемое течение – на основании наличия приступов удушья до 3 раз днем и ночью до 2 раз в неделю, сопровождающиеся свистящим дыханием и купируемые b-2 агонистами короткого действия, потребность в ситуационных препаратах более 2 раз в неделю, ОФВ1 менее 80%.
- Дыхательную недостаточность II степени ставлю на основании жалоб больного: на одышку с затрудненным вдохом и выдохом возникающую при кашле и небольшой физической нагрузке и по данным объективного осмотра: ЧДД -24 раза в минуту.
Обоснование клинического диагноза
Слайд 14 Лечение
Режим II
Стол 15
Преднизолон 90 мг в/в+NaCl 0,9%-200,0 мл N 5
Преднизолон
Лечение
Режим II
Стол 15
Преднизолон 90 мг в/в+NaCl 0,9%-200,0 мл N 5
Преднизолон

Беродуал-небулайзерные ингаляции 2 раза в день
Атровент 20 мкг по 2 ингаляции 2 раза в день
Теофил 300 мг по 1 капсуле на ночь
Ципрокс 100,0 мл (200 мг) 2 раза в день в/в капельно – 7 дней
Кислород с ПДКВ-10 мин 4 раза в день
ЛФК, дыхательная гимнастика
 Алгоритм презентации на защиту
Алгоритм презентации на защиту Современная киноиндустрия
Современная киноиндустрия Кто придумал ноль ?
Кто придумал ноль ? Направления деятельности изостудии Росинка
Направления деятельности изостудии Росинка Объединение Мир искусства. Часть 3
Объединение Мир искусства. Часть 3 Адаптация профессиональных спортсменов к выполнению предусмотренных нагрузок
Адаптация профессиональных спортсменов к выполнению предусмотренных нагрузок es-Persona индивидуальные заказы
es-Persona индивидуальные заказы Основы графической грамоты. Трудовое обучение
Основы графической грамоты. Трудовое обучение Установка разделения изотопов бора методом экстрактивной ректификации
Установка разделения изотопов бора методом экстрактивной ректификации Оценка уровня развития базовых способностей обучающихся
Оценка уровня развития базовых способностей обучающихся Презентация на тему Занятие по профориентации «Профессия - ветеринар»
Презентация на тему Занятие по профориентации «Профессия - ветеринар» История про маленьких лягушат….
История про маленьких лягушат…. Очистка и дезинфекция медицинских инструментов.
Очистка и дезинфекция медицинских инструментов. Особенности кредитно-модульной организации учебного процесса
Особенности кредитно-модульной организации учебного процесса Современные PLC телекоммуникации
Современные PLC телекоммуникации Здоровьесберегающие образовательные технологии на уроках английского языка
Здоровьесберегающие образовательные технологии на уроках английского языка Результаты инновационной работы педагогов ДОУ, представленных в СМИ 2011г.
Результаты инновационной работы педагогов ДОУ, представленных в СМИ 2011г. «Стабильный успех»
«Стабильный успех» Технологические среды в микроэлектронике. Газоподготовка в электронной технике
Технологические среды в микроэлектронике. Газоподготовка в электронной технике Я через 15 лет
Я через 15 лет The Golden Age
The Golden Age Машинные швы
Машинные швы РазработкаГосударственной Стратегии по развитию рынка трудадо 2020 года.
РазработкаГосударственной Стратегии по развитию рынка трудадо 2020 года. Криптосистемы с открытым ключем
Криптосистемы с открытым ключем Экскурсия в город Мастеров и Мастериц
Экскурсия в город Мастеров и Мастериц Битва за Днепр
Битва за Днепр Насилие в произведениях искусства
Насилие в произведениях искусства Страховая Компания «Согласие» является одной из крупнейших отечественных компаний, успешно работающей на Российском рынке страх
Страховая Компания «Согласие» является одной из крупнейших отечественных компаний, успешно работающей на Российском рынке страх