Слайд 2Болезнь Иценко-Кушинга и болезнь Аддисона
Скворцов Всеволод Владимирович,
д.м.н., доцент
http://raskat-volgmu.ucoz.ru
http://aspirantura1.ucoz.ru
[email protected]

Слайд 3Болезнь Иценко-Кушинга (БИК)
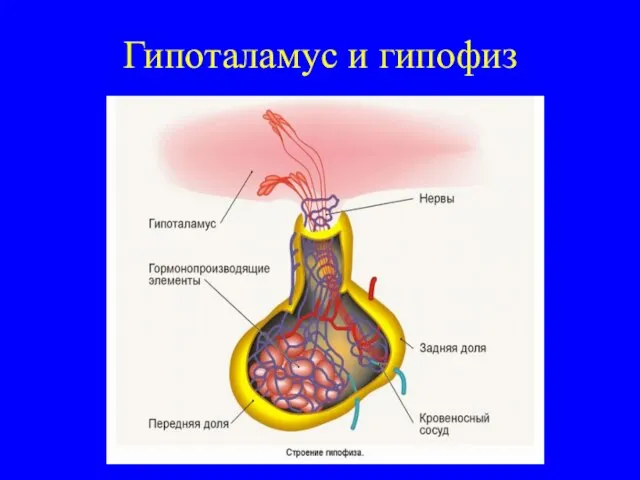
Это тяжёлое нейроэндокринное заболевание, сопровождающееся гиперфункцией коры надпочечников, связанное с гиперсекрецией АКТГ в

результате первичного поражения подкорковых и стволовых структур (таламус, гипоталамус, ретикулярная формация, гипофиз) или эктопической продукцией АКТГ опухолями внутренних органов.
Заболевание впервые описал советский невропатолог Иценко (1924), затем - американский хирург Кушинг (1932). Эпидемиология БИК такова, что на 1 млн населения регистрируется 1-2 вновь выявленных больных в год. У женщин синдром Иценко-Кушинга встречается в 4-5 раз чаще, чем у мужчин.
Слайд 5Синдром и болезнь
Различают синдром Иценко-Кушинга и болезнь Иценко-Кушинга. Синдромом Иценко-Кушинга называют все

патологические состояния с одним общим симптомокомплексом, в основе которого лежит гиперкортицизм, т. е. повышенное выделение корой надпочечников кортизола.
Синдром Иценко-Кушинга включает в себя:
- болезнь Иценко-Кушинга, возникающую в результате увеличения выработки гипофизом адренокортикотропного гормона (гипофизарный АКТГ-зависимый синдром);
- АКТГ- или кортиколиберин-эктопированный синдром;
- ятрогенный или медикаментозный синдром;
- различные гиперпластические опухоли коры надпочечников – аденоматоз, аденома, аденокарцинома.
Слайд 6Клиника БИК
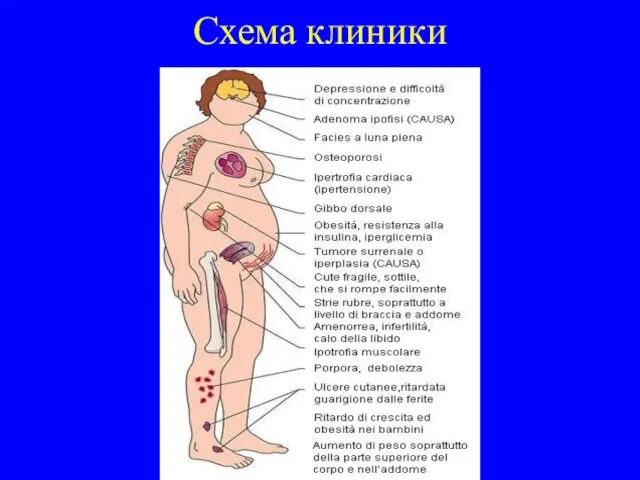
Основным клиническим проявлением БИК является в первую очередь диспластическое ожирение

(«кушингоидное»), которое наблюдается у всех больных и характеризуется своеобразным перераспределением жировой клетчатки – избыточное отложение жира отмечается в верхней половине туловища при сравнительно тонких конечностях (мышечная атрофия).
Характерны багрово-синюшные пятна, локализующиеся на лице и груди. Кожа туловища бледная и тусклая. На коже плеч, предплечий (особенно разгибательной поверхности), поясницы, ягодиц, бедер, голеней появляется мраморный рисунок, который нередко переходит в диффузную цианотическую эритему. Кожа истончается, становится дряблой, довольно легко собирается в мелкие складки, которые медленно расправляются.
Слайд 8Клиника БИК (2)
Одна из постоянных жалоб лиц, страдающих болезнью Иценко-Кушинга – мышечная

слабость, которая развивается вследствие гипокалиемии, а также катаболического и антианаболического влияния глюкокортикоидов, что проявляется снижением количества аминокислот в мышцах.
Распад белка мышц сопровождается повышением уровня аминокислот в крови и увеличением глюконеогенеза в печени. Атрофия мышц - уменьшение объема мышечной массы, сопровождающееся снижением тонуса мускулатуры и силы мышц, особенно ягодичных и бедренных («скошенные ягодицы») – типичный признак синдрома Иценко-Кушинга.
Слайд 10Клиника БИК (3)
Также наблюдается атрофия мышц передней брюшной стенки («лягушачий живот»), со

временем возникают грыжевые выпячивания по белой линии живота. Мышечная слабость бывает настолько выраженной (миопатия), что больные без посторонней помощи не могут встать со стула.
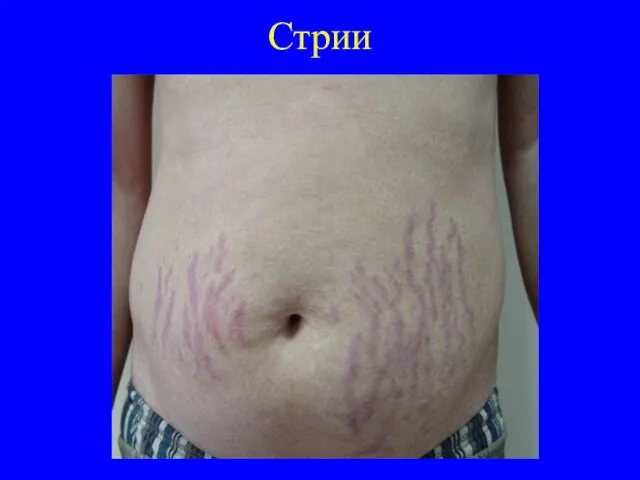
Типичны очаговые атрофические полосы – стрии (striae cutis destense). Они располагаются чаще симметрично, возникают в местах, богатых жировой тканью, таких, как живот, бедра, ягодицы, молочные железы, плечи. В механизме их возникновения основную роль играют нарушения белкового обмена. Вместе с тем не исключается и механический фактор растягивания кожи.
Слайд 12Клиника БИК (4)
Стрии представляют собой линейные или извитые полосы шириной 0,1-2 см,

длиной 5-10 см и более. На всем протяжении полос видны мелкие складки и бороздки. Вскоре после образования они имеют синевато-розовую или синюю окраску, в дальнейшем полосы становятся серовато-белыми, при обострении основного заболевания они снова приобретают сине-багровую окраску. Стрии сохраняются длительно.
Одним из постоянных признаков болезни Иценко-Кушинга является артериальная гипертензия, обычно умеренная, но нередко протекающая с повышением САД до 220-225 мм рт. ст. и ДАД до 130-145 мм рт. ст. Задержка натрия, вызванная избытком кортизола, является одной из причин гипертензии.
Слайд 13Клиника БИК (5)
Для заболевших в детском возрасте характерно отставание в росте. Нарушение

углеводного обмена у больных БИК связано с усилением процессов глюконеогенеза, что клинически проявляется симптомами сахарного диабета, отмечается резистентность к инсулину, но кетоацидоз развивается редко.
Частым, но не постоянным симптомом Иценко — Кушинга болезни у женщин является нарушение менструального цикла, у мужчин обычно снижается половая потенция.
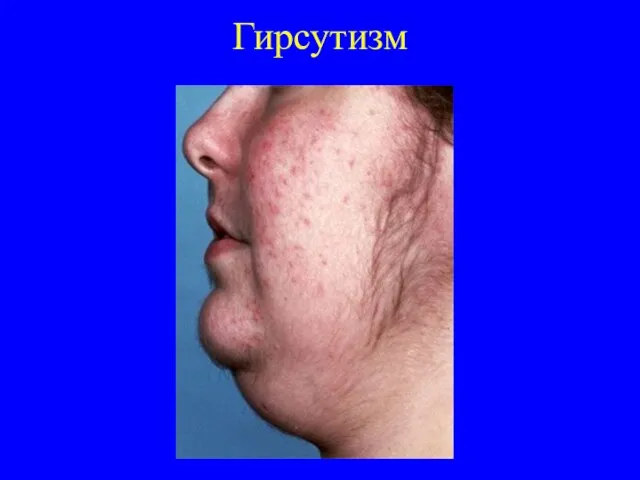
Характерен гирсутизм – избыточное оволосение у женщин; рост усов, бороды, оволосение на груди и лобке по мужскому типу. Незначительное оволосение, которое более характерно для БИК, обусловлено умеренным повышением образования андрогенов гиперплазированной корой надпочечников, тогда как значительное – избытком андрогенов, образование которых резко увеличено при опухолях надпочечника и других опухолях, секретирующих андрогены (опухоли яичников).
Слайд 14Клиника БИК (6)
Истинный вирилизм (значительное оволосение на лице и туловище, выпадение волос

на голове, вплоть до появления “лысины”, низкий тембр голоса и гипертрофия клитора) характерен не для болезни Иценко-Кушинга, а для опухоли (часто злокачественной) коры надпочечников. Избыток андрогенов и кортизола приводит к угнетению гонадотропной функции гипофиза, что сопровождается нарушением половой функции.
Остеопороз – один из постоянных признаков заболевания, являющийся причиной болей в позвоночнике и костях. Он может приводить к спонтанным переломам ребер, позвонков и реже длинных трубчатых костей. Тяжелые формы остеопороза сопровождаются снижением высоты тел позвонков и уменьшением роста больного, нередко снижение роста больного достигает 10-15 см и иногда до 20 см.
У небольшой части пациентов (10-20%) встречается стероидный сахарный диабет. Заболевание характеризуется длительным сохранением нормальной концентрации инсулина в крови. Течение вторичного диабета довольно легкое, он хорошо компенсирован на фоне диетотерапии и назначения пероральных ССП.
Слайд 16Лабораторные признаки
К косвенным признакам относят лейкоцитоз со сдвигом формулы крови влево, анэозинофилию,

гипокалиемию, щелочную реакцию мочи.
Прямыми признаками гиперкортицизма являются повышение суточной секреции 17-оксикортикостероидов (кортизола, кортизона и их метаболитов), нейтральных 17-кетостероидов (дегидроэпиандростерона, андростерона, этиохоланолона), повышение концентрации кортизола и АКТТ в крови. Скорость образования кортизола корой надпочечников при БИК увеличивается в 4-5 раз. Выделение 17-ОКС с мочой в ночное время преобладает над их выделением в утренние часы.
Слайд 17Рентгеновское исследование
Рентгенологическое выявление остеопороза является еще одним указанием на возможность болезни или

синдрома Иценко — Кушинга. Остеопороз поясничных позвонков сопровождается уплощением и деформацией их тел («рыбьи» позвонки).
Определяемое у 10% больных БИК увеличение турецкого седла характерно для большой аденомы гипофиза. Чаще рентгенологические признаки бывают минимальными и заключаются в деформации спинки турецкого седла и выбухании его дна, что косвенно указывает на наличие микроаденомы гипофиза. Рост и дифференцировка скелета у детей с БИК отстают в среднем на 3 года от паспортного возраста.
Слайд 18Другие исследования
Наблюдаются повышение концентрации фибриногена, снижение фибринолитической активности крови с одновременной гипергепаринемией,

что является причиной развития геморрагических осложнений. Нередки гиперхолестеринемия, гипоальбуминемия, гиперглобулинемия, гипернатриемия, гиперхлоремия, гипокалиемия.
Отмечается гипофосфатемия, снижена активность щелочной фосфатазы — один из факторов развития остеопороза. Часто регистрируются нарушение толерантности к глюкозе (НТГ), гипергликемия, глюкозурия.
В моче появляются белок, эритроциты, гиалиновые и зернистые цилиндры.
В качестве скрининговых тестов показаны:
1) Определение суточной экскреции свободного кортизола с мочой.
2) Малая дексаметазоновая проба (определение кортизола в сыворотке крови до и после приема дексаметазона). В норме после назначения дексаметазона уровень кортизола снижается более чем в два раза. При любом варианте гиперкортицизма уровень кортизола либо останется прежним, либо растет.
3) МРТ для выявления аденомы гипофиза.
4) КТ или МРТ надпочечников.
Слайд 19Лечение БИК
Нейрохирургическое лечение и лучевая терапия (протонотерапия, дистанционная гамма–терапия - ДГТ).
Хирургическое

лечение:
- транссфеноидальная аденомэктомия;
- адреналэктомия (одно– или двустороняя).
Лучевая терапия:
- протонотерапия–радиохирургия;
- ДГТ (используется как дополнение к операции.
Курсовая доза гамма-терапии составляет 4500—5000 рад. Протонотерапию (стереотаксическое облучение гипофиза узким протонным пучком) проводят одномоментно в дозе 4000—9000 рад.
В ряде случаев в качестве лучевой терапии можно использовать имплантацию в область аденогипофиза 90Y или 198Аи.
Слайд 21Медикаментозная терапия
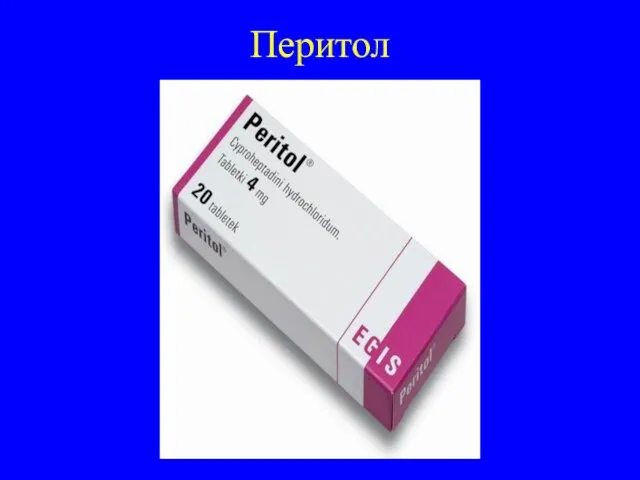
Заключается в применении препаратов, подавляющих секрецию АКТГ (центрального действия: вещества

дофаминергического действия - парлодел, бромокриптин; антисеротониновые ГАМК-ергические препараты – перитол, дезерил) и блокаторов биосинтеза стероидных гормонов в надпочечниках.
Последние подразделяют на средства, которые блокируют биосинтез кортикостероидов и вызывают деструкцию кортикальных клеток (хлодитан) и те, которые блокируют только синтез стероидных гормонов (производные аминоглютетимида, метопирон, трилостан).
Длительность медикаментозной терапии зависит от клинических задач. Как правило, это подготовка к радикальным методам лечения БИК – аденомэктомии, адреналэктомии, лучевой терапии. Медикаментозная терапия используется и как дополнение после лучевой терапии для достижения более быстрой компенсации обменных нарушений, т.к. как эффект этого вида лечения развивается через 6–12 месяцев.
Слайд 22Мамомит (бромокриптин, парлодел)

Слайд 23Симптоматическая терапия БИК
– гипотензивные лекарственные средства (ингибиторы АПФ - эналаприл, блокаторы рецепторов

ангиотензина II - лозартан, верошпирон);
– калия хлорид;
– сахароснижающие препараты (в случае необходимости);
– средства для лечения остеопороза (препараты, снижающие резорбцию костной ткани – кальцитонины) и бисфосфонаты (этидронат-ксидифон, памидронат, клодронат); активные формы витамина D; препараты, стимулирующие костеобразование, анаболические стероиды;
– антидепрессанты, транквилизаторы (при необходимости).
Слайд 24Болезнь Аддисона.
Определение.
Под этим названием объединяют синдромы, вызванные гипофункцией коры надпочечников (гипокортицизмом). Клинические

проявления надпочечниковой недостаточности обусловлены дефицитом глюкокортикоидов и (реже) минералокортикоидов.
Слайд 26Этиология и классификация НН
Первичная надпочечниковая недостаточность
(болезнь Аддисона) — это следствие первичного
заболевания

надпочечников, при котором
разрушается более 90% клеток коркового
вещества,
секретирующих кортикостероиды. Вторичная
надпочечниковая недостаточность обусловлена
заболеваниями гипоталамуса или гипофиза,
приводящими к дефициту кортиколиберина или
АКТГ (или и того, и другого гормона
одновременно).
Слайд 27Причины ХНН
Аутоиммунный процесс.
Туберкулез.
Третичный сифилис.
Кровоизлияния в надпочечники.
Амилоидоз надпочечников.
Метастазы рака в надпочечники

Слайд 29Симптомы, общие для первичной и вторичной НН
Они включают утомляемость, слабость, анорексию, тошноту

и рвоту, артериальную гипотензию и, периодически, гипогликемию. Рутинные лабораторные показатели могут быть нормальны или характеризуются снижением содержания Na, C1 и НСО3 в сыворотке крови при повышении содержания К. Истощение объема внеклеточной жидкости усиливает артериальную гипотензию.
Слайд 31Особенности первичной НН
При первичной надпочечниковой недостаточности поражаются и клетки клубочковой зоны коры

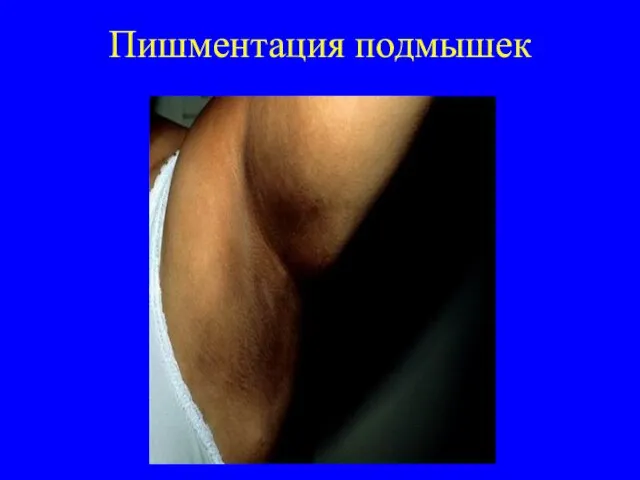
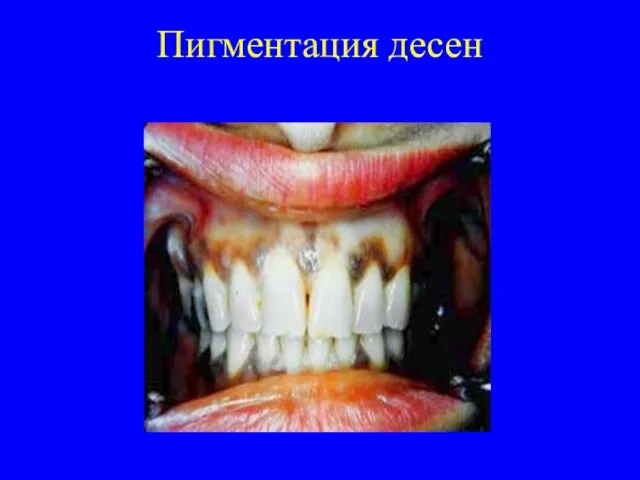
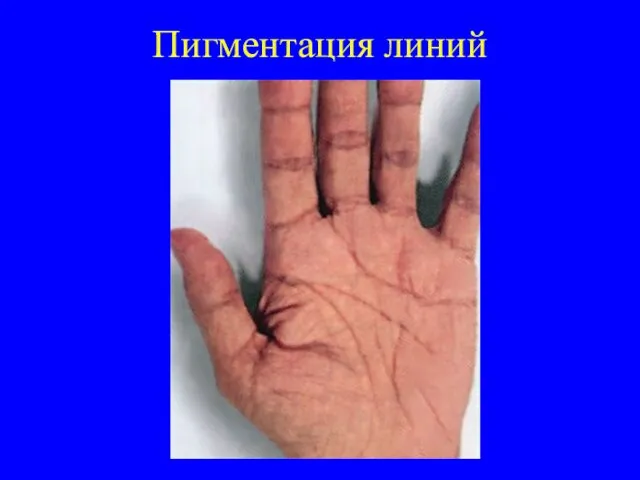
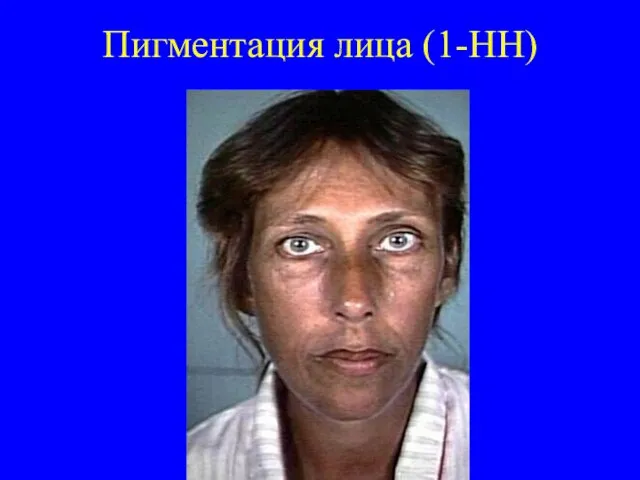
надпочечников, секретирующие минералокортикоиды, что приводит к гипоальдостеронизму. Его симптомы: потеря натрия, повышенное потребление соли, гиповолемия, артериальная гипотония, гиперкалиемия, метаболический ацидоз. Поскольку при первичной надпочечниковой недостаточности гипофиз не повреждается, дефицит кортизола вызывает компенсаторное повышение секреции АКТГ и МСГ, что приводит к гиперпигментации кожи и слизистых. Гиперпигментация чаще всего заметна вокруг губ и на слизистой щек, а также на открытых или подвергающихся трению частях тела.
Слайд 33Особенности вторичной НН
Вторичная надпочечниковая недостаточность не сопровождается гипоальдостеронизмом, поскольку синтез минералокортикоидов

контролируется не АКТГ, а ренин-ангиотензиновой системой. Нет и гиперпигментации, поскольку уровни АКТГ и МСГ снижены. Важный признак вторичной надпочечниковой недостаточности — сопутствующие патологии, обусловленные дефицитом ЛГ и ФСГ, ТТГ или СТГ (вторичный гипогонадизм, вторичный гипотиреоз и задержка роста).
Слайд 35Аддисонический криз
Высокая лихорадка, дегидратация, тошнота, рвота и падение АД, которое быстро приводит

к обмороку. При дефиците минералокортикоидов наблюдаются гиперкалиемия и гипонатриемия. Дегидратация приводит к повышению АМК и (не всегда) к гиперкальциемии. Гипоадреналовый криз может быть вызван двусторонним кровоизлиянием в надпочечники, например при передозировке гепарина или в родах (синдром Уотерхауса-Фридериксена). Все терминальные состояния сопровождаются НН.
Слайд 36Ятрогенная НН
Длительное лечение глюкокортикоидами угнетает гипоталамо-гипофизарно-надпочечниковую систему. Устойчивость этой системы к

экзогенным глюкокортикоидам у разных больных неодинакова. Обычные симптомы угнетения гипоталамо-гипофизарно-надпочечниковой системы после отмены глюкокортикоидной терапии: слабость, утомляемость, депрессия, артериальная гипотония. При тяжелом стрессе, если вовремя не увеличить дозу глюкокортикоидов, у больного может развиться гипоадреналовый криз.
Угнетение гипоталамо-гипофизарно-надпочечниковой системы иногда проявляется резкой слабостью во время или после незначительных стрессов или недомоганий, например при респираторных заболеваниях.
Слайд 37Принципы диагностики НН
Необходимо определение способности надпочечников продуцировать стероиды.
Уровень кортизола в плазме

крови утром натощак.
Быстрым скрининг-тестом является внутривенное введение 25 ЕД АКТГ (кортикотропина) с определением уровня кортизола в плазме крови в базальных условиях и через 30 и 60 мин после введения препарата. Прирост менее 70 мкг/л от исходного говорит в пользу недостаточности надпочечников.
Для дифференциальной диагностики первичной и вторичной недостаточности надпочечников вводят кортикотропин со скоростью 2 ЕД/ч в течение 24 ч. У здоровых экскреция 17-гидроксистероидов повышается до 25 мг, а уровень кортизола в плазме крови растет и составляет более 400 мкг/л.
При вторичной недостаточности максимальное повышение уровня 17-гидроксистероидов в моче составляет 3-20 мг в день, а концентрация кортизола в плазме крови варьирует в пределах 100-400 мкг/л. При первичном заболевании наблюдают менее значительные реакции.
Слайд 38Лечение НН
А) Заместительная глюкокортикоидная терапия. Назначают преднизолон внутрь в дробных дозах: 5 мг

утром и 2,5 мг вечером. Критерии правильного выбора доз преднизолона: увеличение веса и исчезновение гиперпигментации.
Б) Заместительная минералокортикоидная терапия также необходима при первичной надпочечниковой недостаточности. Назначают синтетический минералокортикоид флудрокортизон (кортинефф) внутрь в дозе 0,05—0,3 мг 1 раз в сутки. Дозу флудрокортизона изменяют постепенно (на 0,05 мг/сут, или 0, 5 табл.).
Слайд 40Особенности лечения при стрессе
Сопутствующие заболевания и стресс требуют коррекции доз глюкокортикоидов,

но не минералокортикоидов. При легких заболеваниях и травмах (например, при ОРЗ, удалении зубов) принимают удвоенные дозы глюкокортикоидов до тех пор, пока состояние не нормализуется. При рвоте или поносе больного госпитализируют, так как прием глюкокортикоидов внутрь в этих случаях неэффективен и может быстро развиться дегидратация. При тяжелых стрессах максимальная суточная потребность в глюкокортикоидах эквивалентна 300 мг гидрокортизона.
Накануне хирургического вмешательства (вечером) в/в вводят 100 мг гидрокортизона, затем по 100 мг каждые 8 ч. Это лечение продолжают в послеоперационном периоде до тех пор, пока состояние больного не стабилизируется. После стабилизации состояния дозу быстро уменьшают (за 3—5 дней) до исходных величин.
Слайд 41НМП при аддисоническом кризе
Гипоадреналовый криз, неотложная помощь
1. Гидрокортизон в дозе 100 мг в/в

струйно.
2. Инфузионная терапия (0,9% NaCl и 5% глюкоза в/в).
3. Инфузия гидрокортизона в течение 24 ч со скоростью 100 мг за 8 ч.
4. Когда состояние больного стабилизируется, дозу гидрокортизона постепенно снижают (на треть в сутки). Когда доза гидрокортизона станет ниже 100 мг/сут, добавляют флудрокортизон (0,1 мг/сут). Обычно для достижения поддерживающей дозы требуется 5 дней.































 Тема: «Спортивные игры зимой»
Тема: «Спортивные игры зимой» Список детей на получение кроватей и полотенец
Список детей на получение кроватей и полотенец Тепловые двигатели. Паровая турбина.
Тепловые двигатели. Паровая турбина. Система образования в Англии
Система образования в Англии Геометрические паркеты
Геометрические паркеты Подходы к системному целеполаганию. Лекция 2
Подходы к системному целеполаганию. Лекция 2 Конституция РФ
Конституция РФ Проект "Задачи на смеси и сплавы"
Проект "Задачи на смеси и сплавы" Раздел #. Дизайн интерьера
Раздел #. Дизайн интерьера Основы научных исследований
Основы научных исследований 000834aa-f5be4922
000834aa-f5be4922 Погружение
Погружение Невербальное общение
Невербальное общение Однородность керамзита
Однородность керамзита Презентация на тему Длина и меры ее измерения
Презентация на тему Длина и меры ее измерения Презентация на тему Экономика как наука
Презентация на тему Экономика как наука Кофемашина Yamaguchi CoffeeMann
Кофемашина Yamaguchi CoffeeMann Танковая викторина
Танковая викторина Петр Петрович Семёнов-Тян-Шанский
Петр Петрович Семёнов-Тян-Шанский Александр
Александр Налог на прибыль
Налог на прибыль SPORTS in Our Life
SPORTS in Our Life  Аудирование —цель и средство обучения
Аудирование —цель и средство обучения Отношения мужчины и женщины. Женская психология
Отношения мужчины и женщины. Женская психология Схема организации Главного управления МЧС России по Ярославской области
Схема организации Главного управления МЧС России по Ярославской области Презентация на тему Афанасий Афанасьевич Фет (4 класс)
Презентация на тему Афанасий Афанасьевич Фет (4 класс) муниципальное образовательное учреждениеОбходская основная общеобразовательная школаУренского муниципального районаНижегор
муниципальное образовательное учреждениеОбходская основная общеобразовательная школаУренского муниципального районаНижегор куликовская битва
куликовская битва