Слайд 2Рак желудка
— злокачественная опухоль, происходящая из эпителия слизистой оболочки желудка.
Является одним из
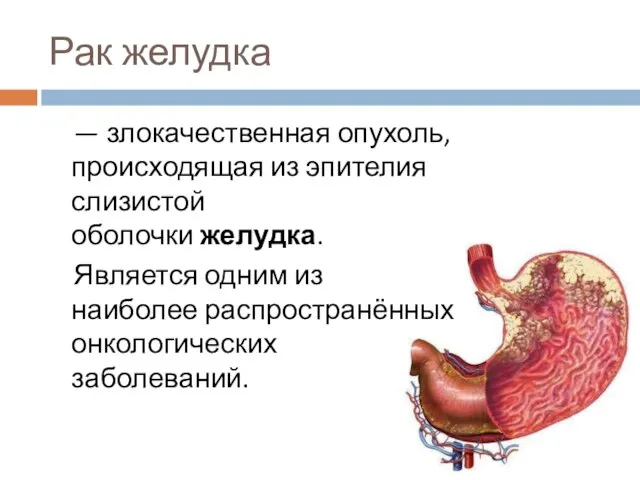
наиболее распространённых онкологических заболеваний.
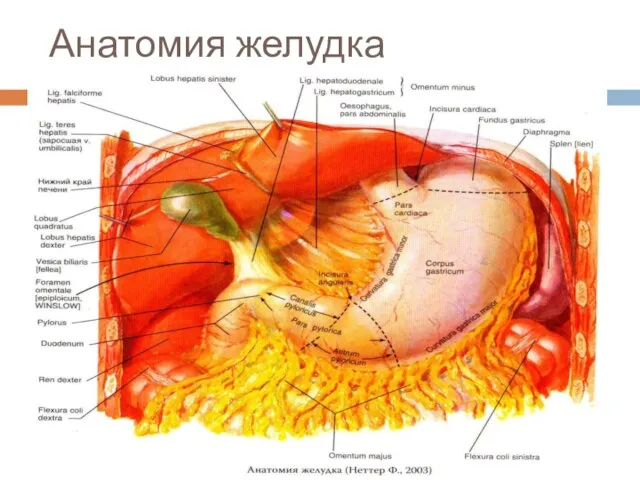
Слайд 5Кровоснабжение
Левая желудочная артерия (в 85%-от чревного ствола)
Правая желудочная артерия (от общей печеночной

или желудочно-двенадцатиперстной артерий)
Левая желудочно-сальниковая (от селезеночной артерии)
Правая желудочно-сальниковая артерия (от желудочно-двенадцатиперстной артерии)
Короткие артерии желудка (от селезеночной артерии,1-6 ветвей)
Слайд 6Венозный отток
Левая желудочная вена (в воротную вену или, реже, в один из

ее корней)
Правая желудочная вена (в воротную вену или в ее левую ветвь)
Правая желудочно-сальниковая вена (в верхнюю брыжеечную вену, реже – в воротную)
Левая желудочно-сальниковая вена (в селезеночную вену)
Короткие желудочные вены (в селезеночную вену)
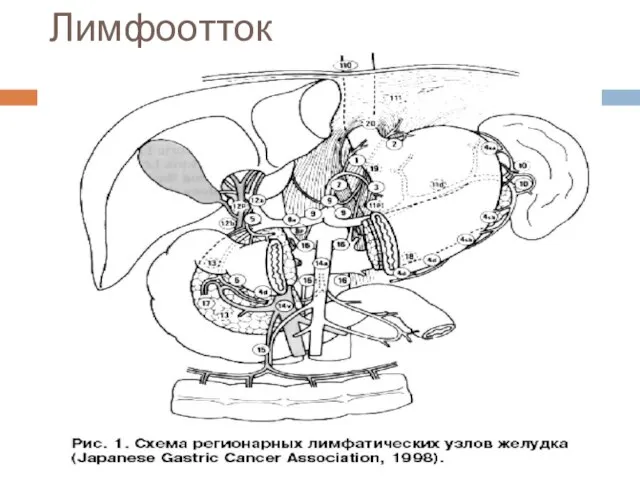
Слайд 8Группы лимфоузлов
(Japanese Research Society for Gastric Cancer,1998)
■ № 1 – правые
паракардиальные лимфатические узлы.
■ № 2 – левые паракардиальные лимфатические узлы.
■ № 3 – лимфатические узлы вдоль малой кривизны.
■ № 4 – лимфатические узлы большой кривизны.
■ № 5 – надпривратниковые лимфатические узлы.
■ № 6 – подпривратниковые лимфатические узлы.
■ № 7 – лимфатические узлы вдоль левой желудочной артерии.
■ № 8 – лимфатические узлы вдоль общей печёночной артерии.
■ № 9 – лимфатические узлы вокруг чревного ствола.
■ № 10 – лимфатические узлы ворот селезёнки.
■ № 11 – лимфатические узлы вдоль селезёночной артерии.
■ № 12 – лимфатические узлы печёночно-двенадцатиперстной связки.
■ № 13 – лимфатические узлы позади головки поджелудочной железы.
■ № 14 – лимфатические узлы вдоль верхних брыжеечных сосудов.
■ № 15 – лимфатические узлы вдоль средних ободочных сосудов.
■ № 16 – парааортальные лимфатические узлы.
■ № 17 – лимфатические узлы на передней поверхности головки поджелудочной железы*.
■ № 18 – лимфатические узлы по нижнему краю поджелудочной железы*.
■ № 19 – поддиафрагмальные лимфатические узлы**.
■ № 20 – лимфатические узлы пищеводного отверстия диафрагмы**.
■ № 110 – нижние параэзофагеальные лимфатические узлы**.
■ № 111 – диафрагмальные лимфатические узлы**.
■ № 112 – лимфатические узлы заднего средостения**.
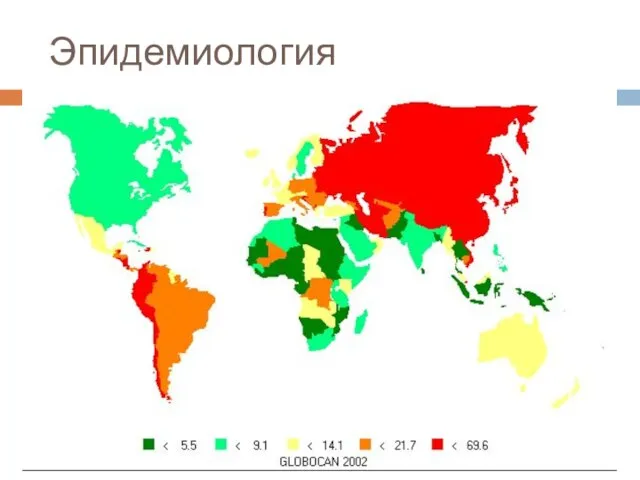
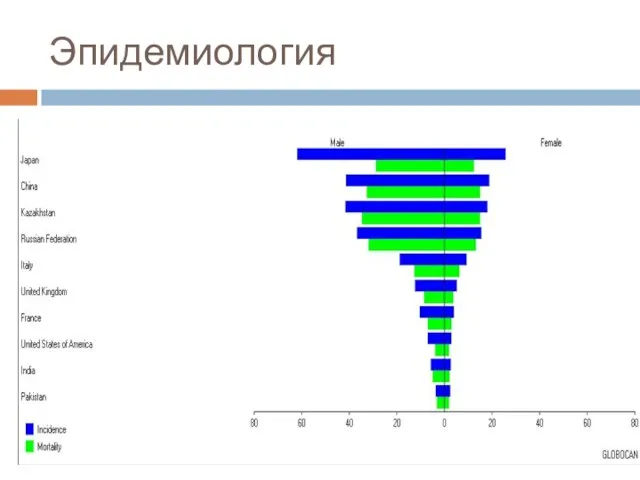
Слайд 11Эпидемиология
Несмотря на снижение заболеваемости, в Европе в 2006 году было зарегистрировано 159900

новых случаев и 118200 смертей, обусловленных раком желудка, что занимает четвертое и пятое места в структуре заболеваемости и смертности соответственно.
Мужчины болеют в 1,5 раза чаще женщин, пик заболеваемости приходится на возраст 60-70 лет.
Инфицирование Helicobacter pylori увеличивает риск развития рака желудка.
Слайд 12Эпидемиология. РФ
В 2008 году в России зарегистрировано 40 615 новых случаев рака

желудка.
В структуре заболеваемости злокачественными новообразованиями мужского населения рак желудка занимает 2-е место (10,0%), женского населения - 5-е место (7,0%).
С 2003 по 2008 г. абсолютное число вновь выявленных случаев рака желудка снизилось на 11,5% у мужчин и на 7,6% у женщин.
Рак желудка - третья ведущая причина смертности от злокачественных заболеваний населения Росиии. В 2008 году в России от рака желудка умерли 36 045 человек.
В структуре смертности мужчин рак желудка занимает 2–е место (13,3%), женщин - также 2-е место (11,7%).
Число умерших от рака желудка в России с 2003 по 2008 г уменьшилось на 3,8% у мужчин и на 0,8% у женщин.
Слайд 14Этиология. Факторы риска
Чрезмерное употребление генотоксических продуктов, вызывающих мутацию гена р53: копченостей, содержащих

полициклические углеводороды, маринады, соления, содержащие нитраты
Недостаточное потребление вит.С, β-каротина, α-токоферола, которые являются протекторами РЖ
Окружающая среда: повышенный риск развития РЖ отмечается у лиц контактирующих с асбестом, никелем, у рабочих на производстве резины.
Инфекция Helicobacter pylori
Наличие А(II) группы крови
Язвенная болезнь. Часто происходит малигнизация длительно существующих каллезных язв
Полипы и полипоз желудка
Риск развития рака желудка в 2.5 раза выше у лиц, перенесших ранее резекцию по поводу язвенной болезни. Рак развивается в пределах 15-40 лет после резекции.
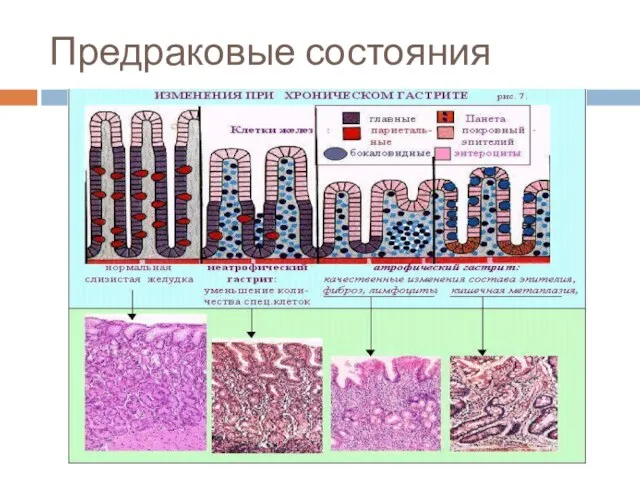
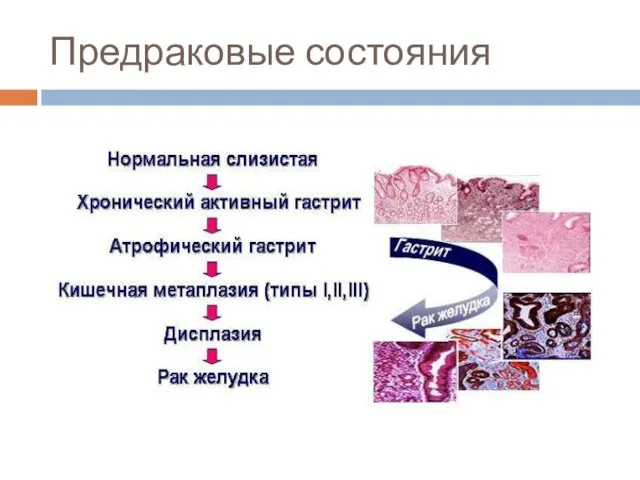
Слайд 15Предраковые состояния
Атрофический гастрит с кишечной метаплазией, ассоциированный с инфекцией НР
Аденоматозные полипы желудка

- частота малигнизации составляет 40% при полипах более 2 см в диаметре. Большинство полипов желудка - гиперпластические, и их не относят к предраковым заболеваниям.
Состояние после резекции желудка (особенно через 10-20 лет после резекции по Бильрот-2).
Иммунодефициты, особенно вариабельный неклассифицируемый иммунодефицит (риск карциномы - 33%)
Пернициозная анемия
Гипертрофическая гастропатия (болезнь Менетрие).
Слайд 19Гистологическая классификация
■ Папиллярная аденокарцинома.
■ Тубулярная аденокарцинома:
✧ высокодифференцированная;
✧ умереннодифференцированная.
■ Низкодифференцированная

аденокарцинома.
■ Муцинозная аденокарцинома.
■ Перстневидно-клеточная аденокарцинома.
■ Аденоплоскоклеточный рак.
■ Плоскоклеточный рак.
■ Карциноидная опухоль.
■ Недифференцированный рак.
■ Другие формы рака.
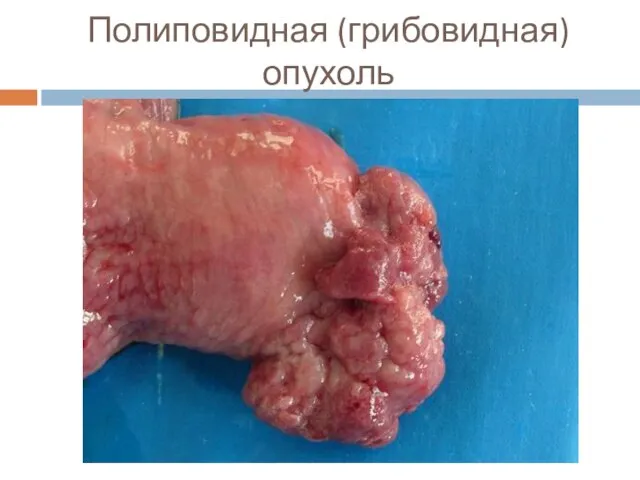
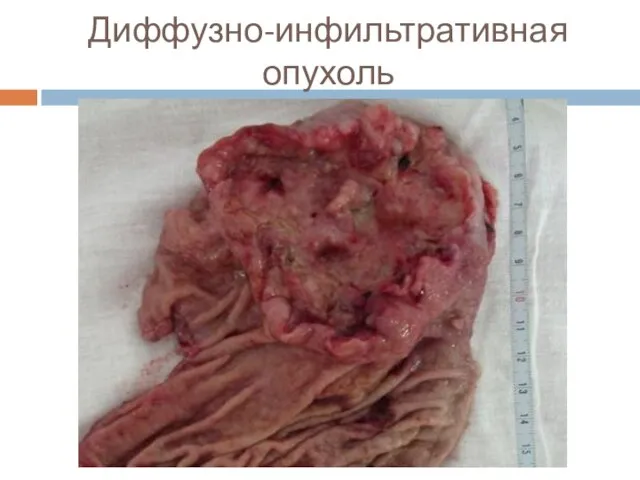
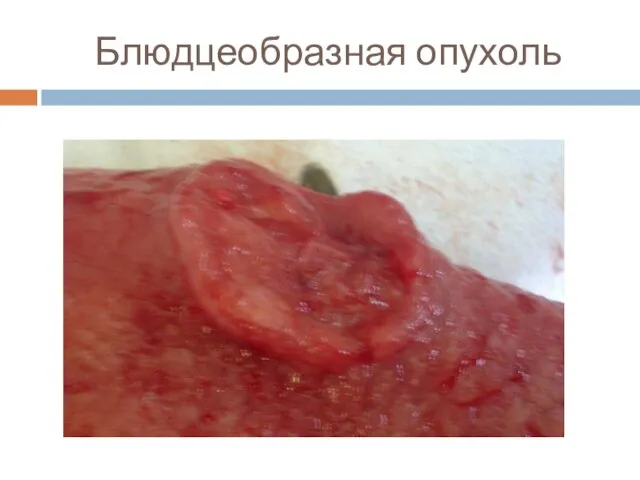
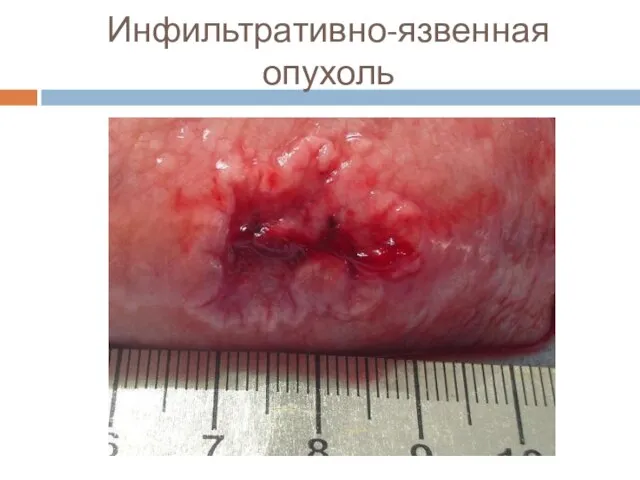
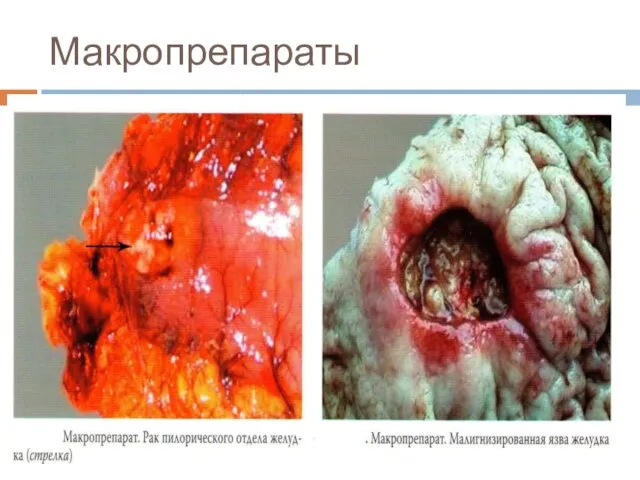
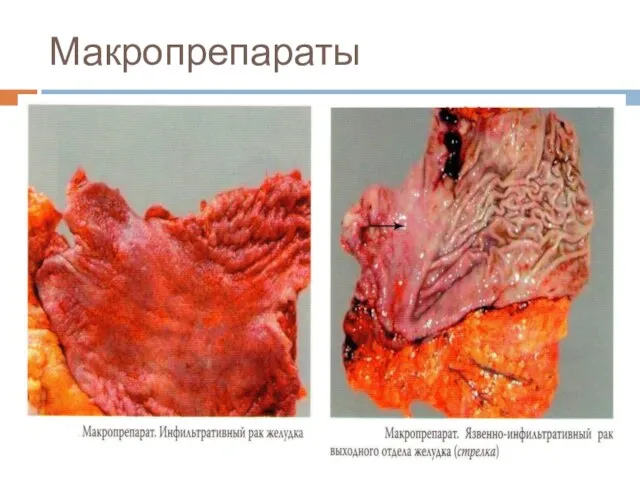
Слайд 20Макроскопическая классификация (Borrmann)
■ 1 тип – грибовидный, или полиповидный.
■ 2

тип – язвенный с чётко очерченными краями (блюдцеобразная)
■ 3 тип – язвенно-инфильтративный.
■ 4 тип – диффузно-инфильтративный (linitis plastica).
■ 5 тип – неклассифицируемые опухоли.
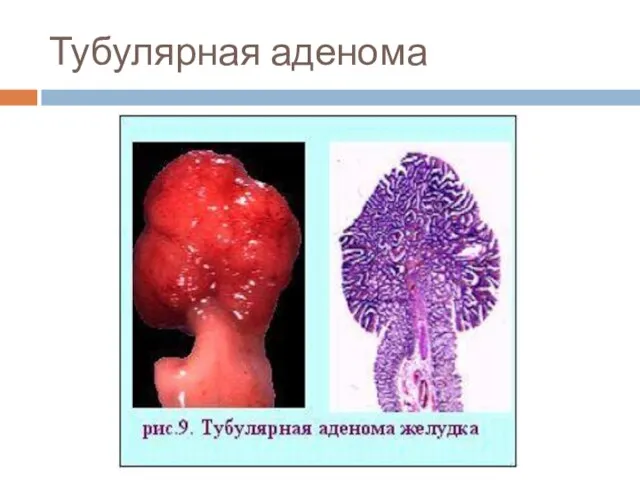
Слайд 21Полиповидная (грибовидная) опухоль
Слайд 24Диффузно-инфильтративная опухоль
Слайд 25Макроскопические типы
раннего рака желудка
Ранним раком желудка считают первичную опухоль категории T1

(инвазия в пределах слизисто-подслизистого слоя) независимо от статуса регионарных лимфатических узлов
■ I тип – возвышенный (высота опухоли больше толщины слизистой оболочки).
■ II тип – поверхностный:
✧ IIa – приподнятый;
✧ IIb – плоский;
✧ IIc – углублённый;
■ III тип – изъязвлённый (язвенный дефект слизистой оболочки).
Слайд 26Классификация TNM (2009)
T –первичная опухоль (глубина инвазии стенки желудка)
Тх Первичная опухоль

не может быть оценена
Т0 Данных о наличии первичной опухоли не выявлено
Tis Карцинома in situ (опухоль в пределах слизистой без инвазии собственной пластинки)/ Тяжелая дисплазия
T1 Собственная пластинка или мышечная пластинка слизистой оболочки, подслизистый слой
Т1а Собственная пластинка или мышечная пластинка слизистой оболочки
Т1b Подслизистый слой
T2 Мышечный слой
T3 Субсероза без инвазии в висцеральную брюшину или прилежащие структуры; также к опухолям этой группы относятся опухоли с инвазией желудочно-ободочной и желудочно-печеночной связки, большого и малого сальников без поражения висцеральной брюшины
T4 Серозная оболочка (висцеральная брюшина) или соседние структуры
Т4а Серозная оболочка (висцеральная брюшина)
Т4b Соседние структуры, такие как селезенка, поперечная ободочная кишка, печень, диафрагма, поджелудочная железа, передняя брюшная стенка, надпочечник, почка, тонкая кишка, забрюшинное пространство.
Слайд 27Классификация TNM (2009)
N –лимфатические узлы, пораженные метастазами
Nx Регионарные лимфатические узлы не

могут быть оценены
N0 Нет метастазов в регионарных лимфатических узлах
N1 От 1 до 2 пораженных лимфатических узлов
N2 От 3 до 6 пораженных лимфатических узлов
N3 7 и более пораженных лимфатических узлов
N3a Метастазы в 7-15 регионарных ЛУ
N3b Метастазы в 16 и более регионарных ЛУ
M - отдаленные метастазы
МХ Недостаточно данных
М0 Нет отдаленных метастазов
М1 Наличие отдаленных метастазов
Слайд 28Группировка по стадиям
Стадия 0: Тis N0 M0
Стадия IA: T1 N0 M0

Стадия IB: T2 N0 M0, T1 N1 M0
Стадия IIA: T3 N0 M0, T2 N1 M0, T1 N2 M0
Стадия IIB: T4a N0 M0, T3 N1 M0, T2 N2 M0, T1 N3M0
Стадия IIIA: T4a N1 M0 T3 N2 M0 T2 N3 M0
Стадия IIIB: T4b N0, N1 M0 T4a, N2 M0 T3 N3 M0
Стадия IIIC: T4b N2-N3 M0, T4a N3 M0
Стадия IV: Любое Т Любое N М1
Слайд 29Клиническая картина. Жалобы
■ Дискомфорт или боль в эпигастральной области (60–90%).
■ Анорексия,

потеря массы тела (50%).
■ Рвота «кофейной гущей», мелена (10–15%).
■ Тошнота, рвота (40%).
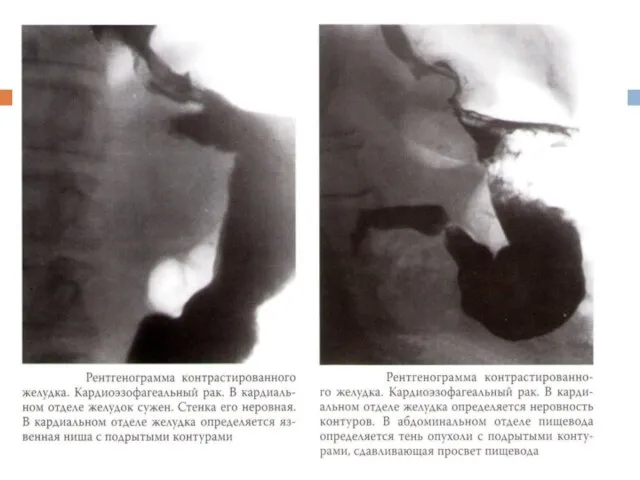
■ Прогрессирующая дисфагия характерна для рака кардии и кар- диоэзофагеального перехода.
■ Быстрое насыщение может свидетельствовать о диффузной ин- фильтративной опухоли.
■ Общая слабость, утомляемость.
■ Чувство переполнения после еды.
■ Повторная рвота ранее съеденной пищей свидетельствует о стенозе привратника при поражении антрального отдела.
■ Особую настороженность следует проявлять при появлении вышеуказанных симптомов у лиц старше 50 лет, относящихся к группе риска по раку желудка
Слайд 30Объективное обследование
■ наличие пальпируемого объёмного образования;
■ асцит;
■ гепатомегалию;
■ бледность

кожи вследствие анемии тяжёлой степени;
■ желтуху;
■ увеличенные лимфатические узлы в левой надключичной области (узел Вирхова);
■ увеличенные левые подмышечные лимфатические узлы (ирландский узел, Айриш);
■ увеличенные периумбиликальные лимфатические узлы (узлы сестры Марии Джозеф);
■ объёмное образование яичников (опухоль Крукенберга);
■ крупный опухолевый узел в тазу, определяемый при ректальном и вагинальном обследовании (метастаз Шницлера);
■ кахексию.
Вышеперечисленные симптомы, как правило, характерны для запущенного опухолевого процесса.
Слайд 31Паранеопластический синдром
■ чёрный акантоз;
■ полимиозит, дерматомиозит;
■ кольцевидная эритема, пемфигоид;
■

деменция, мозжечковая атаксия;
■ мигрирующий тромбофлебит (синдром Труссо);
■ эктопический синдром Кушинга;
■ себорейный кератоз;
■ микроангиопатическая гемолитическая анемия.
Слайд 32Обследование больных
Анамнез и физикальный осмотр.
Осмотр гинекологом у женщин и пальцевое ректальное

исследование у мужчин.
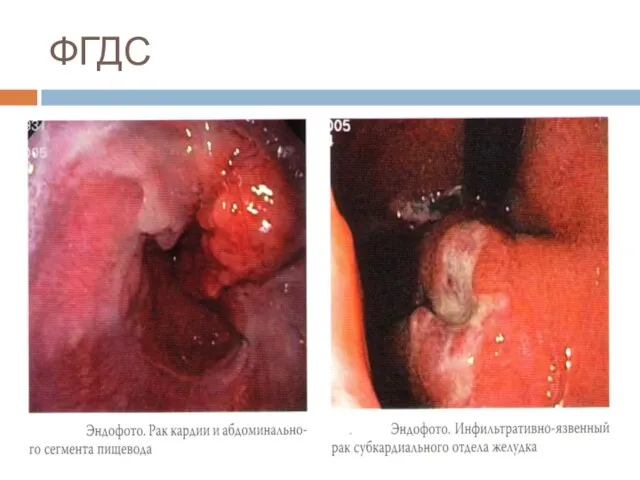
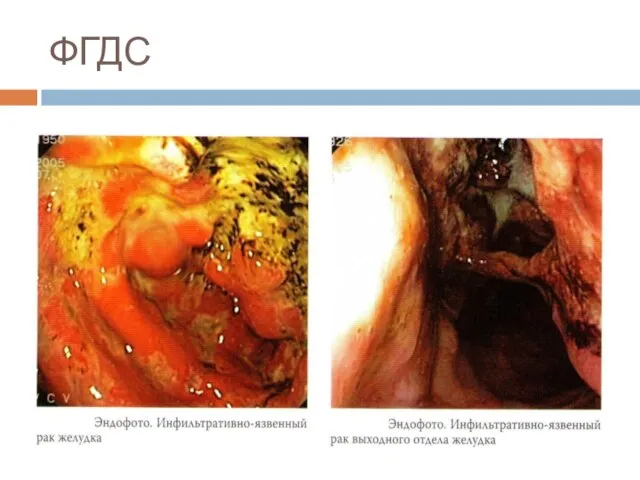
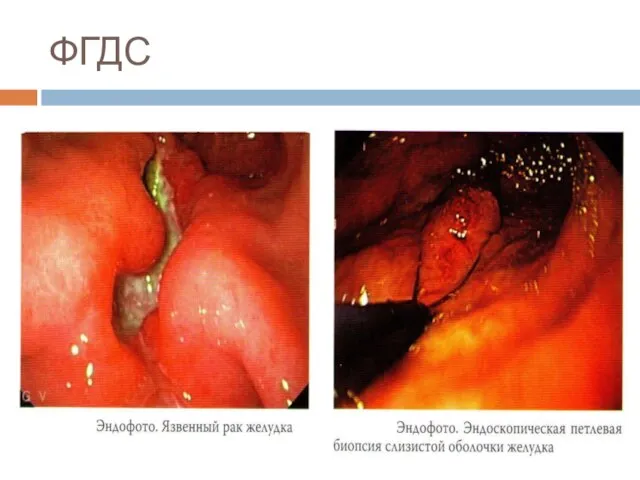
Эндоскопия верхних отделов ЖКТ с хромографией и биопсией.
Гистологическое, цитологическое исследование биопсийного материла.
Рентгенография желудка.
УЗИ органов брюшной полости, забрюшинного пространства, малого таза либо КТ данных областей с пероральным и внутривенным контрастированием.
Рентгенография органов грудной клетки.
Эндосонография (обязательна при планировании эндоскопического лечения или распространении опухоли на кардию и пищевод для объективной оценки уровня верхней границы поражения).
УЗИ шейно-надключичных областей.
Развернутый клинический и биохимический анализы крови.
ЭКГ.
Онкомаркеры РЭА, СА 72-4, СА 19-9, СА-125
Анализ биоптата опухоли на HER2-neu, если диагностированы или заподозрены отдаленные метастазы.
Диагностическая лапароскопия
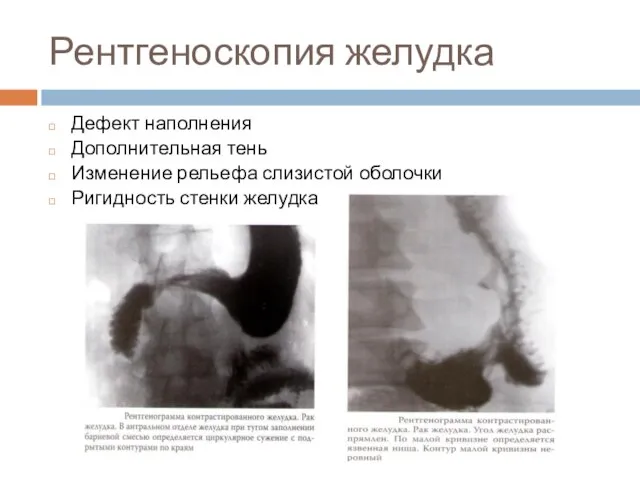
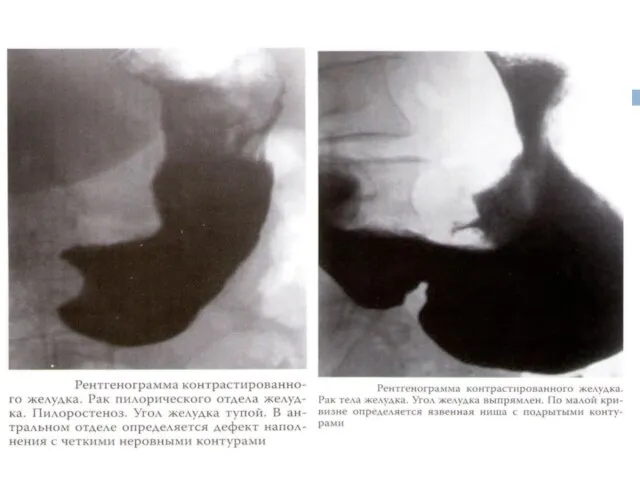
Слайд 36Рентгеноскопия желудка
Дефект наполнения
Дополнительная тень
Изменение рельефа слизистой оболочки
Ригидность стенки желудка
Слайд 39Лечение рака желудка
Цель радикального лечения – достижение 5-летней выживаемости больных.
Цель паллиативного

лечения – увеличение продолжительности и повышение качества жизни больных.
Слайд 40Лечебная тактика
С точки зрения выбора лечебной тактики рак желудка можно условно разделить

на 3 группы.
■ Ранний рак желудка (Tis–T1N0M0).
■ Резектабельный рак желудка I–III стадии, а также резектабельный рак желудка IV стадии без отдалённых гематогенных метастазов и перитонеальной диссеминации.
■ Рак желудка IV стадии (отдалённые метастазы, диссеминация), нерезектабельный местно-распространённый рак желудка, рак на фоне тяжёлой сопутствующей патологии (функционально неоперабельный).
Первые 2 группы подлежат радикальному лечению, последняя – паллиативному.
Слайд 41Лечение раннего рака желудка
В Западной Европе частота раннего рака желудка составляет 10–12%,

а в Японии достигает 40%
Особенность раннего рака желудка – низкая частота лимфогенного метастазирования. Общая частота поражения регионарных лимфатических узлов при опухолях категории Т1 составляет 12,4%
Вышеперечисленные особенности открывают возможности эндоскопического лечения раннего рака желудка.
При планировании эндоскопической резекции слизистой оболочки обязательно выполняют ЭУЗИ для оценки глубины инвазии и состояния лимфатических узлов.
Опухоль иссекают электрокоагулятором единым блоком до мышечного слоя
Удалённый фрагмент исследуют, при обнаружении инвазии в подслизистый слой планируют оперативное лечение
Общая 5-летняя выживаемость после эндоскопических резекций слизистой оболочки составляет 86%, что соответствует таковой при более агрессивных методах хирургического лечения.
Частота местных рецидивов составляет 4,5%, однако повторные резекции позволяют довести излеченность до 90–100%
Слайд 42Лечение резектабельного рака
Основной метод лечения резектабельного рака желудка хирургический.
На этапе дооперационного

обследования проводят предоперационную подготовку, цель которой – максимальное снижение риска предстоящего вмешательства.
Варианты операций: клиновидная резекция, парциальная резекция, пилоросохраняющая резекция, проксимальная субтотальныя резекция желудка – ПСРЖ (про- ксимальная гастрэктомия), гастрэктомия – ГЭ (тотальная гастрэктомия), дистальная субтотальная резекция желудка – ДСРЖ (дистальная гастрэктомия), прочие резекции.
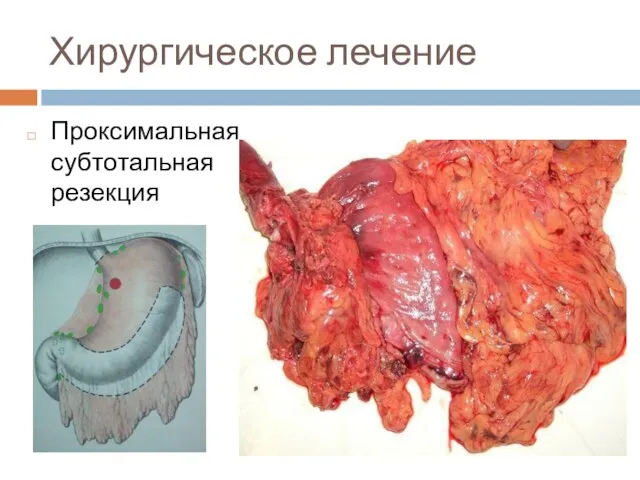
Слайд 43Хирургическое лечение
Проксимальная субтотальная резекция
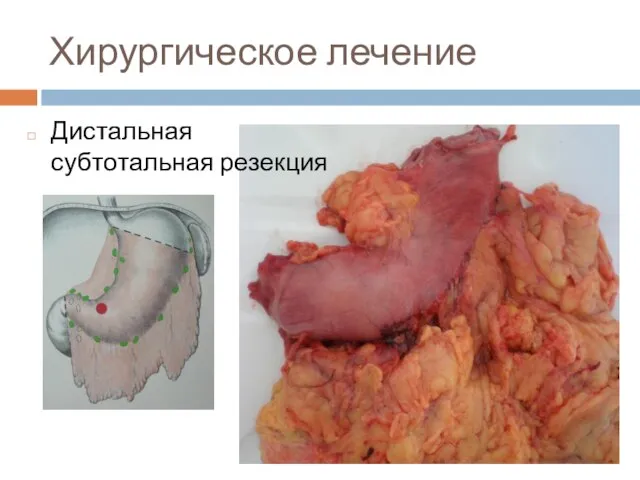
Слайд 44Хирургическое лечение
Дистальная субтотальная резекция
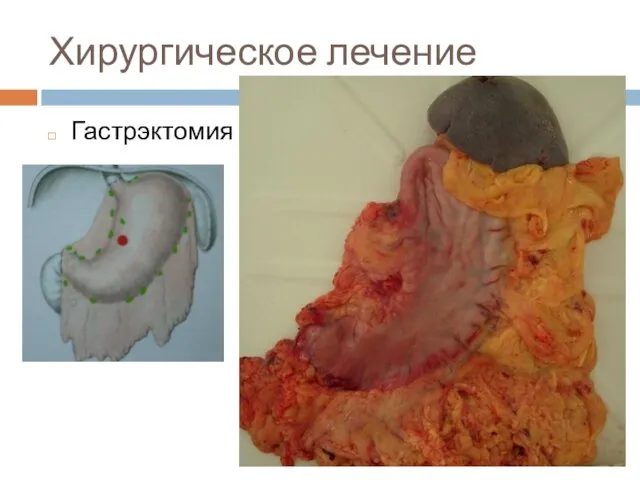
Слайд 45Хирургическое лечение
Гастрэктомия
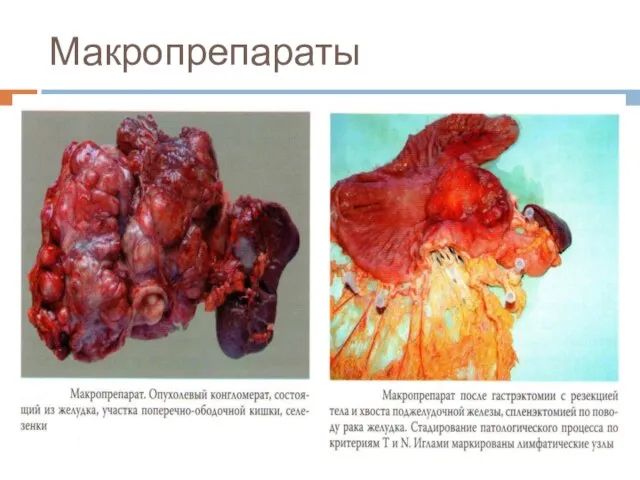
Слайд 46Спленэктомия при удалении желудка
Показание к спленэктомии – прямое прорастание, метастатическое поражение лимфатических
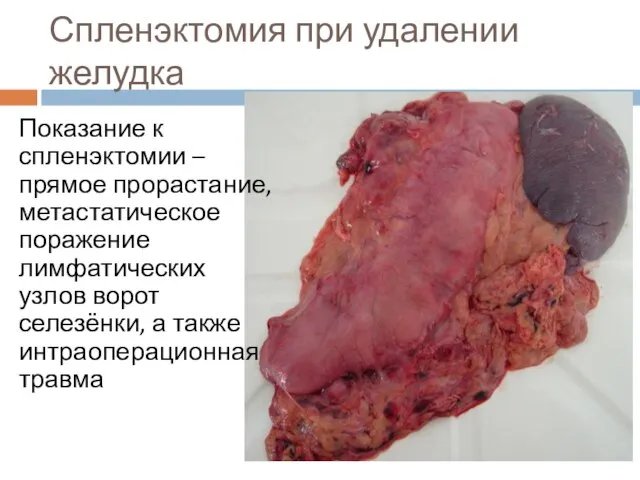
узлов ворот селезёнки, а также интраоперационная травма
Слайд 50Лимфаденэктомия
D0 – отсутствие лимфодиссекции либо неполное удаление перигастральных лимфатических узлов.
D1 (стандартная лимфаденэктомия)

– удаление перигастральных лимфатических узлов (№ 1–6).
D2 (расширенная лимфаденэктомия) – полное удаление лимфатических узлов первого и второго порядка (№ 1–11).
D3 (расширенная лимфаденэктомия) – полное удаление лимфатических узлов первого, второго и третьего порядка (№ 1–16).
D4 (сверхрасширенная лимфаденэктомия, парааортальная лимфаденэктомия) – дополнительное удаление парааортальных лимфатических узлов от устья нижней брыжеечной артерии до бифуркации аорты (№ 16b2), а также лимфатических узлов № 17 и 18
Слайд 51Группы лимфоузлов
(Japanese Research Society for Gastric Cancer,1998)
■ № 1 – правые
паракардиальные лимфатические узлы.
■ № 2 – левые паракардиальные лимфатические узлы.
■ № 3 – лимфатические узлы вдоль малой кривизны.
■ № 4 – лимфатические узлы большой кривизны.
■ № 5 – надпривратниковые лимфатические узлы.
■ № 6 – подпривратниковые лимфатические узлы.
■ № 7 – лимфатические узлы вдоль левой желудочной артерии.
■ № 8 – лимфатические узлы вдоль общей печёночной артерии.
■ № 9 – лимфатические узлы вокруг чревного ствола.
■ № 10 – лимфатические узлы ворот селезёнки.
■ № 11 – лимфатические узлы вдоль селезёночной артерии.
■ № 12 – лимфатические узлы печёночно-двенадцатиперстной связки.
■ № 13 – лимфатические узлы позади головки поджелудочной железы.
■ № 14 – лимфатические узлы вдоль верхних брыжеечных сосудов.
■ № 15 – лимфатические узлы вдоль средних ободочных сосудов.
■ № 16 – парааортальные лимфатические узлы.
■ № 17 – лимфатические узлы на передней поверхности головки поджелудочной железы*.
■ № 18 – лимфатические узлы по нижнему краю поджелудочной железы*.
■ № 19 – поддиафрагмальные лимфатические узлы**.
■ № 20 – лимфатические узлы пищеводного отверстия диафрагмы**.
■ № 110 – нижние параэзофагеальные лимфатические узлы**.
■ № 111 – диафрагмальные лимфатические узлы**.
■ № 112 – лимфатические узлы заднего средостения**.
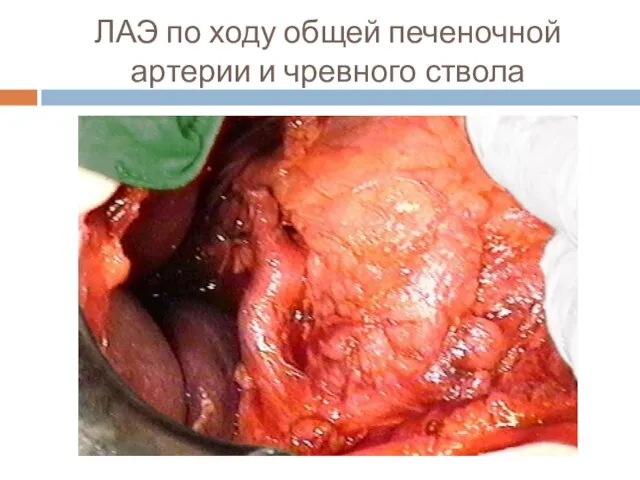
Слайд 52ЛАЭ по ходу общей печеночной артерии и чревного ствола
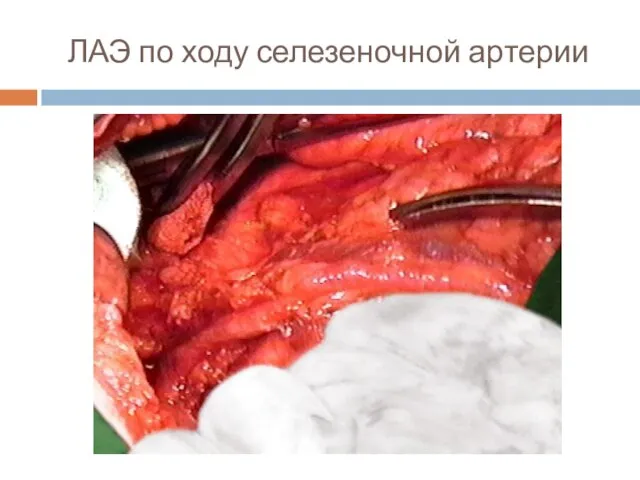
Слайд 53ЛАЭ по ходу селезеночной артерии
Слайд 54Хирургическое лечение
При всех типах радикальных операций показано выполнение расширенной лимфаденэктомии (D2) –
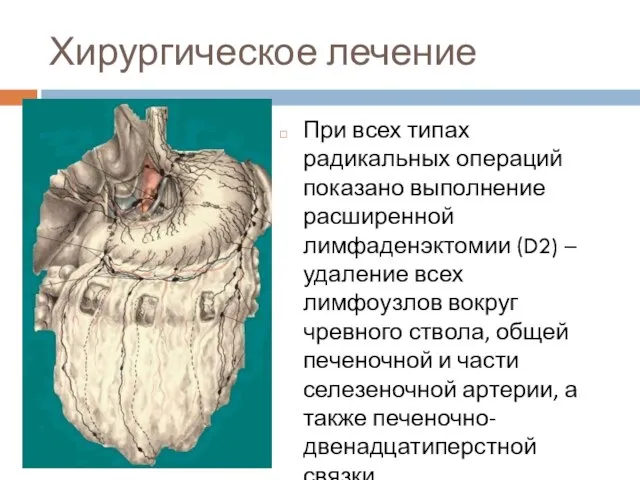
удаление всех лимфоузлов вокруг чревного ствола, общей печеночной и части селезеночной артерии, а также печеночно-двенадцатиперстной связки.
Слайд 55Послеоперационное ведение
■ Дренирование брюшной полости в течение 4–5 дней после операции при

отсутствии осложнений.
■ Активизация больных со 2-х суток после операции, стимуляция кишечника – с 3-x.
■ Зондовое питание (при установке зонда дистальнее анастомоза) проводят с 1-х суток после операции. Начало питания через рот с 4-х суток после ДСРЖ и не ранее 5-х суток после ГЭ и ПСРЖ с предварительным рентгенологическим контролем.
■ Антибактериальная терапия препаратами широкого спектра действия в течение 5–6 дней при отсутствии осложнений.
■ Антикоагулянтная терапия с использованием низкомолекулярных гепаринов в течение 7–14 дней под контролем коагулограммы
Слайд 56Лечение рака IV стадии
Цель лечения больных генерализованным и нерезектабельным раком желудка –

увеличение продолжительности и улучшение качества жизни больных.
Монохимиотерапия малоэффективна
Определённые успехи в лечении диссеминированного рака желудка в последние годы связаны с использованием комбинированной химиотерапии. Обычно используют следующие схемы:
FAM – 5-фторурацил, доксорубицин, митомицин.
FAP – 5-фторурацил, доксорубицин, цисплатин.
ECF – эпирубицин, цисплатин, 5-фторурацил.
ELF – этопозид, 5-фторурацил, лейковорин.
PELF – цисплатин, эпирубицин, лейковорин, 5-фторурацил.
FAMTX – 5-фторурацил, доксорубицин, метотрексат.
FUP – 5-фторурацил, цисплатин.
Слайд 57Лечение рака IV стадии
Паллиативная лучевая терапия в дозе 40 Гр при нерезектабельном

раке желудка позволяет уменьшить болевой синдром, остановить кровотечение, уменьшить дисфагию
При невозможности выполнения паллитивной резекции или гастрэктомии (нерезектабельный процесс) производят симптоматические операции: наложение обходного анастомоза (при стенозе выходного отдела), гастро- и энтеростомию (при дисфагии), перевязку желудочных сосудов (при кровотечении).
Слайд 58Лечение рака IV стадии
Паллиативное эндоскопическое лечение.
✧ Эндоскопическая реканализация с использованием лазера

по- зволяет облегчить дисфагию у 75–93% больных.
✧ Стентирование опухоли – альтернатива хирургическому шунтированию.
✧ Остановка кровотечения с помощью аргоноплазменной или лазерной коагуляции
Циторедуктивная хирургия.
✧ Выполнение перитонэктомии в сочетании с гипертермической внутрибрюшной химиотерапией у больных раком желудка с перитонеальной диссеминацией позволяет увеличить продолжительность жизни до 18 мес у ограниченного контингента больных.
✧ При единичных изолированных метастазах рака желудка в печень резекция последней позволяет достичь 5-летней выживаемости у 18–34% больных
Слайд 59Лекарственное лечение больных с отдаленными метастазами (М1) (Практические рекомендации РОКО, 2014)
Больные с

IV стадией заболевания являются кандидатами для проведения паллиативной химиотерапии. Обычно используются режимы, включающие цисплатин, фторурацил и антрациклины.
Режимы CF и ECF на сегодняшний день являются наиболее распространенными. Доцетаксел повышает активность цисплатина /фторурацила у больных с ЕСОG 0-1, однако сопровождается значительным ростом токсичности.
В классических режимах цисплатин (С) может быть заменен на оксалиплатин (О), а 5-фторурацил (F) – на капецитабин (Х).
Слайд 60Схемы химиотерапии (РОКО, 2014)
ОБЯЗАТЕЛЬНЫЕ РЕКОМЕНДАЦИИ:
Монохимиотерапия
• 5-фторурацил: 800 мг/м2/сут в виде

постоянной инфузии в течение 5 суток;
• Капецитабин: 2500 мг/м2/сут, р.о. (в 2 приема) с 1-го по 14-й день, каждые 3 недели.
Полихимиотерапия
• CF: цисплатин 100 мг/м2 в 1-й день + 5-фторурацил, длительные инфузии, 1000мг/м2 / сут в 1-й – 5-й дни, каждые 4 недели;
• ECF: эпирубицин 50 мг/м2 либо доксорубицин 40мг/м2 в 1-й день + цисплатин 60 мг/м2 в 1-й день + 5-фторурацил 200 мг/м2 / сутки, постоянная внутривенная инфузия, цикл повторяется каждые 3 недели.
Слайд 61Схемы химиотерапии (РОКО, 2014)
РАСШИРЕННЫЕ РЕКОМЕНДАЦИИ:
• FOLFOX: оксалиплатин 100мг/м2 в 1д. +

лейковорин 200мг/м2 2-час. инфузия + 5-фторурацил 400мг/м2 болюсно + 5-фторурацил 600мг/м2 22-час. инфузия в 1-й – 2-й дни каждые 2 недели;
• XP: цисплатин 80мг/м2 в 1-й день + капецитабин 1000мг/м2 2 раза в день с 1-го по 14-й дни цикла, каждые 3 недели;
• EOX: эпирубицин 50 мг/м2 либо доксорубицин 40мг/м2 в 1-й день + оксалиплатин 130мг/м2 в 1-й день + капецитабин 625мг/м2 2 раза в день постоянно, каждые 3 недели;
• СарОХ (XELOX): оксалиплатин 130мг/м2 в/в в 1 д. + капецитабин по 1000мг/м2 2 раза в день р.о. 1-й – 14-й дни, каждые 3нед;
• DСF: доцетаксел 75 мг/м2 в 1-й день + цисплатин 75 мг/м2 в 1-й день + 5-фторурацил длительные инфузии 750мг/м2 /сут в 1-й – 5-й дни, каждые 3 недели (только у молодых больных в хорошем общем состоянии, в специализированных центрах);
• XP + Trastuzumab: цисплатин 80мг/м2 в 1-й день + капецитабин 1000мг/м2 2 раза в день с 1-го по 14-й дни цикла + трастузумаб 8 мг/кг (нагрузочная доза) в 1-й день, далее – в поддерживающей дозе 6 мг/кг в 1-й день, каждые 3 недели (только у больных с гиперэкспрессией HER2/neu в опухоли).
Слайд 62Химиолучевая терапия (РОКО, 2014)
5-фторурацил 425 мг/м2 и лейковорин 20 мг/м2 с 1-го

по 5-й дни, далее с 28-го дня лучевая терапия 45 Гр (5 дней в неделю 5 недель фракциями по 1,8 Гр)
+ 5-фторурацил 400 мг/м2 и лейковорин 20 мг/м2 в первые 4 и последние 3 дня лучевой терапии.
Далее через месяц после окончания лучевой терапии – 2 цикла: 5-фторурацил 425 мг/м2 и лейковорин 20 мг/м2 с 1-го по 5-й дни через 28 дней.
Слайд 63Прогноз
Прогноз при раке желудка определяется стадией заболевания и характером проведённого лечения.
■

В отсутствие лечения ни один больной не доживает до 5-летнего рубежа. Медиана выживаемости составляет 6 мес.
■ После радикального хирургического лечения 5-летняя выживаемость в зависимости от окончательной стадии заболевания составляет:
✧ IA – 95%;
✧ IB – 85%;
✧ II – 54%;
✧ IIIA – 37%;
✧ IIIB – 11%;
✧ IV – 7%.
Слайд 64Факторы неблагоприятного прогноза
■ Наличие опухоли по краю резекции.
■ Диффузно-инфильтративная форма роста

(linitis plastica).
■ Инвазия сосудов.
■ Проксимальная локализация опухоли.
■ Молодой возраст.
■ Значительная потеря массы тела до начала лечения.
Слайд 65Профилактика
сбалансированное питание, с достаточным и регулярным употреблением свежих фруктов и зеленых овощей,

использование для хранения продуктов их замораживания вместо соления, копчения и консервирования;
отказ от курения и регулярного употребления крепких алкогольных напитков;
своевременное выявление и санация предопухолевых заболеваний.














































 Ветер истории дует- Он развернул паруса… Видится замок Артура, Леди Гиневы глаза…
Ветер истории дует- Он развернул паруса… Видится замок Артура, Леди Гиневы глаза… Особенности суицида в разные возрастные периоды
Особенности суицида в разные возрастные периоды Бур лун
Бур лун ПРАВИЛЬНЫЕ МНОГОГРАННИКИ
ПРАВИЛЬНЫЕ МНОГОГРАННИКИ Изделия из теста
Изделия из теста Рисунок кистей рук
Рисунок кистей рук Презентация на тему Мораль и нравственность
Презентация на тему Мораль и нравственность Проверяем знания
Проверяем знания Функциональная схема компьютера
Функциональная схема компьютера  Методы маркетинга персонала
Методы маркетинга персонала investitsii_5
investitsii_5 Колбасные кейсы. Проведения промо-акции с нестандартным подходом к тестированию продукции
Колбасные кейсы. Проведения промо-акции с нестандартным подходом к тестированию продукции «Есть в озере Псковском три острова чудных…»
«Есть в озере Псковском три острова чудных…» The Big Bang Social Theory!
The Big Bang Social Theory! Mother’s Day part2
Mother’s Day part2 Презентация на тему Книжный червь Bookworms
Презентация на тему Книжный червь Bookworms Сердце милая сторонка
Сердце милая сторонка Маркетинговые исследования в рекреационной сфере Крыма
Маркетинговые исследования в рекреационной сфере Крыма Последовательная обработка данных
Последовательная обработка данных  МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ ДЕТЕЙ С АПЛАСТИЧЕСКИМИ АНЕМИЯМИ
МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ ДЕТЕЙ С АПЛАСТИЧЕСКИМИ АНЕМИЯМИ Соломон
Соломон Презентация на тему Озеро Тургояк (Миасс)
Презентация на тему Озеро Тургояк (Миасс)  Правила процедуры
Правила процедуры Верстальщик
Верстальщик Экологическое право
Экологическое право Презентация на тему США 1945-1963
Презентация на тему США 1945-1963  Вологодский филиал РАНХиГС
Вологодский филиал РАНХиГС Презентация по английскому my animals 2 класс
Презентация по английскому my animals 2 класс