Содержание
- 2. ОБЩИЕ ВОПРОСЫ РЕАНИМАТОЛОГИИ И РЕАНИМАЦИИ Реаниматология - наука об оживлении (re - вновь, аттаге - оживлять),
- 3. Реанимация - это непосредственно процесс оживления организма при проведении специальных реанимационных мероприятий (Неговский В.А.,1975). В настоящее
- 4. Неотложное состояние — совокупность симптомов (клинических признаков), требующих оказания первой помощи, неотложной медицинской помощи, либо госпитализации
- 5. Терминальное состояние- пограничное состояние между жизнью и смертью, когда в силу различных причин происходит столь выраженное
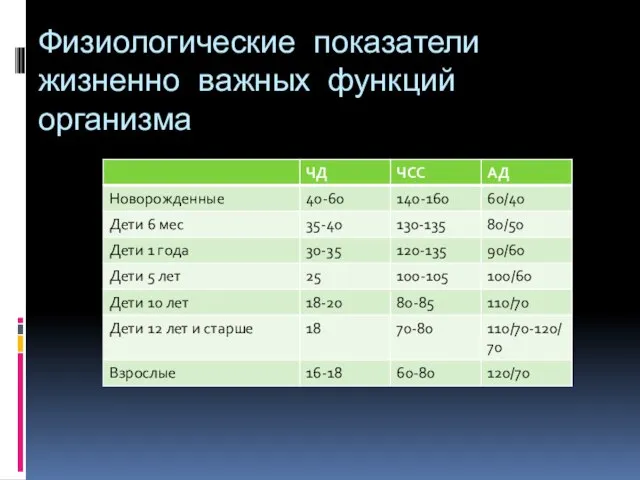
- 6. Физиологические показатели жизненно важных функций организма
- 7. Виды и клинические проявления терминальных состояний
- 8. Преагональное состояние: Сознание резко угнетено или отсутствует. Кожные покровы бледные или цианотичные. АД прогрессивно снижается вплоть
- 9. Агония: Этот этап является предшественником смерти и характеризуется последними проявлениями жизнедеятельности организма. В этом периоде умирания
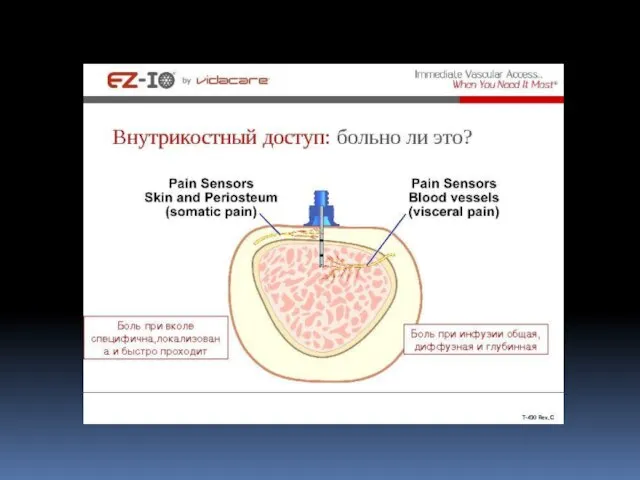
- 10. Клиническая смерть - обратимый этап умирания, переходный период между жизнью и смертью. На данном этапе прекращается
- 11. Признаки клинической смерти Основные: - отсутствие сознания - отсутствие дыхания - отсутствие пульсации на магистральных сосудах
- 12. Остановка кровообращения
- 13. Причины ОК (первичные) Кардиальные: -патология сердечной мышцы; -патология проводящей системы; -патология клапанного аппарата. Экстракардиальные: -поражение электрическим
- 14. Причины ОК (вторичные) Приводящие к быстрой остановке сердца: -альвеолярная аноксия (отек легких или ингаляция токсических газов
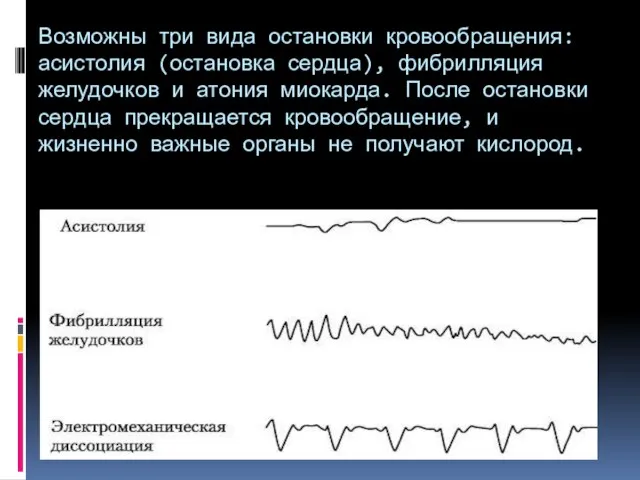
- 15. Возможны три вида остановки кровообращения: асистолия (остановка сердца), фибрилляция желудочков и атония миокарда. После остановки сердца
- 16. Асистолия характеризуется прекращением сокращений предсердий и желудочков. Ее условно можно подразделить на внезапную и наступающую после
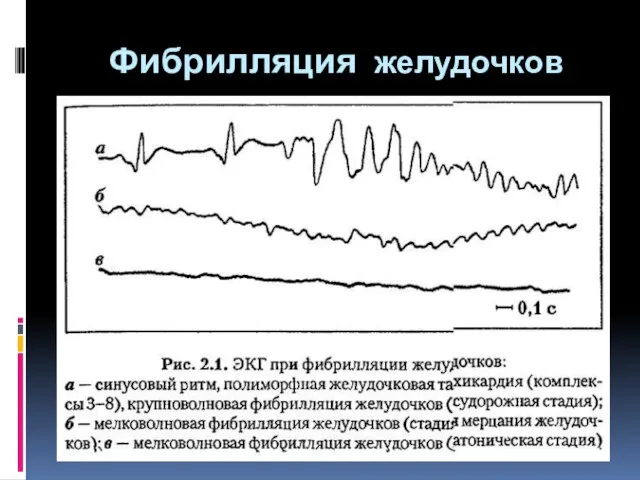
- 17. Фибрилляция желудочков характеризуется внезапным появлением дискоординации в сокращениях миокарда, быстро приводящей к остановке сердца и кровообращения.
- 18. В развитии фибрилляции желудочков выделяют 4 стадии: А - трепетание желудочков, продолжающееся 2 с, при котором
- 19. Фибрилляция желудочков
- 20. Атония миокарда («неэффективное сердце») характеризуется потерей мышечного тонуса. Она является завершающей стадией любого вида остановки сердечной
- 21. Электромеханическая диссоциация 8 обратимых причин 4 «Т» 4 «Г» Токсические нарушения; Тампонада сердца; Торакальная причина (напряженный
- 22. Остановка дыхания
- 23. К внелегочным остановки дыхания причинам относят: • нарушение центральной регуляции дыхания: а) острые сосудистые расстройства (тромбоэмболии
- 24. Легочные причины: • обструктивные расстройства: а) закупорка дыхательных путей инородными телами и мокротой, рвотными массами, околоплодными
- 25. Симптомы остановки дыхания При остановке дыхания у пациента нарушается сознание, кожные покровы становятся цианотичными (если нет
- 26. Биологическая смерть- это необратимый процесс гибели клеток органов и систем на фоне ишемических повреждений, при котором
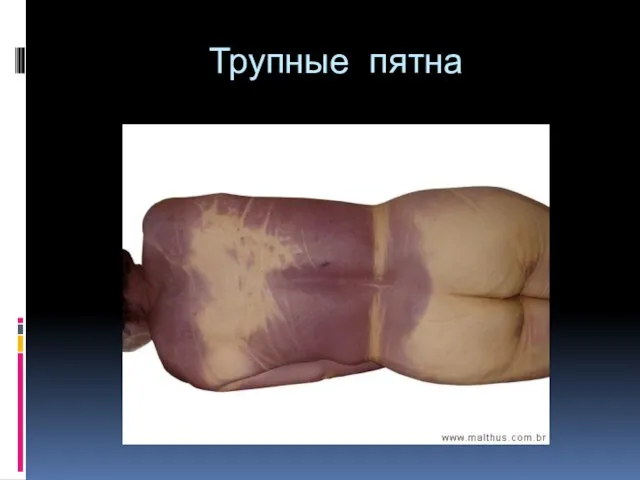
- 27. Признаки биологической смерти Ранние: - сухость и помутнение роговицы - симптом Белоглазова -отсутствие сознания, дыхания и
- 28. Трупные пятна
- 29. Трупное окоченение
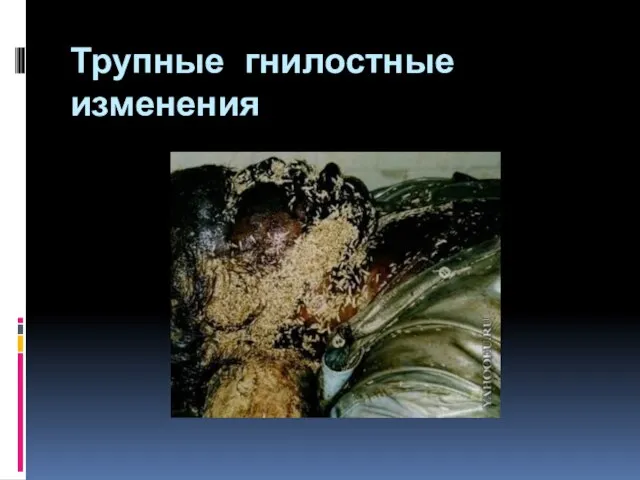
- 30. Трупные гнилостные изменения
- 31. Травма несовместимая с жизнью
- 32. «Мозговая (социальная) смерть» - данный диагноз появился в медицине с развитием реаниматологии. Иногда в практике врачей-реаниматологов
- 33. Статистика скоропостижной смерти Число исследованных случаев: 21175 Этиология Количество (%) Первичная сердечная смерть 17451 82.4 Несердечные
- 34. Внезапная сердечная смерть (ВСС) - неожидаемая смерть от сердечных причин, произошедшая в течение 1 часа после
- 35. Почти в 85% случаев непосредственным механизмом прекращения кровообращения при ВСС является фибрилляция желужочков, в остальных 15%
- 36. Сердечно-легочная реанимация (СЛР) -базовая (одним спасателем, либо при отсутствии возможности проведения РСЛР) -расширенная (РСЛР)
- 37. БАЗОВАЯ СЛР Установление факта ВОК (клинической смерти); Закрытый массаж сердца; Обеспечение проходимости ДП простейшими методами; ИВЛ
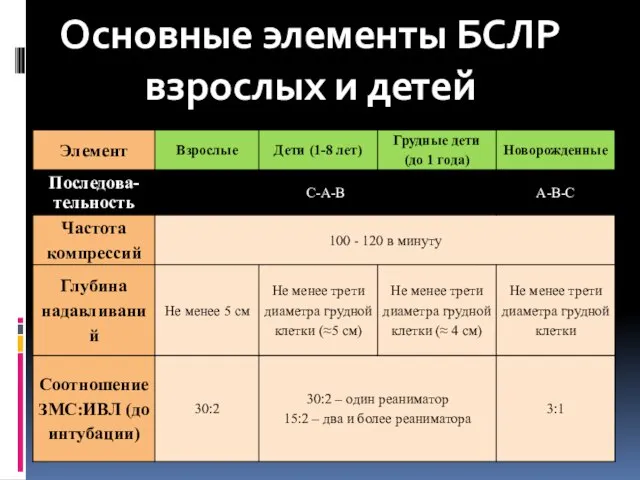
- 38. Основные элементы БСЛР взрослых и детей
- 39. Расширенная СЛР Установка факта ВОК Закрытый массаж сердца (ручной, кардиопамп) Обеспечение проходимости ДП (в т.ч. С
- 40. Установление факта остановки кровообращения 1. Отсутствие пульсации на крупных артериальных стволах - наиболее ранний симптом. 2.
- 41. Закрытый массаж сердца Компрессии производятся основанием ладони, пальцы расположены перпендикулярно грудине; Руки выпрямлены в локтях, перпендикулярны
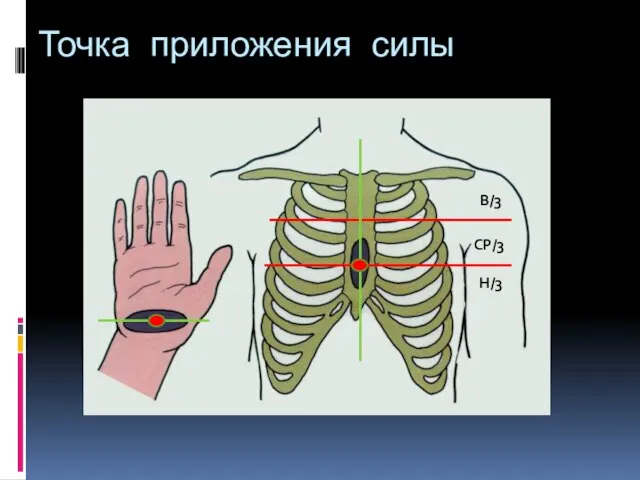
- 42. Точка приложения силы В/3 СР/3 Н/3
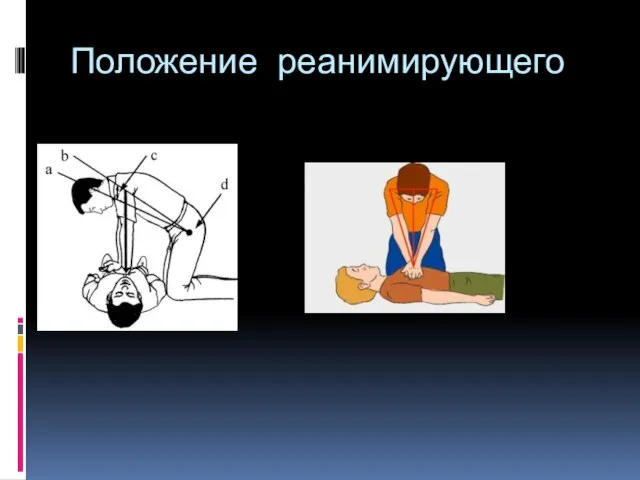
- 43. Положение реанимирующего
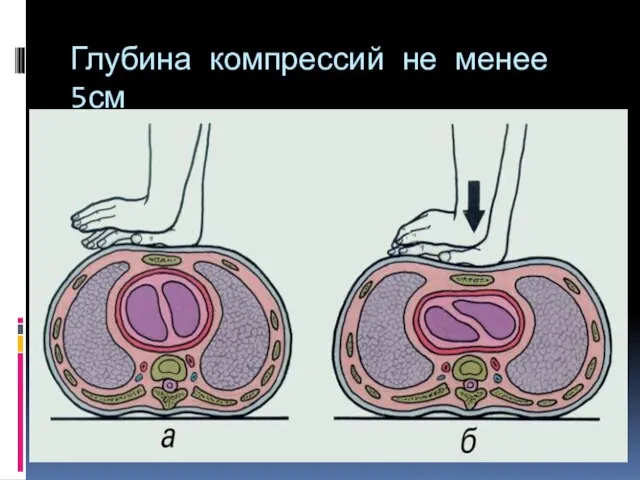
- 44. Глубина компрессий не менее 5см
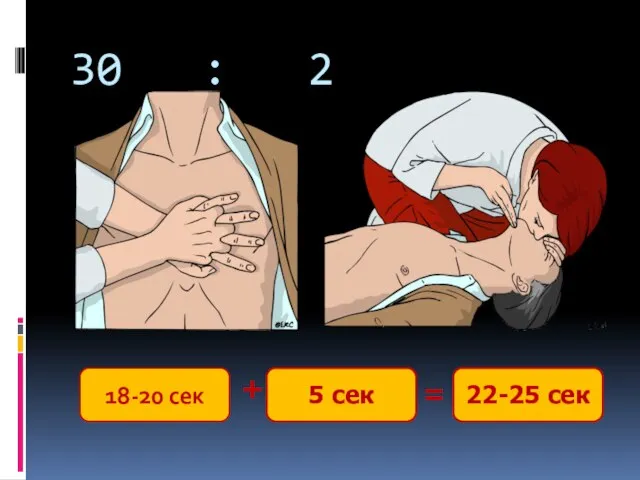
- 45. Соотношение ЗМС/ИВЛ 30:2 Не зависимо от числа реанимирующих при негерметизированных дыхательных путях!
- 46. 30 : 2 18-20 сек + 5 сек = 22-25 сек
- 47. Переход между элементами базовой СЛР
- 48. При выполнении ЗМС и ИВЛ приоритетнее правильные компрессии с минимальными, строго оговоренными паузами; 2 вдоха =
- 49. При увеличении паузы в ЗМС с 5 до 7 секунд число компрессий за 2 минуты уменьшается
- 50. Правила перехода между элементами базовой СЛР Корпус реаниматора смещается только вперёд и назад, при расположении за
- 51. ПАУЗЫ В ЗАКРЫТОМ МАССАЖЕ СЕРДЦА ДОЛЖНЫ БЫТЬ МИНИМАЛЬНЫ ! Допустимы паузы в ЗМС для: проведения 2х
- 52. КАРДИОПАМП
- 53. Обеспечение проходимости дыхательных путей
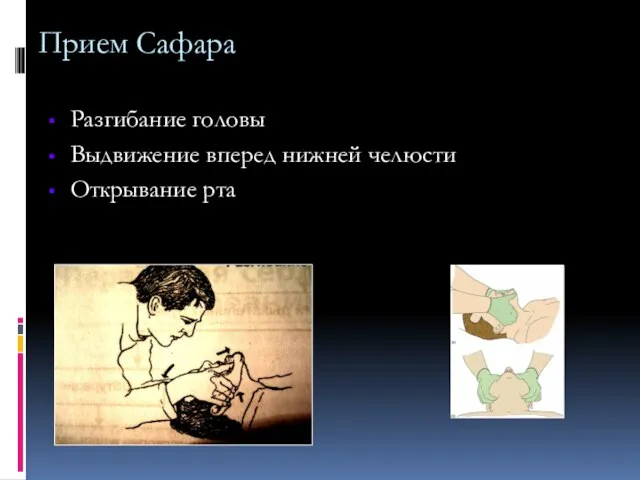
- 54. Прием Сафара Разгибание головы Выдвижение вперед нижней челюсти Открывание рта
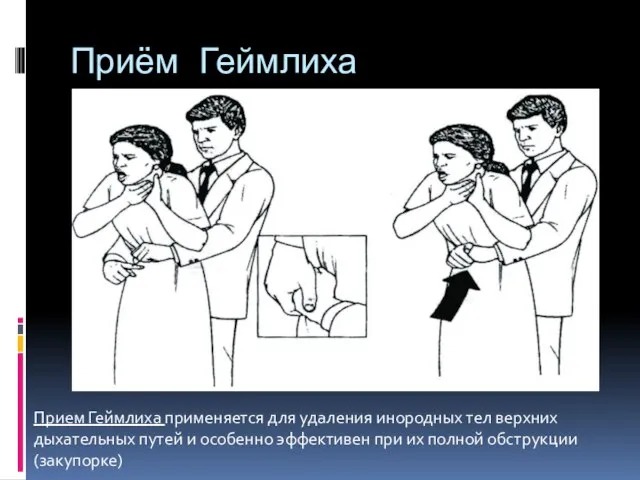
- 55. Приём Геймлиха Прием Геймлиха применяется для удаления инородных тел верхних дыхательных путей и особенно эффективен при
- 56. Приём Геймлиха
- 57. Нарушение проходимости верхних дыхательных путей Или повернув пострадавшего на бок с упором живота в свои колени,
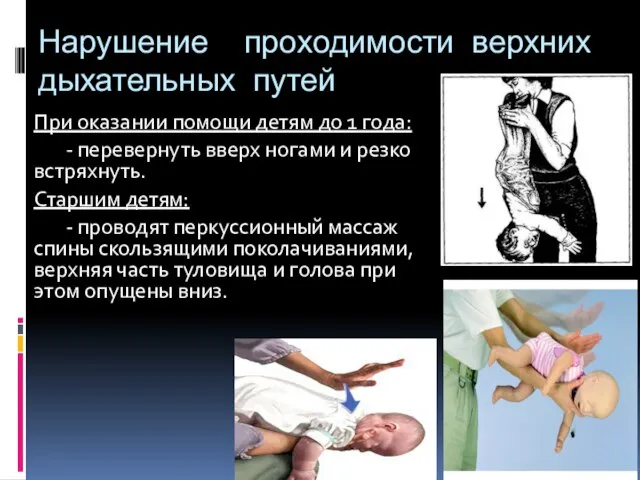
- 58. Нарушение проходимости верхних дыхательных путей При оказании помощи детям до 1 года: - перевернуть вверх ногами
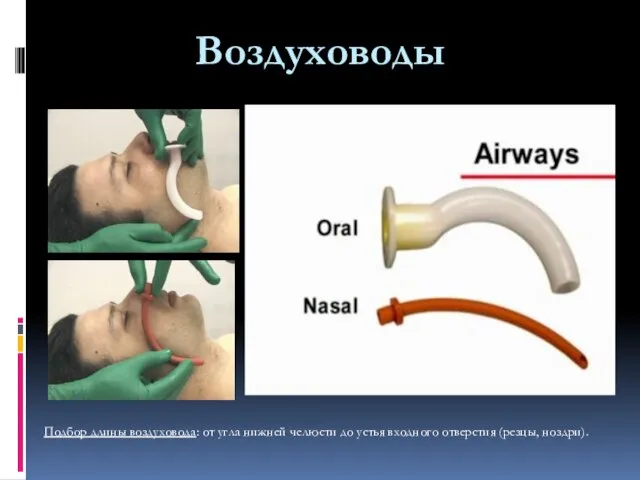
- 60. Воздуховоды Подбор длины воздуховода: от угла нижней челюсти до устья входного отверстия (резцы, ноздри).
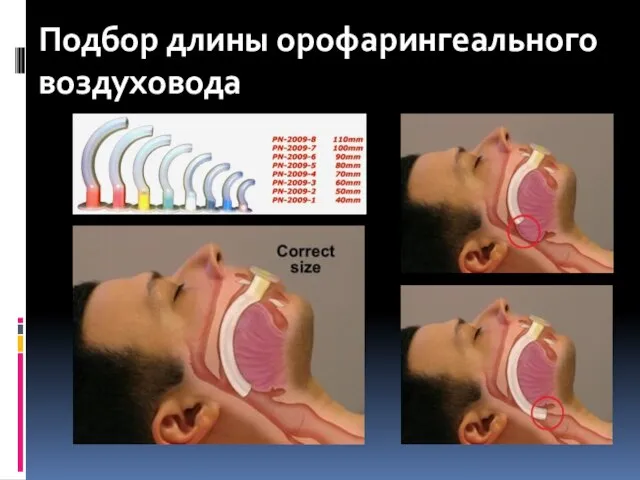
- 61. Подбор длины орофарингеального воздуховода
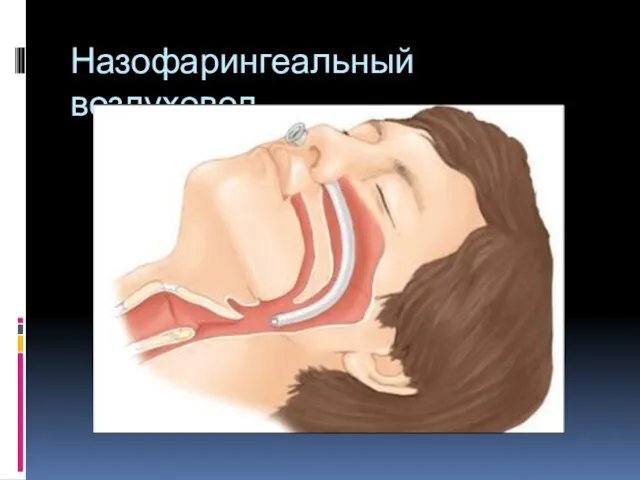
- 62. Назофарингеальный воздуховод
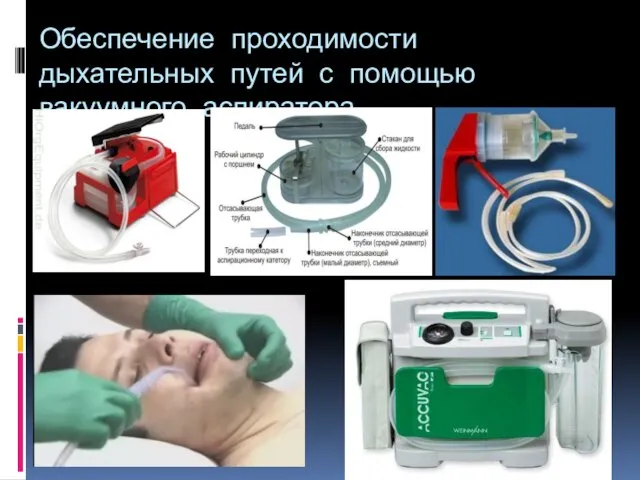
- 63. Обеспечение проходимости дыхательных путей с помощью вакуумного аспиратора
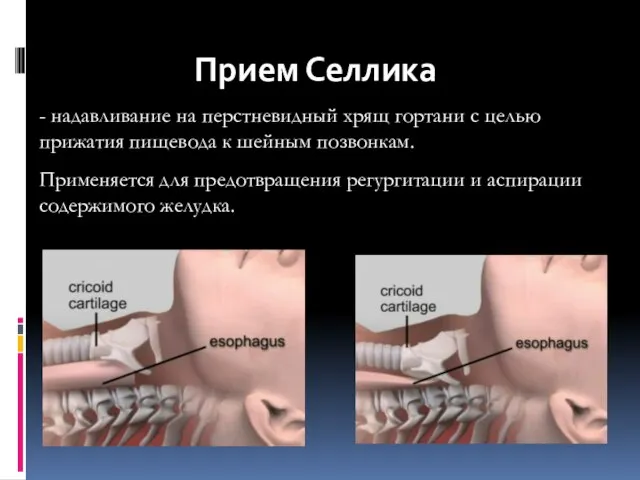
- 64. Прием Селлика - надавливание на перстневидный хрящ гортани с целью прижатия пищевода к шейным позвонкам. Применяется
- 65. Регургитация -перемещение желудочного содержимого в направлении, противоположном физиологическому в результате сокращения мышц желудка. Аспирация - проникновение
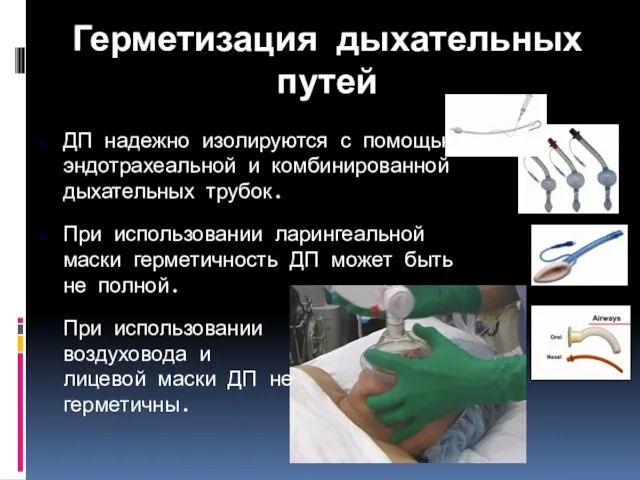
- 66. Герметизация дыхательных путей ДП надежно изолируются с помощью эндотрахеальной и комбинированной дыхательных трубок. При использовании ларингеальной
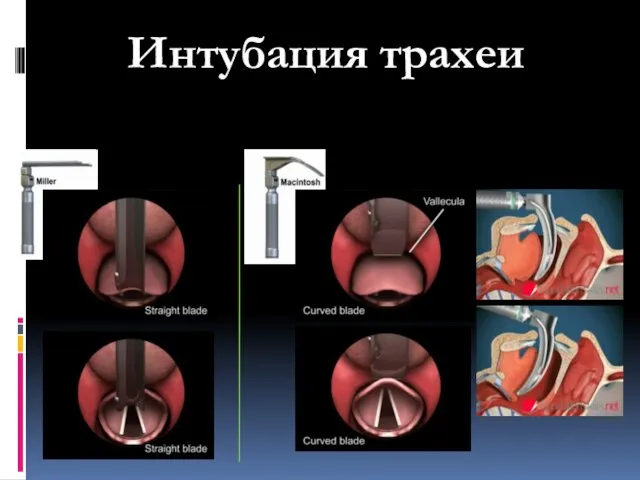
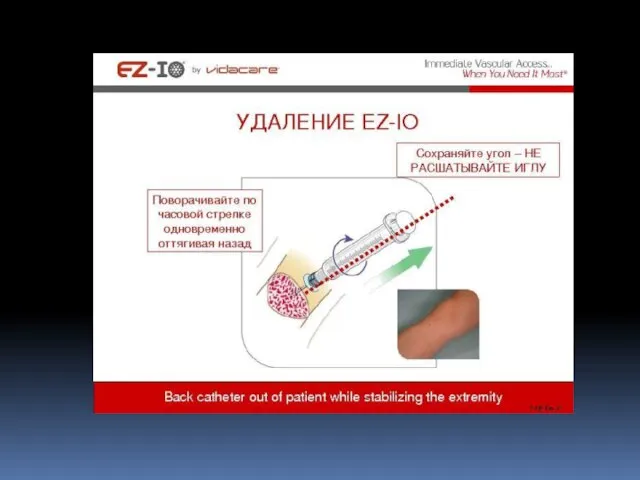
- 67. Интубация трахеи – манипуляция, обеспечивающая проходимость верхних дыхательных путей путем введения в трахею эндотрахеальной трубки с
- 68. Достоинства: надежная герметизация ДП (защита от аспирации, возможность совмещать искусственный вдох с компрессиями грудной клетки); возможность
- 69. Показания для интубации трахеи Показания к проведению: Абсолютные: 1. Терминальные состояния, требующие проведения сердечно-легочной реанимации или
- 70. Показания для интубации трахеи Относительные: (подразумевают принятие решение об интубации трахеи в каждом случае индивидуально, в
- 71. Оснащение: Ларингоскоп; Набор эндотрахеальных трубок; Стилет (проводник); Шприц для раздувания манжетки; Аспиратор; Дыхательный мешок; Фонендоскоп; Средство
- 72. Техника проведения 1. Больной лежит в положении на спине с запрокинутой назад головой. 2. Предпочтительно использование
- 73. 5. Ларингоскоп берется в левую руку. Клинок вводится в ротовую полость строго по средней линии, отодвигая
- 74. Интубация трахеи
- 76. Физикальные признаки: визуальный контроль продвиже-ния трубки, уровня нахождения манжетки; - равномерные экскурсии грудной клетки; - появление
- 77. Осложнения при неправильном проведении манипуляции Повреждение слизистой ротовой полости, глотки, гортани. Повреждение зубов пациента. NB! Травматический
- 78. Запись в карте вызова время: Произведена интубация трахеи, методом прямой ларингоскопии, с первой попытки, трубкой №…,
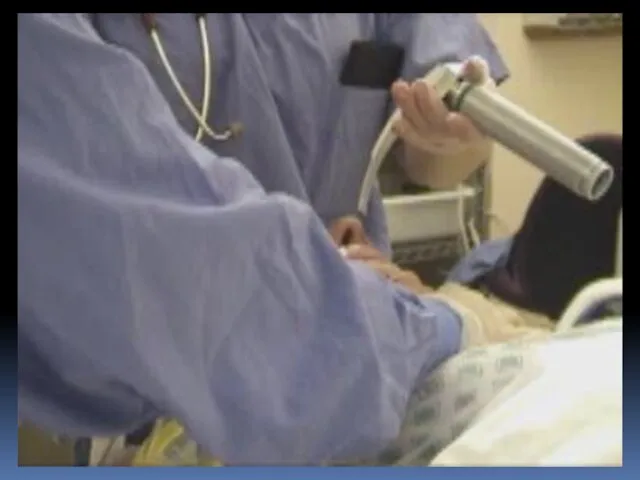
- 79. Ларингеальная маска Достоинства: Вводится вслепую; Малотравматична; Не требует остановки ЗМС при установке. Недостатки: Не обеспечивает полной
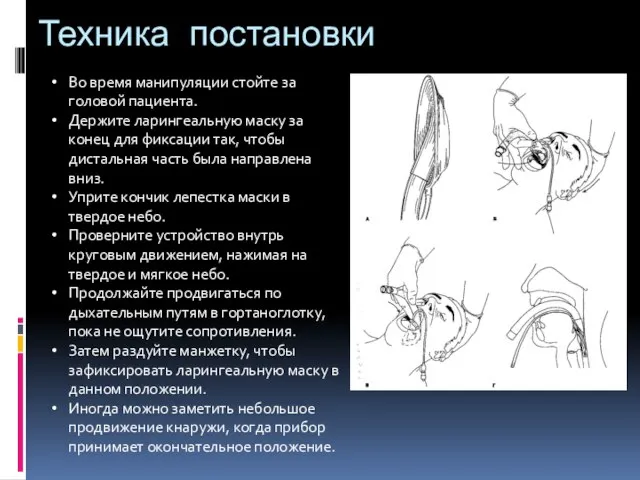
- 80. Техника постановки Во время манипуляции стойте за головой пациента. Держите ларингеальную маску за конец для фиксации
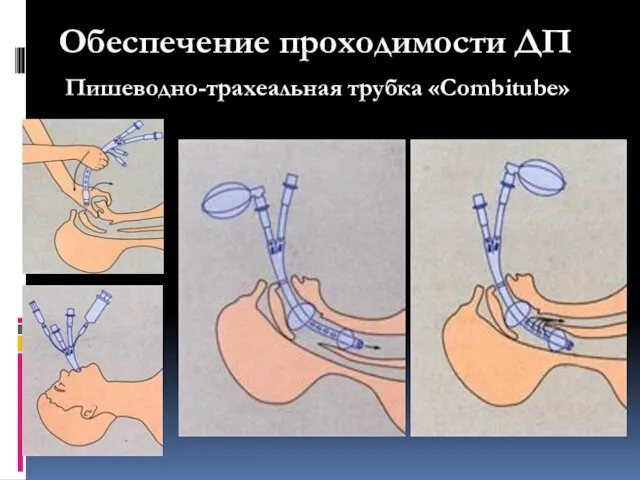
- 82. Пишеводно-трахеальная трубка «Сombitube» Достоинства: Вводится вслепую; Вентиляция возможна как при расположении трубки в трахее, так и
- 83. Обеспечение проходимости ДП Пишеводно-трахеальная трубка «Сombitube»
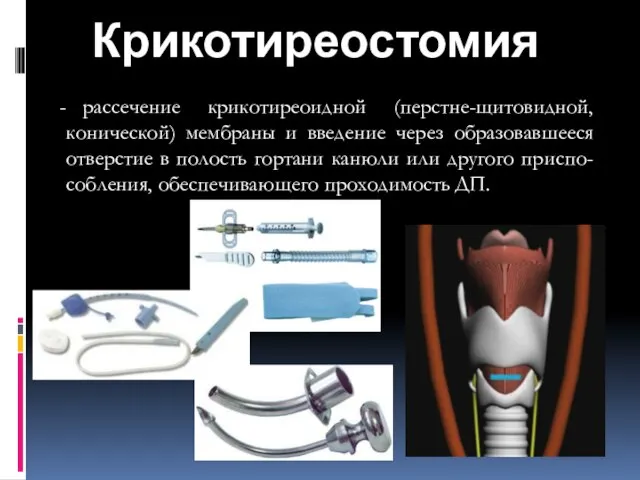
- 85. Крикотиреостомия рассечение крикотиреоидной (перстне-щитовидной, конической) мембраны и введение через образовавшееся отверстие в полость гортани канюли или
- 86. Коникотомия – манипуляция, направленная на восстановление проходимости дыхательных путей при их обтурации в надсвязочном пространстве. Является
- 87. Крикотиреостомия (Коникопункция, коникотомия) Коникопункция- одномоментный прокол конической связки иглой или стилетом. Коникотомия – рассечение конической связки
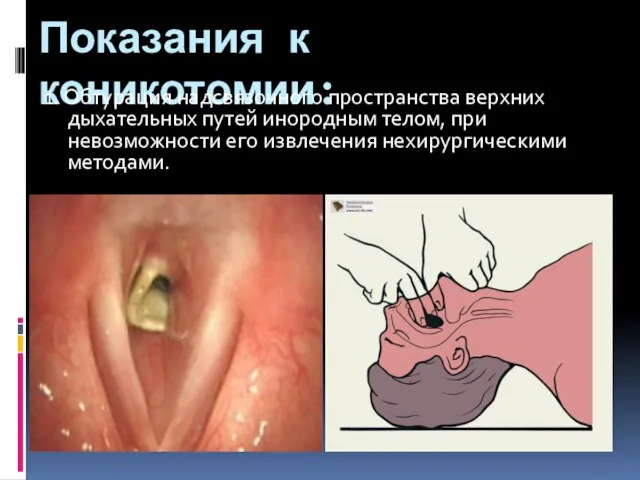
- 88. Показания к коникотомии: 1. Обтурация надсвязочного пространства верхних дыхательных путей инородным телом, при невозможности его извлечения
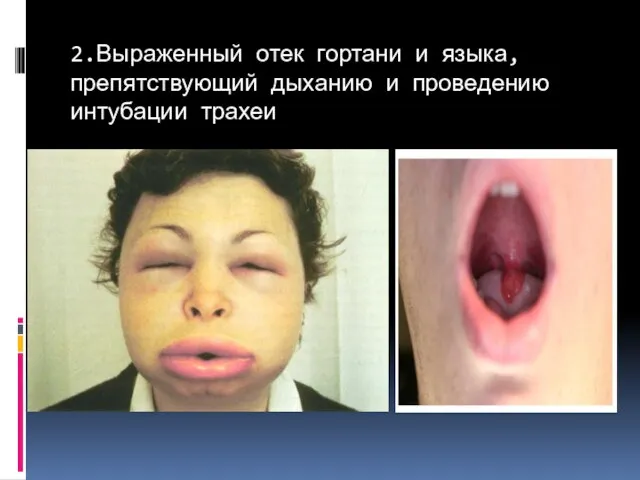
- 89. 2.Выраженный отек гортани и языка, препятствующий дыханию и проведению интубации трахеи
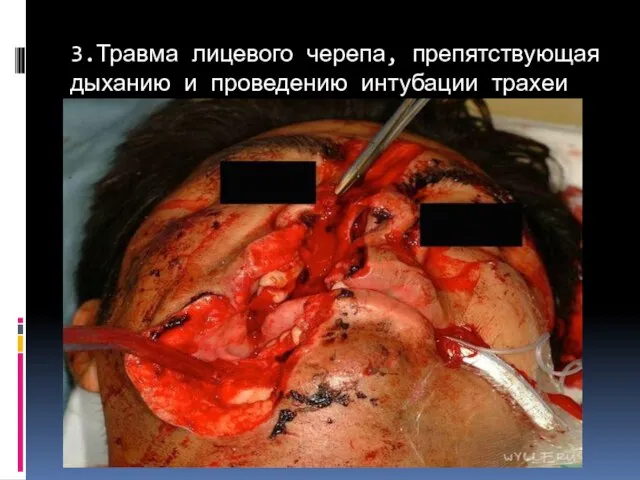
- 90. 3.Травма лицевого черепа, препятствующая дыханию и проведению интубации трахеи
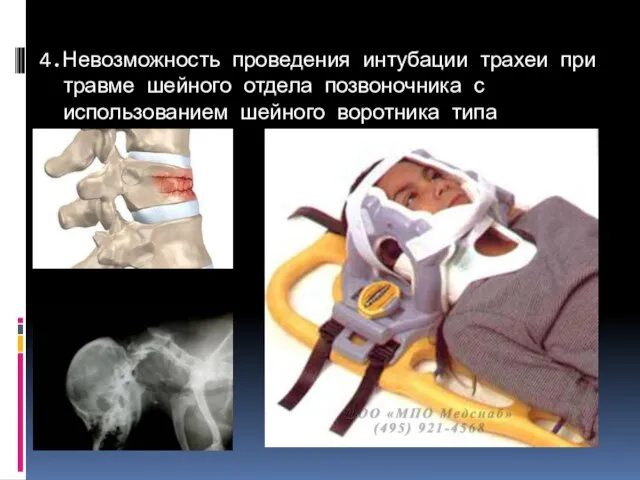
- 91. 4.Невозможность проведения интубации трахеи при травме шейного отдела позвоночника с использованием шейного воротника типа PHILADELPHIA
- 92. Оснащение для коникотомии 1. Стерильные перчатки. 2. Раствор антисептика. 3. Одноразовый набор «Минитрахеостомия» («Portex», Великобритания): скальпель
- 93. «Минитрахеостомия» («Portex», Великобритания): скальпель с ограниченным по длине лезвием; пластиковый проводник (интродьюсер); трахеостомическая канюля; санационный катетер;
- 94. «TracheoQuick» («RUSCH GmbH», Германия): пластиковая канюля (детская/взрослая - 2,0/4,0 мм) с фиксирующим фланцем; ограничитель введения иглы
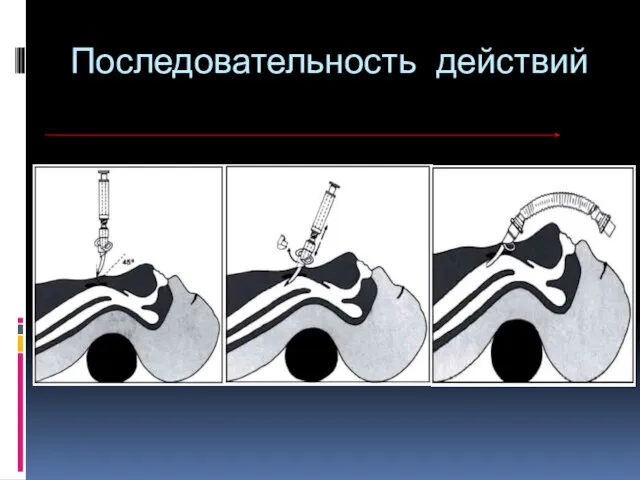
- 95. Последовательность действий 1. Уложить пациента на спину. 2. Подложить под лопатки валик. 3. Запрокинуть голову пациента
- 96. Последовательность действий
- 98. Искусственная вентиляция легких
- 99. Методы ИВЛ экспираторный (за счет собственного выдоха реаниматора): «рот - рот», «рот - нос», «рот -
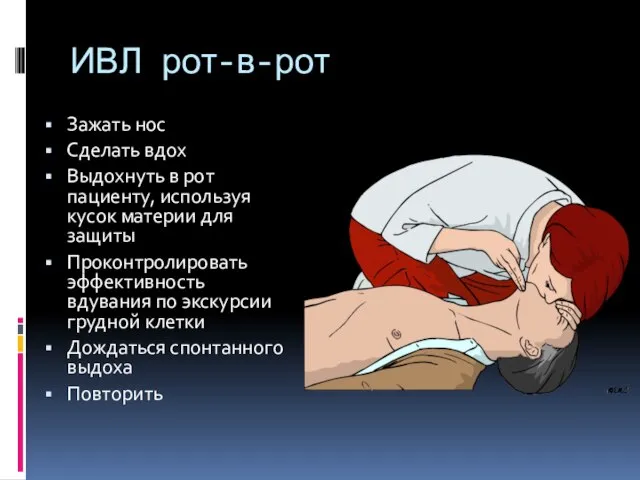
- 100. ИВЛ рот-в-рот Зажать нос Сделать вдох Выдохнуть в рот пациенту, используя кусок материи для защиты Проконтролировать
- 101. ИВЛ при СЛР ДП не герметизированы: При СЛР 30:2 - ЧД составляет около 6 вдохов в
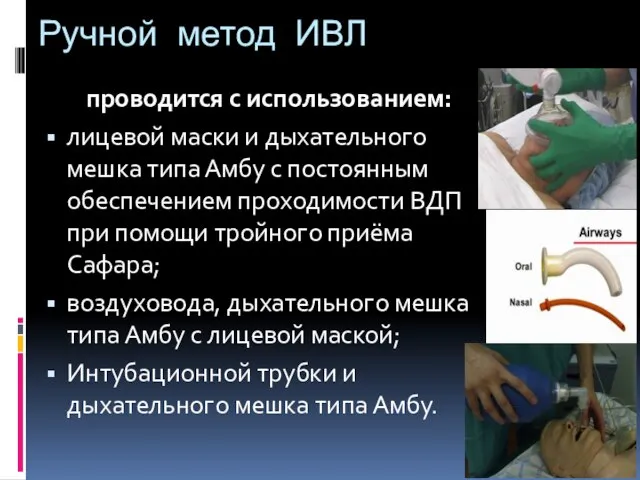
- 102. Ручной метод ИВЛ проводится с использованием: лицевой маски и дыхательного мешка типа Амбу с постоянным обеспечением
- 103. Ручной метод ИВЛ Применяется преимущественно: на месте происшествия; в процессе транспортировки в/из салон СМП; в машине
- 104. Методика проведения ИВЛ ручным методом с использованием лицевой маски
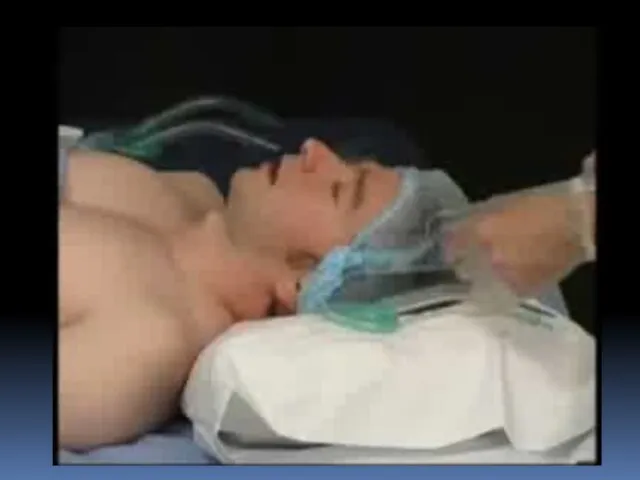
- 105. Расположение лицевой маски Маска прикладывается при неразогнутой голове; Нижний край жёсткой части маски располагается в ментальной
- 106. Прижатие лицевой маски Лицевая маска прижимается к лицу пациента двумя пальцами – большим и указательным: Большой
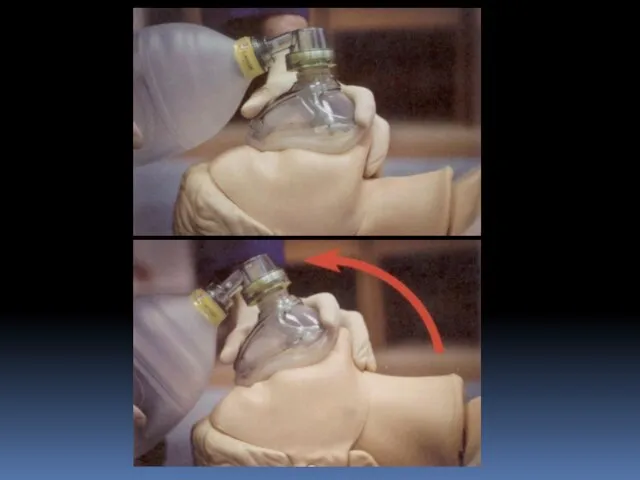
- 107. Разгибание головы Приём выполняется свободными пальцами руки реаниматолога: мизинцем, безымянным и средним, подтягивая нижнюю челюсть пациента
- 109. Проведение искусственных вдохов дыхательным мешком
- 110. Сжатие дыхательного мешка Производится пальцами рук реаниматолога При маленьком размере кисти реаниматора допускается прижатие мешка к
- 111. Объём вдоха Во время СЛР пациенту достаточно ДО=500-600мл (6-7 мл/кг воздуха) Объём дыхательного мешка составляет 1,6-2
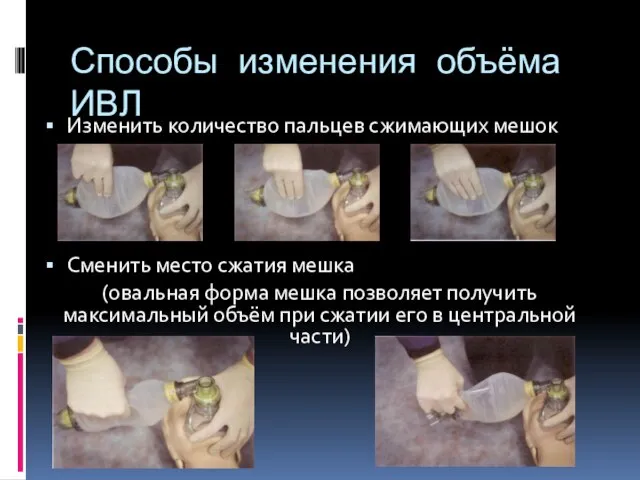
- 112. Способы изменения объёма ИВЛ Изменить количество пальцев сжимающих мешок Сменить место сжатия мешка (овальная форма мешка
- 113. Скорость вдувания При превышении определённого давления, стенки пищевода «размыкаются» и воздух попадает в желудок. У взрослого
- 114. Пуза между вдохами Во время проведения СЛР нет необходимости выдерживать физиологическое соотношение 1:2 Пауза = время
- 115. Ошибки при масочной ИВЛ ручным методом Прикладывая маску при разогнутой голове, всегда происходит её смещение как
- 116. Автоматическая аппаратная ИВЛ
- 117. Преимущества аппаратной ИВЛ Возможность использования 100% кислорода или 50% кислородно-воздушной смеси; Свободные руки медицинского персонала для
- 118. Дыхательная аппаратура ИВЛ на оснащении СМП
- 119. Основные правила техники безопасности при работе с кислородными ингаляторами и аппаратами ИВЛ. 1.Перед применением изучить инструкцию
- 120. Расчет количества имеющихся газов и времени работы с ними, расчет общих параметров автоматической ИВЛ МОВ -
- 121. Расчет объема кислорода в баллоне (V, л): Vгаза(литры) = P (давление в технических атмосферах, определяемое манометром)
- 122. Расчет параметров автоматической ИВЛ (ориентировочный): МОВ = ДО * ЧД / 1000 ДО взрослого человека 500-800
- 123. ИВЛ при СЛР ДП не герметизированы: При СЛР 30:2 - ЧД составляет около 6 вдохов в
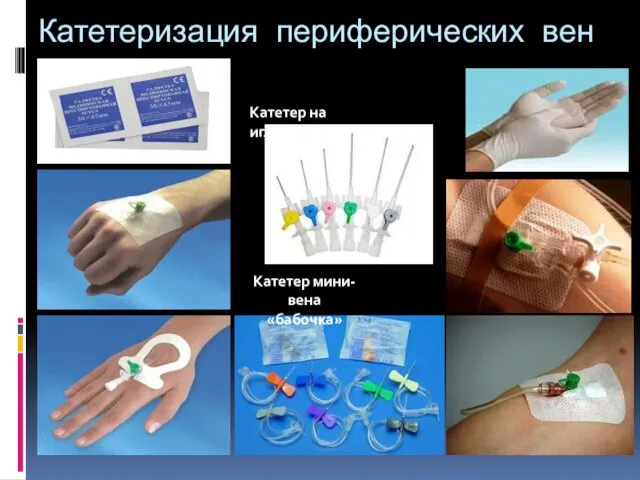
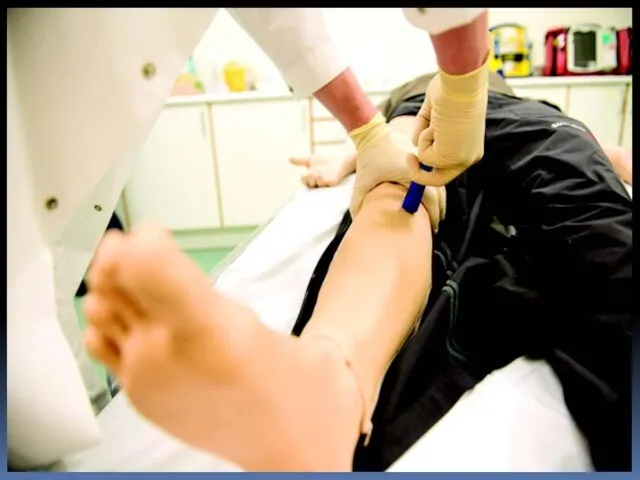
- 124. Катетеризация периферических вен Катетер на игле Катетер мини-вена «бабочка»
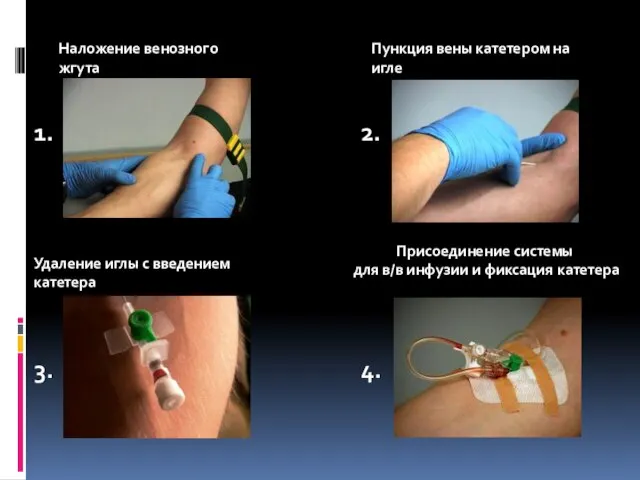
- 125. Наложение венозного жгута Пункция вены катетером на игле Удаление иглы с введением катетера Присоединение системы для
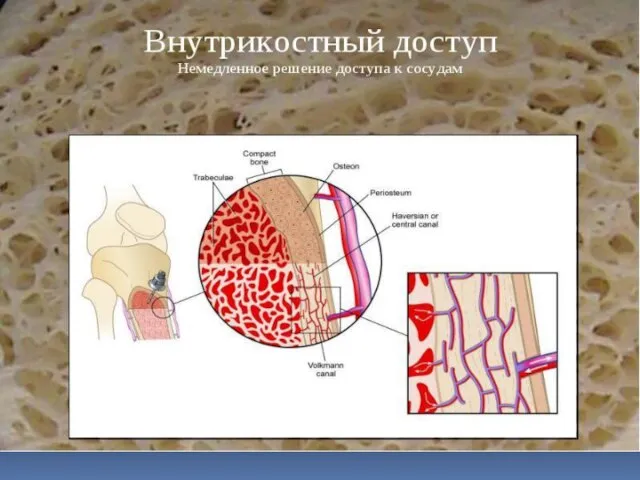
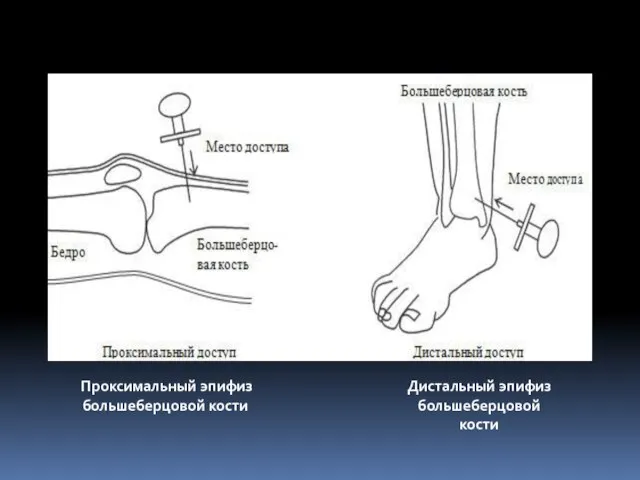
- 127. Проксимальный эпифиз большеберцовой кости Дистальный эпифиз большеберцовой кости
- 138. Дефибрилляция
- 139. ДЕФИБРИЛЛЯЦИЯ Энергия первого разряда: 360 Дж Энергия повторных разрядов: 360 Дж Монофазная форма импульса Бифазная форма
- 140. ДЕФИБРИЛЛЯЦИЯ Порядок действий: Включить Выбрать значение энергии Нанести контактный материал на электроды Набрать заряд Нанести разряд
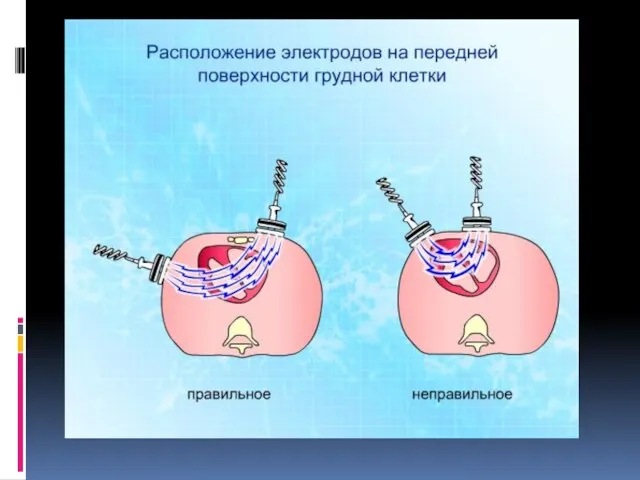
- 141. ДЕФИБРИЛЛЯЦИЯ оптимальная техника выполнения Сила прижатия электродов 8-10 кг Диаметр электродов (наибольший размер) 8-12 см Электропроводящим
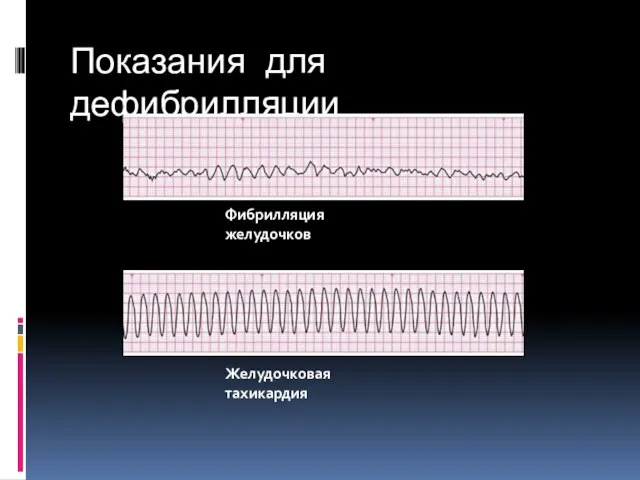
- 143. Показания для дефибрилляции Фибрилляция желудочков Желудочковая тахикардия
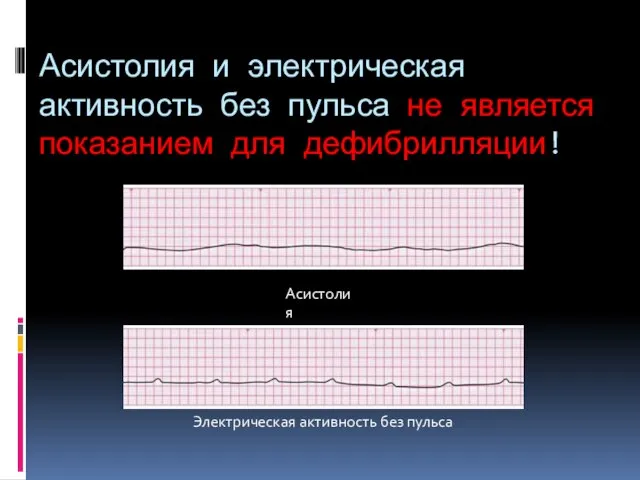
- 144. Асистолия и электрическая активность без пульса не является показанием для дефибрилляции! Асистолия Электрическая активность без пульса
- 145. Медикаменты Венозный доступ Аппаратная ИВЛ Инвазивное открытие ДП Другие методы РСЛР ДФ и БСЛР Реанимационные мероприятия,
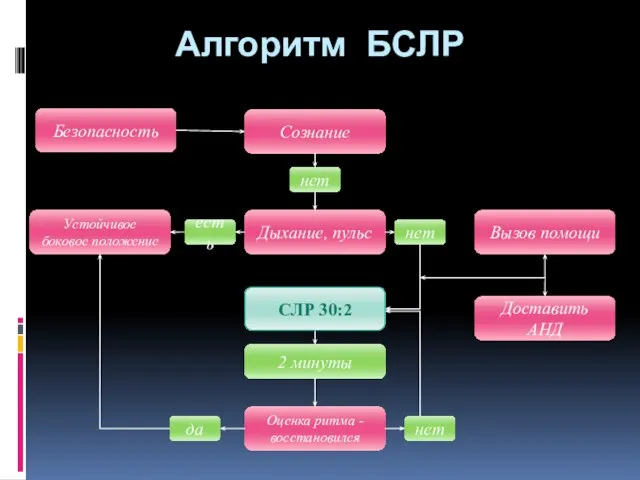
- 146. Алгоритм БСЛР Устойчивое боковое положение Дыхание, пульс есть нет Вызов помощи Безопасность Сознание Доставить АНД 2
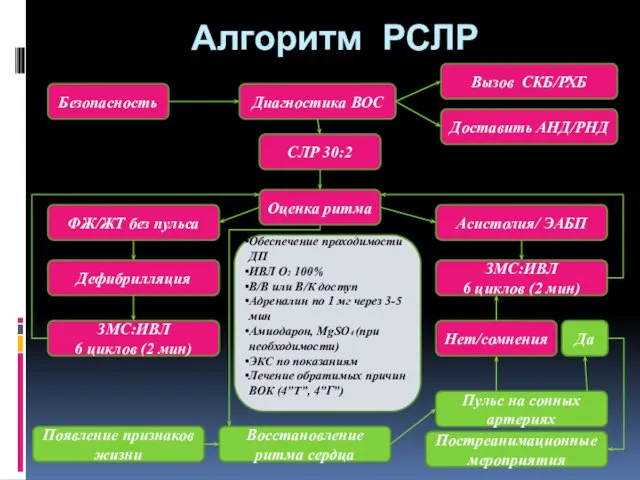
- 147. Алгоритм РСЛР Безопасность Доставить АНД/РНД Вызов СКБ/РХБ Диагностика ВОС СЛР 30:2 Оценка ритма ФЖ/ЖТ без пульса
- 149. Алгоритм РСЛР ИВЛ до интубации и подключения к аппарату, проводится дыхательным мешком с лицевой маской; В
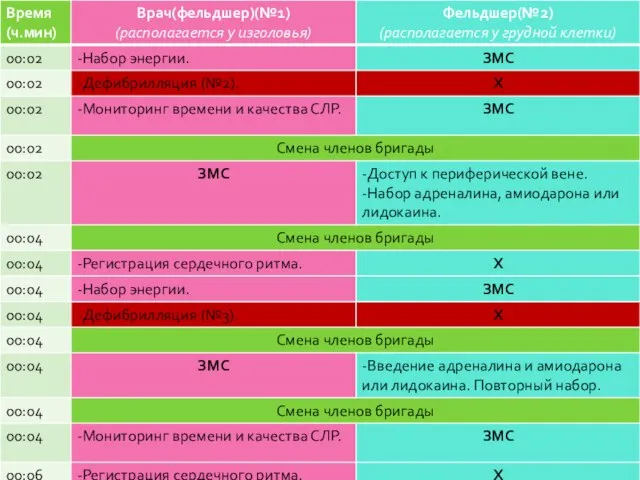
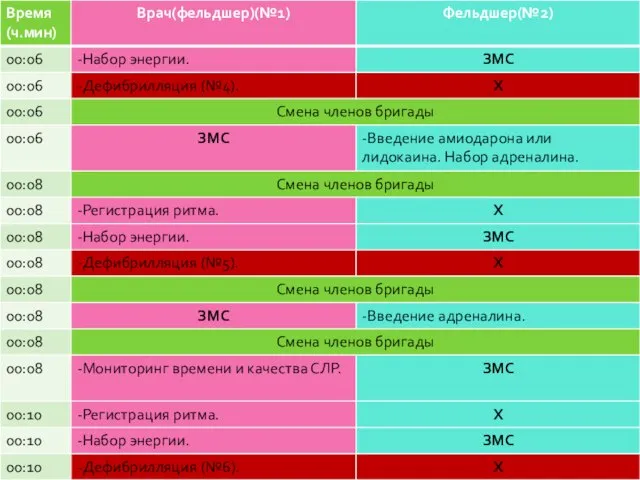
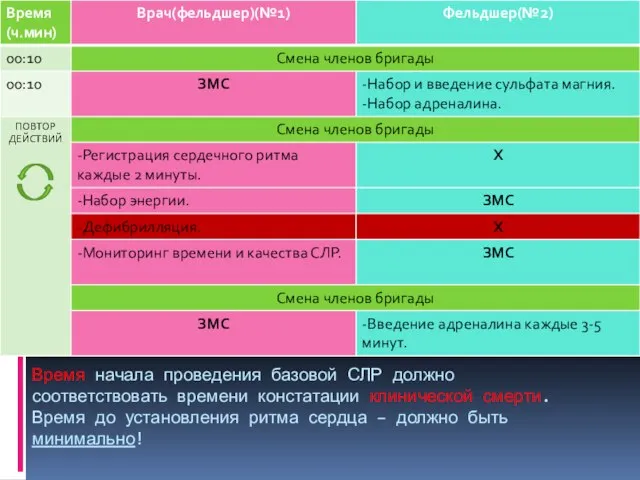
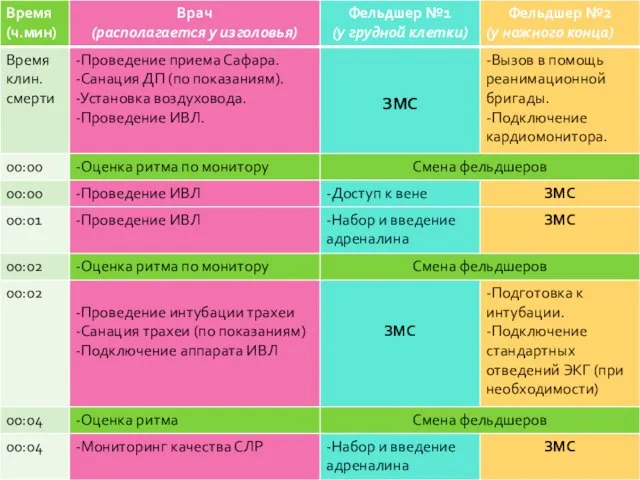
- 150. Все лекарственные препараты при ФЖ/ЖТбП вводятся с третьего разряда по схеме: препарат – ЗМС/ИВЛ (2 мин)
- 151. Фиксировать ритм сердца необходимо при всех его изменениях и/или каждые 3-5 мин при неэффективности к терапии;
- 152. Координирование действий в бригаде при проведении расширенной сердечно-базовой реанимации
- 153. Состав бригады = объем СЛР Один сотрудник = строго базовая СЛР Два сотрудника = качественная базовая
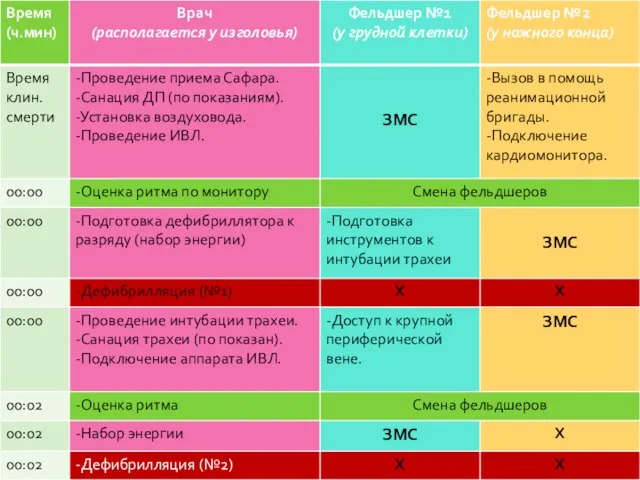
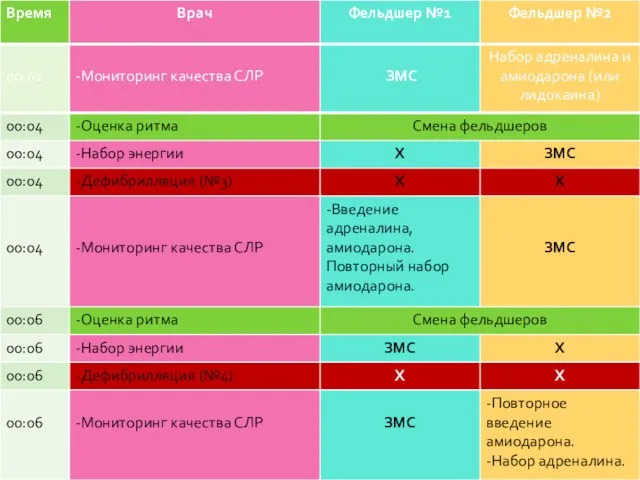
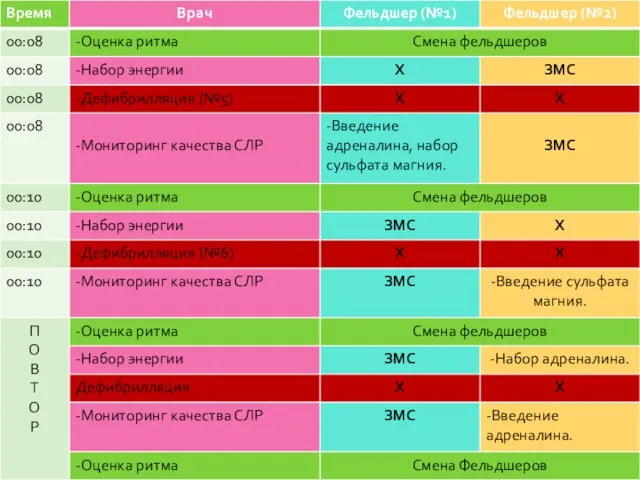
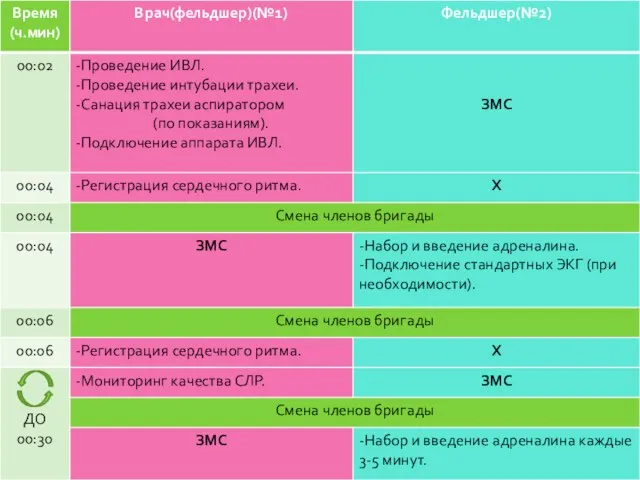
- 154. Бригада из 3-х сотрудников Протокол «Фибрилляция желудочков или желудочковая тахикардия без пульса»
- 158. Бригада из 2-х сотрудников Протокол «Фибрилляция желудочков или желудочковая тахикардия без пульса»
- 162. Время начала проведения базовой СЛР должно соответствовать времени констатации клинической смерти. Время до установления ритма сердца
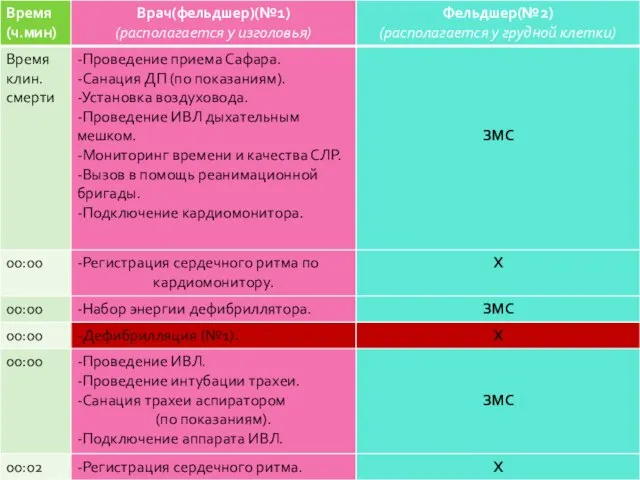
- 163. Бригада из 3-х сотрудников Протокол «Асистолия»
- 166. Бригада из 2-х сотрудников Протокол «Асистолия»
- 169. Осложнения комплекса СЛР Переломы грудины, ребер, повреждение сердца и легких; Раздувание желудка с регургитацией и аспирацией;
- 170. Исходы при восстановлении кровообращения Самостоятельное дыхание, сознание, без неврологических нарушений; Самостоятельное дыхание, сознание или сопор, неврологические
- 171. СЛР может быть прекращена если по ходу реанимации выяснилось, что она больному не показана; если при
- 172. СЛР не показана, если достоверно установлено, что с момента остановки сердца прошло >30 мин. (в условиях
- 173. Навыки СЛР ослабевают через 3-6 месяцев после первичного обучения. (Spoon B.B. at al. An evaluation of
- 175. Скачать презентацию


















































































































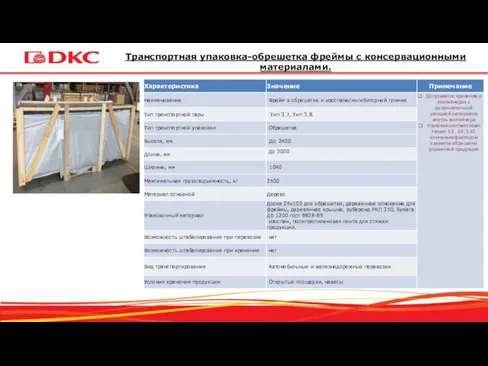 Транспортная упаковка-обрешетка фреймы с консервационными материалами
Транспортная упаковка-обрешетка фреймы с консервационными материалами Цвет – основа живописи. Акварель и ее выразительные возможности
Цвет – основа живописи. Акварель и ее выразительные возможности «Аты-баты, с папой мы солдаты!»
«Аты-баты, с папой мы солдаты!» Презентация на тему Породы древесины
Презентация на тему Породы древесины  Презентация на тему Коррупция
Презентация на тему Коррупция  Grandfos
Grandfos Известные художники об эпохе Петра I
Известные художники об эпохе Петра I Проблема заимствований в русском языке Доклад ученицы 9 класса Зелепукиной Дианы Учитель Н. Н. Шведова
Проблема заимствований в русском языке Доклад ученицы 9 класса Зелепукиной Дианы Учитель Н. Н. Шведова Мотивационный компонент учебной деятельности
Мотивационный компонент учебной деятельности Презентация на тему Тест «Реанимация»
Презентация на тему Тест «Реанимация» Профессии
Профессии Обичай ме сега!
Обичай ме сега! ТЕХНОЛОГИЯ РЕАЛИЗАЦИИ СОЦИАЛЬНОГО ПРОЕКТА АВТОР: УЧИТЕЛЬ ГЕОГРАФИИ МОУ СОШ № 4
ТЕХНОЛОГИЯ РЕАЛИЗАЦИИ СОЦИАЛЬНОГО ПРОЕКТА АВТОР: УЧИТЕЛЬ ГЕОГРАФИИ МОУ СОШ № 4  My sport idol Olga Korbut
My sport idol Olga Korbut  Дайвинг – проводник в удивительный подводный мир!
Дайвинг – проводник в удивительный подводный мир! Центр сохранения объектов культурного наследия
Центр сохранения объектов культурного наследия История Возникновения Олимпийских игр
История Возникновения Олимпийских игр Поэзия Востока
Поэзия Востока Обеспечение
Обеспечение 15
15 Фразеологизмы (6 класс)
Фразеологизмы (6 класс) Университеты Чехии. Обучение по специальности Стоматология
Университеты Чехии. Обучение по специальности Стоматология Гласный Ы
Гласный Ы  В8 ЕГЭ
В8 ЕГЭ Итоги первого года работы МАУ «ГЦРП»(2009-2010 гг.)
Итоги первого года работы МАУ «ГЦРП»(2009-2010 гг.) Урок 10. Обзор инструментов для работы с сеткой
Урок 10. Обзор инструментов для работы с сеткой Виды плесени
Виды плесени Хрящевые рыбы
Хрящевые рыбы