Анатомо-физиологические особенности и методы исследования эндокринной системы, половое развитие ребёнка
- Главная
- Биология
- Анатомо-физиологические особенности и методы исследования эндокринной системы, половое развитие ребёнка

Содержание
- 2. Эндокринная система На рост и развитие плода существенное влияние оказывают гормоны матери, хотя в эмбриональном периоде
- 3. Гипофиз Гипофиз - главная эндокринная железа, от нее зависит структура и функция щитовидной железы, надпочечников, половых
- 4. АФО гипофиза у детей Средняя масса гипофиз у новорожденных 0,1-0,5 г. К десяти годам масса возрастает
- 5. Эпифиз Эпифиз развивается до 4 летнего возраста, после 8 лет в нем увеличивается отложение солей. В
- 6. Щитовидная железа Щитовидная железа - непарный орган, состоящий из двух долей (правой и левой), соединенных перешейком.
- 7. АФО щитовидной железы у детей Размеры щитовидной железы в периоде новорожденности относительно больше, чем у взрослых,
- 8. Паращитовидная железа Паращитовидные железы - овальной формы тельца, расположенные на задней поверхности долей щитовидной железы. Паращитовидные
- 9. АФО паращитовидной железы у детей Суммарная масса паращитовидных желез у новорожденных составляет 6-9 мг. В течение
- 10. Надпочечники Надпочечники - парные эндокринные железы, расположенные в забрюшинной клетчатке над верхними полюсами почек на уровне
- 11. АФО надпочечников у детей При рождении масса одного надпочечника у ребенка достигает 7 г. Их размер
- 12. Поджелудочная железа Внутрисекреторная часть поджелудочной железы — островки Лангерганса - скопление клеток, составляющих приблизительно 1,5% объема
- 13. АФО поджелудочной железы у детей К моменту рождения количество эндокринной ткани в поджелудочной железе уменьшено почти
- 14. Вилочковая железа Вилочковая железа - регулятор клеточного иммунитета, особенно во внутриутробном периоде и раннем детском возрасте.
- 15. Половые железы Яички (мужские половые железы) - парный железистый орган, состоящий из долек. Долька включает развитые
- 16. АФО половых желез у детей Мальчики У новорожденного мальчика масса яичка составляет 0,3 г, а размеры
- 17. Стадии полового созревания мальчиков 1 стадия. Половой член, яички и мошонка детские. Половое оволосение отсутствует. 2
- 18. Стадии полового созревания девочек 1 стадия. Молочные железы не развиты, сосок приподнят. Лобковое оволосение отсутствует. 2
- 20. Скачать презентацию
Слайд 2Эндокринная система
На рост и развитие плода существенное влияние оказывают гормоны матери, хотя
Эндокринная система
На рост и развитие плода существенное влияние оказывают гормоны матери, хотя

На рост и развитие ребенка гормоны влияют неравномерно в разные возрастные периоды. В 5-6 месяцев начинает усиленно функционировать щитовидная железа. Действие передней доли гипофиза становится особенно заметно к 6-7 годам. В препубертатном периоде основное влияние на рост и развитие оказывают гормоны половых желез.
Слайд 3Гипофиз
Гипофиз - главная эндокринная железа, от нее зависит структура и функция щитовидной
Гипофиз
Гипофиз - главная эндокринная железа, от нее зависит структура и функция щитовидной

В передней доле вырабатывается СТГ, АКТГ, ТТГ, фолликулостимулин, пролактин.
Задняя доля гипофиза (нейрогипофиз) - анатомически и функционально связана с гипоталамусом. Задняя доля депонирует АДГ (вырабатывающийся в ядрах гипоталамуса), вазопрессин, окситоцин и регулирует поступление их в кровь.
Промежуточная доля гипофиза выделяет в кровь меланоцитотропный гормон.
Слайд 4АФО гипофиза у детей
Средняя масса гипофиз у новорожденных 0,1-0,5 г. К десяти
АФО гипофиза у детей
Средняя масса гипофиз у новорожденных 0,1-0,5 г. К десяти

СТГ в значительной концентрации обнаруживается у новорожденного, что связано с усилением липолиза, снижение гликемии в постнатальном периоде. Концентрация СТГ связана со стадией пубертатного периода.
Концентрация АКТГ также связана с периодом новорожденности и обеспечивает период адаптации, затем концентрация его снижается.
Концентрация ТТГ также значительно выше в периоде новорожденности.
Концентрация гонадотропных гормонов (лютеинизирующего и фолликулостимулирующего) возрастает к периоду полового созревания.
Для оценки состояния гипофиза используют КТ и МРТ, определение содержания гормонов в крови.
Слайд 5Эпифиз
Эпифиз развивается до 4 летнего возраста, после 8 лет в нем увеличивается
Эпифиз
Эпифиз развивается до 4 летнего возраста, после 8 лет в нем увеличивается
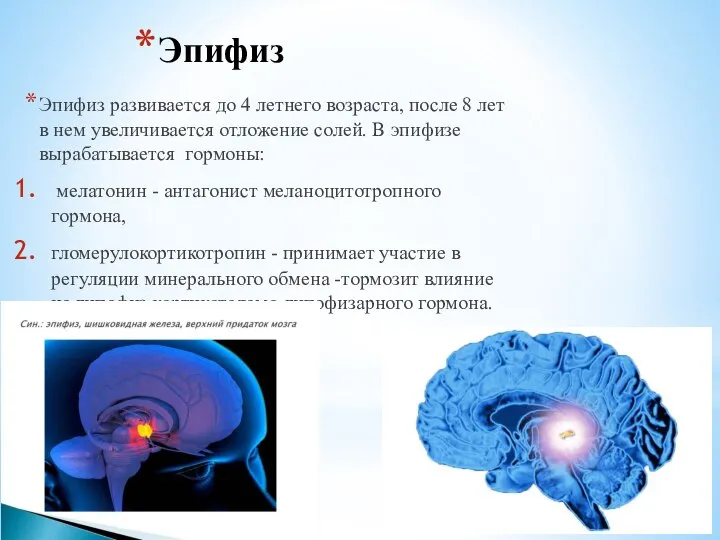
мелатонин - антагонист меланоцитотропного гормона,
гломерулокортикотропин - принимает участие в регуляции минерального обмена -тормозит влияние на гипофиз кортикоталамо-гипофизарного гормона.
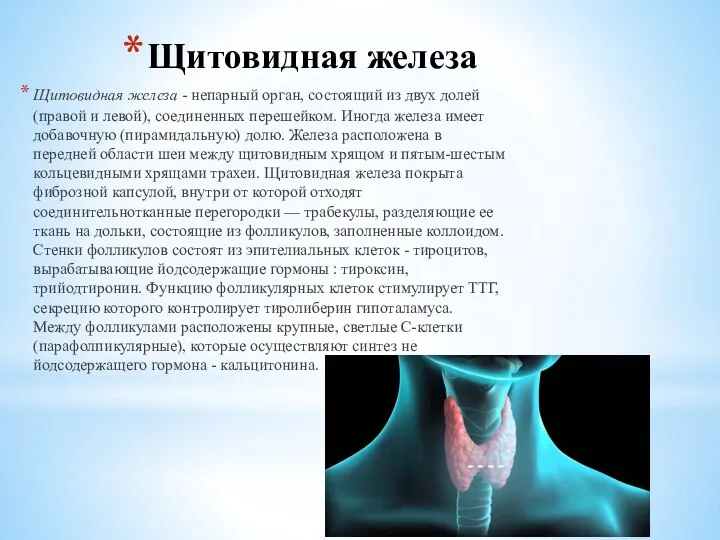
Слайд 6Щитовидная железа
Щитовидная железа - непарный орган, состоящий из двух долей
(правой и левой),
Щитовидная железа
Щитовидная железа - непарный орган, состоящий из двух долей (правой и левой),
Слайд 7АФО щитовидной железы у детей
Размеры щитовидной железы в периоде новорожденности относительно больше,
АФО щитовидной железы у детей
Размеры щитовидной железы в периоде новорожденности относительно больше,
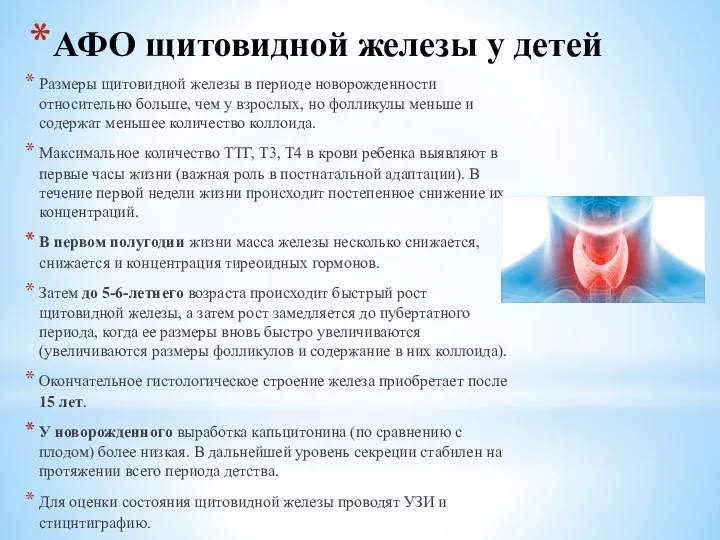
Максимальное количество ТТГ, Т3, Т4 в крови ребенка выявляют в первые часы жизни (важная роль в постнатальной адаптации). В течение первой недели жизни происходит постепенное снижение их концентраций.
В первом полугодии жизни масса железы несколько снижается, снижается и концентрация тиреоидных гормонов.
Затем до 5-6-летнего возраста происходит быстрый рост щитовидной железы, а затем рост замедляется до пубертатного периода, когда ее размеры вновь быстро увеличиваются (увеличиваются размеры фолликулов и содержание в них коллоида).
Окончательное гистологическое строение железа приобретает после 15 лет.
У новорожденного выработка капьцитонина (по сравнению с плодом) более низкая. В дальнейшей уровень секреции стабилен на протяжении всего периода детства.
Для оценки состояния щитовидной железы проводят УЗИ и стицнтиграфию.
Слайд 8Паращитовидная железа
Паращитовидные железы - овальной формы тельца, расположенные на задней поверхности долей
Паращитовидная железа
Паращитовидные железы - овальной формы тельца, расположенные на задней поверхности долей
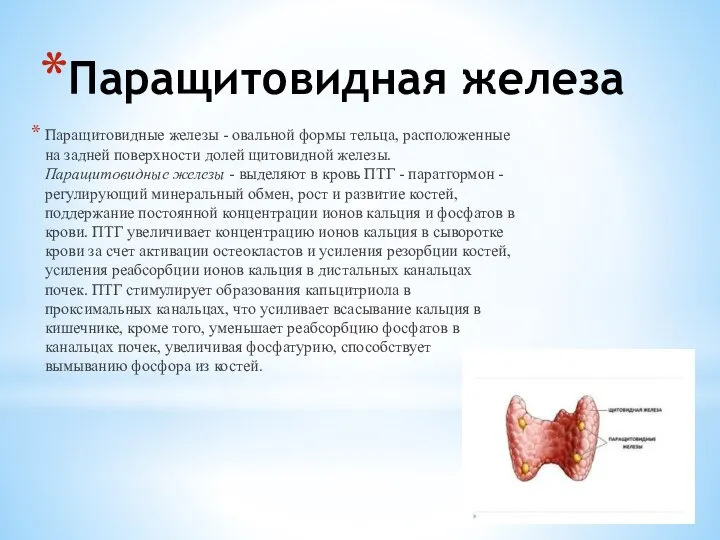
Слайд 9АФО паращитовидной железы у детей
Суммарная масса паращитовидных желез у новорожденных составляет 6-9
АФО паращитовидной железы у детей
Суммарная масса паращитовидных желез у новорожденных составляет 6-9

Для новорожденных характерна физиологическая гипокальциемия, вызванная внезапным прекращением поступления ионов кальция от матери и неспособностью паращитовидных желез мобилизовать ионы кальция из костной ткани. Гиперкальциемическому действию ПТГ еще препятствуют кальцитонин и кортизол, выброс которых происходит после родов.
Окончательное формирование системы, обеспечивающей постоянство концентрации ионов кальция в сыворотке крови происходит к концу неонатального периода.
Максимальная функциональная активность паращитовидных желез приходится на первые два года жизни, когда особенно интенсивен остеогенез.
Для оценки состояния паращитовидной железы использую УЗИ, КТ.
Слайд 10Надпочечники
Надпочечники - парные эндокринные железы, расположенные в забрюшинной клетчатке над верхними полюсами
Надпочечники
Надпочечники - парные эндокринные железы, расположенные в забрюшинной клетчатке над верхними полюсами
внутреннего мозгового, секретирующего катехоламины.
Кора (клубочковая зона):
минералокортикоиды (альдостерон), которые регулируют минеральный обмен, баланс воды;
глюкокортикоиды - вырабатываются пучковой зоной - регулируют распад белков, синтез глюкозы;
андрогены - вырабатываются сетчатой зоной.
Мозговое вещество: крупные хромаффинные клетки секретируют адреналин, вместе с глюкокортикоидами поддерживают нормальное AД. Надпочечники функционально связаны с гипоталамо-гипофизарной системой и вегетативной нервной системой.
Слайд 11АФО надпочечников у детей
При рождении масса одного надпочечника у ребенка достигает 7
АФО надпочечников у детей
При рождении масса одного надпочечника у ребенка достигает 7
К годовалому возрасту фетальная зона полностью исчезает, а в дефинитивной коре уже различимы клубочковая, пучковая и сетчатая зоны. В этом возрасте секреция кортизола приобретает суточный ритм (максимальная в утренние часы). К трем годам жизни корковая часть надпочечника полностью дифференцирована. Формирование зон коркового вещества продолжается до 11-14 лет. К этому возрасту соотношение клубочковой, пучковой и сетчатой зон составляет 1:1:1.
Окончательное формирование мозгового вещества происходит к 10-12 годам.
Слайд 12Поджелудочная железа
Внутрисекреторная часть поджелудочной железы — островки Лангерганса - скопление клеток, составляющих
Поджелудочная железа
Внутрисекреторная часть поджелудочной железы — островки Лангерганса - скопление клеток, составляющих
Секрет инсулина зависит от концентрации глюкозы в крови. Секрецию стимулирует: повышение концентрации ионов калия, ацетилхолин и гастрин-рилизинг гормон, а подавляют -соматостатин, адреналини норадреналин. Секрецию глюкагона глюкоза ингибирует.
Слайд 13АФО поджелудочной железы у детей
К моменту рождения количество эндокринной ткани в
АФО поджелудочной железы у детей
К моменту рождения количество эндокринной ткани в
К 1,5 месяцам оно увеличивается и составляет 6% от всей массы ЩЖ.
К концу первого года жизни относительная масса эндокринной ткани составляет 2,5-3% от массы ЩЖ и сохраняется на этом уровне в течение всего периода детства. Выброс инсулина существенно возрастает в течение первых дней жизни, затем происходит снижение его концентрации в плазме крови. У новорожденных глюкоза слабо стимулирует секрецию гормона. В первые часы жизни для детей характерен существенный подъем концентрации глюкагона (основной стимулятор выброса в перинатальном периоде - аланин). Существенного изменения концентрации соматостатина на протяжении всего период детства не происходит.
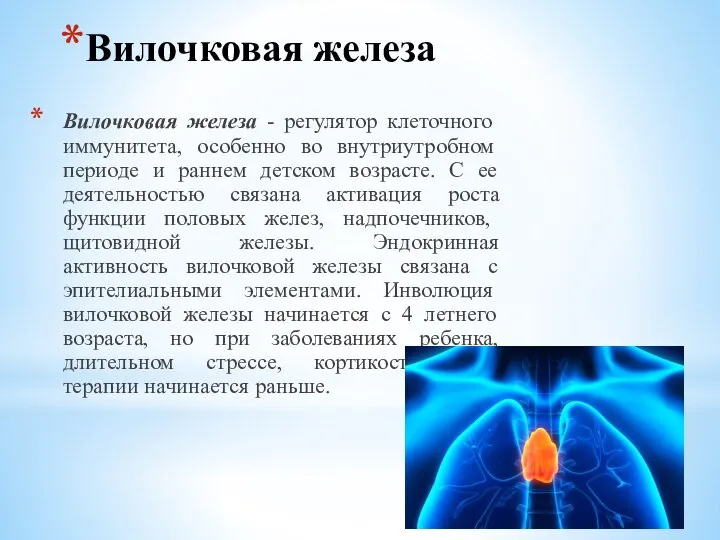
Слайд 14Вилочковая железа
Вилочковая железа - регулятор клеточного иммунитета, особенно во внутриутробном периоде и
Вилочковая железа
Вилочковая железа - регулятор клеточного иммунитета, особенно во внутриутробном периоде и
Слайд 15Половые железы
Яички (мужские половые железы) - парный железистый орган, состоящий из долек.
Половые железы
Яички (мужские половые железы) - парный железистый орган, состоящий из долек.

Яичники (женские половые железы) - парный орган, расположенный в малом тазу. Эндокринную функцию половых желез регулирует гипоталамогипофизарная система. Паренхима яичников состоит из коркового вещества, в котором расположены фолликулы на разных стадиях созревания, желтые и белые тела, и мозгового вещества, образованного соединительной тканью.
Эндокринная функция яичников:
- синтез эстрогенов фолликулярными клетками,
- синтез прогестерона клетками желтого тела,
- синтез андрогенов клетками коры и мозгового вещества.
Слайд 16АФО половых желез у детей
Мальчики
У новорожденного мальчика масса яичка составляет 0,3 г,
АФО половых желез у детей
Мальчики У новорожденного мальчика масса яичка составляет 0,3 г,

Девочки
У новорожденной девочки длина яичников составляет 0,5-3,0 см, они имеют цилиндрическую форму, гладкую поверхность и расположены высоко
над входом в малый таз. К 5-7 годам яичники занимают обычное положение и приобретают яйцевидную форму. К 16 годам яичники значительно утолщаются, а их длина увеличивается в среднем на 0,6 см.
Три периода полового развития:
- нейтральный (первые 5-6 лет),
- постпубертатный (с 6 до 9-10 лет),
- пубертатный (до наступления половой зрелости).
В нейтральном периоде на рост и развитие ребенка половые гормоны оказывают минимальное влияние. В пубертатном периоде под влиянием гонадотропных гормонов происходит рост фолликулов, усилен синтез эстрогенов, происходит изменение архитектоники тела, развитие молочных желез, увеличение наружных и внутренних половых органов, изменение структуры эндометрия. Увеличение концентрации эстрогенов приводит к первой менструации (менархе), средние сроки появления которых составляют 12,5-13 лет.
Слайд 17Стадии полового созревания мальчиков
1 стадия. Половой член, яички и мошонка детские.
Стадии полового созревания мальчиков
1 стадия. Половой член, яички и мошонка детские.

2 стадия. Увеличение яичек и мошонки, половой член обычно не увеличен. Кожа мошонки провисает, приобретает красноватый цвет. Рост редких, длинных, слабопигментированных волос, волосы прямые, изредка вьются, в основном. У основания полового члена.
3 стадия. Дальнейшее увеличение яичек и мошонки и увеличение полового члена, в основном, в длину. Волосы выглядят темнее, грубее, больше вьются, граница роста волос немного распространена на лобок.
4 стадия. Продолжается увеличение яичек и мошонки, половой член увеличен, в основном, в диаметре. Кожа мошонки темнеет. Половое оволосение по мужскому типу, но не распространено на внутреннюю поверхность бедер.
5 стадия. Наружные половые органы по форме и размерам соответствуют органам мужчины. Половое оволосение распространено на внутреннюю поверхность бедер.
Слайд 18Стадии полового созревания девочек
1 стадия. Молочные железы не развиты, сосок приподнят. Лобковое
Стадии полового созревания девочек
1 стадия. Молочные железы не развиты, сосок приподнят. Лобковое

2 стадия. Развитие молочной железы до стадии «бутона», начало оволосения (рост длинных, редких слабопигментированных волос, волосы прямые, изредка вьются, расположены вдоль половых губ). 3 стадия. Дальнейшее увеличение молочной железы и ареолы без разделения их контуров. Волосы темнеют, становятся более грубыми, вьющимися, распространены на лобок, возникает подмышечное оволосение. 4 стадия. Выступление ореолы и соска с образованием вторичного бугорка над контуром железы. Лобковое оволосение по женскому типу, но без распространения на промежность и внутреннюю поверхность бедер. Появление угрей. Менархе(первое менструальное кровотечение). 5 стадия. Молочные железы соответствуют таковым взрослой женщины, ареола вписывается в общий контур молочной железы. Оволосение распространено на всю внутреннюю поверхность бедер. Регулярные менструации.
 Нервная система
Нервная система Дифференцировка клеток. Развитие взрослого организма
Дифференцировка клеток. Развитие взрослого организма И.С Соколов-Микитов. Биография. Творчество. Фотоархив
И.С Соколов-Микитов. Биография. Творчество. Фотоархив Экология и эволюция. Лекция 3
Экология и эволюция. Лекция 3 Презентация на тему Многообразие и значение земноводных
Презентация на тему Многообразие и значение земноводных  Генетика. Наследственность
Генетика. Наследственность Углеводы = сахариды
Углеводы = сахариды Насекомые термиты
Насекомые термиты БИ6_ПОДГОТОВКА к ВПР_апрель 2019
БИ6_ПОДГОТОВКА к ВПР_апрель 2019 Антропологический состав населения мира
Антропологический состав населения мира Презентация на тему Сердечная недостаточность
Презентация на тему Сердечная недостаточность  Продукты выделения у растений. Начальные и конечные продукты фотосинтеза и дыхания
Продукты выделения у растений. Начальные и конечные продукты фотосинтеза и дыхания Коврово-мозаичные растения
Коврово-мозаичные растения Презентация на тему "Лимфатическая система" - презентации по Биологии
Презентация на тему "Лимфатическая система" - презентации по Биологии Фибриллярные белки
Фибриллярные белки Зелёные водоросли, их многообразие, строение, среда обитания
Зелёные водоросли, их многообразие, строение, среда обитания § 55. Высшие, или Плацентарные, звери: Насекомоядные и Рукокрылые, Грызуны и Зайцеобразные, Хищные 7 класс биология
§ 55. Высшие, или Плацентарные, звери: Насекомоядные и Рукокрылые, Грызуны и Зайцеобразные, Хищные 7 класс биология Кровообращение, лимфообращение
Кровообращение, лимфообращение Презентация на тему Алкалоиды
Презентация на тему Алкалоиды  Митоз. Мейоз. Амитоз. Эндомитоз
Митоз. Мейоз. Амитоз. Эндомитоз Человек – представитель животного мира
Человек – представитель животного мира Ферменты. Знакомство с ферментами
Ферменты. Знакомство с ферментами Внутриутробное развитие у млекопитающих. Виды плацент млекопитающих
Внутриутробное развитие у млекопитающих. Виды плацент млекопитающих Олимпиада по биологии
Олимпиада по биологии Взаємодія генів. Генетика кількісних ознак. Пенетрантність, eкспресивність, плейотропна дія генів
Взаємодія генів. Генетика кількісних ознак. Пенетрантність, eкспресивність, плейотропна дія генів Властивості ґрунту, догляд за ґрунтом
Властивості ґрунту, догляд за ґрунтом Животные. 5 класс
Животные. 5 класс Пищеварительная система: ротовая полость, глотка, пищевод, желудок, кишечник, пищеварительные железы
Пищеварительная система: ротовая полость, глотка, пищевод, желудок, кишечник, пищеварительные железы