Хирургическая анатомия печени, желчного пузыря, холедоха. Основные операции на печени и желчных путях
Содержание
- 2. Guy de Chauliac (1300—1368), знаменитый хирург из Авиньона (Франция), констатировал: «Хорошая операция не может быть выполнена
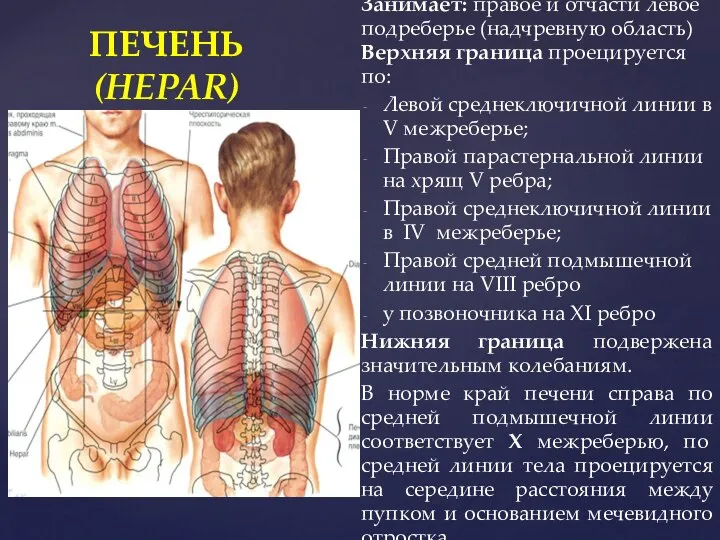
- 3. Занимает: правое и отчасти левое подреберье (надчревную область) Верхняя граница проецируется по: Левой среднеключичной линии в
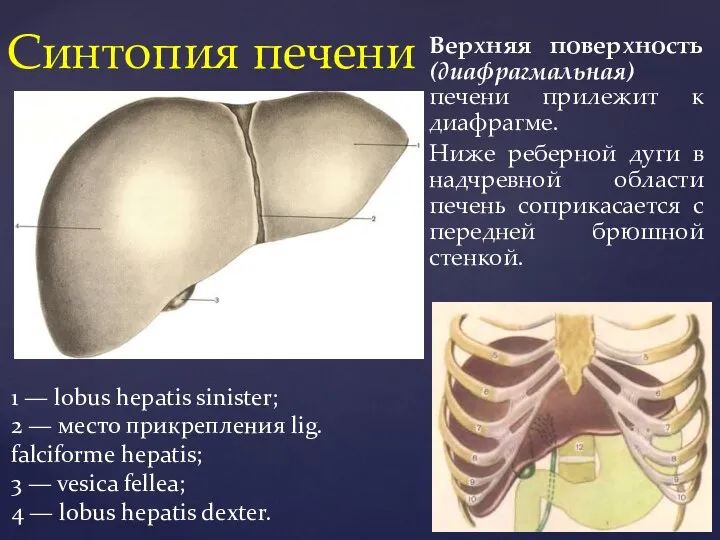
- 4. Верхняя поверхность (диафрагмальная) печени прилежит к диафрагме. Ниже реберной дуги в надчревной области печень соприкасается с
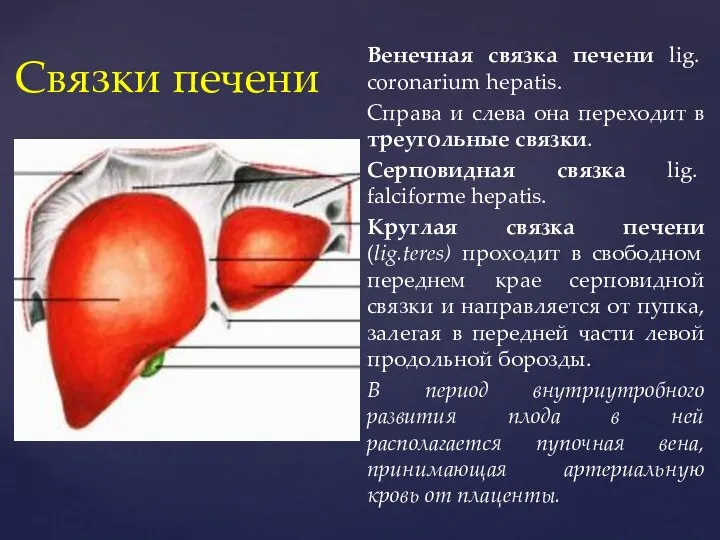
- 5. Венечная связка печени lig. coronarium hepatis. Справа и слева она переходит в треугольные связки. Серповидная связка
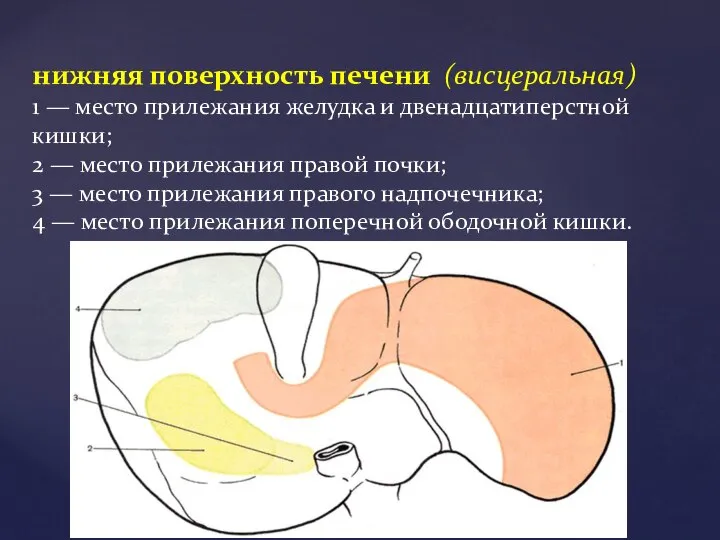
- 6. нижняя поверхность печени (висцеральная) 1 — место прилежания желудка и двенадцатиперстной кишки; 2 — место прилежания
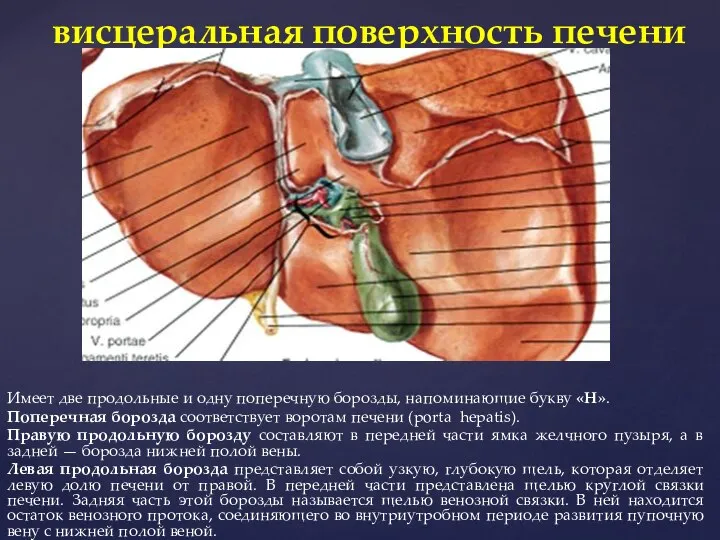
- 7. Имеет две продольные и одну поперечную борозды, напоминающие букву «Н». Поперечная борозда соответствует воротам печени (porta
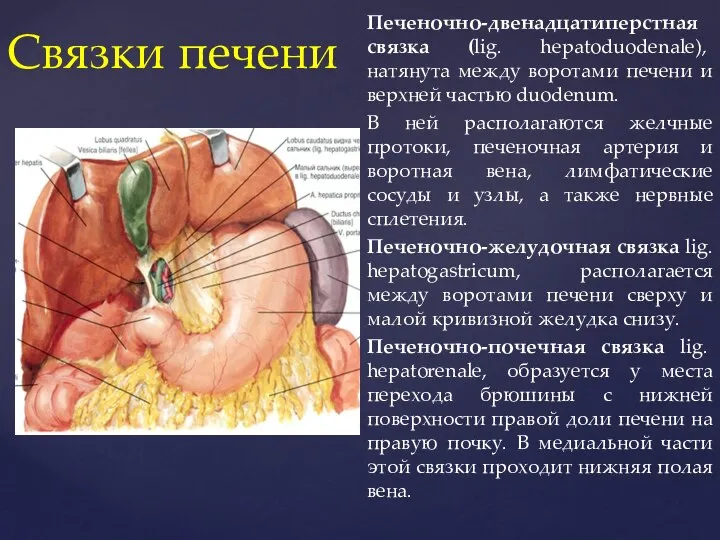
- 8. Печеночно-двенадцатиперстная связка (lig. hepatoduodenale), натянута между воротами печени и верхней частью duodenum. В ней располагаются желчные
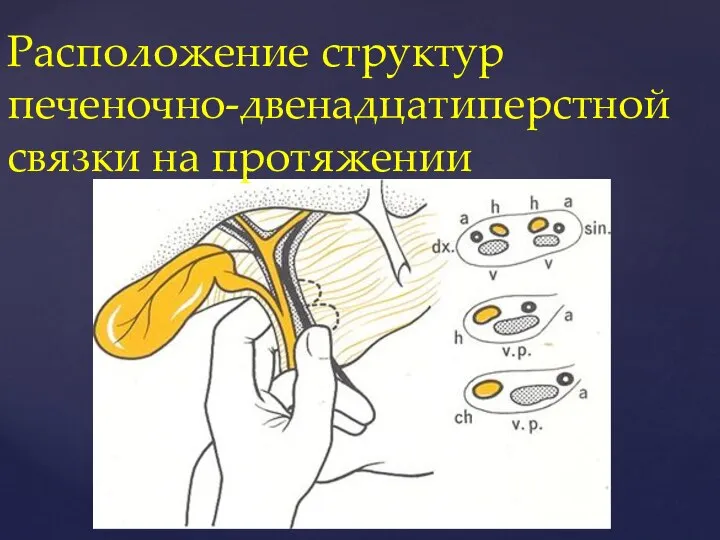
- 9. Расположение структур печеночно-двенадцатиперстной связки на протяжении
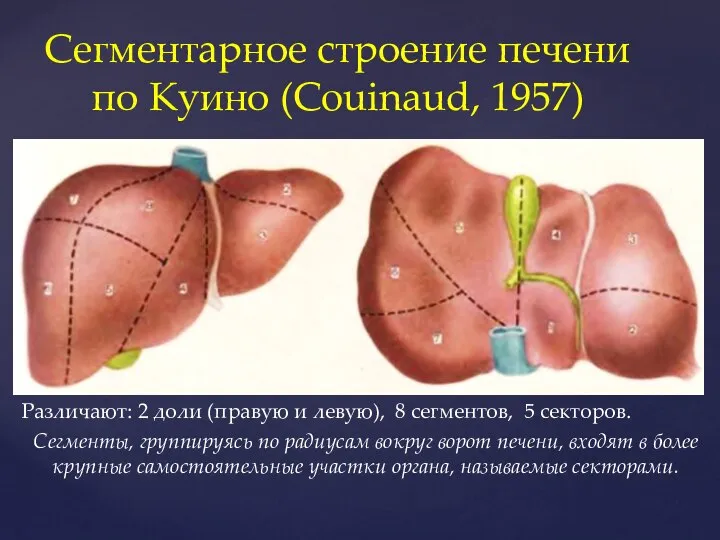
- 10. Различают: 2 доли (правую и левую), 8 сегментов, 5 секторов. Сегменты, группируясь по радиусам вокруг ворот
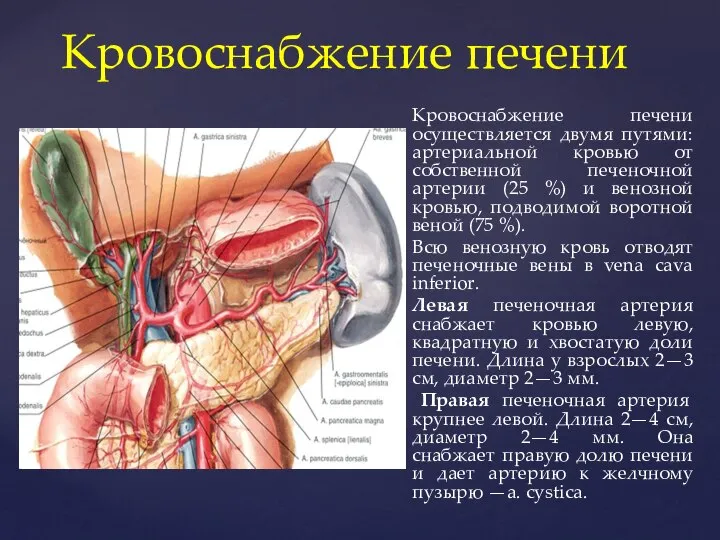
- 11. Кровоснабжение печени осуществляется двумя путями: артериальной кровью от собственной печеночной артерии (25 %) и венозной кровью,
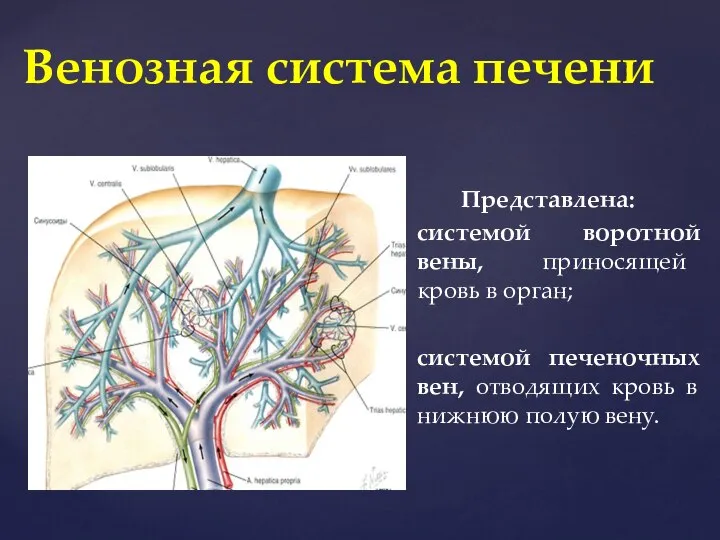
- 12. Представлена: системой воротной вены, приносящей кровь в орган; системой печеночных вен, отводящих кровь в нижнюю полую
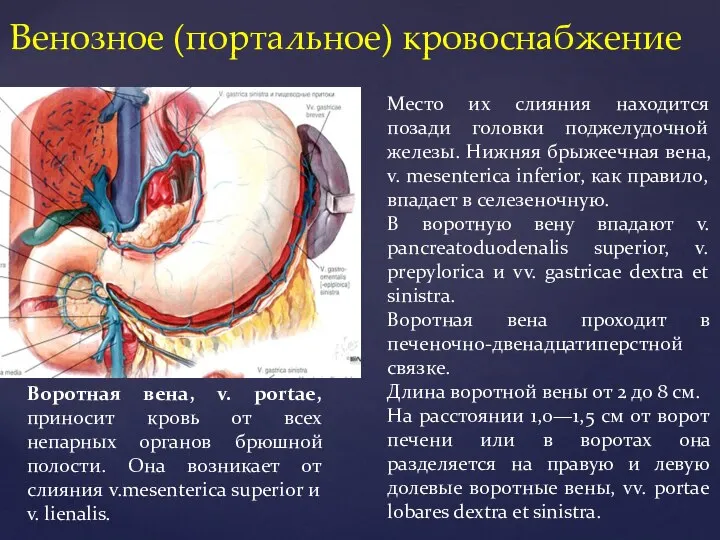
- 13. Венозное (портальное) кровоснабжение Воротная вена, v. portae, приносит кровь от всех непарных органов брюшной полости. Она
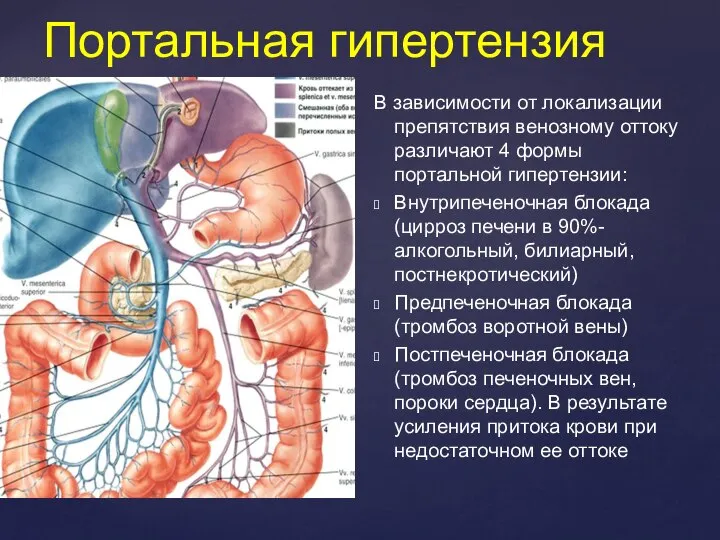
- 14. Портальная гипертензия В зависимости от локализации препятствия венозному оттоку различают 4 формы портальной гипертензии: Внутрипеченочная блокада
- 15. Осуществляется печеночным сплетением. В состав входят: ветви блуждающих нервов, ветви чревного ствола нижние диафрагмальные сплетения, правый
- 16. ЖЕЛЧНЫЙ ПУЗЫРЬ Желчный пузырь расположен на нижней поверхности печени и удерживается в своем ложе брюшиной. Имеет
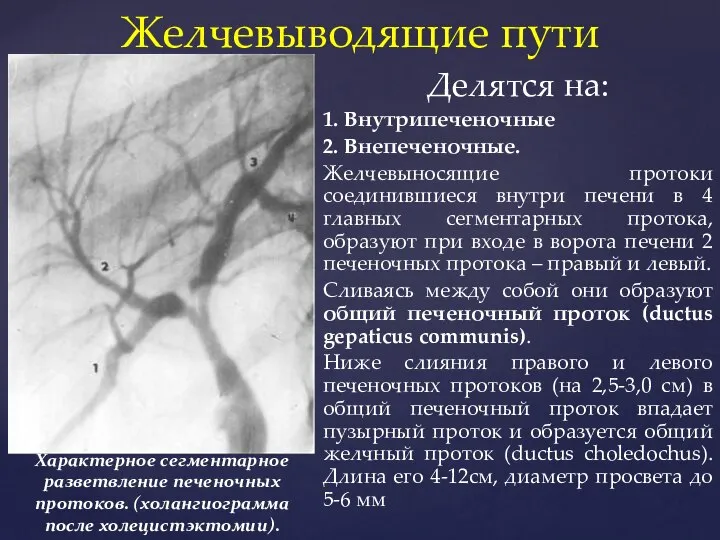
- 17. Делятся на: 1. Внутрипеченочные 2. Внепеченочные. Желчевыносящие протоки соединившиеся внутри печени в 4 главных сегментарных протока,
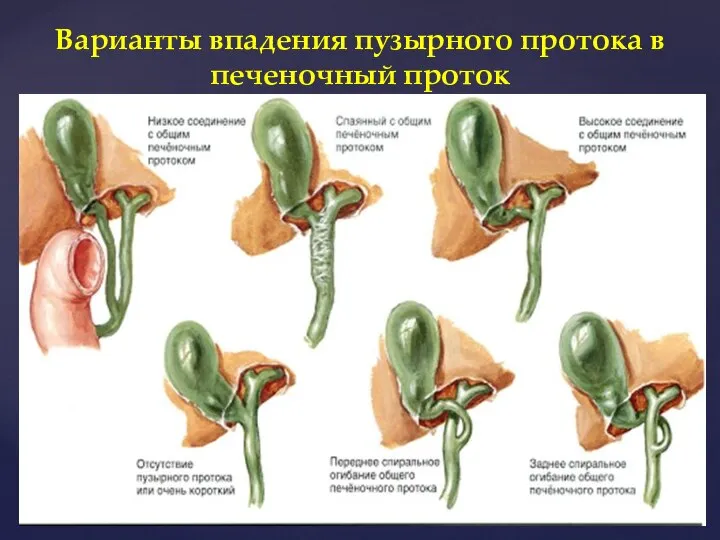
- 18. Варианты впадения пузырного протока в печеночный проток
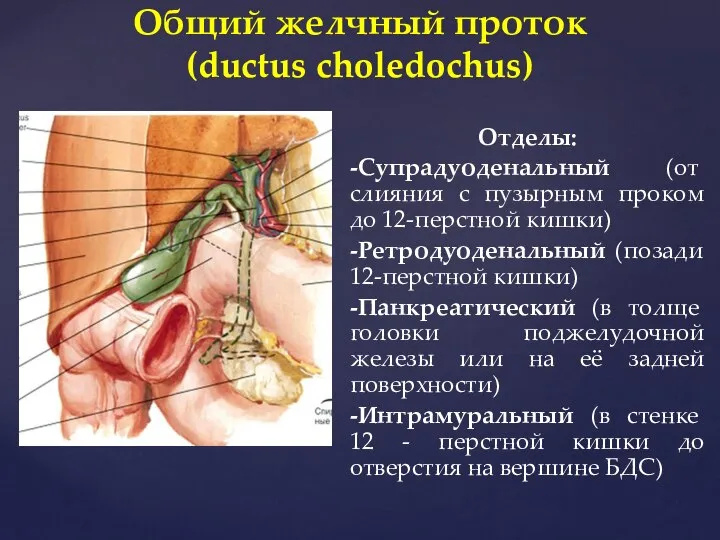
- 19. Отделы: -Супрадуоденальный (от слияния с пузырным проком до 12-перстной кишки) -Ретродуоденальный (позади 12-перстной кишки) -Панкреатический (в
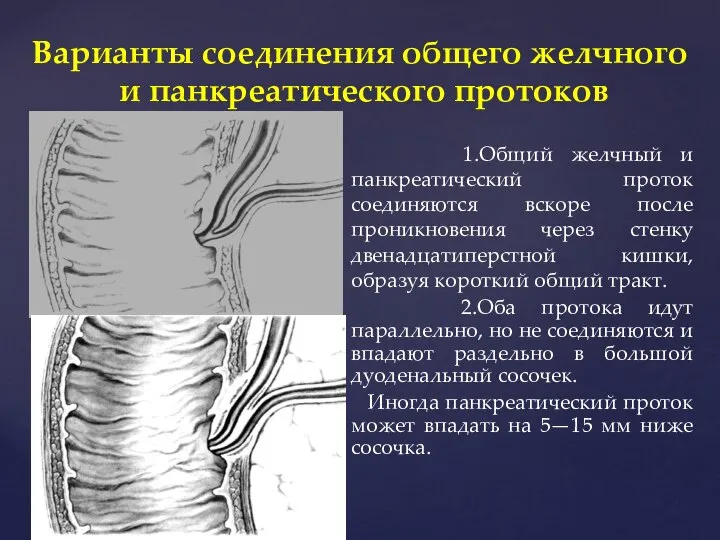
- 20. Варианты соединения общего желчного и панкреатического протоков 1.Общий желчный и панкреатический проток соединяются вскоре после проникновения
- 21. Варианты соединения общего желчного и панкреатического протоков 3. Панкреатический и общий желчный проток соединяются на более
- 22. Пузырная артерия в 70% случаев пузырная артерия начинается от правой печеночной артерии, в пределах треугольника Calot,
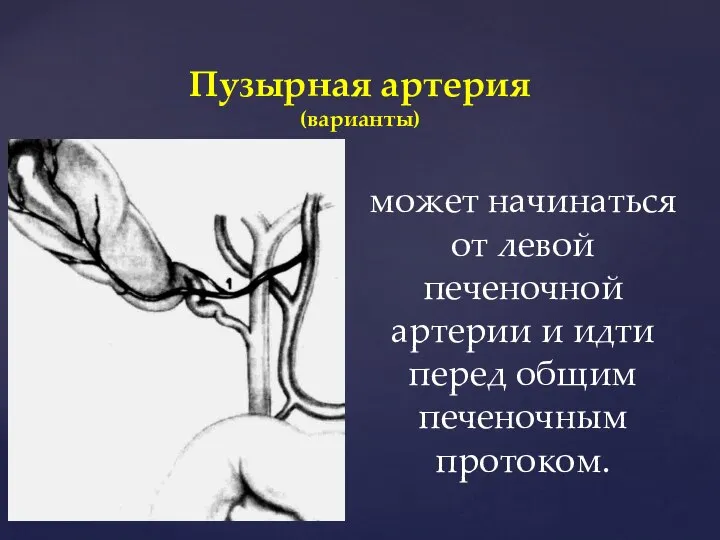
- 23. Пузырная артерия (варианты) может начинаться от левой печеночной артерии и идти перед общим печеночным протоком.
- 24. Пузырная артерия может отходить от: общей печеночной, желудочно-двенадцатиперстной, левой желудочной, правой желудочной верхней брыжеечной артерии. 20%
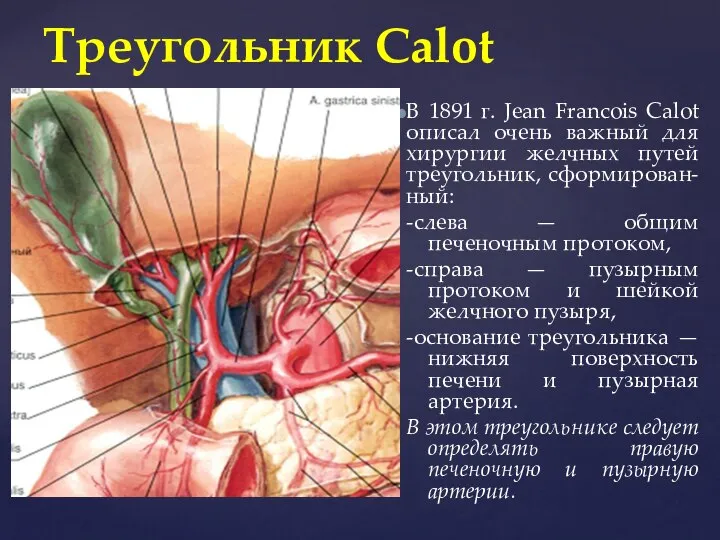
- 25. Треугольник Calot В 1891 г. Jean Francois Calot описал очень важный для хирургии желчных путей треугольник,
- 26. Операции на печени и желчных путях
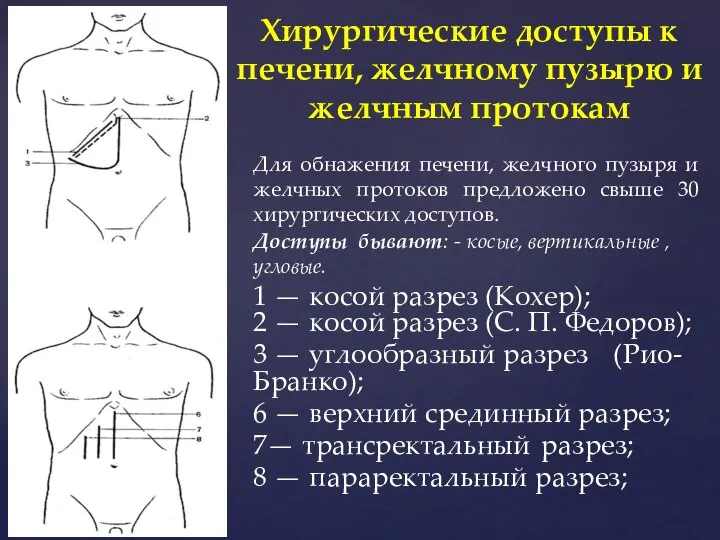
- 27. Для обнажения печени, желчного пузыря и желчных протоков предложено свыше 30 хирургических доступов. Доступы бывают: -
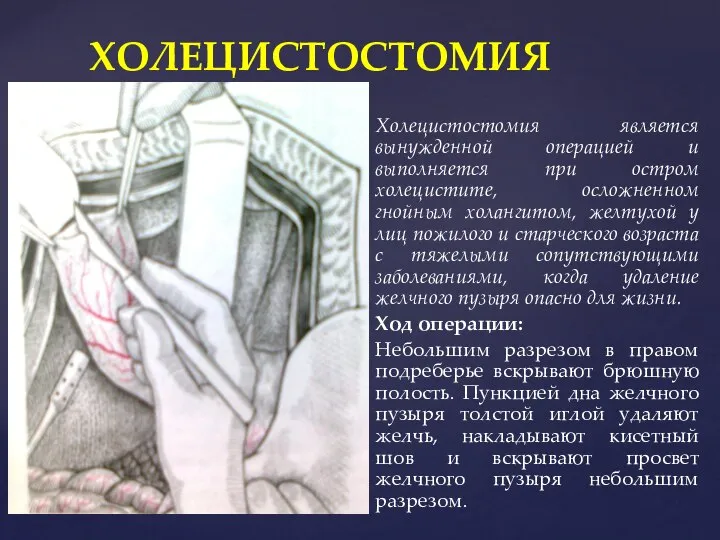
- 28. Холецистостомия является вынужденной операцией и выполняется при остром холецистите, осложненном гнойным холангитом, желтухой у лиц пожилого
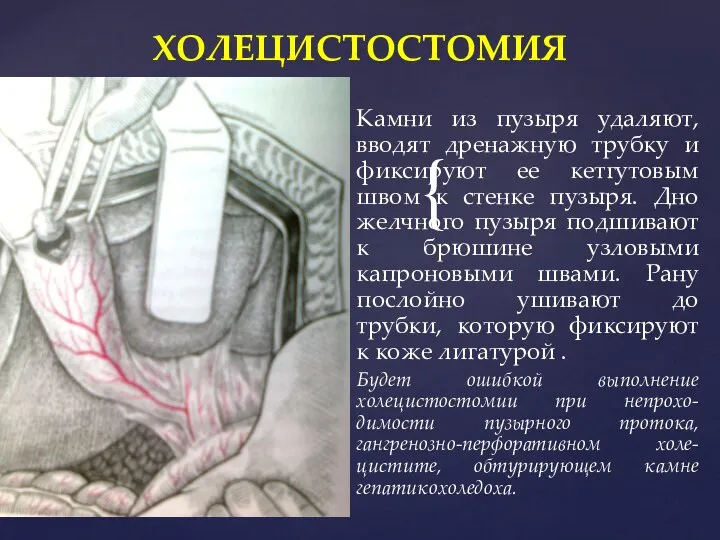
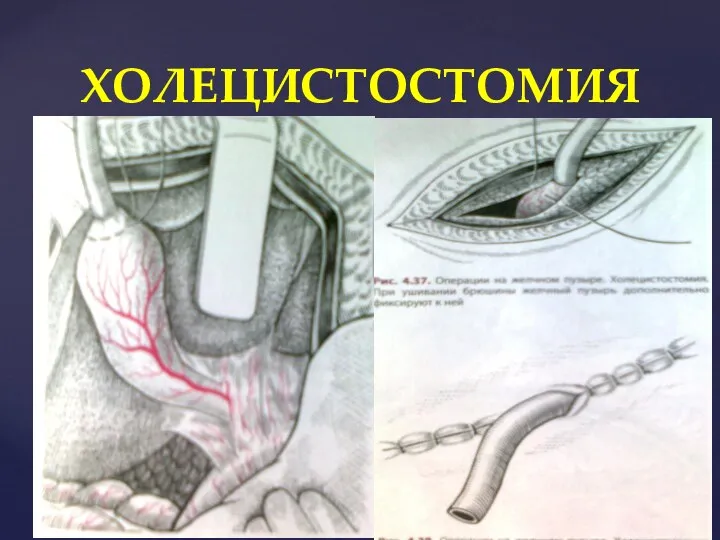
- 29. Камни из пузыря удаляют, вводят дренажную трубку и фиксируют ее кетгутовым швом к стенке пузыря. Дно
- 30. ХОЛЕЦИСТОСТОМИЯ
- 31. ХОЛЕЦИСТЭКТОМИЯ (от шейки) 1- выделение пузыр-ного протока и артерии; 2-перевязка и пере-сечение пузырных артерии и протока;
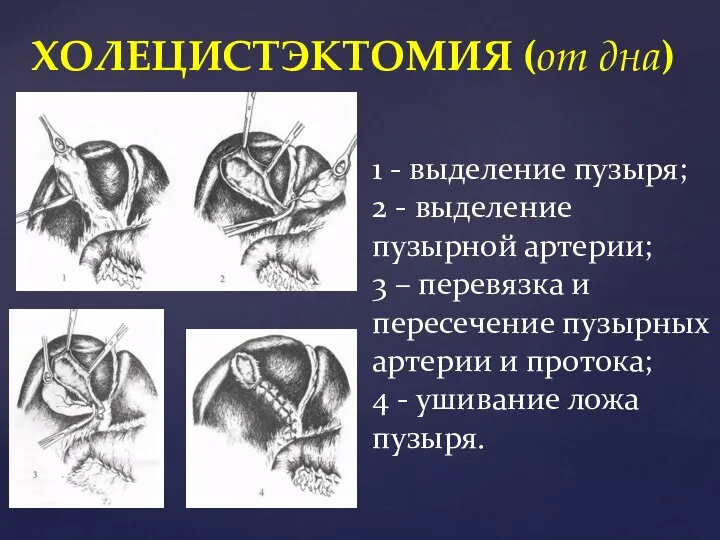
- 32. ХОЛЕЦИСТЭКТОМИЯ (от дна) 1 - выделение пузыря; 2 - выделение пузырной артерии; 3 – перевязка и
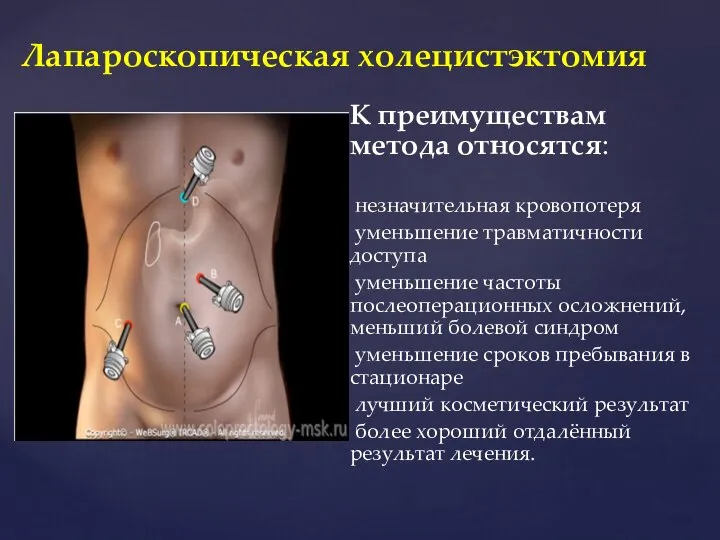
- 33. К преимуществам метода относятся: незначительная кровопотеря уменьшение травматичности доступа уменьшение частоты послеоперационных осложнений, меньший болевой синдром
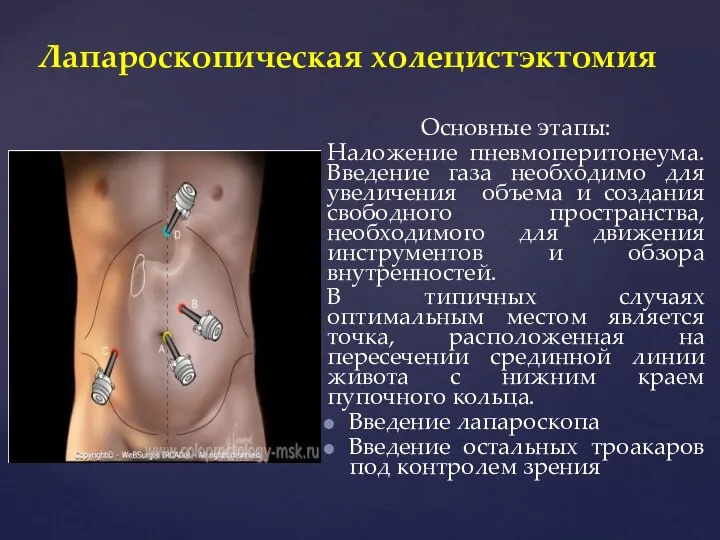
- 34. Основные этапы: Наложение пневмоперитонеума. Введение газа необходимо для увеличения объема и создания свободного пространства, необходимого для
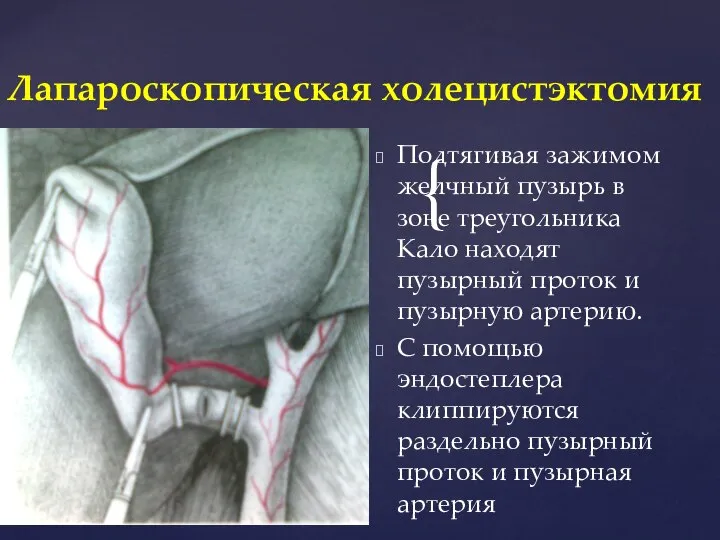
- 35. Подтягивая зажимом желчный пузырь в зоне треугольника Кало находят пузырный проток и пузырную артерию. С помощью
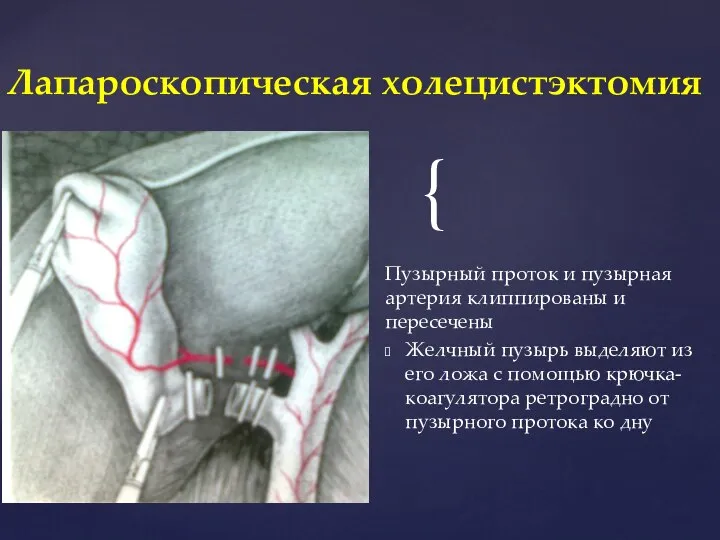
- 36. Пузырный проток и пузырная артерия клиппированы и пересечены Желчный пузырь выделяют из его ложа с помощью
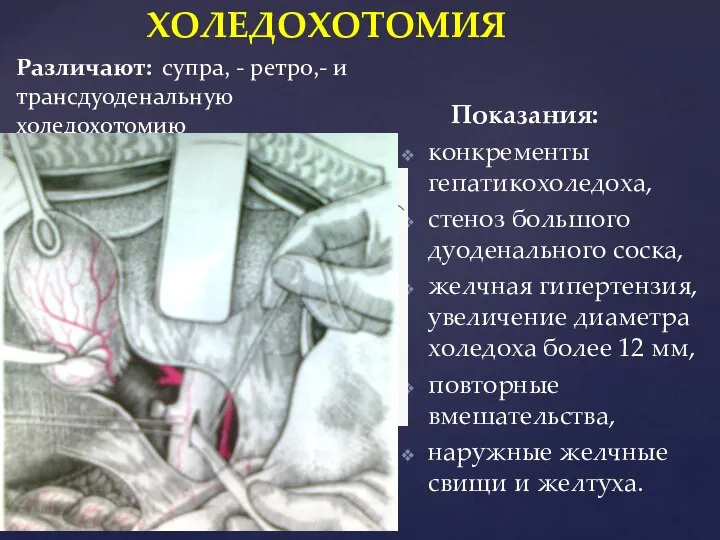
- 37. Показания: конкременты гепатикохоледоха, стеноз большого дуоденального соска, желчная гипертензия, увеличение диаметра холедоха более 12 мм, повторные
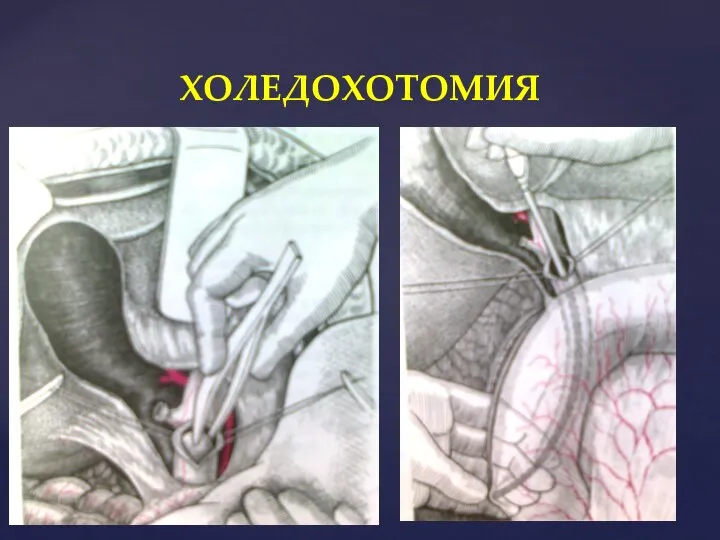
- 38. ХОЛЕДОХОТОМИЯ
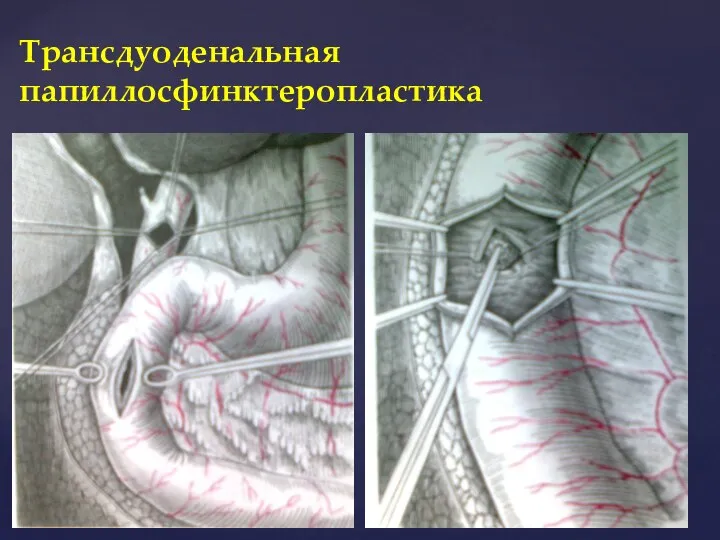
- 40. Трансдуоденальная папиллосфинктеропластика
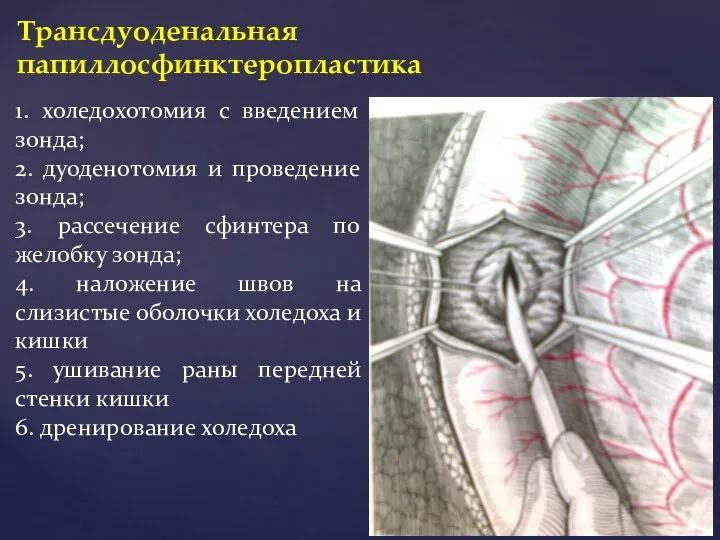
- 41. Трансдуоденальная папиллосфинктеропластика 1. холедохотомия с введением зонда; 2. дуоденотомия и проведение зонда; 3. рассечение сфинтера по
- 42. Выбор метода наружного дренирования определяют индивидуально в зависимости от характера оперативного вмешательства и опыта хирурга. Другой
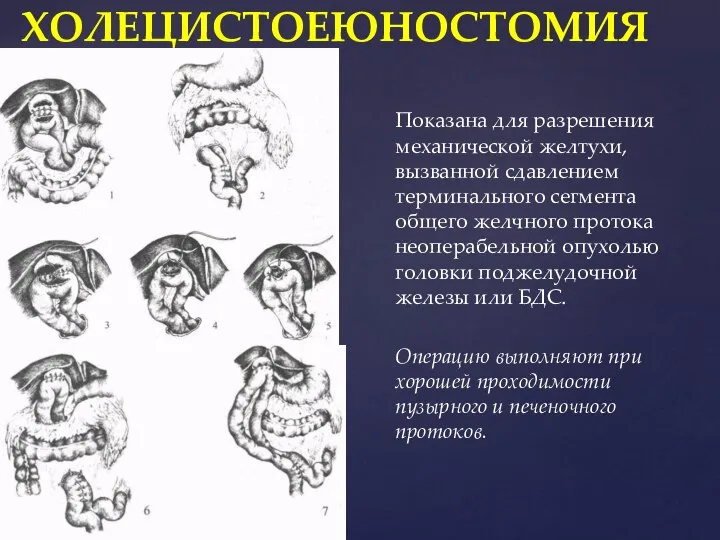
- 43. Показана для разрешения механической желтухи, вызванной сдавлением терминального сегмента общего желчного протока неоперабельной опухолью головки поджелудочной
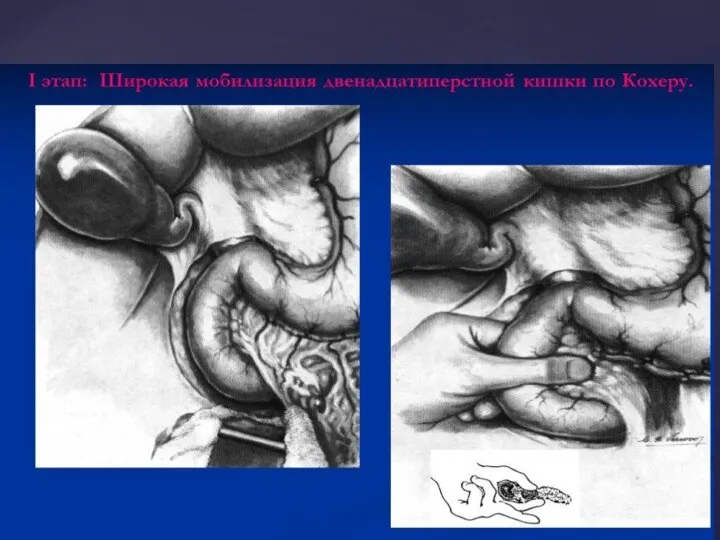
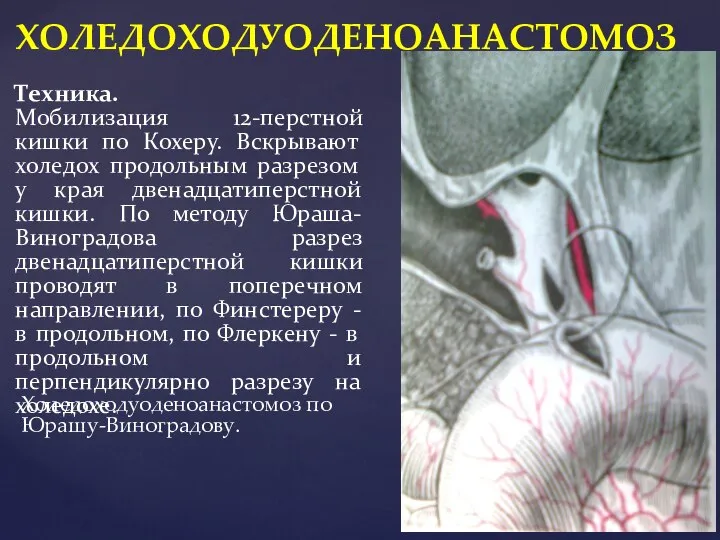
- 44. Холедоходуоденоанастомоз по Юрашу-Виноградову. ХОЛЕДОХОДУОДЕНОАНАСТОМОЗ Техника. Мобилизация 12-перстной кишки по Кохеру. Вскрывают холедох продольным разрезом у края
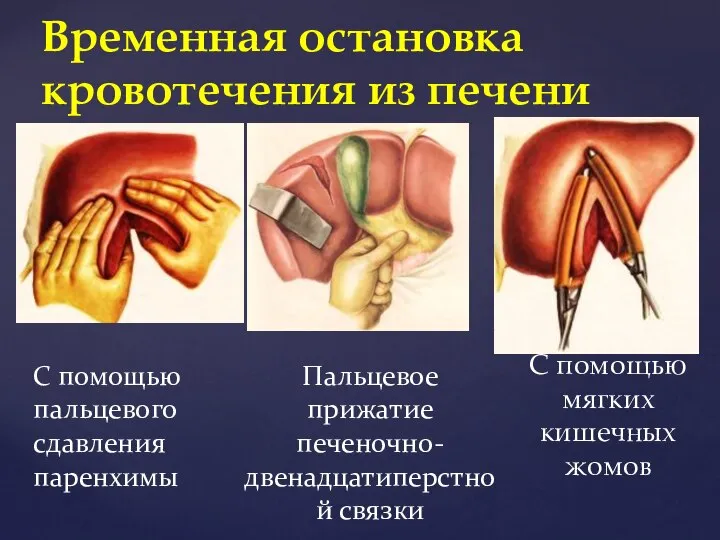
- 45. С помощью мягких кишечных жомов Временная остановка кровотечения из печени С помощью пальцевого сдавления паренхимы Пальцевое
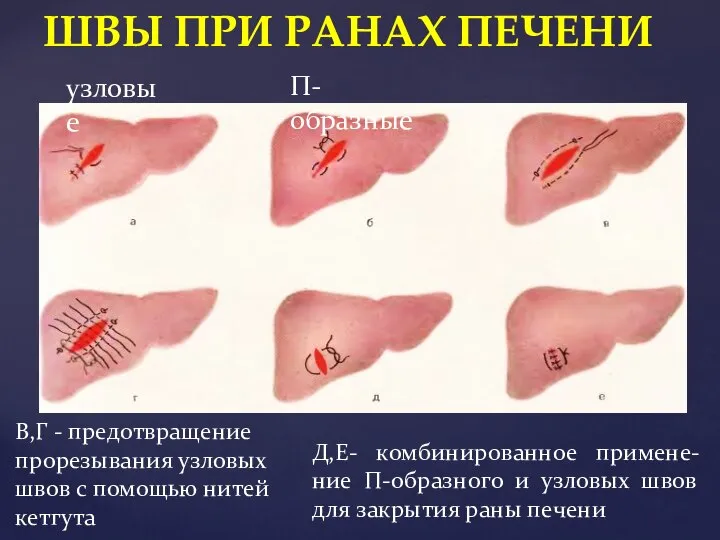
- 46. ШВЫ ПРИ РАНАХ ПЕЧЕНИ узловые П- образные В,Г - предотвращение прорезывания узловых швов с помощью нитей
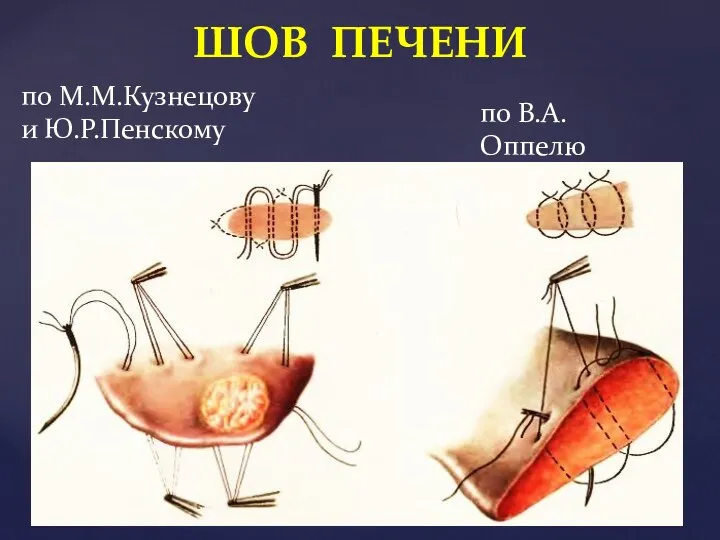
- 47. ШОВ ПЕЧЕНИ по В.А.Оппелю по М.М.Кузнецову и Ю.Р.Пенскому
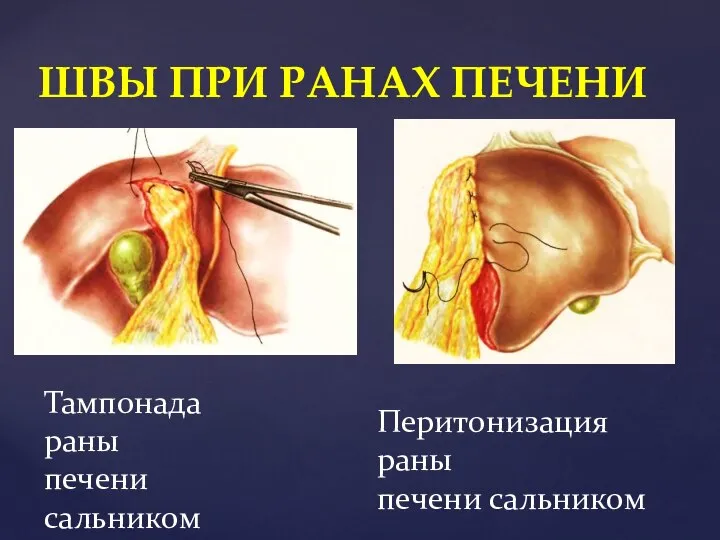
- 48. ШВЫ ПРИ РАНАХ ПЕЧЕНИ Тампонада раны печени сальником Перитонизация раны печени сальником
- 49. По принципу выполнения делят на: Типичные (анатомические центральные) Атипичные (или периферические) Типичные - это резекции при
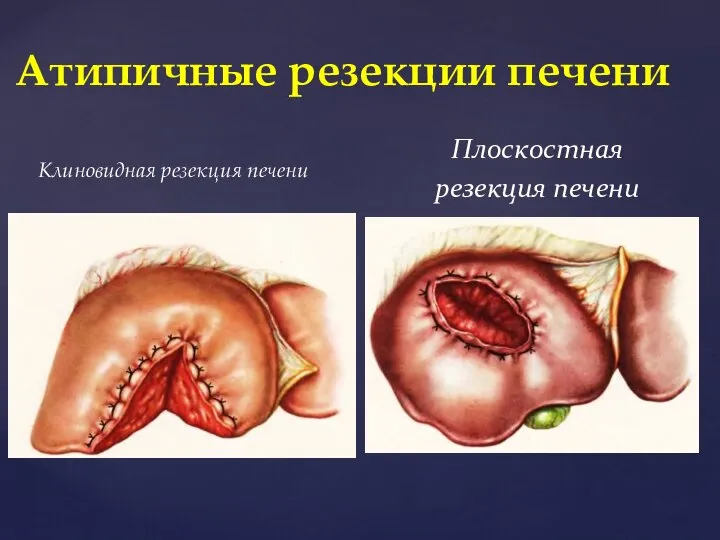
- 50. Клиновидная резекция печени Атипичные резекции печени Плоскостная резекция печени
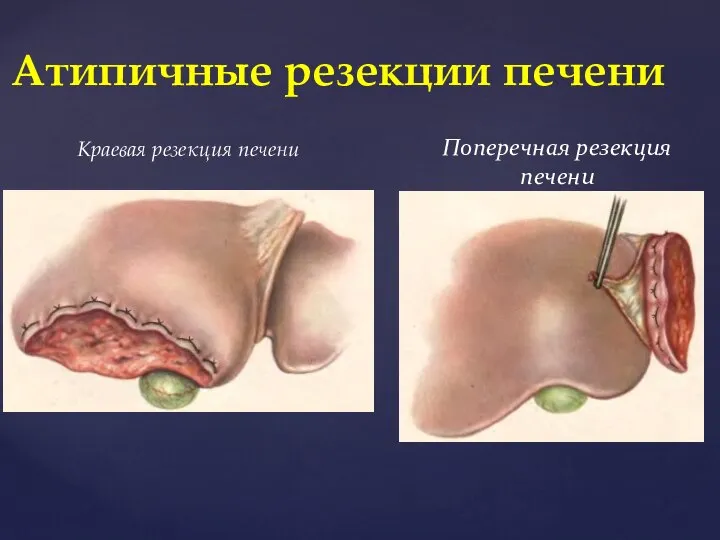
- 51. Краевая резекция печени Атипичные резекции печени Поперечная резекция печени
- 52. Пересадка печени может быть: ортотопической (на место удаленной печени) гетеротопической (размещение трансплантанта в брюшной полости, в
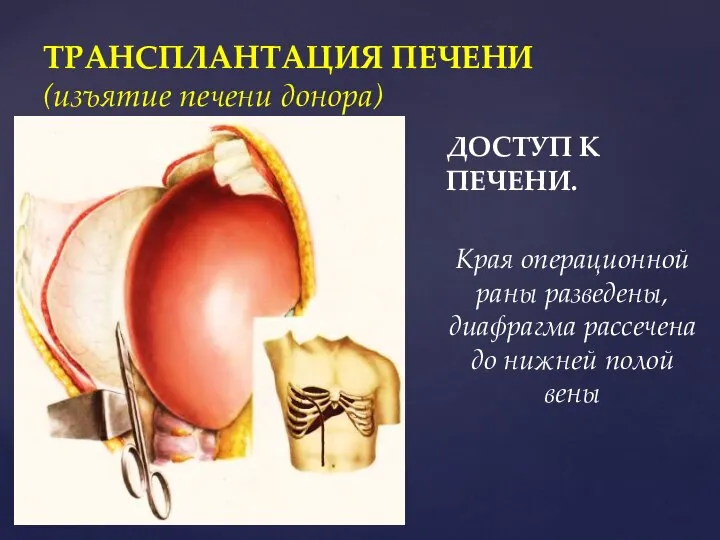
- 53. ДОСТУП К ПЕЧЕНИ. Края операционной раны разведены, диафрагма рассечена до нижней полой вены ТРАНСПЛАНТАЦИЯ ПЕЧЕНИ (изъятие
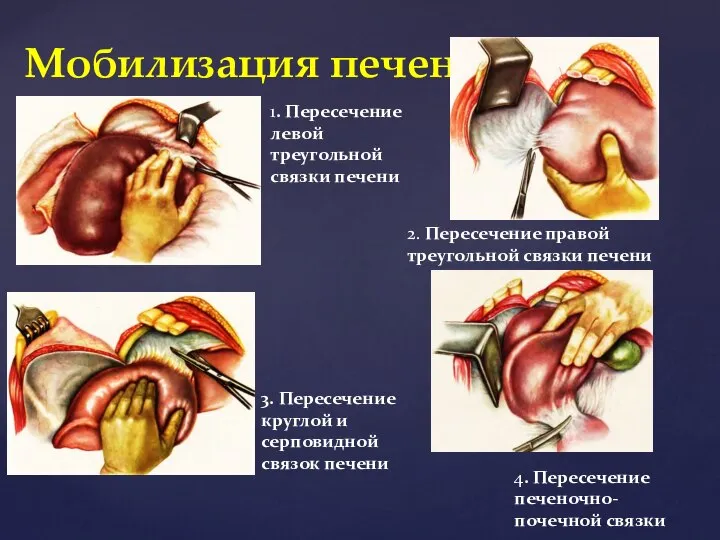
- 54. Мобилизация печени 1. Пересечение левой треугольной связки печени 2. Пересечение правой треугольной связки печени 3. Пересечение
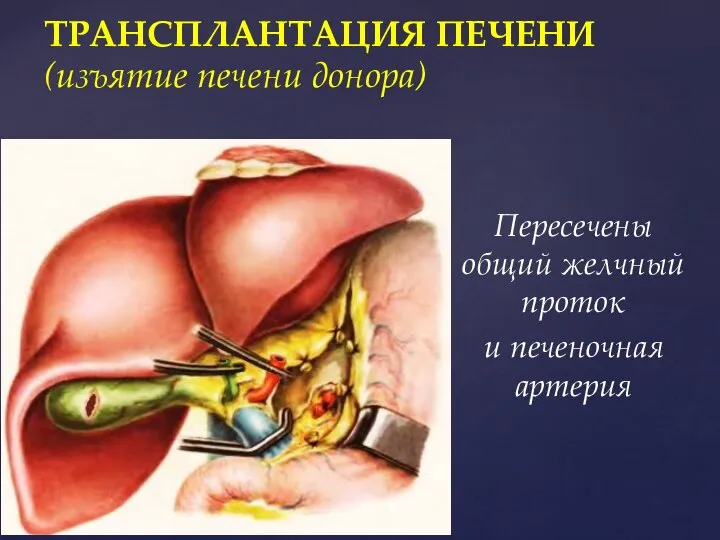
- 55. Пересечены общий желчный проток и печеночная артерия ТРАНСПЛАНТАЦИЯ ПЕЧЕНИ (изъятие печени донора)
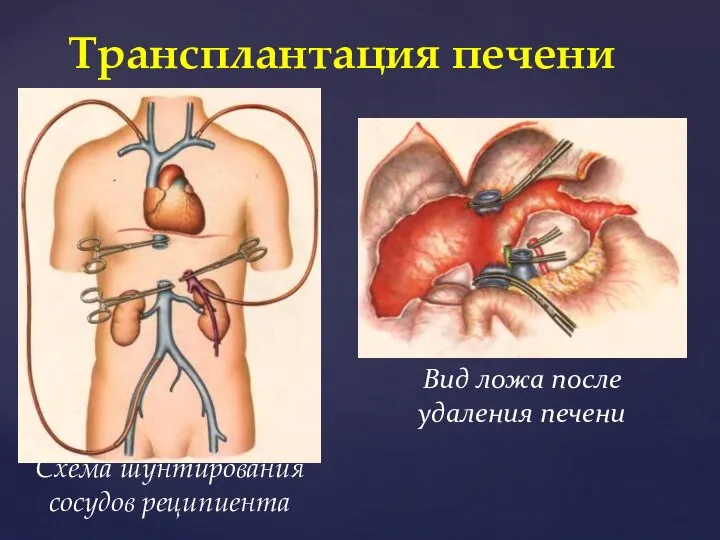
- 56. Схема шунтирования сосудов реципиента Трансплантация печени Вид ложа после удаления печени
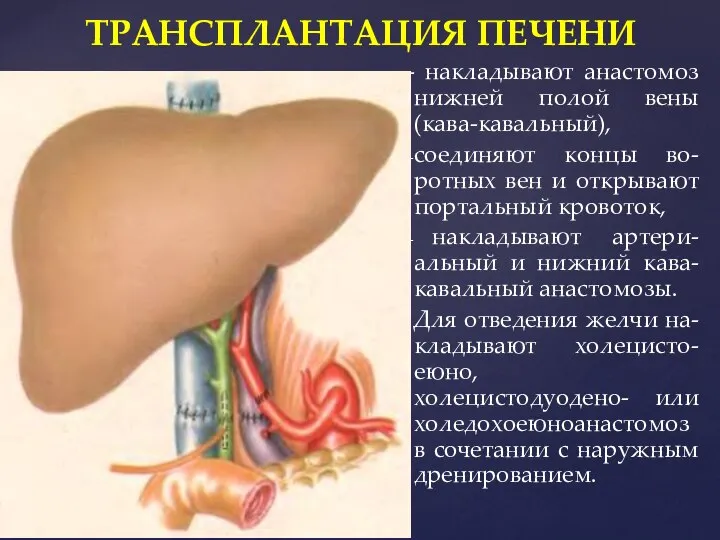
- 57. - накладывают анастомоз нижней полой вены (кава-кавальный), соединяют концы во-ротных вен и открывают портальный кровоток, накладывают
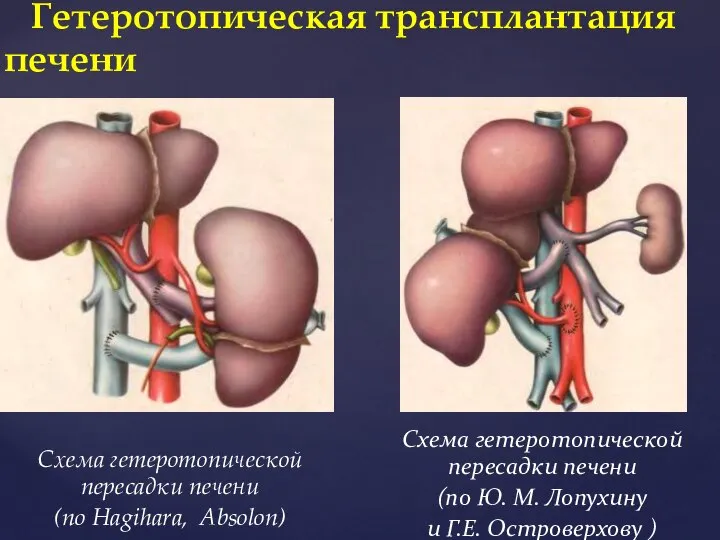
- 58. Гетеротопическую трансплантацию печени вначале производили путем сшивания воротной вены и печеночной артерии донора с подвздошными сосудами
- 59. Схема гетеротопической пересадки печени (по Hagihara, Absolon) Гетеротопическая трансплантация печени Схема гетеротопической пересадки печени (по Ю.
- 60. Создание экстракорпоральной “вспомогательной печени” необходимо в трансплантологии для лечения острой печеночной недостаточности, являющейся причиной высокой (82%)
- 61. Хирургическая анатомия поджелудочной железы
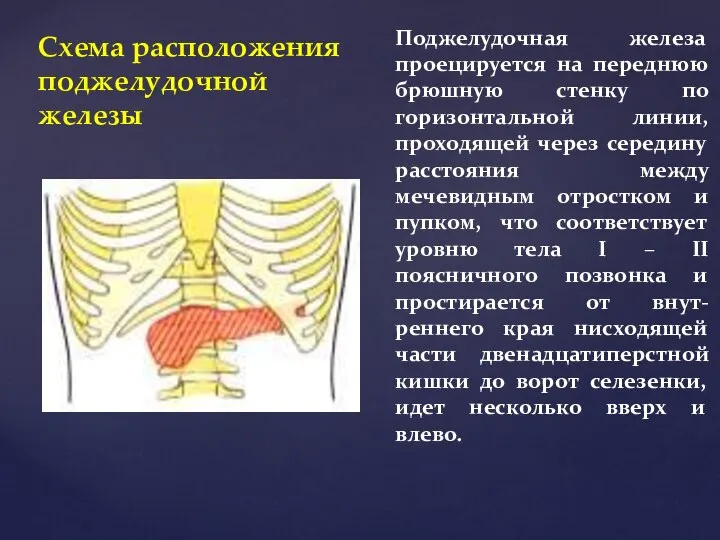
- 62. Схема расположения поджелудочной железы Поджелудочная железа проецируется на переднюю брюшную стенку по горизонтальной линии, проходящей через
- 63. Хирургическая анатомия поджелудочной железы 1 - головка поджелудочной железы; 2 - крючковидный отросток головки поджелудочной железы;
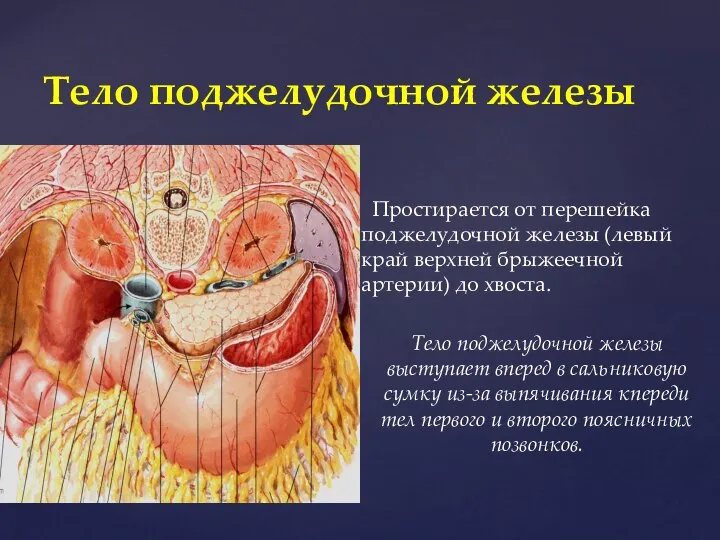
- 64. Тело поджелудочной железы Простирается от перешейка поджелудочной железы (левый край верхней брыжеечной артерии) до хвоста. Тело
- 65. ХВОСТ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ Граница между телом и хвостом условная, среди сегментов поджелудочной железы. Это самый узкий
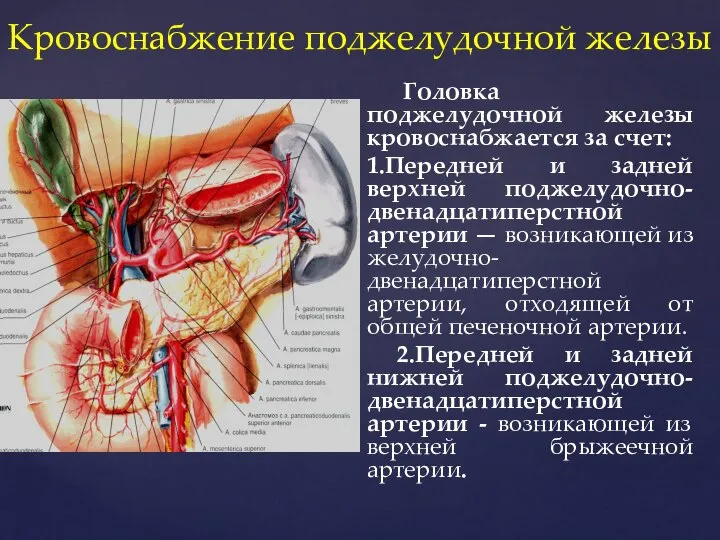
- 66. Кровоснабжение поджелудочной железы Головка поджелудочной железы кровоснабжается за счет: 1.Передней и задней верхней поджелудочно-двенадцатиперстной артерии —
- 67. Протоковая система Pancreas (ductus pancreaticus) Ductus pancreaticus, формируется путем слияния дольковых протоков располагается на равном расстоянии
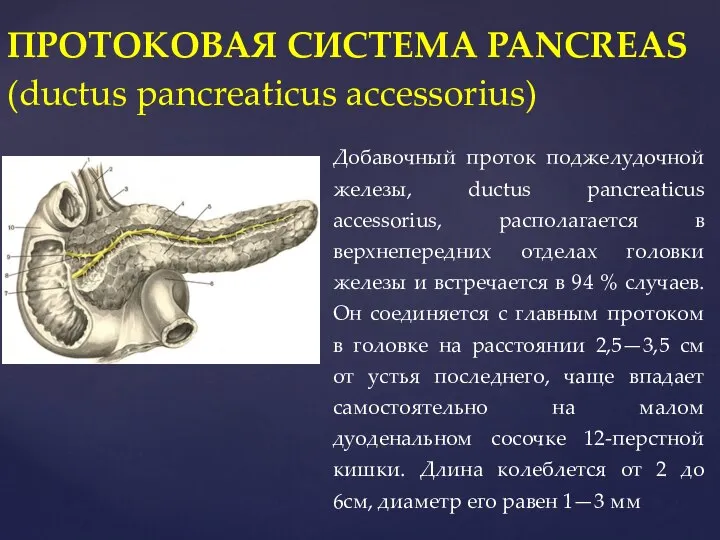
- 68. ПРОТОКОВАЯ СИСТЕМА PANCREAS (ductus pancreaticus accessorius) Добавочный проток поджелудочной железы, ductus pancreaticus accessorius, располагается в верхнепередних
- 69. ОПЕРАЦИИ ПРИ ПАТОЛОГИИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
- 70. показано тогда, когда киста быстро растет и существует угроза ее прорыва в брюшную полость. До тех
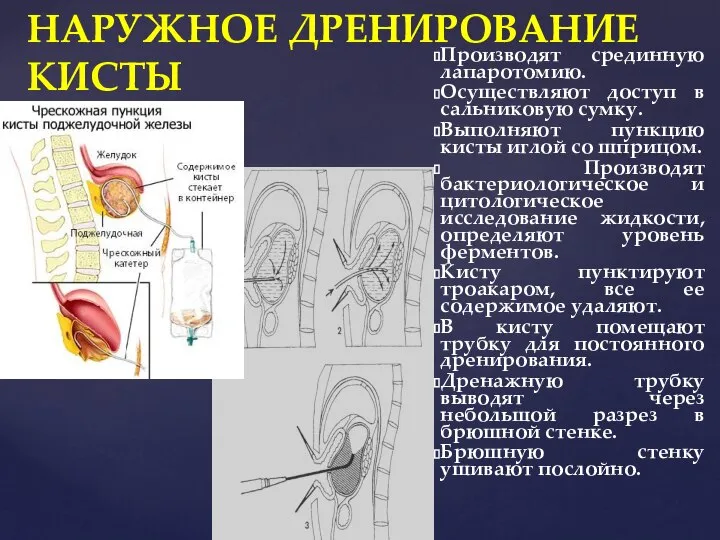
- 71. НАРУЖНОЕ ДРЕНИРОВАНИЕ КИСТЫ Производят срединную лапаротомию. Осуществляют доступ в сальниковую сумку. Выполняют пункцию кисты иглой со
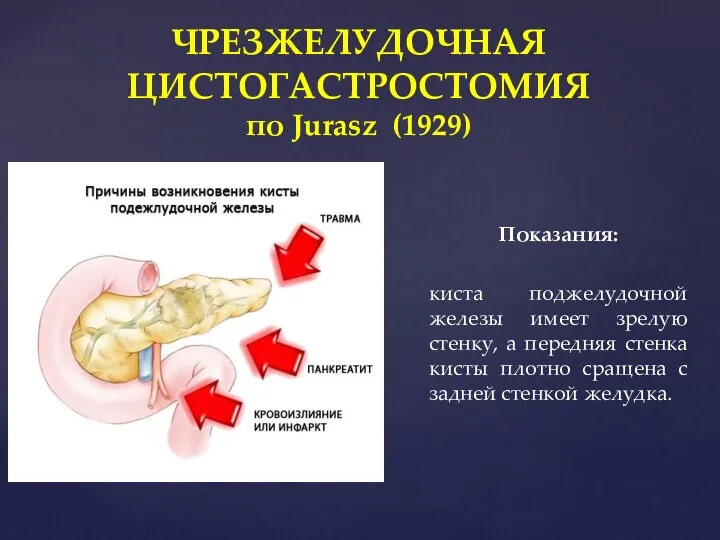
- 72. Показания: киста поджелудочной железы имеет зрелую стенку, а передняя стенка кисты плотно сращена с задней стенкой
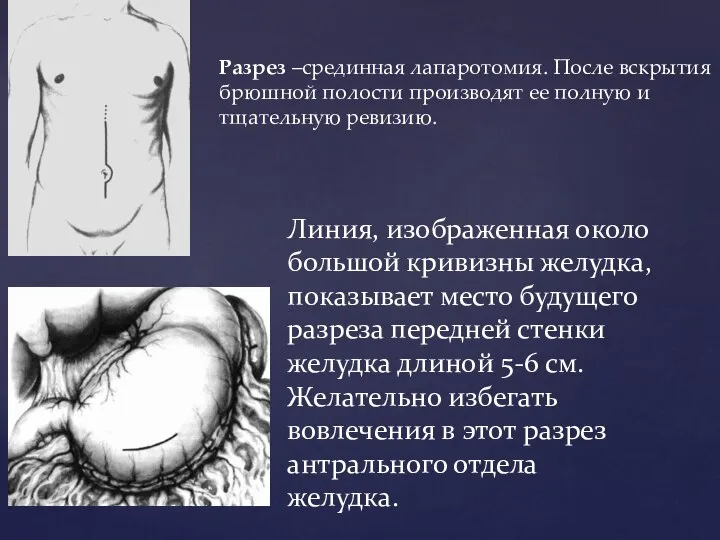
- 73. Разрез –срединная лапаротомия. После вскрытия брюшной полости производят ее полную и тщательную ревизию. Линия, изображенная около
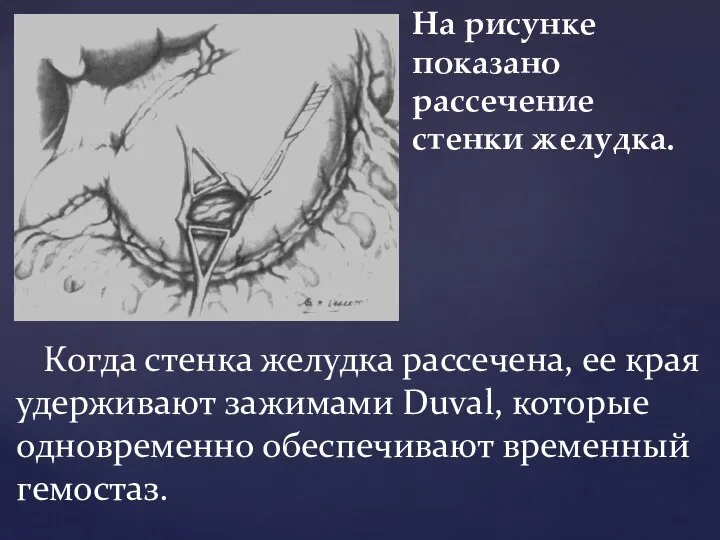
- 74. На рисунке показано рассечение стенки желудка. Когда стенка желудка рассечена, ее края удерживают зажимами Duval, которые
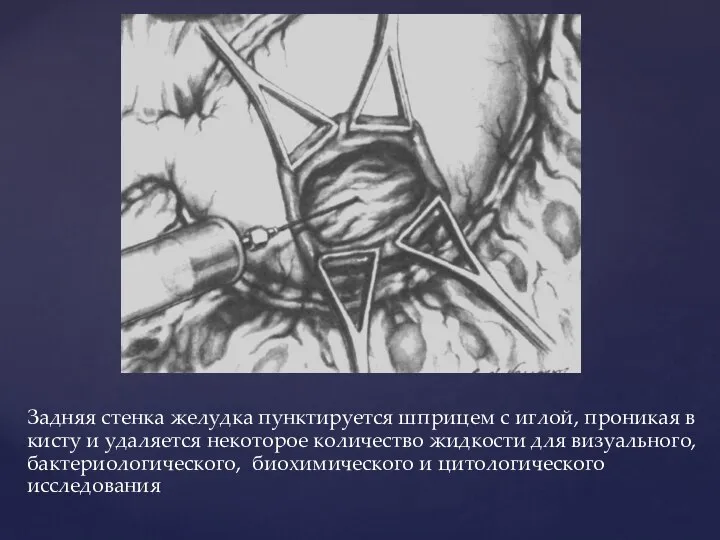
- 75. Задняя стенка желудка пунктируется шприцем с иглой, проникая в кисту и удаляется некоторое количество жидкости для
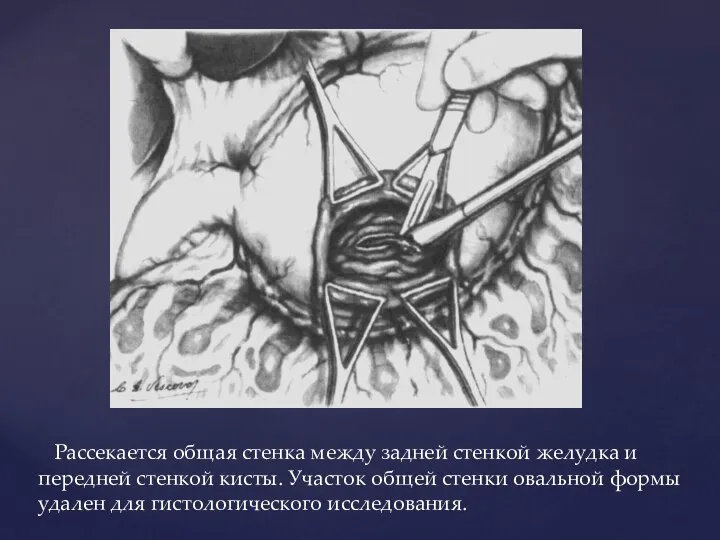
- 76. Рассекается общая стенка между задней стенкой желудка и передней стенкой кисты. Участок общей стенки овальной формы
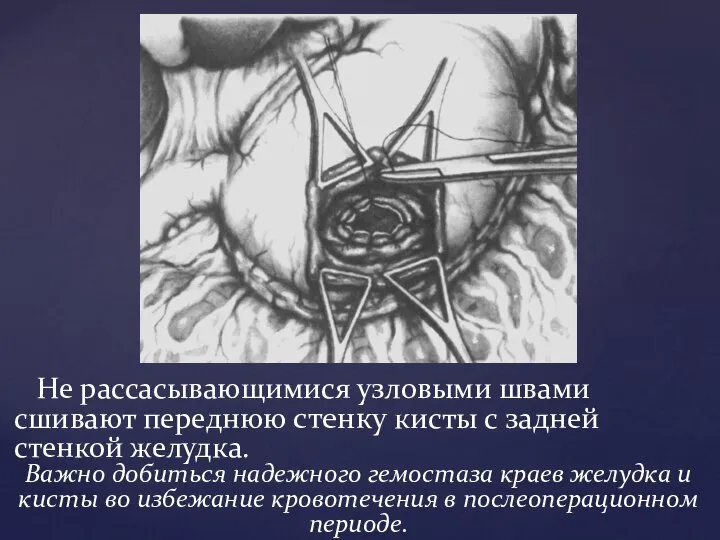
- 77. Не рассасывающимися узловыми швами сшивают переднюю стенку кисты с задней стенкой желудка. Важно добиться надежного гемостаза
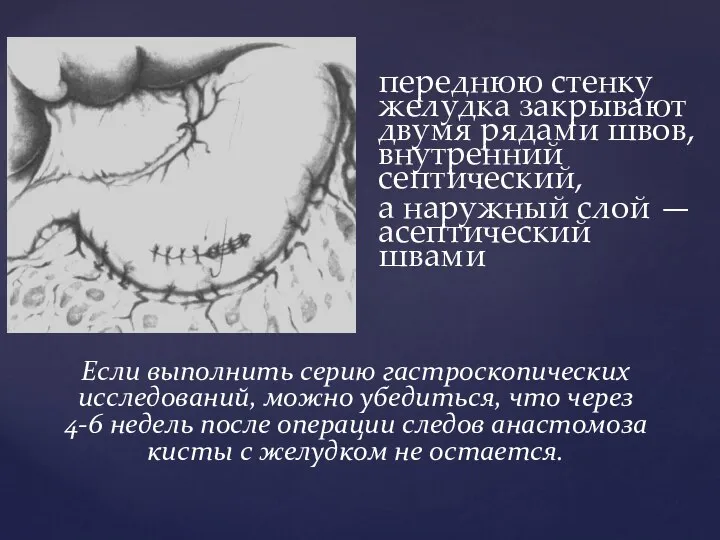
- 78. переднюю стенку желудка закрывают двумя рядами швов, внутренний септический, а наружный слой — асептический швами Если
- 79. Цистодуоденостомия показана при псевдокистах головки поджелудочной железы, прочно сращенных с внутренней стенкой двенадцатиперстной кишки в нисходящей
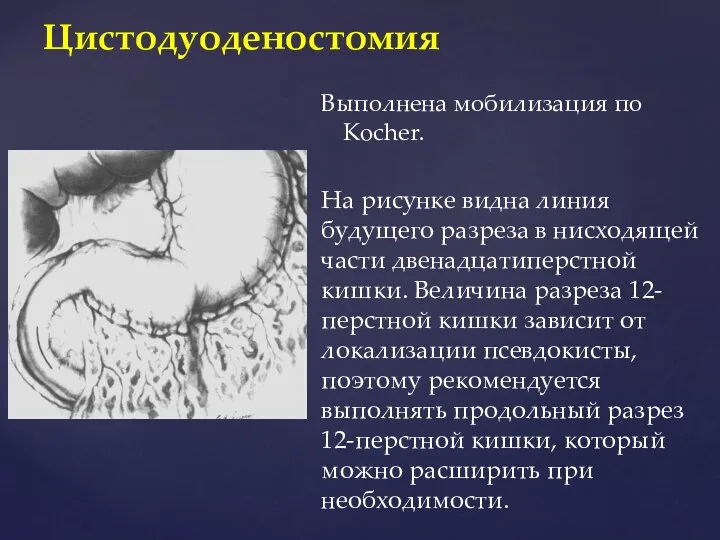
- 80. Цистодуоденостомия Выполнена мобилизация по Kocher. На рисунке видна линия будущего разреза в нисходящей части двенадцатиперстной кишки.
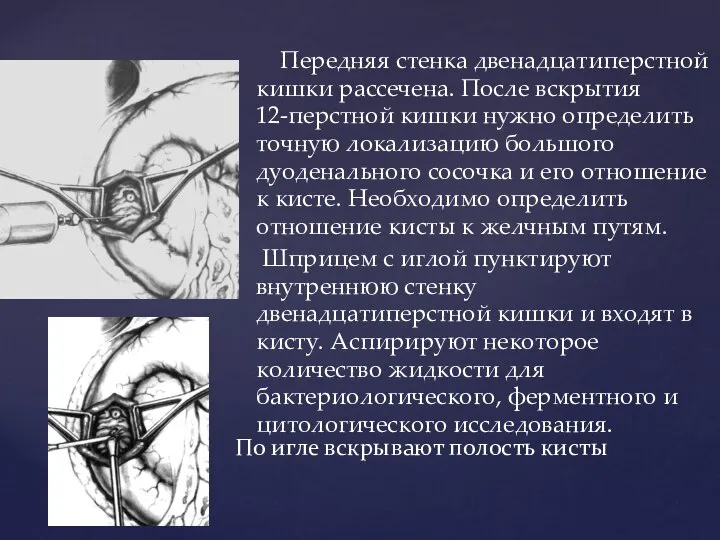
- 81. Передняя стенка двенадцатиперстной кишки рассечена. После вскрытия 12-перстной кишки нужно определить точную локализацию большого дуоденального сосочка
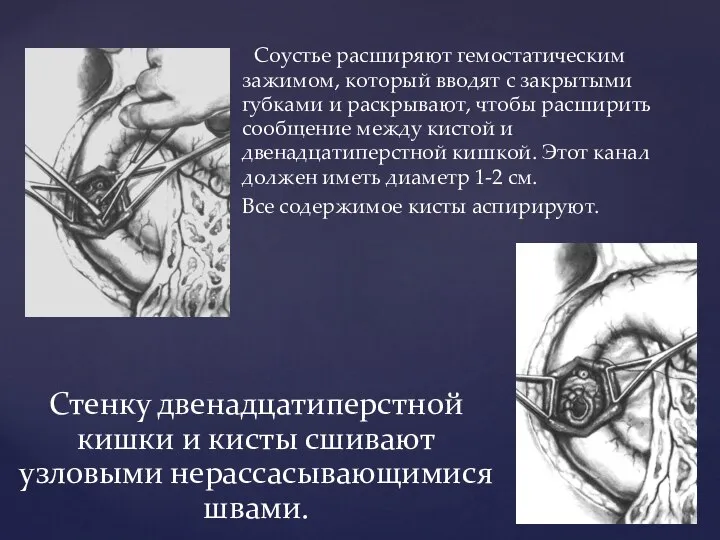
- 82. Соустье расширяют гемостатическим зажимом, который вводят с закрытыми губками и раскрывают, чтобы расширить сообщение между кистой
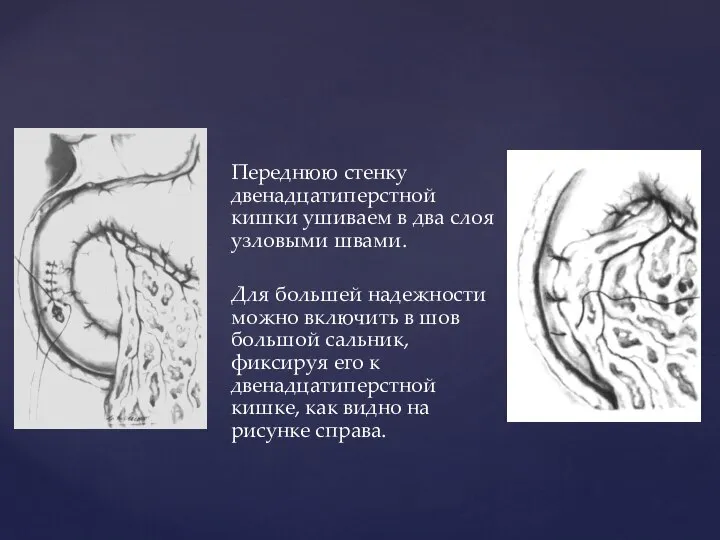
- 83. Переднюю стенку двенадцатиперстной кишки ушиваем в два слоя узловыми швами. Для большей надежности можно включить в
- 84. Для лечения тяжелого хронического панкреатита, сопровождающегося постоянными сильными болями, было предложено несколько хирургических операций, но на
- 85. «цепочки озер» Для определения диаметра панкреатического протока используется ретроградная эндоскопическая холангиопанкреатография. Если она не была выполнена
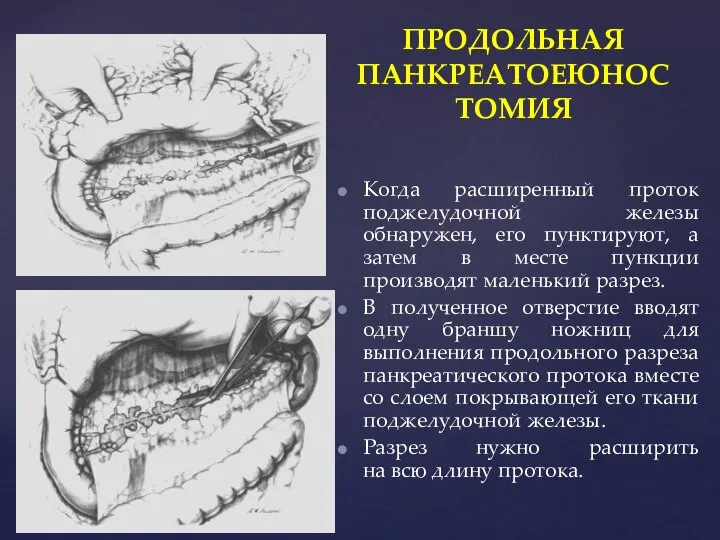
- 86. ПРОДОЛЬНАЯ ПАНКРЕАТОЕЮНОСТОМИЯ Когда расширенный проток поджелудочной железы обнаружен, его пунктируют, а затем в месте пункции производят
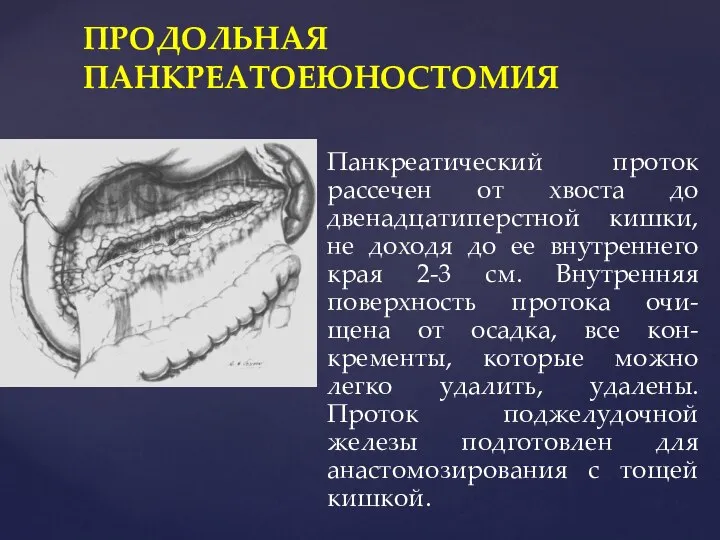
- 87. ПРОДОЛЬНАЯ ПАНКРЕАТОЕЮНОСТОМИЯ Панкреатический проток рассечен от хвоста до двенадцатиперстной кишки, не доходя до ее внутреннего края
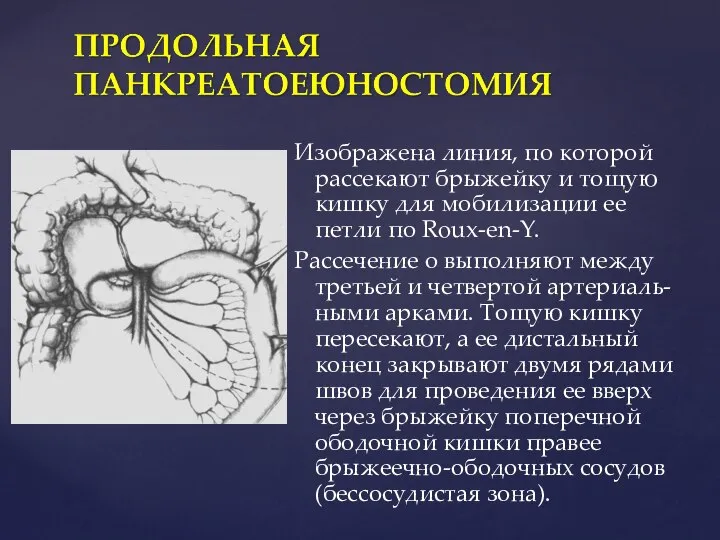
- 88. Изображена линия, по которой рассекают брыжейку и тощую кишку для мобилизации ее петли по Roux-en-Y. Рассечение
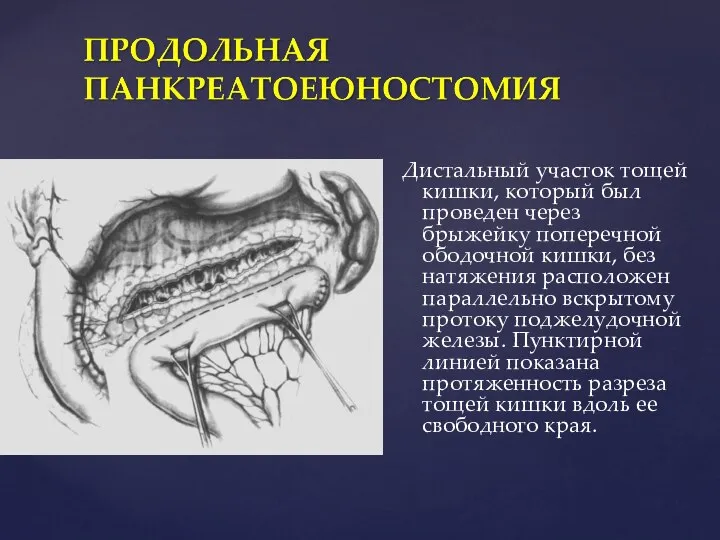
- 89. Дистальный участок тощей кишки, который был проведен через брыжейку поперечной ободочной кишки, без натяжения расположен параллельно
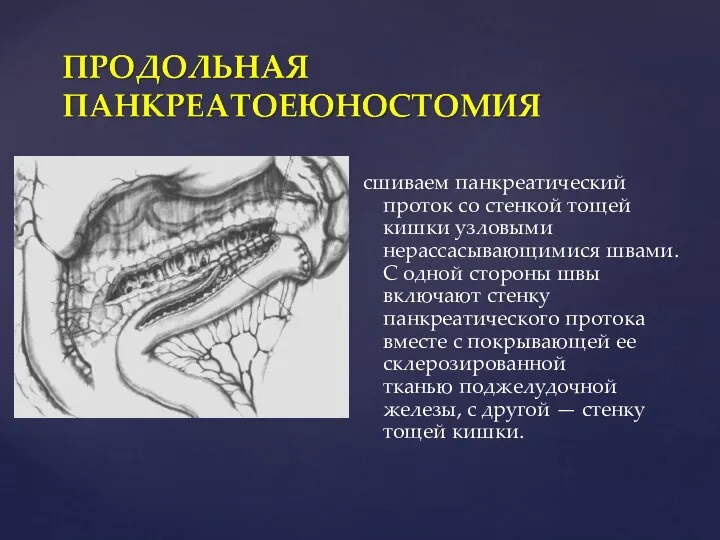
- 90. сшиваем панкреатический проток со стенкой тощей кишки узловыми нерассасывающимися швами. С одной стороны швы включают стенку
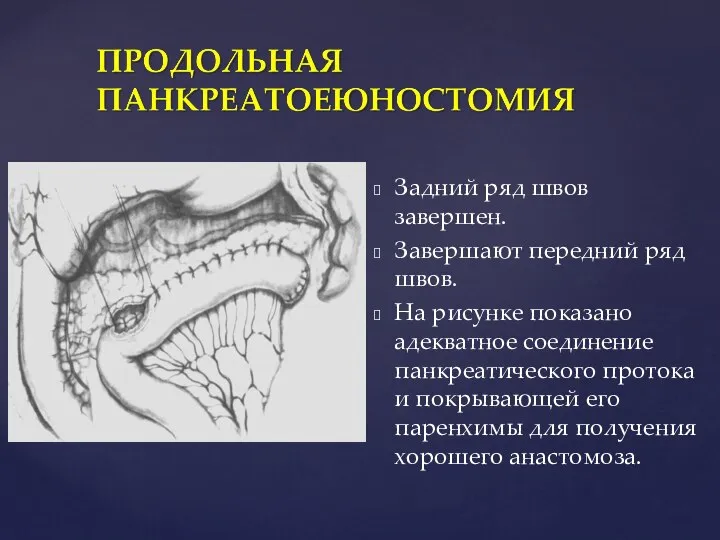
- 91. Задний ряд швов завершен. Завершают передний ряд швов. На рисунке показано адекватное соединение панкреатического протока и
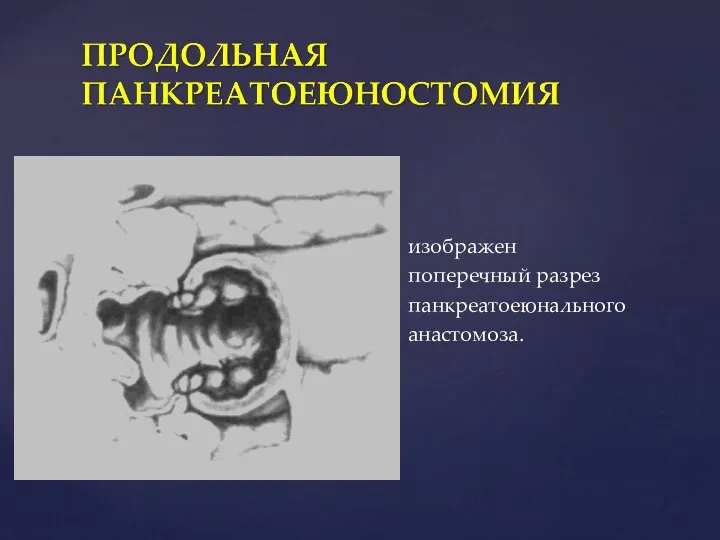
- 92. изображен поперечный разрез панкреатоеюнального анастомоза.
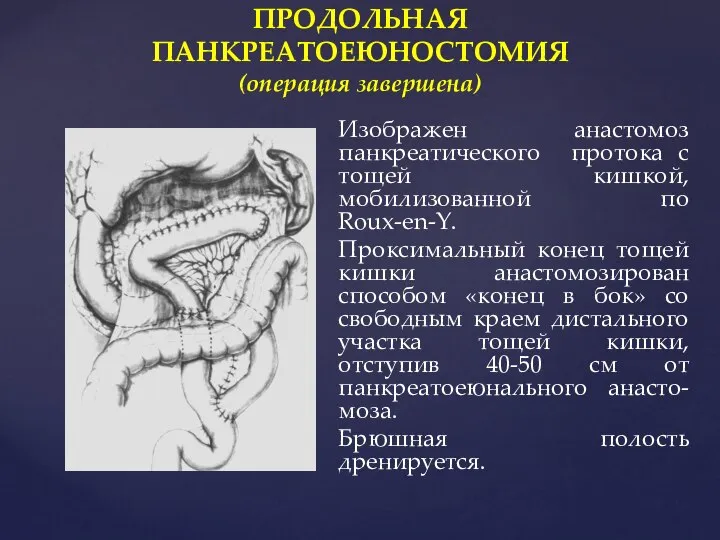
- 93. ПРОДОЛЬНАЯ ПАНКРЕАТОЕЮНОСТОМИЯ (операция завершена) Изображен анастомоз панкреатического протока с тощей кишкой, мобилизованной по Roux-en-Y. Проксимальный конец
- 94. Показания: рак головки поджелудочной железы, преампулярной части общего желчного протока и большого сосочка двенадцатиперстной кишки. Заключается
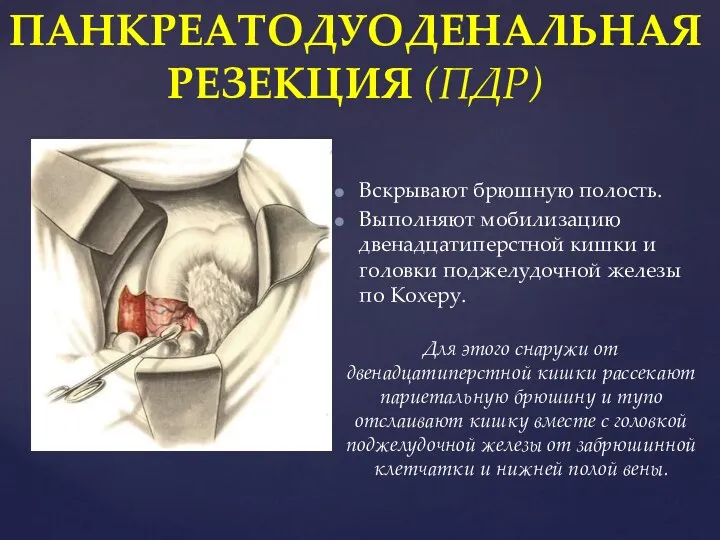
- 95. ПАНКРЕАТОДУОДЕНАЛЬНАЯ РЕЗЕКЦИЯ (ПДР) Вскрывают брюшную полость. Выполняют мобилизацию двенадцатиперстной кишки и головки поджелудочной железы по Кохеру.
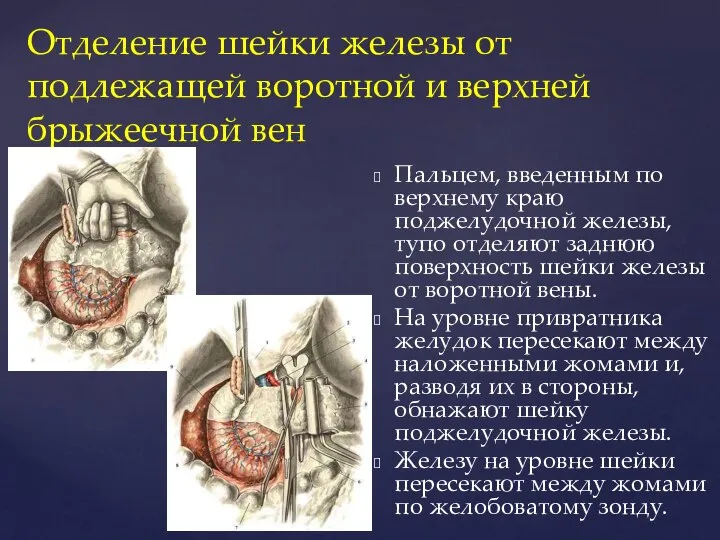
- 96. Отделение шейки железы от подлежащей воротной и верхней брыжеечной вен Пальцем, введенным по верхнему краю поджелудочной
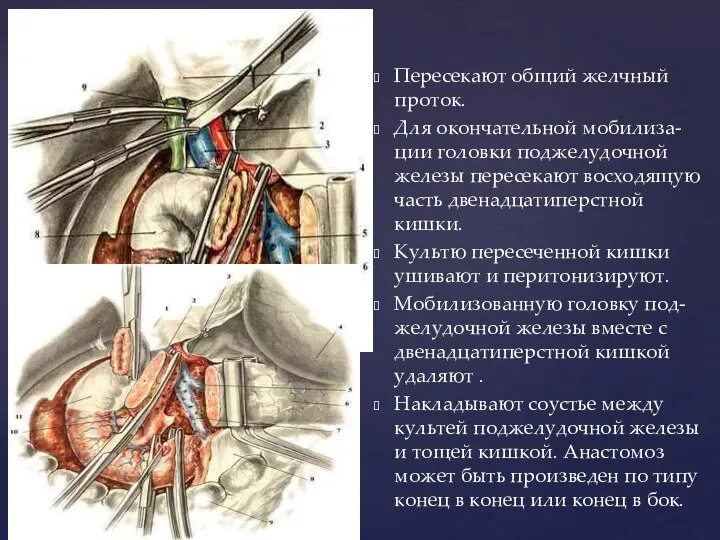
- 97. Пересекают общий желчный проток. Для окончательной мобилиза-ции головки поджелудочной железы пересекают восходящую часть двенадцатиперстной кишки. Культю
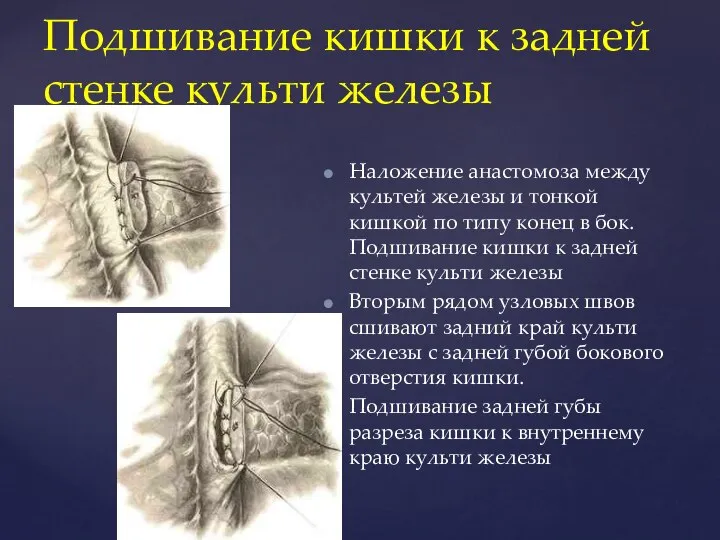
- 98. Подшивание кишки к задней стенке культи железы Наложение анастомоза между культей железы и тонкой кишкой по
- 99. Подшивание передней губы разреза кишки к наружному краю культи железы Ушивание передней стенки анастомоза рядом узловых
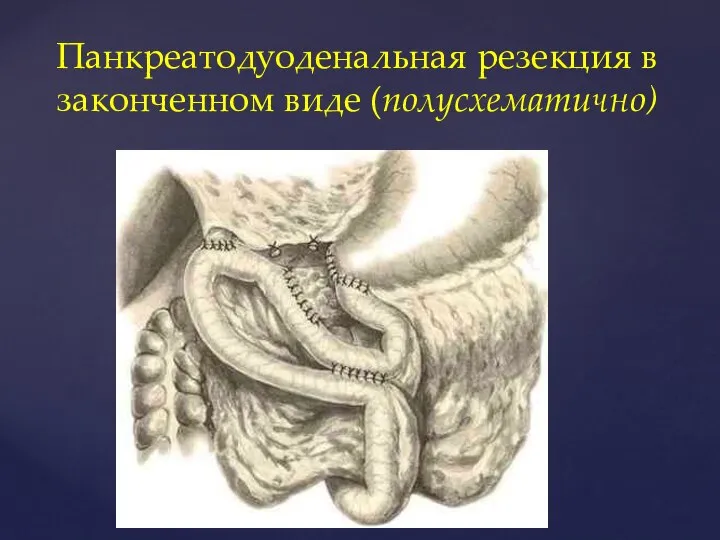
- 100. Панкреатодуоденальная резекция в законченном виде (полусхематично)
- 101. Первая пересадка поджелудочной железы осуществлена Келли в 1966 году, а в СССР – в 1971 году
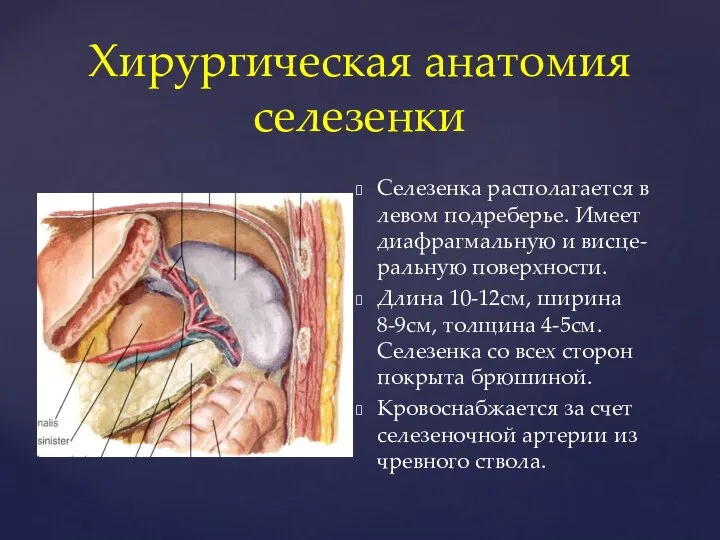
- 102. Хирургическая анатомия селезенки Селезенка располагается в левом подреберье. Имеет диафрагмальную и висце-ральную поверхности. Длина 10-12см, ширина
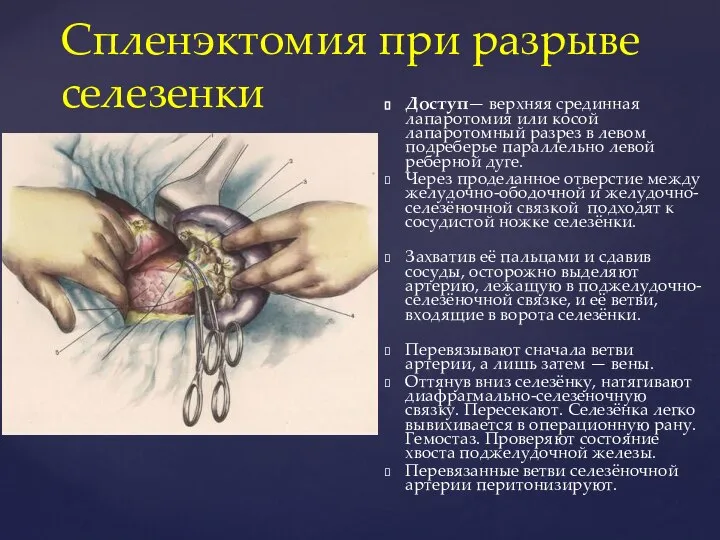
- 103. Доступ— верхняя срединная лапаротомия или косой лапаротомный разрез в левом подреберье параллельно левой реберной дуге. Через
- 104. ПОКАЗАНИЯ: профилактика иммунодефицитных состояний. Для достижения клинического эффекта необходимо имплантировать не менее 1/5-1/6 органа, причем размеры
- 105. Удаленную селезенку помещают в стерильный тазик и, придерживая ее левой рукой, острым скальпелем или бритвой выполняют
- 107. Скачать презентацию



























 Анемия Даймонда-Блекфена у детей
Анемия Даймонда-Блекфена у детей Коррекция и развитие детей с нарушениями опорно-двигательного аппарата
Коррекция и развитие детей с нарушениями опорно-двигательного аппарата Деменция с тельцами Леви
Деменция с тельцами Леви Парентеральное применение лекарственных средств
Парентеральное применение лекарственных средств Патогенез нейрогенных дистрофий. Денервационный синдром
Патогенез нейрогенных дистрофий. Денервационный синдром Клиническая анатомия и физиология глотки
Клиническая анатомия и физиология глотки Михаил Лермонтов – И скучно и грустно
Михаил Лермонтов – И скучно и грустно Гломерулонефриты у детей и подростков
Гломерулонефриты у детей и подростков История болезни
История болезни Формирование воздушной струи в коррекционной работе по преодолению нарушений звукопроизношения
Формирование воздушной струи в коррекционной работе по преодолению нарушений звукопроизношения Бақылаудағы науқастың анамнезін жинау және жергілікті статусын сипаттау
Бақылаудағы науқастың анамнезін жинау және жергілікті статусын сипаттау Ресейде ортодонтияның даму тарихы
Ресейде ортодонтияның даму тарихы Врач и пациент как партнеры в управлении деятельностью, направленной на здоровье пациента
Врач и пациент как партнеры в управлении деятельностью, направленной на здоровье пациента Фурункул. Фурункулез. Карбункул. Гидраденит
Фурункул. Фурункулез. Карбункул. Гидраденит Наш путь к протоколу лечения сепсиса
Наш путь к протоколу лечения сепсиса Рак молочной железы, Злокачественные опухоли кожи
Рак молочной железы, Злокачественные опухоли кожи Представления о людях, страдающих депрессией
Представления о людях, страдающих депрессией Дүниежүзілік денсаулық сақтау ұйымының жаһандық мәселелерінің принциптері мен стратегиялары
Дүниежүзілік денсаулық сақтау ұйымының жаһандық мәселелерінің принциптері мен стратегиялары Вершина развития восстановительной науки и технологий StemRenu. Быстрое старение и антистарение
Вершина развития восстановительной науки и технологий StemRenu. Быстрое старение и антистарение Электрическая стимуляция сердца. Модель проводящей системы сердца. (Лекция 4)
Электрическая стимуляция сердца. Модель проводящей системы сердца. (Лекция 4) Статус наличие серийных номеров по медицинскому оборудованию, компания Фармакей
Статус наличие серийных номеров по медицинскому оборудованию, компания Фармакей Воспалительные заболевания органов малого таза. Препараты с противовоспалительным и антиишемическим действием
Воспалительные заболевания органов малого таза. Препараты с противовоспалительным и антиишемическим действием СПРУ - тяжелое хроническое заболевание
СПРУ - тяжелое хроническое заболевание Заболевание, вызванное нарушением питания. Ожирение
Заболевание, вызванное нарушением питания. Ожирение Лечебная физкультура (ЛФК)
Лечебная физкультура (ЛФК) Анатомия и физиология мочевыделительной системы
Анатомия и физиология мочевыделительной системы Внутренняя среда организма
Внутренняя среда организма Синдром Леффлера
Синдром Леффлера