Слайд 2Определение
АГ – синдром повышения АД при «гипертонической болезни» и «симптоматических артериальных

гипертензиях».
Гипертоническая болезнь – хронически протекающее заболевание, основным проявлением которого является АГ, не связанная с «симптоматическими артериальными гипертензиями».
Слайд 3Артериальная гипертензия (гипертония, гипертоническая болезнь) -
Артериальная гипертензия (АГ, системная гипертензия) —

состояние, при котором систолическое АД превышает 140 мм рт.ст. и более и/или диастолическое АД превышает 90 мм рт.ст. (в результате как минимум трёх измерений, произведённых в различное время на фоне спокойной обстановки; больной при этом не должен принимать ЛС, как повышающих, так и понижающих АД).
Слайд 4Если удаётся выявить причины АГ, то её считают вторичной (симптоматической). При отсутствии

явной причины АГ она называется первичной, эссенциальной, идиопатической, а в нашей стране — гипертонической болезнью. Изолированная систолическая АГ диагностируется при повышении систолического АД более 140 мм рт.ст. и диастолического АД менее 90 мм рт.ст. АГ считают злокачественной при уровне диастолического АД более 120 мм рт.ст.
Слайд 6Эпидемиология
АГ страдает 20—30% взрослого населения. С возрастом распростра-нённость увеличивается и достигает 50—65%

у лиц старше 65 лет, причём в пожилом возрасте больше распростра-нена изолированная систолическая АГ, которая в возрасте до 50 лет встречается менее чем у 5% населения. До 50летнего возраста АГ чаще бывает у мужчин, а после 50 лет — у женщин.
Слайд 7Среди всех форм АГ на долю мягкой и умеренной приходится около 70—

80%, в остальных случаях наблюдают выраженную АГ. Вторичные АГ составляют 5—10% всех случаев АГ, остальные случаи — эссенциальная АГ (гипертоническая болезнь). Тем не менее, по данным специализированных клиник, с помощью сложных и дорогостоящих методов исследования вторичные АГ можно выявить у 30—35% больных.
Слайд 9Группы риска
Группа обычного риска - люди с АД ниже 140/90 мм. рт.ст.

без дополнительных факторов риска.
Группа умеренного риска включает пациентов с АГ 1-2 степени, имеющие не более 2 ФР сердечно-сосудистых заболеваний.
Слайд 10К группе высокого риска относят больных с тремя и более факторами риска,

пациентов с поражением органов мишеней или больных СД.
К группе очень высокого риска относят больных с сопутствую-щими заболеваниями и факторами риска.
Слайд 11В соответствии с Фремингемскими критериями, термины «низкий», «умеренный», «высокий» и «очень высокий»

риск означают 10-летнюю вероятность сердечно-сосудистых осложнений (фатальных и не фатальных) < 15%, 15-20%, 20-30% и > 30% соответственно.
Слайд 17Классификация АГ
I. Первичная (эссенциальная) АГ.
В России распространен термин “гипертоническая болезнь”. Диагноз устанавливается

только после исключения всех возможных причин формирования вторичной (симптоматической) артериальной гипертензии.
Слайд 18 II. Вторичные (симптоматические)АГ.
Почечная АГ.
А. Поражения почечной паренхимы:
- острый и хронический нефриты;
-

хронический пиелонефрит;
- поликистоз;
- диабетический гломерулосклероз.
Б. Поражение почечных артерий:
- атеросклероз;
- фибромышечная дисплазия;
- болезнь Такаясу.
Слайд 19 В. Мочекаменная болезнь.
Г. Опухоли, продуцирующие ренин.
2. Гемодинамические АГ.
- аортальная недостаточность;
- атеросклероз

аорты;
- коарктация аорты.
Слайд 20 3. Эндокринная АГ.
- синдром Кушинга;
- синдром Кона (первичный альдостеронизм);
- феохромоцитома;
- акромегалия;
-

тиреотоксикоз;
- гипотиреоз.
Слайд 21 4. АГ, обусловленные органическим поражением нервной системы.
- опухоль головного мозга;
- энцефалиты;
-

менингиты;
- шейный остеохондроз;
- черепно-мозговая травма.
5. Лекарственные АГ.
Слайд 22Классификация эссенциальной АГ
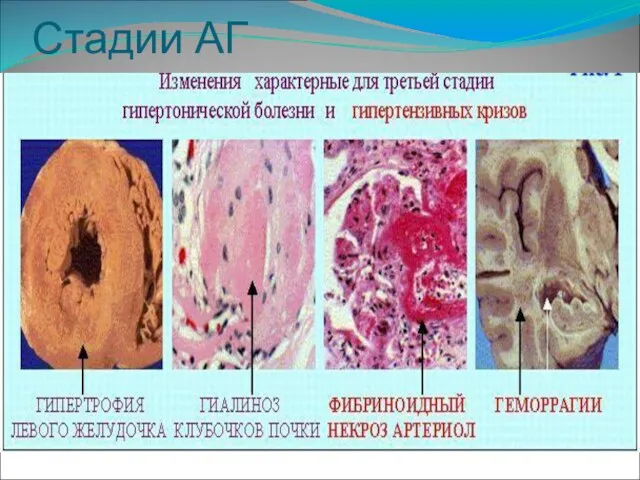
Стадии гипертонической болезни.
-Гипертоническая болезнь ( ГБ ) I стадии

предполагает отсутствие изменений в "органах-мишенях".
-Гипертоническая болезнь ( ГБ ) II стадии устанавливается при наличии изменений со стороны одного или нескольких "органов-мишеней".
-Гипертоническая болезнь ( ГБ ) III стадии устанавливается при наличии ассоциированных клинических состояний.
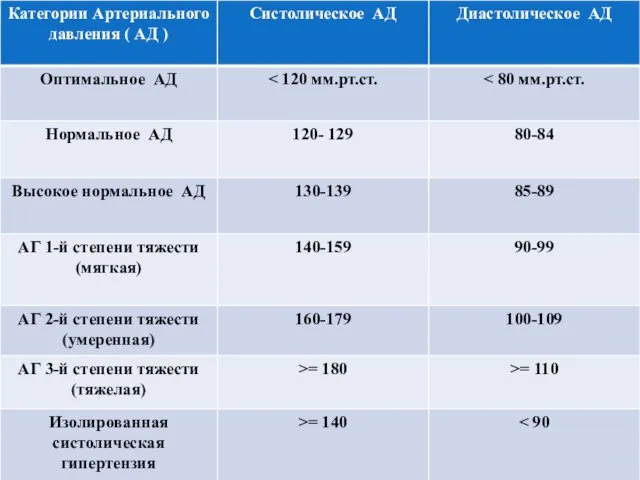
Слайд 24Если значения систолического артериального давления и диастолического артериального давления попадают в разные

категории, то устанавливается более высокая степень артериальной гипертензии.
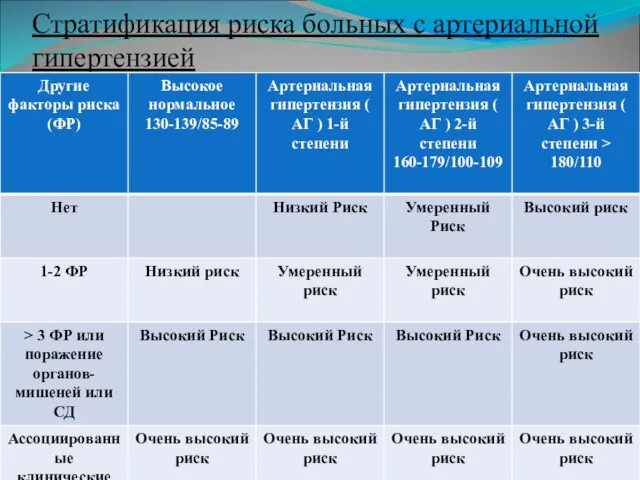
Слайд 25Стратификация риска больных с артериальной гипертензией
Слайд 26Органы-мишени -
– это те органы, которые при артериальной гипертензии страдают в первую

очередь!
Сердце: при повышенном артериальном давлении повышается нагрузка на сердце, происходит компенсаторное увеличение его толщины и объемов, в результате развивается инфаркт миокарда, сердечная недостаточность, нарушение ритма сердца или наступает внезапная остановка сердца.
Слайд 27 Головной мозг : уже на ранних стадиях артериальной гипертензии кровоснабжение головного

мозга нарушается. При длительном повышении артериального давления возникают инсульты, ведущие к инвалидности и смерти.
Слайд 28Почки: под действием повышенного артериального давления, в сосудах и тканях почек постепенно

развивается склероз (замещение почки соединительной тканью). Нарушается их выделительная функция. Постепенно развивается хроническая почечная недостаточность.
Слайд 29
Сосуды: под действием артериальной гипертензии поражаются практически все сосуды (сосуды сердца, головного

мозга, верхних и нижних конечностей, слухового аппарата, глаза, половых органов), что ведет к нарушению их функции.
Слайд 32Правила измерения АД
измерение необходимо проводить после отдыха в течение 5 мин.
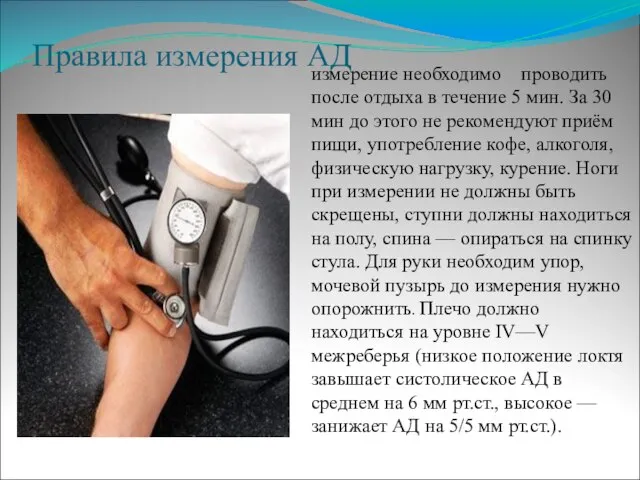
За 30 мин до этого не рекомендуют приём пищи, употребление кофе, алкоголя, физическую нагрузку, курение. Ноги при измерении не должны быть скрещены, ступни должны находиться на полу, спина — опираться на спинку стула. Для руки необходим упор, мочевой пузырь до измерения нужно опорожнить. Плечо должно находиться на уровне IV—V межреберья (низкое положение локтя завышает систолическое АД в среднем на 6 мм рт.ст., высокое — занижает АД на 5/5 мм рт.ст.).
Слайд 33Плечо не должно сдавливаться одеждой (недопустимо измерение через одежду) — систолическое давление

может быть завышено на 5—50 мм рт.ст. Нижний край манжеты должен быть на 2 см выше локтевого сгиба (неправильное наложение манжеты может привести к завышению АД на 4/3 мм рт.ст.), и она должна плотно прилегать к плечу.
Слайд 34Воздух в манжету следует нагнетать на 30 мм рт.ст. выше исчезновения пульса

на лучевой артерии. Стетоскоп должен быть установлен в локтевой ямке. Момент появления первых звуков будет соответствовать I фазе тонов Короткова и показывает систолическое АД. Скорость понижения давления в манжете — 2 мм/с (медленная декомпрессия завышает АД на 2/6 мм рт.ст, быстрая декомпрессия — завышает диастолическое АД). Момент исчезновения последних звуков будет соответствовать V фазе тонов Короткова и соответствует диастолическому АД.
Слайд 35 Измеряемые показатели следует указывать с точностью 2 мм рт.ст. При измерении
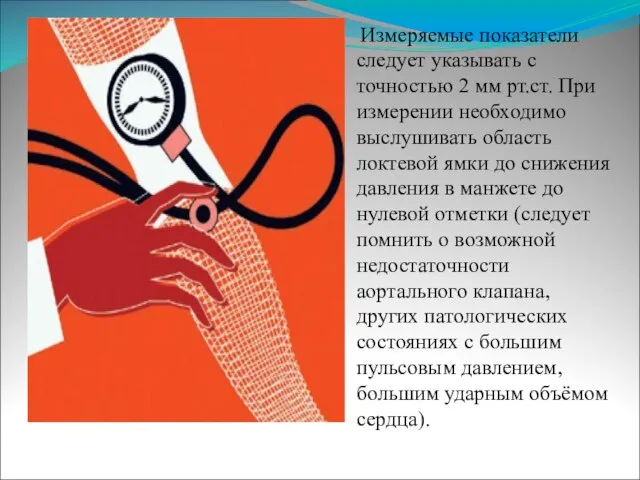
необходимо выслушивать область локтевой ямки до снижения давления в манжете до нулевой отметки (следует помнить о возможной недостаточности аортального клапана, других патологических состояниях с большим пульсовым давлением, большим ударным объёмом сердца).
Слайд 36 Несоблюдение этих условий может привести к увеличению АД: после приёма кофе

— на 11/5 мм рт.ст., алкоголя — на 8/8 мм рт.ст., курения — на 6/5 мм рт.ст., при переполненном мочевом пузыре — 15/10 мм рт.ст., при отсутствии упора для спины — систолическое на 6—10 мм рт.ст., при отсутствии опоры для руки — на 7/l 1 мм рт.ст.
Слайд 37Во время каждого осмотра больного АД измеряют не менее двух раз на

одной и той же руке и записывают средние значения. Во время первого осмотра давление измеряют на обеих руках, в последующем — на той руке, где оно было выше. Разница АД на левой и правой руке не должна превышать 5 мм рт.ст. Более значительные различия должны настораживать в отношении патологии сосудов верхних конечностей.
Слайд 38При измерении АД в положении больного лёжа его рука должна быть несколько

приподнята (но не на весу) и находиться на уровне середины грудной клетки.
Повторные измерения следует проводить в тех же самых условиях. Измерять АД у больного в двух положениях — лёжа и сидя — нужно у пожилых, при СД, у пациентов, принимающих периферические вазодилататоры (для выявления возможной ортостатической артериальной гипотензии).
Слайд 39Пороговые уровни АД (мм рт.ст.) для диагностики артериальной гипертензии по данным различных
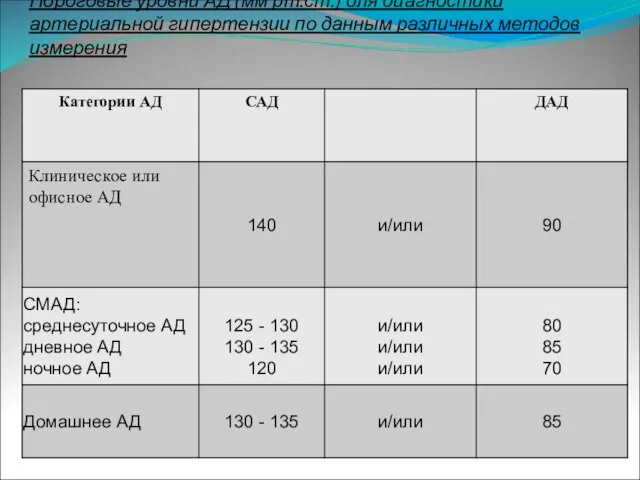
методов измерения
Слайд 41Этапы диагностики АГ
Повторные измерения АД;
Сбор анамнеза;
Физикальное обследование;
Лабораторно-инструментальные методы исследования: более простые на

первом этапе и сложные – на втором этапе обследования.
Слайд 42Диагностика артериальной гипертензии
Основным методом диагностики АГ, является измерение АД, причем несколько

раз в течение дня.
Осмотр больного (беседа и расспрос больного о заболеваниях, которые он когда-либо переносил. Проводится оценка факторов риска (курение, сахарный диабет, ожирение, питание, образ жизни), а также наличие гипертонии у ближайших родственников, случаи инфаркта или инсульта в семье. Это проводится для оценки риска развития артериальной гипертензии, и ее осложнений у данного больного.
Слайд 43Обследование больного с помощью фонендоскопа, позволяет врачу выявить шумы в сердце, изменение

тонов и появление не характерных звуков в сердце. Эти данные говорят об изменениях, происходящих в сердце под действием повышенного артериального давления.
Слайд 44Суточное мониторирование АД
Выраженные колебания АД во время одного или нескольких визитов;
Подозрение на

«гипертонию белого халата» у больных с низким риском ССЗ;
Подозрение на гипотонические эпизоды;
АГ, резистентная к медикаментозному лечению;
АГ на рабочем месте.
Слайд 45Лабораторные и инструментальные методы исследования
Обязательные:
Общий анализ крови и мочи
Глюкоза крови натощак
Содержание

в крови ОХС, ХС ЛВП, ТГ, креатинина, мочевой кислоты,калия
ЭКГ
Глазное дно
Эхо-КГ (если есть возможность)
Слайд 46Лабораторные методы исследования АГ
Биохимический анализ крови – при этом определяют уровень общего

холестерина в крови, ибо он является показателем склонности к атеросклерозу.
Липидограмма – это развернутый анализ холестерина. При котором определяют все его фракции и особенно уровень «плохого» холестерина крови (ЛПНП).
Глюкоза крови – это анализ крови из пальца, для определения количества глюкозы в крови с целью исключения сахарного диабета.
Общий анализ мочи (ОАМ) – для исследования состояния выделительной системы (почек).
Слайд 47Инструментальные исследования
ЭКГ (электрокардиограмма) – метод, позволяющий записать работу сердца, на специальной ленте,

для того чтобы оценить качество работы сердца. Определить ритм, узнать «существует ли нагрузка на сердце?», выявить его компенсаторные изменения (например, гипертрофию левого желудочка сердца), ишемию миокарда.
Слайд 48ЭХО КГ (эхокардиография) или УЗИ сердца – дает возможность увидеть дефекты в

строении сердца, изменение толщины стенок и размеров полостей сердца, выявить специфические эхо – признаки артериальной гипертензии.
Доплерография – это УЗИ кровотока в сосудах. При этом обследуют сонные и мозговые артерии.
Слайд 49Артерио, аорто и коронарография – это рентгенологический метод, позволяющий с точностью увидеть

состояние стенок артерий и их просвета. Выявляет наличие атеросклеротической бляшки, которая может препятствовать току крови и быть причиной повышенного артериального давления.
УЗИ почек и почечных сосудов. Это исследование проводят на предмет поражения почек и их сосудов артериальной гипертензией.
Слайд 50УЗИ щитовидной железы и уровень ее гормонов в крови – это позволяет

определить возможную роль щитовидной железы в развитии артериальной гипертензии.
Слайд 51 Дополнительные:
Рентгенография грудной клетки
УЗИ почек и надпочечников
УЗИ брахиоцефальных и почечных артерий
СРБ в

сыворотке крови
Анализ мочи на бактериурию, количественную оценку протеинурию
Определение МАУ (обязательно при наличии СД)
Слайд 52Углубленное исследование:
осложненная АГ - оценка состояния головного мозга, миокарда, почек, магистральных

артерий;
выявление вторичных форм АГ - исследование в крови концентрации альдостерона, кортикостероидов, активности ренина;
Слайд 53определение катехоламинов и их метаболитов в суточной моче и/или в плазме крови;

брюшная аортография;
КТ или МРТ надпочечников, почек и головного мозга, КТ или МРА
Слайд 54Критерии стратификации риска
Факторы риска
ОСНОВНЫЕ:
Мужчины старше 55 лет
Женщины старше 65 лет
Курение
Дислипидемия: ОХС

более 6,5 ммоль/л или ХС ЛНП более 4,0 ммоль/л или ХС ЛВП менее 1,0 ммоль/л для мужчин и менее 1,2 ммоль/л для женщин
Слайд 55Продолжение
Семейный анамнез ранних ССЗ (у женщин менее 65 лет, у мужчин

менее 55 лет)
Абдоминальное ожирение (объем талии более 102 см для мужчин или более 88 см для женщин)
СРБ (более 1 мг/дл)
ДОПОЛНИТЕЛЬНЫЕ ФР:
Нарушение толерантности к глюкозе
Низкая физическая активность
Повышение фибриногена
Слайд 56Осложнения артериальной гипертензии
1. Гипертонический криз.
2. Кровоизлияние в головной мозг (инсульт).
3. Частичное

нарушение движений в конечностях (параличи и парезы).
4. Ишемическая болезнь сердца.
• Приступы стенокардии.
• Инфаркт миокарда.
• Аритмия (нарушение ритма сердца).
• Сердечная недостаточность.
Слайд 57Осложнения АГ (продолжение)
5. Почечная недостаточность
6. Отек легких.
7. Аневризма (формирование выпячивания, на

стенке сердца или сосуда), которое при повышении давления может лопнуть и вызвать смерть больного.
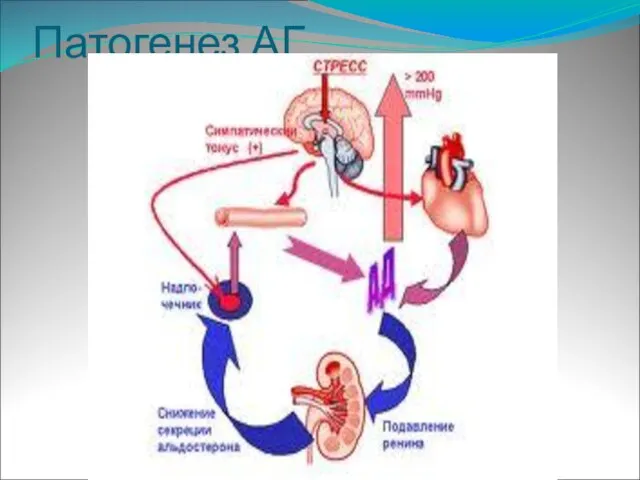
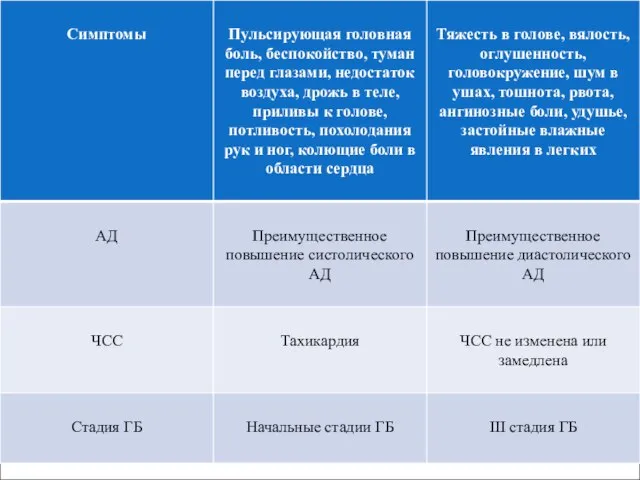
Слайд 58Гипертонический криз (ГК)
- повышение АД, сопровождающееся появлением или значительным усугублением клинических

симптомов, требующих быстрого контролируемого снижения АД для предупреждения или ограничения повреждения органов-мишеней.
Слайд 59Классификация ГК:
осложненный ГК подразумевает острое поражение органов-мишеней (острый коронарный синдром, острая левожелудочковая

недостаточность, инсульт, эклампсия, артериальное кровотечение, расслоение аневризмы аорты);
неосложненный ГК не связан с острым повреждением органов-мишеней.
Слайд 62Диагностика ГК
основывается на следующих основных критериях:
- внезапное начало;
- индивидуально высокий подъем

АД;
- наличие церебральных, кардиальных и вегетативных симптомов.
Слайд 63Лечение АГ
Основная цель лечения артериальной гипертензии – предотвратить риск сердечно-сосудистых осложнений и

смертности.
Принципы терапии АГ:
1. В первую очередь – это изменение образа жизни, проведение мероприятий направленных на профилактику артериальной гипертензии.
2. В случае впервые выявленной артериальной гипертензии, нужно провести ряд исследований для исключения других заболеваний, которые могли вызвать повышение артериального давления, оценить факторы риска.
3. При артериальной гипертензии первой степени, назначают немедикаментозное лечение.
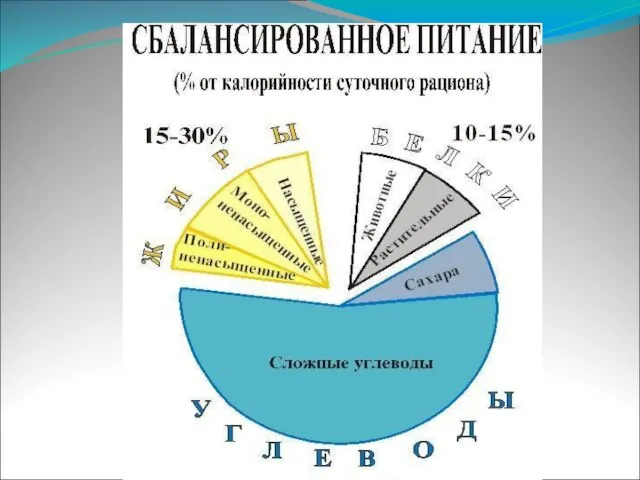
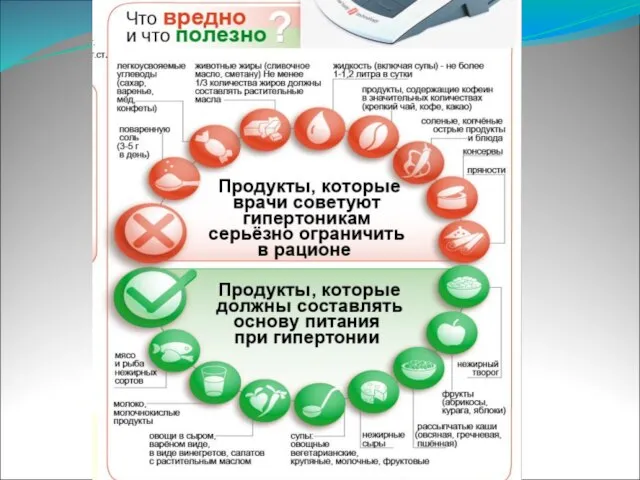
4. Очень важным моментом является соблюдение диеты!
Слайд 64
Мероприятия по изменению ОЖ
Отказ от курения;
Нормализация массы тела (ИМТ < 25 кг/м2.);
Снижение

потребления алкогольных напитков < 30 г алкоголя в сутки для мужчин и 20 г/сут. для женщин;
Слайд 65Увеличение физической нагрузки - регулярная аэробная (динамическая) физическая нагрузка по 30-40 минут

не менее 4 раз в неделю;
Снижение потребления поваренной соли до 5 г/сут.;
Изменение режима питания с увеличением потребления растительной пищи, увеличением в рационе калия, кальция (содержатся в овощах, фруктах, зерновых) и магния (содержится в молочных продуктах), а также уменьшением потребления животных жиров.
Слайд 70Кого нужно лечить в первую очередь?
Если пациент:
• Курит (давно, более 20 сигарет

в день).
• Имеет повышенный холестерин в крови (более 5 ммоль/литр).
• Страдает сахарным диабетом, который является благодатной почвой для развития гипертонии и скорейшего ее перехода в грозные осложнения, такие как инфаркт и инсульт.
• Старше 60 лет.
• Мужского пола.
Слайд 71
Женщина в период или после менопаузы.
• Имеет случаи сердечно–сосудистых заболеваний, среди ближайших

родственников.
• Имеет поражение сосудов сердца (стенокардия или инфаркт миокарда в анамнезе), почек.
Если присутствует 2 и более из перечисленных факторов, следует начать лечение артериальной гипертензии, немедленно, пока еще не поздно!
Слайд 72 Целевые уровни АД:
Для всех категорий больных с АГ – ниже 140/90

мм рт. ст.
Для пациентов с сахарным диабетом – ниже 130/85 мм рт. ст.
Для пациентов с хронической почечной недостаточностью и протеинурией выше 1 г/сут – ниже 125/75 мм рт. ст.
Слайд 73ВЫБОР СТАРТОВОЙ ТЕРАПИИ ДЛЯ РАЗЛИЧНЫХ ГРУПП РИСКА
Низкий и средний
риск
Высокий и
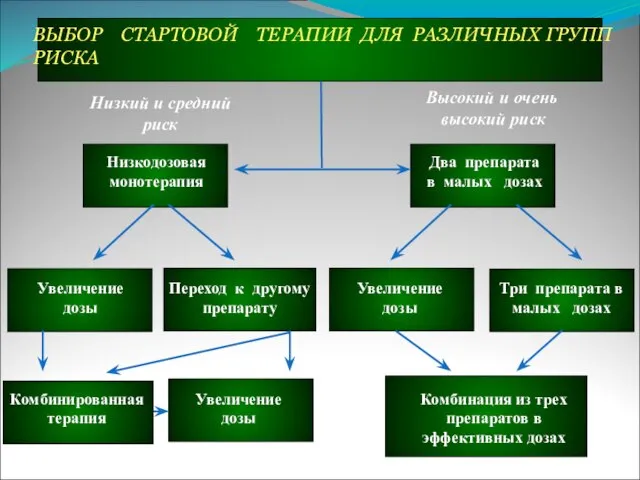
очень
высокий риск
Слайд 74Антигипертензивные препараты в качестве первоначального средства выбора
Диуретики
Ингибиторы АПФ
Блокаторы рецепторов А II
Антагонисты кальция
Бета-блокаторы
Альфа

адреноблокаторы
Агонисты имидазолиновых рецепторов
Слайд 75Медикаментозное лечение артериальной гипертензии
1. Бета – адреноблокаторы (атенолол, пропранолол, соталол, метапролол, бисопролол,

карведилол, лабеталол, небивалол, бетаксолол, пиндолол, целипролол)-это группа лекарственных препаратов с выраженным гипотензивным эффектом. Они уменьшают частоту сердечных сокращений и снижают вероятность развития сердечной недостаточности.
Слайд 762. Ингибиторы АПФ (ингибиторы ангиотензин -превращающего фермента) - это группа лекарственных препаратов,

которые блокируют фермент, превращающий одно вещество (ангиотензин 1) в другое (ангиотензин 2), где ангиотензин 2 является мощным сосудосужи-вающим веществом. Следовательно, если прервать эту цепочку превращений, сосуды не будут сужаться, а будут расширяться, и давление будет понижаться. Эти препараты могут применяться у больных сахарным диабетом.
(Эналаприл, лизиноприл, каптоприл, периндоприл, фозиноприл, спираприл, рамиприл, моэксиприл, зофеноприл, трандолаприл, цилазаприл, квинаприл).
Слайд 773. Антагонисты кальция - это группа лекарственных препаратов, снижающих артериальное давление. Их

можно назначать при бронхиальной астме.
К ним относятся: нифедипин, амлодипин, фелодипин, нимодипин, дилтиазем, верапамил – замедляет пульс и его не рекомендуется применять совместно с Бета –блокаторами.
Слайд 784. Диуретики (мочегонные препараты) -уменьшают концентрацию солей в крови, обладают выраженным мочегонным

действием и стойким гипотензивным эффектом, выводят калий из крови, но при передозировке могут вызвать аритмию. Осторожно применяются при аритмиях и сахарном диабете.
К ним относятся: фуросемид, торасемид, гидрохлортиазид, индапамид, триамтрен, спиронолактон.
Слайд 795. Антагонисты рецепторов ангиотензина II (Сартаны)-это группа лекарственных препаратов, способных расширять сосуды.

Их эффект похож на эффект ингибиторов АПФ, но Сартаны не вызывают кашля и показаны при непереносимости ингибиторов АПФ. Сартаны эффективнее снижают артериальное давление в комбинации с диуретиками.
К Сартанам относятся: олмесартан, вальсартан, телмисартан, эпросартан, ирбесартан, кандесартан.
Слайд 806. Агонисты имидазолиновых рецепторов - эти лекарственные препараты не включены в стандартную

схему лечения артериальной гипертензии, но многие люди часто используют их, для быстрого снижения давления при гипертонических кризах.
Есть одно большое – НО! Они вызывают привыкание и постепенно развивают устойчивость (резистентность) артериального давления.
К ним относятся: клофелин (клонидин), моксонидин, рилменидин, гуанфацин.
Слайд 81
Стратегия комбинированной терапии с использованием препаратов с различным механизмом действия дает значительно

больше шансов на контроль АД
Слайд 82 комбинации антигипертензивных препаратов
Рекомендации по
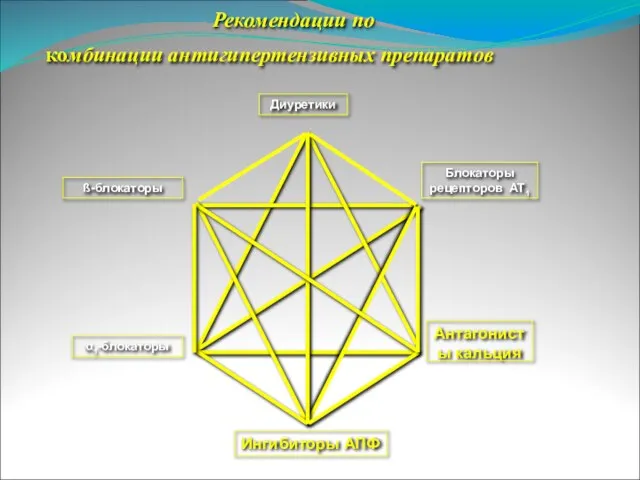
Слайд 83Комбинированная терапия АГ
Рациональные комбинации:
ИАПФ + диуретик;
БРА + диуретик;
ИАПФ + АК;
БРА + АК;
дигидропиридиновый АК + β-АБ;
АК + диуретик;
β-АБ + диуретик;
β-АБ + α-АБ.

Слайд 84Комбинированная терапия АГ
Возможные комбинации:
Дигидропиридиновый и недигидропиридиновый АК,
ИАПФ + β-АБ,
БРА + β-АБ,

ИАПФ + БРА,
α-АБ + ИАПФ,
АК + диуретик
Слайд 85Комбинированная терапия АГ
Нерациональные комбинации:
Сочетания разных лекарственных средств, относящихся к одному классу АГП,

β-АБ + недигидропиридиновый АК,
ИАПФ + калийсберегающий диуретик,
β-АБ + препарат центрального действия
Слайд 86Внимание! В каждом отдельном случае, лечение назначается только врачом, в индивидуально подобранной

дозе и в соответствующей комбинации лекарственных препаратов. Самостоятельное назначение лекарственных препаратов снижающих артериальное давление (самолечение) категорически не допустимо!











































































 Презентация на тему Водные ресурсы. Безопасное использование и охрана
Презентация на тему Водные ресурсы. Безопасное использование и охрана Презентация на тему Физика твердого тела. Рост и дефекты кристаллов
Презентация на тему Физика твердого тела. Рост и дефекты кристаллов
 Презентация на тему Технология моделирования в начальной школе
Презентация на тему Технология моделирования в начальной школе Самостоятельные занятия физическими упражнениями
Самостоятельные занятия физическими упражнениями Права ребёнка
Права ребёнка Риск и промышленная безопасность
Риск и промышленная безопасность  Фрукты, которые растут на деревьях
Фрукты, которые растут на деревьях Какие бывают дома?
Какие бывают дома? Устройство и техническое обслуживание автомобилей классификация грузовых автомобилей
Устройство и техническое обслуживание автомобилей классификация грузовых автомобилей Лес Инвест Трейдинг
Лес Инвест Трейдинг Отцовская доблесть. Семья Канчуриных
Отцовская доблесть. Семья Канчуриных Воздействие тепловых двигателей на окружающую среду
Воздействие тепловых двигателей на окружающую среду Информация о расовой и этнической принадлежности, собранная среди учащихся и персонала
Информация о расовой и этнической принадлежности, собранная среди учащихся и персонала Бизнес-модель Остервальдера как основной инструмент бизнес-моделирования
Бизнес-модель Остервальдера как основной инструмент бизнес-моделирования Экономия с лампочкой Ilumia Classical
Экономия с лампочкой Ilumia Classical Города РоссииНовосибирск
Города РоссииНовосибирск Решение уравнений высоких степеней
Решение уравнений высоких степеней Слова с сочетаниями ЖИ-ШИ
Слова с сочетаниями ЖИ-ШИ Социальная карта Башкортостана
Социальная карта Башкортостана Викторина
Викторина «Цветок. Строение и функции цветка и его частей»
«Цветок. Строение и функции цветка и его частей» Понятие об общении
Понятие об общении Заочная экскурсия по мемориальному комплексу «ХАТЫНЬ»
Заочная экскурсия по мемориальному комплексу «ХАТЫНЬ» Инструменты автоматизации форматирования. Перекрестные ссылки. Сортировка
Инструменты автоматизации форматирования. Перекрестные ссылки. Сортировка Бюджетная система
Бюджетная система ООО «ЯнаулВодоканал»РБ г. Янаул, ул. Обьездная,17тел. (34760)
ООО «ЯнаулВодоканал»РБ г. Янаул, ул. Обьездная,17тел. (34760) HP StorageWorksX9000 Network Storage Systems
HP StorageWorksX9000 Network Storage Systems Окружность и круг (9 класс)
Окружность и круг (9 класс)