Содержание
- 2. Определение артериальной гипертензии Артериальная гипертензия (АГ) – это постоянно повышенное систолическое и/или диастолическое артериальное давление (САД
- 3. Факторы риска АГ Немодифицируемые: наследственность; возраст; пол. Модифицируемые: психоэмоциональный стресс; избыточный вес; гиподинамия; вредные привычки (алкоголь,
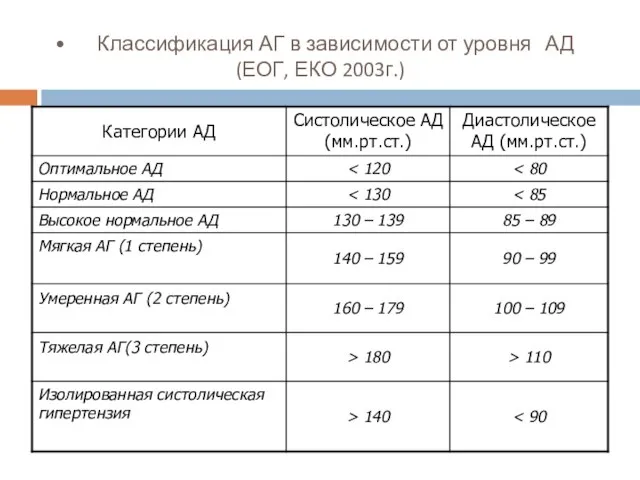
- 4. Классификация АГ в зависимости от уровня АД (ЕОГ, ЕКО 2003г.)
- 5. Классификация АГ в зависимости от степени поражения органов-мишеней (ВОЗ, 1999 г.)
- 6. Классификация вторичной АГ (по M.Stimpel , 1996 г.) Почечная. Ренопаренхиматозная. Приобретенные. Острые и хронические воспалительные заболевания
- 7. Классификация вторичной АГ (по M.Stimpel , 1996 г., продолжение) Эндокринная. Надпочечниковая. Феохромоцитома и феохромобластома. Первичный минералокортицизм:
- 8. Реакция пациентов на повышенное АД различна и индивидуальна – от ярких проявлений до отсутствия каких-либо признаков.
- 9. Осложнение АГ Гипертензивный криз – это внезапное значительное повышение АД, которое почти всегда сопровождается появлением или
- 10. Классификация ГК В зависимости от наличия или отсутствия поражения органов-мишеней и необходимости срочного снижения АД выделяют:
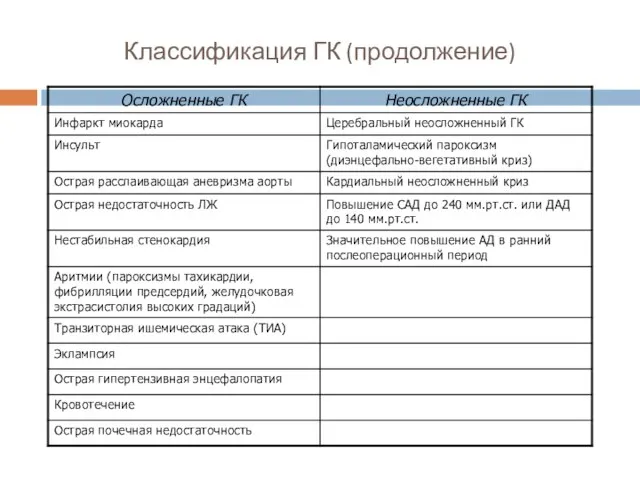
- 11. Классификация ГК (продолжение)
- 12. Объективно: повышенное АД, перкуторно расширение границ сердца влево, усиление верхушечного толчка, аускультативно акцент II тона над
- 14. Отказ от курения Нормализация массы тела Ограничение употребления алкоголя (20-30 г в день для мужчин, 10-20
- 15. Препараты первой линии: Диуретики Бета-адреноблокаторы Ингибиторы АПФ Антагонисты рецепторов ангиотензина II Антагонисты кальция
- 16. Препараты второй линии: Альфа I – адреноблокаторы Алкалоиды раувольфии Центральные альфа2-агонисты Прямые вазодилятаторы Агонисты имидазолиновых рецепторов
- 17. Перспективные группы препаратов: Антагонисты рецепторов серотонина Активаторы калиевых каналов Стимуляторы синтеза простациклина Ингибиторы нейтральной эндопептидазы Ингибиторы
- 18. Основы анатомии и физиологии сердечно-сосудистой системы ЧАСТЬ I
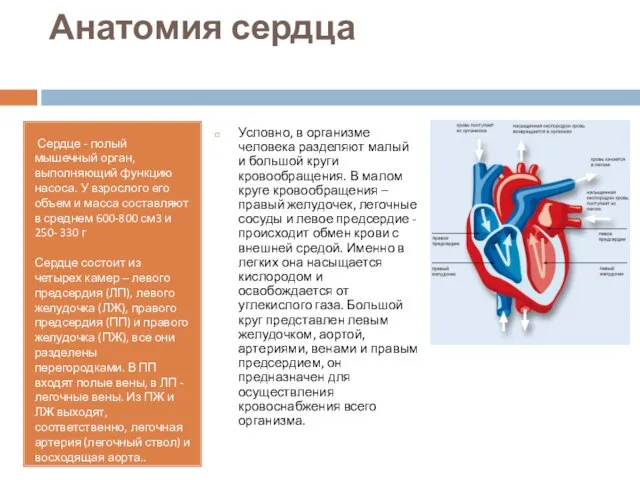
- 19. Анатомия сердца Сердце - полый мышечный орган, выполняющий функцию насоса. У взрослого его объем и масса
- 20. Физиология работы сердца. Количество крови, изгоняемое С. за 1 мин, называется минутным объёмом С. (МО). Он
- 21. Хроническая Сердечная Недостаточность Часть II
- 22. Распространенность ХСН и ее значение для системы здравоохранения По данным эпидемиологических исследований последних 5 лет, проведенных
- 23. Что такое ХСН ХСН представляет собой заболевание с комплексом характерных симптомов (одышка, утомляемость и cнижение физической
- 24. Причины, вызывающие ХСН Синдром ХСН может осложнять течение практически всех заболеваний сердечно-сосудистой системы, но главными причинами
- 25. Клинические признаки ХСН Слабость, утомляемость и ограничение активности. Одышка. Сердцебиение. Застой в легких. Отеки.
- 26. Цели при лечении ХСН Улучшение прогноза (продление жизни). Устранение симптомов заболевания - одышки, сердцебиения, повышенной утомляемости
- 27. Патогенез сердечной недостаточности при различных заболеваниях Развитие острого инфаркта миокарда (ОИМ) с последующим очаговым снижением сократимости
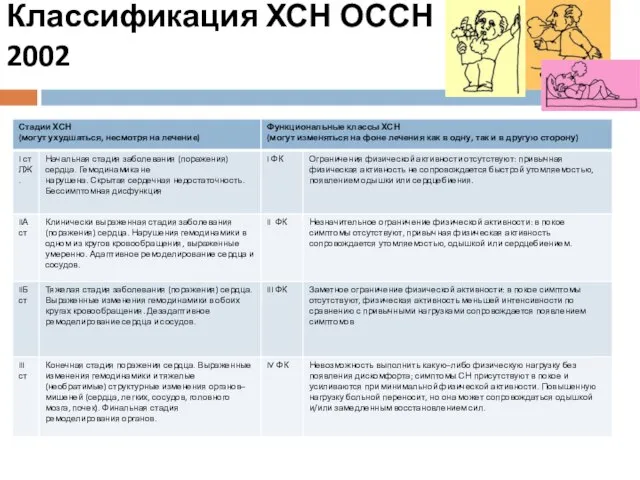
- 28. Классификация ХСН ОССН 2002
- 29. Методы оценки тяжести ХСН Оценка тяжести состояния больного и особенно эффективности проводимого лечения является насущной задачей.
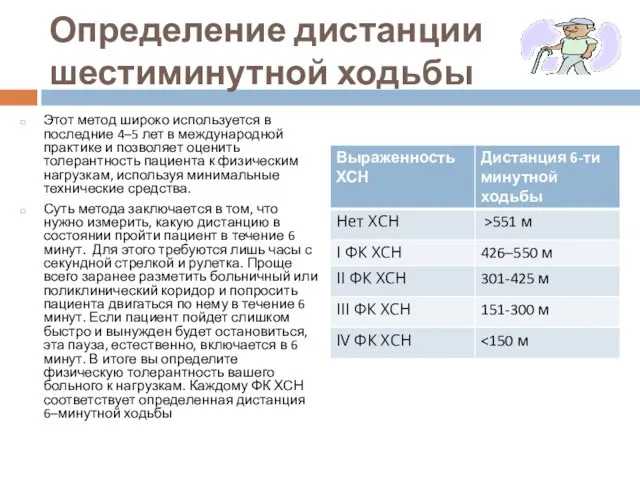
- 30. Определение дистанции шестиминутной ходьбы Этот метод широко используется в последние 4–5 лет в международной практике и
- 31. Другие способы оценки клинического состояния больных ХСН Кроме динамики ФК и толерантности к нагрузкам для контроля
- 32. Понятие «качество жизни» Способность больного жить такой же полноценной жизнью, как его здоровые сверстники, находящиеся в
- 33. Шесть путей достижения поставленных целей при лечении декомпенсации: • Диета • Режим физической активности • Психологическая
- 34. Диета больных ХСН Диета больных при ХСН должна быть калорийной, легко усвояемой. Оптимальным вариантом является использование
- 35. Алкоголь Алкоголь строго запрещен для больных с алкогольной и дилатационной кардиомиопатией. У пациентов с ишемическим генезом
- 36. Лекарственная терапия пациентов с ХСН Все лекарственные средства для лечения ХСН можно разделить на 3 категории.
- 37. Лекарственная терапия пациентов с ХСН 2. Дополнительные, эффективность и безопасность которых показана в крупных исследованиях, но
- 38. Лекарственная терапия пациентов с ХСН 3. Вспомогательные, эффект которых и влияние на прогноз больных с ХСН
- 40. Скачать презентацию
































 ЭТАПЫ РАЗРАБОТКИ ПРОГРАММНОГО ОБЕСПЕЧЕНИЯ
ЭТАПЫ РАЗРАБОТКИ ПРОГРАММНОГО ОБЕСПЕЧЕНИЯ Презентация
Презентация Анна Ахматова
Анна Ахматова Первый тур: Первый тур: «Визитная карточка». «Визитная карточка». Проведение занятия с детьми другого образовательного учреждения
Первый тур: Первый тур: «Визитная карточка». «Визитная карточка». Проведение занятия с детьми другого образовательного учреждения Click to edit Master title style Click to edit Master subtitle style
Click to edit Master title style Click to edit Master subtitle style  Гражданские правоотношения. 9 класс
Гражданские правоотношения. 9 класс Дифференциальная диагностика и лечение поражений ЦНС у больных ВИЧ-инфекцией
Дифференциальная диагностика и лечение поражений ЦНС у больных ВИЧ-инфекцией Все народы воспевают мудрость старости
Все народы воспевают мудрость старости Оформление докладов и презентаций
Оформление докладов и презентаций «ПРОЕКТНАЯ ДЕЯТЕЛЬНОСТЬ, КАК ПУТЬ К ЖИЗНЕННОМУ УСПЕХУ»
«ПРОЕКТНАЯ ДЕЯТЕЛЬНОСТЬ, КАК ПУТЬ К ЖИЗНЕННОМУ УСПЕХУ» Семья
Семья Презентация на тему Эпикуреизм и Стоицизм
Презентация на тему Эпикуреизм и Стоицизм  Психология групп
Психология групп БЕЗОПАСНОСТЬ– ПРОИЗВОДИТЕЛЬНОСТЬ– ТОЧНОСТЬ:
БЕЗОПАСНОСТЬ– ПРОИЗВОДИТЕЛЬНОСТЬ– ТОЧНОСТЬ: Билет в будущее
Билет в будущее Программа начального образования
Программа начального образования Державний стандарт
Державний стандарт Прямая и косвенная речь
Прямая и косвенная речь Процессуальная реформа: как судиться по новым правилам в арбитражном суде
Процессуальная реформа: как судиться по новым правилам в арбитражном суде Как мы общаемся
Как мы общаемся Организация опционной торговли (технологическая схема)
Организация опционной торговли (технологическая схема) 20171230_geograficheskaya_igra_7_klass_vneurochka_k_shpo
20171230_geograficheskaya_igra_7_klass_vneurochka_k_shpo Презентация на тему Кишечнополостные
Презентация на тему Кишечнополостные  Конвенция по охране реки Дунай
Конвенция по охране реки Дунай Суп из рыбы Уха из консервов
Суп из рыбы Уха из консервов Десять Заповедей
Десять Заповедей Политическое лидерство
Политическое лидерство Презентация на тему Предпосылки создания Древнерусского Государства
Презентация на тему Предпосылки создания Древнерусского Государства