Слайд 2Организация офтальмологической помощи в РФ.
Организация офтальмологической помощи населению, включая детское, осуществляется по

трехуровневой системе в соответствии со стандартами офтальмологической помощи, согласно порядкам оказания офтальмологической помощи взрослому и детскому населению.
Первый уровень оказания медицинской помощи — первичная медико-санитарная специализированная медицинская помощь — осуществляется на уровне первичного звена здравоохранения в офтальмологических кабинетах районных амбулаторно-поликлинических учреждений на базе поликлиник и поликлинических отделений больниц.
Слайд 3Функции первичного звена офтальмологической помощи: оказание первичной специализированной офтальмологической медицинской помощи, в

том числе неотложной; врачебное и медсестринское наблюдение за взрослым и детским населением; первичное и повторное обследование пациента с проведением инструментальных и общих лабораторных исследований; диспансерное наблюдение за хроническими больными; лечение в условиях дневного стационара; раннее выявление заболеваний, своевременное амбулаторное обследование и лечение больных; проведение профилактических медицинских осмотров населения.
Слайд 4Второй уровень оказания медицинской помощи осуществляется в офтальмологических кабинетах консультативно-диагностических центров и

стационарных отделениях больниц, дневных стационарах, офтальмологических кабинетах охраны зрения детей по направлению специалистов медицинских учреждений первого уровня либо при самостоятельном обращении, включая неотложные состояния. Учреждениями второго уровня осуществляется специализированная офтальмологическая помощь.
Третий уровень оказания медицинской помощи осуществляется в государственных и муниципальных больницах субъектов РФ,
Слайд 5предоставляющих специализированную, в том числе высокотехнологичную медицинскую помощь по направлению медицинского учреждения

второго уровня (консультативно-диагностический центр или стационарное отделение больницы), офтальмологических отделений стационаров образовательных медицинских организаций, офтальмологических центров, научно- исследовательских институтов, ФГБУ, по направлению органа управления здравоохранением субъекта.
Слайд 6Анатомия зрительного анализатора
Зрительный анализатор человека, или орган зрения, состоит
из:
1) вспомогательных органов —

фасций глазницы, глазодвигательных
мышц, век, конъюнктивы и слезного аппарата;
2) двух глазных яблок, расположенных в правой и левой
глазницах, оптическая система которых способна фокусировать
предметы на сетчатку;
3) системы нервных путей, передающих оптические
изображения в корковые зрительные центры;
4) системы, обеспечивающей функцию зрительного анализатора
Слайд 7(кровоснабжение, иннервация, регуляция гемо- и гидродинамики глаза).
Строение глазного яблока.
1. Наружная оболочка

глаза (фиброзная) — склера (sclera)
и ее передняя часть — роговица (cornea);
2. Средняя оболочка глаза (сосудистая) — сосудистый
тракт (tractus uvealis), состоящий из трех отделов — радужки
(iris), цилиарного тела (corpus ciliare) и хориоидеи
(chorioidea);
3. Внутренняя оболочка глаза (чувствительная) — сетчатка
(retina).
Слайд 8Все три отдела сосудистой оболочки глаза объединяют
еще под одним названием — увеальный

тракт.
К содержимому глазного яблока относятся: влага передней
и задней камер (humor aqua-lus), хрусталик, или линза
(lens), и стекловидное тело (corpus vitreum).
Зрение является сложным и до конца не изученным процессом. Схематично его можно представить следующим образом. Отраженные от окружающих нас предметов лучи света собираются оптической системой глаза на сетчатке.
Слайд 9Фоторецепторы сетчатки — папочки и колбочки — трансформируют световую энергию в нервный

импульс.
Основными функциями органа зрения являются центральное, периферическое, цветовое и бинокулярное зрение, а также светоощущение.
Центральное зрение
Центральным зрением следует считать центральный участок видимого пространства. Основное предназначение этой функции — служить восприятию мелких предметов или их деталей (например, отдельных букв при чтении страницы книги). Это зрение является наиболее высоким и характеризуется понятием "острота зрения".
Слайд 10Острота зрения (Visus или Vis) — способность глаза различать две точки раздельно

при минимальном расстоянии между ними, которая зависит от особенностей строения оптической системы и световоспринимающего аппарата глаза. Центральное зрение обеспечивают колбочки сетчатки, занимающие ее центральную ямку диаметром 0,3 мм в области желтого пятна. По мере удаления от центра острота зрения резко снижается. Это объясняется изменением плотности расположения нейроэлементов и особенностью передачи импульса. Импульс от каждой колбочки центральной ямки проходит по отдельным нервным волокнам через всс отделы зрительного пути, что обеспечивает четкое восприятие каждой точки и мелких деталей предмета.
Слайд 11Определение остроты зрения (визометрия). Для исследования остроты зрения используют специальные таблицы, содержащие

буквы, цифры или значки различной величины, а для детей — рисунки (чашечка, елочка и др.). Их называют оптотипами. В основу создания оптотипов положено международное соглашение о величине их деталей, различаемых под углом зрения 1', тогда как весь оптотип соответствует углу зрения 5'.
В нашей стране наиболее распространенным является метод определения остроты зрения по таблице Головина — Сивцева помещенной в аппарат Рота. Нижний край таблицы должен находиться на расстоянии 120 см от уровня пола.
Слайд 12Пациент сидит на расстоянии 5 м от экспонируемой таблицы. Сначала определяют остроту

зрения правого, затем — левого глаза. Второй глаз закрывают заслонкой.
Таблица имеет 12 рядов букв или знаков, величина которых постепенно уменьшается от верхнего ряда к нижнему. В построении таблицы использована десятичная система: при прочтении каждой последующей строчки острота зрения увеличивается на 0,1. Справа от каждой строки указана острота зрения, которой соответствует распознавание букв в этом ряду. Слева против каждой строки указано то расстояние, с которого детали этих букв будут видны под углом зрения 1', а вся буква — под углом зрения 5'.
Слайд 13Так, при нормальном зрении, принятом за 1,0, верхняя строка будет видна с

расстояния 50 м, а десятая — с расстояния 5 м. Встречаются люди и с более высокой остротой зрения — 1,5; 2,0 и более. Они читают одиннадцатую или двенадцатую строку таблицы.
Цветовое зрение — способность глаза к восприятию цветов на основе чувствительности к различным диапазонам излучения видимого спектра. Это функция колбочкового аппарата сетчатки.
Можно условно выделить три группы цветов в зависимости от длины волны излучения:
Слайд 14длинноволновые — красный и оранжевый,
средневолновые — желтый и зеленый,
коротковолновые — голубой, синий,

фиолетовый.
Все многообразие цветовых оттенков (несколько десятков тысяч) можно получить при смешении трех основных цветов — красного, зеленого, синего. Все эти оттенки способен различить глаз человека. Это свойство глаза имеет большое значение в жизни человека. Цветовые сигналы широко используют на транспорте, в промышленности и других отраслях народного хозяйства. Правильное восприятие цвета необходимо во всех медицинских специальностях, в настоящее время даже рентгенодиагностика стала не только черно-белой, но и цветной.
Слайд 15Существуют врожденные и приобретенные расстройства цветового зрения. Около 8 % мужчин имеют

врожденные дефекты цветовосприятия. У женщин эта патология встречается значительно реже (около 0,5 %). Приобретенные изменения цветовосприятия отмечаются при заболеваниях сетчатки, зрительного нерва и центральной нервной системы.
В классификации врожденных расстройств цветового зрения Криса—Нагеля красный цвет считается первым и обозначают его "протос" (греч. protos — первый), затем идут зеленый — "дейтерос" (греч. deuteros — второй) и синий — "тритос” (греч. tritos — третий). Человек с нормальным цветовосприятием — нормальный трихромат.
Слайд 16Аномальное восприятие одного из трех цветов обозначают соответственно как прот-, дейтер- и

тританомалию. Прот- и дейтераномалии подразделяют на три типа: тип С — незначительное снижение цветовосприятия, тип В — более глубокое нарушение и тип А — на грани утраты восприятия красного или зеленого цвета.
Полное невосприятие одного из трех цветов делает человека дихроматом и обозначается соответственно как прот-, дейтер- или тританопия (греч. аn — отрицательная частица, ops, opos — зрение, глаз). Людей, имеющих такую патологию, называют прот-, дейтер- и тританопами. Невосприятие одного из основных цветов, например красного, изменяет восприятие других цветов, так как в их составе отсутствует доля красного.
Слайд 17Крайне редко встречаются монохроматы, воспринимающие только один из трех основных цветов. Еще

реже, при грубой патологии колбочкового аппарата, отмечается ахромазия — черно-белое восприятие мира. Врожденные нарушения цветовосприятия обычно не сопровождаются другими изменениями глаза, и обладатели этой аномалии узнают о ней случайно при медицинском обследовании. Такое обследование является обязательным для водителей всех видов транспорта, людей, работающих с движущимися механизмами, и при ряде профессий, когда требуется правильное различение цветов.
Оценка цветоразличительной способности глаза.
Исследование проводят на специальных приборах — аномалоскопах или с помощью полихроматических таблиц. Общепринятым считается метод, предложенный Е. Б. Рабкиным, основанный на использовании основных
Слайд 18свойств цвета.
Цвет характеризуется тремя качествами:
цветовым тоном, который является основным признаком цвета и

зависит от длины световой волны;
насыщенностью, определяемой долей основного тона среди примесей другого цвета;
яркостью, или светлотой, которая проявляется степенью близости к белому цвету (степень разведения белым цветом).
Диагностические таблицы построены по принципу уравнения кружочков разного цвета по яркости и насыщенности.
Слайд 19С их помощью обозначены геометрические фигуры и цифры ("ловушки"), которые видят и

читают цветоаномалы. В то же время они не замечают цифру или фигурку, выведенную кружочками одного цвета. Следовательно, это и есть тот цвет, который не воспринимает обследуемый. Во время исследования пациент должен сидеть спиной к окну. Врач держит таблицу на уровне его глаз на расстоянии 0,5—1 м. Каждая таблица экспонируется 5 с. Дольше можно демонстрировать только наиболее сложные таблицы.При выявлении нарушений цветоощущения составляют карточку обследуемого, образец которой имеется в приложениях к таблицам Рабкина.
При массовых обследованиях, предъявляя наиболее трудные для распознавания таблицы из каждой группы, можно весьма быстро обследовать большие контингенты. Если обследуемые четко распознают названные тесты при троекратном повторе, то можно и без предъявления остальных сделать заключение о наличии нормальной трихромазии. В том случае, если хотя бы один из этих тестов не распознан, делают вывод о наличии цветослабости и для уточнения диагноза продолжают предъявление всех остальных таблиц.
Слайд 20Нормальный трихромат прочитает все 25 таблиц, аномальный трихромат типа С — более

12, дихромат — 7-9.
Клиническая рефракция.
Физическая рефракция – преломляющая сила любой оптической системы. Клиническая рефракция – характеризует положение главного фокуса оптической системы по отношению к сетчатке. В зависимости от этого соотношения рефракция подразделяется на:
- соразмерную – эмметропия;
- несоразмерную – аметропия.
Каждый вид клинической рефракции характеризуется положением дальнейшей точки ясного видения.
Слайд 21Дальнейшая точка ясного видения – точка в пространстве, изображение которой фокусируется на

сетчатке в покое аккомодации.
Эмметропия– вид клинической рефракции, при которой задний главный фокус параллельных лучей находится на сетчатке, т.е. преломляющая сила соразмерна длине глаза. Дальнейшая точка ясного видения расположена в бесконечности. Поэтому изображение предметов, находящихся вдали, четкое, и острота зрения высокая.
Аметропия – клиническая рефракция, при которой задний главный фокус параллельных лучей не совпадает с сетчаткой.
Слайд 22В зависимости от его нахождения аметропия подразделяется на миопию и гиперметропию.
Миопия –

вид клинической рефракции, при которой задний главный фокус находится перед сетчаткой, следовательно, преломляющая сила слишком велика и не соответствует длине глаза. Поэтому, чтобы лучи собирались на сетчатке, они должны иметь расходящееся направление, то есть дальнейшая точка ясного видения расположена перед глазом на конечном расстоянии. Острота зрения у миопов снижена. Чем ближе к глазу лежит дальнейчая точка ясного видения, тем сильнее рефракция и выше степень миопии.
Степени миопии: слабая – до 3,0 дптр, средняя – 3,25-6,0 дптр, высокая – выше 6,0 дптр.
Слайд 23Гиперметропия – вид аметропии, при которой задний главный фокус находится за сетчаткой,

то есть преломляющая сила слишком мала.
Для того, чтобы лучи собирались на сетчатке, они должны иметь сходящееся направление, то есть дальнейшая точка ясного видения расположена за глазом, что возможно только теоретически. Чем дальше за глазом расположена дальнейшая точка ясного видения, тем слабее рефракция и выше степень гиперметропии. Степени гиперметропии такие же как при миопии.
Астигматизм не является самостоятельным видом рефракции. Он характеризуется сочетанием в одном глазу двух видов клинической
Слайд 24рефракции или разных степеней одного вида аметропии.
При астигматизме преломляющие поверхности оптических сред

имеют не сферическую, а эллиптическую форму. Одни меридианы – с более коротким радиусом, а, следовательно, с более сильной рефракцией, другие – с более длинным радиусом и более слабой рефракцией. Самый сильный и самый слабый меридианы перпендикулярны друг другу – это главные меридианы. Поэтому лучи, проходящие через оптическую систему астигматического глаза, не могут после преломления собраться в одну точку, а образуют две фокальные линии (переднюю и заднюю), которые занимают по отношению к сетчатке разные положения
Слайд 251. Физиологический – астигматизм до 0,5 дптр, не влияющий на остроту зрения.
2.

Патологический:
- неправильный – характеризуется локальными изменениями преломляющей силы в одном меридиане. Обычно обусловлен заболеваниями роговицы и очковой коррекции не поддается;
- правильный – имеет одинаковую преломляющую силу на протяжении всего меридиана.
Слайд 261 Методы исследования клинической рефракции глаза
Различают субъективный и объективный методы исследования рефракции.
Субъективный

способ определения рефракции проводится с помощью набора пробных очковых стекол со следующей последовательностью действий:
1. Определение зрения обоих глаз без коррекции. При исследовании
острота зрения может быть полной (1,0) или
ниже 1,0.
2. Определение вида рефракции. В пробную оправу вставляем слабую положительную линзу.
Слайд 27Такая линза ухудшит зрение эмметропа и миопа, несколько улучшив его у гиперметропа.

Слабая отрицательная линза улучшит зрение миопа и ухудшит у гиперметропа. Эмметропы за счет включения аккомодации Могут не отметить каких-либо изменений.
3. Определение степени выявленной аметропии. Перед правым глазом, а затем левым, устанавливаются линзы (отрицательные при миопии, положительные при гиперметропии) различной силы, постепенно увеличивая их до достижения максимальной остроты зрения.
Гиперметропия определяется приставлением собирающей (положительной) линзы, вследствие чего острот зрения повысится.
Слайд 28В этом случае исследование продолжают, постепенно увеличивая силу линз с шагом 0,25

— 0,5 дптр до тех пор, пока очередная плюсовая (положительная) линза не ухудшит остроту зрения. Результат фиксируется в виде следующей записи:
Vis OD = 0,2 sph +3,5 = 1,0
Vis OS = 0,3 sph + 3 ,0= 1,0.
Величина гиперметропии определяется самой сильной положительной линзой, удерживающей главный фокус на сетчатке без напряжения аккомодации.
Слайд 29В миопическом же глазу такая линза еще дальше отодвинет фокус, что ухудшит

остроту зрения. В этом случае в пробную оправу устанавливаются минусовые линзы возрастающейсилы с шагом 0,25 — 0,5 дптр до тех пор, пока не будет достигнута наивысшая острота зрения. Величина миопии определяется самым слабым минусовым стеклом, с которым возможна максимальная острота зрения. Результат фиксируется в виде следующей записи:
Vis OD = 0,3 cyl — 2,5 дптр = 1,0.
Vis OS = 0,1 cyl - 3,0 дптр = 1,0.
Слайд 30Аккомодация – это способность глаза фокусировать изображения рассматриваемых предметов, находящихся на различном

расстоянии, на сетчатку, то есть способность глаза изменять свою оптическую установку в пределах пространства, ограниченного дальнейшей и ближайшей точками ясного видения. Статическая рефракция – это клиническая рефракция глаза при полном покое аккомодации. Динамическая рефракция – это клиническая рефракция при действующей аккомодации. Аккомодация происходит за счет изменения кривизны хрусталика, а, следовательно, изменения его преломляющей силы.
Согласно теории Гельмгольца (механической) в аккомодации участвуют хрусталик, циннова связка и цилиарная мышца.
Слайд 31При сокращении цилиарной мышцы кольцо цилиарного тела суживается, циннова связка расслабляется, уменьшается

степень натяжения капсулы хрусталика, в результате чего он становится более округлым. Это приводит к усилению рефракции, и на сетчатке фокусируется изображение близко расположенного предмета. При расслаблении цилиарной мышцы кольцо цилиарного тела расширяется, циннова связка натягивается, и хрусталик становится более плоским. Его рефракция ослабевает, поэтому на сетчатке фокусируется изображение предмета, расположенного вдали.
Аккомодацию, так же как и рефракцию глаза, измеряют в диоптриях.
Слайд 32Объем аккомодации – разность рефракции в процессе аккомодации от состояния покоя (при

рассматривании дальнейшей точки ясного видения) до состояния максимального напряжения (при рассматривании ближайшей точки ясного видения.
Область или длина аккомодации – расстояние между дальнейшей и ближайшей точками ясного видения, то есть область ясного видения. При эмметропии эта область простирается от ближайшей точки ясного видения до бесконечности, то есть широкая. При гиперметропии эта область еще шире на расстояние до дальнейшей точки ясного видения, которая находится за глазом. При миопии эта область занимает небольшой участок вблизи глаза, и чем выше миопия, тем она более сужена.
Слайд 33Периферическое зрение является функцией палочкового и колбочкового аппарата всей оптически деятельной сетчатки

и определяется полем зрения. Поле зрения — это видимое глазом (глазами) пространство при фиксированном взоре. Периферическое зрение помогает ориентироваться в пространстве.
Поле зрения исследуют с помощью периметрии. Самый простой способ — контрольное (ориентировочное) исследование по Дондерсу. Обследуемый и врач располагаются лицом друг к другу на расстоянии 50—60 см, после чего врач закрывает правый глаз, а обследуемый — левый. При этом обследуемый открытым правым глазом смотрит в открытый левый глаз врача и наоборот.
Слайд 34Поле зрения левого глаза врача служит контролем при определении поля зрения обследуемого.

На срединном расстоянии между ними врач показывает пальцы, перемещая их в направлении от периферии к центру. При совпадении границ обнаружения демонстрируемых пальцев врачом и обследуемым поле зрения последнего считается неизмененным. При несовпадении отмечается сужение поля зрения правого глаза обследуемого по направлениям движения пальцев (кверху,книзу, с носовой или височной стороны, а также в радиусах между ними). После проверки ноля зрения правого глаза определяют поле зрения левого глаза обследуемого при закрытом правом, при этом у врача закрыт левый глаз.
Слайд 35Данный метод считается ориентировочным, так как не позволяет получить числового выражения степени

сужения границ поля зрения. Метод может быть применен в тех случаях, когда нельзя провести исследование на приборах, в том числе у лежачих больных.
Наиболее простым прибором для исследования поля зрения является периметр Ферстера, представляющий собой дугу черного цвета (на подставке), которую можно смещать в различных меридианах. При проведении исследования на этом и других приборах необходимо соблюдать следующие условия.
Слайд 36Голову обследуемого устанавливают на подставке таким образом, чтобы исследуемый глаз находился в

центре дуги (полусферы), а второй глаз был закрыт повязкой. Кроме того, в течение всего исследования обследуемый должен фиксировать метку в центре прибора. Обязательна также адаптация пациента к условиям проведения исследования в течение 5—10 мин. Врач перемещает по дуге периметра Ферстера в различных меридианах исследования белую или цветные метки от периферии к центру, определяя таким образом границы их обнаружения, т. е. границы поля зрения.
Слайд 37Периметрию на широко вошедшем в практику универсальном проекционном периметре (ППУ) также проводят

монокулярно. Правильность центровки глаза контролируют с помощью окуляра. Сначала проводят периметрию на белый цвет. При исследовании поля зрения на различные цвета включают светофильтр: красный (К), зеленый (ЗЛ), синий (С), желтый (Ж). Объект перемещают от периферии к центру вручную или автоматически после нажатия на клавишу "Движение объекта" на панели управления. Изменение меридиана исследования осуществляют поворотом проекционной системы периметра. Регистрацию величины поля зрения проводит врач на бланке-графике (отдельно для правого и левого глаза).
Слайд 38Более сложными являются современные периметры, в том числе на компьютерной основе. На

полусферическом или каком-либо другом экране в различных меридианах передвигаются или вспыхивают белые либо цветные метки. Соответствующий датчик фиксирует показатели испытуемого, обозначая границы поля зрения и участки выпадения в нем на специальном бланке или в виде компьютерной распечатки.
Измерение внутриглазного давления
В нашей стране данное исследование выполняют по методике, предложенной А. Н. Маклаковым (1884), которая заключается в установке на поверхности роговицы пациента (после ее капельной
Слайд 39анестезии) стандартного грузика массой 10 г. Грузик имеет вид
полого металлического цилиндра высотой

4 см, основание которого расширено и снабжено площадками из молочно-белого фарфора диаметром 1 см. Перед измерением ВГД эти площадки покрывают специальной краской (смесь колларгола и глицерина), а затем с помощью специальной держалки грузик опускают на роговицу широко раскрытого пальцами врача глаза пациента, лежащего на кушетке.
Под действием давления грузика роговица сплющивается и в месте ее контакта с площадкой грузика краска смывается.
Слайд 40На площадке грузика остается кружок, лишенный краски , соответствующий площади соприкосновения поверхности

грузика и роговицы. Полученный отпечаток с площадки грузика переносят на предварительно смоченную спиртом бумагу. При этом чем меньше кружок, тем выше ВГД и наоборот.
Для перевода линейных величин в миллиметры ртутного столба С. С. Головин (1895) составил таблицу на основе сложной формулы.
Позднее Б. Л. Поляк перенес эти данные на прозрачную измерительную линейку, с помощью которой сразу можно получить ответ в миллиметрах ртутного столба по той отметке, около которой вписывается отпечаток от грузика тонометра.
Слайд 41ЯЧМЕНЬ.
Острое гнойное воспаление волосяного мешочка или сальной железы края век.
Симптомы и течение.

На крае век появляется резко болезненная, ограниченная припухлость, сопровождающаяся отеком и гиперемией кожи века, конъюнктивы. На 2-3 день формируется гнойная головка желтоватого цвета. Через 3-4 дня инфильтрат гнойно расплавляется, при его прорыве выделяется гной и частицы омертвевшей ткани. Ячмени могут быть множественными, тогда присоединяется головная боль, температура, отек лимфоузлов.
Распознавание. Ячмень вызывается обычно стафилококковой инфекцией. Острое начало, быстрое разрешение позволяют отличить его от халязиона, блефарита, конъюнктивита.
Слайд 42Распознавание. Ячмень вызывается обычно стафилококковой инфекцией. Острое начало, быстрое разрешение позволяют отличить

его от халязиона, блефарита, конъюнктивита.
Лечение. В первые дни — смазывание кожи век раствором антисептика (водным). Закапывание в глаз 20-30 % раствора сульфацил-натрия (альбуцида). 10 % раствора сульфапиридазин-натрий, 1 % раствора пенициллина, 1% раствора эритромицина, 0,1 % раствора дексаметазона, 0,3% раствора преднизолона, 1 % эмульсии гидрокортизона 3-4 раза в день (растворы сульфаниламидов или антибиотиков обязательны). Закладывание за веко мазей сульфаниламидов, антибиотиков. 1 % желтой ртутной мази.
Слайд 43Местно: сухое тепло (горячее вареное яйцо, завернутое в полотенце, синяя лампа с

рефлектором), УВЧ. При повышении температуры — внутрь сульфаниламиды, антибиотики. Рецидивирующим ячменям способствуют заболевания желудочно-кишечного тракта, сухарный диабет, анемии. В этих случаях рекомендуется аутогемотерапия, витаминотерапия, особенно группа В (пивные дрожжи), лечение основного заболевания.
Профилактика. Соблюдение правил гигиены, тщательное мытье руке мылом, закаливание организма, при хронических заболеваниях, способствующих возникновению ячменей, соблюдение рекомендаций терапевта.
Слайд 44Блефариты (воспалительные заболевания век).
Часто встречающееся заболевание, склонное к хроническому течению, встречается у

лиц любого возраста, так, блефариты у детей являются наиболее частым заболеванием глаз.
При блефарите глаз в целом может оставаться без изменений, что часто ведет к ошибочному мнению, что заболевание это пустяковое, и не требует лечения. На самом деле это не так, и при длительном течении блефарита глаза подвергаются постоянному инфекционному воздействию, что может вызывать значительные проблемы, включая и ухудшение зрения.
Слайд 45Причины развития блефарита
Обычно заболевание вызывается инфекционным (бактерии, грибки, клещи) или аллергическим агентом.

Блефарит может быть вызван различными причинами, но какой бы ни была непосредственная причина воспаления века, в развитии блефарита первостепенное значение имеет пониженный иммунитет, в результате недавно перенесенных или имеющихся общих заболеваний. Часто блефарит развивается у людей, страдающих диабетом, гельминтозами (глистными инвазиями), туберкулезом, онкологическими заболеваниями, и др. Нередко блефарит сопровождает нескорректированную дальнозоркость. В последнее десятилетие одной из частых причин развития блефарита стал синдром сухого глаза, когда из-за редкого моргания роговица недостаточно
Слайд 46смазывается слезной жидкостью. Такое состояние свойственно людям, проводящим много времени за монитором

компьютера. Причиной блефарита у детей часто бывает нарушение гигиены (занесение инфекции грязными руками).
Виды блефарита
По месту расположения блефарит бывает:
Переднекраевой. При этом виде блефарита поражается только передний, ресничный край века.
Заднекраевой. Поражается задний край века, содержащий мейбомиевы железы.
Угловой, или ангулярный. Воспалительные явления сосредоточены в углах глаз.
Слайд 47
В зависимости от вызывавшей причины различают:
Себорейный (чешуйчатый) блефарит. Часто сочетается с

проявлениями себореи на бровях, волосистой части головы.
Язвенный блефарит, вызывается стафилококковой инфекцией в волосяных фолликулах ресниц, в результате чего появляется их гнойное воспаление, затем переходящее в изъязвление.
Демодекозный блефарит. Вызывается клещом Demodex folliculorum или Demodex brevis, попадающим в ресничные фолликулы и мейбомиевы железы.
Аллергический блефарит. Проявляется обычно в сочетании с аллергическим поражением слизистой оболочки других участков тела.
Слайд 48В качестве аллергена могут выступать микрочастички кожи домашних животных, пыльца цветущих растений,

лекарственные средства, пыль, бытовая химия и др.
Розацеа, или угревой блефарит. Обычно сопутствует розовым угрям.
Симптомы блефарита
К общим симптомам блефарита относят покраснение и отечность края века, зуд или неприятное жжение в области поражения, а также появление различных воспалительных образований.
Слайд 49Для язвенного блефарита свойственно образование язвочек по краям век, для себорейного –

серых сальных чешуек, для демодекозного – появление липких выделений из фолликулов ресниц, при аллергическом блефарите появляются обильные слизистые выделения, для блефарита розацеа характерно появление мелких серовато-красных узелков, впоследствии переходящих в пустулы. При блефарите глаза быстро утомляются, появляется повышенная светочувствительность, иногда переходящая в светобоязнь. Поскольку проявления заболевания часто связаны с ресничными фолликулами, одним из характерных симптомов блефарита являются изменения ресниц, которые могут обесцвечиваться, выпадать, принимать неправильное направление
Слайд 50роста.
Блефарит у детей характеризуется тем, что ребенок постоянно трет глаза, проявляет повышенную

реакцию на свет, утром глаза слипаются от засохших выделений. Чаще всего блефарит у детей бывает в язвенной и аллергической форме.
Диагностика блефарита
Диагностика обычно не вызывает затруднений ввиду характерных симптомов блефарита. Диагноз ставится на основании исследования века с помощью щелевой лампы. Уточнение необходимо для определения инфекционного агента, для чего проводится соскоб с конъюнктивы и корней ресниц с последующим лабораторным исследованием полученного материала.
Слайд 51Если установлена аллергическая природа блефарита, проводят аллергопробы для выявления аллергена.
Лечение блефарита
Блефарит относится

к заболеваниям, с трудом поддающимся терапии, и склонен к хроническому рецидивирующему течению. Поэтому лечение блефарита должно быть упорным и последовательным, а также включать в себя, помимо местных процедур, общеукрепляющие методы, направленные на усиление иммунитета. Для этого из медикаментозных средств используют витаминотерапию и прием иммуностимулирующих препаратов мягкого действия, например, «Иммунала» –препарата растительного происхождения, в состав которого входит сок эхинацеи пурпурной.
Слайд 52Если обнаружена дальнозоркость, следует обязательно принять меры по ее устранению при помощи

корректирующих линз или очков. Синдром сухого глаза также необходимо устранить, для чего нужно делать перерывы в занятиях с компьютером каждые полчаса, максимум час. В случае уже развившегося синдрома сухого глаза используют закапывание адреналинсодержащих капель, например, «Визина».
Местно для лечения блефарита применяются противовоспалительные препараты в виде примочек, мазей и капель. Если выявлен специфический инфекционный агент в виде стафилококка или демодекса, используют антибиотики или противоклещевые средства.
Слайд 53Необходимо тщательное соблюдение гигиены глаз и отказ от использования косметики на все

время лечения блефарита.
Наиболее часто из народных средств при блефарите используют промывание глаз и примочки с помощью отваров и настоев лекарственных трав. Для этой цели применяют цветы ромашки, календулы, василька, листья шалфея, эвкалипта. Одним из часто употребляемых народных средств для блефарита является отвар репчатого лука с добавлением небольшого количества борной кислоты, которым промывают глаза несколько раз в день. Также хороший эффект оказывает промывание глаза настоем взятого в равных пропорциях черного и зеленого чая.
Слайд 54При лечении блефарита народными средствами необходимо учитывать два момента. Первый это то,

что растительные препараты так же, как и медикаментозные средства, могут вызывать нежелательную реакцию (например, аллергию или раздражение), и перед их применением желательно посоветоваться с офтальмологом. И второе - применение при блефарите народных средств для достижения лечебного эффекта должно быть частым (несколько раз в день) и длительным.
Слайд 55КОНЪЮНКТИВИТЫ
Воспалительные заболевания слизистой оболочки глаз различной этиологии.
Бактериальные конъюнктивиты, вызванные тем или

иным возбудителем (стафилококки, стрептококки и др.). К ним относятся:
Неспецифический катаральный конъюнктивит. Возникает на фоне длительно отрицательных факторов: пыль, грязь, аэрозоли, химические вещества, нарушение обмена веществ, авитаминозы, заболевание век (блефарит, мейбомит), нарушение рефракции (дальнозоркость, астигматизм, близорукость), заболевания носа и его придаточных пазух.
Слайд 56Симптомы. Течение хроническое и острое. Жалобы на чувство засоренности, зуд, резь, жжение,

утомляемость глаз. К вечеру явления значительнее. При хроническом течении конъюнктива несколько рыхлая, сосуды ее расширены, в конъюнктивальной полости небольшое слизистое или гнойное отделяемое (особенно по утрам). При остром процессе симптомы усиливаются, присоединяется слезотечение, обильное гнойное отделяемое, конъюнктива красного цвета, может быть светобоязнь.
Распознавание. Конъюнктивит возникает при активизации стафилококковой флоры. Характерная картина слизистой оболочки, наличие отделяемого, субъективные ощущения, особенно при острой форме, не вызывают сомнений в диагнозе.
Слайд 57При хронической — берется посев конъюнктивы, который позволяет уточнить возбудителя и его

чувствительность к антибиотикам. Посев берется в утренние часы до умывания. Стерильной проволочной петлей отделяемое с конъюнктивы переносится на специальную стерильную питательную среду и ставится на несколько дней в термостат.
Лечение. Закапывание: раствора фурацилина (1:5000), перманганата калия (1:5000), риванола (1:5000); 2 % раствора борной кислоты; 20-30 %сульфацила натрия (альбуцида); 10 % раствора норсульфазола; 0,25 % раствора левомицетина; 0,5 % раствора гентамицина. Применяются также мази с антибиотиками.
Слайд 58Пневмококковый конъюнктивит.
Возбудитель — пневмококк. Заболевание возникает остро на фоне протекающей инфекции, может

приобретать эпидемический характер. Сопровождается отеком век, мелкими кровоизлияниями в конъюнктиву и легко снимающимися с нее белесовато-серыми пленками.
Лечение — типичное для конъюнктивитов.
Конъюнктивит доброкачественный (уголковый). Вызывается диплобациллой Моракса-Аксенфельда. Отличительная особенность — тягучее, несколько пенистое отделяемое, покраснение конъюнктивы, мелкие трещины на воспаленной коже в области наружного угла.
Лечение. Действует раствор сульфата цинка в концентрации 0,25 — 0,5-1 %. Дополнительно можно применять растворы антибиотиков.
Слайд 59Конъюнктивит дифтерийный.
Возбудитель — палочка дифтерии Клебса-Леффлера. Поражаются чаще дети дошкольного возраста. Веки

отечны, красные, болезненны при пальпации, из конъюнктивальной полости — серозно-кровянистое отделяемое, на конъюнктиве — с трудом снимаемые сероватые пленки, после удаления которых остается кровоточащая поверхность. Диагноз подтверждается лабораторно.
Лечение. Изоляция больного, внутримышечное введение противодифтерийной сыворотки (6000-10000 ЕД). Местно: растворы, мази сульфаниламидов, антибиотиков, витаминов.
Слайд 60Конъюнктивит бленнорейный.
Возбудитель — гонококк. Переносится грязными руками, у новорожденных — при прохождении

через родовые пути болеющей гонореей матери. Конъюнктива красная, отечна, кровоточит, обильное гноетечение. Может присоединяться кератит .
Лечение. Обязательно общее и местное.
Каждые 1-2 часа растворы — 30 % сульфацил-натрия, 20 % сульфапиридазин-натрия, пенициллина (200000 ЕД на 10 мл изотонического раствора) или других антибиотиков.
Слайд 61Вирусные конъюнктивиты.
В зависимости от типа вируса и течения заболевания различают:
Конъюнктивит аденовирусный (фарингоконъюнктивальная

лихорадка).
Вирус передается воздушно-капельным или контактным путем. Заболеванию предшествует или сопутствует катар верхних дыхательных путей. Поражается сначала один глаз, через 2-3 дня — другой. Появляется слезотечение, светобоязнь. Конъюнктива отечна, красного цвета, могут быть расширены ее сосочки. Скудное слизистое отделяемое, иногда тонкие, легко снимаемые пленки. Нередко присоединяется точечный поверхностный кератит, который бесследно проходит.
Слайд 62Начало заболевания острое, поражается сначало один, через 2-3 дня другой глаз, проявления

напоминают аденовирусный конъюнктивит, но более выражен фолликулез. Может возникнуть общее недомогание, головная боль, легкие катаральные явления. Через 2 недели на фоне стихания клинических симптомов ухудшается зрение, появляются светобоязнь, слезотечение. На роговице заметны точечные помутнения. Заболевание продолжается до 2 месяцев. Поверхностные помутнения и ухудшение зрения сохраняются до 1-2 лет.
Лечение. Применяются противовирусные препараты как при аденовирусном конъюнктивите. Помутнения роговицы рассасываются самостоятельно.
Слайд 63Склериты.
Воспаление серозной оболочки глаза – склеры.
Причины возникновения – аллергические реакции, вирусные

заболевания, наличие очагов хронической инфекции и травмы оболочек глаза.
Клинические проявления: гиперемия глазного яблока, болезненность при его пальпации. При осмотре глаза под конъюнктивой выявляются локальные опухолевые обоазования багрово-синюшного цвета. После воспаления склера в этом месте становится истонченной, темной и выпячивается.
Слайд 64Лечение направлено на ликвидацию причины заболевания – санация хронического очага инфекции. Специфическая

терапия – антибактериальная, антигистаминные препараты, физиотерапия.
Кератиты.
Воспалительные заболевания роговицы.
Причины, вызывающие кератиты делятся на экзогенные (травматические) и эндогенные (вирусные, бактериальные, грибковые). Заболевание проявляется болью, жжение, резями в глазу, ощущением инородного тела, слезотечение, светобоязнью, блефароспазмом.
Слайд 65При осмотре на роговице можно увидеть небольшие сероватые инфильтраты, иногда они сливаются

и изъязвляются.
Лечение включает в себя устранение причины (лечение конъюнктивита, блефарита). Применяют местно растворы антибиотиков в виде глазных капель, мази с антибиотиками за нижнее веко, раствор альбуцида. Рассасывающие средства – раствор калия иодида, желтую ртутную мазь, заживляющие средства (корнерегел, актовегиновый или солкосериловый глазные гели). При вирусных конъюнктивитах применяют противовирусные средства в виде глазных капель, а так же средства системного действия. При выраженных болях – обезболивающие средства.
Слайд 66Ирит и иридоциклит.
Воспаление радужной оболочки и ресничного тела.
Причины – очаги хронической

инфекции, ревматизм, полиартрит, аллергические заболевания. Проникающие ранения глаза.
Начинается с ломящих болей в глазу, головных болей на стороне поражения, возникает светобоязнь, слезотечение, блефароспазм, снижается острота зрения на больном глазу. При осмотре в перикорнеальной области инъекция (расширенные сосуды в области корня радужной оболочки). Радужная оболочка на пораженном глазу мутная, меняет свой цвет, зрачок сужен и деформирован. Между радужной оболочкой и внутренними структурами глаза могут возникать спайки, между радужной оболочкой и роговицей
Слайд 67 (передние синехии), или между радужной оболочкой и хрусталиком (задние синехии). Нарушается

процесс образования внутриглазной жидкости, внутриглазное давление снижается, глазное яблоко становится мягким.
Лечение. Санация хронических очагов инфекции и лечение фоновых заболеваний (туберкулез, токсоплазмоз). В глаз – растворы мидриатиков (атропин1%), электрофорез с атропином, Противовоспалительные, противоаллергические капли и мази (гидрокортизоновая, кортизоновая). Рассасывающие препараты – электрофорез с экстрактом алоэ, лидазой.
Слайд 68Дакриоцистит
Воспаление слезного мешка
Симптомы и течение. Чаще наблюдается хроническая форма заболевания. Пациента беспокоит

слезотечение, гнойное отделяемое в конъюнктивальной полости, конъюнктива красная, пальпируется эластичное образование в области слезного мешка, при надавливании на него через слезные точки может выделяться гной. При длительном течении процесса мешок может сильно растягиваться и становится заметен через кожу. Заболевание осложняется острым дакриоциститом и флегмоной слезного мешка (см. далее).
Слайд 69Появляется выраженная припухлость, уплотнение слезного мешка, глазная щель узкая. Через несколько дней

может сформироваться гнойный фокус, который самопроизвольно вскрывается.
Распознавание. Основной причиной дакриоцистита является нарушение оттока слезной жидкости через слезноносовой канал. Установить это можно с помощью пробы с красителем (колларгол). В конъюнктивальный мешок закапывают 2 капли раствора колларгола, через 1-2 минуты должна произойти эвакуация жидкости в конъюнктивальный мешок, еще через 3-5 минут она должна проникнуть в носовую полость и окрасить чистую салфетку, К более сложным методам относится рентгенография слезного мешка с предварительным введением в него контраста
Слайд 70(йодолипол и т.д.). Острый дакриоцистит требует срочного обращения к врачу.
Лечение. Радикальным способом

лечения хронического дакриоцистита является хирургическое соединение слезного мешка с полостью носа. Для предупреждения осложнений и уменьшения нагноения употребляют: 20-30 % раствор сульфацил-натрия; 0,25 % левомицетипа: 0,5 % гентамиципа; 0,25 % раствор сульфата цинка с 2 % борной кислотой, раствор перманганата калия и фурацилина (1:5000). Для лечения острого процесса применяется интенсивная терапия (см. лечение флегмоны слезного мешка).
Слайд 71Флегмона слезного мешка.
Острое гнойное воспаление слезного мешка и окружающих тканей.
Симптомы и

течение. Появляется резкая болезненность в области слезного мешка, кожа багрового цвета, отек распространяется на веки, кожу щеки и носа. Глазная щель узкая или закрыта. В конъюнктивальной полости гнойное отделяемое, беспокоит слезотечение. Температура тела повышена, головные боли, общее недомогание. Через несколько дней формируется абсцесс, который (через несколько дней) иногда самопроизвольно вскрывается. Возможно формирование постоянной фистулы, через которую выделяется слеза и гной.
Слайд 72Распознавание. Флегмона слезного мешка развивается, как правило, на фоне хронического воспаления. Для

процесса типична локализация. При пальпации в этом месте возникает резкая боль, под пальцами ощущается овальное уплотнение.
Лечение. Проводится интенсивная антибактериальная терапия, как и при флегмоне век. Местно: в начальной стадии сухое тепло, УВЧ, электрофорез с пенициллином, химотрипсином. Когда формируется абсцесс, его вскрывают и дренируют. В конъюнктивальную полость интенсивно закапывают антибиотики, сульфаниламиды. После стихания процесса производят хирургическое восстановление сообщения слезного мешка с полостью носа (дакриоцисториностомия).
Слайд 73Гидродинамика глаза
Сферическую форму глазного яблока и правильное расположение его внутренних структур обеспечивает

определенный уровень внутриглазного давления. Величина внутриглазного давления зависит от упругости оболочек глазного яблока и объема его содержимого. Ригидность оболочек глаза - величина постоянная, поэтому изменение внутриглазного давления обусловлено только динамикой объема содержимого глаза, в основном внутриглазной жидкостью.
Слайд 74Уровень внутриглазного давления каждого человека относительно стабилен. Имеют место его колебания в

течение суток, амплитуда которых в норме не превышает 4-5 мм рт.ст. Как правило, давление максимально в ранние утренние часы, к вечеру оно снижается и достигает минимальных значений ночью.
• Истинное внутриглазное давление составляет у разных людей от 9 до 21 мм рт.ст.
• Тонометрическое давление больше за счет того, что оно учитывает упругость оболочек глаза. Нормальное давление, определяемое с помощью тонометра Маклакова, находится в пределах от 17 до 26 мм рт.ст.
Слайд 75Значительные изменения уровня внутриглазного давления возникают при нарушении циркуляции водянистой влаги. Скорость

продукции водянистой влаги контролируется гипоталамусом и вегетативной нервной системой. На ее отток влияют колебания тонуса цилиарной мышцы и состояние трабекулярного аппарата.
Водянистая влага непрерывно продуцируется эпителием отростков цилиарного тела и поступает сначала в заднюю камеру, а затем через зрачок переходит в переднюю камеру глаза. В углу передней камеры (рис. 17.1) расположен трабекулярный аппарат, через отверстия которого водянистая влага фильтруется в склеральный синус (шлеммов канал).
Слайд 76Из шлеммова канала влага по 20-30 коллекторным канальцам оттекает в эписклеральные вены.

Трабекулу, шлеммов канал и коллекторные каналы называют дренажной системой глаза. По дренажной системе глаза оттекает 85% внутриглазной жидкости.
Глаукома.
Глаукома - группа хронических заболеваний глаза, которые характеризуются повышением внутриглазного давления, прогрессирующей атрофией зрительного нерва и нарушением зрительных функций. Заболеваемость глаукомой в среднем составляет 1:1000. Глаукома приводит к необратимой потере зрительных функций: более 15% слепых потеряли зрение от
Слайд 77глаукомы.
Общий патогенез
Нарушение оттока водянистой влаги приводит к повышению внутриглазного давления выше толерантного

для уровня конкретного человека. Постепенно решетчатая пластинка склеры прогибается кзади, вызывая ущемление волокон и сосудов зрительного нерва. Атрофия нервных волокон характеризуется прогрессирующим нарушением зрительных функций. Изменения зрения при глаукоме возникают незаметно для больного и медленно прогрессируют.
Слайд 78Первоначально возникают характерные дефекты поля зрения (сужение поля зрения вплоть до трубочного

и появление парацентральных скотом), а снижение остроты зрения происходит на более поздних стадиях заболевания.
Классификация
Выделяют следующие разновидности глаукомы:
- по происхождению различают первичную и вторичную глаукому (первичная глаукома - самостоятельное заболевание, а вторичная - осложнение других заболеваний).
Слайд 79- по возрасту пациента выделяют врожденную и глаукому взрослых;
- по механизму развития

различают открытоугольную, закрытоугольную и глаукому с дисгенезом угла передней камеры;
Врожденная глаукома
Первичная врожденная глаукома развивается в течение первых 3 лет жизни ребенка и в большинстве случаев носит двусторонний характер. Мальчики заболевают чаще девочек.
Во время нормального внутриутробного развития мезодермальная ткань в углу передней камеры рассасывается.
Слайд 80Нарушение этого процесса (дисгенез угла передней камеры) приводит к замедлению оттока водя-

нистой влаги и, как следствие, повышению внутриглазного давления.
Эластичная наружная оболочка глаза под влиянием повышенного внутриглазного давления постепенно растягивается, что приводит к увеличению размеров глазного яблока и роговицы, диаметр которой достигает 12 мм и более. В результате увеличения кривизны роговицы развивается миопическая рефракция, а при одностороннем поражении возможно также развитие косоглазия и амблиопии. Постепенно увеличение глазного яблока становится видимым, возникает гидрофтальм и буфтальм (бычий глаз). При тонометрии выявляют стойкое повышение внутриглазного
Слайд 81давления более 20 мм рт.ст.
Лечение хирургическое. На ранних стадиях проводят гониотомию

(очищение трабекулярной зоны от мезодермальной ткани). В поздних стадиях более эффективны фистулизирующие операции или деструктивные вмешательства на цилиарном теле. Прогноз при своевременно проведенном хирургическом вмешательстве благоприятный. Стойкая нормализация внутриглазного давления достигается в 85% случаев.
Слайд 82Открытоугольная глаукома
Первичная открытоугольная глаукома развивается у взрослых и обусловлена патологией угла передней

камеры глаза (трабекулярным блоком).
Этиология и патогенез
Причина заболевания окончательно не установлена. Считают, что трабекулярный блок обусловлен «засорением» трабекулярного аппарата (например, пигментными структурами).
Определенную роль в развитии заболевания играют особенности анатомического строения глаза: слабое развитие склеральной шпоры и цилиарной мышцы, переднее положение шлеммова канала и др.
Слайд 83Данные анатомические особенности чаще встречаются у лиц с миопической рефракцией. Прочие факторы

риска: пожилой возраст,наследственная предрасположенность, раса (чаще болеют представители негроидной расы), системные заболевания (сахарный диабет, атеросклероз, артериальная гипотензия и т.д.) и ранняя пресбиопия.
Развитие открытоугольной глаукомы связано с нарушением оттока водянистой влаги из передней камеры глаза в шлеммов канал. Под влиянием повышенного внутриглазного давления происходит прогиб трабекулярной диафрагмы в просвет склерального синуса, в результате чего возникает функциональный блок шлеммова канала.
Слайд 84Изменение гидродинамики глаза приводит к повышению внутриглазного давления выше толерантного уровня и

поражению зрительного нерва.
Клиническая картина
Заболевание развивается у лиц старше 35-40 лет. Длительно заболевание протекает бессимптомно, что сопровождается прогрессирующим снижением зрительных функций. При глаукоме нормального давления уровень офтальмотонуса может повышаться только при стрессовых ситуациях, повышенной физической нагрузке или употреблении большого количества жидкости. Кроме того, у ряда пациентов с этим типом глаукомы имеет место низкая толерантность зрительного нерва к подъемам внутриглазного
Слайд 85давления.
Проведение тонометрии и офтальмоскопии позволяет диагностировать заболевание на начальной стадии. Тонометрически можно

выявить повышенное внутриглазное давление утром, обнаружить разницу давления в двух глазах или суточные колебания давления в одном глазу более 5 мм рт.ст. Тонография позволяет обнаружить снижение коэффициента легкости оттока ниже 0,15 мм3/мин-мм рт.ст. При офтальмоскопии отмечают симптомы глаукомной оптической нейропатии - побледнение диска зрительного нерва, истончение и сглаженность слоя нервных волокон в перипапиллярной зоне, полосчатые
Слайд 86геморрагии на диске зрительного нерва или рядом с ним.
Границы периферического поля зрения

постепенно суживаются, оставляя в терминальной стадии глаукомы лишь островок на периферии
Лечение
Лечение направлено на снижение внутриглазного давления с помощью медикаментозных, лазерных и хирургических воздействий, а также на предупреждение развития глаукомной оптической нейропатии (нейропротекторная терапия).
Слайд 87Закрытоугольная глаукома
Первичная закрытоугольная глаукома обусловлена препятствием на пути оттока водянистой влаги между

задней камерой глаза и углом передней камеры (то есть закрытием угла для поступления в него влаги). Заболевание встречается в 2-3 раза реже, чем первичная открытоугольная глаукома. Женщины заболевают чаще, чем мужчины.
Этиология и патогенез
В этиологии первичной закрытоугольной глаукомы наибольшее значение имеют следующие факторы:
-
Слайд 88анатомическое предрасположение (небольшие размеры глазного яблока, гиперметропическая рефракция, мелкая передняя камера, узкий

угол передней камеры, крупный хрусталик, тонкий корень радужки, заднее положение шлеммова канала);
- возрастные изменения;
- функциональные изменения (расширение зрачка в глазу с узким углом передней камеры, повышение продукции водянистой влаги, увеличение кровенаполнения внутриглазных сосудов).
Слайд 89Клиническая картина
Наиболее часто первичная закрытоугольная глаукома возникает у лиц среднего и пожилого

возраста. В отличие от открытоугольной глаукомы, первоначально она протекает с ярко выраженной клинической картиной в форме острых и подострых приступов. Постепенно образование гониосинехий приводит к хроническому течению заболевания, клиническая картина которой подобна открытоугольной глаукоме.
Слайд 90Острый приступ закрытоугольной глаукомы.
Возникает при полном прекращении оттока водянистой влаги из

глаза вследствие закрытия корнем радужки угла передней камеры. Приступ характеризуется появлением острой головной боли в соответствующей половине головы (а не в глазу). Боль сопровождается брадикардией, тошнотой, рвотой и может иррадиировать в сердце или живот (имитируя стенокардию или острые абдоминальные заболевания). Среди множества жалоб больные обычно не обращают внимания на снижение зрения пораженного глаза и появление радужных кругов при взгляде на источник света.
Слайд 91При осмотре обращает на себя внимание смешанная инъекция глазного яблока застойного характера.

Происходит отек роговицы с нарушением ее прозрачности и измельчание передней камеры за счет выпячивания радужки кпереди. Вследствие пареза зрачкового сфинктера развивается мидриаз с отсутствием реакции зрачка на свет. Детали глазного дна видны нечетко вследствие нарушения прозрачности роговицы; отмечают отек диска зрительного нерва и расширение вен сетчатки. Внутриглазное давление повышено до 60-80 мм рт.ст., пальпаторно глаз тверд, как камень.
Обратное развитие острого приступа связано со снижением продукции водянистой влаги цилиарным телом в результате угнетения его секреторной функции.
Слайд 92Давление в задней камере снижается, корень радужки постепенно отходит от угла передней

камеры. После каждого приступа остаются гониосинехии, иногда задние синехии и секторальная атрофия стромы радужки. Длительный приступ глаукомы может привести к полной слепоте или сохранению светоощущения с неправильной проекцией.
В дальнейшем в зависимости от уровня внутриглазного давления частоту закапываний уменьшают до 3-6 раз в сутки. Пилокарпин вызывает стойкий миоз, при этом радужка становится тоньше и перестает блокировать угол передней камеры.
Слайд 93Одновременно назначают препараты, снижающие продукцию водянистой влаги (0,5% раствор тимолола или 2%

раствор дорзоламида). Внутрь назначают ацетазоламид по 0,25-0,5 г 2-3 раза в сутки и внутривенно фуросемид по 20-40 мг в сутки. При отсутствии купирования приступа в течение 3-4 ч внутривенно капельно вводят растворы маннитола из расчета 1,5 г на килограм массы тела; внутримышечно применяют смесь 2,5% раствора хлорпромазина, 2% раствора дифенгидрамина и 2% раствора промедола по 1 мл. Если приступ не удалось купировать в течение 12-24 ч, проводят лазерную иридэктомию.
Слайд 94Лечение хронической закрытоугольной глаукомы. Используют гипотензивные и нейропротекторные препараты, а в случае

неэффективности консервативной терапии прибегают к лазерной иридэктомии (создание отверстия в прикорневой зоне радужки для оттока водянистой влаги из задней камеры в переднюю.
КАТАРАКТА.
Хрусталик - прозрачное полутвердое тело, имеющее форму двоя- ковыпуклой линзы. Хрусталик заключен в капсулу, которая изнутри выстлана эпителием. Функции хрусталика:
• является частью оптической системы глаза (преломляющая сила хрусталика составляет 18-20 дптр);
Слайд 95• участвует в аккомодации (изменяет преломляющую способность за счет работы цилиарной мышцы

и своей эластичности).
С возрастом образующиеся эпителием хрусталиковые волокна накапливаются в центре хрусталика, вследствие чего линза теряет свою эластичность, и способность к аккомодации утрачивается, т.е. развивается пресбиопия. К заболеваниям хрусталика относят аномалии развития и катаракты.
Катаракта (от греч. «kataraktes» - водопад) - нарушение прозрачности хрусталика.
Слайд 96Классификация
Катаракты классифицируют по времени возникновения и локализации, а приобретенные катаракты различают также

по этиологии.
По времени возникновения выделяют врожденные и приобретенные катаракты.
- Врожденные катаракты являются стационарными (они не прогрессируют) и мягкими (не имеют ядра).
- Приобретенные катаракты характеризуются прогрессирующим течением и наличием ядра (т.е. они твердые).
Слайд 97По локализации помутнений различают следующие разновидности катаракт: передняя и задняя полярные, передняя

пирамидальная, веретенообразная, слоистая периферическая, зонулярная, задняя чашеобразная, ядерная, корковая, тотальная
По этиологии приобретенных катаракт выделяют:
старческие (сенильные);
осложненные (возникшие вследствие предшествующих заболеваний глаза - глаукомы, иридоциклита и др.);
катаракты, возникающие на фоне системных заболеваний (например, сахарного диабета, инфекций, склеродермии);
катаракты, обусловленные влиянием токсических веществ;
Слайд 98травматические катаракты (связаны с воздействием различных видов энергии: механической, тепловой, электрической, радиационной).
Старческая(сенильная)катаракта
Этиология

и патогенез возрастной катаракты окончательно не изучены. Первые проявления заболевания возникают у генетически предрасположенных людей в возрасте старше 40 лет. Главную роль в катарактогенезе принадлежит свободнорадикальному повреждению хрусталика. В результате изменения химической структуры белков образуются белковые конгломераты, которые снижают прозрачность хрусталика.
Слайд 99Также в нем уменьшается содержание глутатиона и калия, увеличивается концентрация натрия, кальция

и воды.
Различают корковую и ядерную старческую катаракту.
Корковая (серая) катаракта
При корковой катаракте первоначально помутнения возникают в коре хрусталика около экватора, а центральная часть коры и ядро хрусталика длительное время остаются прозрачными, благодаря чему у таких больных центральное зрение сохраняется на высоком уровне достаточно долго. Различают следующие стадии развития корковой катаракты: начальная, незрелая, зрелая и перезрелая.
Слайд 100Начальная стадия характеризуется формированием в экваториальной зоне спицеобразных помутнений, водяных щелей и

вакуолей, которые хорошо видны при биомикроскопии.
Корригированная острота зрения составляет не менее 0,1, однако больные могут жаловаться на появление «мушек» и помутнений перед глазами.
• Стадия незрелой катаракты. Помутнения занимают практически всю кору линзы, что сопровождается резким снижением остроты зрения (менее 0,1 с коррекцией). В то же время поверхностные слои хрусталика еще сохраняют прозрачность. В этот период созревания происходит активное образование водяных щелей и вакуолей и заполнение их детритом, что в ряде случаев приводит к значительному увеличению объема хрусталика.
Слайд 101Набухающий хрусталик блокирует угол передней камеры и обусловливает развитие вторичной (факоморфической) глаукомы.
•

Стадия зрелой катаракты. В этот период хрусталик начинает терять воду, волокна его уплотняются, помутнения приобретают гомогенный вид и грязно-серый цвет. При исследовании с помощью щелевой лампы луч света не проникает вглубь линзы В этот период острота зрения падает до светоощущения с правильной светопроекцией.
• Стадия перезрелой катаракты характеризуется прогрессирующими процессами распада и дегенерации хрусталиковых волокон.
Слайд 102Происходит повышение осмотического давления внутри линзы, что способствует проникновению жидкости через капсулу

и вызывает вторичное набухание (развитие молочной катаракты). В дальнейшем происходит постепенное рассасывание коркового вещества хрусталика, после чего в глазу остается только хрусталиковая сумка. Больной вновь приобретает возможность различать контуры предметов, а при использовании собирательных линз с силой 10-12 дптр появляется предметное зрение. Необходимо отметить, что для перехода от начальной к перезрелой стадии требуется как минимум несколько лет, а для рассасывания ядра требуются десятилетия.
Слайд 103Ядерная (бурая) катаракта
При ядерной катаракте первоначально развивается факосклероз - уплотнение ядра линзы,

что сопровождается его пожелтением и усилением преломляющей способности хрусталика. В течение короткого времени это приводит к значительной миопизации глаза (до -14 дптр при сохранении достаточно высокой корригированной остроты зрения). Затем прозрачность ядра хрусталика, а вместе с ней и острота зрения прогрессирующе снижается
Слайд 104Лечение
Способы и методы лечения
Медикаментозное лечение проводят только на начальной стадии, однако оно

способно лишь несколько замедлить процесс развития поверхностных помутнений хрусталика и неэффективно при ядерных и заднекапсулярных катарактах. Используют такие препараты, как Офтан Катахром, пиреноксин, азапентацен и др.
Хирургическое удаление (экстракция) катаракты - единственный эффективный способ лечения помутнений хрусталика на сегодняшний день. Показания к хирургическому лечению приобретенной катаракты определяются остротой зрения, которая необходима в профессиональной деятельности и в быту.
Слайд 105Врожденная катаракта с предполагаемой остротой зрения менее 0,1 требует хирургического лечения в

первые месяцы жизни ребенка. В случае, если острота зрения составляет 0,1-0,3, хирургическое вмешательство осуществляют в возрасте 2-5 лет. Существует два способа экстракции катаракт: экстракапсулярный и интракапсулярный.
• Интракапсулярная экстракция катаракты - удаление непрозрачного хрусталика вместе с капсульным мешком. Это вмешательство крайне травматично и приводит к большому количеству осложнений (отслойке сетчатки, вторичной глаукоме, дистрофии роговицы и др.).
Слайд 106В современных условиях такую операцию применяют только у больных с разрывом цинновых

связок.
• Экстракапсулярная экстракция катаракты подразумевает удаление содержимого хрусталика (ядра и кортикальных масс) с сохранением капсульного мешка и связочного аппарата. Такая операция позволяет избежать многих осложнений, свойственных предыдущей методике, однако вследствие разрастания эпителия задней капсулы возможно образование вторичной пленчатой катаракты. Наиболее современная модификация данного метода - факоэмульсификация (ультразвуковая деструкция содержимого хрусталика) с последующей аспирацией измельченных масс и имплантацией интраокулярной линзы.
Слайд 107Данный метод подразумевает проведение операции через малый (2,8-3,2 мм) линейный самогерметизирующийся разрез.
ТРАВМЫ

ОРГАНА ЗРЕНИЯ
Ранения век и конъюнктивы
Ранения век
Ранения век подразделяют на поверхностные (несквозные), захватывающие только кожу или кожу вместе с мышечным слоем, и глубокие (сквозные), проходящие через всю толщу века. Кроме того, при ранении век может нарушаться целостность слезного канальца, что приводит в дальнейшем к стойкому слезотечению.
Слайд 108Ранения и тупые травмы век часто сопровождаются образованием гематом, что обусловлено их

богатым кровоснабжением, и подкожной эмфиземы, свидетельствующей о сопутствующем нарушении целостности костей носа или его придаточных пазух.
Первая медицинская помощь. При ранении больному необходимо произвести очищение раны марлевым тампоном с антисептиком и обработать ее края 1% спиртовым раствором бриллиантового зеленого, после чего на глаз следует наложить асептическую повязку. Внутримышечно применяют антибиотик широкого спектра действия, а также вводят противостолбнячную сыворотку (1500-3000 МЕ) по методу Безредке.
Слайд 109Больного экстренно госпитализируют в многопрофильный стационар для оказания специализированной помощи.
Повреждения конъюнктивы
• Инородное

тело конъюнктивы проявляется выраженной светобоязнью и болью, усиливающейся при мигательных движениях. Инородное тело необходимо удалить как можно быстрее, так как при движениях век оно травмирует эпителий роговицы и может привести к развитию кератита. Соринка обычно легко удаляется без анестезии с помощью влажного ватного тампона. После успешной манипуляции больному необходимо закапать антибактериальные капли (0,25% раствор хлорамфеникола или 0,3% раствор гентамицина).
Слайд 110• Ранения конъюнктивы могут встречаться изолированно или совместно с ранениями склеры. Пациент

предъявляет жалобы на боль, слезотечение, светобоязнь, иногда незначительное кровотечение. При осмотре обнаруживают рану конъюнктивы различных размеров, котораяне зияет даже при значительной длине. Зияние раны свидетельствует о сопутствующем повреждении теноновой капсулы. Размер и внешний вид раны конъюнктивы могут не соответствовать тяжести повреждения глубжележащих тканей, поэтому необходимо проводить тщательный осмотр. При небольших размерах раны конъюнктивы с хорошей адаптацией краев можно ограничиться применением антибактериальных капель и мазей, а также наложением асептической повязки на глаз.
Слайд 111В остальных случаях требуется первичная хирургическая обработка.
Ранения глазного яблока
Ранения глазного яблока могут

быть непроникающими и проникающими (если раневой канал проходит через всю толщу фиброзной оболочки), а также сквозными (при которых раневой канал имеет место входа и выхода). В зависимости от локализации выделяют ранения роговицы, склеры и корнеосклеральные ранения.
Непроникающие ранения
К непроникающим ранениям относятся эрозия и инородное тело роговицы. Глубину и распространенность поражения оценивают при биомикроскопии, в том числе при окрашивании раневого
Слайд 112канала флуоресцеином натрия. Проба с красителем дает четкое представление о наличии фильтрации

водянистой влаги через раневое отверстие. При небольших линейных непроникающих ранах наложения швов не требуется, однако при обширном непроникающем повреждении края раны сопоставляют узловыми швами.
Инородное тело роговицы сопровождается выраженным роговичным синдромом (болью, светобоязнью, слезотечением, чувством инородного тела в глазу и блефароспазмом). При внедрении инородного тела в роговицу происходит нарушение целости эпителия и помутнение стромы роговой оболочки.
Слайд 113Удаление инородного тела роговицы возможно в амбулаторных условиях. Инородные тела, расположенные на

поверхности роговицы, удаляют с помощью влажного ватного тампона. Внедрившиеся в ткань роговицы инородные тела удаляют при биомикроскопии с помощью кончика инъекционной иглы. При наличии множественных инородных тел в роговой оболочке извлекать их следует поэтапно, начиная с поверхностных и в последующие дни постепенно удаляя их все. Для предупреждения инфицирования больному назначаютантибактериальные капли (например, 0,25% раствор хлорамфеникола) 3-4 раза в сутки в течение 7 дней.
Слайд 114Ускорения эпителизации роговицы достигают применением 20% геля солкосерил или актовегин 2 раза

в сутки также на протяжении 7 дней.
Проникающие ранения
Проникающие ранения глаза независимо от размера и локализации относят к категории тяжелых и особо тяжелых. Тщательный осмотр больного позволяет выявить абсолютные (достоверные) и относительные (вероятные) признаки проникающего ранения.
• Абсолютные признаки проникающего ранения:
- сквозная рана фиброзной оболочки глаза;
- выпадение в рану части радужки, цилиарного тела, хороидеи, сетчатки, стекловидного тела;
Слайд 115- инородное тело в полости глазного яблока;
- отверстие в радужной оболочке;
- раневой

канал в хрусталике.
• Относительные признаки проникающего ранения:
- мелкая передняя камера (при наличии раны в зоне роговицы или лимба с истечением водянистой влаги);
- глубокая передняя камера (при ранении склеры и возможном выпадении стекловидного тела, а также при вывихе хрусталика в стекловидное тело);
- надрыв зрачкового края радужки;
- гифема или гемофтальм (кровь в передней камере или стекловидном теле);
Слайд 116- помутнение хрусталика;
- гипотония глаза.
В зависимости от клинической картины проникающие ранения подразделяют

на простые (без повреждения или выпадения внутренних структур глаза) и сложные (с повреждением или выпадением внутренних структур глазного яблока). Также проникающие ранения могут протекать с такими осложнениями, как внутриглазная раневая инфекция, травматическая катаракта, вторичная посттравматическая глаукома, металлозы (при наличии металлических инородных тел глазного яблока), отслойка сетчатки, симпатическое воспаление и субатрофия глазного яблока.
Слайд 117Тяжесть состояния глаза при проникающем ранении обусловлена вероятностью развития осложнений, которые могут

привести к необратимой потере зрения или даже глаза.
Первая медицинская помощь. Необходимо закапать в конъюнктивальный мешок антибактериальные капли (применение мазей противопоказано), наложить бинокулярную асептическую повязку, ввести противостолбнячную сыворотку (1500-3000 МЕ) и внутримышечно назначить антибиотик широкого спектра действия. Больной с проникающим ранением глазного яблока всегда подлежит экстренной госпитализации в глазное отделение.
Слайд 118В некоторых случаях (разрушение глазного яблока, массивное кровотечение из сосудов орбиты) первичная

хирургическая обработка предусматривает удаление глазного яблока (энуклеацию) с последующей тампонадой орбиты.
ОЖОГИ ОРГАНА ЗРЕНИЯ
Ожоги глаза и его придатков могут быть вызваны химическими, термическими и лучевыми факторами. По тяжести поражения ожоги подразделяют на легкие, средней тяжести и тяжелые.
Химические и термические ожоги
• Химические ожоги характеризуются значительным поражением конъюнктивы и роговицы. Кожа век обычно повреждена меньше, что связано с задержкой едкого вещества в конъюнктивальном
Слайд 119мешке и нежностью тканей глазного яблока.
• Ожоги щелочами наиболее опасны. Щелочи, растворяя

белок тканей, образуют щелочной альбуминат, который не препятствует дальнейшему проникновению повреждающего агента вглубь тканей. Токсическое действие самой щелочи и щелочных альбуминатов приводит к нарастающему нарушению трофики и глубокому поражению тканей
Термические ожоги развиваются при воздействии горячих жидкостей, брызг раскаленных металлов, пламени и т.д. Их тяжесть в значительной мере зависит от температуры и теплоемкости повреждающего агента. В случае ожога горячим паром в большей степени страдает кожа век и лица, так как человек успевает
Слайд 120сомкнуть веки; попадание в глаз твердых и жидких горячих объектов приводит к

значительному повреждению органа зрения.
Клиническая картина
Клиническая картина химических и термических ожогов глаза и его придаточного аппарата зависит от локализации и степени тяжести повреждения.
• Ожоги век.
- Легкие ожоги век сопровождаются умеренной гиперемией и незначительным отеком пораженного участка кожи.
- Ожог век средней тяжести характеризуется появлением пузырей, вокруг которых кожа гиперемирована и отечна. Поврежденные
участки кожи век довольно быстро некротизируются и покрываются рыхлой пленкой.
Слайд 121- Тяжелый ожог век проявляется некрозом не только эпидермиса, но и глубоких

слоев кожи, а иногда даже мышечных волокон и хряща. Обожженный участок имеет темно-серый или грязножелтый цвет.
• Ожоги конъюнктивы.
- При ожоге легкой степени изменения конъюнктивы заключаются в появлении умеренной конъюнктивальной инъекции, незначительной светобоязни и слезотечения.
- Ожог средней тяжести сопровождается развитием выраженного хемоза, на фоне чего может произойти нарушение питания роговицы. Пострадавшие предъявляют жалобы на сильную светобоязнь и слезотечение.
Слайд 122Объективно обнаруживают выраженную гиперемию конъюнктивы и тонкие, легкоудаляющиеся нити фибрина на ее

поверхности.
- Тяжелый ожог конъюнктивы всегда сочетается с ожогом поверхностных слоев склеры. Довольно часто происходит поражение перикорнеальной сети сосудов. В белесых участках глубокого некроза слизистой оболочки видны единичные темные сосуды, склера в этой зоне частично обнажена и некротизирована.
• Ожоги роговицы.
- Ожог легкой степени сопровождается поражением наружного эпителия роговицы. Больных беспокоят светобоязнь, слезоте- чение, блефароспазм, боль в области глаза.
Слайд 123После закапывания флуоресцеина натрия четко видны мелкоточечные дефекты эпителия. Чувствительность роговицы и

острота зрения могут быть незначительно снижены.
- Ожог средней тяжести характеризуется повреждением не только эпителия, но и поверхностных слоев стромы. В связи с отеком стромы прозрачность роговицы снижается, однако контуры зрачка рассмотреть можно. Пациенты предъявляют жалобы на сильное слезотечение, светобоязнь и значительную боль в глазу. Острота зрения снижена (до 0,3 и ниже). При исследовании на щелевой лампе можно заметить утолщение роговицы вследствие ее отека. Чувствительность роговой оболочки значительно снижена.
Слайд 124- Тяжелые ожоги роговой оболочки проявляются полным ее помутнением - роговица имеет

вид матового стекла или даже фарфоровой пластинки. Радужка и область зрачка не видны, чувствительность роговицы отсутствует. Больные предъявляют жалобы на слезотечение, светобоязнь, сильные боли в глазу, отсутствие предметного зрения. Подобные поражения в дальнейшем приводят в большинстве случаев к формированию грубого васкуляризованного бельма, резко нарушающего основные зрительные функции, либо к гибели глазного яблока вследствие перфорации роговицы или тяжелых осложнений со стороны внутренних оболочек глаза.
Слайд 125Оказание первой медицинской помощи
Первая помощь при химических ожогах заключается в тщательном удалении

из конъюнктивального мешка всех попавших частиц. Эту манипуляцию желательно проводить под местной анестезией. Затем конъюнктивальный мешок обильно промывают струей воды (обычно из большого шприца) в течение 5-30 мин, добиваясь полного исчезновения окраски промывной жидкости при попадании окрашенных химических веществ. Нельзя тереть поврежденные поверхности. Далее за веки закладывают дезинфицирующую мазь (например, 1% левомицитиновую) и на глаз накладывают легкую повязку.
Слайд 126Больной должен быть экстренно направлен в стационар для иссечения пропитанных химическим веществом

некротизированных тканей и проведения детоксикационной, антибактериальной и эпителизирующей терапии.
Первая помощь при термических ожогах включает конъюнктивальное применение антибактериальных капель и мазей. В отличие от химических ожогов, промывание глаза не требуется. После наложения легкой повязки больного госпитализируют в стационар.
При поражении роговицы закапывают 1% раствор атропина, вводят противостолбнячную сыворотку и анальгетики.
Слайд 127При тяжелых ожогах в стационаре иссекают некротизированные участки роговицы с последующей заменой

их донорской тканью. Пересаженный лоскут исполняет роль «биологический повязки», под которой восстанавливаются собственные клеточные элементы.
Лучевые ожоги
Поражение ультрафиолетовыми лучами встречается у лиц, работавших с вольтовой дугой, кварцевой лампой, при нарушении защиты эстрадных и киноосветителей (электрическая офтальмия), а также при длительном пребывании на ярко освещенной солнцем местности, покрытой снегом или водой (снеговая офтальмия). Клинически поражение проявляется через 4-6 ч после воздействия излучения.






























































































































 Минералдар алмасуының бұзылысы. Кальции алмасуының бұзылысы (кальциноздар). Тастардың түзілісі
Минералдар алмасуының бұзылысы. Кальции алмасуының бұзылысы (кальциноздар). Тастардың түзілісі Что мы знаем о СПИДе?
Что мы знаем о СПИДе? Сыни тұрғыдан ойлау
Сыни тұрғыдан ойлау Гигиена (социально-гигиенический мониторинг, правовые основы санитарного надзора в РК)
Гигиена (социально-гигиенический мониторинг, правовые основы санитарного надзора в РК) Корь
Корь Эфирные масла при Сovid-19
Эфирные масла при Сovid-19 Системная красная волчанка
Системная красная волчанка Сравнительная характеристика препаратов СГ по фармакокинетике. Биологическая оценка качества
Сравнительная характеристика препаратов СГ по фармакокинетике. Биологическая оценка качества Қоғам денсаулығын қорғау қызметінің жұмысын ұйымдастыру және негізгі жұмыс принциптері
Қоғам денсаулығын қорғау қызметінің жұмысын ұйымдастыру және негізгі жұмыс принциптері Көңілді жұмбақ
Көңілді жұмбақ Human adaptation to environmental conditions
Human adaptation to environmental conditions Араматты көмірсутектердің амино- және нитро қосылыстарымен улану. Алдын алу принциптері
Араматты көмірсутектердің амино- және нитро қосылыстарымен улану. Алдын алу принциптері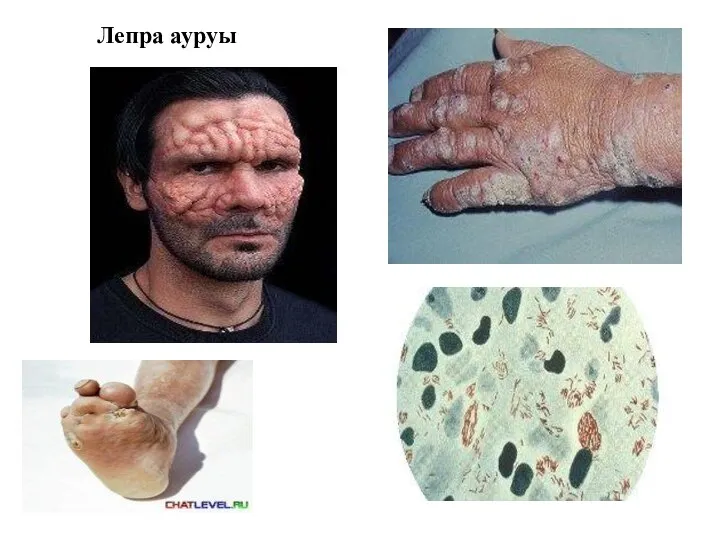 Дифтерия (Лепра ауруы)
Дифтерия (Лепра ауруы) Жедел кардиологиядағы электроимпульсті терапия көрсеткіші, жүргізу әдісі, асқыну және алдын алу
Жедел кардиологиядағы электроимпульсті терапия көрсеткіші, жүргізу әдісі, асқыну және алдын алу Хроническая сердечная недостаточность. Синдром сердечной недостаточности
Хроническая сердечная недостаточность. Синдром сердечной недостаточности Профилактика возникновения профессиональных заболеваний
Профилактика возникновения профессиональных заболеваний Особые свойства минеральной воды и оздоравливающее воздействие воды на организм человека
Особые свойства минеральной воды и оздоравливающее воздействие воды на организм человека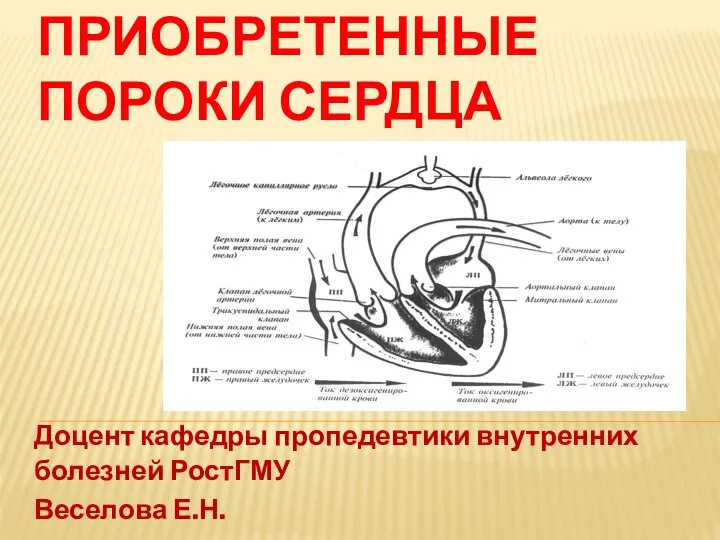 Приобретенные пороки сердца
Приобретенные пороки сердца Нейрохирургические операции при заболевании позвоночника межпозвоночных дисков
Нейрохирургические операции при заболевании позвоночника межпозвоночных дисков Фобический невроз. Симптомы. Лечение
Фобический невроз. Симптомы. Лечение Антисептика. Виды антисептиков. Определение
Антисептика. Виды антисептиков. Определение Острые пневмонии
Острые пневмонии Ожоги
Ожоги Гистиоцитоз
Гистиоцитоз Іштің ауырсынуы кезінде дәрігерге дейінгі көмек көрсету алгоритмі
Іштің ауырсынуы кезінде дәрігерге дейінгі көмек көрсету алгоритмі Здоровое и вредное питание
Здоровое и вредное питание Экзаменационный билет патан, препараты (пример) 1
Экзаменационный билет патан, препараты (пример) 1 Добавочный скелет. Соединение костей
Добавочный скелет. Соединение костей