Содержание
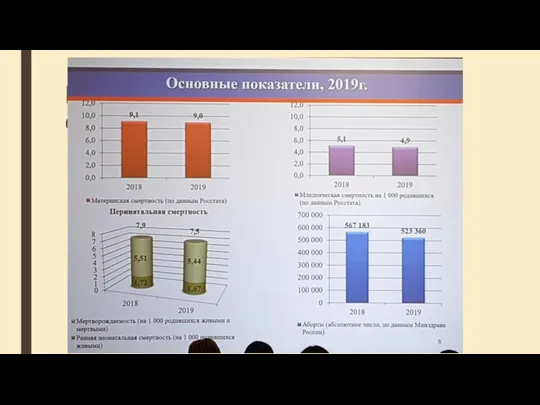
- 2. Перинатальная смертность - все случаи смерти плода или новорождённого в период от 22-й недели беременности до
- 3. Приказ Министерства здравоохранения и социального развития Российской Федерации (Минздравсоцразвития России) от 27 декабря 2011 г. N
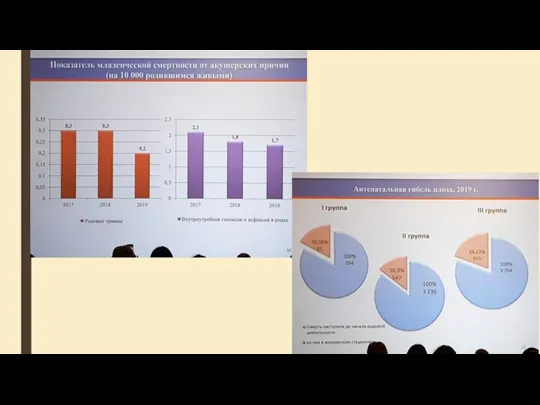
- 4. Причины перинатальной смертности
- 6. История развития перинатального мониторинга состояния плода 1818 г. Швейцарский хирург Francois Mayor сообщил медицинской общественности о
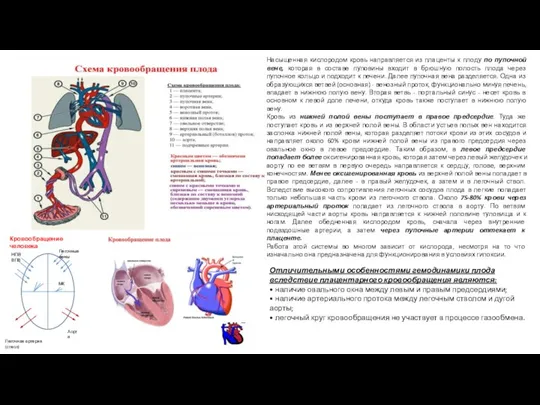
- 7. Насыщенная кислородом кровь направляется из плаценты к плоду по пупочной вене, которая в составе пуповины входит
- 8. При сохраняющейся гипоксии постепенно утрачивается ауторегуляция церебральной гемодинамики. В условиях гипотензии объем крови, направляющейся к головному
- 9. Партограмма В 1954 г., Фридман (Friedman) ввёл понятие партограммы как графического отображения открытия шейки матки в
- 10. Использование партограммы в России В России - Клинические рекомендации «Оказание медицинской помощи при одноплодных родах в
- 11. Партограмма – это полезный инструмент для создания наглядного отображения родового процесса проведения клинического аудита обучения медицинских
- 12. Методы регистрации ЧСС при КТГ мониторинге в родах Внутренняя инвазивная регистрация: Скальп - электрод (регистрация прямой
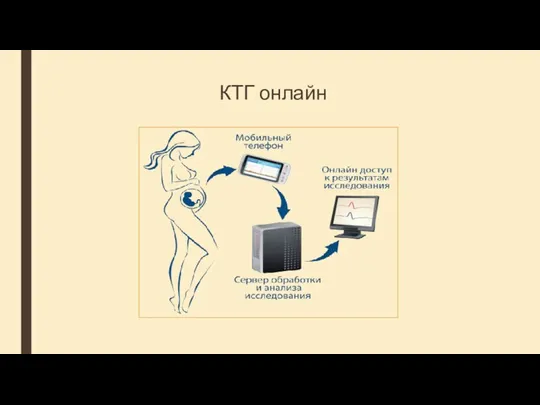
- 13. КТГ онлайн
- 14. Автоматическая регистрация ЧСС матери с помощью внешнего токодатчика + перекрёстная проверка каналов (с ЧСС плода) !
- 15. Центральные станции КТГ наблюдения. Центральные станции наблюдения обеспечивают возможность в режиме реального времени выполнять все направления
- 16. Фетальная пульсоксиметрия Систематический обзор, включающий 4 исследования, изучавший исходы родов у пациентов после 34 недель беременности,
- 17. Определение газового состава крови плода Единственный достоверный способ определения недостатка поступления кислорода от матери к плоду.
- 18. Анализ газа крови плода (FBGA) с использованием скальпеля крови является широко используемым инструментом для идентификации плода
- 19. Условия для определения газового состава крови плода раскрытие шейки матки не менее 3—4 см отсутствие плодного
- 20. Методика манипуляций: консультирование и информированное согласие к головке плода подвести специальный пластиковый конус, тубус амниоскопа или
- 21. Интерпретация данных:
- 22. Диагностическая ценность шкалы Апгар Neonatal Encephalopathy and Neurologic Outcome, Second Edition, опубликованный в 2014 году ACOG
- 23. Рекомендации Шкала Апгар не является методом прогнозирования индивидуальных неонатальных неврологических исходов и не должна использоваться для
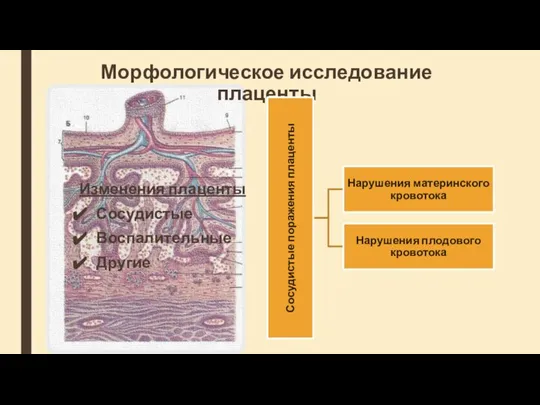
- 24. Морфологическое исследование плаценты Изменения плаценты Сосудистые Воспалительные Другие
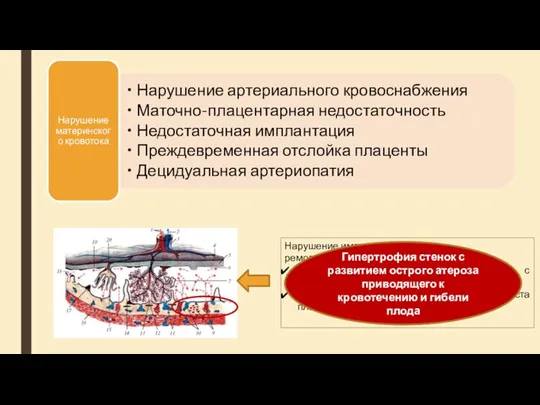
- 25. Нарушение имплантации и ремоделирования маточных сосудов: Полная окклюзия спиральных артерий с развитием инфаркта ворсин Неполная окклюзия
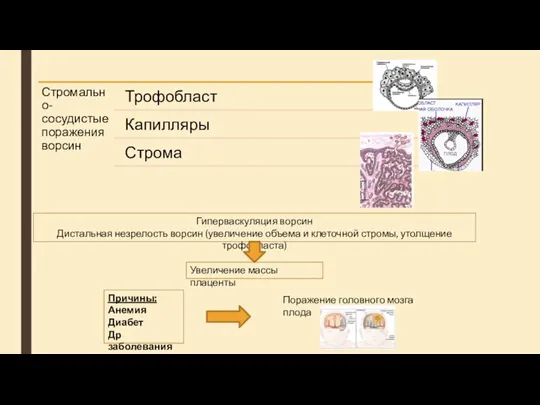
- 27. Гиперваскуляция ворсин Дистальная незрелость ворсин (увеличение объема и клеточной стромы, утолщение трофобласта) Увеличение массы плаценты Причины:
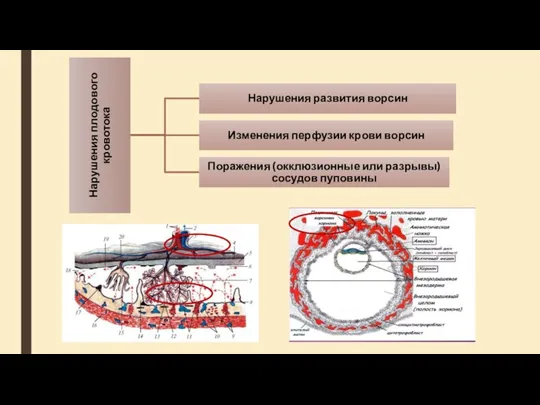
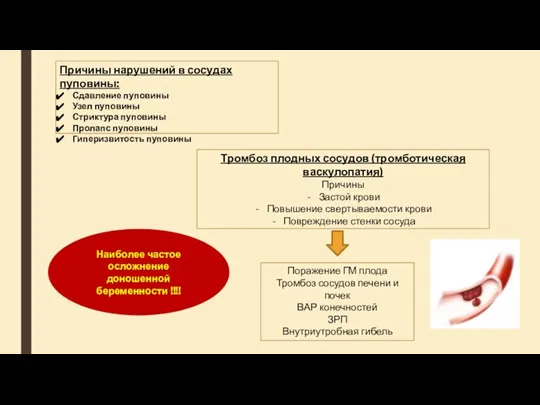
- 28. Причины нарушений в сосудах пуповины: Сдавление пуповины Узел пуповины Стриктура пуповины Пролапс пуповины Гиперизвитость пуповины Тромбоз
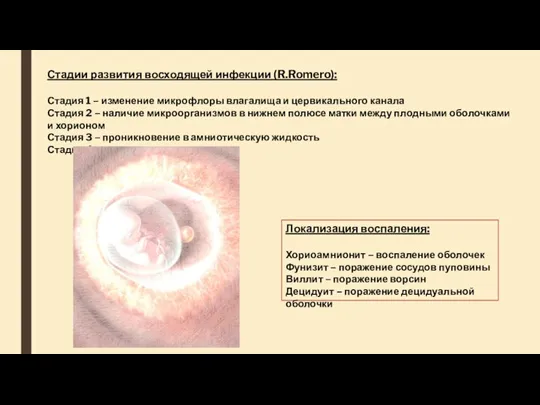
- 29. Стадии развития восходящей инфекции (R.Romero): Стадия 1 – изменение микрофлоры влагалища и цервикального канала Стадия 2
- 30. Положение матери: Рекомендуемое - лежа на боку, полусидя или сидя Не рекомендуемое – лежа на спине.
- 31. Основные параметры КТГ
- 32. До 24 нед. реактивность проявляется весьма слабо, что объясняется незрелостью нервной системы плода. В 28 недель
- 33. Нестрессовый тест (НСТ). Определенной информативностью в оценке состояния плода во время беременности обладает Реакция ССС плода
- 34. Реактивным тест считают при наличии: • базальной ЧСС, соответствующей допустимым пределам; • 2 акцелерации и более
- 35. Интранатальное кардиомониторное наблюдение, являясь одним из наиболее информативных методов диагностики, позволяет контролировать состояние плода в динамике
- 36. Базальный ритм средняя частота сердечных сокращений на протяжении не менее 10 мин, без учета акцелераций и
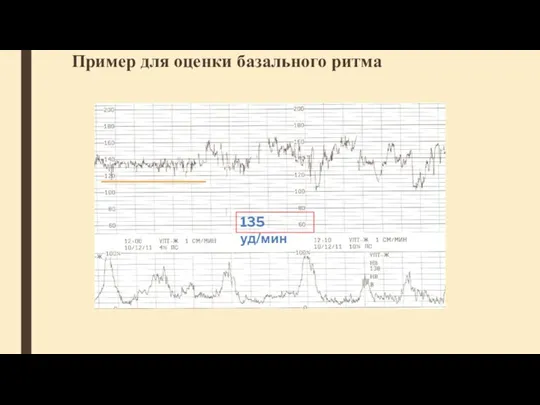
- 37. Пример для оценки базального ритма 135 уд/мин
- 38. Тахикардия – повышение базального ритма - физиологическая тахикардия — при недоношенности ( - патологическая тахикардия —
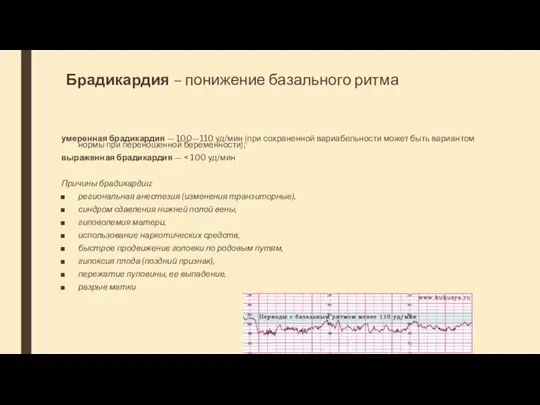
- 39. Брадикардия – понижение базального ритма умеренная брадикардия — 100—110 уд/мин (при сохраненной вариабельности может быть вариантом
- 40. Вариабельность - изменение ЧСС плода Два компонента: моментальная вариабельность - мгновенные изменения ЧСС между каждым смежным
- 41. При физиологическом течении беременности в результате взаимодействия парасимпатического и симпатического отделов ВНС и их регуляторного влияния
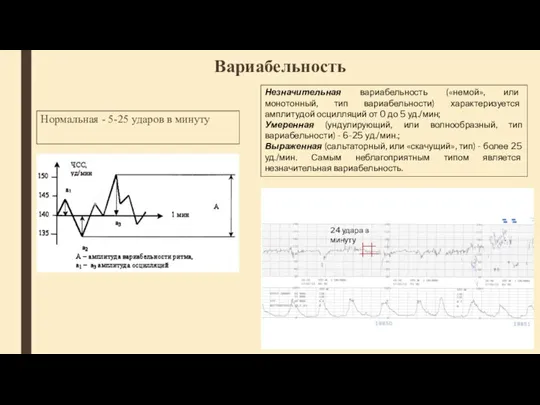
- 42. Вариабельность Нормальная - 5-25 ударов в минуту 24 удара в минуту Незначительная вариабельность («немой», или монотонный,
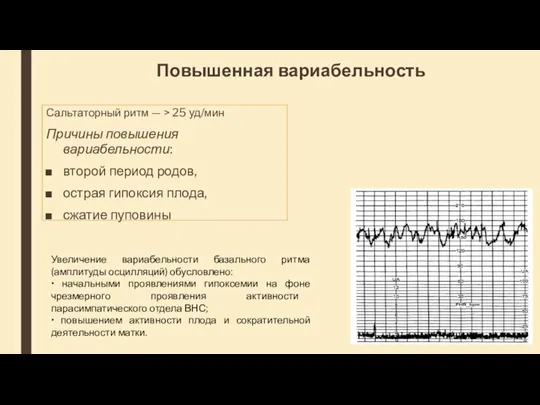
- 43. Повышенная вариабельность Сальтаторный ритм — > 25 уд/мин Причины повышения вариабельности: второй период родов, острая гипоксия
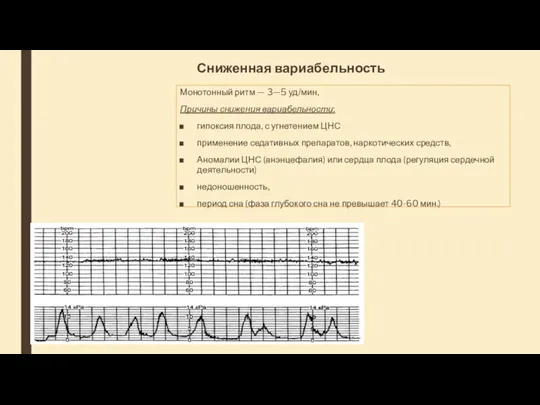
- 44. Сниженная вариабельность Монотонный ритм — 3—5 уд/мин, Причины снижения вариабельности: гипоксия плода, с угнетением ЦНС применение
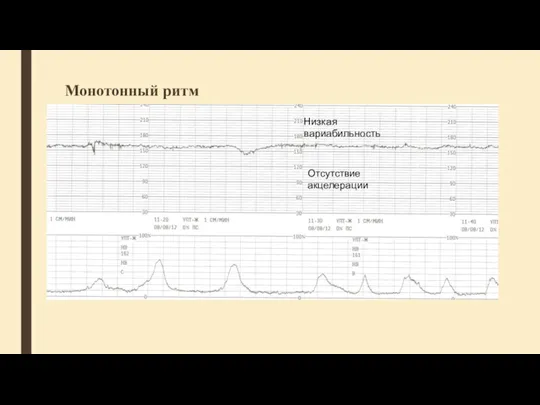
- 45. Монотонный ритм Низкая вариабильность Отсутствие акцелерации
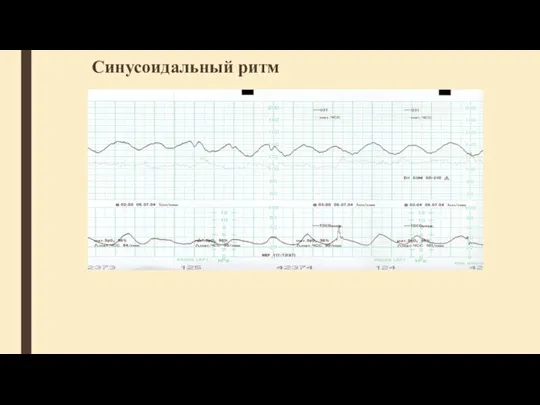
- 46. Синусоидальный ритм (плохой прогностический признак) кривая похожа на синусоиду в пределах 120—160 уд/мин, амплитуда осцилляций 5—15
- 47. Синусоидальный ритм
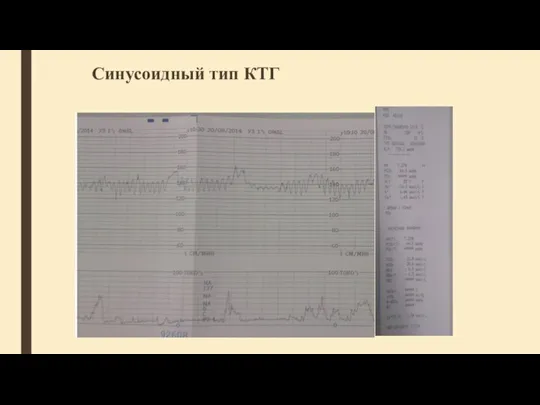
- 48. Синусоидный тип КТГ
- 49. Акцелерации наличие акцелераций — хороший прогностический признак, имеет большое значение для антенатальной оценки плода отсутствие акцелераций
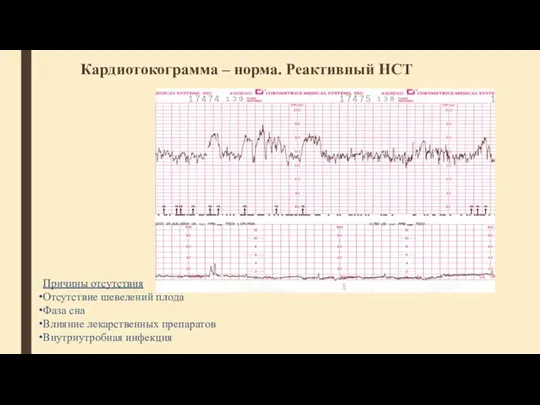
- 50. Кардиотокограмма – норма. Реактивный НСТ Причины отсутствия Отсутствие шевелений плода Фаза сна Влияние лекарственных препаратов Внутриутробная
- 51. Децелерации – эпизоды урежения ЧСС плода снижение базальной линии на 15 уд/мин в течение 15 сек
- 52. Выделяют 4 типа децелераций: Dip 0 - возникают в ответ на сокращение матки, реже спорадически, продолжаются
- 53. Ранние децелерации Униформные Возникают с началом схватки Зеркальное отображение схваток Возникают в конце 1, начале 2
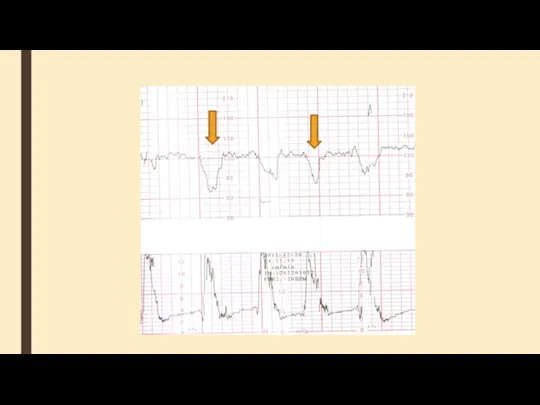
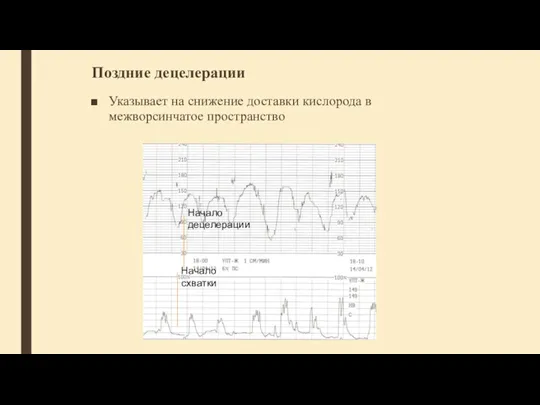
- 55. Поздние децелерации имеют одинаковую форму, связаны со схватками, но отстают от начала и пика схватки, возвращение
- 56. Поздние децелерации Указывает на снижение доставки кислорода в межворсинчатое пространство Начало схватки Начало децелерации
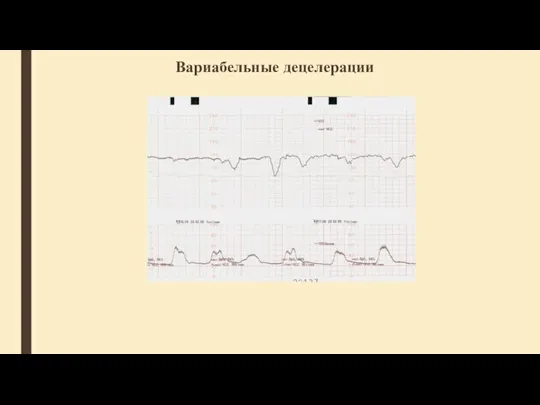
- 57. Вариабельные децелерации При пережатии артерий пуповины быстро повышается общее сосудистое сопротивление и растет давление в сосудистой
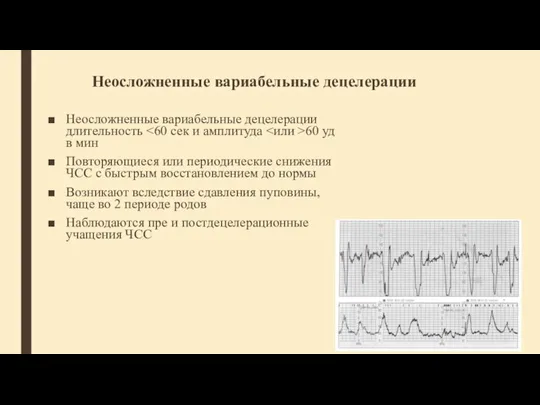
- 58. Неосложненные вариабельные децелерации Неосложненные вариабельные децелерации длительность 60 уд в мин Повторяющиеся или периодические снижения ЧСС
- 59. Вариабельные децелерации
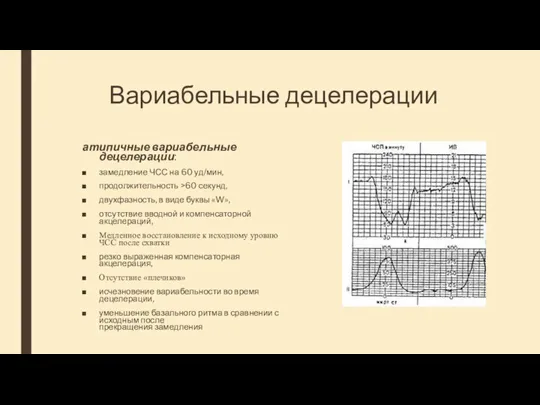
- 60. Вариабельные децелерации атипичные вариабельные децелерации: замедление ЧСС на 60 уд/мин, продолжительность >60 секунд, двухфазность, в виде
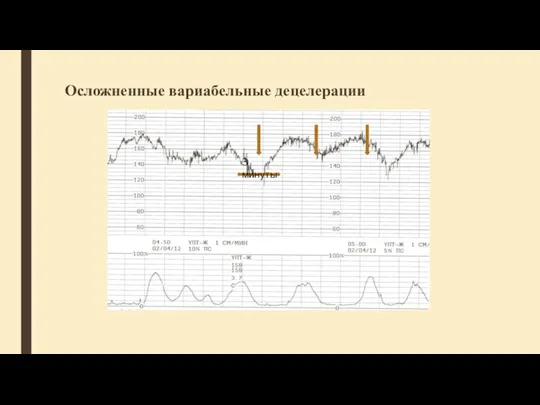
- 61. Осложненные вариабельные децелерации 3 минуты
- 62. Пролонгированная децелерация Продолжительность более 3 мин. Обычно отражает хеморецепторный ответ и указывает на гипоксемию. Если превышает
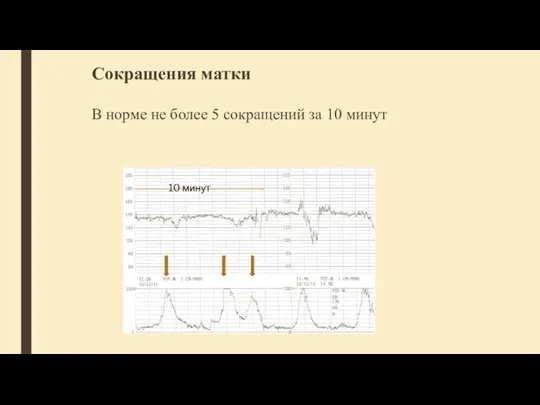
- 63. Маточные сокращения Нормальной родовой деятельностью считается 3—4 схватки за 10 мин, продолжительностью не более 75 с
- 64. Сокращения матки В норме не более 5 сокращений за 10 минут 10 минут
- 65. Первую группу составляют автоматизированные методы оценки, которые имеют ряд преимуществ: объективность, отсутствие влияния субъективных факторов, уменьшение
- 66. В середине 80-х годов Демидов В.Н. и соавт предложили расчет показателя состояния плода - ПСП. Значения
- 67. Автоматизированная система антенатального кардиотокографического анализа УНИКОС с вычислением интегрального показателя состояния плода (ПСП) Точность диагностики нормального
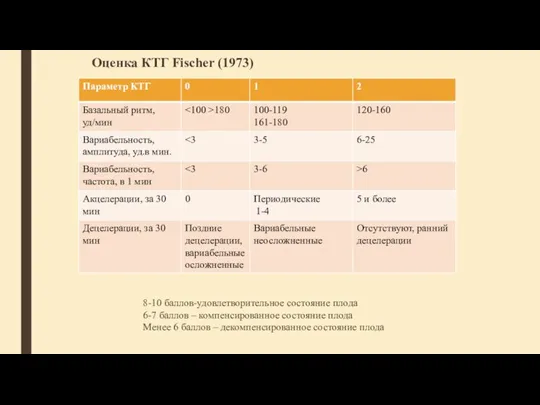
- 68. Оценка КТГ Fischer (1973) 8-10 баллов-удовлетворительное состояние плода 6-7 баллов – компенсированное состояние плода Менее 6
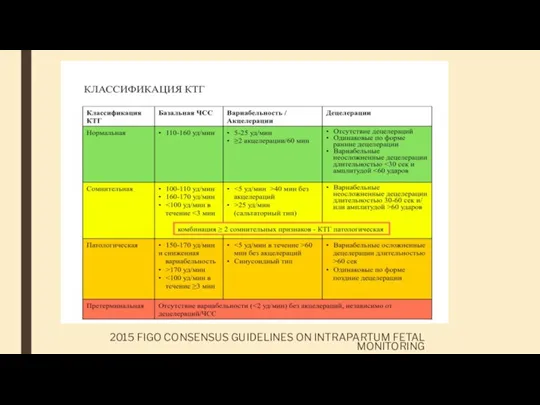
- 69. Интерпретация данных КТГ 2015 FIGO CONSENSUS GUIDELINES ON INTRAPARTUM FETAL MONITORING
- 70. Характеристика КТГ 2015 FIGO CONSENSUS GUIDELINES ON INTRAPARTUM FETAL MONITORING
- 71. Сомнительная КТГ при поступлении Регистрация КТГ производится непрерывно. Рассмотреть вопрос использования скальп-электрода для регистрации STAN или
- 72. Мероприятия при патологической КТГ 1. Изменение положения матери 2. Оценка температуры, АД, пульса 3. Прекратите введение
- 73. Сравнение классификаций кардиотокограмм по FIGO, RCOG/NICE, ACOG/NICHHD/SMFM D.Ayres-de-Campos, J.Bernardes, 2010 Назрела необходимость не только стандартизировать анализ,
- 74. Влияние других препаратов на показатели КТГ
- 75. Влияние обезболивания родов на показатели КТГ
- 76. Рекомендации NICE по кардиотокографии (2017) Непрерывная кардиотокография рекомендуется, если любой из следующих факторов риска присутствует при
- 77. Показания со стороны матери: • кесарево сечение в анамнезе; • преэклампсия; • переношенная беременность (> 41
- 79. Скачать презентацию
















































 Периодическая аккредитация специалистов
Периодическая аккредитация специалистов Последние достижения в исследовании диабета
Последние достижения в исследовании диабета Жировая эмболия
Жировая эмболия Функциональная нейровизуализация: её виды и новые возможности
Функциональная нейровизуализация: её виды и новые возможности Как справиться с инфекцией
Как справиться с инфекцией Аутоімунний тиреоїдит
Аутоімунний тиреоїдит Бычий цепень
Бычий цепень Остеоартроз
Остеоартроз Метастатические поражения
Метастатические поражения Острая печёночная недостаточность
Острая печёночная недостаточность Функциональная анатомия органов дыхания
Функциональная анатомия органов дыхания Лабораторная урология
Лабораторная урология Организационные вопросы лечения пациентов в Северо-Западном Центре лечения воспалительных заболеваний кишечника
Организационные вопросы лечения пациентов в Северо-Западном Центре лечения воспалительных заболеваний кишечника Острый респираторный дистресс-синдром
Острый респираторный дистресс-синдром Отчетность по профилактике в системе Парус. Новые требования к пояснительной записке по профилактической службе
Отчетность по профилактике в системе Парус. Новые требования к пояснительной записке по профилактической службе Свертывающая и противосвертывающая системы крови
Свертывающая и противосвертывающая системы крови ГЧП в сфере здравоохранения РФ
ГЧП в сфере здравоохранения РФ Кабинет охраны зрения детей работает в ГБУЗ ДГП № 145 ДЗМ, г. Москва
Кабинет охраны зрения детей работает в ГБУЗ ДГП № 145 ДЗМ, г. Москва СКТ диагностика органов брюшной полости
СКТ диагностика органов брюшной полости Особливості недоношених дітей та дітей з родовими травмами
Особливості недоношених дітей та дітей з родовими травмами Аутизм. Характеристика
Аутизм. Характеристика Заключение по гипертонической болезни Обмен Са и его нарушения Нейродегенеративные заболевания (Лекция 6)
Заключение по гипертонической болезни Обмен Са и его нарушения Нейродегенеративные заболевания (Лекция 6) Допплер-эхокардиография. Измерения и расчеты в эхокардиографии
Допплер-эхокардиография. Измерения и расчеты в эхокардиографии Прегравидарная подготовка женщин с синдром поликистозных яичников
Прегравидарная подготовка женщин с синдром поликистозных яичников Кабинет реабилитации недоношенных и маловесных детей
Кабинет реабилитации недоношенных и маловесных детей Anti-influenza agents
Anti-influenza agents Вредные привычки. Их влияние на организм
Вредные привычки. Их влияние на организм Ограниченный туберкулез
Ограниченный туберкулез