Слайд 2Публічна інвестиційна модель функціонування системи ОЗ
Мета запровадження:
перерозподіл витрат на охорону здоров’я між

державою і суспільством;
чіткий, неконкурентний поділ на бюджетний, солідарний і приватний сектори;
підвищення контролю за доступністю та якістю надання медичної допомоги.
Слайд 3Вимоги до публічної інвестиційної моделі функціонування системи охорони здоров’я
визначення шляхів збільшення

та чіткого розмежування джерел фінансування охорони здоров’я;
визначення правових, економічних, організаційних засад соціального медичного страхування в Україні;
створення умов для надання доступної та якісної медичної допомоги населенню;
забезпечення адресності та цілеспрямованості коштів соціального медичного страхування;
сприяння значному покращенню умов праці медичних працівників та підвищенню їх професійної відповідальності;
підвищення дієздатності системи за рахунок запровадження соціального медичного страхування.
Слайд 4Що таке соціальне страхування
Загальнообов’язкове державне соціальне страхування – це система прав,

обов’язків і гарантій, яка передбачає надання соціального захисту, що включає матеріальне забезпечення громадян у разі хвороби, повної, часткової або тимчасової втрати працездатності.
(ст. 1 Основ законодавства про ЗДСС)
Слайд 5Види загальнообов’язкового державного соціального страхування
пенсійне;
у зв’язку з тимчасовою втратою працездатності;
медичне;
від нещасного випадку

на виробництві та професійного захворювання;
на випадок безробіття;
(ст. 4 Основ законодавства про ЗДСС)
Слайд 6Об’єкт загальнообов’язкового державного соціального страхування
страховий випадок, із настанням якого
у застрахованої особи виникає

право
на отримання матеріального
забезпечення та соціальних послуг.
(ст. 6 Основ законодавства про ЗДСС)
Страховий випадок в системі медичного страхування – захворювання.
Слайд 7Види соціальних послуг та матеріального забезпечення в системі ЗДСМС
За загальнообов’язковим державним соціальним

медичним страхуванням надаються такі види соціальних послуг та матеріального забезпечення:
(пов’язані з) діагностикою та амбулаторним лікуванням;
(пов’язані з) стаціонарним лікуванням;
надання готових лікарських засобів та виробів медичного призначення;
забезпечення медичної реабілітації осіб, які перенесли важкі операції або мають хронічні захворювання.
профілактичні та освітні заходи.
(із ст. 25 Основ законодавства про ЗДСС)
Слайд 8Концепції соціального медичного страхування
Суспільно-солідарна (акцент на доступність)
солідарність (багатий платить за бідного);

справедливість (універсальна програма послуг для всіх);
відсутність конкуренції (виключає селекцію ризиків);
простота (зрозумілий механізм управління);
Цивільно-правова (акцент на якість)
регресивність (бідні платять відносно більше ніж багаті);
варіативність (індивідуальні договірні програми послуг );
конкуренція (веде до штучної селекції ризиків);
складність (складний механізм управління);
Слайд 9Ризики в системі соціального медичного страхування
Головним в соціальному страхуванні є забезпечення адекватного

розподілу ризиків та відповідне відшкодування матеріальних збитків у разі настання страхового випадку.
Ризик – міра небезпеки, розмір шкоди в результаті настання страхової події (випадку).
Ризики у разі захворювання:
пов’язані з витратами на придбання медикаментів
пов’язані з витратами на діагностичне обстеження
пов’язані з доступністю та якістю надання мед. допомоги, а також з проф. відповідальністю мед. персоналу.
Слайд 10Ключовий момент
“Важливіше не як збираються кошти, а як вони розподіляються”
Принцип розподілу коштів

повинен забезпечувати корекцію фінансових ризиків, пов’язаних з витратами на медикаменти та вартісне діагностичне обстеження.
Фінансування за надання “віртуальних” медичних послуг буде розпорошувати страхові кошти, які не підуть на користь пацієнтам.
Слайд 11Тема для обговорення
Яка модель функціонування системи охорони здоров’я та медичного страхування може

бути впроваджена у найближчі 5 років?
побудована на принципах суспільної солідарності;
побудована на цивільно-правових засадах;
складна (змішана);
спрощена (система компенсаційних виплат).
Слайд 12Рік 2008
Різне бачення процесу запровадження інвестиційної моделі:
На розгляді в Комітеті ВР

з питань соціальної політики та праці знаходяться три проекти Закону «Про загальнообов’язкове державне соціальне медичне страхування».
Дорадча Рада при Комітеті ВР з питань охорони здоров'я працює над проектом “Про фінансування охорони здоров’я та медичне страхування” .
Міністерство охорони здоров’я розробило Концепцію загальнообов’язкового державного соціального медичного страхування.
Слайд 13Результат протистояння
- відсутність консенсусу щодо вибору моделі обов’язкового страхування (МОЗ – Верховна

Рада – МСП)
- на розгляді у ВР знаходяться полярні законопроекти
Закон не прийнятий
Кому це вигідно?
Слайд 14СУПЕРЕЧНОСТІ
Складність побудови системи ЗДСМС в Україні пов’язана з неузгоденістю з деякими законодавчими

документами та з небажанням змінити ситуацію, або…?
Чи можна побудувати ліберальну модель медичного страхування на соціальному законодавстві?
Слайд 15РОЗВ’ЯЗАННЯ СУПЕРЕЧНОСТЕЙ
Запровадження ЗДСМС в Україні потребує суттєвих змін вітчизняного законодавства.
Будь які інші

спроби або приречені на невдачу, або створюватимуть прецеденти, які призведуть до подальшого розбалансування системи.
Слайд 16ОМС і ринок медичних послуг
Однією з основних причин неефективності функціонування системи ОЗ

є не сформованість ринку медичних послуг та відсутність ефективного посередника, що може забезпечити належну організацію та захист застрахованої особи.
Несформований ринок медичних послуг унеможливлює запровадження конкурентних відносин у системі охорони здоров’я у найближчій перспективі.
Слайд 17Говорити про ринок медичних послуг можливо за таких умов:
визначеності (споживач точно знає,

які послуги і в якій кількості йому потрібні);
повної інформованості як виробників, так і споживачів не тільки щодо змісту послуг, а й щодо наслідків їхнього надання;
незалежності споживачів та прийняття рішень без будь якого зовнішнього впливу;
значної кількості незалежних виробників, що взаємодіють на ринку та реагують на зміни в попиті та пропозиції.
Якщо не забезпечені вищезазначені умови, то про ринок медичних послуг говорити неможливо, а тому й сумнівним є проведення розрахунків і відшкодування надавачам за відповідні “псевдопослуги” .
Слайд 18РОЗВ’ЯЗАННЯ СУПЕРЕЧНОСТЕЙ
Говорити про надання медичних послуг можливо лише тоді, коли пацієнт і

лікар є рівноправними суб’єктами взаємовідносин.
Наявність між споживачем (пацієнтом) і виробником (медичним закладом) проміжної ланки (страхової організації) забезпечить формування підвалин зрозумілих рівноправних відносин та незалежного контролю за якістю медичної допомоги.
Слайд 19Принципи побудови системи ОМС
Зробити просту та раціональну систему.
Вона повинна перш за все:
бути

спрямована на задоволення потреб споживачів (пацієнтів);
бути корисною та зрозумілою для надавачів (лікарів);
бути найменш витратною для платників (роботодавців).
Введення ОМС в Україні поступово.
На початковому етапі – створення системи покриття майнових витрат споживачів (лікарські засоби та діагностика).
На наступному етапі – забезпечення належного функціонування системи з боку надавачів медичних послуг.
Слайд 20Етапи запровадження ОМС
I етап.
забезпечення доступу до якісного діагностичного обстеження;
забезпечення доступу до якісних

лікарських засобів;
II етап.
запровадження договірних відносин між розпорядниками коштів та постачальниками послуг;
створення системи стандартизації та запровадження моделей оплати медичних послуг.
Слайд 21РЕІМБУРСАЦІЯ
Система компенсації вартості лікарських засобів .
В пострадянській Україні започаткована в 1998 році

(Постанова КМУ №1303 від 17.08.98)
Ціль – надання фармацевтичної допомоги певним категоріям населення та хворим на соціально небезпечні та тяжкі хронічні захворювання.
Проблема – істотне бюджетного недофінансування забезпечення ліками відповідних категорій.
У розвинених країнах за рахунок страхових коштів покривається основна частка лікарських засобів (70-90%), які споживаються.
В Україні пацієнти самостійно оплачують понад 85% вартості ліків.
В структурі бюджету на закупівлю ліків виділяється лише близько 8%.
Рівень споживання лікарських засобів на душу населення – це економічний показник, який дозволяє оцінити ефективність медичної допомоги в частині ефективності системи компенсації вартості ліків.
Слайд 22Механізми реімбурсації
Для застрахованих осіб – безпосередня оплата пацієнтом, одержання рахунку на витрачену

суму та подання рахунку на сплату до страхової організації.
Для аптек та медичних закладів – компенсаційні кошти надходять безпосередньо від страхової організації на підставі договору між нею та медичним закладом або аптекою.
Фіксована або диференційована сплата певної фіксованої суми або відсотка від вартості лікарського засобу (наприклад 10 грн. – фіксовано за виписаний лікарський засіб та 50% вартості лікарського засобу).
Позитивний перелік – списки ліків, вартість за отримання яких підлягає відшкодуванню.
Негативний перелік – лікарськи засоби, що не підлягають компенсації їх вартості.
Слайд 23DRG – diagnosis rеlated group
Cистема стандартизації та класифікації медичних послуг (DRG) за

груповим принципом.
Запроваджена з метою раціоналізації оплати стаціонарної медичної допомоги, визначення сукупної вартості послуг та запобігання надмірного зростання їх вартості. .
Надмірна деталізація послуг веде до надмірних неконтрольованих витрат та подорожчання системи надання медичної допомоги в цілому.
У США з 1983 року (в системі Medicare). З 1.10.2007 – 25 версія.
У Німеччині з 1990 року діє Австралійська система DRG.
У різних країнах діє 6 варіантів DRG.
Удосконалення йде в напрямку об єднання в групи та уніфікації оплати в різних медичних закладах.






















 Расстройство аутистического характера
Расстройство аутистического характера Антикоагулянты 2022 МИД
Антикоагулянты 2022 МИД Дополнительная необходимая информация на сайты медицинских организаций
Дополнительная необходимая информация на сайты медицинских организаций Риниты. Гаймориты. Тесты
Риниты. Гаймориты. Тесты Особенности ЭКГ у детей
Особенности ЭКГ у детей Пролактин и репродуктивная функция женщины
Пролактин и репродуктивная функция женщины Онкологическая составляющая врачебного осмотра. Опухоли наружной локализации
Онкологическая составляющая врачебного осмотра. Опухоли наружной локализации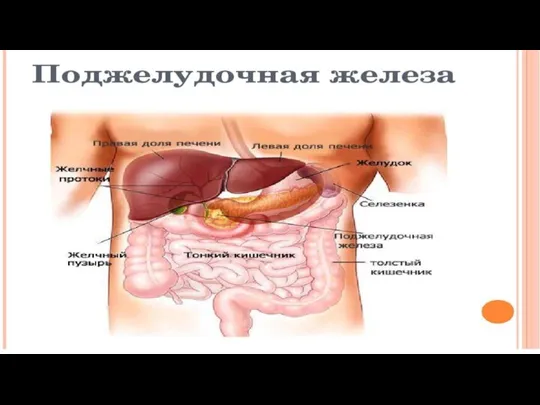 Заболевания поджелудочной железы
Заболевания поджелудочной железы Здоровьесберегающие технологии, как ресурс здоровьесберегающей образовательной среды
Здоровьесберегающие технологии, как ресурс здоровьесберегающей образовательной среды Препарат Копринус. Лечение алкоголизма
Препарат Копринус. Лечение алкоголизма Экстренная медицинская помощь пораженным в ЧС на догоспитальном этапе при радиационных поражениях
Экстренная медицинская помощь пораженным в ЧС на догоспитальном этапе при радиационных поражениях Определение пульса и его характеристика
Определение пульса и его характеристика Лекарственная терапия. Противовоспалительная антимикробная
Лекарственная терапия. Противовоспалительная антимикробная Пульсоксометрия и пульсоксиметр
Пульсоксометрия и пульсоксиметр Межрайонный центр здоровья г. Великий Устюг
Межрайонный центр здоровья г. Великий Устюг Эндоэкология человека
Эндоэкология человека Определяем доминирующий профиль
Определяем доминирующий профиль Вопросы онконастороженности. Онкопатруль
Вопросы онконастороженности. Онкопатруль Наследование групп крови
Наследование групп крови Фазы биотрансформации лекарственных средств
Фазы биотрансформации лекарственных средств Лучевая травма
Лучевая травма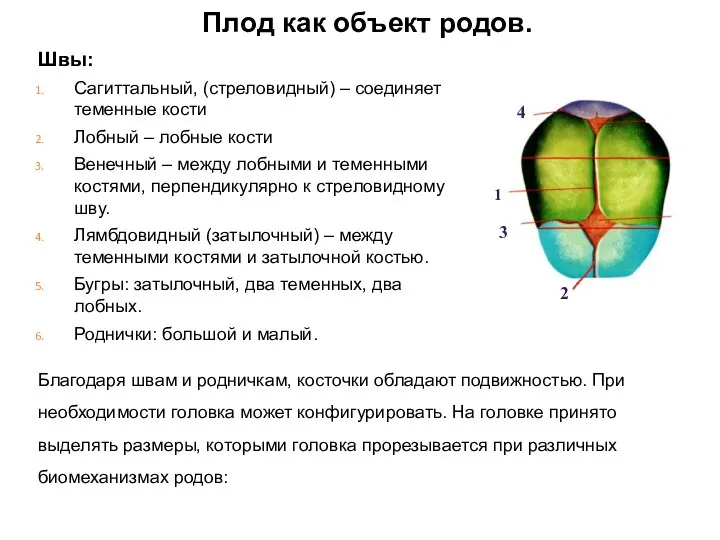 plod_kak_obekt_rodov
plod_kak_obekt_rodov Новая модель поликлиник - цифровая поликлиника
Новая модель поликлиник - цифровая поликлиника Причины и пути возникновения заболеваний. Рекомендации к решению проблем со здоровьем
Причины и пути возникновения заболеваний. Рекомендации к решению проблем со здоровьем Общие закономерности эпидемического процесса и эволюция ВИЧ
Общие закономерности эпидемического процесса и эволюция ВИЧ Jestem umówiony do lekarza
Jestem umówiony do lekarza Принципы здорового питания
Принципы здорового питания Сестринский уход при заболеваниях мочеполовой системы
Сестринский уход при заболеваниях мочеполовой системы