Содержание
- 2. Расстройства кровообращения подразделяются на 7 главных вариантов: 1) гиперемия, или полнокровие; 2) кровотечение, или геморрагия; 3)
- 3. Артериальная гиперемия не имеет большого значения. Венозная гиперемия выражается в повышенном кровенаполнении ткани, имеет значение затруднение
- 4. При медленно развивающейся гиперемии ткань подвергается бурой индурации, так как при хроническом застое, когда в венозном
- 5. Местный венозный застой: обычно имеет связь с закупоркой или с пережатием какой-нибудь магистральной вены. Общая венозная
- 6. «Мускатная печень» характеризуется увеличением печени: нижний край выходит из-под реберной дуги на несколько пальцев, при пальпации
- 9. 2. Кровотечение Кровотечение – это выход крови из полости сердца и сосудов в окружающую среду или
- 10. 3. Тромбоз Тромбоз – это процесс прижизненного свертывания крови в просвете сосуда или в полостях сердца.
- 16. Механизм тромбо образования состоит из IV стадий: I – фаза агглютинации тромбоцитов; II – коагуляция фибриногена,
- 17. В зависимости от места и условий, при которых произошло образование тромба, различаются: 1) белые тромбы (тромбоциты,
- 18. 4. Эмболия Эмболия – это перенос кровью частиц, которые в норме в ней не наблюдаются. Существует
- 22. Различают 7 видов эмболий. 1. Тромбоэмболия: причиной отрыва тромба является его размягчение, но он также может
- 23. 5. Инфаркт Инфаркт – это некроз, возникающий в результате прекращения кровоснабжения ткани; по цвету выделяются инфаркты
- 27. 6. Стаз Стаз – это остановка тока крови в сосудах микроциркуляторного круга, в результате чего возникают
- 30. Определения шока варьируют. В патологической анатомии он определяется как тяжелое состояние, наступающее после сверх - сильного
- 31. Гиповолемический шок проявляется уменьшением объема циркулирующей крови. Наиболее частая причина — тяжелая острая кровопотеря. При обширных
- 32. Кардиогенный шок развивается в ответ на острое снижение объема сердечного выброса (минутный объем сердца, т.е. объем
- 33. Различают три стадии шока: непрогрессирующую (ранний шок), прогрессирующую и необратимую". Для первой из них характерно компенсированное
- 34. При аутопсии наибольшие изменения находят в головном мозгу, сердце, легких, почках и надпочечниках. В мозге может
- 35. ДВС - синдром При синдроме диссеминированного внутрисосудистого свертывания (ДВС - синдром) прогрессирующая активация коагуляции приводит в
- 36. Из поврежденного эндотелия, а также из тромбоцитов и лейкоцитов освобождаются активаторы плазминогена, которые превращают его в
- 37. ДВС - синдром — всегда осложнение каких-либо заболеваний. Около 50 % его острых форм приходится на
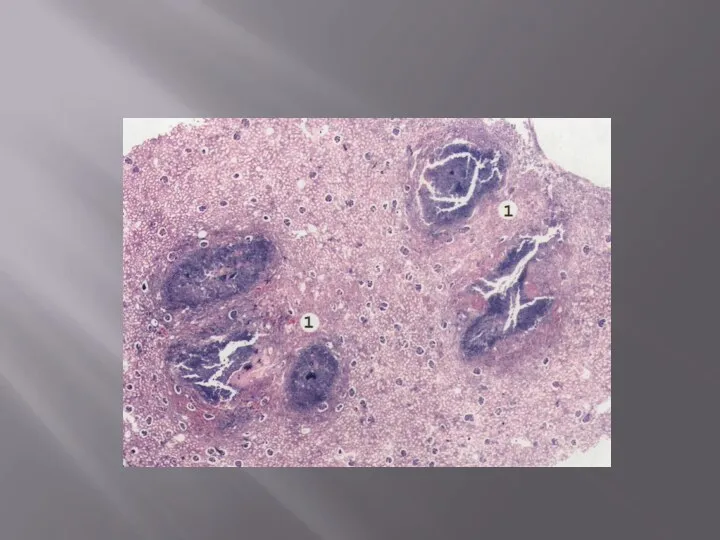
- 38. Скопление в ткани излившейся крови называется гематомой. Например, при разрыве аорты в области атеросклеротической аневризмы (выпячивание
- 39. Свежее кровоизлияние представляет собой макро- и микроскопически обычную кровь, в той или иной мере раздвигающую, иногда
- 41. Скачать презентацию
Слайд 2Расстройства кровообращения подразделяются на 7 главных вариантов:
1) гиперемия, или полнокровие;
2) кровотечение, или геморрагия;
3) тромбоз;
4) эмболия;
5) ишемия, или
Расстройства кровообращения подразделяются на 7 главных вариантов:
1) гиперемия, или полнокровие;
2) кровотечение, или геморрагия;
3) тромбоз;
4) эмболия;
5) ишемия, или

6) инфаркт;
7) стаз.
Слайд 3Артериальная гиперемия не имеет большого значения. Венозная гиперемия выражается в повышенном кровенаполнении
Артериальная гиперемия не имеет большого значения. Венозная гиперемия выражается в повышенном кровенаполнении

Венозная гиперемия может быть местной и общей, но чаще встречается и имеет важное практическое значение общая венозная гиперемия.
Микроскопическая характеристика: в ткани живого человека происходит некоторое снижение температуры (на 0,5–1 °C), некоторое расширение вен и капилляров, и на коже появляется синюшная окраска (цианоз).
При быстро развивающемся венозном застое возникает отек ткани, но он образуется не во всех тканях, а в полостях и тех органах, где имеется пространство для размещения жидкости (в почках и печени). В то же время отек легких, где много пространства, заметен макроскопически.
Транссудат (отечная жидкость) – возникает при венозном застое, часто прозрачный, а ткани, которые он омывает, – неизмененного, нормального цвета.
Экссудат – жидкость плазменного происхождения, которая возникает при воспалении. Она мутная, серовато-желтого или красного цвета. Ткани, омывающиеся экссудатом, приобретают тусклый оттенок.
Слайд 4При медленно развивающейся гиперемии ткань подвергается бурой индурации, так как при хроническом
При медленно развивающейся гиперемии ткань подвергается бурой индурации, так как при хроническом

Индурация – это уплотнение, возникающее в условиях хронической гипоксии. Любая ткань организма, которая попадает в условия кислородного голодания, начинает активно развивать свою строму, причем за счет соединительной ткани. Увеличение стромы является приспособительной реакцией, так как вместе со стромой в ткани прорастают капилляры, что способствует компенсации гипоксии, иначе говоря, наступает склероз.
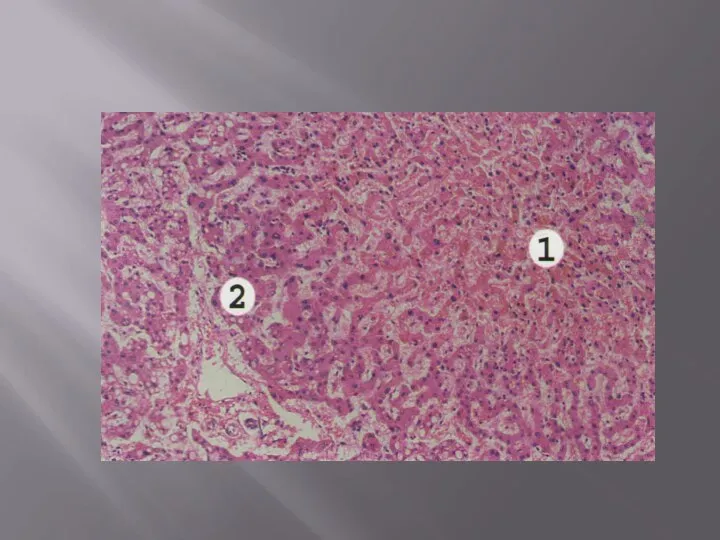
Микроскопическая картина: расширенные и переполненные кровью венулы. Если имеет место острый венозный застой, то можно обнаружить отечную жидкость (не содержит белка, чем отличается от экссудата, который содержит более 1 % белка). Она мутная за счет форменных элементов крови. В легочной ткани с альвеолярными перегородками, в норме имеющей «кружевной характер», при патологии промежутки между альвеолами заполняются соединительной тканью, несколько придавливающей кровеносные сосуды. Также присутствует бурый пигмент – гемосидерин, часть которого находится в макрофагах.
Слайд 5Местный венозный застой: обычно имеет связь с закупоркой или с пережатием какой-нибудь
Местный венозный застой: обычно имеет связь с закупоркой или с пережатием какой-нибудь

Макроскопически: легкие не спадают, после надавливания на них пальцем остаются нерасправленные ямки, при разрезе вытекает большое количество транссудата и темной венозной крови. Микроскопическая картина: утолщенные альвеолярные перегородки, бурый пигмент располагается частично свободно в перегородках, частично в макрофагах, вены расширены кровью. Причина смерти: сердечная и сердечно-легочная недостаточность.
Причины застоя большого круга кровообращения: венозный застой по малому кругу кровообращения, диффузные склеротические изменения в легких, правожелудочковая недостаточность, сдавление опухолью стволов полых вен. При быстро развивающемся застое развивается отек (при гиперемии большого круга кровообращения – отек кожи и мягких тканей), что носит название анасарка. Конечности при этом увеличиваются, изменяются очертания мягких тканей, при надавливании на них остаются ямки, которые не расправляются, виден венозный рисунок.
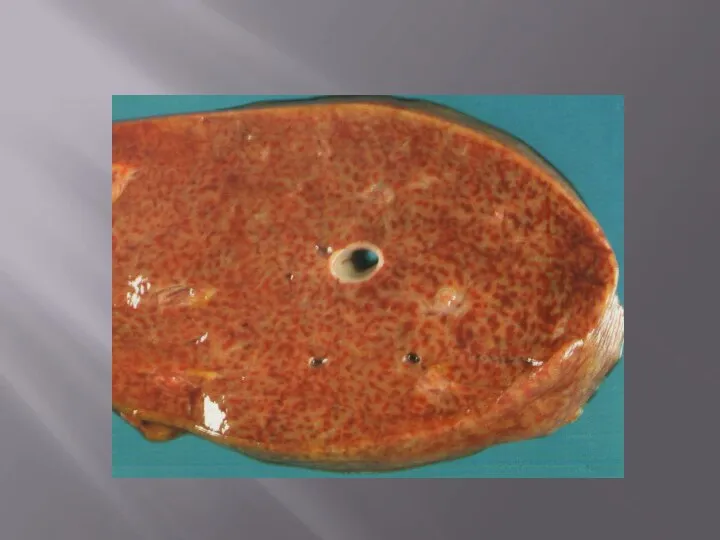
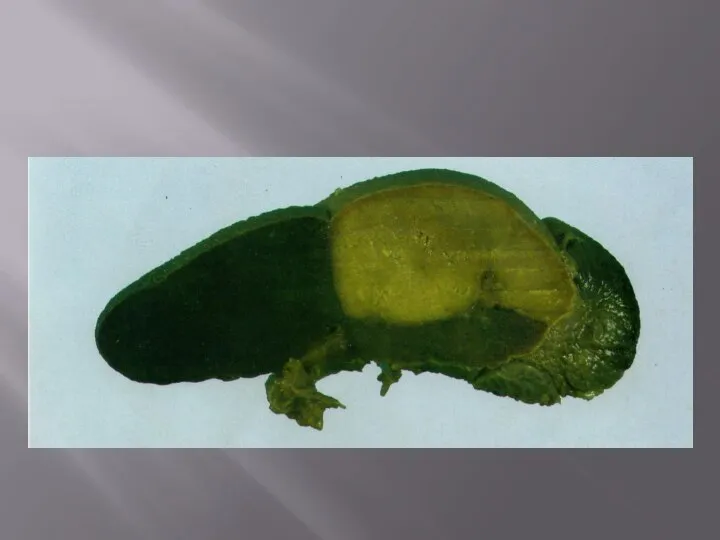
Слайд 6«Мускатная печень» характеризуется увеличением печени: нижний край выходит из-под реберной дуги на
«Мускатная печень» характеризуется увеличением печени: нижний край выходит из-под реберной дуги на

Застой в системе воротной вены причинно связан обычно с печенью: возникают диффузные склеротические изменения – цирроз, редко застойная индурация ведет к тому, что в печеночных дольках капилляры сдавливаются соединительной тканью.
Портальная гипертензия включает ряд клинических проявлений:
1) асцит;
2) варикозное расширение печеночных портокавальных анастомозов (вен пищевода и желудка, вен прямой кишки, вен передней брюшной стенки);
3) застойное увеличение селезенки (спленомегалия) с дальнейшей индурацией.
Слайд 92. Кровотечение
Кровотечение – это выход крови из полости сердца и сосудов в окружающую
2. Кровотечение
Кровотечение – это выход крови из полости сердца и сосудов в окружающую

По виду изменений ткани различаются:
1) кровоизлияния типа гематомы – всегда сопровождаются деструкцией тканей;
2) петехии, или экхимозы – мелкие точечные кровоизлияния, которые локализуются на коже или слизистых оболочках;
3) геморрагическая инфильтрация, или пропитывание; не вызывает разрушение ткани;
4) кровоподтеки.
Механизмы кровоизлияний: разрыв стенки, разъединение стенки и диапедез эритроцитов. Исход: гематома в веществе головного мозга преобразуется в кисту, которая содержит серозное содержимое. В мягких тканях гематома рассасывается либо нагнаивается.
Слайд 103. Тромбоз
Тромбоз – это процесс прижизненного свертывания крови в просвете сосуда или в
3. Тромбоз
Тромбоз – это процесс прижизненного свертывания крови в просвете сосуда или в

Причины:
1) изменения сосудистой стенки при воспалительных процессах, ангионевротических спазмах, атеросклерозе, при гипертонической болезни (вместо правильной констрикции и дилатации венозный сосуд сужается и долгое время поддерживает свою форму спастически);
2) изменения скорости и направления кровотока (при сердечной недостаточности). Тромбы, появляющиеся при резкой сократительной слабости, при возрастающей сердечной недостаточности, называются марантическими (застойными). Они могут возникать в периферических венах;
3) ряд причин, связанных с изменением химического состава крови: при увеличении грубодисперсных белков, фибриногена, липидов. Такие состояния наблюдаются при злокачественных опухолях, атеросклерозе.
Слайд 16Механизм тромбо образования состоит из IV стадий:
I – фаза агглютинации тромбоцитов;
II –
Механизм тромбо образования состоит из IV стадий:
I – фаза агглютинации тромбоцитов;
II –

III – агглютинация эритроцитов;
IV – преципитация – осаждение в сгустки различных белков плазмы.
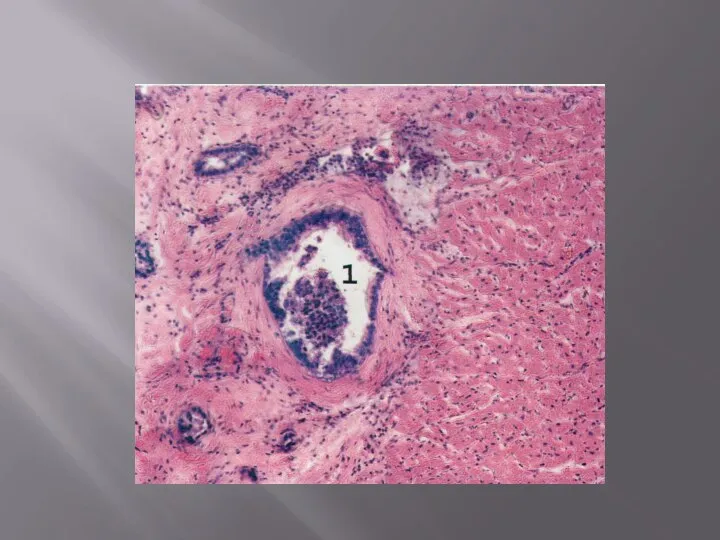
Макроскопически – необходимо отличать тромб от посмертного сгустка. Тромб имеет тесную связь со стенкой кровеносного сосуда, а сгусток, как правило, лежит свободно. Для тромба характерна тусклая, иногда даже шероховатая поверхность, а у сгустка поверхность выглядит гладкой, блестящей, «зеркальной». Тромб имеет хрупкую консистенцию, а консистенция сгустка желеобразная.
Слайд 17В зависимости от места и условий, при которых произошло образование тромба, различаются:
1) белые
В зависимости от места и условий, при которых произошло образование тромба, различаются:
1) белые

2) красные тромбы (тромбоциты, фибрины, эритроциты) возникают в условиях медленного кровотока, чаще всего в венах;
3) смешанные: место прикрепления именуется головкой, тело свободно расположено в просвете сосуда. Головка часто построена по принципу белого тромба, в теле идет чередование белых и красных участков, а хвост обычно красный;
4) гиалиновые тромбы – очень редкий вариант (они состоят из разрушенных эритроцитов, тромбоцитов, белкового преципитата). Именно белковый преципитат и создает сходство с хрящом. Эти тромбы образуются в артериолах и венулах.
По отношению к просвету сосуда различаются тромбы:
1) закупоривающие (обтурирующие), т. е. просвет сосуда закрыт массой тромба;
2) пристеночные;
3) в камерах сердца и в аневризмах встречаются шаровидные тромбы.
Исходы:
1) самый частый – организация, т. е. происходит прорастание соединительной ткани;
2) петрификация – отложение извести;
3) вторичное размягчение (колликвация) тромба – развивается вследствие двух причин: микробный ферментолиз (при проникновении микробов в тромб) и местный ферментолиз, развивающийся за счет собственных ферментов, освобождающихся при повреждении.
Слайд 184. Эмболия
Эмболия – это перенос кровью частиц, которые в норме в ней не
4. Эмболия
Эмболия – это перенос кровью частиц, которые в норме в ней не

Существует три центральных направления движения эмболов по кругам кровообращения:
1) из левого сердца в артериальную систему;
2) из вен большого круга кровообращения через правое сердце в легочный ствол;
3) по воротной вене.
Слайд 22Различают 7 видов эмболий.
1. Тромбоэмболия: причиной отрыва тромба является его размягчение, но он
Различают 7 видов эмболий.
1. Тромбоэмболия: причиной отрыва тромба является его размягчение, но он

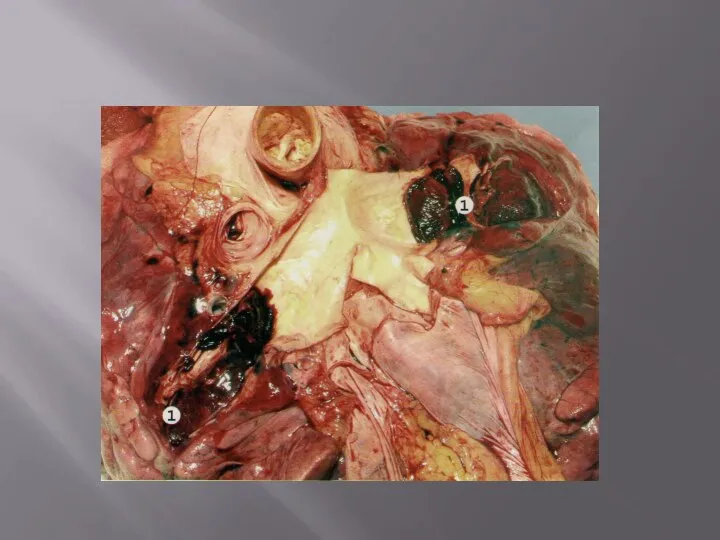
2. Тканевая (клеточная) эмболия наблюдается при злокачественных опухолях, когда происходит прорастание раковых или саркомных клеток в кровяное русло, клетки отрываются от опухоли и циркулируют с током крови; при застревании в дистантных ветвях внутренних органов вызывают опухолевую эмболию. Данные дистантные опухолевые узелки по отношению к материнской опухоли являются метастазами, а сам процесс называется метастазированием. При раке желудка метастазирование происходит через воротную вену в печень.
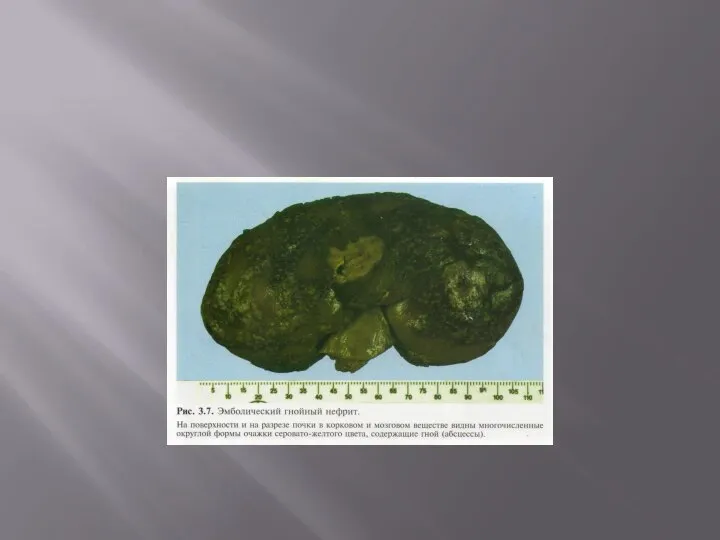
3. Микробная эмболия развивается при гнойном воспалении. Гной расплавляет при помощи своих ферментов окружающие ткани, в том числе и сосуды, микробы получают возможность внедряться в кровь через расплавленный сосуд и циркулировать по всему организму. Чем больше гнойник, тем больше вероятность внедрения микробов в кровь. Состояние, которое при этом наблюдается, называется сепсисом.
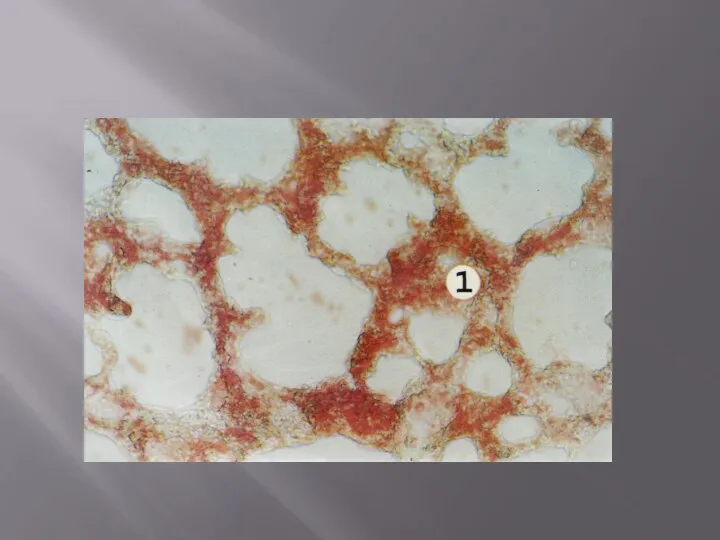
4. Жировая эмболия развивается при масштабных переломах трубчатых костей с разможжением. В вены попадают жировые капли (из костного мозга) и облитерируют капилляры легких.
5. Воздушная эмболия бывает при ранении крупных вен.
6. Газовая эмболия встречается при кессонной болезни (например, происходит резкий подъем водолазов) – изменяется газовый состав крови, в ней начинают спонтанно появляться пузырьки азота (при высоком давлении – как правило, во время погружения – азот преобразуется в крови в большей мере, а при подъеме азот не успевает выйти из крови).
7. Эмболия инородными телами – при движении пуль и осколков против течения крови под влиянием силы тяжести (ретроградно) или по кровотоку.
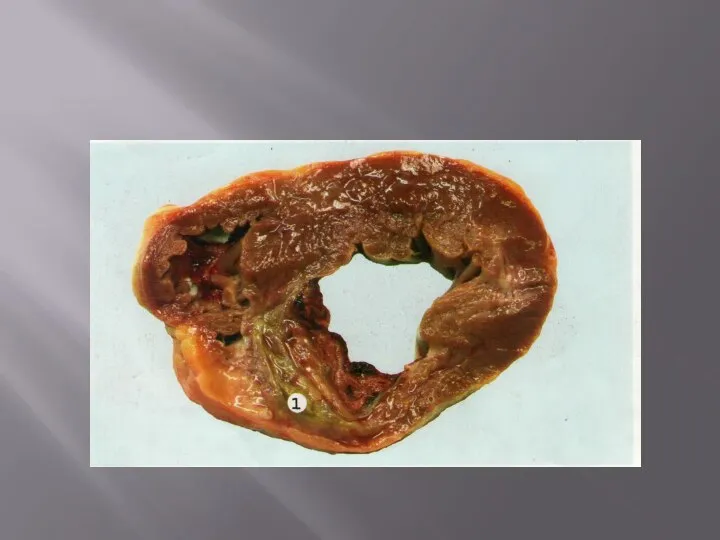
Слайд 235. Инфаркт
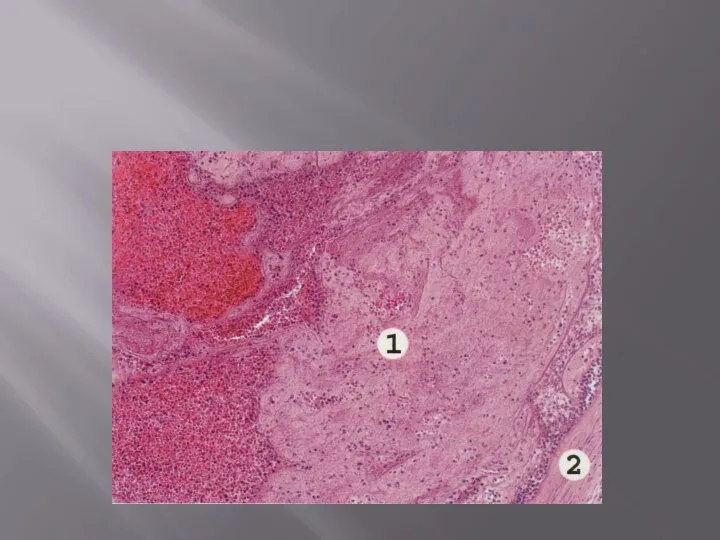
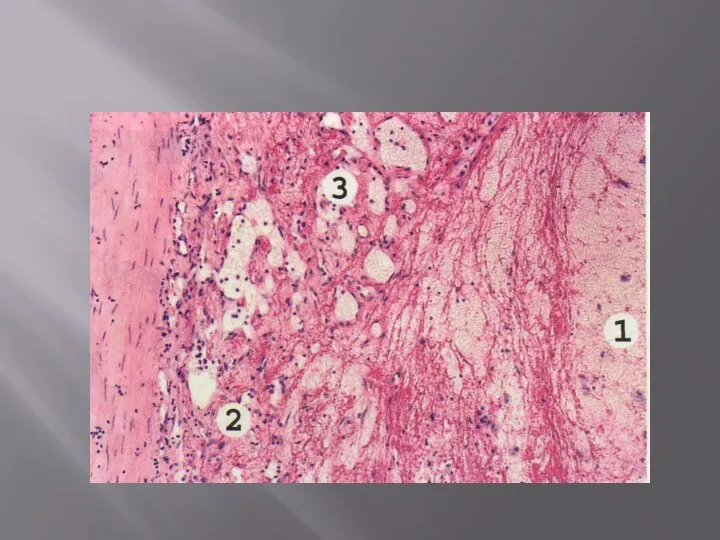
Инфаркт – это некроз, возникающий в результате прекращения кровоснабжения ткани; по цвету
5. Инфаркт
Инфаркт – это некроз, возникающий в результате прекращения кровоснабжения ткани; по цвету

Стадии развития инфаркта.
1. Ишемическая стадия не имеет макроскопической картины и продолжается чаще всего несколько часов (до 8—10 ч). Микроскопически: исчезновение гликогена и важных ферментов в клетках.
2. Стадия некроза – макро– и микроскопически инфаркт имеет характерное выражение. Продолжительность стадии – до суток.
3. Стадия исхода – чаще заканчивается организацией. В головном мозге происходит формирование полости – кисты, в сердце и других органах идет организация и образование рубца. На это уходит неделя или более.
Слайд 276. Стаз
Стаз – это остановка тока крови в сосудах микроциркуляторного круга, в результате
6. Стаз
Стаз – это остановка тока крови в сосудах микроциркуляторного круга, в результате

Слайд 30Определения шока варьируют. В патологической анатомии он определяется как тяжелое состояние, наступающее
Определения шока варьируют. В патологической анатомии он определяется как тяжелое состояние, наступающее

Шок — тяжелое патологическое состояние, наступающее при острой недостаточности кровообращения (циркуляторном коллапсе) после сверх силъного воздействия на гомеостаз.
Различают три основных типа шока — гиповолемический, кардиогенный и септический, а также два более редких типа: нейрогенный, вызываемый осложнениями наркоза, повреждениями спинного мозга и проявляющийся в выраженной вазодилатации периферического сосудистого русла, и анафилактический, вызываемый генерализованными реакциями гиперчувствительности
Слайд 31Гиповолемический шок проявляется уменьшением объема циркулирующей крови. Наиболее частая причина — тяжелая
Гиповолемический шок проявляется уменьшением объема циркулирующей крови. Наиболее частая причина — тяжелая

Нормальный взрослый мужчина может потерять до 550 мл крови, т.е. около 10 % циркулирующей крови, без какой-либо выраженной симптоматики. Этот объем восстанавливается через несколько часов за счет перехода внесосудистой жидкости в сосуды. Возмещение плазменных белков занимает 1—2 сут, а восстановление эритроцитной массы — несколько недель. Утрата 25 % объема крови (около 1250 мл) приводит к значительной гиповолемии в течение следующих 36 ч, а быстрая потеря около 50 % массы крови сопровождается наступлением комы (тяжелое бессознательное состояние) и смерти.
Слайд 32Кардиогенный шок развивается в ответ на острое снижение объема сердечного выброса (минутный
Кардиогенный шок развивается в ответ на острое снижение объема сердечного выброса (минутный

Септический шок возникает при распространении возбудителей тяжелых воспалительных и инфекционных про-цессов, он может осложнять инфицированные ожоги и быть следствием различных хирургических вмешательств (на урогенитальном и желчевыносящем трактах, при полостных операциях) в случае занесения инфекции. Этот шок встречается у лиц с иммунодефицитными состояниями, в частности, при лейкозах и лимфомах, а также как осложнение иммуносупрессивной терапии. Септический шок обычно вызывают грамотрицательные бактерии, выделяющие эндотоксин E.coli, Proteus, Klebsiella, Bacteroides и, особенно при ожогах, Pseudomonas aeruginosa. Гораздо реже причиной шока становятся грамположительные бактерии: стафилококки, стрептококки или пневмококки.
Слайд 33Различают три стадии шока: непрогрессирующую (ранний шок), прогрессирующую и необратимую". Для первой
Различают три стадии шока: непрогрессирующую (ранний шок), прогрессирующую и необратимую". Для первой

Слайд 34При аутопсии наибольшие изменения находят в головном мозгу, сердце, легких, почках и
При аутопсии наибольшие изменения находят в головном мозгу, сердце, легких, почках и

Слайд 35ДВС - синдром
При синдроме диссеминированного внутрисосудистого свертывания (ДВС - синдром) прогрессирующая активация
ДВС - синдром
При синдроме диссеминированного внутрисосудистого свертывания (ДВС - синдром) прогрессирующая активация

ДВС - синдром развивается вслед за массивным или продолжительным освобождением в кровоток растворимых тканевых факторов, а также тромбопластинов — дериватов эндотелия. При этом происходит генерализованная активация системы коагуляции. Например, злокачественные опухоли могут продуцировать тромбопластины или при некрозе освобождать тканевые факторы. Повреждение эндотелия вызывает не только освобождение тромбопластинов в кровоток, но и уменьшение синтеза ПП2 и белка S. Выше уже говорилось о том, что обнажение субэндотелиального коллагена способствует активации системы коагуляции. Эта активация повсеместно в кровотоке ведет к образованию сети фибрина. Интенсивное потребление факторов коагуляции приводит к снижению уровней ингибиторов коагуляции антитромбина III и белка С, которые используются факторами свертывания.
Результатом агрегации тромбоцитов с помощью тромбина является уменьшение их количества (тромбоцитопения). Агрегаты тромбоцитов либо откладываются в поврежденных участках кровеносного русла, либо удаляются мононуклеарными фагоцитами.
Слайд 36Из поврежденного эндотелия, а также из тромбоцитов и лейкоцитов освобождаются активаторы плазминогена,
Из поврежденного эндотелия, а также из тромбоцитов и лейкоцитов освобождаются активаторы плазминогена,

Слайд 37ДВС - синдром — всегда осложнение каких-либо заболеваний. Около 50 % его
ДВС - синдром — всегда осложнение каких-либо заболеваний. Около 50 % его

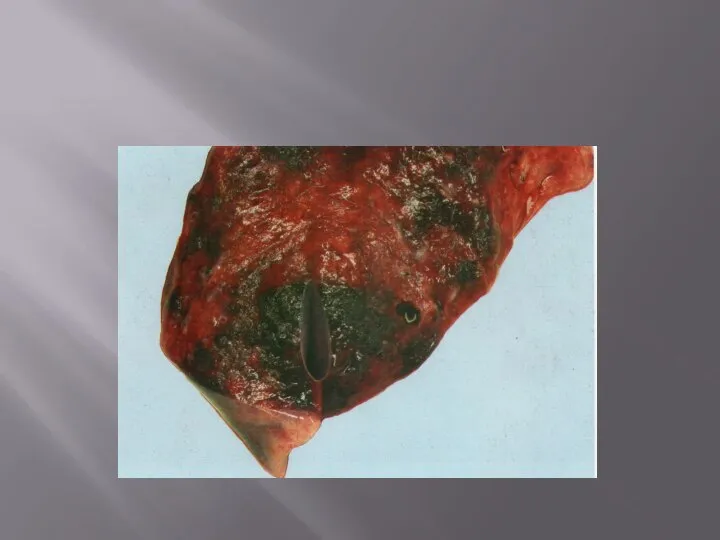
Слайд 38Скопление в ткани излившейся крови называется гематомой. Например, при разрыве аорты в
Скопление в ткани излившейся крови называется гематомой. Например, при разрыве аорты в

Слайд 39 Свежее кровоизлияние представляет собой макро- и микроскопически обычную кровь, в той
Свежее кровоизлияние представляет собой макро- и микроскопически обычную кровь, в той

Значение геморрагий зависит от объема кровопотери, ее темпа и локализации процесса. Быстрая потеря до 20 % объема циркулирующей крови или медленная потеря даже еще большего ее количества имеют, как правило, небольшое клиническое значение. Более острые и более крупные кровопотери могут вызвать гиповолемический шок. Многократные кровотечения, особенно наружные, приводят не только к утрате массы крови, но и к уменьшению количества железа в плазме. В свою очередь хроническая потеря железа заканчивается железодефицитной анемией. Наиболее опасным является кровоизлияние в головной мозг.


 Анатомо-физиологические особенности кожи. Клинико-морфологическая характеристика. Патогистология
Анатомо-физиологические особенности кожи. Клинико-морфологическая характеристика. Патогистология Обморок, коллапс, шок
Обморок, коллапс, шок Анализ деятельности медицинских организаций, поликлиника
Анализ деятельности медицинских организаций, поликлиника Патофизиология коронарной недостаточности
Патофизиология коронарной недостаточности Риск сердечно-сосудистых заболеваний на амбулаторном этапе
Риск сердечно-сосудистых заболеваний на амбулаторном этапе Жатыр артериясының эмболизациясынан (ЖАЭ) кейінгі ауырсыну және қабыну реакциясына дексаметазонның әсерін анықтау
Жатыр артериясының эмболизациясынан (ЖАЭ) кейінгі ауырсыну және қабыну реакциясына дексаметазонның әсерін анықтау Инфекциялық паразитарлы тері дерматоздары (педикулез, жұқпалы моллюск)
Инфекциялық паразитарлы тері дерматоздары (педикулез, жұқпалы моллюск) Планирование здравоохранения
Планирование здравоохранения Актуальность фитотерапии в лечении кашля. Флораброн
Актуальность фитотерапии в лечении кашля. Флораброн ХОБЛ
ХОБЛ Различия показателей теста Люшера у практически здоровых лиц и больных эпилепсией
Различия показателей теста Люшера у практически здоровых лиц и больных эпилепсией Дальнозоркость и близорукость. Способы борьбы с дефектами зрения
Дальнозоркость и близорукость. Способы борьбы с дефектами зрения Сердечно-сосудистые осложнения сахарного диабета
Сердечно-сосудистые осложнения сахарного диабета Лептоспироз 2020 (1)
Лептоспироз 2020 (1) Профилактика осложнений беременности и родов при познем гестозе
Профилактика осложнений беременности и родов при познем гестозе Гигиена. Личная гигиена
Гигиена. Личная гигиена Кости и их строение
Кости и их строение Гастроэнтерологические побочные реакции. Лекарственные гепатиты
Гастроэнтерологические побочные реакции. Лекарственные гепатиты Физиология сердца
Физиология сердца Профилактика эпилепсии
Профилактика эпилепсии Молекулярные механизмы нейроэндокринной регуляции
Молекулярные механизмы нейроэндокринной регуляции Шистосомозы (schistosomiasis, bilharziasis)
Шистосомозы (schistosomiasis, bilharziasis) Skin and skin sutures
Skin and skin sutures Гипертоническая болезнь и её профилактика
Гипертоническая болезнь и её профилактика Классификации инфекций в микробиологии
Классификации инфекций в микробиологии Дерматовенерология. Строение и функции кожи. Морфологические элементы. Лекция 1
Дерматовенерология. Строение и функции кожи. Морфологические элементы. Лекция 1 Учение об инфекции
Учение об инфекции Клинико-морфологические особенности ПОНРП
Клинико-морфологические особенности ПОНРП