Содержание
- 2. Под термином “острый коронарный синдром” (ОКС) подразумевается наличие симптоматики, которая позволяет заподозрить развитие у пациента либо
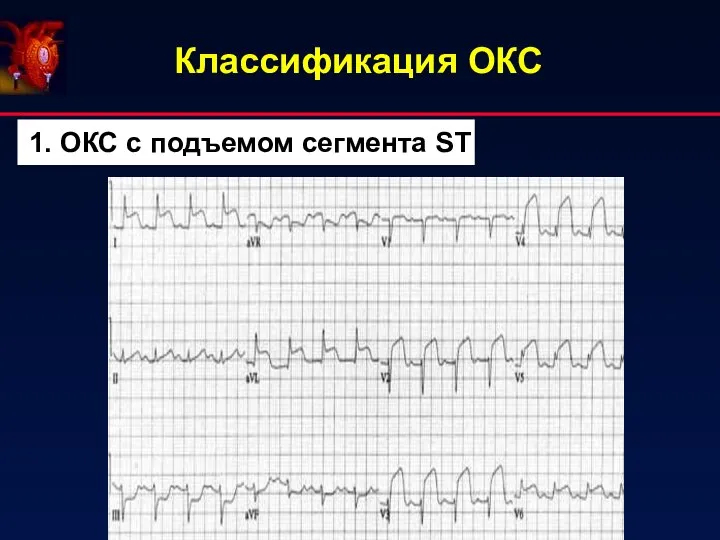
- 3. Классификация ОКС 1. ОКС с подъемом сегмента ST
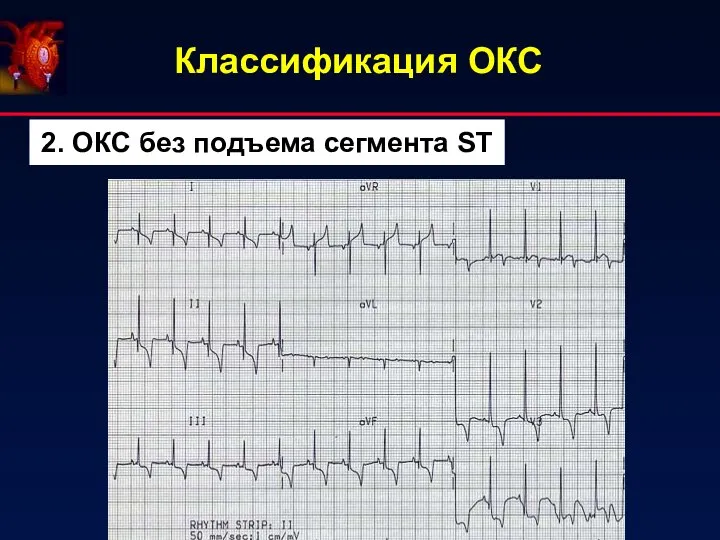
- 4. Классификация ОКС 2. ОКС без подъема сегмента ST
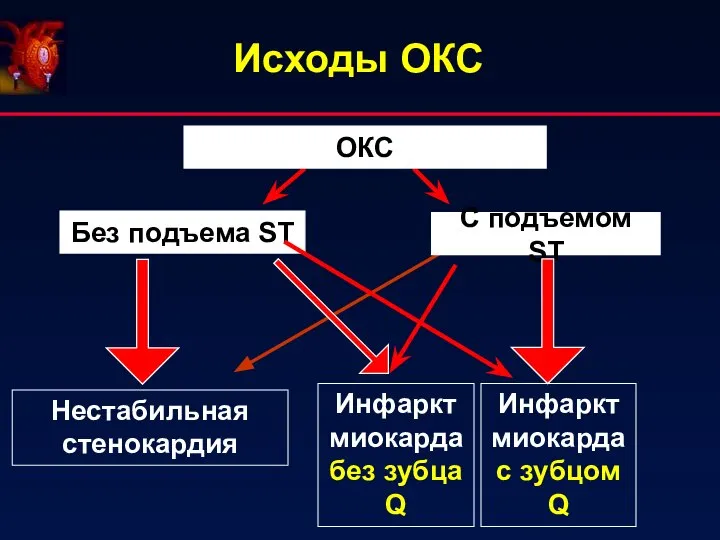
- 5. Исходы ОКС ОКС Без подъема ST С подъемом ST Нестабильная стенокардия Инфаркт миокарда без зубца Q
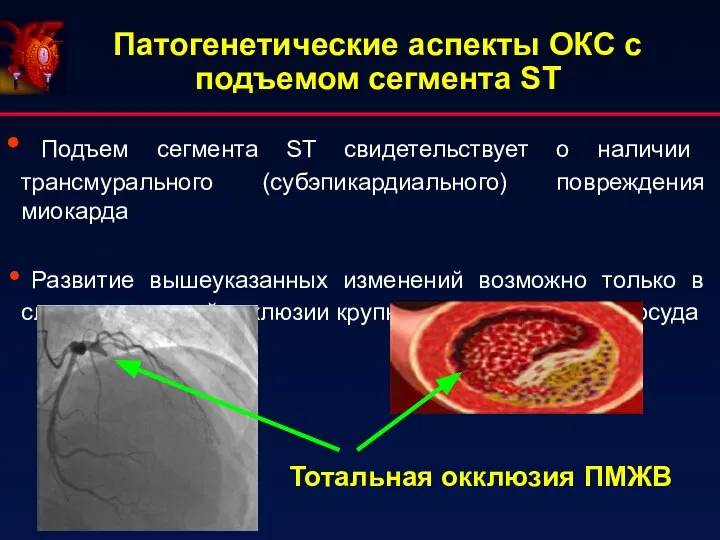
- 6. Патогенетические аспекты ОКС с подъемом сегмента ST Подъем сегмента ST свидетельствует о наличии трансмурального (субэпикардиального) повреждения
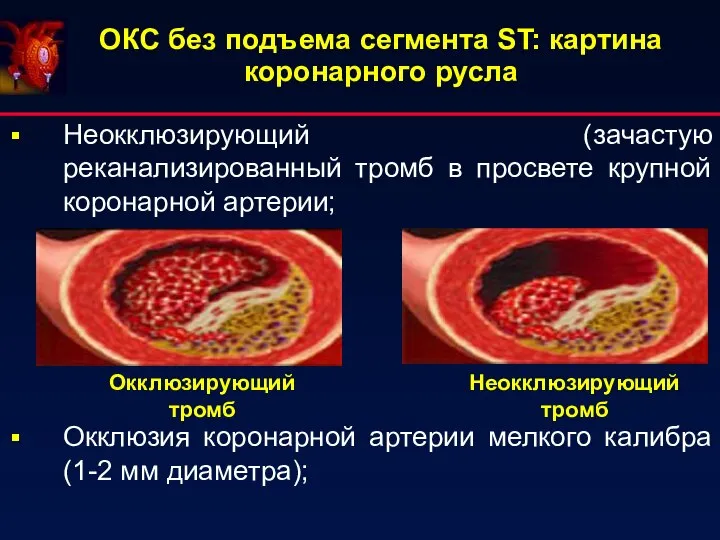
- 7. ОКС без подъема сегмента ST: картина коронарного русла Неокклюзирующий (зачастую реканализированный тромб в просвете крупной коронарной
- 8. ФАКТОРЫ, НЕБЛАГОПРИЯТНО ВЛИЯЮЩИЕ НА РЕЗУЛЬТАТЫ НЕОТЛОЖНОЙ КАРДИОЛОГИЧЕСКОЙ ПОМОЩИ ВНЕЗАПНОЕ НАЧАЛО ПРИСТУПА СРОКИ ОКАЗАНИЯ ПОМОЩИ ВЫСОКАЯ ЦЕНА
- 9. Классификация нестабильной стенокардии Впервые возникшая стенокардия характеризуется появлением приступов стенокардии впервые в жизни (длительность анамнеза ангинозных
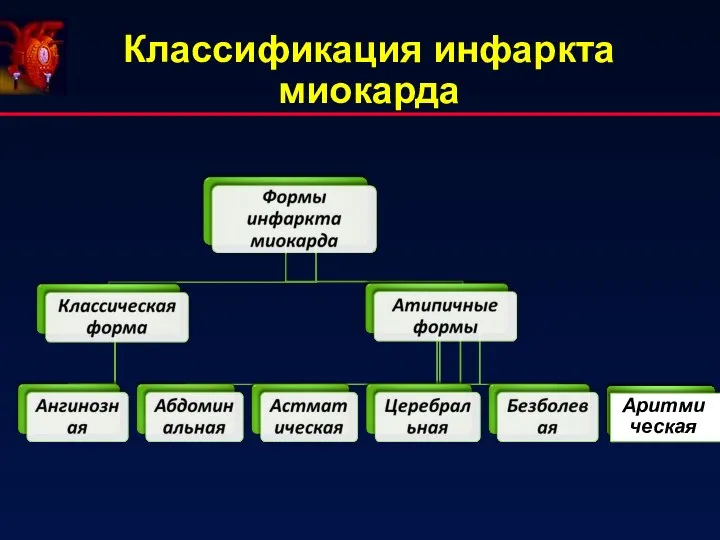
- 10. Классификация инфаркта миокарда 1. Топографически выделяют инфаркт: Правого желудочка; Левого желудочка. 2. По глубине поражения: Субэндокардиальный;
- 11. Классификация инфаркта миокарда
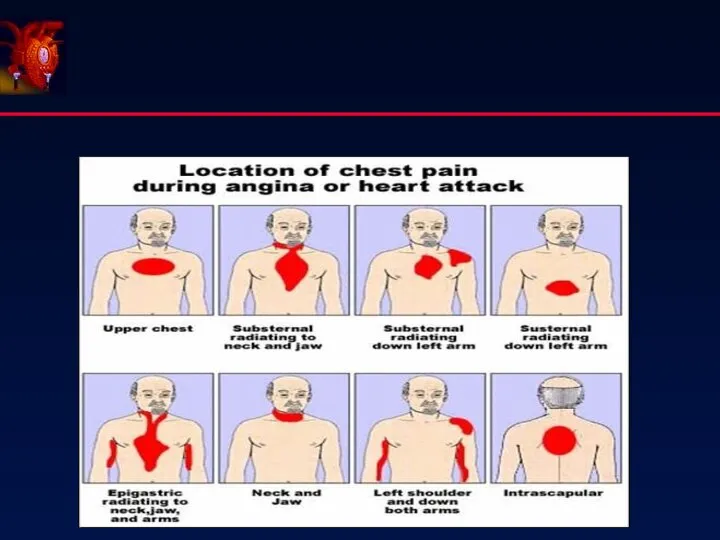
- 12. Болевой синдром (Status anginosus) 1. Интенсивность 2. Локализация 3. Иррадиация 4. Характер 5. Продолжительность 6. Эффект
- 13. Клинические проявления острой ишемии миокарда Сильная боль за грудиной сжимающая, давящая Испарина, липкий холодный пот Тошнота,
- 15. Абдоминальный вариант острого инфаркта миокарда (Status gastralgicus) Если боли локализуются не за грудиной, а в подложечной
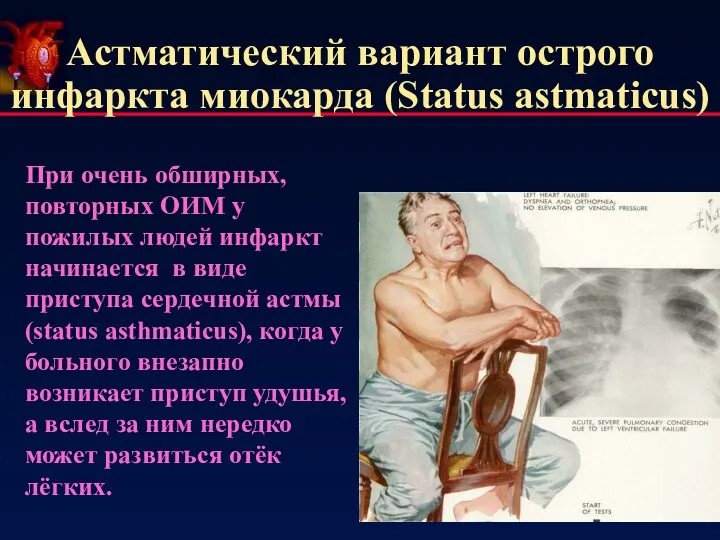
- 16. Астматический вариант острого инфаркта миокарда (Status astmaticus) При очень обширных, повторных ОИМ у пожилых людей инфаркт
- 17. Аритмический инфаркт миокарда Бывает также аритмический вариант начала ОИМ, когда у больного внезапно развивается пароксизмальное нарушение
- 18. Церебро-васкулярный вариант инфаркта миокарда Цереброваскулярный вариант протекает в виде нарушения мозгового кровообращения или острой ишемической энцефалопатии,
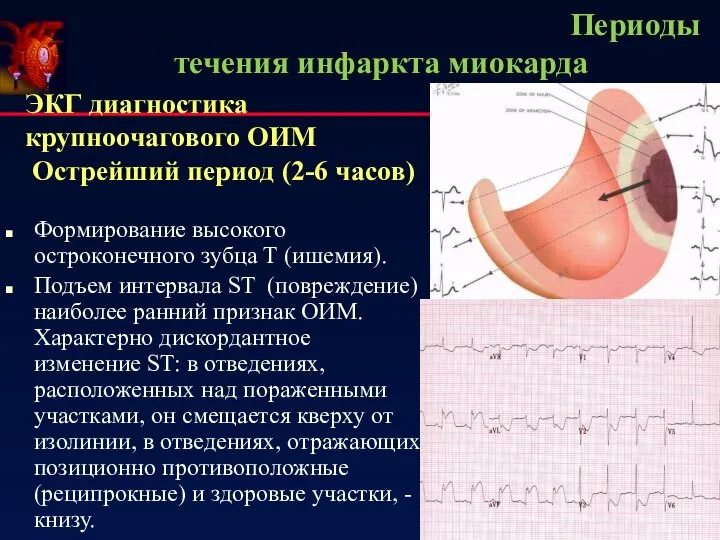
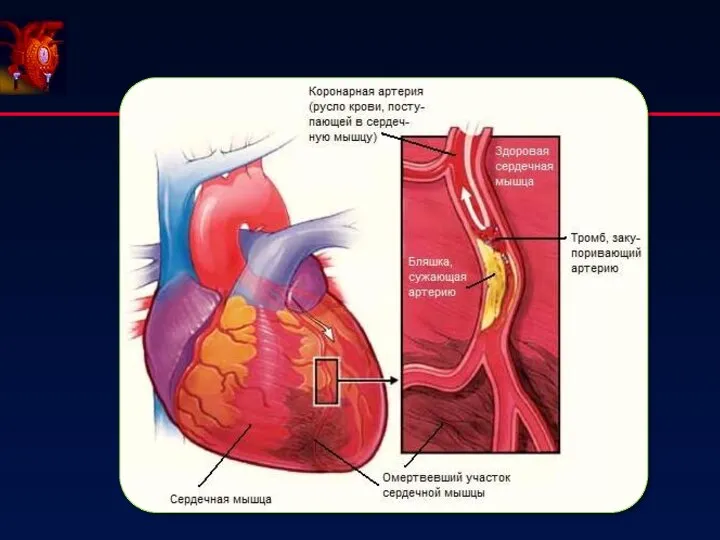
- 19. Периоды течения инфаркта миокарда ЭКГ диагностика крупноочагового ОИМ Острейший период (2-6 часов) Формирование высокого остроконечного зубца
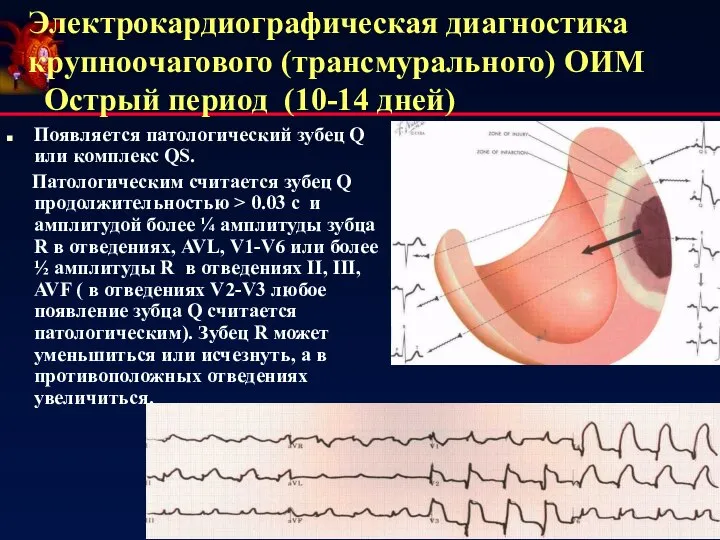
- 20. Электрокардиографическая диагностика крупноочагового (трансмурального) ОИМ Острый период (10-14 дней) Появляется патологический зубец Q или комплекс QS.
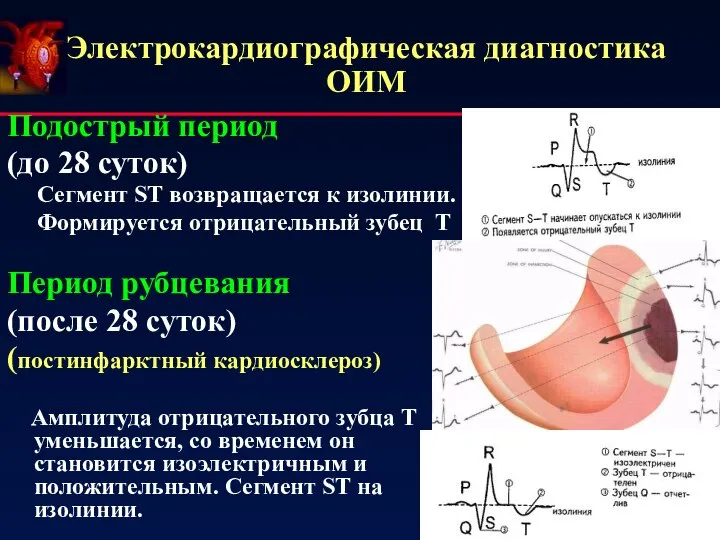
- 21. Электрокардиографическая диагностика ОИМ Подострый период (до 28 суток) Сегмент ST возвращается к изолинии. Формируется отрицательный зубец
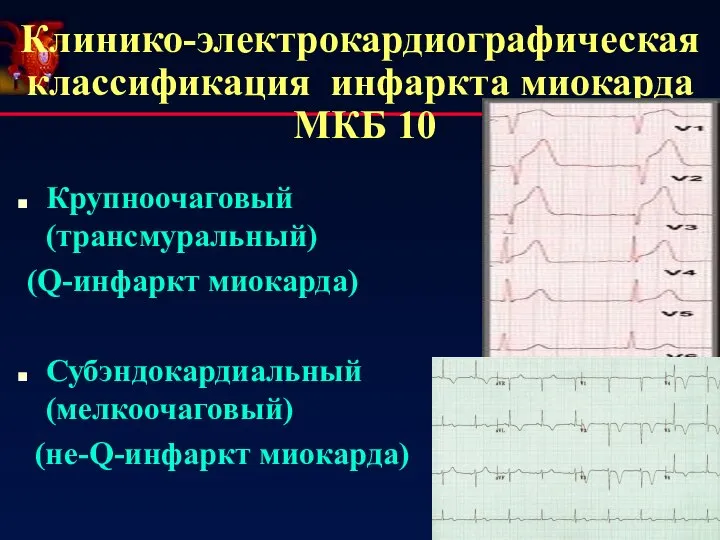
- 22. Клинико-электрокардиографическая классификация инфаркта миокарда МКБ 10 Крупноочаговый (трансмуральный) (Q-инфаркт миокарда) Субэндокардиальный (мелкоочаговый) (не-Q-инфаркт миокарда)
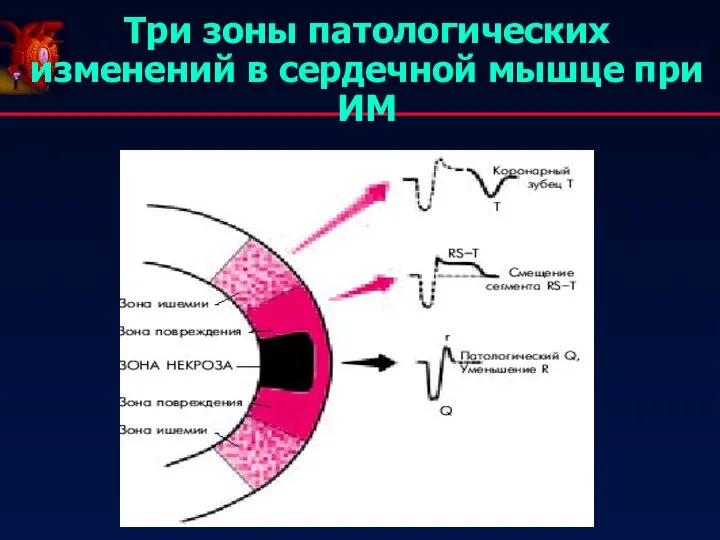
- 24. Три зоны патологических изменений в сердечной мышце при ИМ
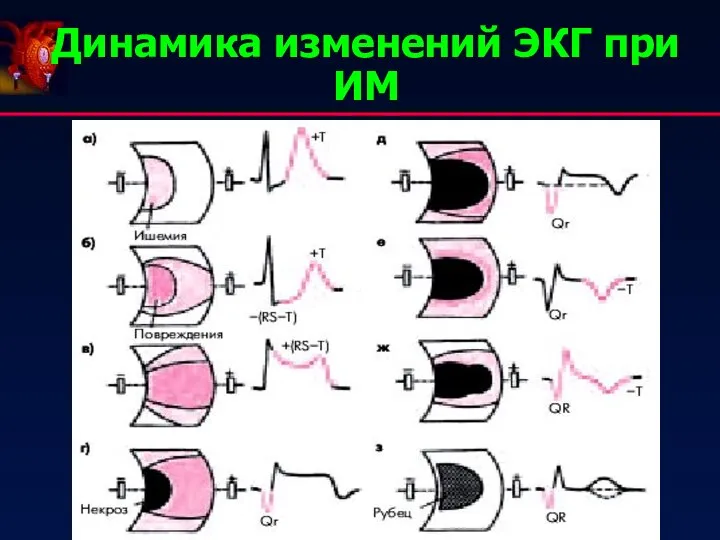
- 25. Динамика изменений ЭКГ при ИМ
- 26. Топическая диагностика ИМ Передне-перегородочный Верхушечный Передний обширный Боковой глубокий Боковой высокий Задне-диафрагмальный Задний (задне-верхний) Передне-задний Задне-боковой
- 27. Типы инфаркта миокарда Тип 1: Коронарный атеротромбоз. ... Тип 2: Дисбаланс между снабжением миокарда кислородом и
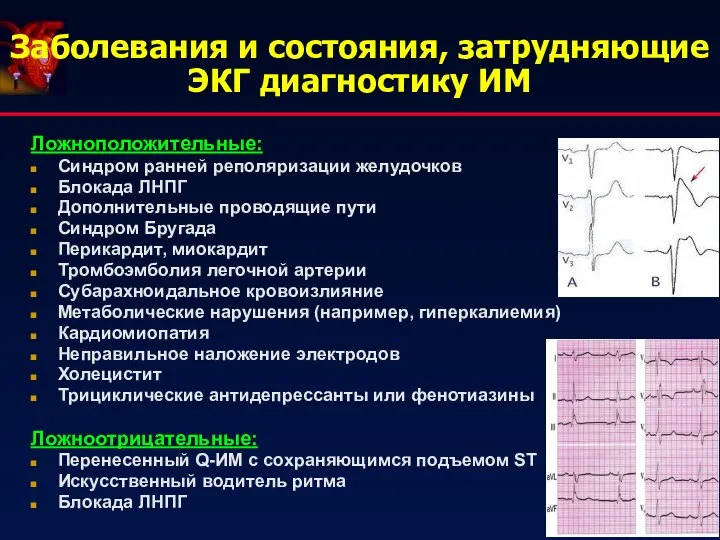
- 28. Заболевания и состояния, затрудняющие ЭКГ диагностику ИМ Ложноположительные: Синдром ранней реполяризации желудочков Блокада ЛНПГ Дополнительные проводящие
- 29. Диагностика ОКС Оценка наличия клинических признаков, свидетельствующих о “нестабильности” состояния больного: Появление эпизодов стенокардии Учащение эпизодов
- 30. Регистрация стандартной ЭКГ в 12-отведениях, при возможности – постоянное мониторирование ЭКГ при помощи кардиомониторов. Определение маркеров
- 31. Маркеры повреждения миокарда
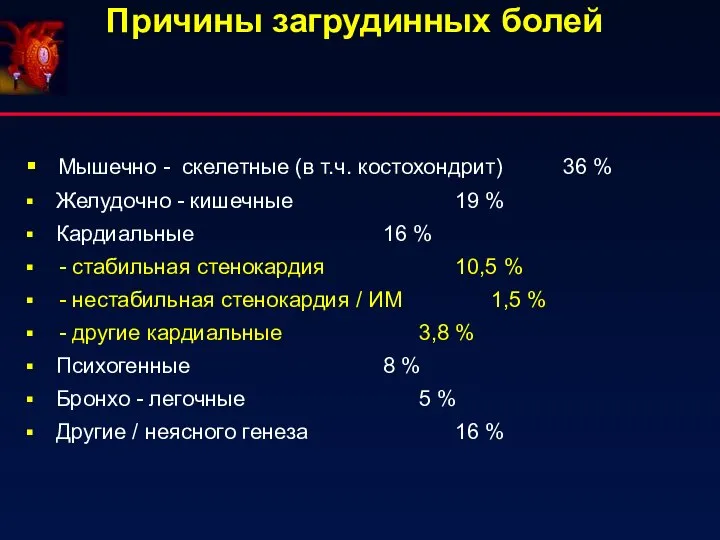
- 32. Причины загрудинных болей Мышечно - скелетные (в т.ч. костохондрит) 36 % Желудочно - кишечные 19 %
- 33. Перикардит Миокардит Расслаивающая аневризма аорты Пневмоторакс ТЭЛА Острый холецистит Острый панкреатит Остеохондроз Перелом ребер и т.д.
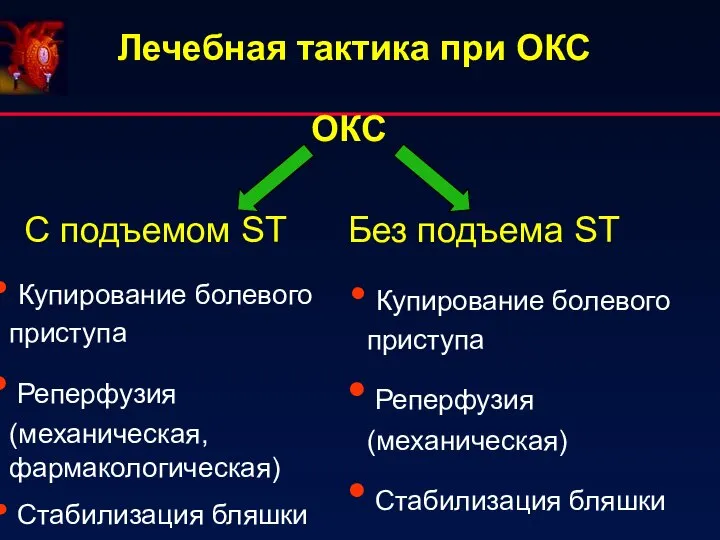
- 34. Лечебная тактика при ОКС ОКС С подъемом ST Без подъема ST Купирование болевого приступа Реперфузия (механическая,
- 35. Реперфузионная терапия для снижения риска смерти рекомендуется всем пациентам с ИМпST и длительностью симптомов
- 36. Для снижения риска смерти в качестве предпочтительного метода реперфузии при ИМпST в указанный временной промежуток, при
- 37. Для снижения риска смерти первичное ЧКВ являетcя предпочтительной реперфузионной стратегией в первые 12 часов от начала
- 38. ДОГОСПИТАЛЬНЫЙ ЭТАП 1. Сбор жалоб, анамнеза, осмотр, оценка болевого синдрома в грудной клетке и его эквивалентов,
- 39. ДОГОСПИТАЛЬНЫЙ ЭТАП 6. Клопидогрел (совместно с ацетилсалициловой кислотой) внутрь 300 мг, если возраст пациента 75 лет.
- 40. Наиболее важные интервалы и лечебная тактика в ведении ИМ с подъемом ST
- 41. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ СО СТОЙКИМ ПОДЪЕМОМ СЕГМЕНТА ST ….ПРОДОЛЖЕНИЕ 1. Выбрать реперфузионную стратегию (первичное чрескожное коронарное
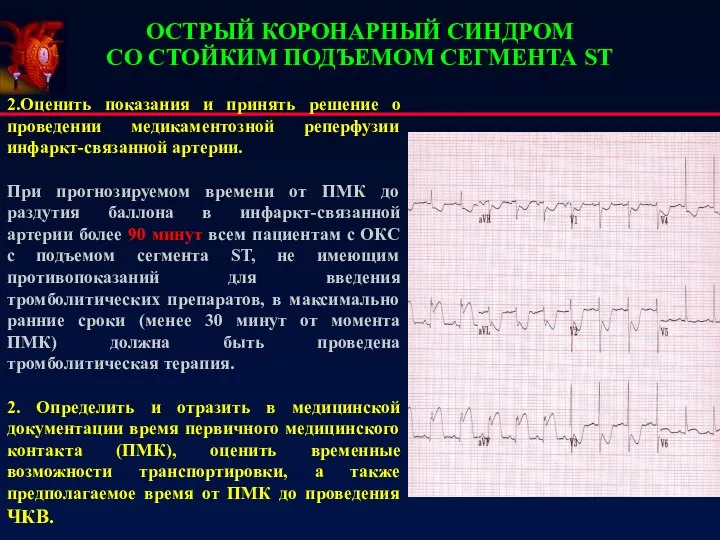
- 42. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ СО СТОЙКИМ ПОДЪЕМОМ СЕГМЕНТА ST 2.Оценить показания и принять решение о проведении медикаментозной
- 43. ПРОТОКОЛ ВЫБОРА И ПРОВЕДЕНИЯ ТРОМБОЛИТИЧЕСКОЙ ТЕРАПИИ ПРИ ОКС С ПОДЪЕМОМ СЕГМЕНТА ST Протокол заполняется последовательно бригадой
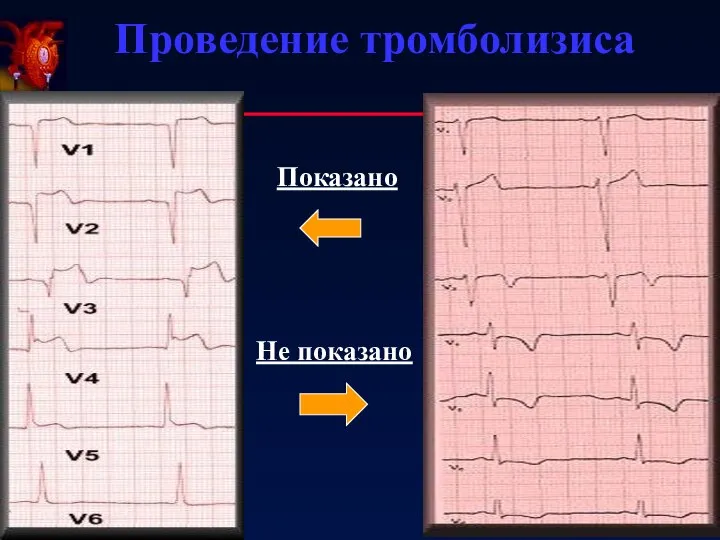
- 44. Проведение тромболизиса Показано Не показано
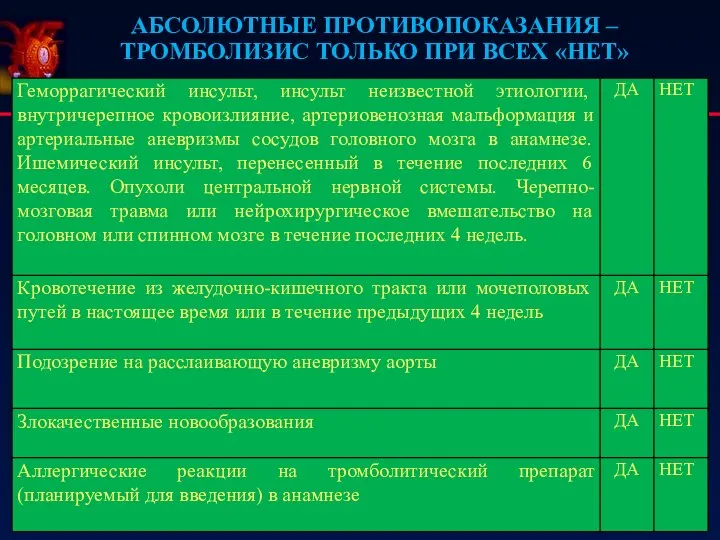
- 45. АБСОЛЮТНЫЕ ПРОТИВОПОКАЗАНИЯ – ТРОМБОЛИЗИС ТОЛЬКО ПРИ ВСЕХ «НЕТ»
- 47. Тромболизис
- 48. Простота и удобство дозировки тенектеплазы МЕТАЛИЗЕ® Выбор дозы может основываться на приблизительной оценке массы тела пациента
- 49. Преимущества тромболизиса 1. Быстрая положительная динамика ишемических изменений ЭКГ 2. Устранение болевого приступа 3. Улучшение сократимости
- 50. Осложнения тромболизиса 1. Кровотечения (5%); 2. Внутричерепные кровоизлияния (0,1-1,0%); 3. Аллергические реакции - при введении стрепто-киназы
- 51. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ БЕЗ ПОДЪЕМА СЕГМЕНТА ST Пациентам с ОКС без подъема сегмента ST проведение ТЛТ
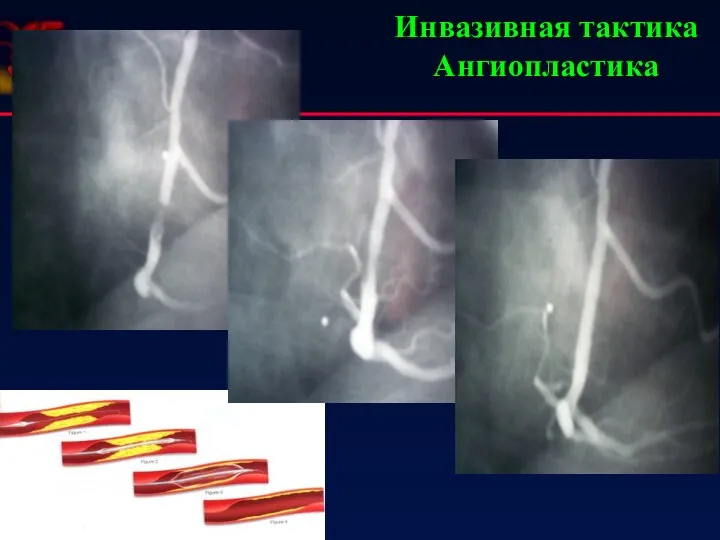
- 52. Инвазивная тактика Ангиопластика
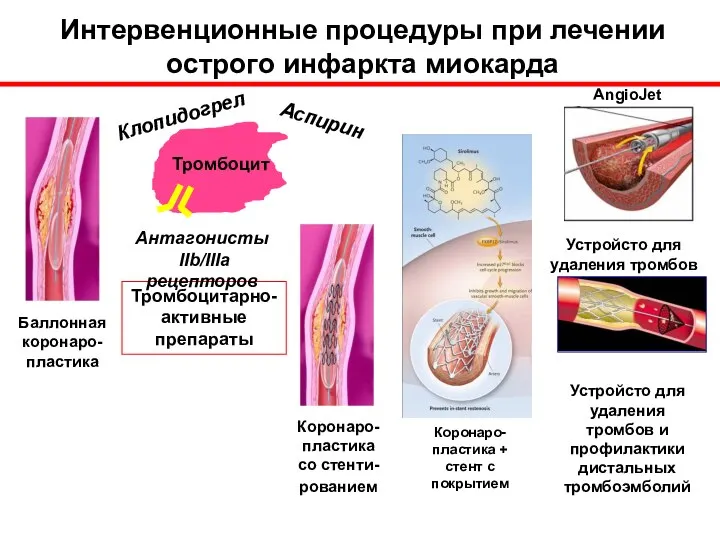
- 53. Интервенционные процедуры при лечении острого инфаркта миокарда Баллонная коронаро-пластика Тромбоцитарно-активные препараты Коронаро-пластика со стенти-рованием Коронаро-пластика +
- 54. Осложнения ИМ ранние: острая сердечная недостаточность кардиогенный шок нарушения ритма и проводимости тромбоэмболические осложнения разрыв миокарда
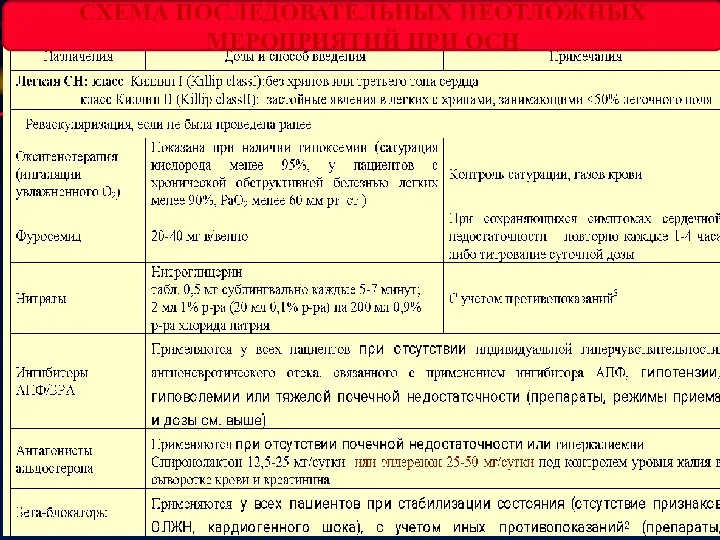
- 55. СХЕМА ПОСЛЕДОВАТЕЛЬНЫХ НЕОТЛОЖНЫХ МЕРОПРИЯТИЙ ПРИ ОСН
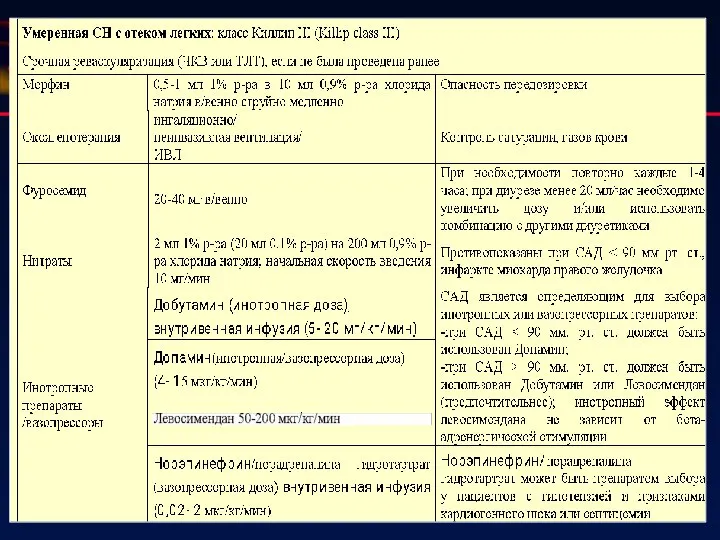
- 56. Сердечная недостаточность Острая левожелудочковая недостаточность Отек легких На фоне выраженного снижения систолической функции миокарда ЛЖ и/или
- 58. Для коррекции гипоксемии у пациента с ИМпST и СН рекомендуется проведение ингаляторного введения кислорода (оксигенотерапия) путем
- 59. : используют в/в болюсное введение фуросемида**. Рекомендуемая первоначальная доза — 40 мг. При развернутой картине альвеолярного
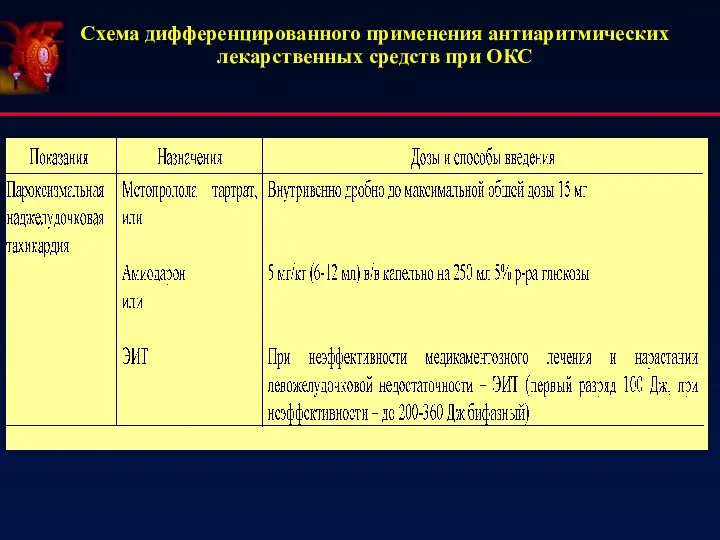
- 62. Схема дифференцированного применения антиаритмических лекарственных средств при ОКС
- 63. Фибрилляция и трепетание предсердий При длительности пароксизма Амиодарон внутрь 600-800 мг/сут до купирования пароксизма или достижения
- 64. Фибрилляция и трепетание предсердий Стратегия контроля ЧСС: В экстренной/неотложной ситуации лекарственные средства назначаются внутривенно, в остальных
- 65. Желудочковая экстрасистолия
- 66. Пароксизмальная устойчивая мономорфная желудочковая тахикардия
- 67. Пароксизмальная устойчивая полиморфная желудочковая тахикардия
- 68. Асистолия / электромеханическая диссоциация Обеспечить введение Адреналин 0,1% раствор 1 мл (1 мг) внутривенно болюсно каждые
- 69. Брадиаритмии с приступами Морганьи-Адамса-Стокса, их эквивалентами, нарушением гемодинамики и повышением эктопической активности желудочков
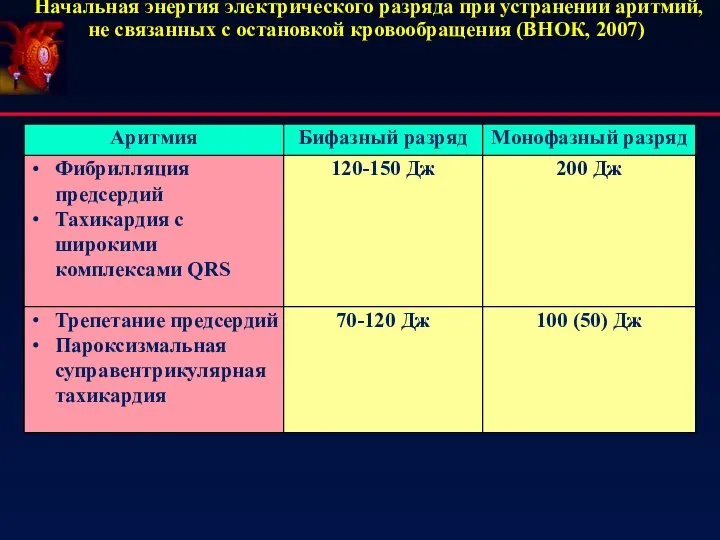
- 70. Начальная энергия электрического разряда при устранении аритмий, не связанных с остановкой кровообращения (ВНОК, 2007)
- 74. Скачать презентацию










































 Роль фельдшера в проведении лечебных и профилактических мероприятий в борьбе с гипертонической болезнью
Роль фельдшера в проведении лечебных и профилактических мероприятий в борьбе с гипертонической болезнью Здоровый образ жизни
Здоровый образ жизни Пулороз (Тиф птиці)
Пулороз (Тиф птиці) Diagnostické a léčebné postupy u poranění břicha
Diagnostické a léčebné postupy u poranění břicha Нанобиотехнологии: Полимерные мицеллы
Нанобиотехнологии: Полимерные мицеллы ВСД (НЦД), гипотония
ВСД (НЦД), гипотония Реанимация животных
Реанимация животных Тропические болезни - новая медико-биологическая проблема сибирского региона
Тропические болезни - новая медико-биологическая проблема сибирского региона Уход за детьми с заболеваниями органов пищеварения
Уход за детьми с заболеваниями органов пищеварения Современные методы обследования травматологических больных (инструментальные обследования)
Современные методы обследования травматологических больных (инструментальные обследования) Недостаточность кровообращения. Лекция для студентов 3 курса
Недостаточность кровообращения. Лекция для студентов 3 курса Волчанка. Системная красная волчанка
Волчанка. Системная красная волчанка Маршевый перелом (болезнь Дейчлендера)
Маршевый перелом (болезнь Дейчлендера) Респираторные вирусы и энтеровирусы
Респираторные вирусы и энтеровирусы СПИД – сведи вероятность к нулю!
СПИД – сведи вероятность к нулю! Патологический синдром рабдомиолиз
Патологический синдром рабдомиолиз Приверженность АРВТ
Приверженность АРВТ Риккетсии и хламидии
Риккетсии и хламидии Диффузные болезни соединительной ткани
Диффузные болезни соединительной ткани Әсемділікті қалыптастыратын факторлар
Әсемділікті қалыптастыратын факторлар Дифференциальная диагностика вялотекущих шизофренических процессов и неврастенических расстройств
Дифференциальная диагностика вялотекущих шизофренических процессов и неврастенических расстройств Анестезиологическое обеспечение хирургических вмешательств
Анестезиологическое обеспечение хирургических вмешательств Лучший медицинский работник года со средним профессиональным образованием
Лучший медицинский работник года со средним профессиональным образованием Решение клинических кейсов диспансерное наблюдение детей с заболеваниями органов дыхания
Решение клинических кейсов диспансерное наблюдение детей с заболеваниями органов дыхания Апарат штучної вентиляції легень "ОБЕРІГ"-2010
Апарат штучної вентиляції легень "ОБЕРІГ"-2010 Желудочная диспепсия – синдром ленивого желудка
Желудочная диспепсия – синдром ленивого желудка Студенческий медицинский отряд Астра
Студенческий медицинский отряд Астра Препараты применяемые в детской гастроэнтрологии
Препараты применяемые в детской гастроэнтрологии