Содержание
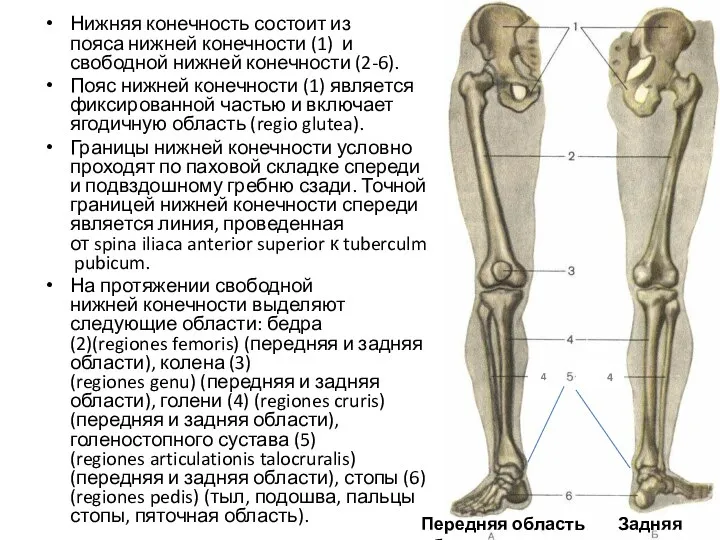
- 2. Нижняя конечность состоит из пояса нижней конечности (1) и свободной нижней конечности (2-6). Пояс нижней конечности
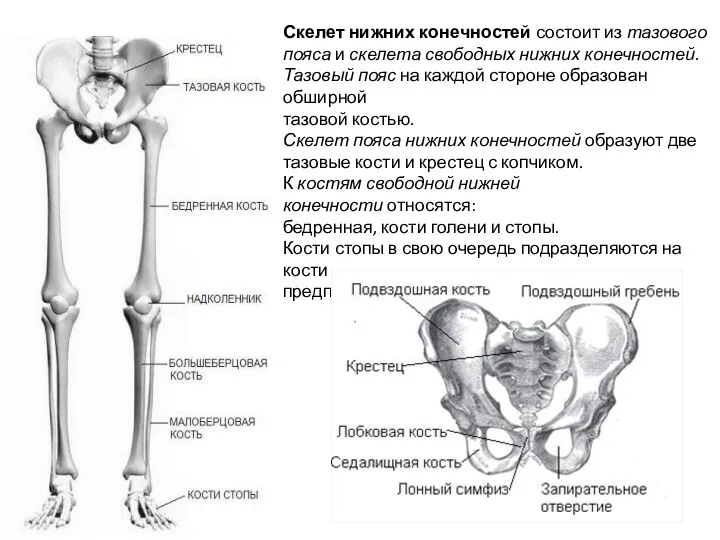
- 3. Скелет нижних конечностей состоит из тазового пояса и скелета свободных нижних конечностей. Тазовый пояс на каждой
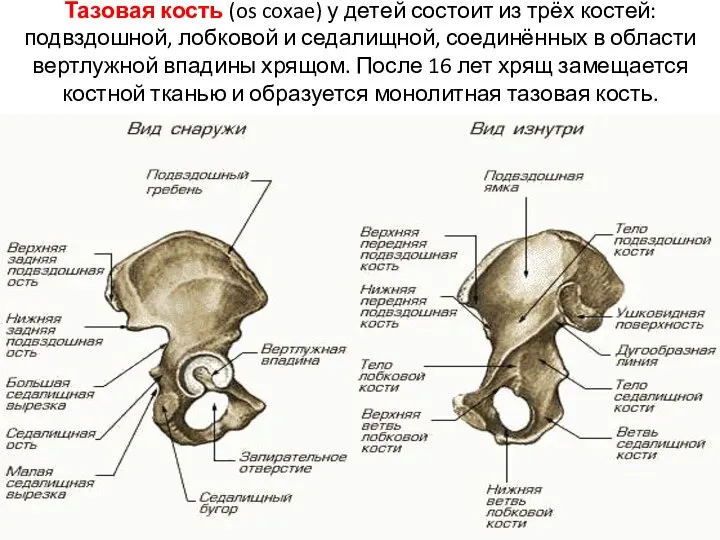
- 4. Тазовая кость (os coxae) у детей состоит из трёх костей: подвздошной, лобковой и седалищной, соединённых в
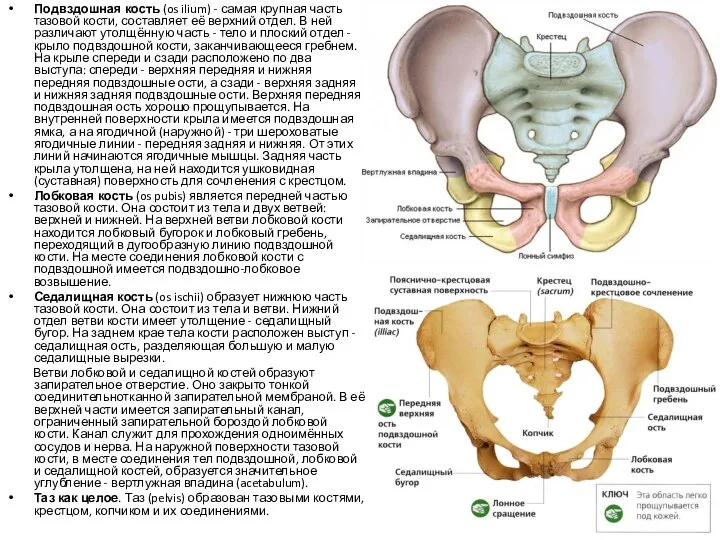
- 5. Подвздошная кость (os ilium) - самая крупная часть тазовой кости, составляет её верхний отдел. В ней
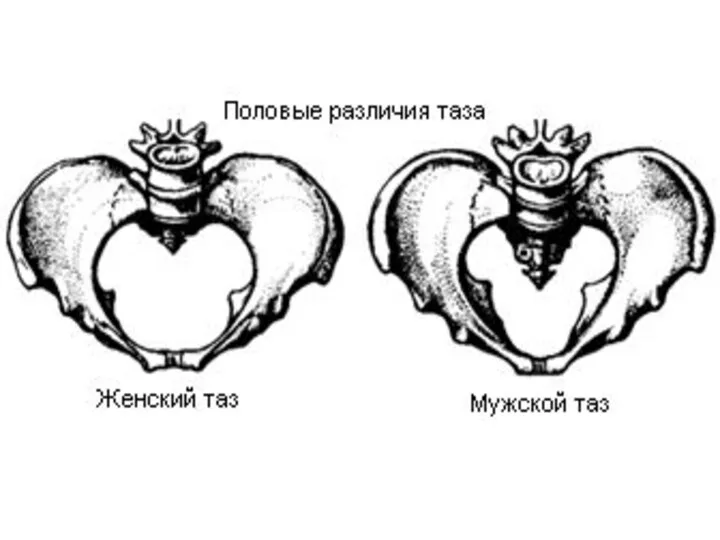
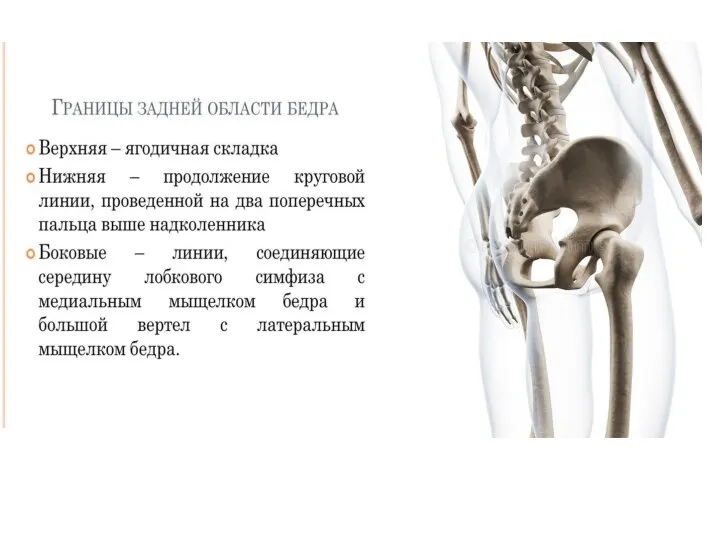
- 6. Различают большой и малый таз. Разделяющая их пограничная линия проходит от мыса позвоночника по дугообразным линиям
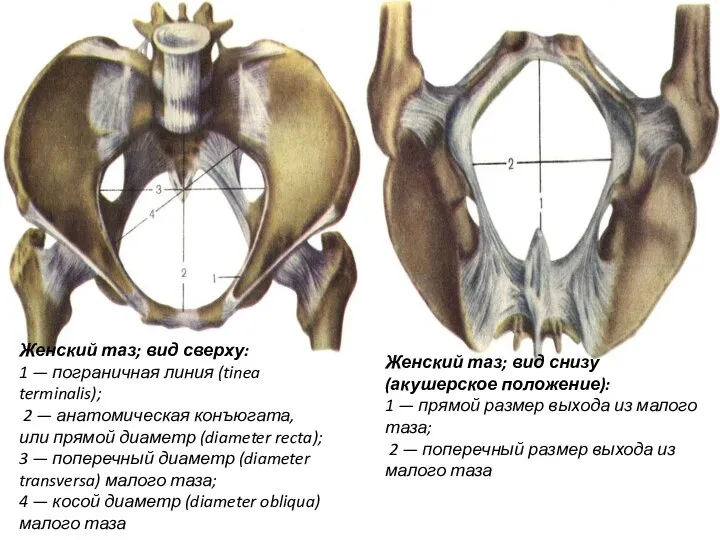
- 7. Женский таз; вид сверху: 1 — пограничная линия (tinea terminalis); 2 — анатомическая конъюгата, или прямой
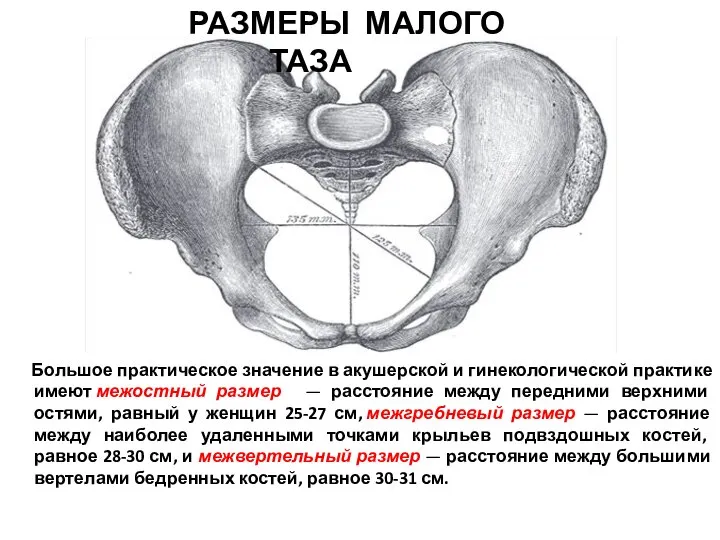
- 8. Большое практическое значение в акушерской и гинекологической практике имеют межостный размер — расстояние между передними верхними
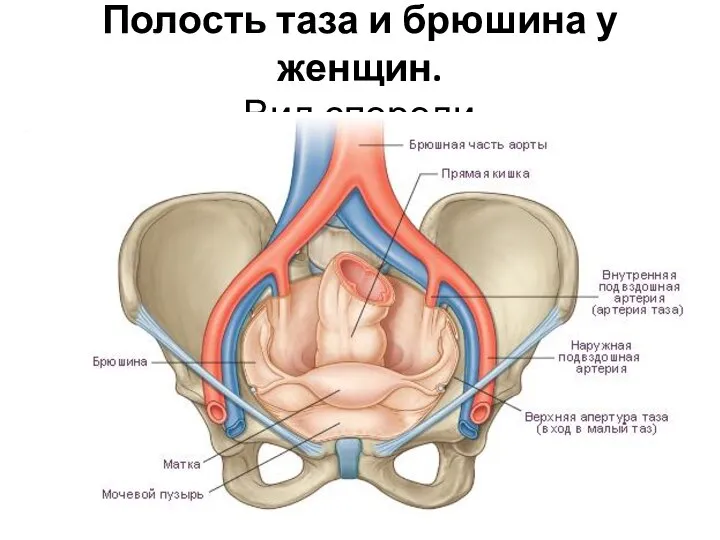
- 10. Полость таза и брюшина у женщин. Вид спереди.
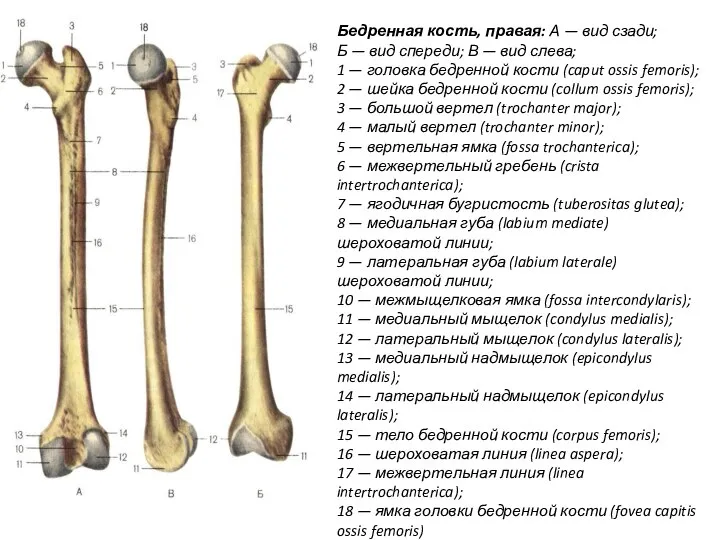
- 11. Бедренная кость, правая: А — вид сзади; Б — вид спереди; В — вид слева; 1
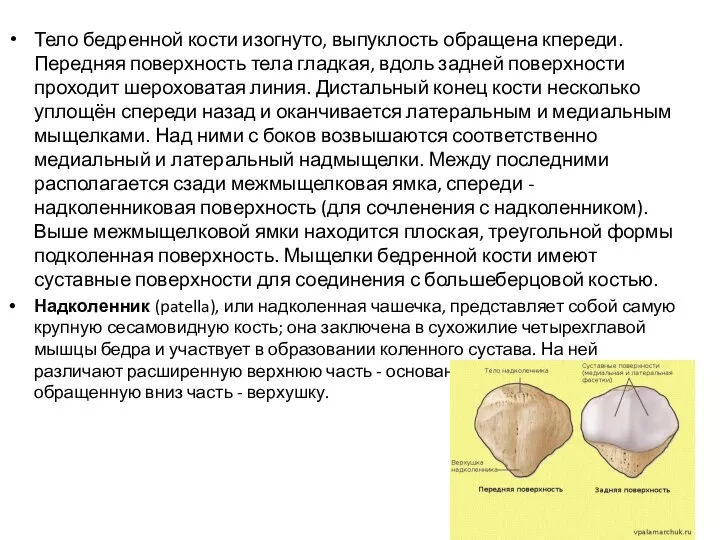
- 12. Тело бедренной кости изогнуто, выпуклость обращена кпереди. Передняя поверхность тела гладкая, вдоль задней поверхности проходит шероховатая
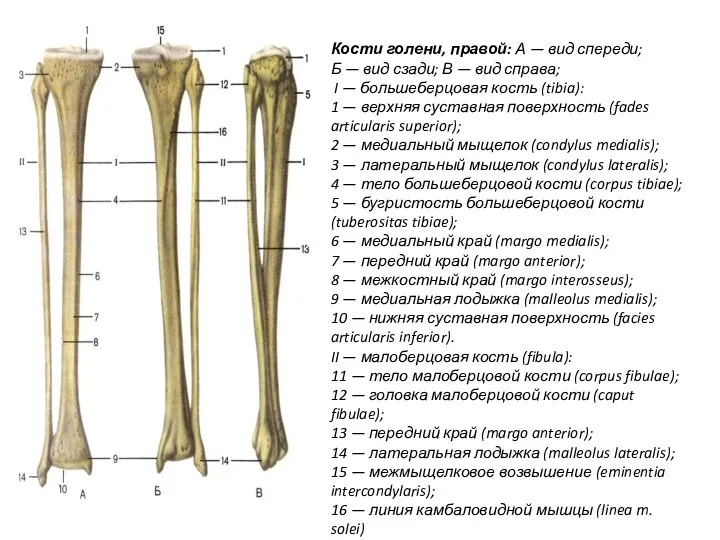
- 13. Кости голени, правой: А — вид спереди; Б — вид сзади; В — вид справа; I
- 14. Кости голени: большеберцовая, расположена медиально, и малоберцовая, занимает латеральное положение. Большеберцовая кость (tibia) состоит из тела
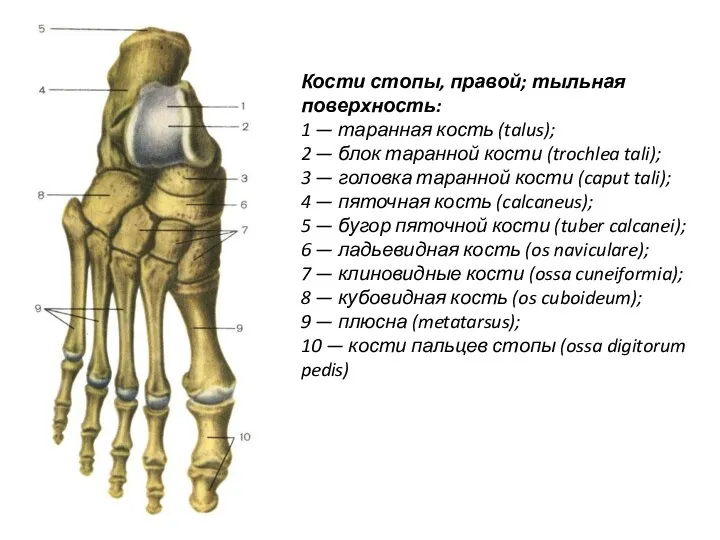
- 15. Кости стопы, правой; тыльная поверхность: 1 — таранная кость (talus); 2 — блок таранной кости (trochlea
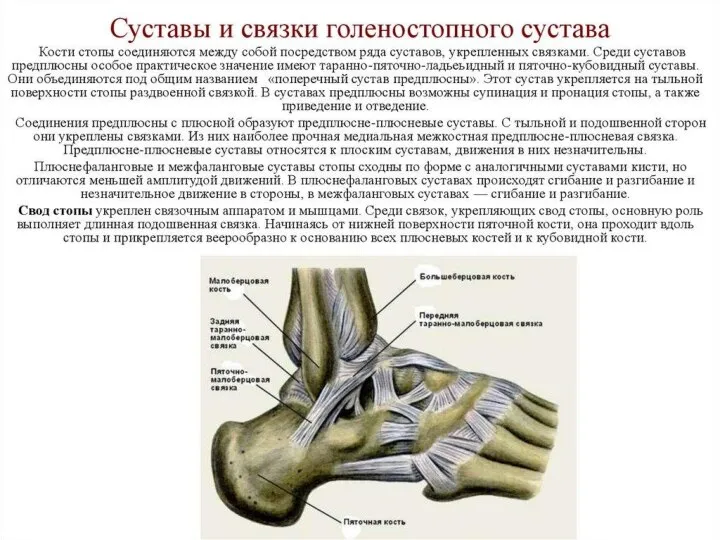
- 16. Кости стопы разделяют на кости предплюсны, плюсневые кости и фаланги (пальцев). Кости предплюсны относятся к коротким
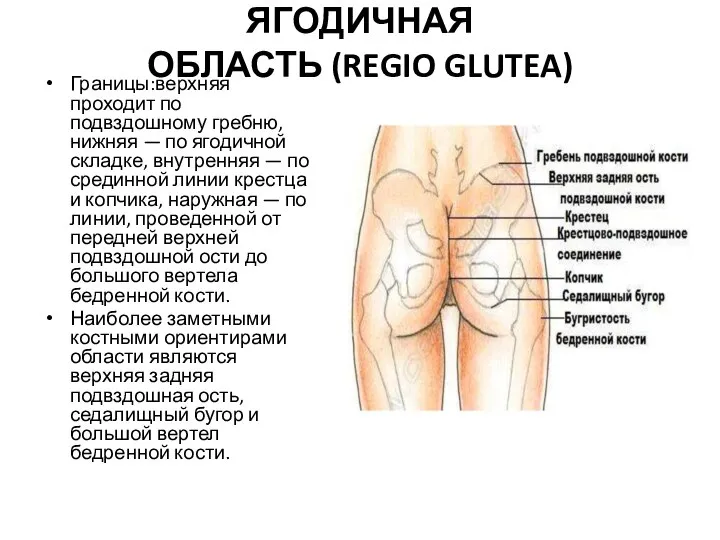
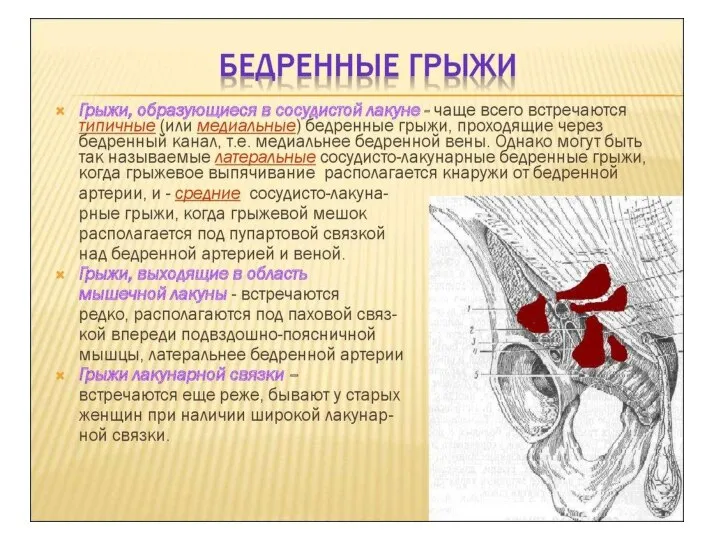
- 17. ЯГОДИЧНАЯ ОБЛАСТЬ (REGIO GLUTEA) Границы:верхняя проходит по подвздошному гребню, нижняя — по ягодичной складке, внутренняя —
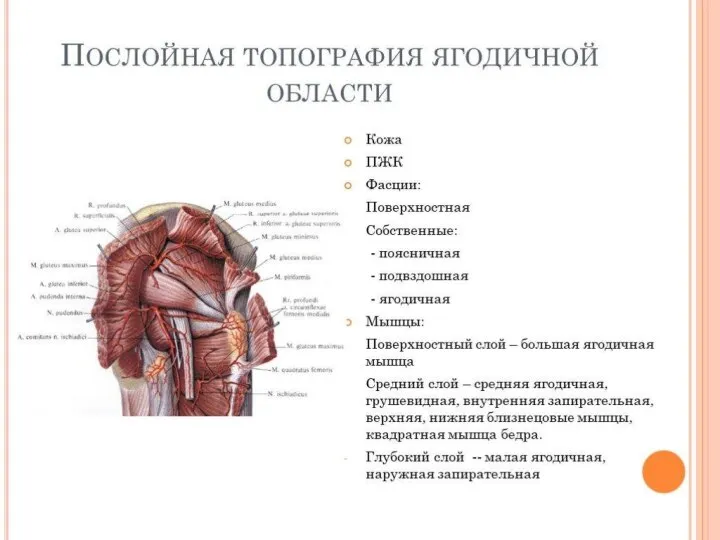
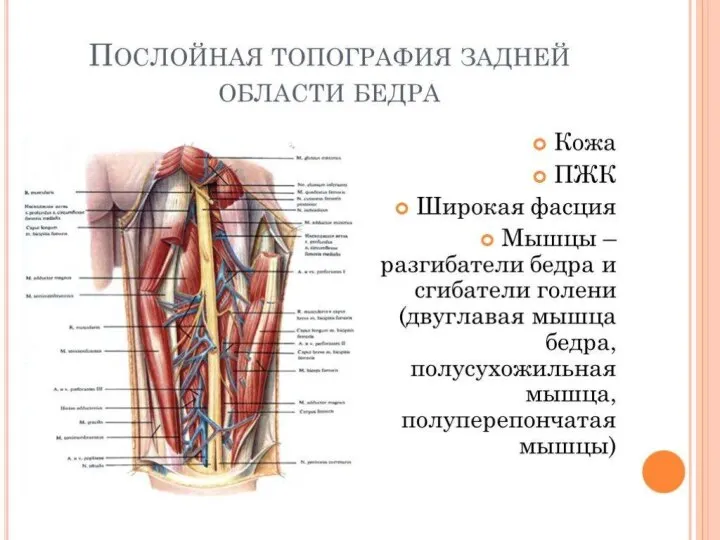
- 19. Слои ягодичной области Кожа ягодичной области толстая, содержит много сальных желез, соединительно-тканными перемычками соединяется с подлежащей
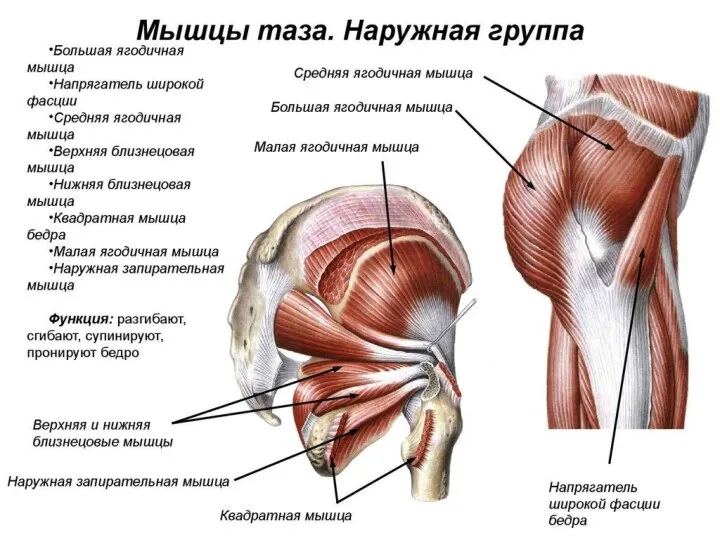
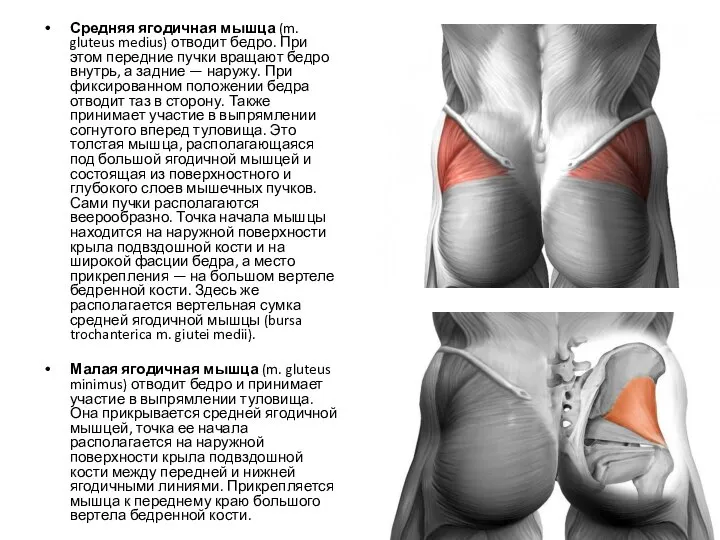
- 20. Наружные мышцы таза К наружным относятся: большая (разгибает бедро), средняя, малая ягодичные мышцы (отводят бедро и
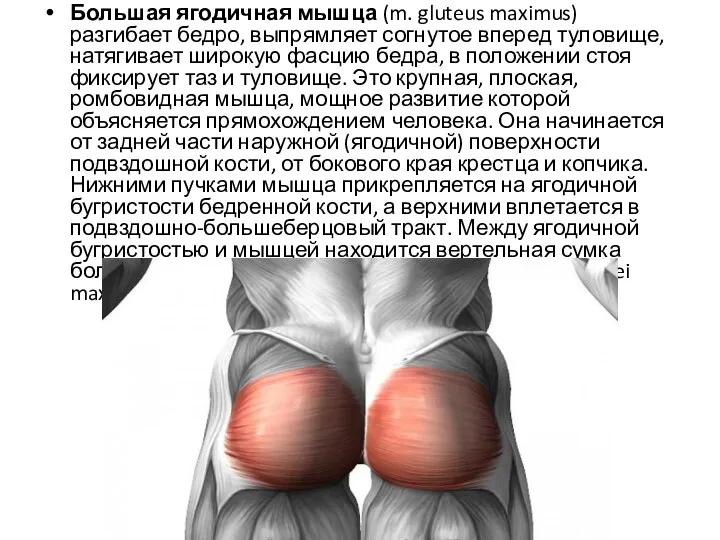
- 22. Большая ягодичная мышца (m. gluteus maximus) разгибает бедро, выпрямляет согнутое вперед туловище, натягивает широкую фасцию бедра,
- 23. Средняя ягодичная мышца (m. gluteus medius) отводит бедро. При этом передние пучки вращают бедро внутрь, а
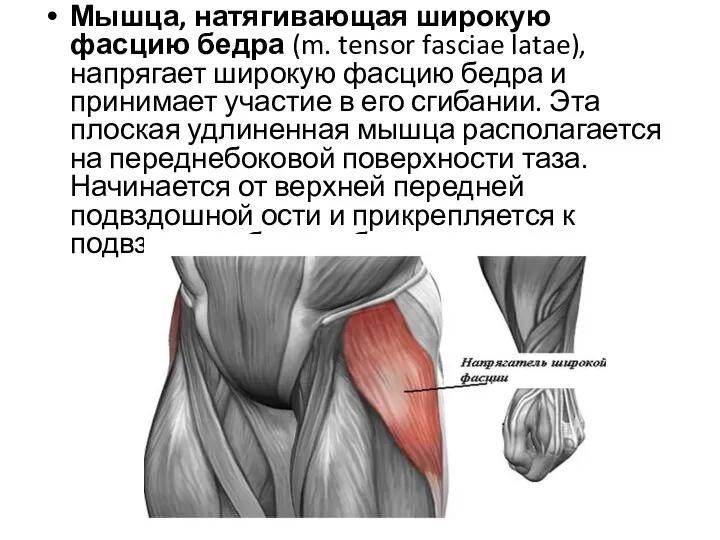
- 24. Мышца, натягивающая широкую фасцию бедра (m. tensor fasciae latae), напрягает широкую фасцию бедра и принимает участие
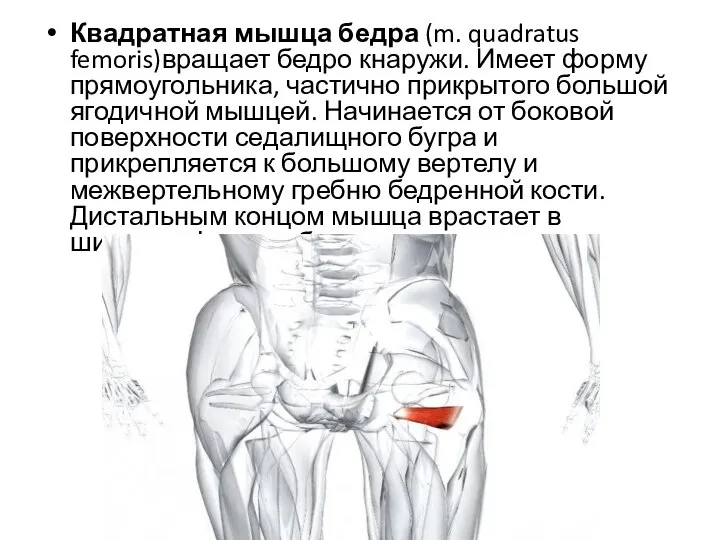
- 25. Квадратная мышца бедра (m. quadratus femoris)вращает бедро кнаружи. Имеет форму прямоугольника, частично прикрытого большой ягодичной мышцей.
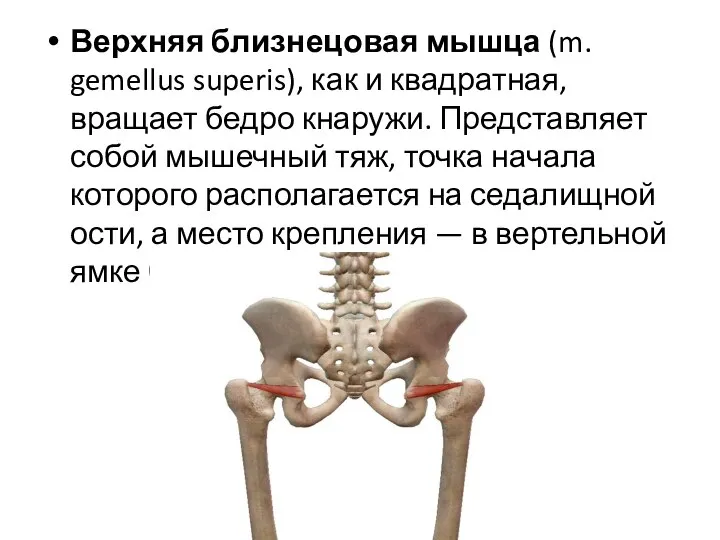
- 26. Верхняя близнецовая мышца (m. gemellus superis), как и квадратная, вращает бедро кнаружи. Представляет собой мышечный тяж,
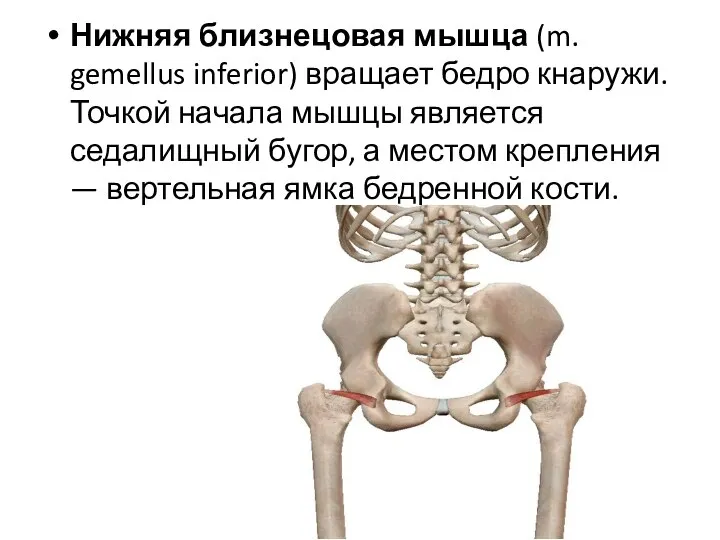
- 27. Нижняя близнецовая мышца (m. gemellus inferior) вращает бедро кнаружи. Точкой начала мышцы является седалищный бугор, а
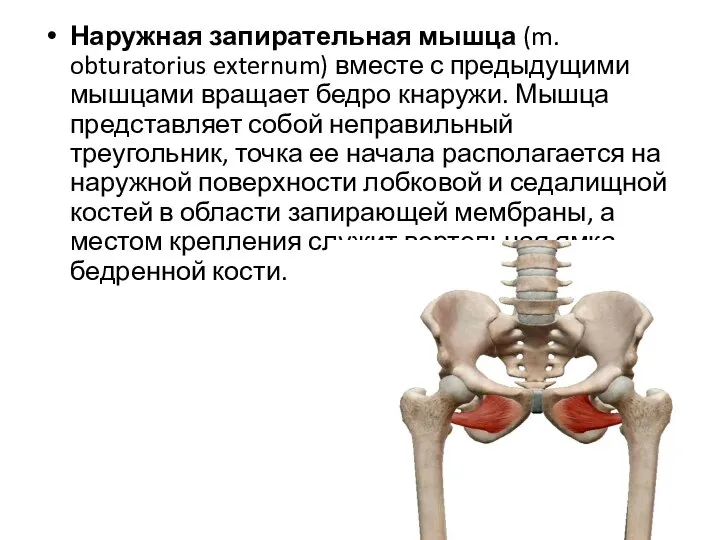
- 28. Наружная запирательная мышца (m. obturatorius externum) вместе с предыдущими мышцами вращает бедро кнаружи. Мышца представляет собой
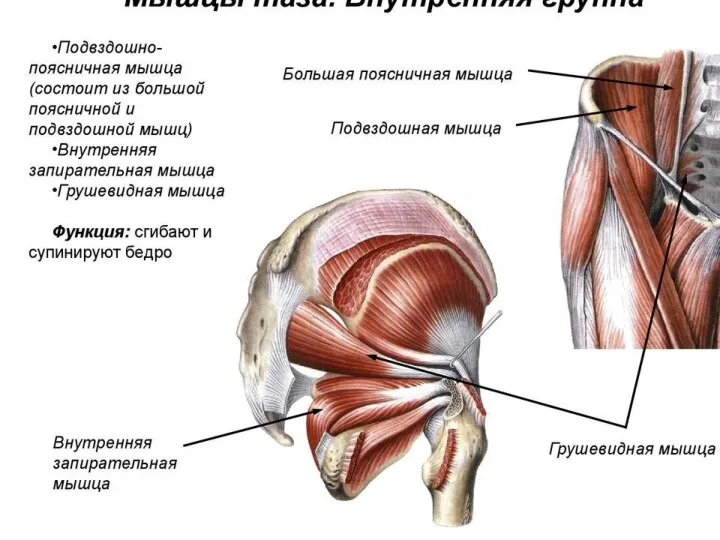
- 29. Внутренние мышцы таза К внутренним мышцам относятся подвздошно-поясничная, состоящая из большой, малой поясничных мышц и подвздошной
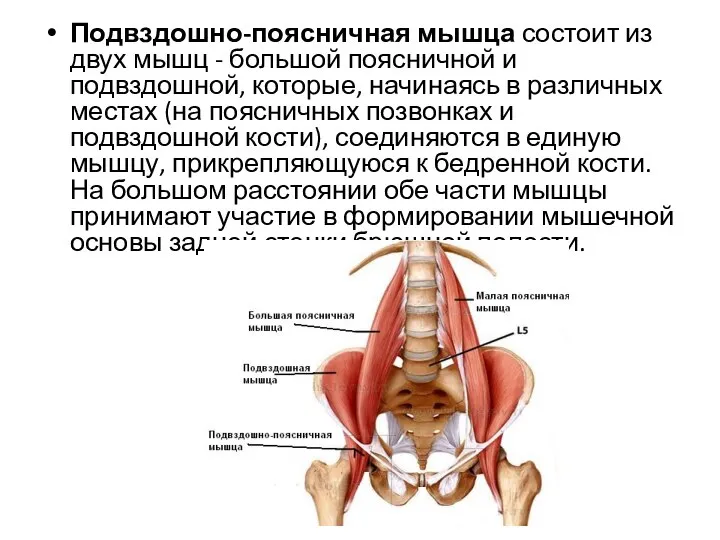
- 31. Подвздошно-поясничная мышца состоит из двух мышц - большой поясничной и подвздошной, которые, начинаясь в различных местах
- 32. Большая поясничная мышца толстая, веретенообразная, начинается от латеральной поверхности тел и поперечных отростков 12 грудного и
- 33. Малая поясничная мышца непостоянная (отсутствует в 40% случаев). Начинается от межпозвоночного диска и прилежащих к нему
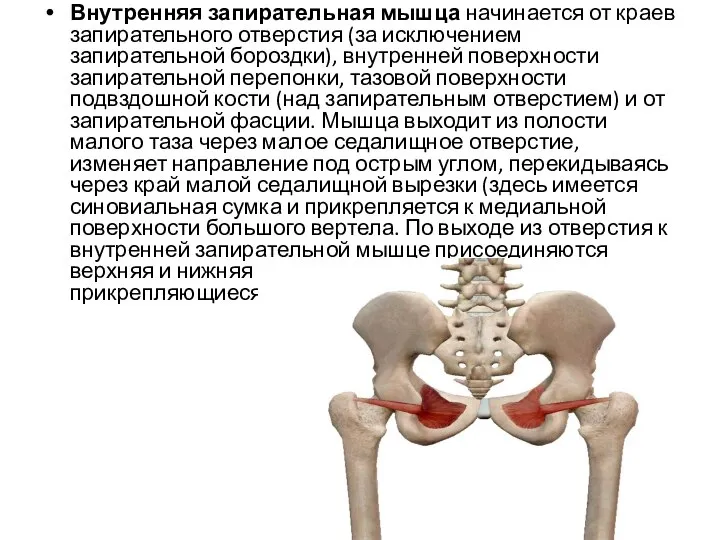
- 34. Внутренняя запирательная мышца начинается от краев запирательного отверстия (за исключением запирательной бороздки), внутренней поверхности запирательной перепонки,
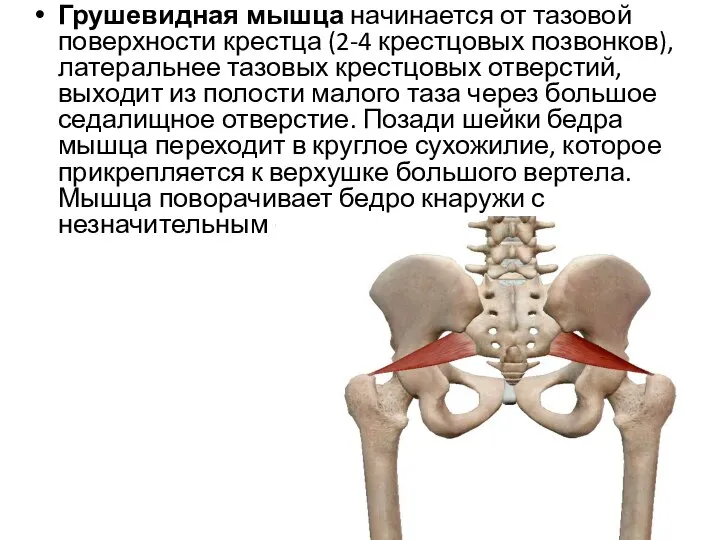
- 35. Грушевидная мышца начинается от тазовой поверхности крестца (2-4 крестцовых позвонков), латеральнее тазовых крестцовых отверстий, выходит из
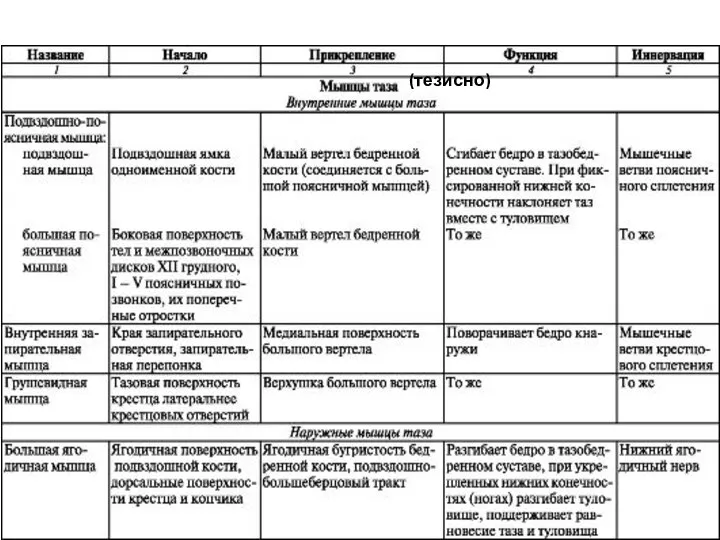
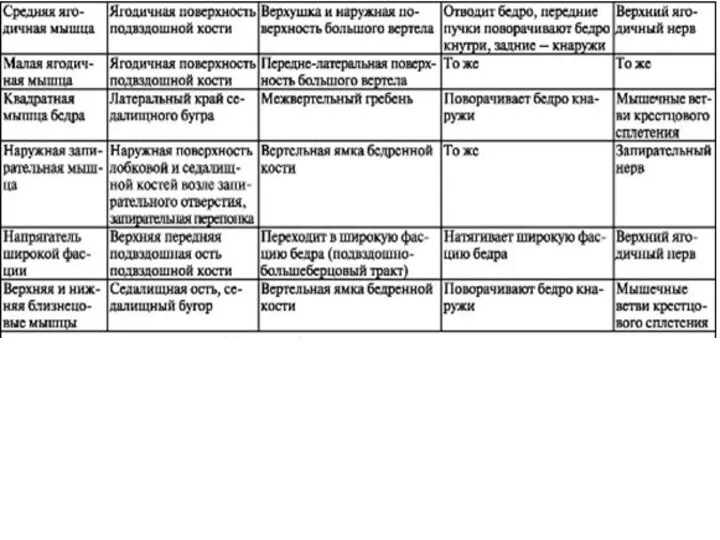
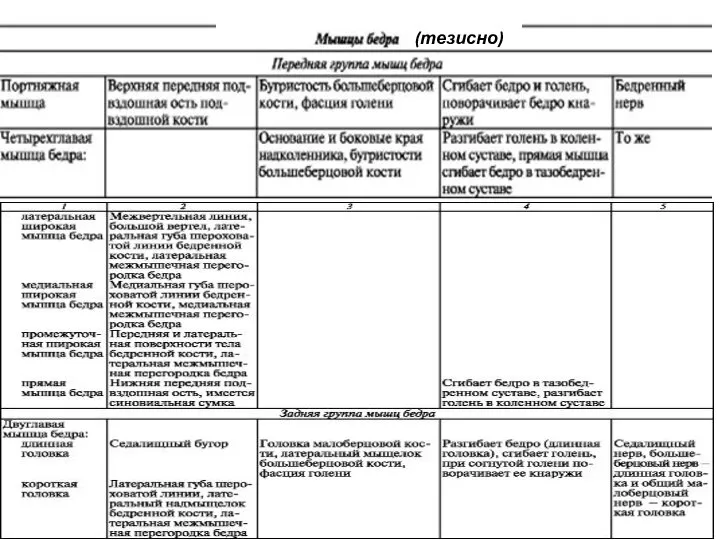
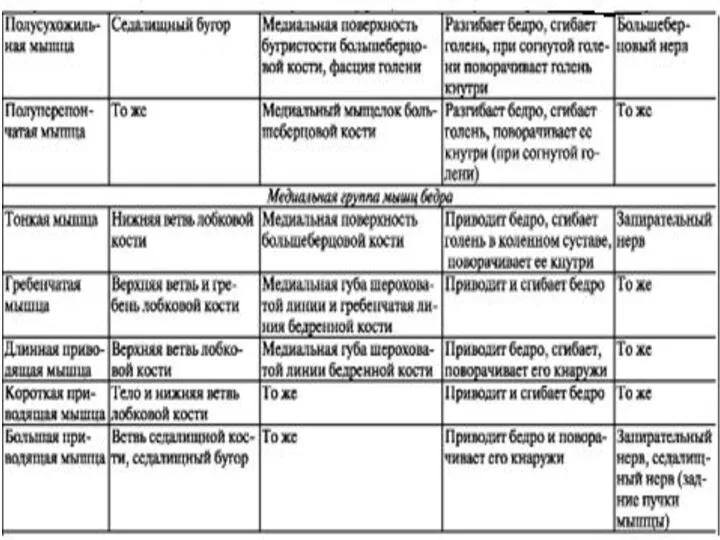
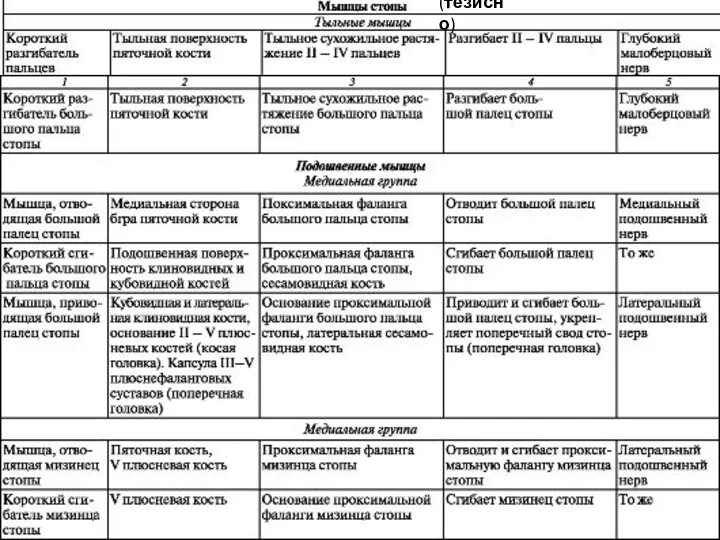
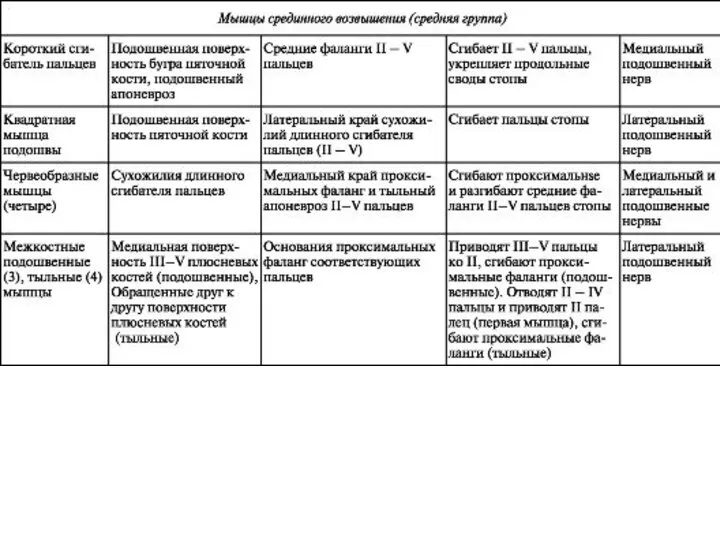
- 36. (тезисно)
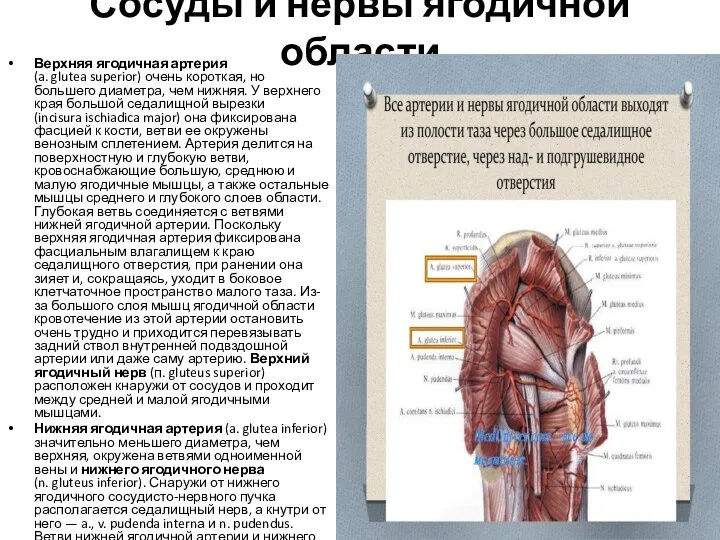
- 38. Сосуды и нервы ягодичной области Верхняя ягодичная артерия (a. glutea superior) очень короткая, но большего диаметра,
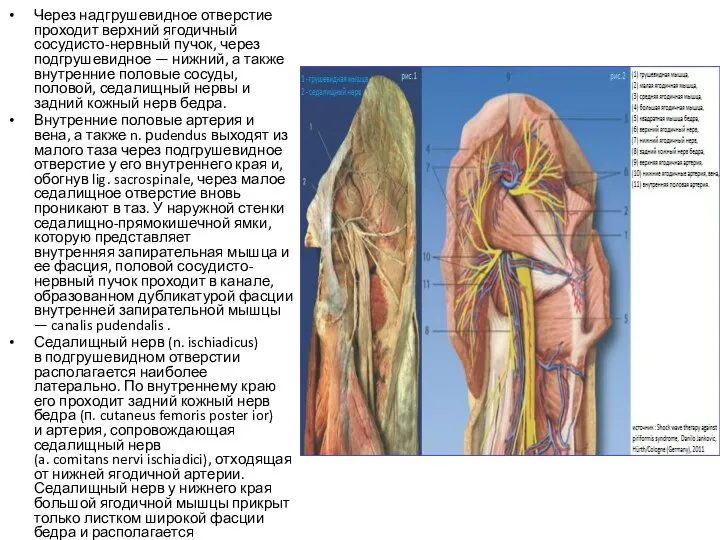
- 39. Через надгрушевидное отверстие проходит верхний ягодичный сосудисто-нервный пучок, через подгрушевидное — нижний, а также внутренние половые
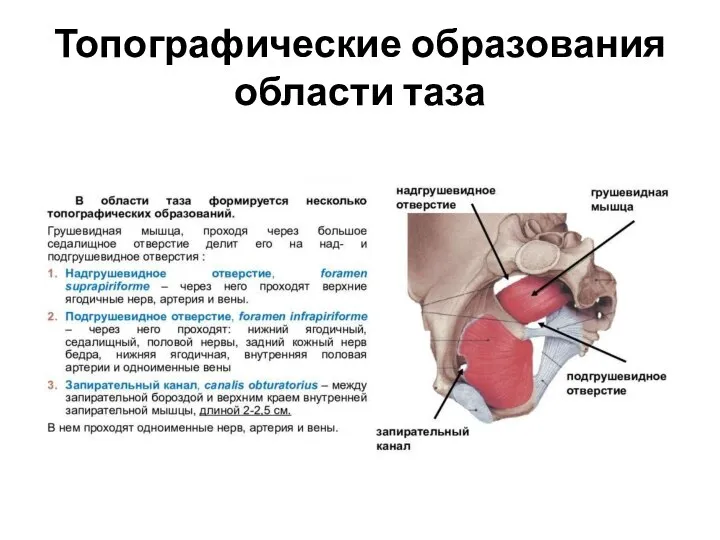
- 40. Топографические образования области таза
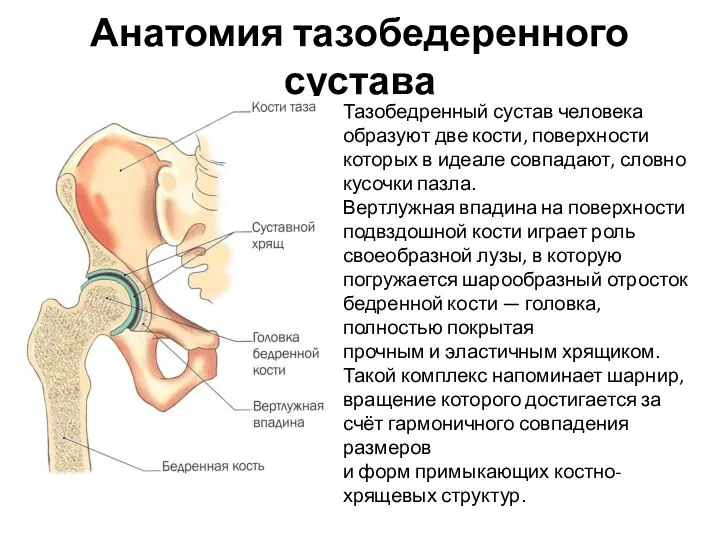
- 41. Анатомия тазобедеренного сустава Тазобедренный сустав человека образуют две кости, поверхности которых в идеале совпадают, словно кусочки
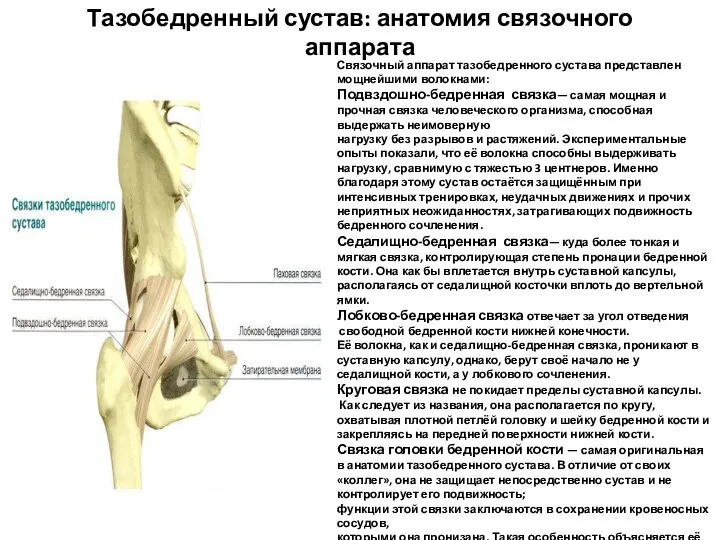
- 42. Тазобедренный сустав: анатомия связочного аппарата Связочный аппарат тазобедренного сустава представлен мощнейшими волокнами: Подвздошно-бедренная связка— самая мощная
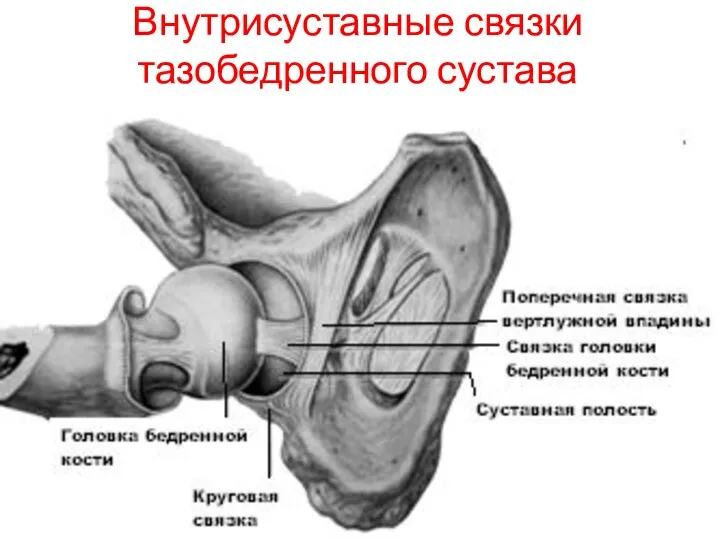
- 43. Внутрисуставные связки тазобедренного сустава
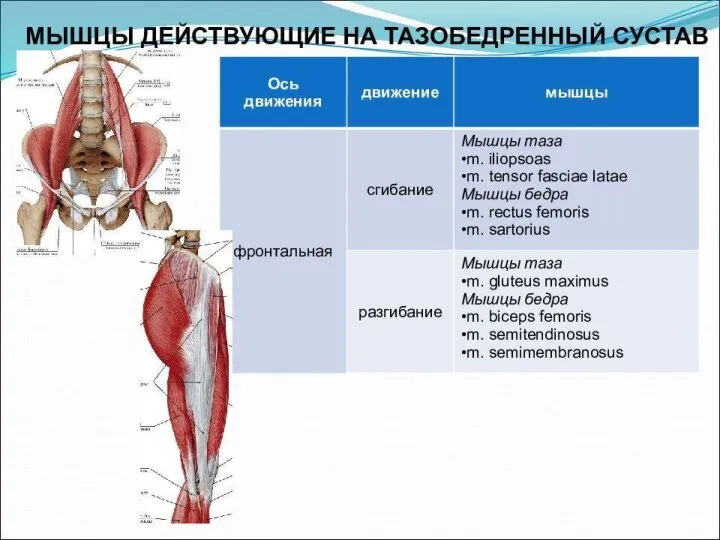
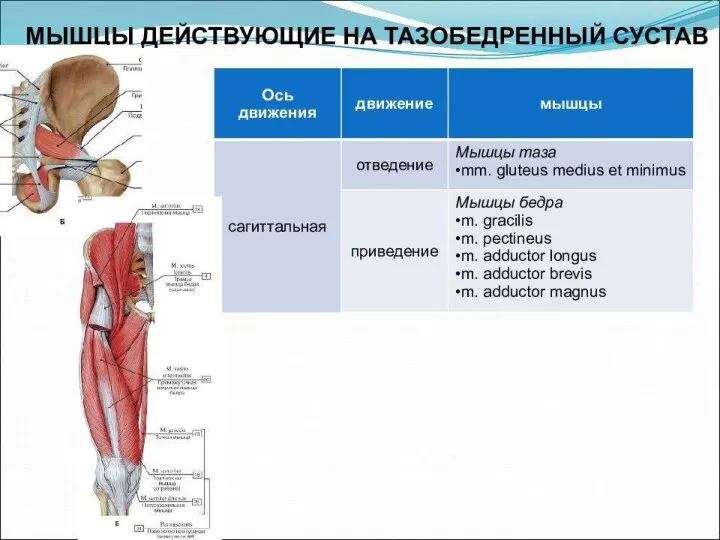
- 44. Анатомические особенности и функции мышечного каркаса тазобедренного сустава Мускулатура тазобедренного сустава представлена волокнами различного рода и
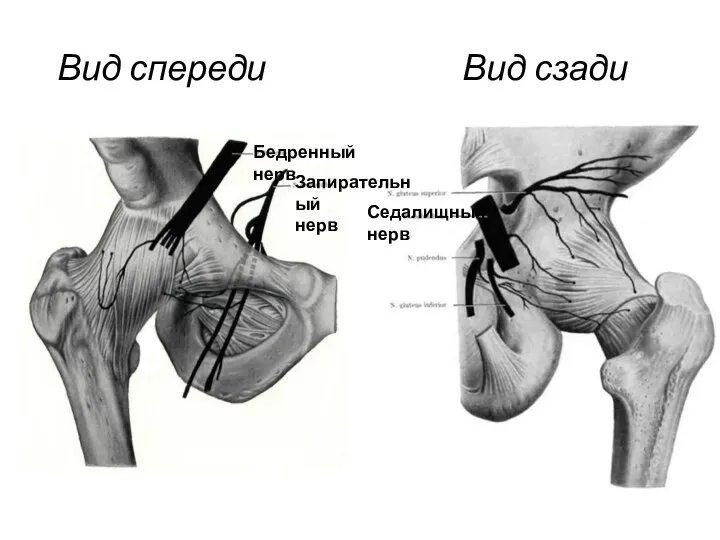
- 48. Нервные волокна, примыкающие к тазобедренному суставу Как и любой сустав организма человека, тазобедренное сочленение не отличается
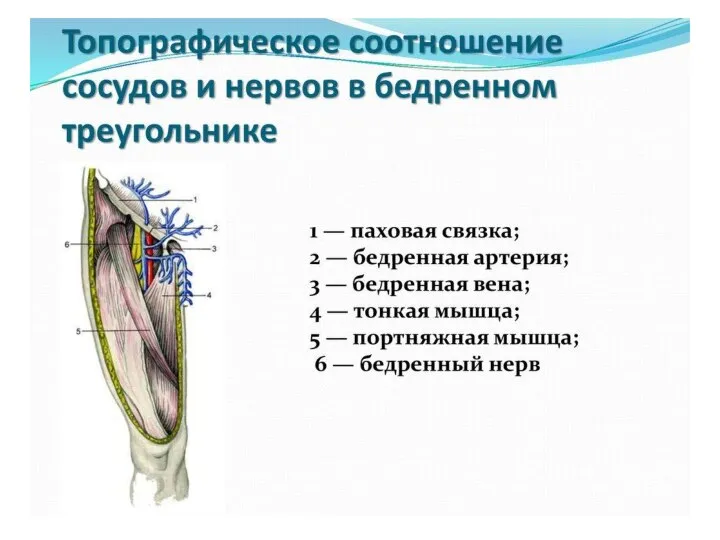
- 49. Вид спереди Вид сзади Бедренный нерв Запирательный нерв Седалищный нерв
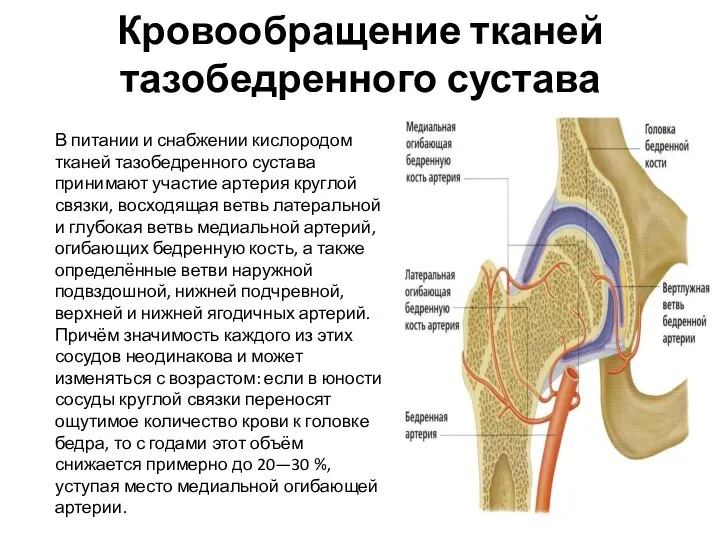
- 50. Кровообращение тканей тазобедренного сустава В питании и снабжении кислородом тканей тазобедренного сустава принимают участие артерия круглой
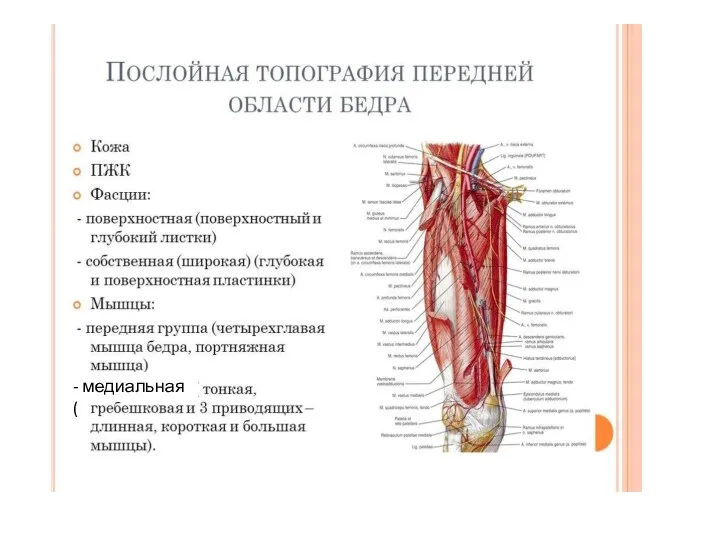
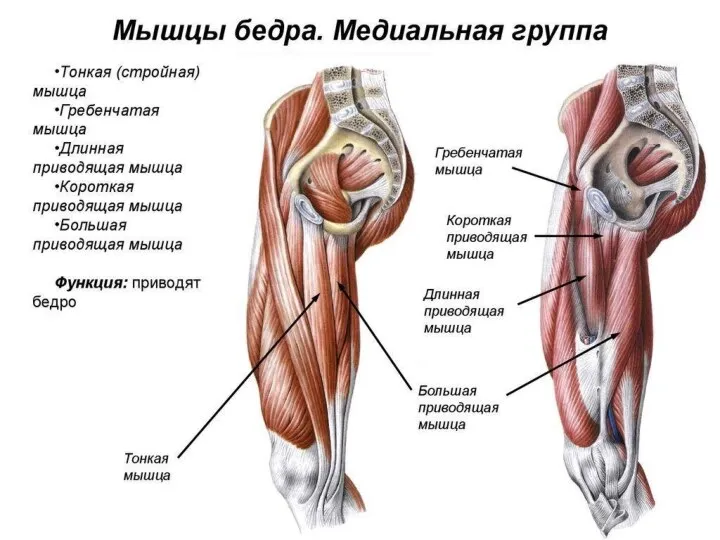
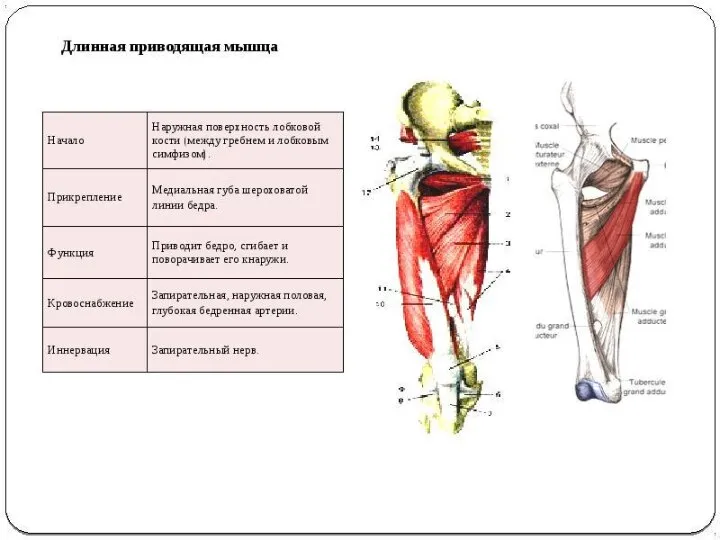
- 52. - медиальная (
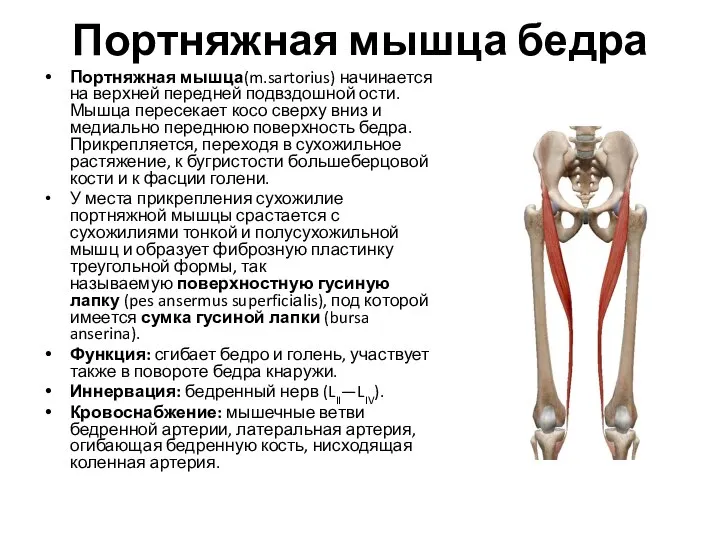
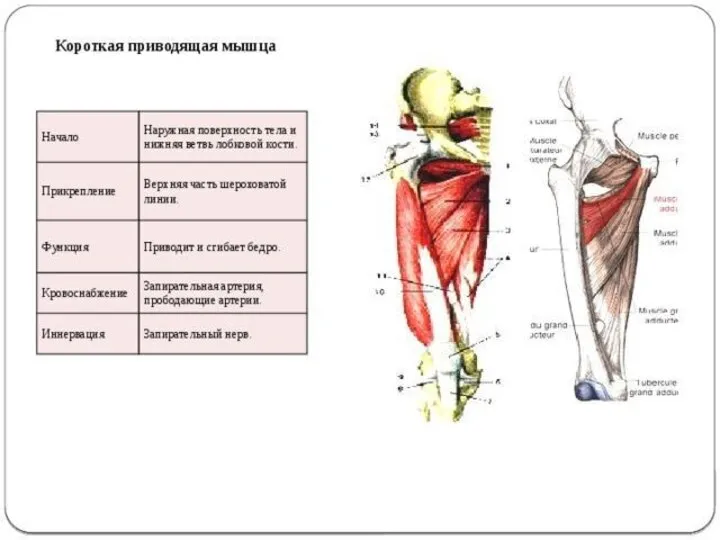
- 54. Портняжная мышца бедра Портняжная мышца(m.sartorius) начинается на верхней передней подвздошной ости. Мышца пересекает косо сверху вниз
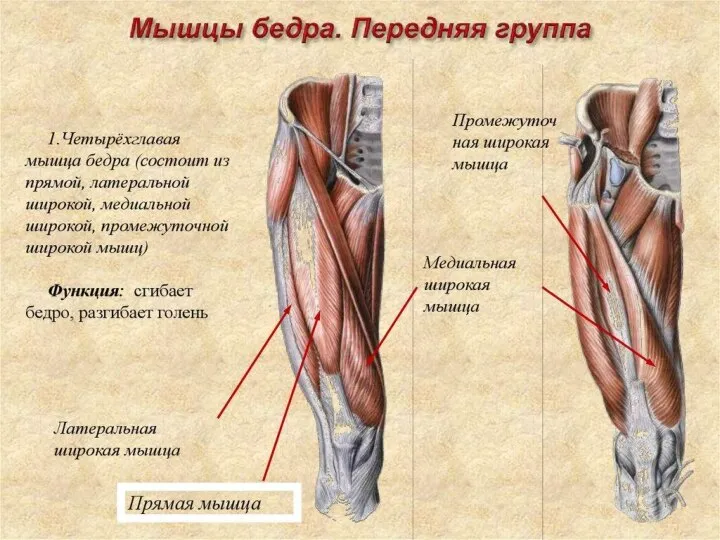
- 55. Четырехглавая мышца бедра Четырехглавая мышца бедра (m.quadriceps femoris) сильная, имеет наибольшую массу среди всех мышц. Состоит
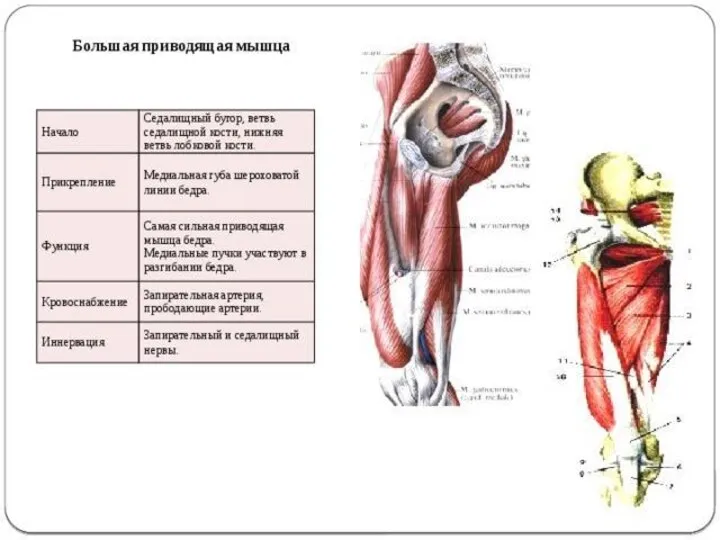
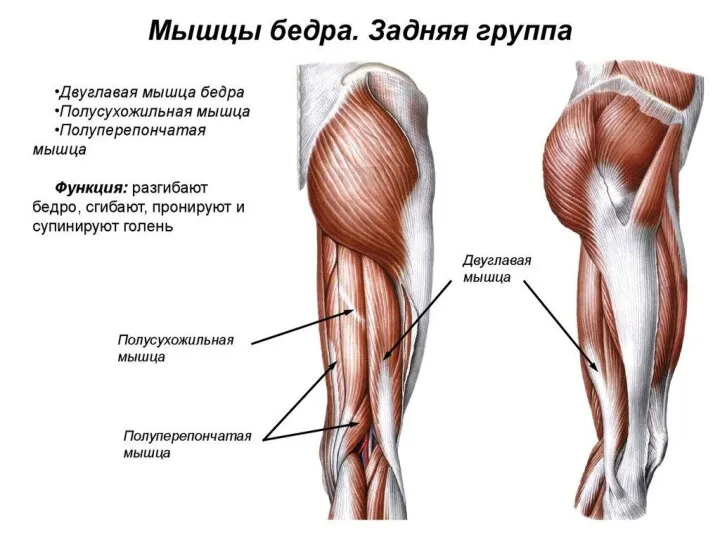
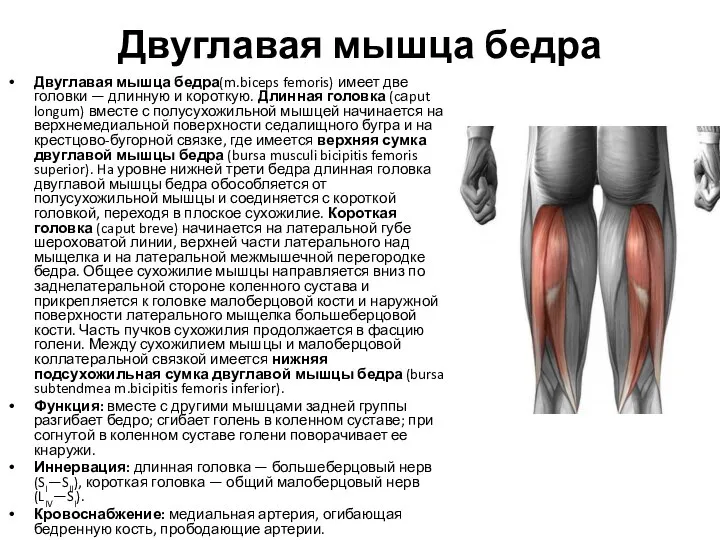
- 65. Двуглавая мышца бедра Двуглавая мышца бедра(m.biceps femoris) имеет две головки — длинную и короткую. Длинная головка
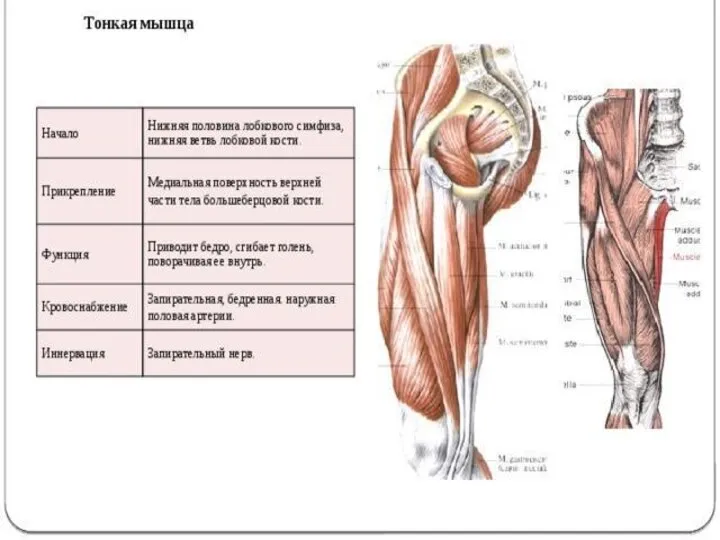
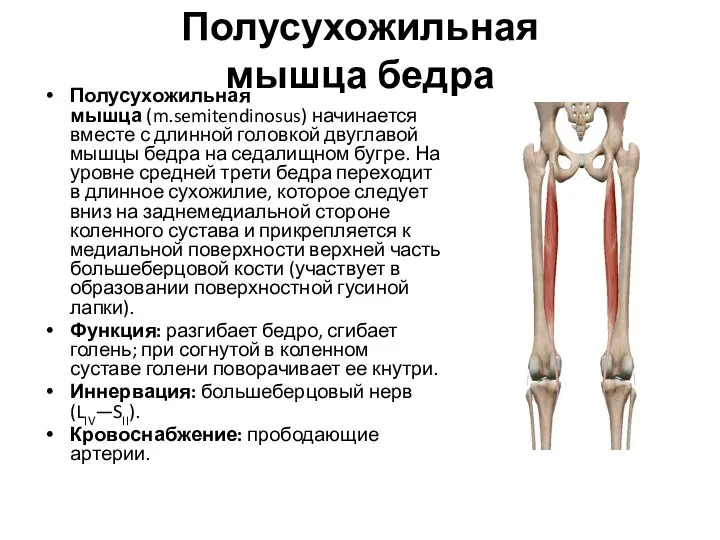
- 66. Полусухожильная мышца бедра Полусухожильная мышца (m.semitendinosus) начинается вместе с длинной головкой двуглавой мышцы бедра на седалищном
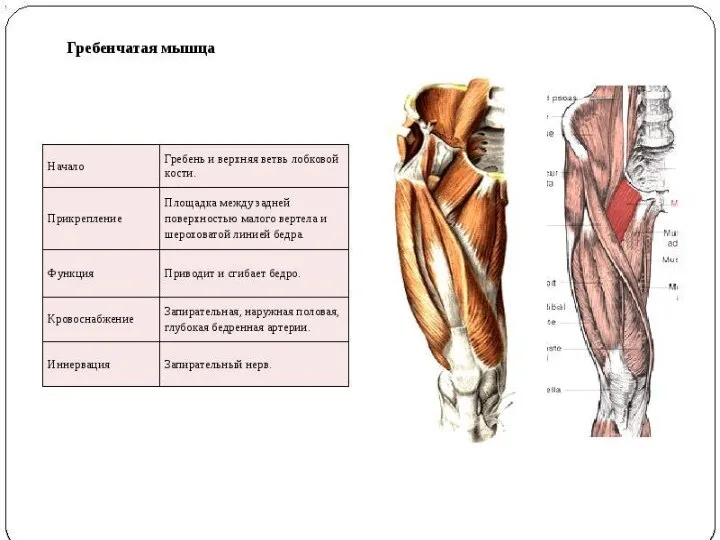
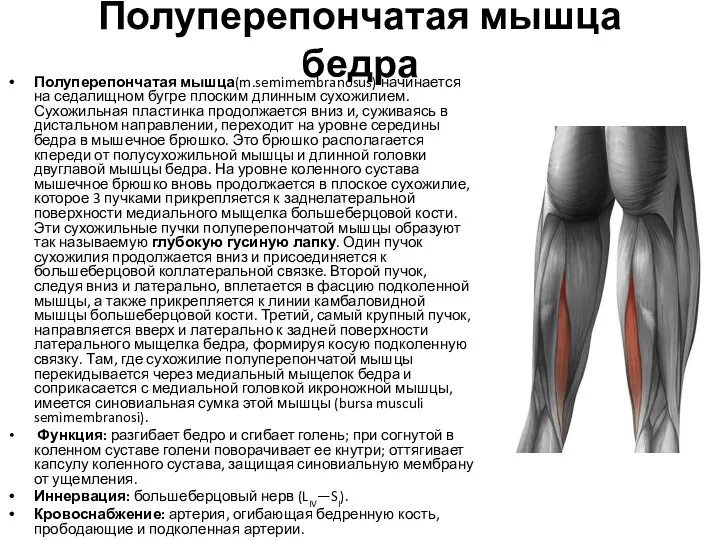
- 67. Полуперепончатая мышца бедра Полуперепончатая мышца(m.semimembranosus) начинается на седалищном бугре плоским длинным сухожилием. Сухожильная пластинка продолжается вниз
- 68. (тезисно)
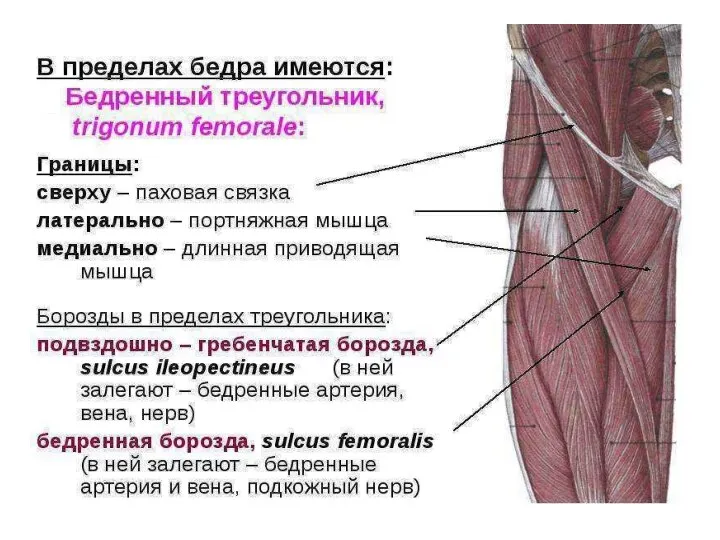
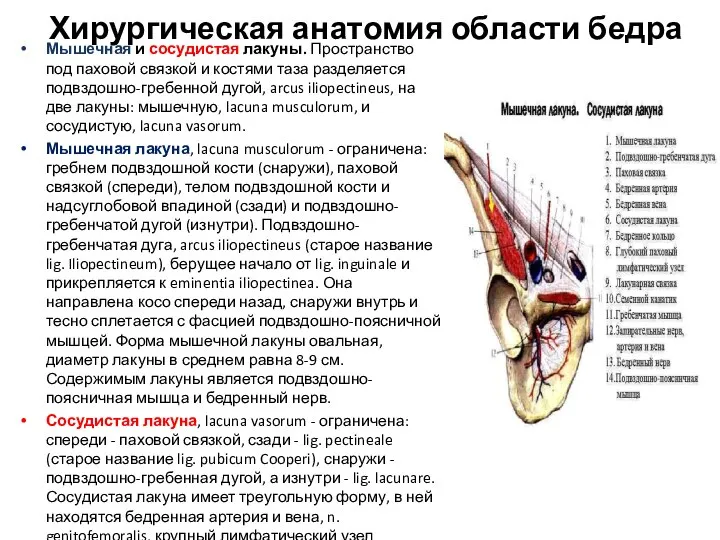
- 72. Хирургическая анатомия области бедра Мышечная и сосудистая лакуны. Пространство под паховой связкой и костями таза разделяется
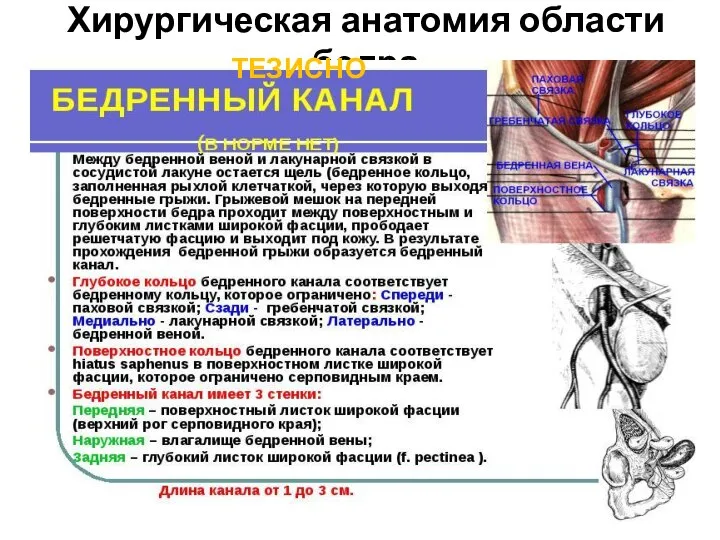
- 73. Хирургическая анатомия области бедра Бедренный канал, canalis femoralis - находится в сосудистой лакуне под медиальным отделом
- 74. Хирургическая анатомия области бедра ТЕЗИСНО
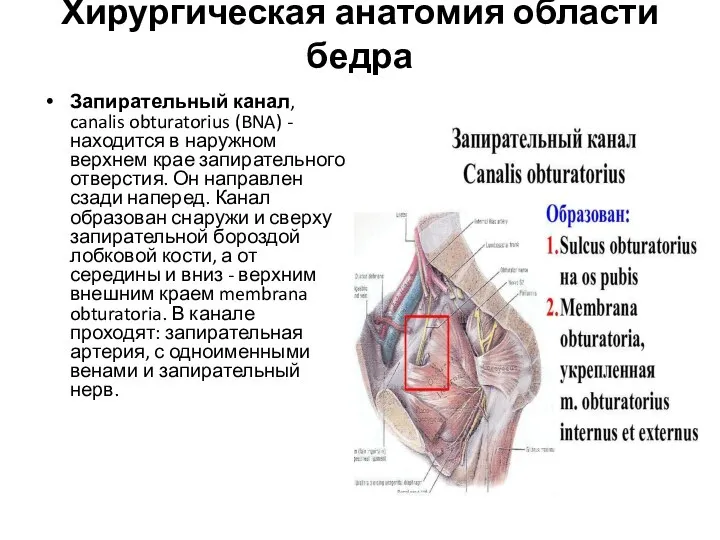
- 76. Хирургическая анатомия области бедра Запирательный канал, canalis obturatorius (BNA) - находится в наружном верхнем крае запирательного
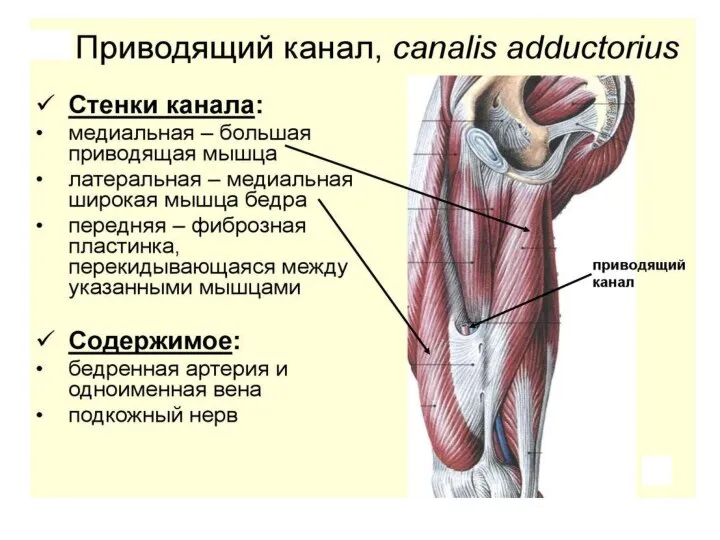
- 77. Хирургическая анатомия области бедра Приводящий канал, canalis adductorius (бедренно-подколенный, или Гунтеров канал) - соединяет переднюю поверхность
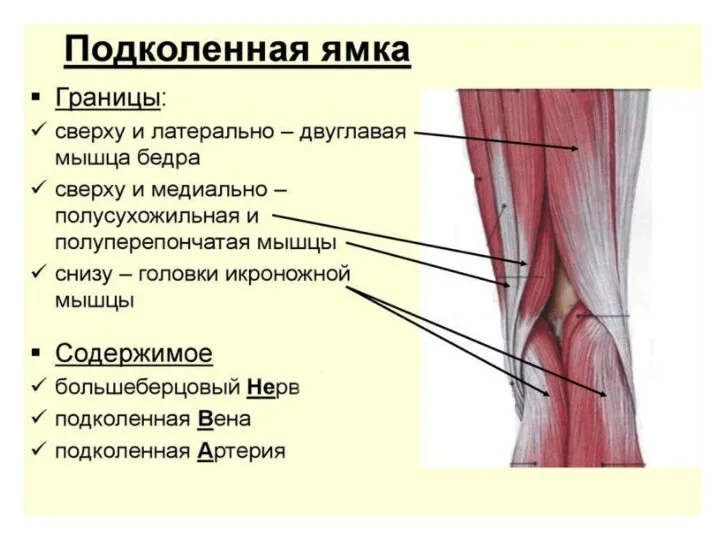
- 79. Подколенная ямка Подколенная ямка, fossa poplitea - имеет ромбовидную форму, верхние стороны ромба более длинные чем
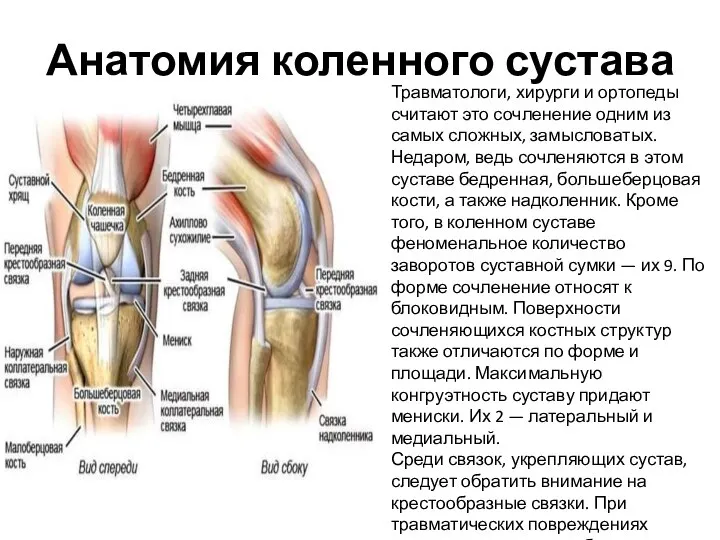
- 81. Анатомия коленного сустава Травматологи, хирурги и ортопеды считают это сочленение одним из самых сложных, замысловатых. Недаром,
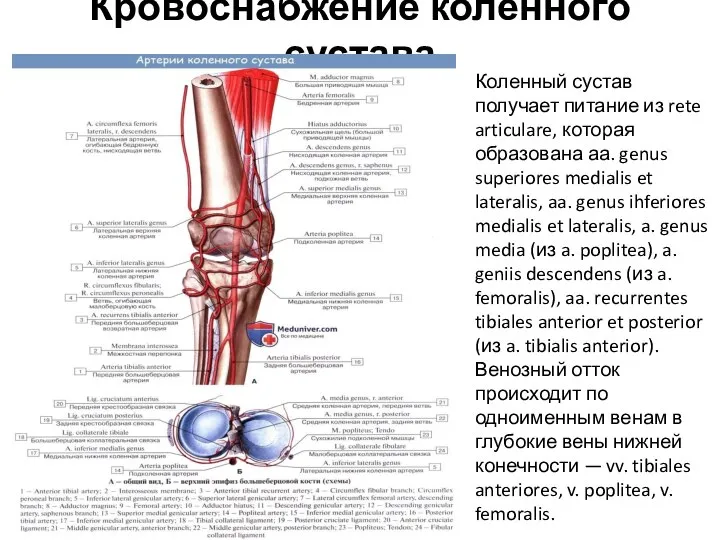
- 84. Кровоснабжение коленного сустава Коленный сустав получает питание из rete articulare, которая образована аа. genus superiores medialis
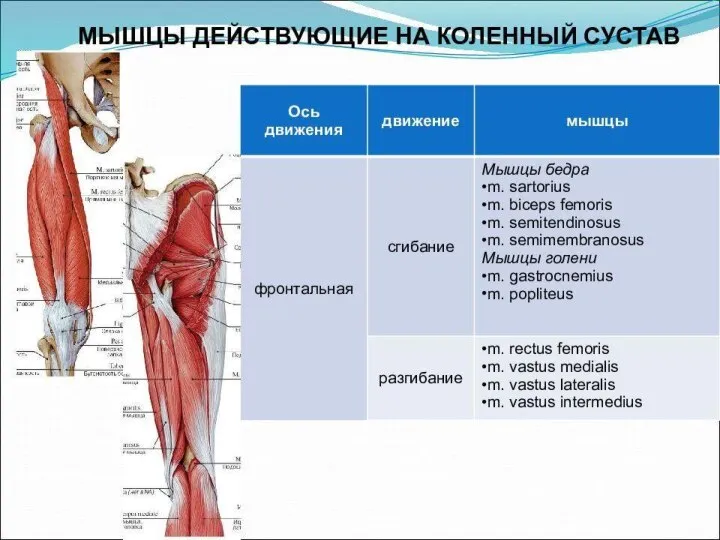
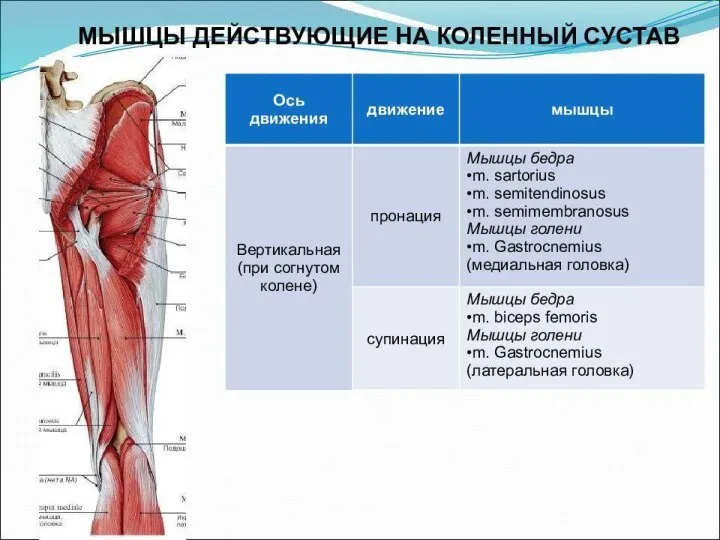
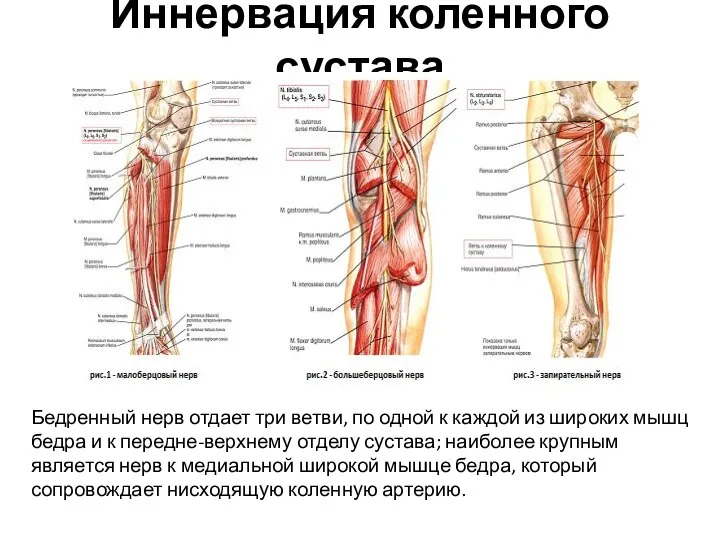
- 85. Иннервация коленного сустава Бедренный нерв отдает три ветви, по одной к каждой из широких мышц бедра
- 86. Общий малоберцовый нерв отдает: 1] латеральный верхний коленный нерв: нисходит в подколенную ямку и иннервирует верхне-латеральный
- 87. Большеберцовый нерв отдает: 1] медиальный верхний коленный нерв, который с медиальной стороны огибает бедренную кость, проходит
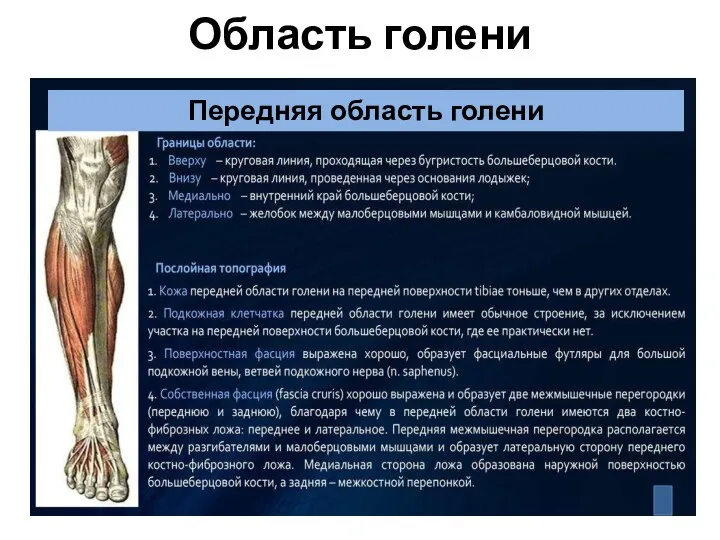
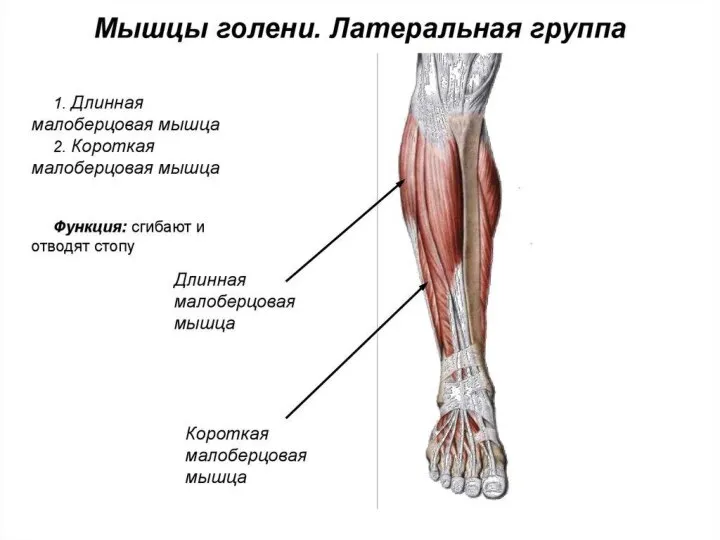
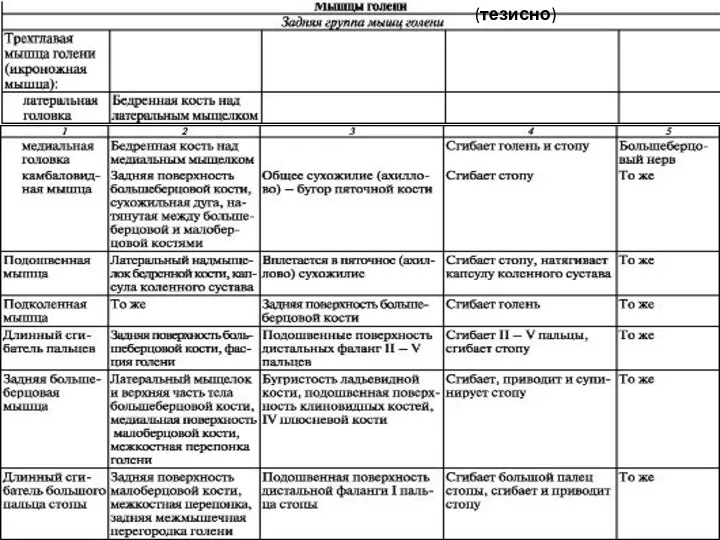
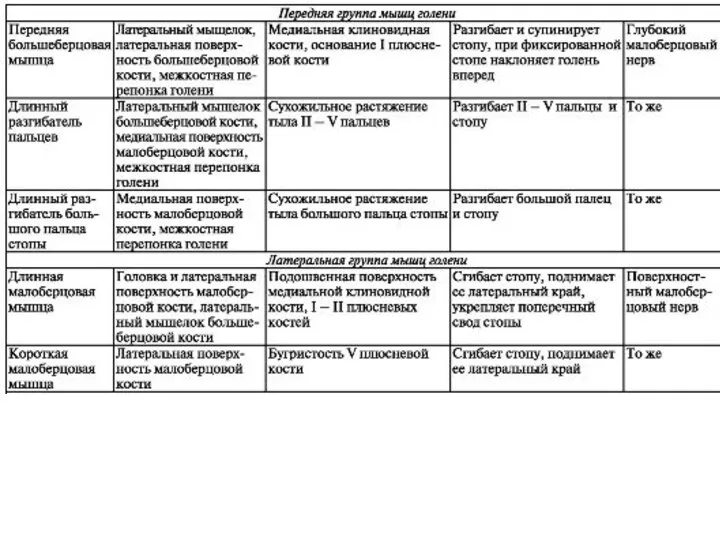
- 88. Область голени Передняя область голени
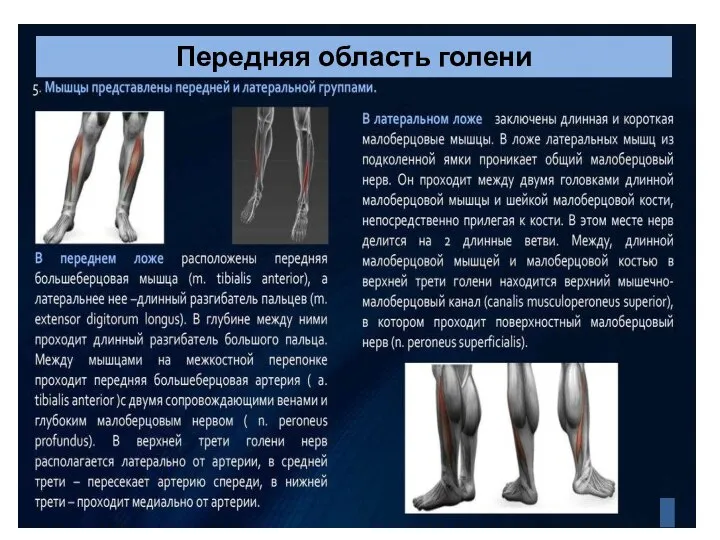
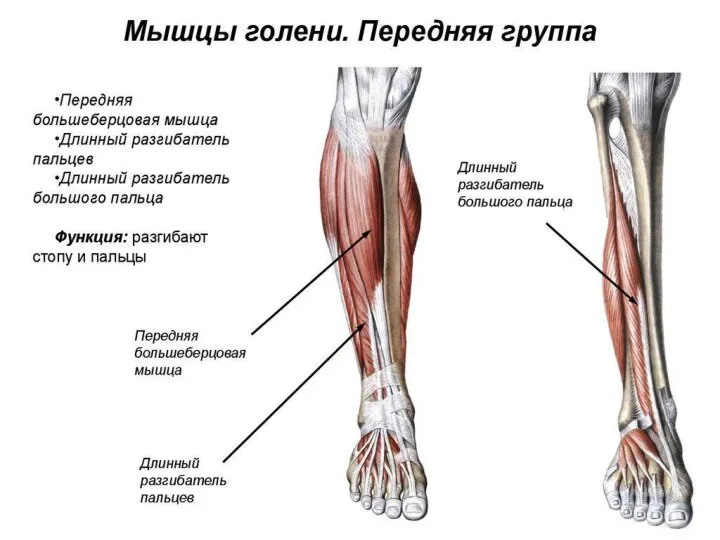
- 89. Передняя область голени
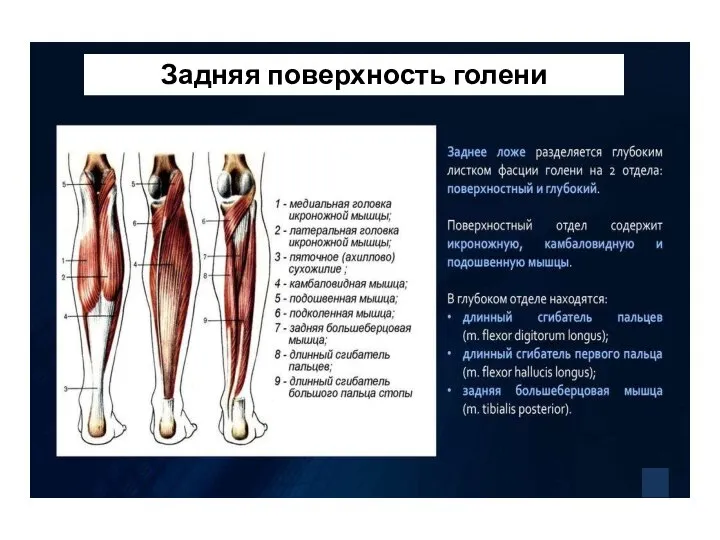
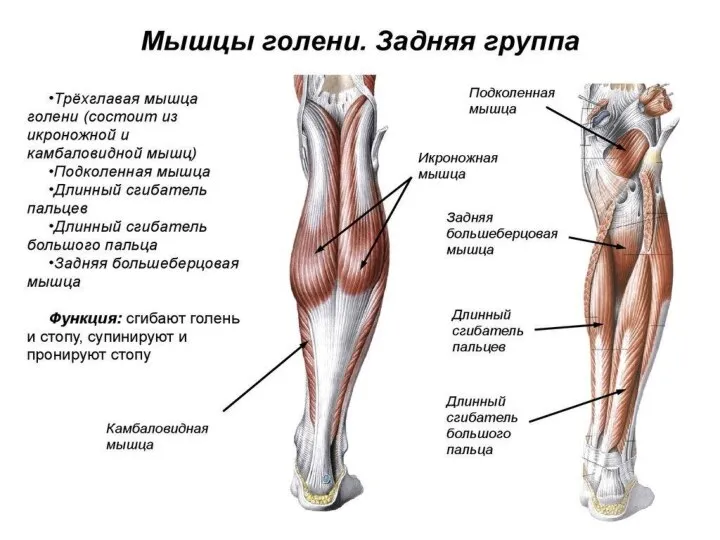
- 92. Задняя поверхность голени
- 93. Задняя поверхность голени
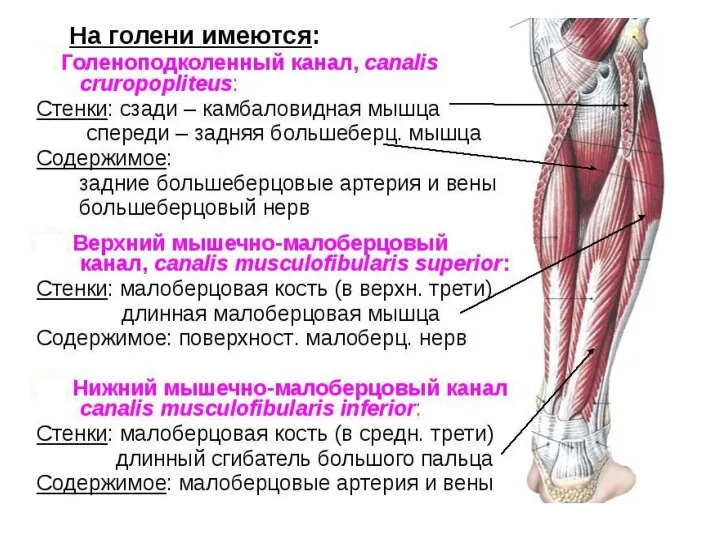
- 96. Голено-подколенный канал Голено-подколенный канал, canalis cruropopliteus (канал Грубера) - занимает промежуток между поверхностной и глубокой группой
- 97. Нижний мышечно-малоберцовый канал, canalis musculoperoneus inferior - отходит от голено-подколенного канала в средней трети голени в
- 98. (тезисно)
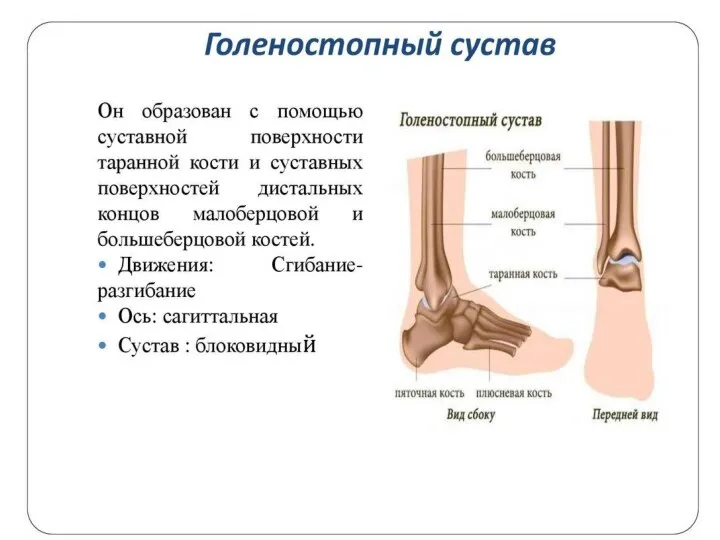
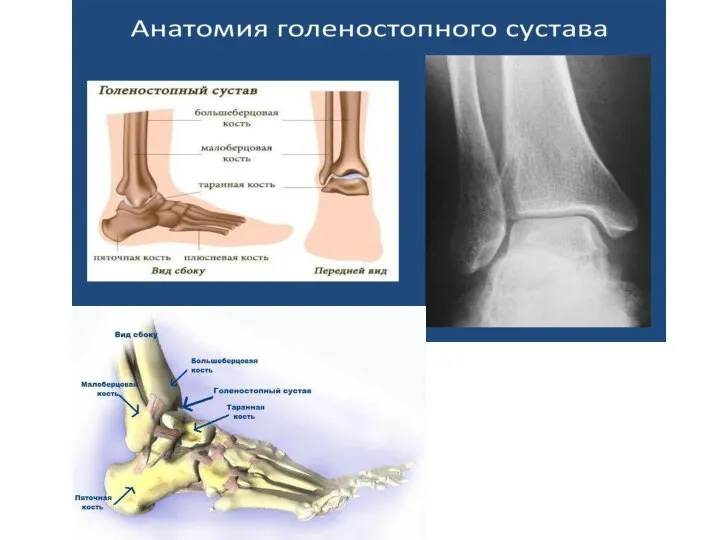
- 102. Голеностопный сустав
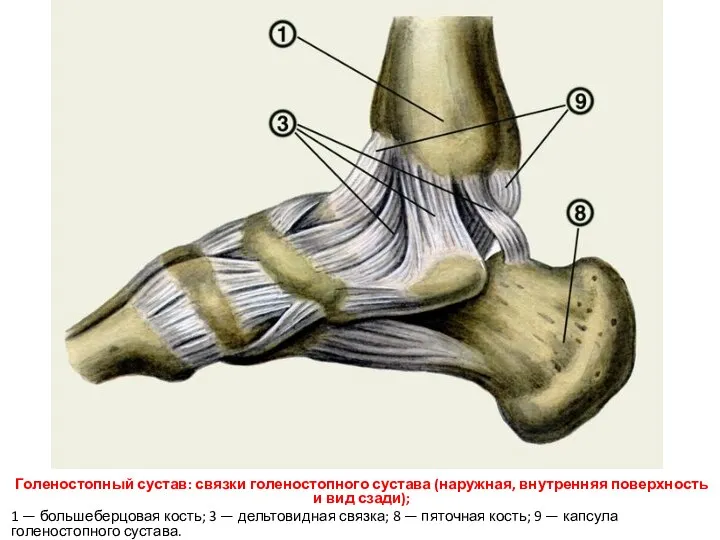
- 104. Голеностопный сустав: связки голеностопного сустава (наружная, внутренняя поверхность и вид сзади); 1 — большеберцовая кость; 3
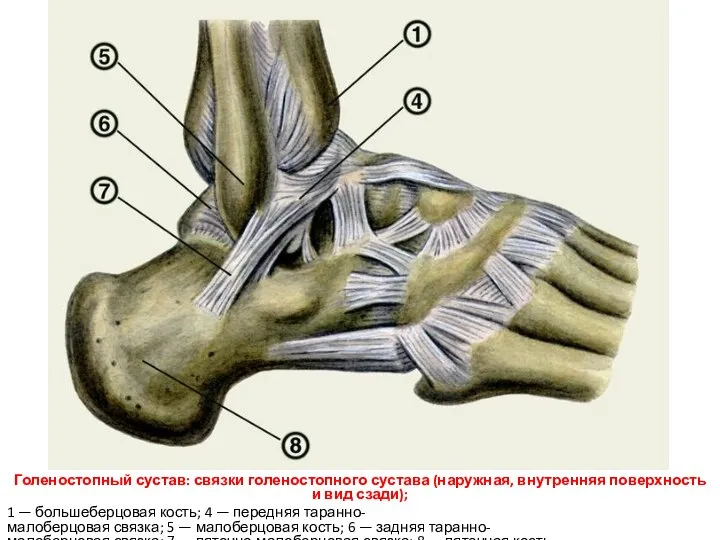
- 105. Голеностопный сустав: связки голеностопного сустава (наружная, внутренняя поверхность и вид сзади); 1 — большеберцовая кость; 4
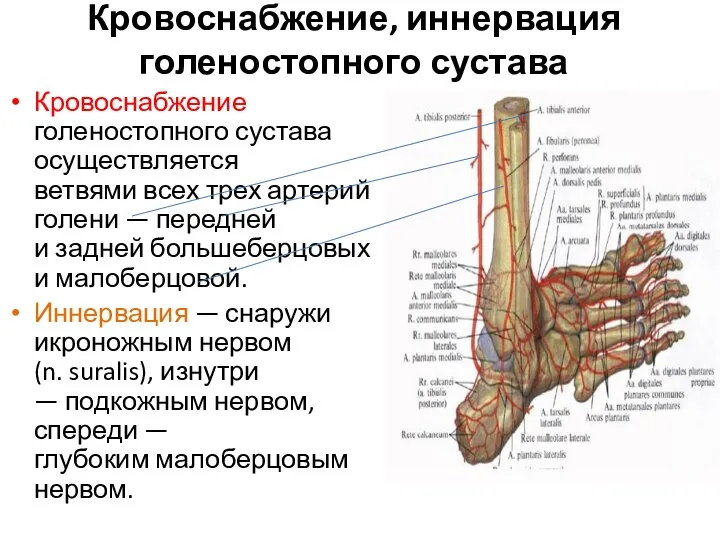
- 108. Кровоснабжение, иннервация голеностопного сустава Кровоснабжение голеностопного сустава осуществляется ветвями всех трех артерий голени — передней и
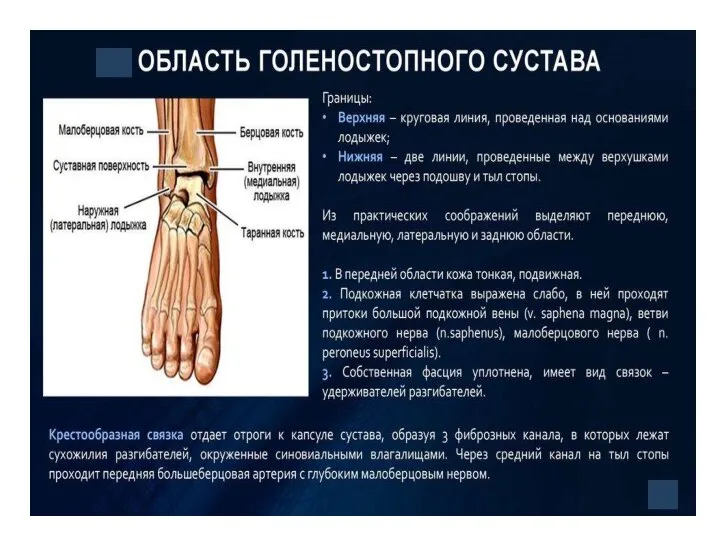
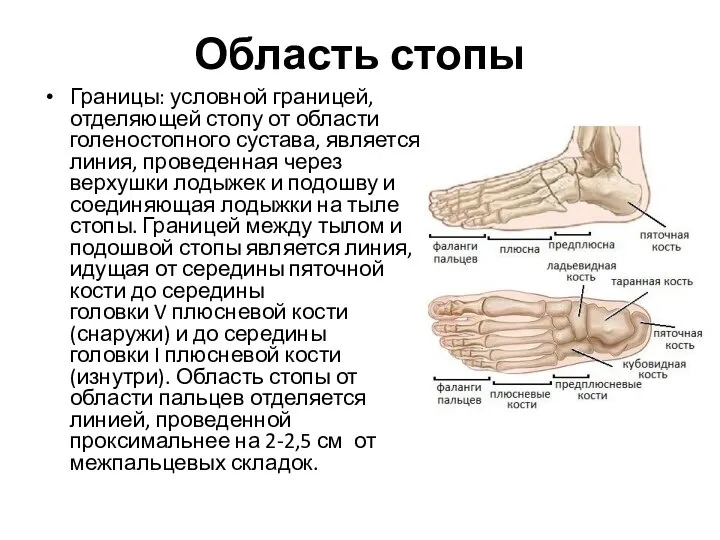
- 109. Область стопы Границы: условной границей, отделяющей стопу от области голеностопного сустава, является линия, проведенная через верхушки
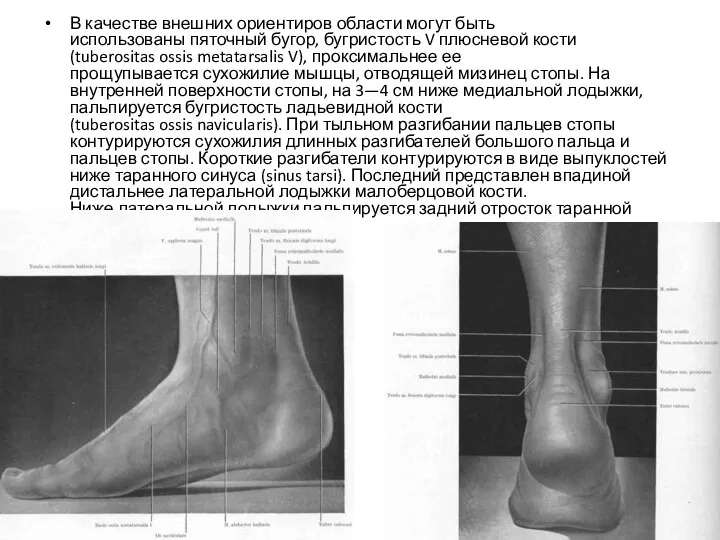
- 110. В качестве внешних ориентиров области могут быть использованы пяточный бугор, бугристость V плюсневой кости (tuberositas ossis
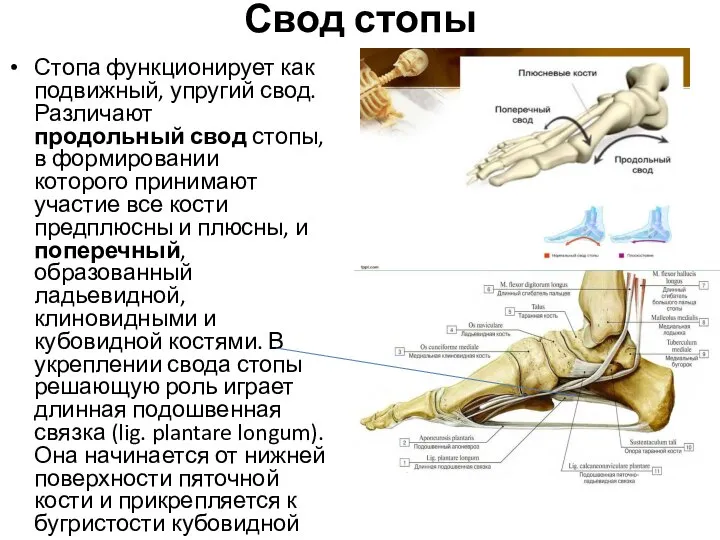
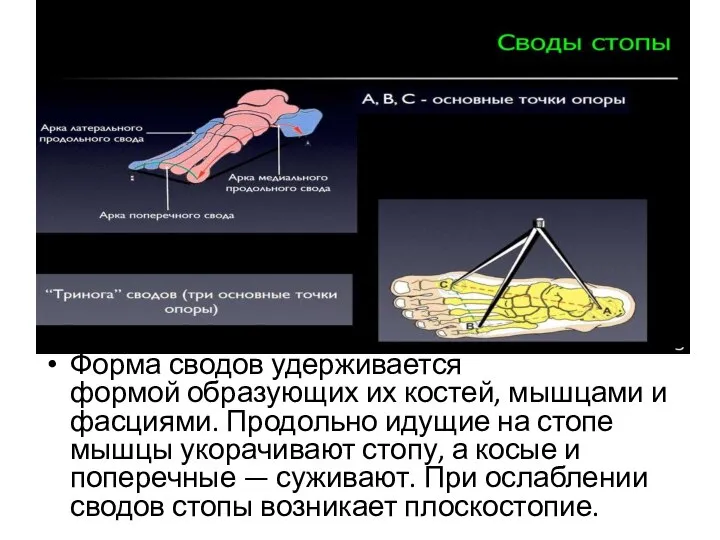
- 111. Свод стопы Стопа функционирует как подвижный, упругий свод. Различают продольный свод стопы, в формировании которого принимают
- 112. Форма сводов удерживается формой образующих их костей, мышцами и фасциями. Продольно идущие на стопе мышцы укорачивают
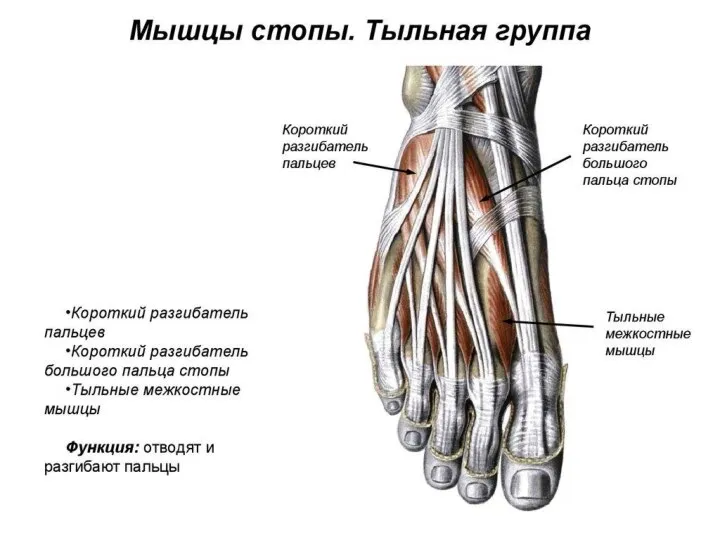
- 113. Тыл стопы (dorsum pedis) Слои. Кожа этой области тонкая и легко подвергается повреждениям (потертости, ссадины и
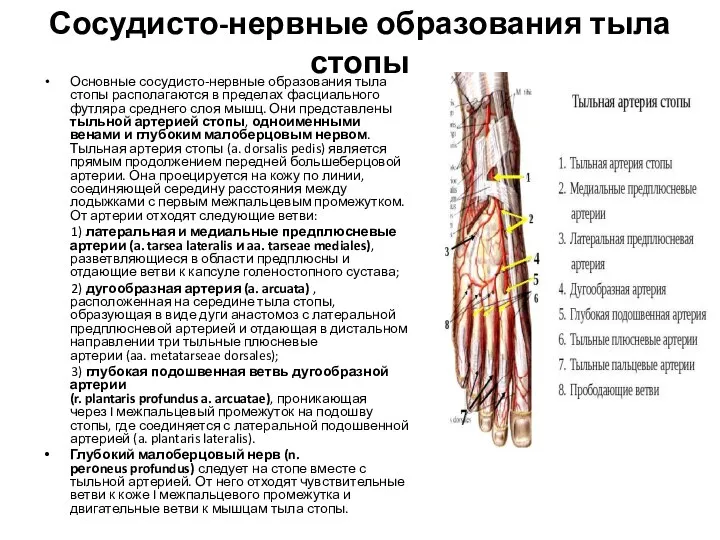
- 115. Сосудисто-нервные образования тыла стопы Основные сосудисто-нервные образования тыла стопы располагаются в пределах фасциального футляра среднего слоя
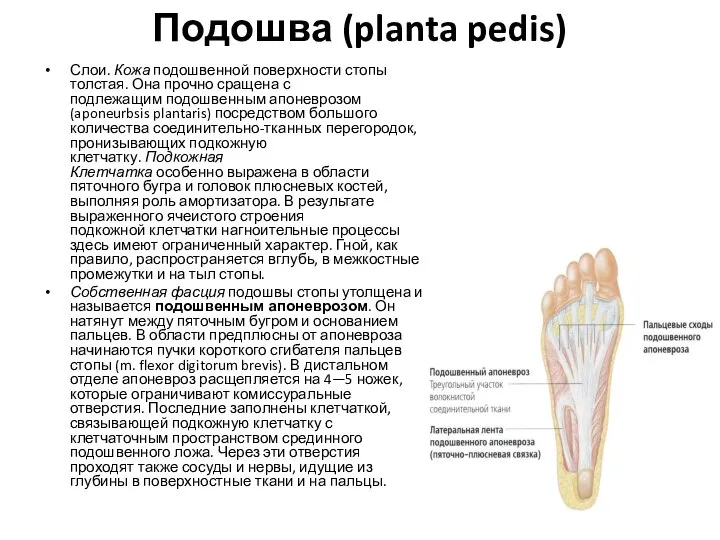
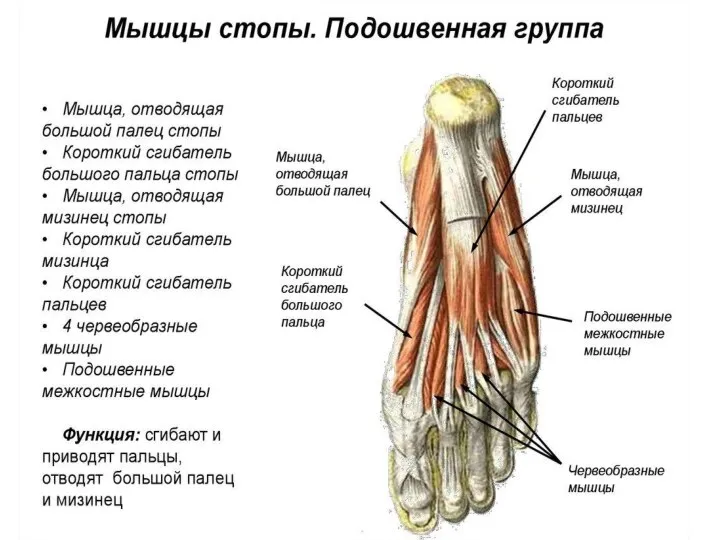
- 116. Подошва (planta pedis) Слои. Кожа подошвенной поверхности стопы толстая. Она прочно сращена с подлежащим подошвенным апоневрозом
- 117. Мышечно-фасциальные ложа подошвы Подапоневротическое пространство посредством проникающих в глубину перегородок делится на три мышечно-фасциальных ложа: срединное,
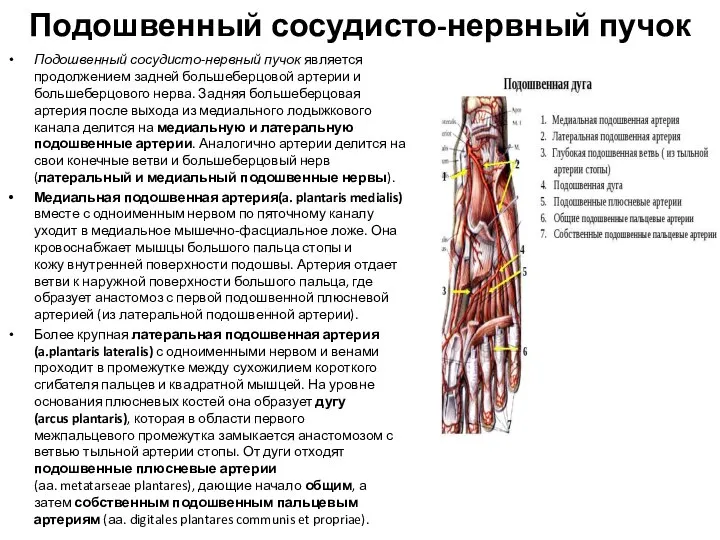
- 119. Подошвенный сосудисто-нервный пучок Подошвенный сосудисто-нервный пучок является продолжением задней большеберцовой артерии и большеберцового нерва. Задняя большеберцовая
- 120. (тезисно)
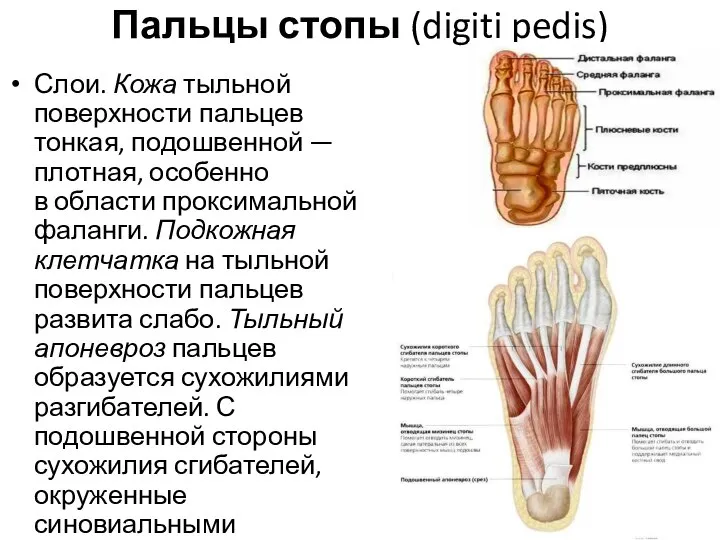
- 122. Пальцы стопы (digiti pedis) Слои. Кожа тыльной поверхности пальцев тонкая, подошвенной — плотная, особенно в области
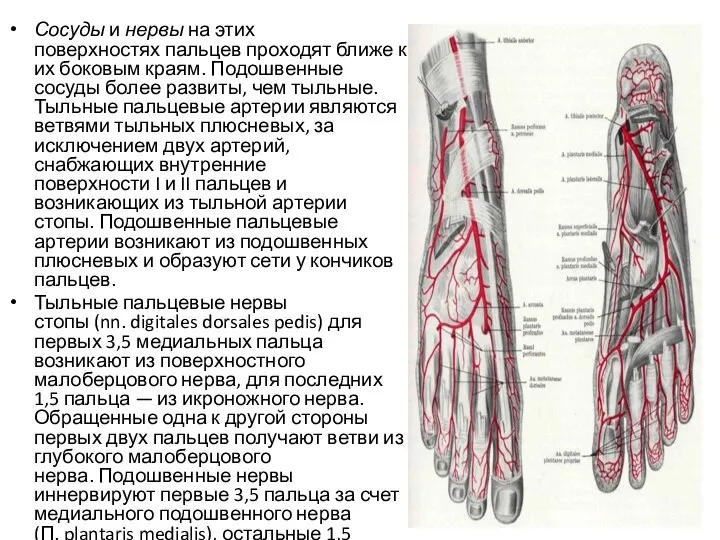
- 123. Сосуды и нервы на этих поверхностях пальцев проходят ближе к их боковым краям. Подошвенные сосуды более
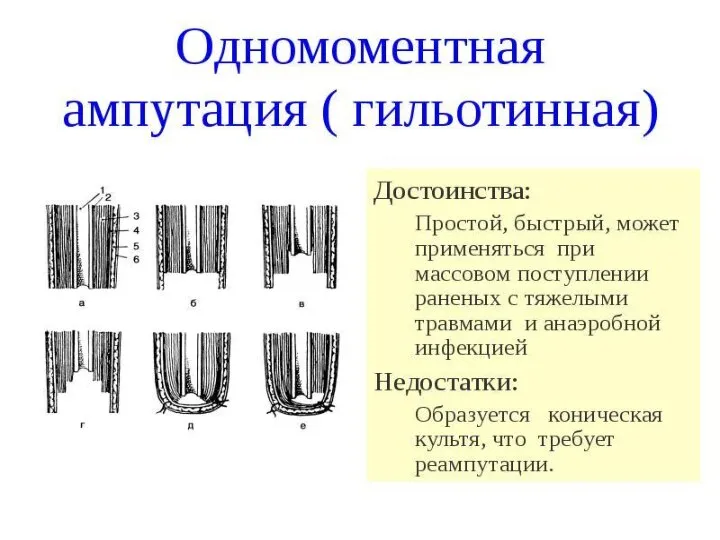
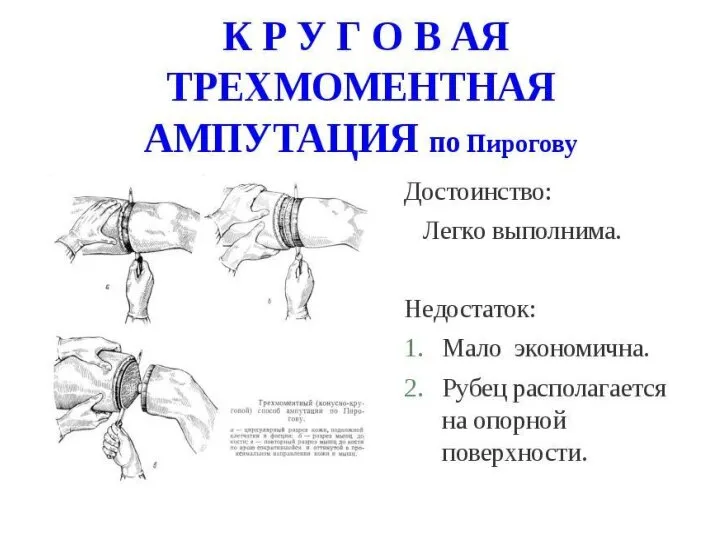
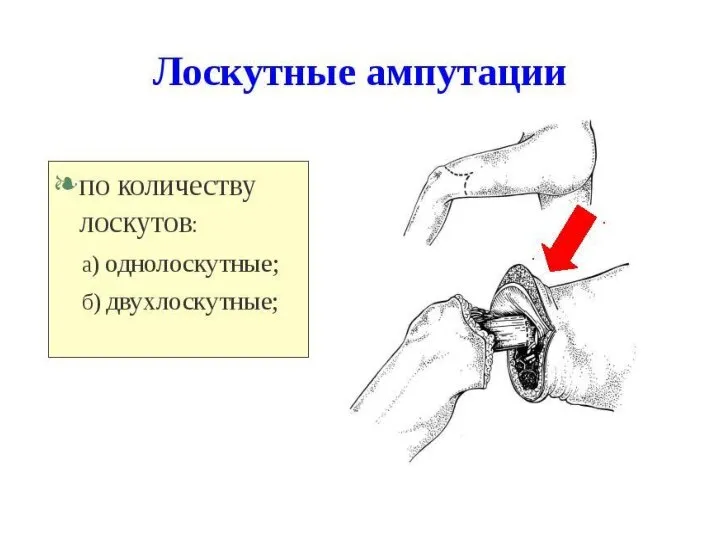
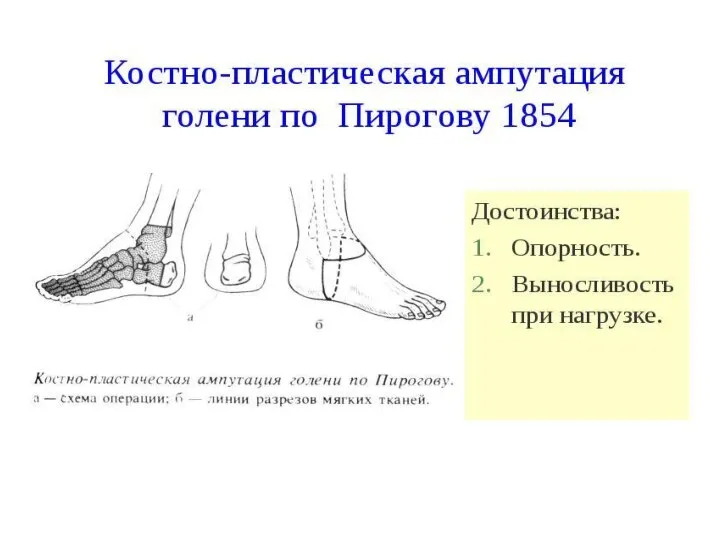
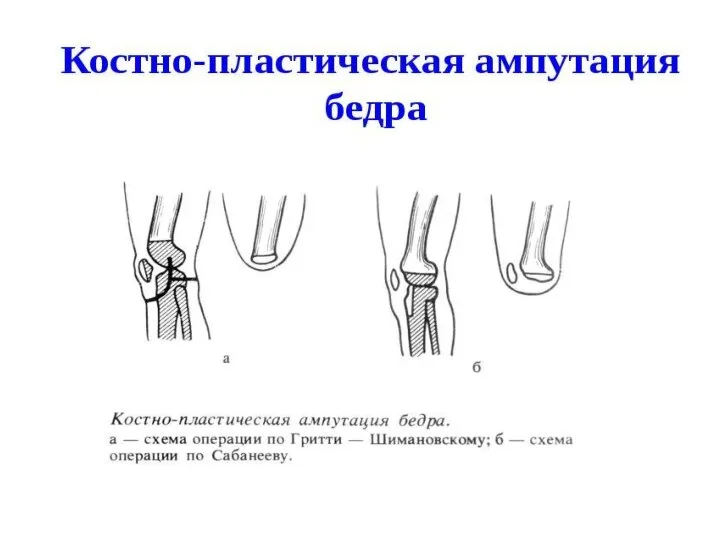
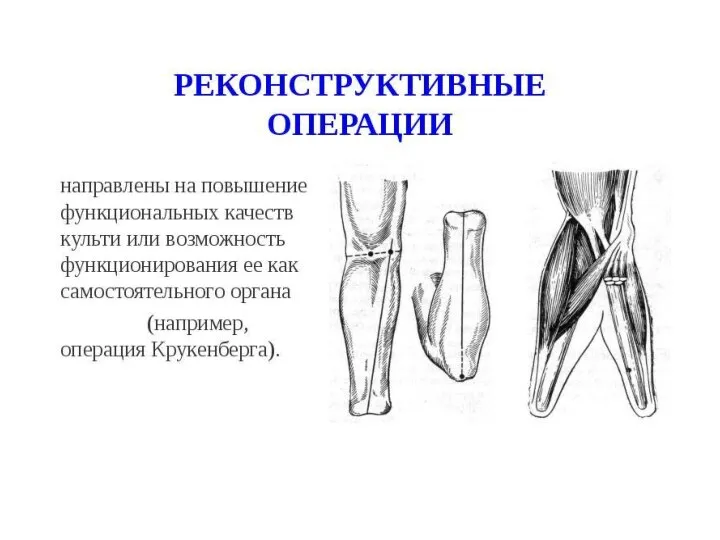
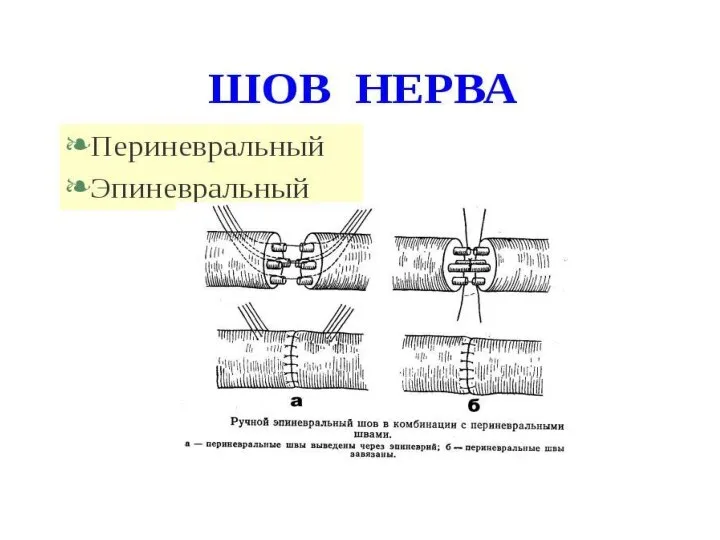
- 124. Ампутации и экзартикуляции нижних конечностей
- 174. Ситуационные задачи 1) У больной К., 70 лет, развился постинъекционный абсцесс в толще правой большой ягодичной
- 175. 2) Объясните, в какой квадрант ягодичной области производят внутримышечные инъекции? Почему? Опишите методики определения квадранта области,
- 176. 3) Одним из симптомов, указывающим на травму тазобедренного сустава и перелом бедра является смещение верхушки большого
- 177. 4) Больному К., 42 лет, планируется пункция и катетеризация бедренной артерии по способу Сельдингера для проведения
- 178. 5) Бедренный канал (высота 1-2 см) формируется при бедренной грыже. Назовите стенки бедренного канала. Какую стенку
- 179. 6) При флегмоне среднего фасциального ложа подошвы у больного образовался затек гноя в глубокое пространство задней
- 180. 7) В травмпункт обратился больной по поводу резаной кожной раны подошвы: на берегу реки левой ногой
- 181. 8) У больной Я., 17 лет, тромбэмболия подколенной артерии (осложнение порока митрального клапана ревматической этиологии). Хирург
- 182. Ответы к ситуационным задачам 1) Большая ягодичная мышца посредством отростков ягодичной фасции разделена на камеры, вследствие
- 183. 2) Верхний латеральный. Отсутствуют сосудисто-нервные пучки. Первая методика: горизонтальной линией, проведенной через большой вертел, и вертикальной
- 184. 3) Линия, соединяющая верхнюю переднюю подвздошную ость с верхушкой седалищного бугра при слегка согнутом бедре в
- 185. 4) На 2 см медиально от середины паховой связки (точка определения пульса на бедренной артерии). Бедренная
- 186. 5) Стенки бедренного канала: передняя – серповидный край широкой фасции (поверхностный листок широкой фасции бедра); заднемедиальная
- 187. 6) Среднее фасциальное ложе подошвы→подошвенный канал (проксимальная часть среднего фасциального ложа) →пяточный канал →медиальный лодыжковый канал
- 188. 7) Для обеспечения лучшего заживления раны, перед её ушиванием, рекомендуется иссечь выбухающую подкожную клетчатку по краю
- 189. 8) При непрямой (ретроградной) эмболэктомии тромб из труднодоступной артерии удаляют через поверхностно расположенную артерию. Тромб из
- 191. Скачать презентацию















![Общий малоберцовый нерв отдает: 1] латеральный верхний коленный нерв: нисходит в подколенную](/_ipx/f_webp&q_80&fit_contain&s_1440x1080/imagesDir/jpg/977640/slide-85.jpg)
![Большеберцовый нерв отдает: 1] медиальный верхний коленный нерв, который с медиальной стороны](/_ipx/f_webp&q_80&fit_contain&s_1440x1080/imagesDir/jpg/977640/slide-86.jpg)































































 Фармакодинамика
Фармакодинамика Жатыр артериясының эмболизациясынан (ЖАЭ) кейінгі ауырсыну және қабыну реакциясына дексаметазонның әсерін анықтау
Жатыр артериясының эмболизациясынан (ЖАЭ) кейінгі ауырсыну және қабыну реакциясына дексаметазонның әсерін анықтау Балалардағы гельминтоздар: аскаридоз, энтеробиоз, тениаринхоз, лямблиоз
Балалардағы гельминтоздар: аскаридоз, энтеробиоз, тениаринхоз, лямблиоз Болезни почек
Болезни почек Меридиан толстой кишки
Меридиан толстой кишки Методические основы патологической анатомии
Методические основы патологической анатомии Александрийская школа
Александрийская школа Нарушения менструального цикла
Нарушения менструального цикла ЗОЖ - здоровый образ жизни
ЗОЖ - здоровый образ жизни Здоровое питание - залог здоровья человека, фундамент его счастья
Здоровое питание - залог здоровья человека, фундамент его счастья Спид — проблема XXI века
Спид — проблема XXI века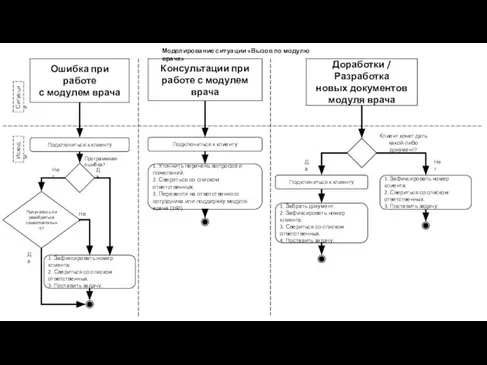 Моделирование ситуации Вызов по модулю врача
Моделирование ситуации Вызов по модулю врача заболевания волос
заболевания волос Лимфатическая и иммунная система
Лимфатическая и иммунная система Тестирование на ВИЧ представителей ключевых групп населения Томской области
Тестирование на ВИЧ представителей ключевых групп населения Томской области Профилактика развития и профилактика осложнений основных стоматологических заболеваний у беременных женщин
Профилактика развития и профилактика осложнений основных стоматологических заболеваний у беременных женщин Особенноси ухода за больными с заболеваниями пищеварительной системы
Особенноси ухода за больными с заболеваниями пищеварительной системы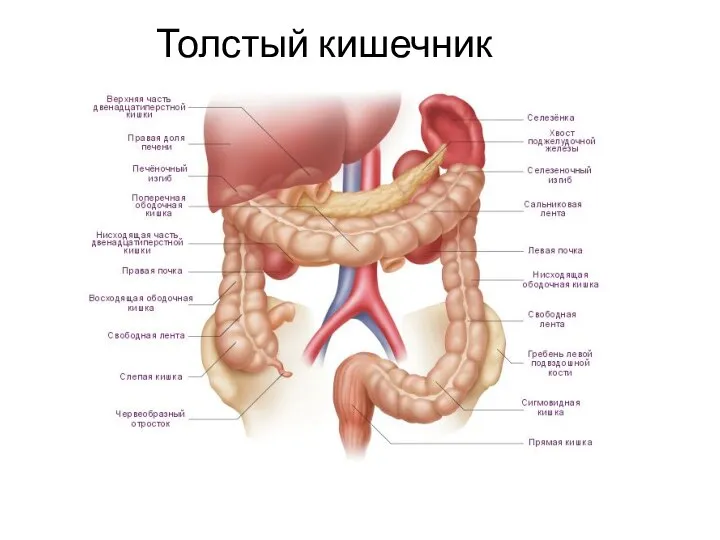 Заболевания и повреждения прямой кишки
Заболевания и повреждения прямой кишки Кровотечі під час вагітності і в пологах
Кровотечі під час вагітності і в пологах Запись вебинара содержащего взгляд кардиолога, невролога и нефролога на ведение пациентов с артериальной гипертензией
Запись вебинара содержащего взгляд кардиолога, невролога и нефролога на ведение пациентов с артериальной гипертензией Аскарида (Ascarіdae)
Аскарида (Ascarіdae)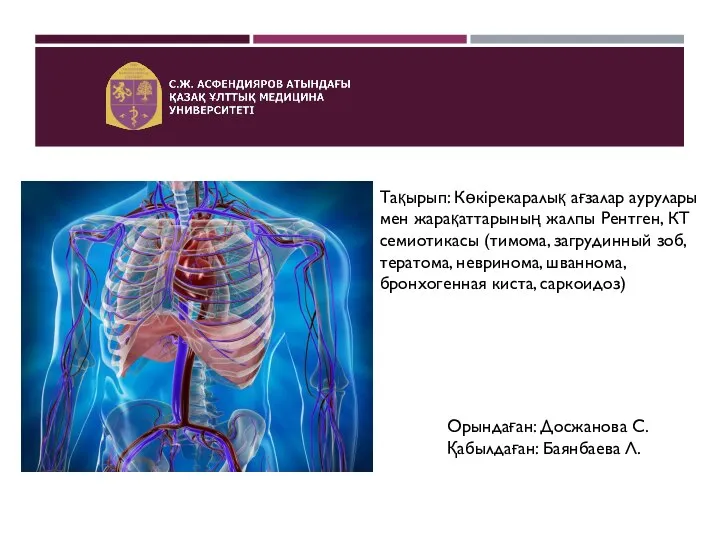 Көкірекаралық ағзалар аурулары мен жарақаттарының жалпы Рентген, КТ семиотикасы
Көкірекаралық ағзалар аурулары мен жарақаттарының жалпы Рентген, КТ семиотикасы Добровольное медицинское страхование в РФ
Добровольное медицинское страхование в РФ Pain in the neck
Pain in the neck Здоровое питание
Здоровое питание Сорбенты, их классификация и применение
Сорбенты, их классификация и применение Капли Фринозол. Стенд
Капли Фринозол. Стенд Диагностика и неотложная помощь при кровотечениях в ранние и поздние сроки беременности
Диагностика и неотложная помощь при кровотечениях в ранние и поздние сроки беременности