Содержание
- 2. Кардиогенный шок (КШ) это состояние системной гипоперфузии тканей вследствие неспособности сердечной мышцы обеспечивать выброс, адекватный потребностям
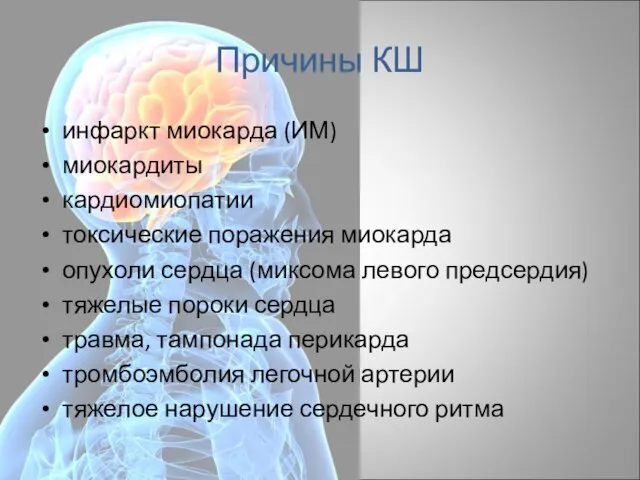
- 3. Причины КШ инфаркт миокарда (ИМ) миокардиты кардиомиопатии токсические поражения миокарда опухоли сердца (миксома левого предсердия) тяжелые
- 4. Причины КШ миокардиальная недостаточность при сепсисе или панкреатите разрыв сухожильных хорд или клапана при эндокардите отторжение
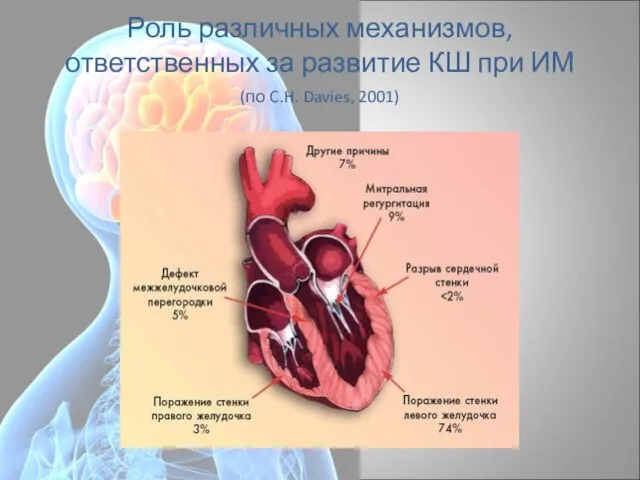
- 5. Роль различных механизмов, ответственных за развитие КШ при ИМ (по C.H. Davies, 2001)
- 6. Факторы возникновения КШ (Knobel E, 2009) возраст > 65 лет MB-КФК > 160 ЕД/л передний ИМ
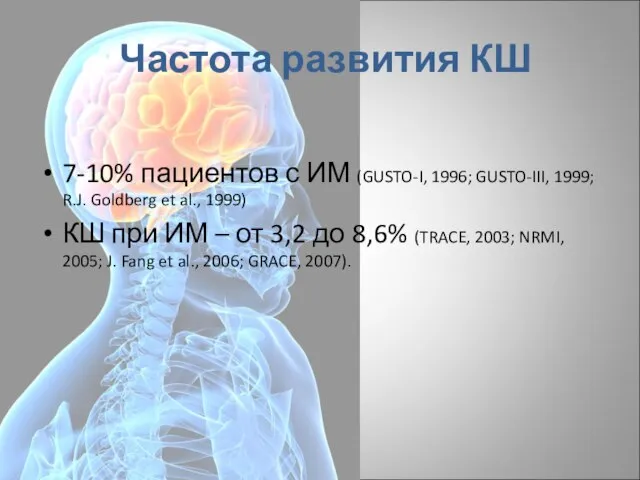
- 7. Частота развития КШ 7-10% пациентов с ИМ (GUSTO-I, 1996; GUSTO-III, 1999; R.J. Goldberg et al., 1999)
- 8. Частота развития КШ Положительная динамика риска КШ, отмеченная за последние несколько лет, четко ассоциировалась с внедрением
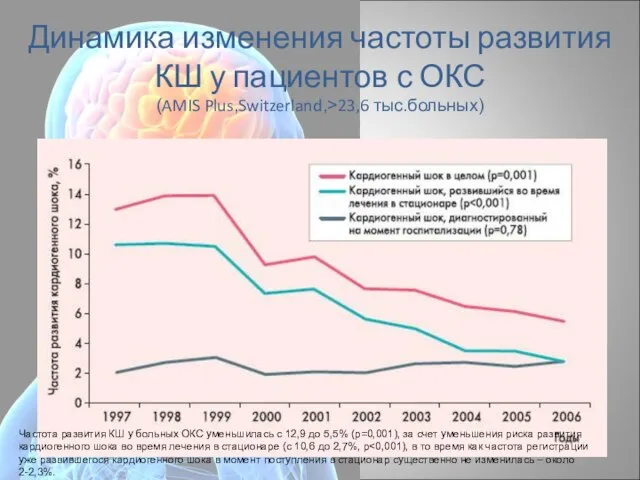
- 9. Динамика изменения частоты развития КШ у пациентов с ОКС (AMIS Plus,Switzerland,>23,6 тыс.больных) Частота развития КШ у
- 10. Летальность при КШ 85-95% (E. Braunwald, 1988). 40-60% (European Society of Cardiology, ESC, 2008) Снизилась с
- 11. Летальность при КШ Увеличение выживаемости пациентов было ассоциировано с удвоением количества ЧКВ, 27,4% в 1995 г.
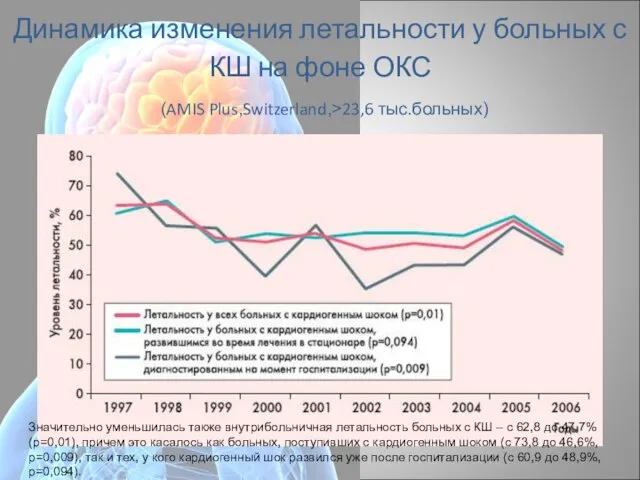
- 12. Динамика изменения летальности у больных с КШ на фоне ОКС (AMIS Plus,Switzerland,>23,6 тыс.больных) Значительно уменьшилась также
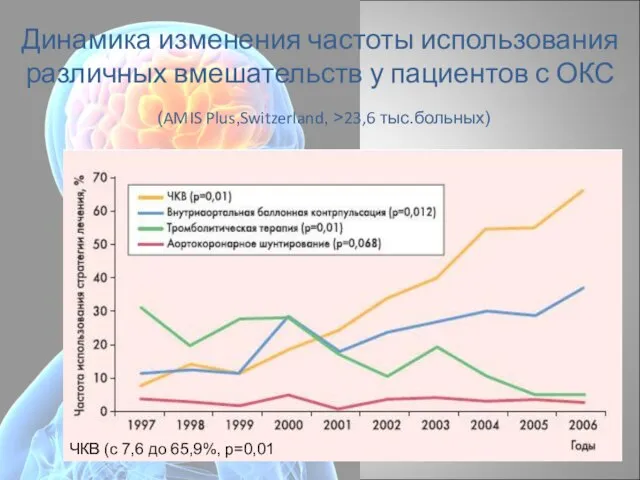
- 13. Динамика изменения частоты использования различных вмешательств у пациентов с ОКС (AMIS Plus,Switzerland, >23,6 тыс.больных) ЧКВ (с
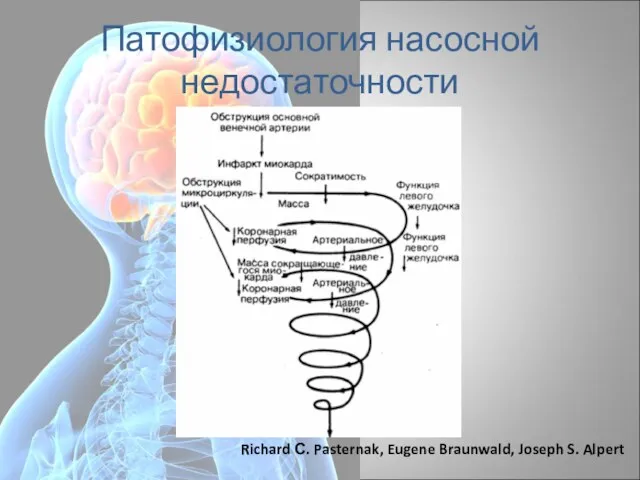
- 14. Патофизиология насосной недостаточности Richard С. Pasternak, Eugene Braunwald, Joseph S. Alpert
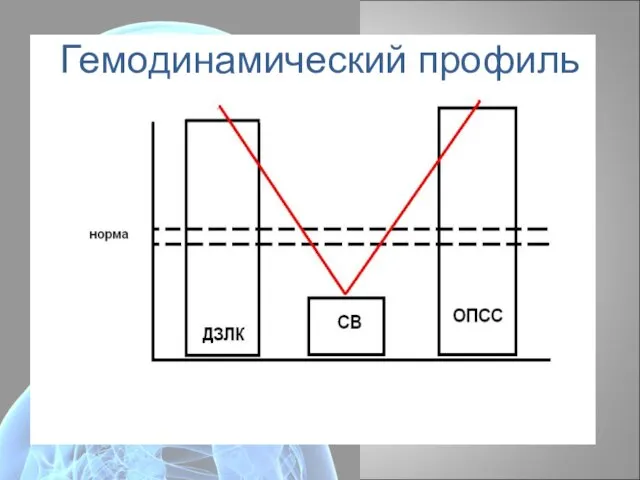
- 15. Гемодинамический профиль
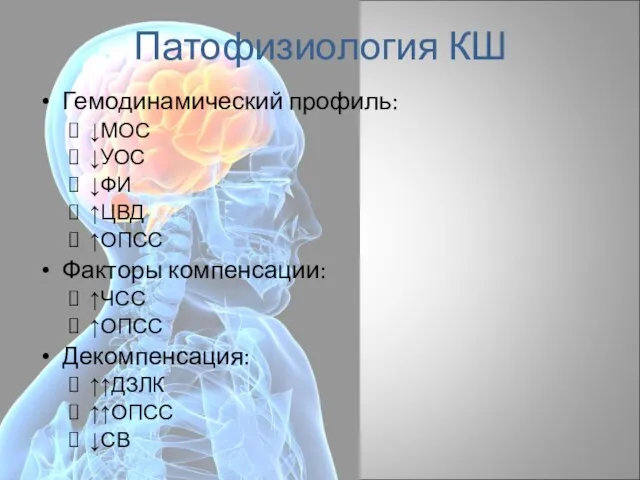
- 16. Патофизиология КШ Гемодинамический профиль: ↓МОС ↓УОС ↓ФИ ↑ЦВД ↑ОПСС Факторы компенсации: ↑ЧСС ↑ОПСС Декомпенсация: ↑↑ДЗЛК ↑↑ОПСС
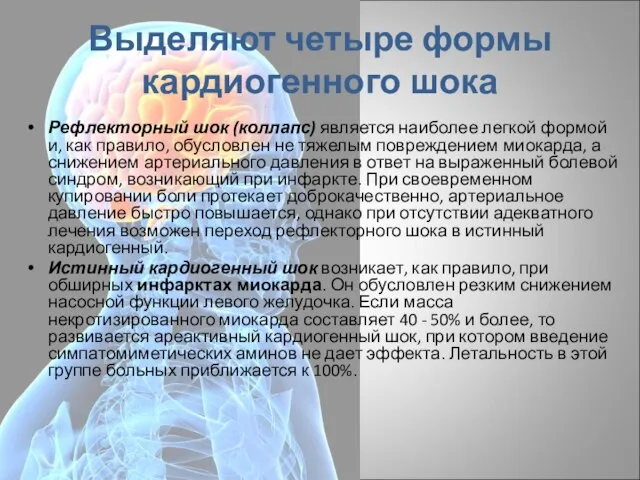
- 17. Выделяют четыре формы кардиогенного шока Рефлекторный шок (коллапс) является наиболее легкой формой и, как правило, обусловлен
- 18. Выделяют четыре формы кардиогенного шока Аритмический шок (коллапс) развивается вследствие пароксизма тахикардии (чаще желудочковой) или остро
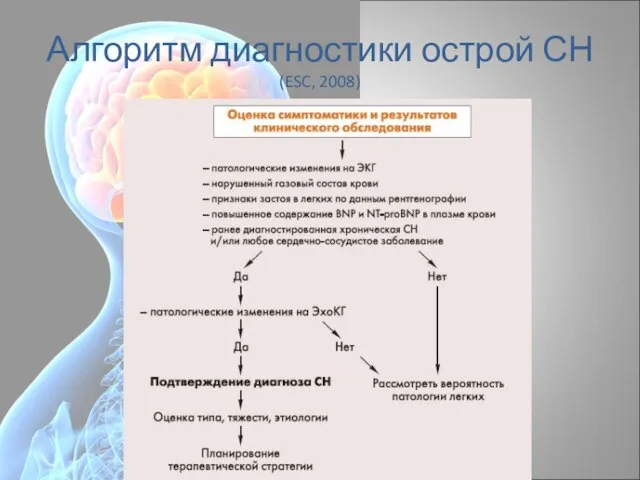
- 19. Алгоритм диагностики острой СН (ESC, 2008)
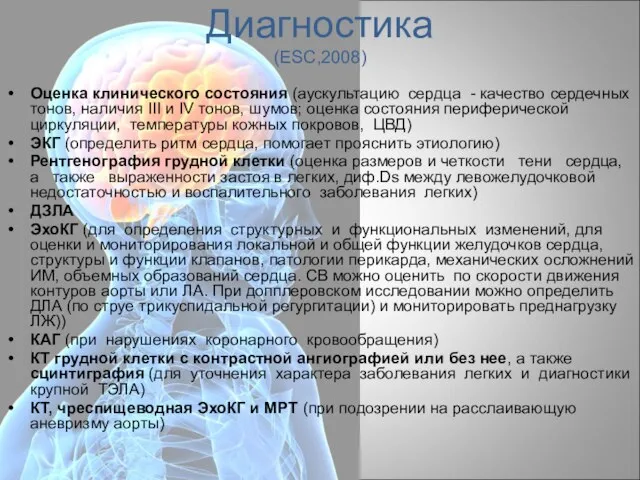
- 20. Диагностика (ESC,2008) Оценка клинического состояния (аускультацию сердца - качество сердечных тонов, наличия III и IV тонов,
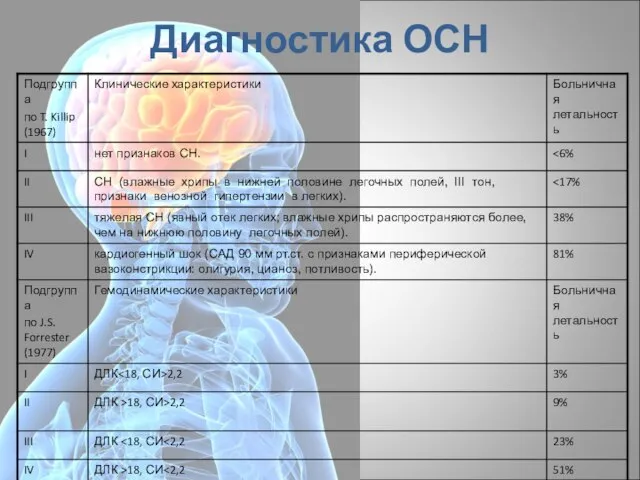
- 21. Диагностика ОСН
- 22. Критерии диагностики КШ (ESC,2008) снижением систолического АД гемодинамические признаки - повышение ДЗЛА более 18 мм рт.ст.,
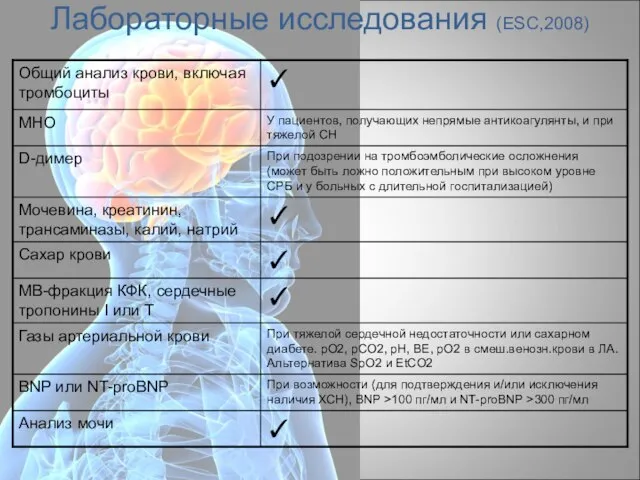
- 23. Лабораторные исследования (ESC,2008)
- 24. brain natriuretic peptide, BNP натрийуретический пептид, а именно – его мозгового типа. BNP – это гормональное
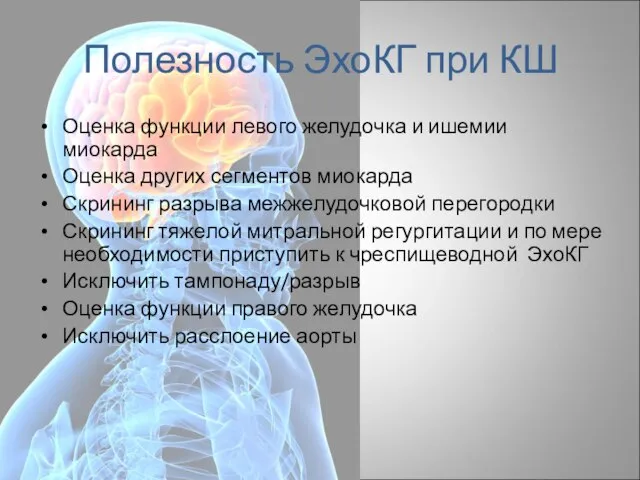
- 25. Полезность ЭхоКГ при КШ Оценка функции левого желудочка и ишемии миокарда Оценка других сегментов миокарда Скрининг
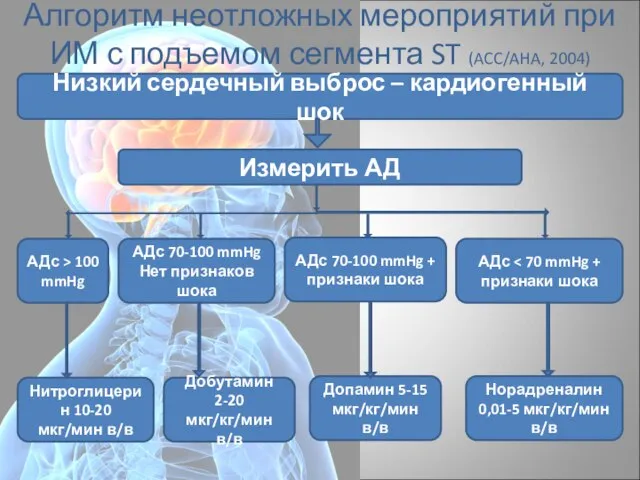
- 26. Алгоритм неотложных мероприятий при ИМ с подъемом сегмента ST (ACC/AHA, 2004) Низкий сердечный выброс – кардиогенный
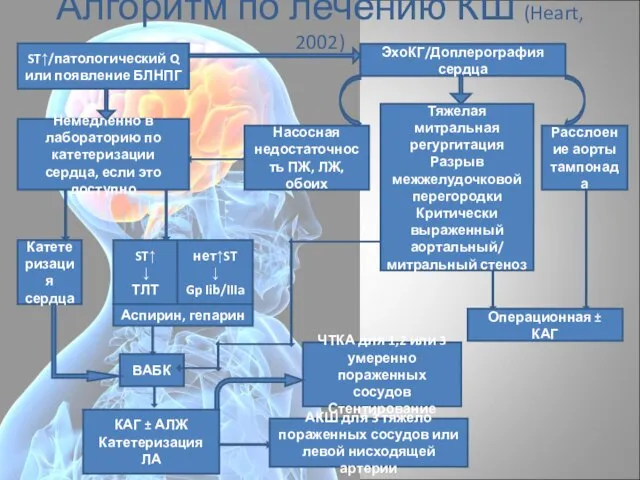
- 27. Алгоритм по лечению КШ (Heart, 2002) ST↑/патологический Q или появление БЛНПГ ЭхоКГ/Доплерография сердца Немедленно в лабораторию
- 28. Лечение КШ можно условно разделить на: Устранение причины (тромболизис, стентирование, АКШ, выведение яда (гемосорбция) мониторинг основные
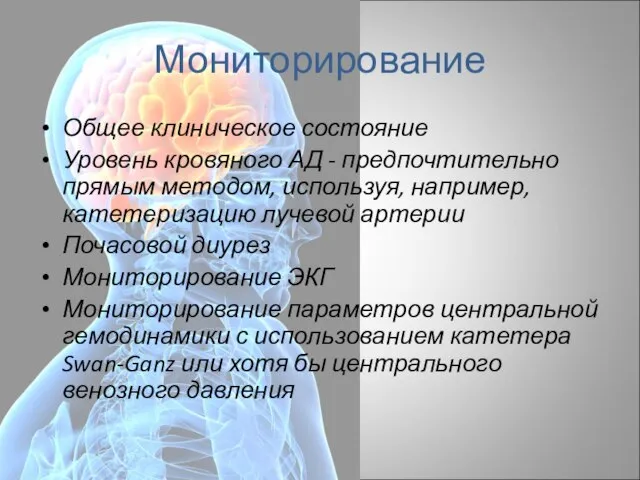
- 29. Мониторирование Общее клиническое состояние Уровень кровяного АД - предпочтительно прямым методом, используя, например, катетеризацию лучевой артерии
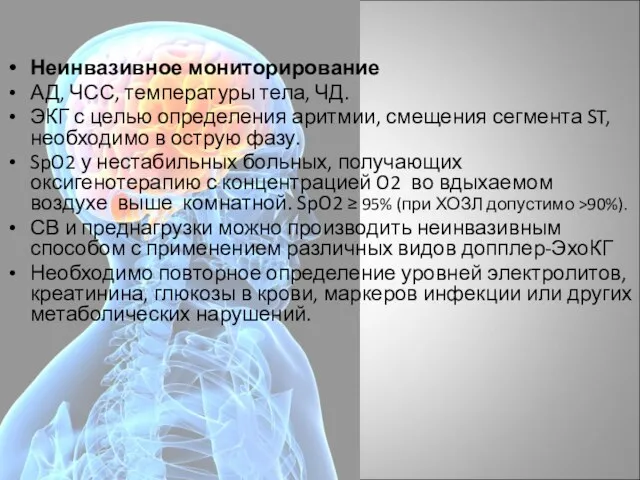
- 30. Неинвазивное мониторирование АД, ЧСС, температуры тела, ЧД. ЭКГ с целью определения аритмии, смещения сегмента ST, необходимо
- 31. Инвазивное мониторирование Катетеризация артерии показана при необходимости непрерывного прямого определения АД у больных с нестабильной гемодинамикой,
- 32. Лечение Раннее и эффективное устранение ишемии миокарда и предотвращение формирования некроза или значительное ограничение его размеров
- 33. Лечение Единственным подходом, четко подтвердившим возможность снижения риска КШ у больных с ОКС, является как можно
- 34. Лечение (ESC, 2008). Ранняя реваскуляризация с помощью ЧКВ является рекомендуемой стратегией в случае развития КШ (класс
- 35. Лечение (ESC, 2008). Ранняя реваскуляризация Оксигенотерапия ИВЛ от уровня газов крови Оценка состояния гемодинамики с помощью
- 36. Основные поддерживающие мероприятия Обезболивание – Морфина гидрохлорид 1%-1,0мл-10мг, фентанил 0,005%-2мл-0,1мг, трамадол 100мг, ксефокам 4-8мг вводят внутривенно
- 37. Респираторная поддержка НВЛ: continuous positive airway pressure - CPAP; non-invasive positive pressure ventilation - NIPPV. bilevel
- 38. Респираторная поддержка ИВЛ не следует использовать для лечения гипоксемии, которую удается устранить оксигенотерапией и неинвазивными методами
- 39. Инотропные и вазопрессорные препараты Допамин Добутамин Норадреналин Адреналин Левосимендан
- 40. Допамин естественный предшественник адреналина и норадреналина его фармакологическая активность определяется скоростью введения: при инфузии менее 5
- 41. Добутамин представляет из себя смесь 2-х изомеров: D-изомер с b 1 и Ь2 адренергической активностью L-изомер
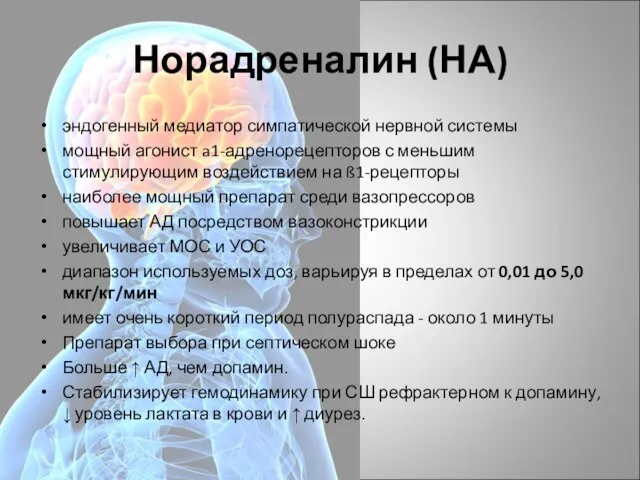
- 42. Норадреналин (НА) эндогенный медиатор симпатической нервной системы мощный агонист a1-адренорецепторов с меньшим стимулирующим воздействием на ß1-рецепторы
- 43. НА При нормальной или увеличенной ёмкости венозного коллектора сосудистой системы НА повышает преднагрузку и сердечный выброс,
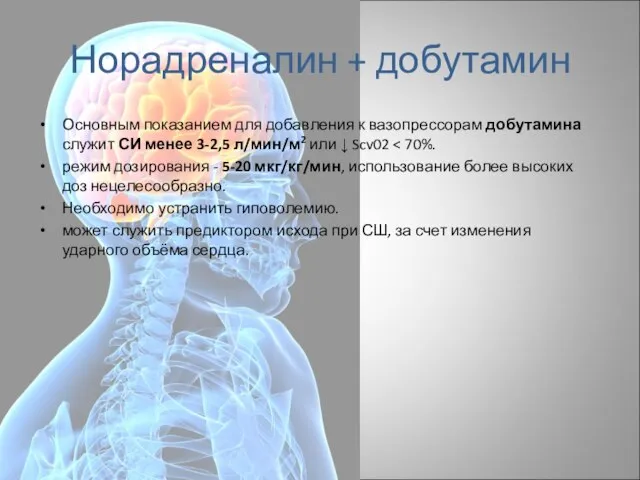
- 44. Норадреналин + добутамин Основным показанием для добавления к вазопрессорам добутамина служит СИ менее 3-2,5 л/мин/м2 или
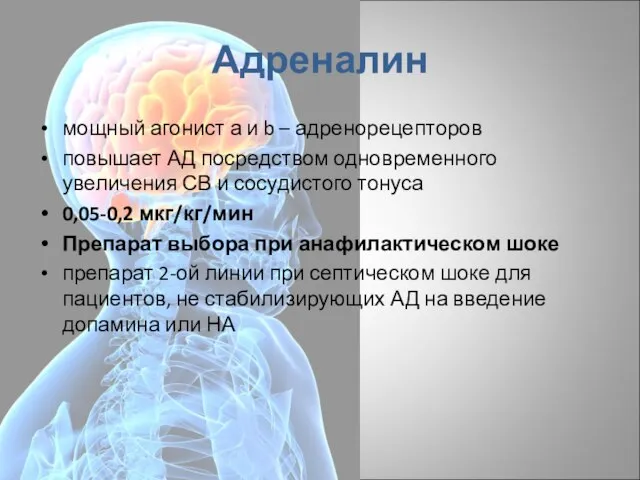
- 45. Адреналин мощный агонист а и b – адренорецепторов повышает АД посредством одновременного увеличения СВ и сосудистого
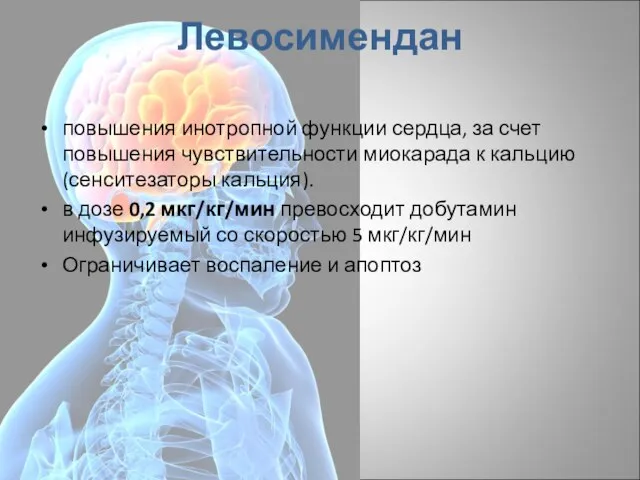
- 46. Левосимендан повышения инотропной функции сердца, за счет повышения чувствительности миокарада к кальцию (сенситезаторы кальция). в дозе
- 47. Фенилэфрин (Мезатон) селективный а1-агонист повышает АД исключительно за счёт вазоконстрикции у пациентов с восполненным ОЦК без
- 48. Вазопрессин В нейрогипофизе синтезируется гормон вазопрессин (ВП). У человека ВП присутствует в форме октапептида, называемого аргинин-вазопрессин
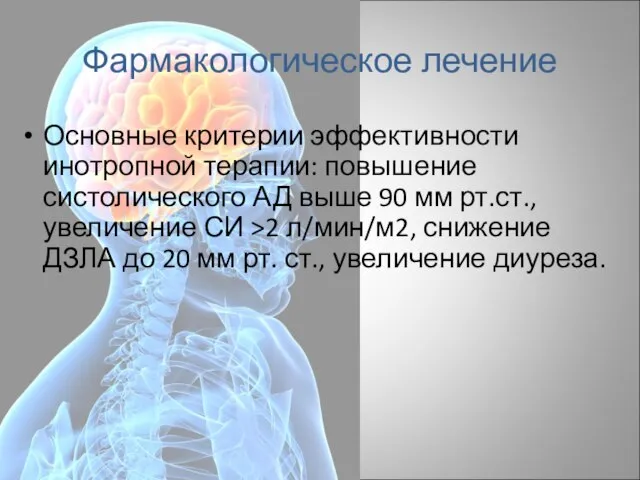
- 49. Фармакологическое лечение Основные критерии эффективности инотропной терапии: повышение систолического АД выше 90 мм рт.ст., увеличение СИ
- 50. Нет доказательств того, что инотропные препараты улучшают выживаемость больных с КШ. Но инотропы могут либо улучшить
- 51. Фармакологическое лечение Вазодилататоры (Нитроглицерин – 1мг/час, нитропруссид натрия - 0,5-5 мг/кг/мин, изосорбида динитрат - 5-200 мкг/мин
- 52. Препараты для восстановления метаболизма миокарда у больных с КШ (глюкозо-инсулин-калиевая смесь, аденозин, блокаторы Na+H+-каналов, L-карнитин), которые
- 53. Блокаторы IIb-IIIa гликопротеиновых рецепторов тромбоцитов. PURSUIT (2001 г.), применение эптифибатида в подгруппе больных с КШ у
- 54. До выведения больного из состояния КШ не следует применять без особых показаний β-адреноблокаторы, антагонисты кальция, ингибиторы
- 55. Специфический ингибитор NOS, N-монометиловый L-аргинина (L-NMMA) Положительно влияет на гемодинамику у пациентов с КШ, в том
- 56. Механическая поддержка кровообращения Внутриаортальная баллонная контрпульсация (IntraAortic Balloon Pump, IABP) возможность достижения адекватного давления перфузии в
- 57. В случае если пациент не отвечает на стандартную терапию, показано применение механических устройств для обеспечения функции
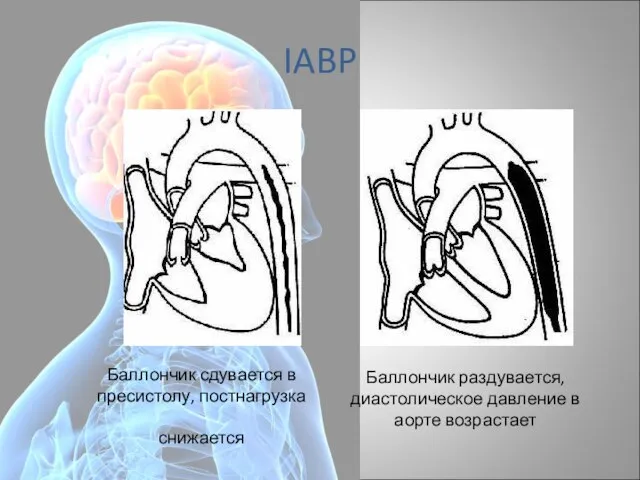
- 58. IABP Баллончик сдувается в пресистолу, постнагрузка снижается Баллончик раздувается, диастолическое давление в аорте возрастает
- 59. Показания к ВАБК при различных состояниях, сопровождающихся острой левожелудочковой недостаточностью (независимо от её этиологии) Использование контрпульсации
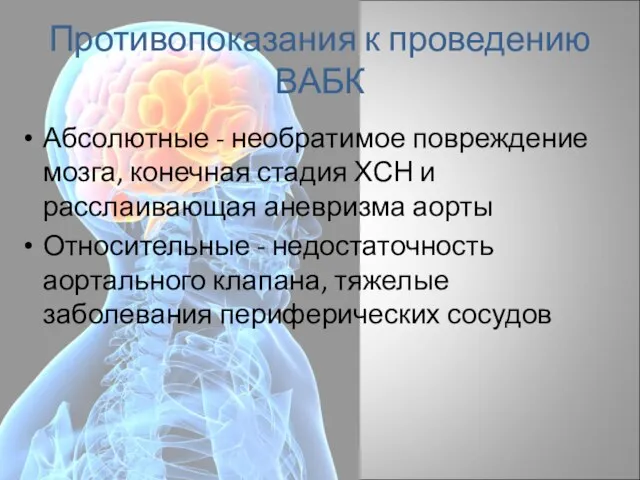
- 60. Противопоказания к проведению ВАБК Абсолютные - необратимое повреждение мозга, конечная стадия ХСН и расслаивающая аневризма аорты
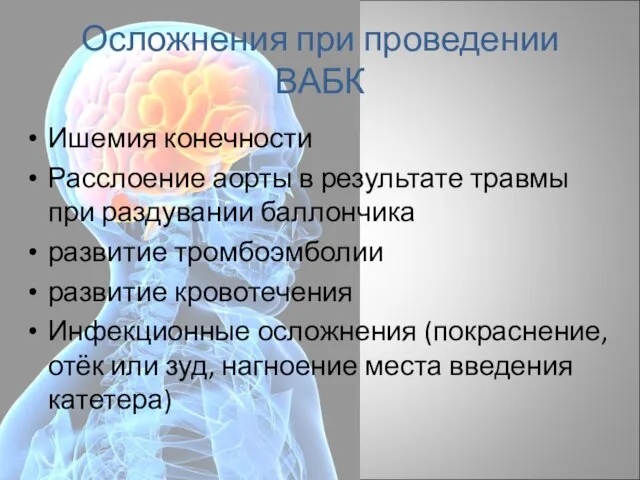
- 61. Осложнения при проведении ВАБК Ишемия конечности Расслоение аорты в результате травмы при раздувании баллончика развитие тромбоэмболии
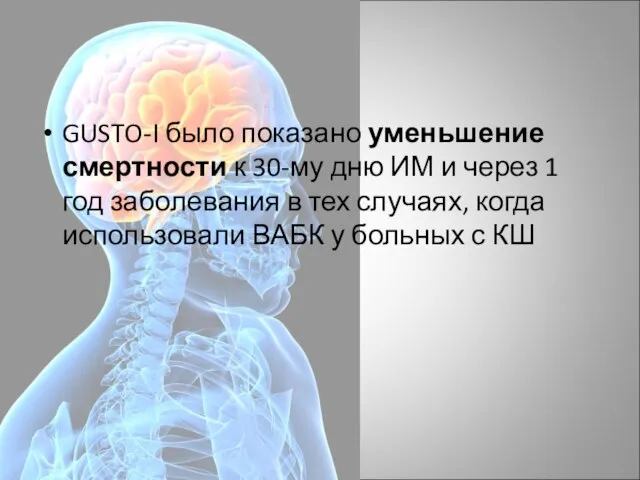
- 62. GUSTO-I было показано уменьшение смертности к 30-му дню ИМ и через 1 год заболевания в тех
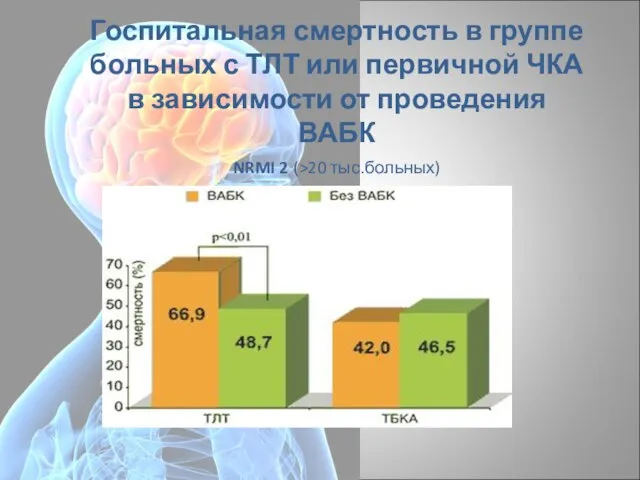
- 63. Госпитальная смертность в группе больных с ТЛТ или первичной ЧКА в зависимости от проведения ВАБК NRMI
- 64. Таким образом, применение ВАБК при КШ позволяет не только стабилизировать состояние больных в период ее проведения,
- 65. Реперфузия коронарных артерий Коронарная реперфузия - тромболизис (стрептокиназа (СК), урокиназа, ацилированный комплекс плазминогена с СК (АПСАК)
- 66. Тромболитическая терапия позволяет восстановить перфузию в очаге ишемии и спасти жизнеспособный (гибернированный) миокард
- 67. ТЛТ Тромболизис менее эффективен для реваскуляризации в случае КШ, поскольку низкое перфузионное давление препятствует адекватной доставке
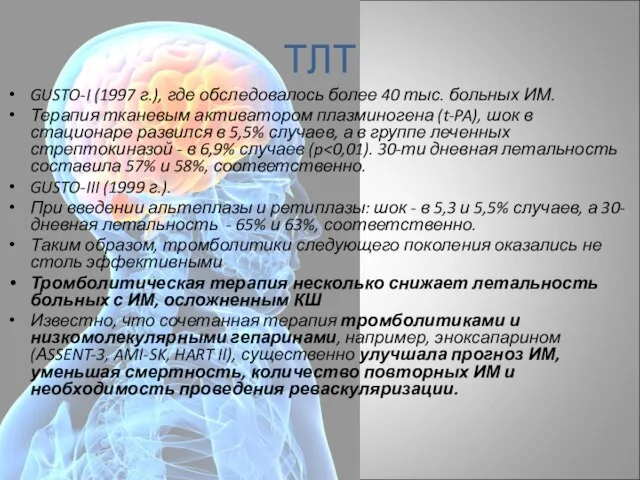
- 68. ТЛТ GUSTO-I (1997 г.), где обследовалось более 40 тыс. больных ИМ. Терапия тканевым активатором плазминогена (t-PA),
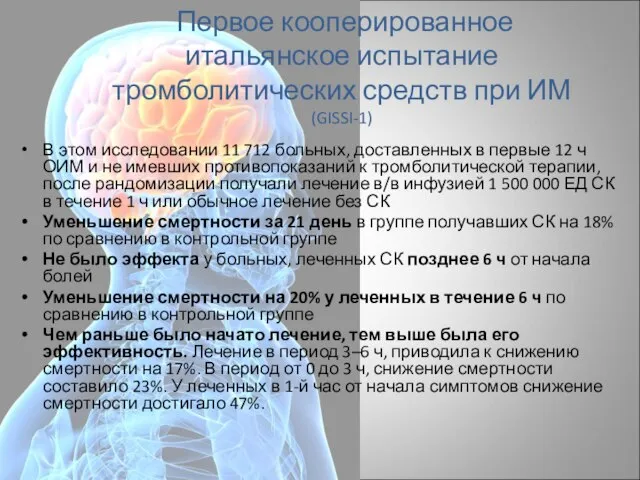
- 69. Первое кооперированное итальянское испытание тромболитических средств при ИМ (GISSI-1) В этом исследовании 11 712 больных, доставленных
- 70. European Cooperative Study and TIMI (Thrombolysis in Myocardial Infarction) Сравнивали влияние rТАП и СК на проходимость
- 71. Показания Боль в грудной клетке, типичная для острой ишемии миокарда, длительностью до 12 ч. Боль не
- 72. Противопоказания Абсолютные: – желудочно-кишечное кровотечение в течение последнего месяца; – недавно перенесенное (в предшествующие 3 нед)
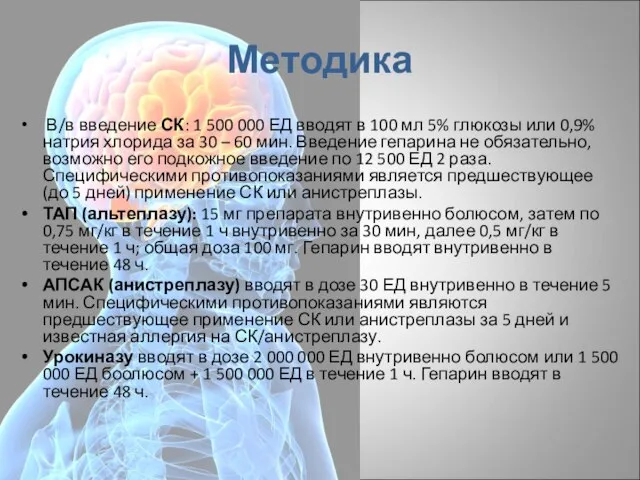
- 73. Методика В/в введение СК: 1 500 000 ЕД вводят в 100 мл 5% глюкозы или 0,9%
- 74. Оценка эффективности ТЛТ Прекращение ангинозной боли Появление во время или после введения тромболитика (через 2-3 ч)
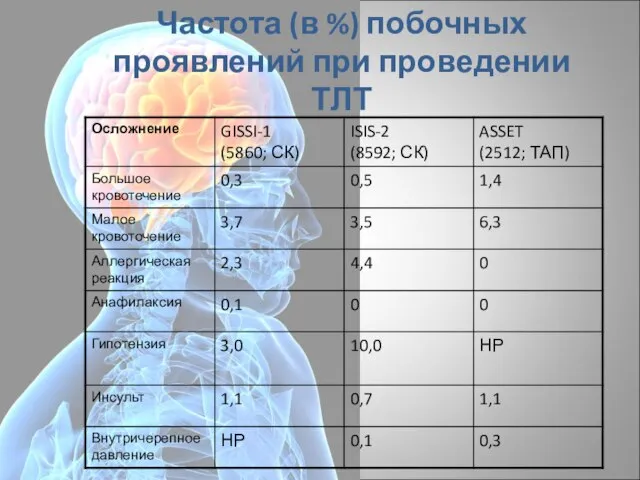
- 75. Частота (в %) побочных проявлений при проведении ТЛТ
- 76. Побочные проявления при проведении ТЛТ Реперфузионные аритмии – отмечаются у 20 – 60% больных. Чаще всего
- 77. Побочные проявления при проведении ТЛТ При дозе СК 1 500 000 ЕД за 1 ч риск
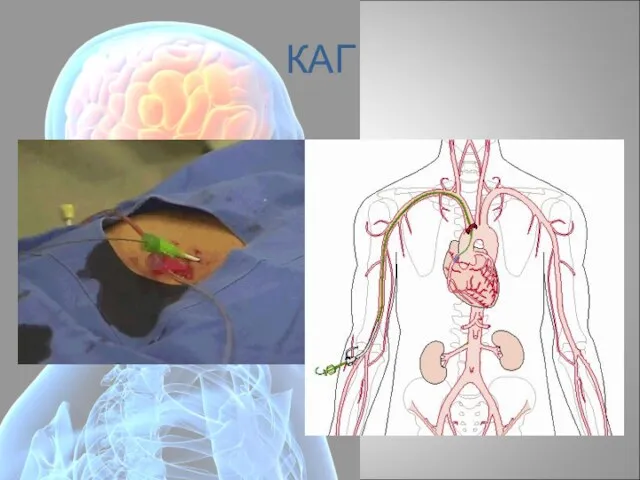
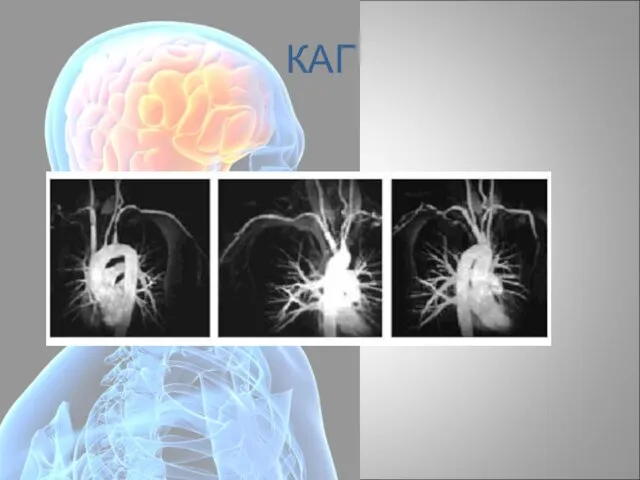
- 78. Коронарная ангиография Рентгеновский метод изображения коронарных артерий при селективном введении контрастного вещества в устье коронарной артерии.
- 79. Цели КАГ точное определение анатомии артерий сердца, вплоть до мельчайших ветвей, а также выявление патологических изменений;
- 80. Заключение КАГ ИЗА/СЗА Стеноз % Кровоток TIMI Тип стеноза Тромб
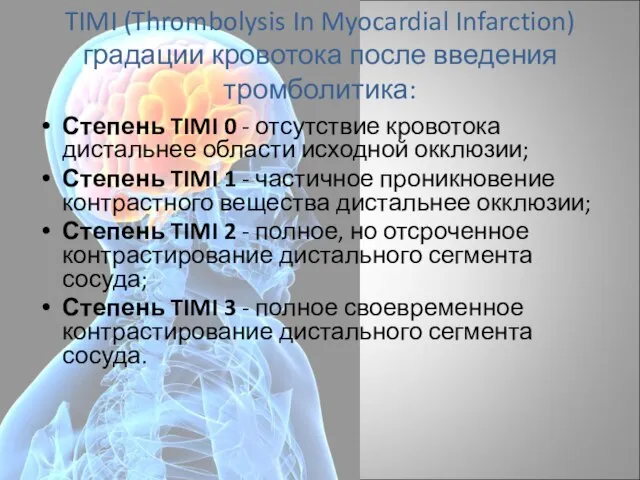
- 81. TIMI (Thrombolysis In Myocardial Infarction) градации кровотока после введения тромболитика: Степень TIMI 0 - отсутствие кровотока
- 82. В зависимости от анатомических особенностей поражения коронарных артерий, выявленных при КАГ, различают три типа стенозов: Тип
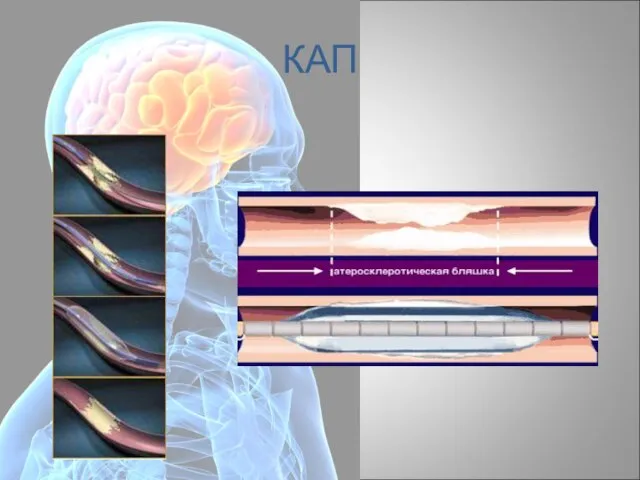
- 83. КАП прямая ангиопластика (без ТЛТ) спасительная (когда ТЛТ неэффективна) немедленная (после успешного тромболизиса) отсроченная (через 18—48
- 84. КАГ
- 85. КАГ
- 86. ЧКВ Исследование TIMI II-A (Thrombolysis in Myocardial Infarction) было посвящено применению ангиографии и ангиопластики после тромболитической
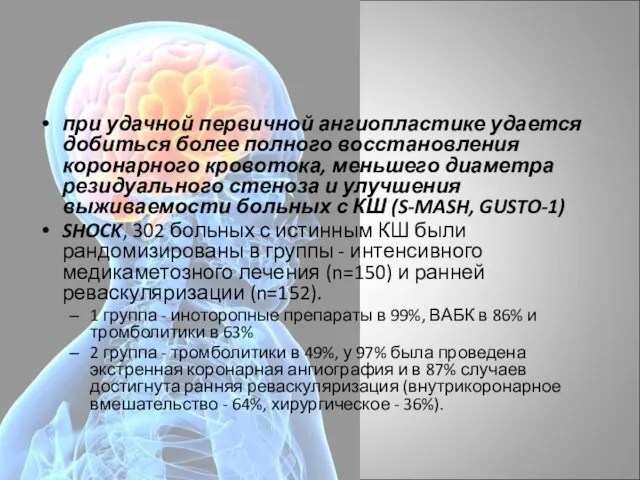
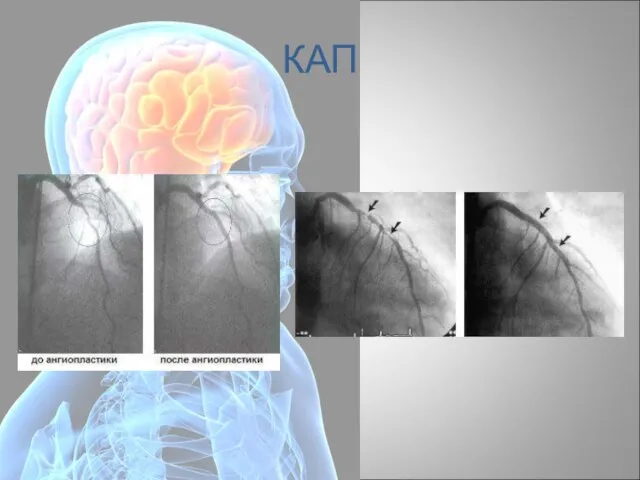
- 87. при удачной первичной ангиопластике удается добиться более полного восстановления коронарного кровотока, меньшего диаметра резидуального стеноза и
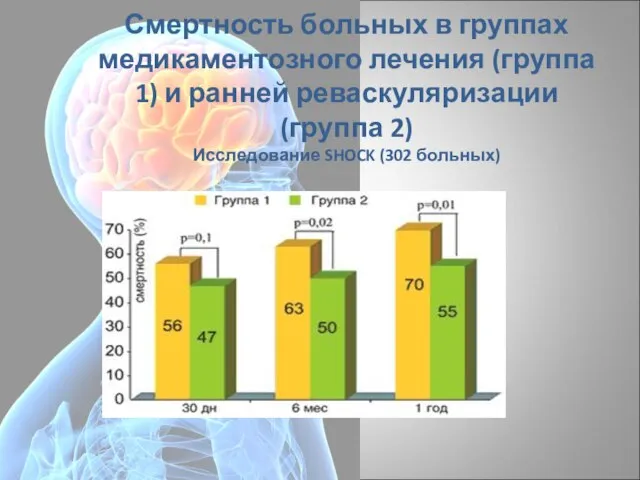
- 88. Смертность больных в группах медикаментозного лечения (группа 1) и ранней реваскуляризации (группа 2) Исследование SHOCK (302
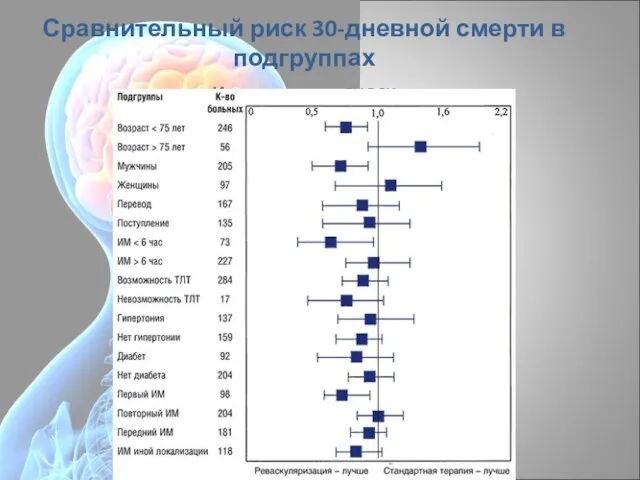
- 89. Сравнительный риск 30-дневной смерти в подгруппах Исследование SHOCK
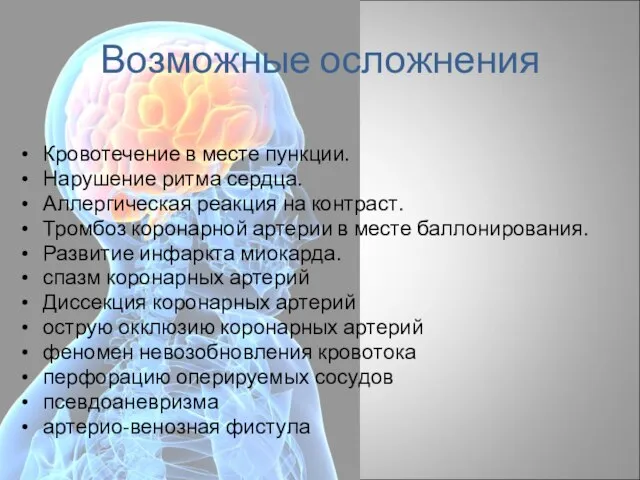
- 90. Возможные осложнения Кровотечение в месте пункции. Нарушение ритма сердца. Аллергическая реакция на контраст. Тромбоз коронарной артерии
- 91. КАП
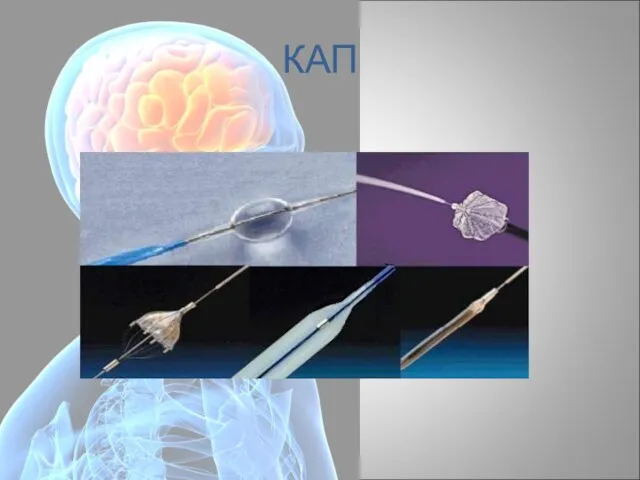
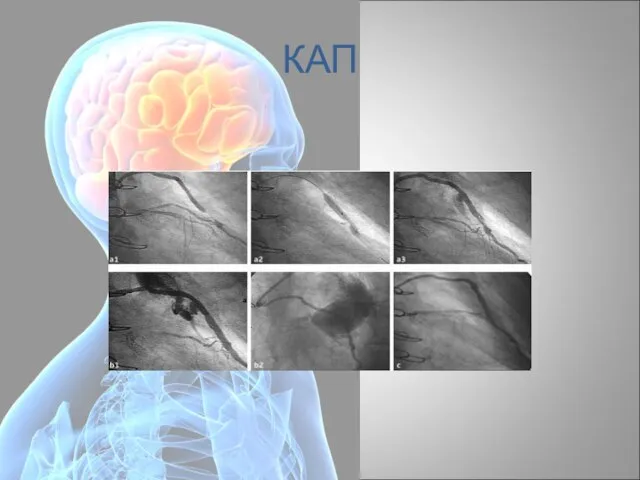
- 92. КАП
- 93. КАП
- 94. КАП
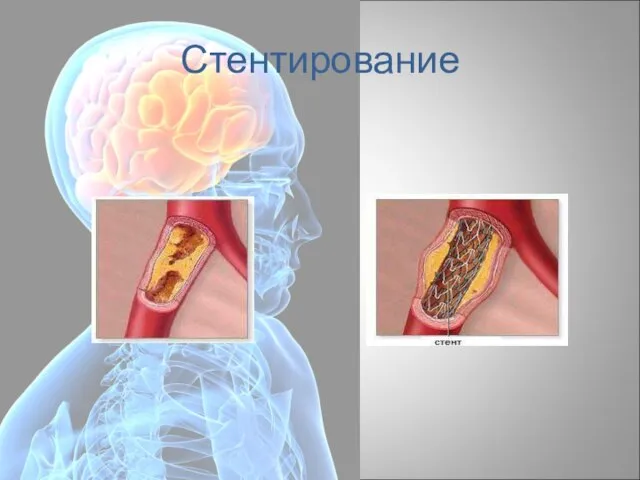
- 95. Стентирование
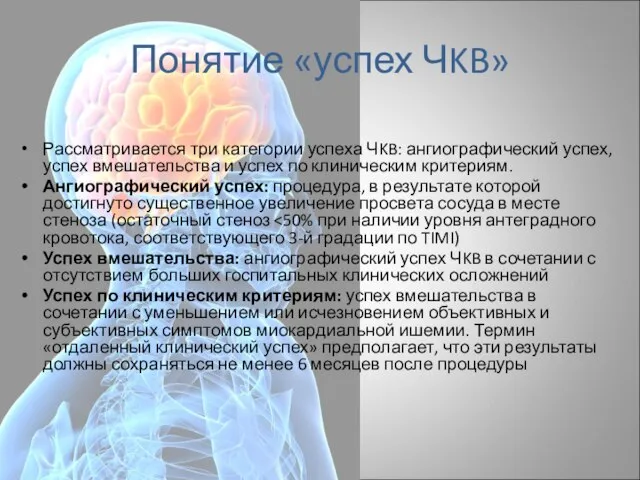
- 96. Понятие «успех ЧKB» Рассматривается три категории успеха ЧKB: ангиографический успех, успех вмешательства и успех по клиническим
- 97. ЧКВ В 7 рандомизированных испытаниях сравнивалась эффективность немедленной ангиографии и ангиопластики без тромболитической терапии (первичной ангиопластики)
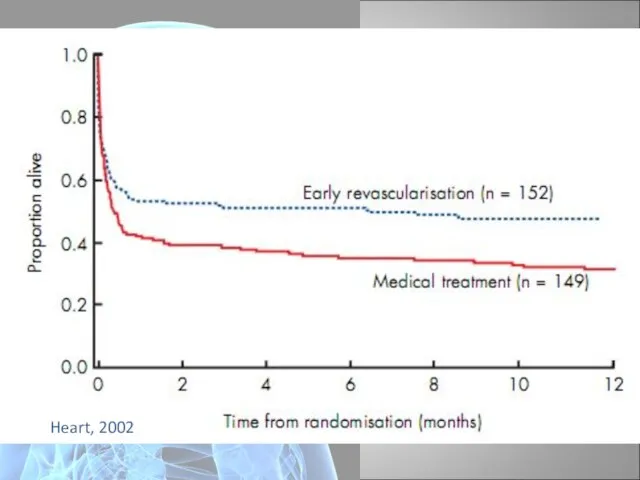
- 98. Heart, 2002
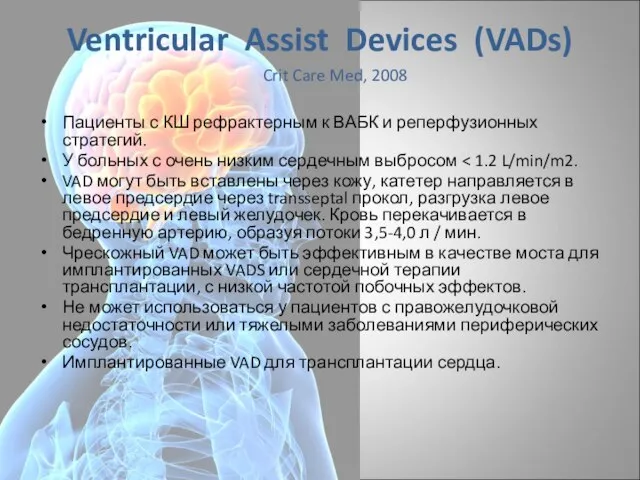
- 99. Ventricular Assist Devices (VADs) Пациенты с КШ рефрактерным к ВАБК и реперфузионных стратегий. У больных с
- 100. Пожилые пациенты Стратегия ранней реваскуляризации у пациентов в возрасте > 75 лет Индивидуальный подход к пожилым
- 101. Есть ли терапевтическое окно для экстренной реваскуляризации? Cтратегия ранней реваскуляризации до 48 часов после инфаркта миокарда
- 103. Скачать презентацию






























 Решение вопроса Out-of-stock с помощью ERP– системы Oracle JD Edwards EnterpriseOne
Решение вопроса Out-of-stock с помощью ERP– системы Oracle JD Edwards EnterpriseOne William Shakespeare - some biographical notes
William Shakespeare - some biographical notes Weather 2 класс
Weather 2 класс Законодательство РФ в области использованияпрограммного обеспечения
Законодательство РФ в области использованияпрограммного обеспечения Презентация на тему 12 подвигов Геракла
Презентация на тему 12 подвигов Геракла  Родной угол. Презентация к уроку ИЗО в 4 классе
Родной угол. Презентация к уроку ИЗО в 4 классе Презентация на тему Жиры классификация и строение
Презентация на тему Жиры классификация и строение  История России 19 век
История России 19 век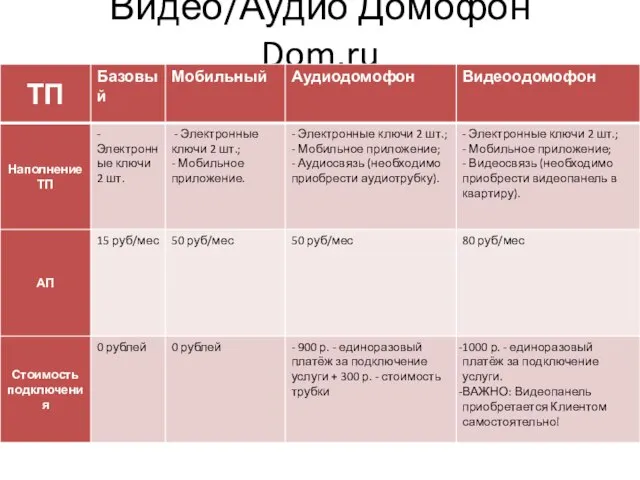 Видео/Аудио Домофон Dom.ru
Видео/Аудио Домофон Dom.ru Метапредметный подход при преподавании математики: использование технологии метапредмета «Задача»
Метапредметный подход при преподавании математики: использование технологии метапредмета «Задача» IV Национальный чемпионат по профессиональному мастерству среди лиц с ограниченными возможностями здоровья Абилимпикс
IV Национальный чемпионат по профессиональному мастерству среди лиц с ограниченными возможностями здоровья Абилимпикс Подарки дарить приятнее, чем получать
Подарки дарить приятнее, чем получать Коллективная работа
Коллективная работа Баскетбол. Совершенствование навыков ловли мяча, передачи мяча
Баскетбол. Совершенствование навыков ловли мяча, передачи мяча Фотография в рамке
Фотография в рамке 1 сентября — праздник начала нового учебного года, прежде всего для учеников, учащихся, студентов, учителей и преподавателей. Тради
1 сентября — праздник начала нового учебного года, прежде всего для учеников, учащихся, студентов, учителей и преподавателей. Тради Презентация на тему Future of Ukraine’s economy
Презентация на тему Future of Ukraine’s economy  Презентация на тему Охрана и рациональное использование животного мира
Презентация на тему Охрана и рациональное использование животного мира Числовая последовательность (9 класс) Мордкович
Числовая последовательность (9 класс) Мордкович Ночной клуб
Ночной клуб Тема проекта и его цель:
Тема проекта и его цель: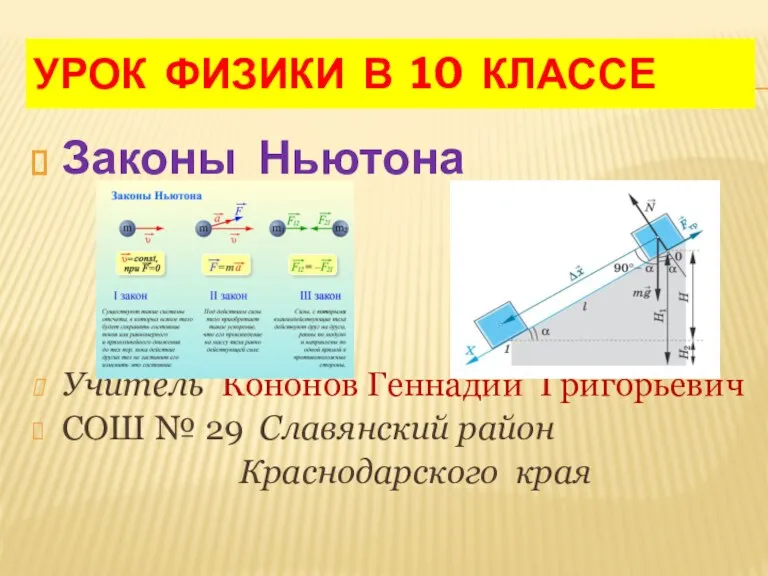 Законы Ньютона
Законы Ньютона 7. Технологический процесс ремонтного окрашивания автомобиля.
7. Технологический процесс ремонтного окрашивания автомобиля. Порядок организации и участия. Конкурс
Порядок организации и участия. Конкурс Свиньи. Породы свиней
Свиньи. Породы свиней История развития Интернет
История развития Интернет Уральский государственный педагогический университет
Уральский государственный педагогический университет Права человека и гражданина
Права человека и гражданина