Слайд 2Причины облитерации:
- Облитерирующий атеросклероз;
- неспецифический аортаартериит;
- облитерирующий тромбангиит (эндартериит).

Слайд 3Облитерирующий атеросклероз.
Самое распространенное заболевание
Чаще у мужчин старше 40 лет
Локализуется в артериях крупного

и среднего калибра
Основная причина - гиперхолистеринемия
Слайд 4Стадии атерогенеза:
Жировая полоска ( очаговое накопление в интиме макрофагов, заполненных липидами, гладких

мышечных клеток - пенистых, и фиброзной ткани)
Фиброзная бляшка ( состоит из фиброзной капсулы – клетки эндотелия, гладкомышечные клетки, Т-лимфоциты, пенистые клетки(макрофаги) и фиброзная ткань, и ядра – эфиры и кристаллы холестерина)
Осложненные поражения( разрушение фиброзной капсулы и нарушение целостности бляшки приводит к оседанию на ней тромбоцитов.
Слайд 5Локализация атеросклеротических поражений:
- Брахиоцефальный ствол
- Устье позвоночных артерий
- Бифуркация аорты
- Обей сонной
-

Общей подвздошной
- Бедренной
- Подколенной
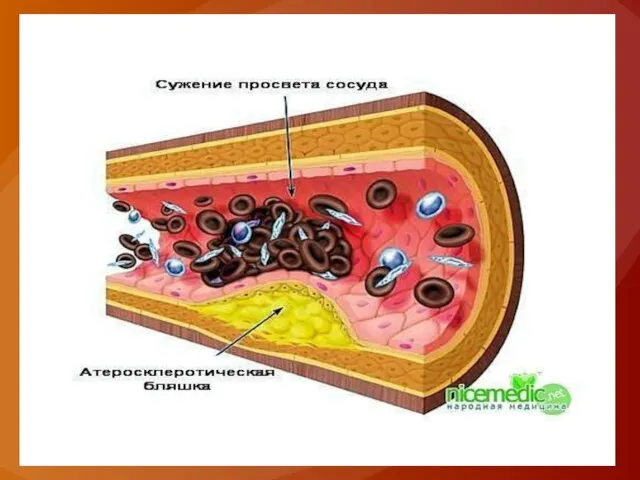
Слайд 6Атеросклеротическое поражение – это хронический регенеративный процесс в ответ на хроническую травму

интимы турбулентным и прямым током крови
Слайд 8Неспецифический аортоартериит
Заболевание аутоиммунного генеза, относящееся к группе неспецифических воспалительных заболеваний, поражает аорту

и крупные её ветви. Синонимом неспецифического аортоартериита является болезнь отсутствия пульса, синдром Такаясу, синдром дуги аорты, артериит молодых женщин. Чаще встречается у женщин в возрасте до 30 лет.
Слайд 9Патоморфология
Динамика морфологических изменений имеет определённую закономерность. Выявляется гранулёматозный артериит с преобладанием в

инфильтрате мононуклеаров с небольшим количеством гигантских многоядерных клеток. На этом этапе процесс локализуется в адвентиции и средней оболочке сосуда, а также в области vasa vasorum. При прогрессировании заболевания формируются фиброзные гранулёммы, разрушаются эластические волокна, некротизируются гладкомышечные клетки сосудистой стенки. Со временем возникает утолщение интимы и средней оболочки сосуда, что обусловлено пролиферацией гладкомышечных клеток, депозицией коллагена и мукополисахаридов. Возможно развитие пристеночного тромбоза. В конечной стадии воспаления, в том числе на фоне проводимой терапии, наблюдается фиброз интимы и адвентиции, явления дегенерации средней оболочки сосуда со скудной мононуклеарной инфильтрацией.
Слайд 10Симптомы
Приблизительно у половины пациентов обнаруживаются первичные соматические симптомы: недомогание, лихорадка, расстройство сна, потеря веса,

боль в суставах и утомление. Часто сопровождается анемией и повышением скорости оседания эритроцитов. Эта стадия постепенно спадает и переходит в хроническую стадию, характеризующуюся воспалительными процессами в аорте и её ветвях. У другой половины больных синдромом Такаясу обнаруживаются лишь поздние изменения сосудистой системы, без предварительных соматических симптомов. На поздних стадиях слабость стенок артерий может привести к возникновению локализованных аневризм. Также синдром обычно вызывает у пациента феномен Рейно.
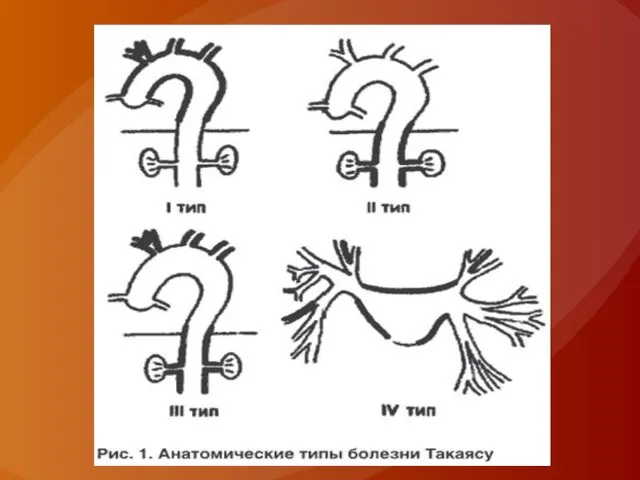
Слайд 11Выделяют четыре типа поздних стадий синдрома Такаясу, характеризующих участки поражения:
Первый тип — Классическое

отсутствие пульса, поражающее плечеголовной ствол — Классическое отсутствие пульса, поражающее плечеголовной ствол, сонные — Классическое отсутствие пульса, поражающее плечеголовной ствол, сонные и подключичные артерии
Второй тип — Сочетание первого и третьего типов
Третий тип — Атипичный стеноз — Атипичный стеноз, поражающий грудную — Атипичный стеноз, поражающий грудную и брюшную аорты, находящиеся на расстоянии от дуги и главных ветвей.
Четвёртый тип — Расширение, приводящее к растяжению длины аорты и главных ветвей.
Наиболее распространён третий тип, который обнаруживается более чем у 65 процентов пациентов.[4]
Слайд 13Лечение
Пациентам с синдромом Такаясу назначают преднизолон. Ежедневная стартовая доза равна одному миллиграмму на

килограмм веса. Из-за значительных побочных эффектов от долгого приема больших доз преднизолона, стартовая доза постепенно уменьшается в течение нескольких недель, пока врач не сочтёт, что пациент переносит лечение
Слайд 14Прогноз
Длительное время состояние больных остаётся удовлетворительным, что связано с развитием коллатерального кровообращения.

Наиболее частыми причинами смерти при данном синдроме являются: инсульт, инфаркт миокарда, реже разрыв аневризмы аорты.
Слайд 16Облитерирующий тромбангиит (болезнь Бюргера)
— системное иммунопатологическое воспалительное заболевание артерий и вен, преимущественно мелкого

и среднего диаметра, с вторичными элементами аутоиммунной агрессии.
Слайд 17Классификация
В зависимости от того в каком участке артериального русла происходит затруднение кровотока,

выделяют 3 типа:
Дистальный тип (60-65% от общего числа), характеризуется облитерацией артерий малого диаметра (стопа, голень, кисти, предплечье).
Проксимальный тип (15-20%), поражение артерий среднего и крупного диаметра (бедренная, подвздошная, аорта).
Смешанный тип (15-20%), сочетание двух первых типов поражения.
Слайд 18Клиника
Жалобы больных связаны с хронической ишемией нижних конечностей. Больные жалуются на зябкость конечностей, высокую

чувствительность к низкой температуре, слабость нижних конечностей, онемение, парестезию, судороги, боль при ходьбе или в покое, трофические расстройства в виде язв в области пальцев и стоп, некрозов или гангрены.
Слайд 19Облитерирующие поражения ветвей дуги аорты

Слайд 20А – артерии, отходящие от восходящей аорты и дуги; Б – проекции ветвей аорты на
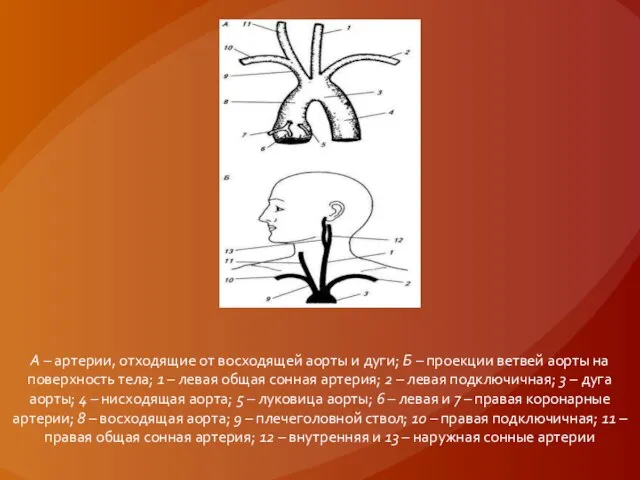
поверхность тела; 1 – левая общая сонная артерия; 2 – левая подключичная; 3 – дуга аорты; 4 – нисходящая аорта; 5 – луковица аорты; 6 – левая и 7 – правая коронарные артерии; 8 – восходящая аорта; 9 – плечеголовной ствол; 10 – правая подключичная; 11 – правая общая сонная артерия; 12 – внутренняя и 13 – наружная сонные артерии
Слайд 21Заболевания сосудов мозга.
Около 80 % окклюзивных заболеваний ветвей дуги аорты, вызывающих нарушение

артериального кровоснабжения мозга, обусловлены атеросклеротическим поражением. Реже встречается аортоартериит (гигантоклеточный артериит - болезнь Такаясу), фиброзно-мышечная дисплазия. Острые симптомы нарушения мозгового кровообращения могут возникать вследствие эмболии сосудов. Эмболия сосудов мозга часто бывает обусловлена атеросклерозом сонных артерий. При изъязвлении и разрушении атероматозной бляшки ее частицы (атероматозный детрит, мелкие сгустки крови, микрочастицы омертвевшей ткани) током крови переносятся в мелкие сосуды мозга и вызывают эмболию их, проявляющуюся ишемией соответствующего участка мозга и инсультом.
Принято выделять 4 степени нарушения мозгового кровообращения: бессимптомную, преходящие нарушения (транзиторные ишемические атаки), хроническую сосудистую недостаточность, инсульт и его последствия.
Слайд 22Недостаточность кровоснабжения верхних конечностей
проявляется их слабостью, повышенной утомляемостью, зябкостью. Выраженные ишемические расстройства

появляются лишь при окклюзии дистальных сосудов руки. Пульсация артерий дистальнее места поражения сосуда, как правило, отсутствует или ослаблена. При поражении подключичной артерии артериальное давление на соответствующей руке снижается до 80-90 мм рт. ст., над стенозированными артериями слышен систолический шум. При стенозе бифуркации и внутренней сонной артерии он отчетливо определяется у угла нижней челюсти; при сужении брахиоцефального ствола - в правой надключичной ямке позади грудиноключичного сочленения. Степень нарушения кровоснабжения верхних конечностей можно определить пробой, напоминающей пробу, вызывающую перемежающуюся хромоту. В положении сидя больному предлагают поднять руки вверх и производить быстрое сжимание рук в кулак и разжимание. Отмечают время появления утомления рук и время появления болей. Симптом бывает положительным при стенозе подключичной артерии дистальнее и проксимальнее ответвления позвоночной артерии (синдром обкрадывания, при котором кровь в подключичную артерию поступает из виллизиева круга по позвоночной артерии).
Слайд 23Сдавление подключичных сосудов и нервов
Синдром сдавления подключичных сосудов и нервов может быть

вызван добавочным шейным ребром (синдром шейного ребра) или высоко расположенным I ребром (реберно-ключичный синдром), гипертрофированной передней лестничной мышцей и ее сухожилием (синдром передней лестничной мышцы), патологически измененной малой грудной мышцей (синдром Райта, или малой грудной мышцы). При перечисленных синдромах происходит компрессия как артерии, так и плечевого сплетения, поэтому клиническая картина складывается из сосудистых и неврологических нарушений.
Больные обычно жалуются на боль, зябкость, парестезии, слабость мышц руки, нередко отмечают акроцианоз, отек кисти. Характерно, что при определенных положениях руки и головы усугубляются симптомы артериальной недостаточности. Это проявляется усилением боли и парестезии, появлением чувства тяжести в руке, резком ослаблении или исчезновении пульса на лучевой артерии.
Слайд 24Лечение
Необходимость реконструктивных вмешательств при окклюзионных поражениях брахиоцефальных сосудов диктуется частым развитием ишемических

инсультов. Показаниями к операции являются гемодинамически значимые (более 60-70 %) стенозы или окклюзии, а также поражения, способные стать источником эмболии интракраниальных артерий (нестабильные бляшки, осложненные кровоизлиянием или изъязвлением).
При изолированных поражениях брахиоцефальных артерий в настоящее время внедряются рентгеноэндоваскулярные процедуры - баллонная дилатация, эндоваскулярная установка стента. При сегментарных окклюзиях общей сонной и начального отрезка внутренней сонной артерий, бифуркации сонной артерии, стенозе устья позвоночной артерии выполняют открытую эндартерэктомию. При проксимальной окклюзии подключичной артерии, приводящей к развитию синдрома подключичного обкрадывания, операцией выбора является сонно-подключичное шунтирование аутовеной или синтетическим протезом либо резекция подключичной артерии с имплантацией ее конца в общую сонную. При распространенном поражении магистральных артерий дуги аорты производят их резекцию с протезированием или шунтирующие операции. При множественных поражениях ветвей дуги аорты выполняют одномоментную реконструкцию нескольких артерий. В случае патологической извитости сосудов лучшим видом операции считают резекцию с последующим прямым анастомозом конец в конец.
Слайд 25У больных с нарушениями проходимости сосудов, обусловленными экстравазальным сдавлением, необходимо устранить причину

компрессии. По показаниям производят скаленотомию, резекцию I ребра, пересечение малой грудной или подключичной мышцы и др.
При невозможности выполнения реконструктивной операции целесообразны хирургические вмешательства на симпатической нервной системе: верхняя шейная симпатэктомия (С1-С11), стеллэктомия (CV1I) (удаление или разрушение шейно-грудного (звездчатого) ганглия (ganglion stellatum) и грудная симпатэктомия (Th2-Th4). После операции уменьшается периферическое сопротивление и улучшается кровообращение в коллатералях.
Слайд 26Облитерирующие заболевания висцеральных ветвей аорты

Слайд 27Хроническая абдоминальная ишемия.
Заболевание обусловлено окклюзионными поражениями висцеральных ветвей брюшной аорты, которые проявляются

болями после еды, потерей массы тела, систолическим шумом в эпигастральной области над проекцией аорты.
Слайд 28Клиническая картина.
Хроническая абдоминальная ишемия характеризуется триадой симптомов: болью, дисфункцией кишечника, снижением массы

тела. По преимущественным клиническим проявлениям выделяют 4 формы заболевания: чревную (болевая), проксимальную брыжеечную (дисфункция тонкой кишки), дистальную брыжеечную (дисфункция толстой кишки) и смешанную.
Основным симптомом заболевания является боль в животе. При поражении чревного ствола боль интенсивная, локализуется в эпигастрии и возникает через 15-20 мин после приема пищи. При поражении верхней брыжеечной артерии боль менее интенсивная, появляется в мезогастрии через 30-40 мин после еды, обычно продолжается 2-2 1/2 ч, т. е. на протяжении всего периода максимальной функциональной активности пищеварительного тракта. Боль связана со скоплением в ишемизированных тканях недоокисленных продуктов метаболизма, воздействующих на внутриорганные нервные окончания. При поражении нижней брыжеечной артерии лишь у 8 % больных возникает ноющая боль в левой подвздошной области. Больные отмечают уменьшение боли при ограничении приема пищи. Дисфункция кишечника выражается во вздутии живота, неустойчивом стуле, запоре. В каловых массах нередко обнаруживают остатки непереваренной пищи, слизь.
Слайд 29Прогрессирующее похудание объясняется нарушением секреторной и абсорбционной способности кишечника, а также тем,

что больные ограничивают себя в еде из-за боязни возникновения приступа болей.
Изолированное поражение висцеральных артерий встречается редко, чаще оно сочетается с поражением других сосудистых бассейнов, поэтому в дифференциальной диагностике большое значение приобретает правильная интерпретация жалоб больных.
При аускультации живота в эпигастральной области нередко выслушивают характерный систолический шум, обусловленный стенозом чревного ствола или верхней брыжеечной артерии.
Данные лабораторных исследований указывают на снижение абсорбционной и секреторной функций кишечника. {Копрограмма выявляет большое количество слизи, нейтрального жира и непереваренных мышечных волокон. С прогрессированием заболевания развивается диспротеинемия, характеризующаяся снижением содержания в крови альбуминов и повышением уровня глобулинов, увеличивается активность АЛТ и ЛДГ, возрастают показатели тимоловой пробы.
Слайд 30При рентгенологическом исследовании выявляют медленный пассаж бария по кишечнику, метеоризм, сегментарные спазмы

кишечника. Колоноскопия обнаруживает диффузный или сегментарный колит, атрофию слизистой оболочки, реже встречаются эрозии, сегментарные стенозы с исчезновением гаустрации. При гистологическом исследовании биоптатов выявляют отек собственной пластинки слизистой оболочки, уменьшение количества крипт, участки фиброза, дилатацию и эктазию сосудов подслизистого слоя, очаговые лимфоидно-клеточные инфильтраты. Результаты радиоизотопных исследований обычно указывают на уменьшение абсорбции I131-триолиона и всасывания I131-масляной кислоты.
При подозрении на окклюзирующее поражение мезентериальных артерий необходимо тщательное рентгенологическое, эндоскопическое и ультразвуковое исследование органов желудочно-кишечного тракта для того, чтобы исключить их органические поражения в генезе абдоминального болевого синдрома.
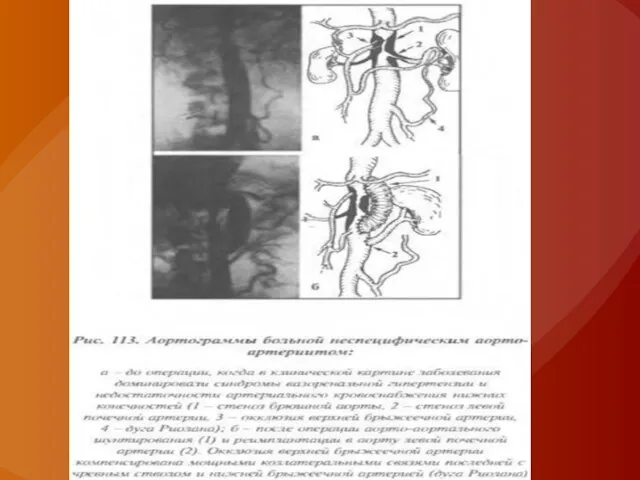
Слайд 31Ультразвуковое дуплексное сканирование позволяет визуализировать брюшную аорту и начальные отделы чревного ствола

и его ветвей (общей печеночной и селезеночной артерий), а также верхнюю брыжеечную артерию. При стенозирующих поражениях в устьях указанных артерий появляется турбулентный высокоскоростной кровоток, уменьшается диаметр пораженного сосуда, наблюдается постстенотическое расширение.
Аортография, выполненная в переднезадней и боковой проекциях, позволяет оценить состояние устьев чревной и брыжеечных артерий. На ангиограмме при хронической абдоминальной ишемии выявляют как прямые признаки поражения висцеральных артерий (дефекты наполнения, сужение, окклюзия, постстенотическое расширение сосудов), так и косвенные (ретроградное заполнение, расширение коллатералей, слабое контрастирование пораженной артерии). Для оценки состояния мезентериальных сосудов можно применять КТ- или МР-ангиографию.
Слайд 32Лечение.
В легких случаях ограничиваются консервативным лечением, включающим диету, спазмолитические и антисклеротические препараты,

средства, улучшающие метаболизм тканей и реологические свойства крови. Прогрессирование заболевания является показанием к хирургическому ле¬чению.
Для устранения наружной компрессии чревного ствола достаточно рас¬сечения рубцово-измененных медиальных ножек диафрагмы, серповидной связки печени или волокон чревного сплетения. При стенозах и окклюзиях в области устьев висцеральных артерий эффективна эндартерэктомия, а в случаях распространенных поражений операциями выбора являются либо резекция пораженного участка с последующим его протезированием, либо шунтирование.
Слайд 33Облитерирующие заболевания артерий нижних конечностей
Окклюзия или стеноз сосудов нижних конечностей наиболее часто

возникает вследствие атеросклероза артерий, облитерирующего тромбангиита (эндартериита), аортоартериита, фиброзно-мышечной дисплазии. Эти заболевания являются основной причиной периферической артериальной недостаточности.
Сужение и облитерация артерий вызывают резкое ослабление кровотока, ухудшают кровообращение в сосудах микроциркуляторного русла, снижают доставку кислорода тканям, вызывают тканевую гипоксию и нарушение тканевого обмена. Последний ухудшается вследствие раскрытия артериоло-венулярных анастомозов. Уменьшение напряжения кислорода в тканях ведет к накоплению недоокисленных продуктов обмена и метаболическому ацидозу. В этих условиях возрастают адгезивные и агрегационные и снижаются дезагрегационные свойства тромбоцитов, усиливается агрегация эритроцитов, возрастает вязкость крови, что неизбежно приводит к гиперкоагуляции и образованию тромбов. Тромбы блокируют микроциркуляторное русло, усугубляют степень ишемии пораженного органа. На этом фоне развивается диссеминированное внутрисосудистое свертывание.
Слайд 34 Бедренная артерия:
1 — общая подвздошная артерия; 2 — глубокая артерия, огибающая бедренную
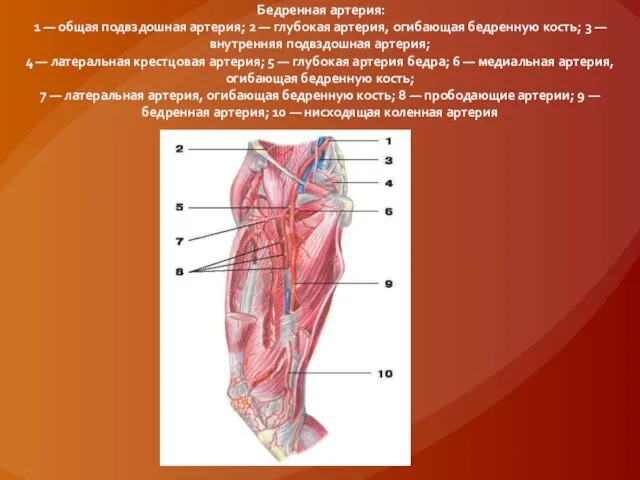
кость; 3 — внутренняя подвздошная артерия;
4 — латеральная крестцовая артерия; 5 — глубокая артерия бедра; 6 — медиальная артерия, огибающая бедренную кость;
7 — латеральная артерия, огибающая бедренную кость; 8 — прободающие артерии; 9 — бедренная артерия; 10 — нисходящая коленная артерия
Слайд 35Артерия голени:
1 — подколенная артерия; 2 — боковая верхняя артерия колена; 3
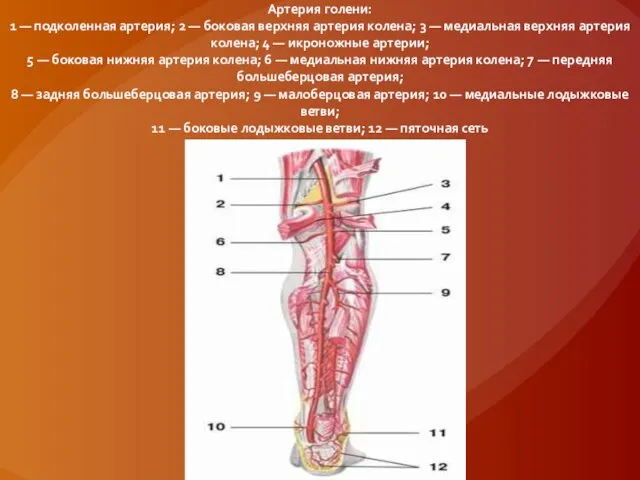
— медиальная верхняя артерия колена; 4 — икроножные артерии;
5 — боковая нижняя артерия колена; 6 — медиальная нижняя артерия колена; 7 — передняя большеберцовая артерия;
8 — задняя большеберцовая артерия; 9 — малоберцовая артерия; 10 — медиальные лодыжковые ветви;
11 — боковые лодыжковые ветви; 12 — пяточная сеть
Слайд 36Клиническая картина и диагностика.
В зависимости от степени недостаточности артериального кровоснабжения пораженной конечности

различают четыре стадии заболевания (по классификации Fontaine-Покровского).
Стадия I - функциональной компенсации. Больные отмечают зябкость, судороги и парестезии в нижних конечностях, иногда покалывание и жжение в кончиках пальцев, повышенную утомляемость, усталость. При охлаждении конечности приобретают бледную окраску, становятся холодными на ощупь. При маршевой пробе уже через 500-1000 м возникает перемежающаяся хромота. С целью стандартизации маршевой пробы больному рекомендуют двигаться со скоростью 2 шага в секунду (по метроному). Определяется протяженность пройденного пути до появления болей в икроножной мышце и время до полной невозможности продолжать ходьбу. Пробу удобно проводить на тредбане. По показателям маршевой пробы можно судить о прогрессировании заболевания и об успешности лечения. Перемежающаяся хромота возникает вследствие недостаточности кровоснабжения мышц, нарушения утилизации кислорода, накопления в тканях недоокисленных продуктов обмена веществ.
Слайд 37Стадия II
- субкомпенсации. Интенсивность перемежающейся хромоты нарастает. При указанном темпе ходьбы она возникает

уже после преодоления расстояния 200-250 м (Па стадия) или несколько меньше (Нб стадия). Кожа стоп и голеней теряет присущую ей эластичность, становится сухой, шелушащейся, на подошвенной поверхности выявляется гиперкератоз. Замедляется рост ногтей, они утолщаются, становятся ломкими, тусклыми, приобретая матовую или бурую окраску. Нарушается и рост волос на пораженной конечности, что приводит к появлению участков облысения. Начинает развиваться атрофия подкожной жировой клетчатки и мелких мышц стопы.
Слайд 38Стадия III
- декомпенсации. В пораженной конечности появляются боли в покое, ходьба становится возможной

лишь на расстоянии 25-50 м. Окраска кожных покровов резко меняется в зависимости от положения пораженной конечности: при подъеме ее кожа бледнеет, при опускании появляется покраснение кожи, она истончается и становится легкоранимой. Незначительные травмы вследствие потертостей, ушибов, стрижки ногтей приводят к образованию трещин и поверхностных болезненных язв. Прогрессирует атрофия мышц голени и стопы. Трудоспособность значительно снижена. При тяжелом болевом синдроме для облегчения страданий больные принимают вынужденное положение - лежа с опущенной ногой.
Слайд 39Стадия IV
- деструктивных изменений. Боли в стопе и пальцах становятся постоянными и невыносимыми.

Образующиеся язвы обычно располагаются в дистальных отделах конечностей, чаще на пальцах. Края и дно их покрыты грязносерым налетом, грануляции отсутствуют, вокруг них имеется воспалительная инфильтрация; присоединяется отек стопы и голени. Развивающаяся гангрена пальцев и стоп чаще протекает по типу влажной гангрены. Трудоспособность в этой стадии полностью утрачена.
Слайд 40Существенную информацию о локализации патологического процесса дают пальпация и аускультация сосудов ноги.

Так, отсутствие пульса на подколенной артерии указывает на облитерацию бедренно-подколенного сегмента, а исчезновение пульса на бедре - на поражение подвздошных артерий. У ряда больных с высокой окклюзией брюшной аорты пульсацию обнаружить не удается даже при пальпации аорты через переднюю брюшную стенку. У 80-85 % больных облитерирующим атеросклерозом пульс не определяется на подколенной артерии, а у 30 % - и на бедренной. Следует помнить, что у небольшого числа пациентов (10-15 %) может быть изолированное поражение сосудов голени или стопы (дистальная форма). Всем больным необходимо проводить аускультацию бедренных, подвздошных артерий и брюшной аорты. Над стенозированными артериями обычно выслушивают систолический шум. При стенозе брюшной аорты и подвздошных артерий его можно хорошо определить не только над передней брюшной стенкой, но и на бедренных артериях под паховой связкой.
Слайд 41Функциональные тесты.
Симптом плантарной ишемии Оп-пеля заключается в побледнении подошвы стопы пораженной конечности,

поднятой вверх под углом 45°. В зависимости от скорости побледнения можно судить о степени нарушения кровообращения в конечности. При тяжелой ишемии оно наступает в течение 4-6 с. Позднее были внесены изменения в пробу Гольдфлама и Самюэлса, позволяющие более точно судить о времени появления побледнения и восстановления кровообращения. В положении лежа на спине больному предлагают поднять обе ноги и удерживать их под прямым углом в тазобедренном суставе. В течение 1 мин предлагают сгибать и разгибать стопы в голеностопном суставе. Определяют время появления побледнения стоп. Затем больному предлагают быстро занять положение сидя с опущенными ногами и отмечают время до заполнения вен и появления реактивной гиперемии. Полученные данные поддаются цифровой обработке, дают возможность судить об изменении кровообращения в процессе лечения.
Слайд 42Проба Гольдфлама.
В положении больного на спине с приподнятыми над кроватью ногами ему

предлагают производить сгибания и разгибания в голеностопных суставах. При нарушении кровообращения уже через 10-20 движений больной испытывает утомление в ноге. Одновременно ведется наблюдение за окраской подошвенной поверхности стоп (проба Самюэлса). При тяжелой недостаточности кровоснабжения в течение нескольких секунд наступает побледнение стоп.
Слайд 43Проба Ситенко - Шамовой
проводится в том же положении. На верхнюю треть бедра

накладывается жгут до полного пережатия артерий. Через 5 мин бинт снимают. В норме не позднее чем через 10 с появляется реактивная гиперемия. При недостаточности артериального кровообращения время появления реактивной гиперемии удлиняется в несколько раз.
Слайд 44Коленный феномен Панченко
определяется в положении сидя. Больной, запрокинув больную ногу на колено

здоровой, вскоре начинает испытывать боль в икроножных мышцах, чувство онемения в стопе, ощущение ползания мурашек в кончиках пальцев пораженной конечности.
Слайд 45Симптом сдавления ногтевого ложа
заключается в том, что при сдавлении концевой фаланги I

пальца стопы в переднезаднем направлении в течение 5-10 с у здоровых людей образовавшееся побледнение ногтевого ложа немедленно сменяется нормальной окраской. При нарушении кровообращения в конечности оно держится несколько секунд. В тех случаях, когда ногтевая пластинка изменена, сдавливают не ногтевое ложе, а ногтевой валик. У больных с нарушенным периферическим кровообращением образовавшееся в результате компрессии белое пятно на коже исчезает медленно, в течение нескольких секунд и более.
Слайд 46Установить степень ишемии больной конечности помогают реография ультразвуковая допплерография, транскутанное определение рО2 и

pСо2 нижних конечностей.
Слайд 47Хирургическое лечение.
Показания к выполнению реконструктивных операций при сегментарных поражениях могут быть определены

уже начиная со II б стадии заболевания. Противопоказаниями являются тяжелые сопутствующие заболевания внутренних органов - сердца, легких, почек и др., тотальный кальциноз артерий, отсутствие проходимости дистального русла. Восстановление магистрального кровотока достигается с помощью эндартерэктомии, обходного шунтирования или протезирования.
Слайд 48При облитерации артерии в бедренно-подколенном сегменте
выполняют бедренно-подколенное или бедренно-тибиальное шунтирование сегментом большой

подкожной вены. Малый диаметр боль¬шой подкожной вены (менее 4 мм), раннее ветвление, варикозное расширение, флебосклероз ограничивают использование ее в пластических целях. В качестве пластического материала применяют вену пупочного канатика новорожденных, алловенозные трансплантаты, лиофилизированные ксенотрансплантаты из артерий крупного рогатого скота. Синтетические протезы находят ограниченное применение, так как часто тромбируются уже в ближайшие сроки после операции. В бедренно-подколенной позиции наилучшим образом зарекомендовали себя протезы из политетрафторэтилена
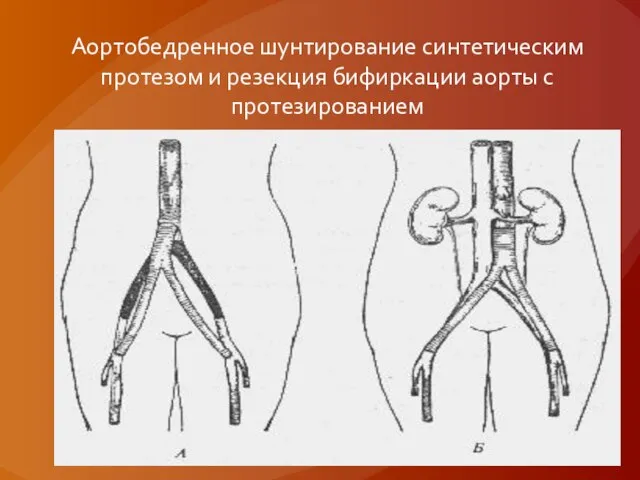
Слайд 49При атеросклеротических поражениях брюшной аорты и подвздошных артерий
выполняют аортобедренное шунтирование или резекцию

бифуркации аорты и протезирование с использованием бифуркационного синтетического протеза. В случае необходимости операция может быть завершена иссечением некротизированных тканей.
Слайд 50Аортобедренное шунтирование синтетическим протезом и резекция бифиркации аорты с протезированием
Слайд 51Консервативное лечение
показано в ранних (I-Па) стадиях заболевания, а также при наличии противопоказаний

к операции или отсутствии технических условий для ее выполнения у больных с тяжелой ишемией. Оно должно быть комплексным и носить патогенетический характер. Лечение вазоактивными препаратами направлено на улучшение внутриклеточной утилизации кислорода, улучшение микроциркуляции, стимуляцию развития коллатералей.
Слайд 52Основные принципы консервативного лечения:
устранение воздействия неблагоприятных факторов (предотвращение охлаждения, запрещение курения, употребления

спиртных напитков и т. д.);
тренировочная ходьба;
устранение спазма сосудов с помощью спазмолитических средств (пентоксифиллин, компламин, циннаризин, вазапростан, никошпан);
снятие болей (нестероидные анальгетики);
улучшение метаболических процессов в тканях (витамины группы В, никотиновая кислота, солкосерил, ангинин, продектин, пармидин, даларгин);
нормализация процессов свертывания крови, адгезивной и агрегационной функций тромбоцитов, улучшение реологических свойств крови (антикоагулянты непрямого действия, при соответствующих показаниях - гепарин, реополиглюкин, ацетилсалициловая кислота, тиклид, курантил, трентал).
Слайд 53Прогноз
заболевания во многом зависит от профилактической помощи, оказываемой больному с облитерирующими заболеваниями.

Они должны находиться под диспансерным наблюдением (контрольные осмотры через каждые 3-6 мес). Курсы профилактического лечения, которые следует проводить не реже 2 раз в год, позволяют сохранить конечность в функционально удовлетворительном состоянии.

















































 Электрофильное замещение
Электрофильное замещение СОЛНЕЧНАЯ СИСТЕМА
СОЛНЕЧНАЯ СИСТЕМА Архитектура Флоренции
Архитектура Флоренции Оборудование для измельчения и переработки шин
Оборудование для измельчения и переработки шин Гражданский процесс
Гражданский процесс Развитие общества
Развитие общества Женщины в жизни Александра Сергеевича Пушкина
Женщины в жизни Александра Сергеевича Пушкина Информация об организации летнего труда, оздоровления и отдыха детей и молодежи города Калининграда в 2009 году. А.Н. Силанов - п
Информация об организации летнего труда, оздоровления и отдыха детей и молодежи города Калининграда в 2009 году. А.Н. Силанов - п ДАТЧИК ПОЛОЖЕНИЯ КОЛЕНЧАТОГО ВАЛА
ДАТЧИК ПОЛОЖЕНИЯ КОЛЕНЧАТОГО ВАЛА Мы все учились понемногу
Мы все учились понемногу Сепаратизм в современном мире,
Сепаратизм в современном мире, Экскурсионный маршрут “Православные храмы Бежецка”
Экскурсионный маршрут “Православные храмы Бежецка” Организация работы железнодорожных станций. Регламент переговоров ДСП станции, машинистов и составителя поездов при работе
Организация работы железнодорожных станций. Регламент переговоров ДСП станции, машинистов и составителя поездов при работе Биография Бианки
Биография Бианки Определение синуса, косинуса, тангеса острого угла прямоугольного треугольника
Определение синуса, косинуса, тангеса острого угла прямоугольного треугольника Искусство объединяет народы
Искусство объединяет народы КУДА ПОЙТИ УЧИТЬСЯ?
КУДА ПОЙТИ УЧИТЬСЯ? Регламентация IT-процессов
Регламентация IT-процессов Перцептивные процессы в управленческой деятельности
Перцептивные процессы в управленческой деятельности СЛОВАРЬ СЛЕНГА
СЛОВАРЬ СЛЕНГА Конструктивное партнерство. Стелопластик
Конструктивное партнерство. Стелопластик Презентация на тему Общие закономерности реакционной способности органических соединений как химическая основа их биологическо
Презентация на тему Общие закономерности реакционной способности органических соединений как химическая основа их биологическо Презентация_Актион
Презентация_Актион Бизнес-план проекта Велопрокат
Бизнес-план проекта Велопрокат Pointillism
Pointillism Родина Ломоносова
Родина Ломоносова Презентация на тему Бедные
Презентация на тему Бедные  э
э