Содержание
- 2. Бактериальный вагиноз(БВ) — клинический полимикробный невоспалительный синдром, возникающий в результате замены нормальной микробиоты влагалища (виды Lactobacillus
- 3. Эпидемиология БВ — наиболее частая причина патологических вагинальных выделений у женщин репродуктивного возраста, однако нечасто он
- 4. Этиология и патогенез Нормобиоциноз влагалища: В структуре биоценоза влагалища здоровых женщин насчитывается более 40 видов микроорганизмов,
- 5. Этиология и патогенез Бактериальный вагиноз: БВ-ассоциированные облигатные анаэробы достигают 10'10 10'11 КОЕ/мл Количество лактобактерий незначительное (до
- 6. Эндогенные факторы риска гормональные изменения (возрастные – в пубертатном периоде и менопаузе; при патологии беременности; в
- 7. Клиническая картина Субъективные симптомы(жалобы): -обильные выделения с запахом несвежей рыбы, который может усиливаться после попадания спермы
- 8. Критерии постановки диагноза Диагноз устанавливается на основании наличия не менее чем 3-х из 4-х критериев (критерии
- 9. Лабораторная диагностика 1. Микроскопия нативных и/или окрашенных по Граму биологических материалов (влагалищная жидкость, соскоб эпителия влагалища,
- 10. Лабораторная диагностика 2. Культуральное исследование. Рутинное культуральное исследование для верификации диагноза БВ не используется, однако может
- 11. Лечение ( источник: Клиничсекие рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей,
- 12. Лечение 2. Двухэтапная терапия: Рекомендованная схема: 1-й этап - Хлоргексидин 16 мг per vaginam по 1
- 13. Лечение беременных женщин с диагнозом БВ Важно:В России метронидазол и клиндамицин разрешены только со II триместра
- 15. Скачать презентацию
Слайд 2Бактериальный вагиноз(БВ) — клинический полимикробный невоспалительный синдром, возникающий в результате замены нормальной
Бактериальный вагиноз(БВ) — клинический полимикробный невоспалительный синдром, возникающий в результате замены нормальной

Синонимы: анаэробный вагиноз, неспецифический вагиноз, лактобациллез, аминокольпит, вагинальный дисмикробизм, дисбактериоз влагалища, гарднереллез.
В настоящее время в клинической практике не употребляются.
Слайд 3Эпидемиология
БВ — наиболее частая причина патологических вагинальных выделений у женщин репродуктивного возраста,
Эпидемиология
БВ — наиболее частая причина патологических вагинальных выделений у женщин репродуктивного возраста,

Заболевание не представляет непосредственной опасности для женщин, однако является:
фактором риска развития осложнений беременности:
-самопроизвольные аборты
-внутриамниотической инфекции
-преждевременного излития околоплодных вод
-преждевременных родов
-рождения детей с низкой массой тела
одной из причин развития:
-инфекционных осложнений после гинекологических операций и абортов
-воспалительных заболеваний органов малого таза
-перитонита
-абсцессов органов малого таза при введении внутриматочных контрацептивов
Слайд 4Этиология и патогенез
Нормобиоциноз влагалища:
В структуре биоценоза влагалища здоровых женщин насчитывается более 40
Этиология и патогенез
Нормобиоциноз влагалища:
В структуре биоценоза влагалища здоровых женщин насчитывается более 40

Доминируют Lactobacillus (90-95%)-высокий процент H2О2-продуцирующих; остальные 5-10% представлены облигатными анаэробными и, в меньшей степени, факультативно-анаэробными, аэробными и микроаэрофильными бактериями.
Продукция антимикробных субстанций (H2О2, лизоцим, лизин, молочная кислота)
Лактобактерии расщепляют гликоген с образованием молочной кислоты, обеспечивающая кислую среду во влагалище - pH 4,0-4,5
Лактобактерии конкурируют с другими микроорганизмами за возможность адгезии к клеткам влагалищного эпителия.
Формирование защитного механизма местного иммунитета
Слайд 5Этиология и патогенез
Бактериальный вагиноз:
БВ-ассоциированные облигатные анаэробы достигают 10'10 10'11 КОЕ/мл
Количество лактобактерий незначительное
Этиология и патогенез
Бактериальный вагиноз:
БВ-ассоциированные облигатные анаэробы достигают 10'10 10'11 КОЕ/мл
Количество лактобактерий незначительное

При недостатке лактобактерий снижается концентрация молочной кислоты, рН влагалища сдвигается в щелочную сторону - pH>4,5.
G.vaginalis вырабатывает ваголизин, действующий на эпителий влагалища цитотоксически и усиливающий активность гарднерелл более чем в 250 раз.
Кроме того, G.vaginalis в ассоциации с Lactobacterium iners могут вырабатывают цитолизин, разрушающий клетки влагалищного эпителия.
Вследствие цитолиза избыточные углеводы становятся субстратом для синтеза жирных кислот с короткой углеводной цепью (С3-С6) – маркерных метаболитов БВ.
Формируется замкнутый круг: пул свободной глюкозы истощается, запасы гликогена не восполняются, деструкция эпителиальных клеток влагалища усиливается, рН смещается в щелочную сторону
Угнетение иммунной защиты
Слайд 6Эндогенные факторы риска
гормональные изменения (возрастные – в пубертатном периоде и менопаузе; при
Эндогенные факторы риска
гормональные изменения (возрастные – в пубертатном периоде и менопаузе; при

гипотрофия и атрофия слизистой оболочки влагалища, наличие кист и полипов стенок влагалища, гименальной области,
нарушения рецепторной функции вагинального эпителия,
снижение концентрации перекиси водорода в вагинальной среде за счёт уменьшения концентрации лактобацилл
Экзогенные факторы риска
инфицирование возбудителями ИППП и колонизация половых путей генитальными микоплазмами,
лекарственная терапия (антибактериальными, цитостатическими, глюкокортикостероидными, антимикотическими препаратами),
лучевая терапия;
присутствие инородных тел во влагалище и матке;
пороки развития половых органов или их деформации после родов и хирургических вмешательств;
нарушение гигиены половых органов, в том числе, частое применение спринцеваний и вагинальных душей;
использование спермицидов.
Слайд 7Клиническая картина
Субъективные симптомы(жалобы):
-обильные выделения с запахом несвежей рыбы, который может усиливаться после
Клиническая картина
Субъективные симптомы(жалобы):
-обильные выделения с запахом несвежей рыбы, который может усиливаться после
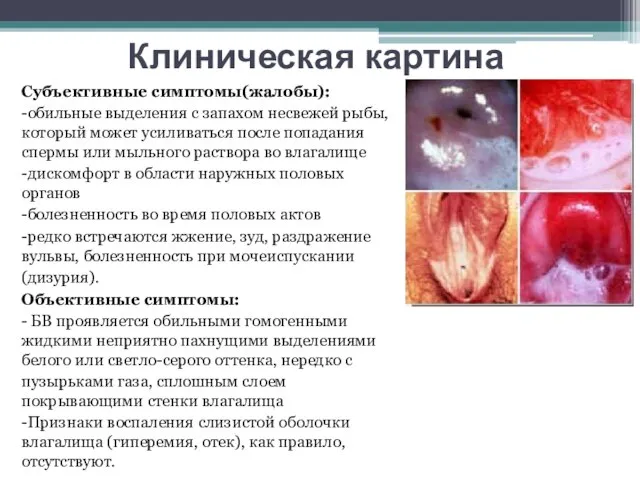
-дискомфорт в области наружных половых органов
-болезненность во время половых актов
-редко встречаются жжение, зуд, раздражение вульвы, болезненность при мочеиспускании
(дизурия).
Объективные симптомы:
- БВ проявляется обильными гомогенными жидкими неприятно пахнущими выделениями белого или светло-серого оттенка, нередко с
пузырьками газа, сплошным слоем покрывающими стенки влагалища
-Признаки воспаления слизистой оболочки влагалища (гиперемия, отек), как правило, отсутствуют.
Слайд 8Критерии постановки диагноза
Диагноз устанавливается на основании наличия не менее чем 3-х из
Критерии постановки диагноза
Диагноз устанавливается на основании наличия не менее чем 3-х из

1. Выделения из влагалища – густые, гомогенные, беловато-серые, с неприятным запахом;
2. При измерении рН влагалищной жидкости с помощью индикаторных полосок Кольпо-тест рН — показатель кислотности сдвигается в щелочную сторону от 4,5 до 7,5.
3. Положительный аминовый тест — появление или усиление неприятного запаха несвежей рыбы при смешивании 10% раствора гидроокиси калия (10% раствор
КОН) с влагалищной жидкостью
4. обнаружение «ключевых» клеток при микроскопическом исследовании вагинального отделяемого.
Слайд 9Лабораторная диагностика
1. Микроскопия нативных и/или окрашенных по Граму биологических материалов (влагалищная жидкость,
Лабораторная диагностика
1. Микроскопия нативных и/или окрашенных по Граму биологических материалов (влагалищная жидкость,
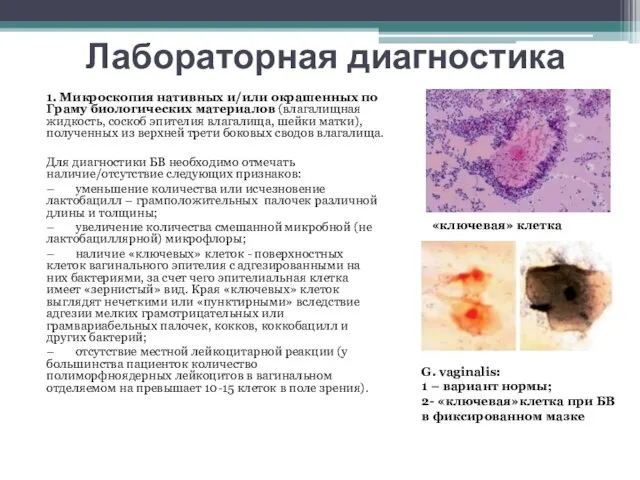
Для диагностики БВ необходимо отмечать наличие/отсутствие следующих признаков:
– уменьшение количества или исчезновение лактобацилл – грамположительных палочек различной длины и толщины;
– увеличение количества смешанной микробной (не лактобациллярной) микрофлоры;
– наличие «ключевых» клеток - поверхностных клеток вагинального эпителия с адгезированными на них бактериями, за счет чего эпителиальная клетка имеет «зернистый» вид. Края «ключевых» клеток выглядят нечеткими или «пунктирными» вследствие адгезии мелких грамотрицательных или грамвариабельных палочек, кокков, коккобацилл и других бактерий;
– отсутствие местной лейкоцитарной реакции (у большинства пациенток количество полиморфноядерных лейкоцитов в вагинальном отделяемом на превышает 10-15 клеток в поле зрения).
«ключевая» клетка
G. vaginalis:
1 – вариант нормы;
2- «ключевая»клетка при БВ в фиксированном мазке
Слайд 10Лабораторная диагностика
2. Культуральное исследование. Рутинное культуральное исследование для верификации диагноза БВ не
Лабораторная диагностика
2. Культуральное исследование. Рутинное культуральное исследование для верификации диагноза БВ не

– выделения и идентификации G. vаginаlis;
– выделения и идентификации других факультативных и/или облигатных анаэробов;
– выделения и идентификации лактобацилл (при БВ наблюдается отсутствие роста лактобацилл или резкое снижение их количества (<104 КОЕ/мл));
– выделения и идентификации M. hominis и Ureaplasma spp.
3. Молекулярно-биологические методы исследования, направленные на обнаружение специфических фрагментов ДНК микроорганизмов, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации, используются для выявления лактобацилл, A. vaginae, G. vaginalis, M. hominis и Ureaplasma spp. и других, в том числе трудно культивируемых бактерий.
Консультации других специалистов (гинеколога-эндокринолога, эндокринолога, гастроэнтеролога) рекомендованы в случае частого рецидивирования бактериального вагиноза с целью исключения сопутствующих заболеваний (состояний), которые могут способствовать нарушению нормальной вагинальной микробиоты.
Слайд 11Лечение
( источник: Клиничсекие рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями
Лечение
( источник: Клиничсекие рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями

Лечение небеременных женщин репродуктивного возраста
1. Одноэтапная терапия
Рекомендованные схемы:
- Метронидазол по 500 мг per os 2 раза в день в течение 7 дней
- Метронидазол 0,75% гель один полный аппликатор (5 г) per vaginam однократно в течение 5 дней
- Клиндамицин 2% вагинальный крем один полный аппликатор (5 г) однократно на ночь в течение 7 дней
Альтернативные схемы:
- Тинидазол 2 г per os 1 раз в день в течение 2 дней
- Тинидазол 1 г per os 1 раз в день в течение 5 дней
- Клиндамицин 300 мг per os 2 раза в день в течение 7 дней
- Клиндамицин овули 100 мг вагинально 1 раз на ночь в течение 3 дней
Слайд 12Лечение
2. Двухэтапная терапия:
Рекомендованная схема:
1-й этап
- Хлоргексидин 16 мг per vaginam по
Лечение
2. Двухэтапная терапия:
Рекомендованная схема:
1-й этап
- Хлоргексидин 16 мг per vaginam по

и/или Молочная кислота 100 мг per vaginam по 1 суппозиторию 1 раз в день в течение 10 дней
2-й этап
- Лактобактерии (Lactobacillus casei rhamnosus Doderleini Lcr-35) per vaginam по 1 вагинальной капсуле 2 раза в день в течение 7 дней
или по 1 вагинальной капсуле 1 раз в день в течение 14 дней
Альтернативная схема:
1 этап
- Орнидазол 500 мг + Неомицин65000 МЕ + Эконазол 100 мг + Преднизолон 3 мг (комбинированный
препарат) per vaginam по 1 вагинальной таблетке в течение 6—9 дней
2 этап
- Лактобактерии ацидофильные (Lactobacillus acidophilus) per vaginam
по 1 вагинальному суппозиторию 2 раза в день в течение 5—10 дней
Слайд 13Лечение беременных женщин с диагнозом БВ
Важно:В России метронидазол и клиндамицин разрешены только
Лечение беременных женщин с диагнозом БВ
Важно:В России метронидазол и клиндамицин разрешены только

- метронидазол 500 мг перорально 2 раза в сутки в течение 7 дней, назначается со второго триместра беременности
- метронидазол 250 мг перорально 3 раза в сутки в течение 7 дней, назначается со второго триместра беременности
- клиндамицин 300 мг перорально 2 раза в сутки в течение 7 дней
Лечение в I триместр:
1-й этап
- Хлоргексидин 16 мг per vaginam по 1 суппозиторию 2 раза в день в течение 10 дней
- Молочная кислота 100 мг per vaginam по 1 суппозиторию 1 раз в день в течение
10 дней
2-й этап
- Лактобактерии (Lactobacillus casei rhamnosus Doderleini Lcr-35) per vaginam по 1 вагинальной капсуле 2 раза в день в течение 7 дней или по 1 вагинальной
капсуле 1 раз в день в течение 14 дней
При лечении кормящих женщин метронидазолом однократной дозой 2 г не следует прикладывать ребенка к груди во время всего курса лечения и в течение 12—24 ч после окончания терапии. Более низкие дозы создают более низкую концентрацию в грудном молоке и считаются совместимыми с кормлением грудью.
 Доказательная медицина в моей специальности
Доказательная медицина в моей специальности Гематология. Ретикулоциты
Гематология. Ретикулоциты Организация психиатрической помощи
Организация психиатрической помощи Боль. Локализация боли
Боль. Локализация боли Планирование и тактика химиотерапии у детей. Показания и противопоказания к химиотерапии
Планирование и тактика химиотерапии у детей. Показания и противопоказания к химиотерапии Переломы диафиза бедренной кости
Переломы диафиза бедренной кости Санитарно-эпидемиологические требования к организациям воспитания и обучения, отдыха и оздоровления детей и молодежи
Санитарно-эпидемиологические требования к организациям воспитания и обучения, отдыха и оздоровления детей и молодежи Антиаритмическая терапия
Антиаритмическая терапия Возникновение и распространение COVID-19
Возникновение и распространение COVID-19 Пластическая и реконструктивная хирургия
Пластическая и реконструктивная хирургия Глюкагоноподобный пептид-1 в терапии сахарного диабета 2-го типа
Глюкагоноподобный пептид-1 в терапии сахарного диабета 2-го типа Медицинские организации в сфере обязательного медицинского страхования (ОМС
Медицинские организации в сфере обязательного медицинского страхования (ОМС Невынашивание ребенка. Преждевременные роды
Невынашивание ребенка. Преждевременные роды Спостереження і догляд за пацієнтами із захворюванням органів дихання
Спостереження і догляд за пацієнтами із захворюванням органів дихання Кормление грудью
Кормление грудью Подагра. Критерии подагры
Подагра. Критерии подагры Морфологическая диагностика смертельных отравлений наркотиками в судебной медицине
Морфологическая диагностика смертельных отравлений наркотиками в судебной медицине АВ блокады
АВ блокады Гипоспадия
Гипоспадия Нейрогуморальная регуляция артериального давления
Нейрогуморальная регуляция артериального давления Дыхательная система
Дыхательная система Ерте жүктілік салдары
Ерте жүктілік салдары Определение инфекционных болезней
Определение инфекционных болезней АЦЦП, АФПП, инсулин, Ккартизол
АЦЦП, АФПП, инсулин, Ккартизол Интеллект и интеллектуальная недостаточность. Глубокая умственная отсталость (идиотия)
Интеллект и интеллектуальная недостаточность. Глубокая умственная отсталость (идиотия) Хроническая дыхательная недостаточность
Хроническая дыхательная недостаточность Кисты и опухоли слюнных желез
Кисты и опухоли слюнных желез Уход за детьми при заболеваниях кожи
Уход за детьми при заболеваниях кожи