Содержание
- 2. Что такое штаммы? Их отличия… Различают генетические варианты: британский, южноафриканский, бразильский, индийский. С 1 июня Всемирная
- 3. COVID-19 – ОСОБЕННОСТИ СЕГОДНЯ 1. Распространенный дельта-штамм 2.Дельта-штамм на 60 % более заразен, чем британский, и
- 4. Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК ОПРЕДЕЛЕНИЕ Коронавирусная инфекция (COVID-19) –
- 5. 1. Ra SH, Lim JS, Kim GU, et al. Upper respiratory viral load in asymptomatic individuals
- 6. ПАТОФИЗИОЛОГИЯ, ИММУННЫЕ ИЗМЕНЕНИЯ Входные ворота возбудителя – эпителий верхних дыхательных путей и эпителиоциты желудка и кишечника.
- 7. ПОДОЗРИТЕЛЬНЫЙ А. Пациент с любым ОРЗ с наличием в эпидемиологическом анамнезе контакта с подтвержденным или вероятным
- 8. Классификация: (составлена разработчиками настоящего протокола) Примечание: - отсутствие жалоб не исключает наличие патологических изменений в легких
- 9. ПЕРИОДЫ ИНФЕКЦИОННОГО ПРОЦЕССА ПРИ COVID-19* : образовательный раздел Примечание: * инфекционный процесс может оборваться в любом
- 10. Примеры формулировки диагноза: COVID-19 U07.1Коронавирусная инфекцияCOVID-19легкой степени тяжести. Подтвержденный случай. Фарингит, острое течение (ПЦРРНК SARS CoV-2
- 11. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19 Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК Инкубационный период
- 12. ОСОБЕННОСТИ ТЕЧЕНИЯ COVID-19 У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА: 1. атипичная картина заболевания без лихорадки, кашля,
- 13. ФАКТОРЫ РИСКА ТЯЖЕЛОГО И ОСЛОЖНЕННОГО ТЕЧЕНИЯ У ВЗРОСЛЫХ: Возраст старше 60 лет (риск возрастает с возрастом);
- 14. 18 ЛАБОРАТОРНАЯ ДИАГНОСТИКА СПЕЦИФИЧЕСКАЯ : 1. Детекция РНК SARS CoV-2 COVID-19 методом ОТ-ПЦР. Материалами для обнаружения
- 15. 18 ОБЩЕКЛИНИЧЕСКИЕ И БИОХИМИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ: общий анализ крови с определением абсолютного и относительного количества эритроцитов,
- 16. Инструментальные исследования: (проводятся медицинским работником с использованием СИЗ): пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности,
- 17. 18 Инструментальные исследования: (проводятся медицинским работником с использованием СИЗ): рентгенография органов грудной клетки в двух проекциях
- 18. консультация реаниматолога – для диагностики ОРДС и других осложнений, определения показаний перевода в ОРИТ; консультация пульмонолога
- 19. 18 ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ: Биохимические методы исследования: лактатдегидрагеназа (повышение при тяжелом течении заболевания); креатинфосфокиназа, тропонин (повышение при
- 20. 18 ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ: Иммунологические методы исследования: Обнаружение антител (IgM, IgG, суммарных антител IgM /IgG). Результаты ИФА
- 21. 18 электрокардиография (ЭКГ) в стандартных отведениях по показаниям. эхокардиография (ЭхоКГ)показано пациентам при подозрении на миокардит, эндокардит,
- 22. 18 Немедикаментозное лечение: • Режим полупостельный (в зависимости от тяжести течения желательна смена положения тела в
- 23. 18 Пациентам с легкой и среднетяжелой степенью тяжести заболевания (при высокой температуре, полтливости, жидком стуле) настоятельно
- 24. КИСЛОРОДНЫЙ КОНЦЕНТРАТОР НЕИНВАЗИВНАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ ВЫСОКОПОТОЧНАЯ НАЗАЛЬНАЯ ОКСИГЕНАЦИЯ (HFNO) ИНВАЗИВНАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ Клинический протокол диагностики и
- 25. - у госпитализированных пациентов с факторами риска тяжелого течения COVID-19, получающих кислород (инсуфляция, высокопоточная оксигенотерапия, НИВЛ)
- 26. для - профилактики тромбоэмболических осложнений. Всем госпитализированным пациентам с COVID-19 в зависимости от наличия риска тромбэмболических
- 27. Примечание: при сумме баллов 4 риск венозных тромбоэмболических осложнений считается высоким и показана их профилактика антикоагулянтами
- 28. АКТ ДЛЯ ПРОФИЛАКТИКИ У ТЯЖЕЛЫХ И КРИТИЧЕСКИХ БОЛЬНЫХ
- 29. ГКС не рекомендуются для рутинного применения пациентам с легкой и среднетяжелой степенью тяжести заболевания в амбулаторных
- 30. Дексаметазон - 6 мг перорально/ в/в 1 раз в день 7- 10 дней ИЛИ Метилпреднизолон -
- 31. Противовоспалительная терапия (борьба с иммуновоспалительным синдромом и цитокиновым штормом) Назначается совместно с дексаметазоном за исключением случаев,
- 32. Особенности инфузионной терапии Вирусная пневмония +/- ОРДС Ограничение объема вводимой жидкости (в соответствии с перспирацией), отрицательный
- 33. 1.Иммунная плазма может быть применена в лечении пациентов с лабораторно подтвержденным COVID-19 (ПЦР и/или ИФА/ИХЛА) и
- 34. Противопоказания. Иммунная плазма не должна применяться: как «терапия отчаяния» у пациентов с субтотальным (более 75%) или
- 35. АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ ПРИ COVID-19: Вирусная этиология поражения легких при COVID-19 не является показанием для стартовой эмпирической
- 36. ЛЕЧЕНИЕ КОМОРБИДНЫХ ЗАБОЛЕВАНИЙ: состояний и осложнений осуществляется в соответствии с клиническими протоколами диагностики и лечения по
- 37. ПОКАЗАНИЯ ДЛЯ ПЕРЕВОДА ВЗРОСЛЫХ В ОРИТ: (ДОСТАТОЧНО ОДНОГО ИЗ КРИТЕРИЕВ): Показания для перевода взрослых в ОРИТ
- 38. •Клинико-инструментальные критерии: отсутствие повышенной температуры тела >3 дней, регрессия респираторных симптомов и признаков воспаления по результатам
- 39. Клинические критерии: отсутствие повышенной температуры тела >3 дней, регрессия респираторных симптомов; Инструментальные критерии: отсутствие прогрессирования инфильтрации
- 40. ИНДИКАТОРЫ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ: Клиническое выздоровление; Положительная динамика рентгенологической/КТ – картины;
- 41. Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК ВЕДЕНИЕ ПАЦИЕНТОВ ПОСЛЕ ВЫПИСКИ ИЗ
- 42. ПРИЛОЖЕНИЯ 1. Диагностика и лечение неотложных состояний при COVID-19 2. Экстракорпоральная мембранная оксигенация 3. Межведомственный инструмент
- 44. Скачать презентацию
Слайд 2 Что такое штаммы? Их отличия…
Различают генетические варианты: британский, южноафриканский,
Что такое штаммы? Их отличия…
Различают генетические варианты: британский, южноафриканский,

С 1 июня Всемирная организация здравоохранения предложила их называть "Альфа", "Бета", "Гамма" и "Дельта"
Все они варианты одного штамма коронавируса SARS-CoV2. Мутации меняют вирусы, но принципиально не влияют на его функции.
Исследуется новый «Лямбда» штамм (представляет интерес), «Йота» ???
При накоплении большого числа мутаций количество может перейти в качество и возникнуть новый штамм (Пример гриппа) с новыми свойствами и характеристиками. Сегодня прежний штамм SARS-CoV2, но с различными его вариантами.
Это имеет принципиально важное значение, поскольку изменение функций определяет то, как вирусы заражают и вызывают болезнь, и то, как с ними борются. Пока мы продолжаем использовать существующие методы лечения и профилактики против различных вариантов коронавируса SARS-CoV2.
Слайд 3COVID-19 – ОСОБЕННОСТИ СЕГОДНЯ
1. Распространенный дельта-штамм
2.Дельта-штамм на 60 % более заразен,
COVID-19 – ОСОБЕННОСТИ СЕГОДНЯ
1. Распространенный дельта-штамм
2.Дельта-штамм на 60 % более заразен,

3. Наиболее подверженными заражению дельта-штаммом являются те, кто не вакцинировался
4.Укорочен инкубационный период.
5. COVID-19 помолодел, заметно увеличивается количество инфицированных молодых людей, беременных и детей - это связано с мутацией коронавируса (дельта штамм).
6. Клиническое течение COVID-19 – рост тяжелых форм заболевания, особенно среди невакцинированных.
7.Заражение дельта-штаммом значительно повышает риски госпитализаций и летальных исходов.
Слайд 4Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
ОПРЕДЕЛЕНИЕ
Коронавирусная инфекция
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
ОПРЕДЕЛЕНИЕ
Коронавирусная инфекция

острое инфекционное заболевание
вызываемое новым штаммом коронавируса SARS CoV-2
механизм передачи - аэрозольно-капельный и контактно-бытовой
патогенез COVID-19 - виремия, локальный и системный иммуновоспалительный процесс, эндотелиопатия, гиперактивность коагуляционного каскада, может быть развитие микро-макротромбозов и гипоксии.
клинически COVID-19 протекает от бессимптомных до манифестных форм с интоксикацией, лихорадкой, преимущественным поражением легких и внелегочными поражениями разных органов и систем (эндотелий сосудов, сердца, почек, печени, поджелудочной железы, кишечника, предстательной железы, центральной и периферической нервной систем) с высоким риском развития осложнений (ОРДС, ОДН, ТЭЛА, сепсис, шок, СПОН).
Слайд 51. Ra SH, Lim JS, Kim GU, et al. Upper respiratory viral
1. Ra SH, Lim JS, Kim GU, et al. Upper respiratory viral

2.Zhou F, Yu T, Du R, et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020 Mar 28;395(10229):1054-62.
3.Chang, Mo G, Yuan X, et al. Time kinetics of viral clearance and resolution of symptoms in novel coronavirus infection. Am J Respir Crit Care Med. 2020 May 1;201(9):1150-2.
4.Yang JR, Deng DT, Wu N, et al. Persistent viral RNA positivity during recovery period of a patient with SARS-CoV-2 infection. J Med Virol. 2020 Apr 24 [Epub ahead of print].
ВИРУСНАЯ НАГРУЗКА. ПАТОГЕНЕЗ COVID-19
- Вирусная нагрузка наиболее высока в верхних дыхательных путях (носоглотке и ротоглотке) на раннем этапе развития инфекции и затем увеличивается в нижних дыхательных путях (мокрота).
-После появления симптомов вирусная нагрузка быстро снижается. У пациентов с тяжелым заболеванием вирусная нагрузка выше, чем у пациентов с легким заболеванием. Вирусная нагрузка в верхних дыхательных путях сопоставима у бессимптомных пациентов и пациентов с легкими симптомами.[1]
- Не допускается совместное длительное (тесное) пребывание пациентов с выраженной клиникой и бессимптомными/легкими формами (сортировка)
-Согласно оценкам, средняя продолжительность выделения вируса составляет 8–20 дней после прекращения симптомов. Впрочем, в различных образцах выделение определяли в течение максимум 60 дней, а у одной беременной женщины – в течение 104 дней [2,3,4].
Выраженность и тяжесть клинических проявлений COVID-19 зависит:
от свойств вируса (вид штамма, концентрации вируса/инфицирующей дозы вируса)
индивидуальных особенностей макроорганизма (раса, возраст, пол, сила иммунного ответа, наличие сопутствующих заболеваний-факторов риска и др.).
Основной мишенью SARS CoV-2 являются легкие.
Вирусное поражение легких, вызываемое SARS CoV-2 принято трактовать специфической «COVID-19-ассоциированной пневмонией» (сокр. COVID-19-пневмония).
Слайд 6ПАТОФИЗИОЛОГИЯ, ИММУННЫЕ ИЗМЕНЕНИЯ
Входные ворота возбудителя – эпителий верхних дыхательных путей и эпителиоциты
ПАТОФИЗИОЛОГИЯ, ИММУННЫЕ ИЗМЕНЕНИЯ
Входные ворота возбудителя – эпителий верхних дыхательных путей и эпителиоциты

Начальным этапом заражения является проникновение SARS-CoV-2 в клетки-мишени. Вирус SARS-CoV-2 использует в качестве рецептора для входа в клетку АПФ2 (ангиотензинпревращающий фермент II типа- АПФ2) и TMPRSS2 (трансмембранной сериновой протеазы типа 2 (ТСП2), которые необходимы для активации вирусного S-белка пепломера.
Исходя из анализа наборов данных секвенирования РНК с одной клетки, полученных из основных физиологических сред человека, более уязвимыми к инфекции SARS-CoV-2 органами, из-за их уровней экспрессии АПФ2, считаются
Легкие
Сердце
Пищевод
Почки
Мочевой пузырь
Подвздошная кишка.
Это может объяснять внелегочные проявления, связанные с инфекцией.
Ниже экспрессия АПФ-2 в назальном эпителии детей возрастом <10 лет по сравнению со взрослыми может объяснить, почему COVID-19 менее распространен у детей однако необходимы дальнейшие исследования на эту тему.
Слайд 7ПОДОЗРИТЕЛЬНЫЙ
А. Пациент с любым ОРЗ с наличием в эпидемиологическом анамнезе контакта
ПОДОЗРИТЕЛЬНЫЙ
А. Пациент с любым ОРЗ с наличием в эпидемиологическом анамнезе контакта

B. Пациент с любой ТОРИ и пневмонией неустановленной этиологии, имеющий один из любых трех или
более следующих признаков или симптомов: лихорадка, кашель, общая слабость/утомляемость, головная боль, миалгия, боль в горле, насморк, одышка, анорексия/тошнота/ рвота, диарея, изменение психического статуса;
С. Пациент с любым заболеванием, получавший лечение в медицинской организации в течение последних 14 дней, где было зарегистрирован COVID-19;
D. Работа в медицинских организациях, в том числе в стационарных и амбулаторных условиях в течение 14 дней до появления симптомов.
ВЕРОЯТНЫЙ
Пациент, который соответствует клиническим критериям подозрительного случая и
А) Типичные результаты визуализирующих методов исследования органов грудной клетки, указывающие на COVID-19, включают следующее (Manna 2020):
•рентгенография ОГК: туманные затемнения, часто округлой морфологии, с периферическим и нижним распределением по легким;
•КТ ОГК: множественные двусторонние затемнения по типу «матового стекла», часто округлой морфологии, с периферическим и нижним распределением по легким;
•УЗИ легких: утолщенные плевральные линии, В-линии (многоочаговые, изолированные или сливающиеся), консолидированные паттерны с симптомом воздушной бронхографии или без него.
В) летальный исход от пневмонии/ОРДС неуточненной этиологии (не имеющая другого объяснения);
С) человек с недавним появлением аносмии или агевзии при отсутствии какой-либо другой выявленной причины.
D) положительный результат ИФА с обнаружением антител JgM, JgG, JgM+JgG (суммарные)
ПОДТВЕРЖДЕННЫЙ
Лабораторное подтверждение коронавирусной инфекции COVID-19 методом ОТ-ПЦР, независимо от клинических признаков и симптомов.
U07.1 Коронавирусная инфекция CОVID-19 (Вирус идентифицирован) подтвержденный случай
U07.2 Коронавирусная инфекция CОVID-19 (Вирус не идентифицирован) - вероятный случай
Public health surveillance for COVID-19. WHO/ Interim guidance 7 August 2020
ОПРЕДЕЛЕНИЕ СЛУЧАЯ ЗАБОЛЕВАНИЯ COVID-19
(на основе определения ВОЗ, обновленного 7 августа 2020 года)
Слайд 8 Классификация: (составлена разработчиками настоящего протокола)
Примечание:
- отсутствие жалоб не исключает наличие патологических изменений
Классификация: (составлена разработчиками настоящего протокола)
Примечание:
- отсутствие жалоб не исключает наличие патологических изменений

Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 9 ПЕРИОДЫ ИНФЕКЦИОННОГО ПРОЦЕССА ПРИ COVID-19* : образовательный раздел
Примечание:
* инфекционный процесс может
ПЕРИОДЫ ИНФЕКЦИОННОГО ПРОЦЕССА ПРИ COVID-19* : образовательный раздел
Примечание:
* инфекционный процесс может
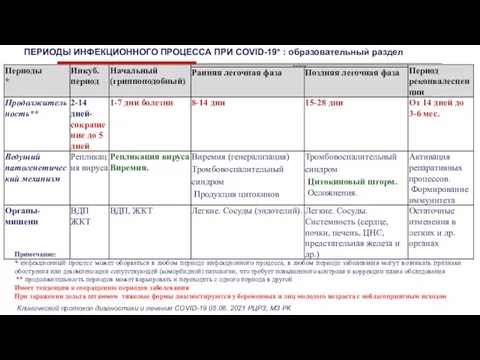
** продолжительность периодов может варьировать и переходить с одного периода в другой
Имеет тенденция к сокращению периодов заболевания
При заражении дельта штаммом тяжелые формы диагностируются у беременных и лиц молодого возраста с неблагоприятным исходом
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 10 Примеры формулировки диагноза: COVID-19
U07.1Коронавирусная инфекцияCOVID-19легкой степени тяжести. Подтвержденный случай. Фарингит, острое течение
Примеры формулировки диагноза: COVID-19
U07.1Коронавирусная инфекцияCOVID-19легкой степени тяжести. Подтвержденный случай. Фарингит, острое течение

U07.1Коронавирусная инфекция COVID-19средней степени тяжести. Подтвержденный случай(ПЦРРНК SARSCoV-2 назофарингиального мазка и др. положительный, дата), острое течение.COVID-19 ассоциированная пневмония. КТ-2
U07.1Коронавирусная инфекция COVID-19 тяжелой степени тяжести. Подтвержденный случай(ПЦР РНК SARS CoV-2 назофарингиального мазка положительный, дата), затяжное течение.COVID-19 ассоциированная пневмония. КТ-4. Осложнение: ДН 3 ст.
U07.1Коронавирусная инфекция COVID-19тяжелой степени тяжести. Подтвержденный случай (ПЦР РНК SARS CoV-2 назофарингиального мазка, бронхоальвеолярного лаважа положительный, дата), затяжное течение. COVID-19 ассоциированная пневмония. КТ-3. Внелегочные проявления: энцефалопатия. Осложнение: ОРДС. ДН3 ст. Сепсис. Септический шок 2 ст. СПОН.Сопутствующий диагноз: АГ 3 ст., риск 4, ХСН ФК 4, СД 2 типа, ожирение 2 ст.
U07.1 Коронавирусная инфекция COVID-19тяжелой степени тяжести. Подтвержденный случай (ПЦР РНК SARS CoV-2 назофарингиального мазка, бронхоальвеолярного лаважа положительный, дата), сверхострое течение. COVID-19 ассоциированная пневмония. КТ-4. Осложнение: ОРДС. ДН 3 ст.
U07.2 Коронавирусная инфекция CОVID-19 тяжелой степени тяжести(Вирус не идентифицирован). COVID-19 ассоциированная пневмония. КТ-2. Осложнение: ДН 2 ст.
U07.1 Коронавирусная инфекция COVID-19средней степени тяжести. Повторное заболевание (вторичное инфицирование). Подтвержденный случай (ПЦР РНК SARS CoV-2 назофарингиального мазка, положительный, дата, ИФА IgG дата, первичное заболевание ПЦР положительный, дата). COVID-19 ассоциированная пневмония. КТ-2. Осложнение: ДН 2 ст.
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 11 ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ,
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ,

Инкубационный период - 2-14 дней (до 5 дней);
повышение температуры тела (гипертермия - или без повышения температуры);
общая слабость, недомогание;
головная боль;
потливость (может быть выраженная);
потеря аппетита;
беспокойное поведение (ажитация);
боли в мышцах, костях и суставах, ломота в теле (иногда интенсивные);
кашель (редкий сухой или с небольшим количеством трудноотделяемой мокроты, может быть мучительным, приступообразным);
першение и боли в горле при глотании;
заложенность носа, ринит;
боли в грудной клетке, ощущение нехватки воздуха;
аносмия (потеря обоняния);
агевзия (потеря вкуса);
звон в ушах, нарушения слуха
тошнота, рвота
икота;
абдоминальные боли, диарея, слабость сфинктеров;
конъюнктивит (редко);
сыпь (требуется уточнение причины).
При тяжелом течении:
одышка (на момент осмотра или в динамике заболевания);
затрудненное дыхание, ощущение нехватки воздуха;
учащенное сердцебиение;
тошнота, рвота (редко);
упорная головная боль;
боли в животе;
боли в области сердца;
головокружение;
задержка мочи;
периферический коллапс;
ОСН;
тромбозы сосудов нижних конечностей. Гангрена.
Слайд 12 ОСОБЕННОСТИ ТЕЧЕНИЯ COVID-19 У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА:
1. атипичная картина
ОСОБЕННОСТИ ТЕЧЕНИЯ COVID-19 У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА:
1. атипичная картина

• общая слабость
• снижение концентрации внимания и физической активности
• потеря аппетита
• делирий
• бред
• тахикардия
• снижение АД
• падения
• диарея
• конъюнктивит
2. Симптомы COVID‑19 могут быть легкими и не соответствовать тяжести заболевания и серьезности прогноза
Позднее обращение за медицинской помощью
Поздняя диагностика
Поздно начатое лечение как на ПМСП, так в на уровне стационара
Поздняя госпитализация
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 13 ФАКТОРЫ РИСКА ТЯЖЕЛОГО И ОСЛОЖНЕННОГО ТЕЧЕНИЯ У ВЗРОСЛЫХ:
Возраст старше 60 лет
ФАКТОРЫ РИСКА ТЯЖЕЛОГО И ОСЛОЖНЕННОГО ТЕЧЕНИЯ У ВЗРОСЛЫХ:
Возраст старше 60 лет

Сопутствующие БСК (артериальная гипертония, ИБС, ХСН);
Цереброваскулярные заболевания;
Сопутствующие хронические заболевания дыхательной системы (ХОБЛ, БА, фиброзные изменения в легких);
Эндокринопатии (сахарный диабет, метаболический синдром, ожирение);
Иммунодефицитные состояния (онкологические, гематологические заболевания, ВИЧ-инфекция);
Другие тяжелые хронические заболевания (хронические заболевания почек);
Курение
2 и более (100%) сопутствующих ХНИЗ
Не вакцинированные
Слайд 1418
ЛАБОРАТОРНАЯ ДИАГНОСТИКА СПЕЦИФИЧЕСКАЯ :
1. Детекция РНК SARS CoV-2 COVID-19 методом ОТ-ПЦР.
Материалами
18
ЛАБОРАТОРНАЯ ДИАГНОСТИКА СПЕЦИФИЧЕСКАЯ :
1. Детекция РНК SARS CoV-2 COVID-19 методом ОТ-ПЦР.
Материалами

Примечание: При поступлении в стационар лиц с положительным результатом ПЦР РНК SARS CoV-2 повторное ПЦР- исследование не проводится. Контрольное ПЦР-исследование проводится перед выпиской из стационара только по показаниям ( при переводе в профильный стационар).
В случае отрицательного результата ПЦР мазка из носоглотки и зева, и при наличии характерной для COVID-19 рентгенологической/КТ картины в легких, возможно повторное проведение ПЦР из верхних дыхательных путей (минимум через 24 часа)
при его повторном отрицательном результате - проведение ПЦР образца из нижних дыхательных путей (напр. мокроты (если у пациента нет мокроты, то стимулировать ее не рекомендуется в связи с риском образования аэрозоля), эндотрахеального аспирата (если пациент интубирован) или образца бронхоальвеолярного лаважа (в случае, если бронхоскопия показана только по другим причинам, не связанным с забором образца для проведения ПЦР тестирования).
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 1518
ОБЩЕКЛИНИЧЕСКИЕ И БИОХИМИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ:
общий анализ крови с определением абсолютного и относительного
18
ОБЩЕКЛИНИЧЕСКИЕ И БИОХИМИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ:
общий анализ крови с определением абсолютного и относительного

•общий анализ мочи: альбуминурия, лейкоцитурия, гемоглобинурия (COVID-ассоциированный нефрит), определение кетоновых тел;
определение глюкозы, электролитов (К+,Na+,Mg ++,Ca++), АЛТ, АСТ, билирубина (повышение - COVID-ассоциированный гепатит, ЛИПП, сопутствующая патология печени, развитие осложнений);
определение общего белка и альбумина (снижение при вирусном и сопутствующем поражении печени, развитие осложнений);
мочевина и креатинин (повышение- вирусное поражение почек, сопутствующая патология почек, развитие осложнений);
глюкоза (повышение - вирусное поражение поджелудочной железы, сопутствующая патология ;
исследование уровня С-реактивного белка в сыворотке крови: коррелирует с тяжестью воспалительного процесса, распространенностью воспалительной инфильтрации в легких;
коагулограмма с определением ПВ, МНО, АЧТВ, фибриногена- для оценки состояния системы гемостаза.
Определение биомаркеров:
Д-димер - для оценки активности процесса тромбообразования и развития венозных тромбоэмболий (2ВГН и более);
Прокальцитонин - для дифференциальной диагностики с бактериальной инфекцией и диагностики сепсиса (повышается);
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 16 Инструментальные исследования: (проводятся медицинским работником с использованием СИЗ):
пульсоксиметрия с измерением SpO2 для
Инструментальные исследования: (проводятся медицинским работником с использованием СИЗ):
пульсоксиметрия с измерением SpO2 для

Мониторинг SрO2 в стационаре (рекомендации ВОЗ):
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 1718
Инструментальные исследования: (проводятся медицинским работником с использованием СИЗ):
рентгенография органов грудной клетки в
18
Инструментальные исследования: (проводятся медицинским работником с использованием СИЗ):
рентгенография органов грудной клетки в

компьютерная томография органов грудной клетки (высоко информативна). Критерии диагностики: распределение инфильтрации двухстороннее полисегментарное, преимущественно периферическое, основные признаки: многочисленные уплотнения по типу «матового стекла» с участками консолидации различной формы и протяженности; дополнительные признаки: ретикулярные изменения по типу «булыжной мостовой» («crazy-paving»), расположенные к периферии. Объем поражения <25% - КТ1, 25-50% – КТ2, 50-75% - КТ3, >75% объема – КТ4.У симптомных пациентов с COVID-19 в 56% случаев в первые 3 дня изменения при КТ исследовании легких могут отсутствовать [11].
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 18консультация реаниматолога – для диагностики ОРДС и других осложнений, определения показаний перевода
консультация реаниматолога – для диагностики ОРДС и других осложнений, определения показаний перевода

консультация пульмонолога - для пациентов с сопутствующей патологией бронхолегочной системы;
консультация кардиолога – при изменениях на ЭКГ, ЭхоКГ, подозрении на острый коронарный синдром, миокардит, эндокардит, ТЭЛА, для коррекции лечения пациентов с сопутствующей сердечно-сосудистой патологией, коррекции схемы антикоагулянтной терапии;
консультация эндокринолога – у пациентов с сопутствующим сахарным диабетом в случае трудностей в коррекции гипергликемии;
консультация нефролога – при развитии вирусного поражения почек, лиц с ХБП, в том числе на гемодиализе;
консультация невролога – при развитии неврологических проявлений;
консультация фтизиатра – при подозрении на специфический процесс;
консультация психолога, психиатра (по показаниям) – при выраженной ажитации;
консультация торакального хирурга – при развитии гидроторакса, пневмоторакса;
консультация ангиохирурга – при подохрении на ТЭЛА;
консультация нейрохирурга – при подозрении на ОНМК
консультация клинического фармаколога – для рационального подбора лекарственных средств с учетом их взаимодействия.
Показания для консультаций специалистов (преимущественно дистанционно):
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 1918
ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ:
Биохимические методы исследования:
лактатдегидрагеназа (повышение при тяжелом течении заболевания);
креатинфосфокиназа, тропонин (повышение при
18
ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ:
Биохимические методы исследования:
лактатдегидрагеназа (повышение при тяжелом течении заболевания);
креатинфосфокиназа, тропонин (повышение при

ферритин - повышение при тяжелом течении иммуновоспалительного синдрома.
определение антител к комплексу гепарин / PF4, функциональные тесты оценки функции тромбоцитов на фоне гепарина при подозрении на ГИТ
Определение биомаркеров:
•интерлейкин 6 – по показаниям, для диагностики иммуновоспалительного синдрома и цитокинового шторма, для определения показаний для назначения ингибиторов ИЛ-6 (значительно повышается более 5-6 ВГН и выше).
Исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата проводится госпитализированным пациентам с признаками ОДН (SрO2 менее 93% по данным пульсоксиметрии без кислородной поддержки).
Бактериологические методы исследования:
• посев крови на стерильность и гемокультуру (по показаниям- при подозрении на сепсис);
• посев мокроты, мазка из носоглотки, бронхоальвеолярного лаважа (по показаниям - при подозрении на присоединение бактериальной флоры для подбора рациональной антибиотикотерапии;
Кратность лабораторных исследований – по показаниям, в зависимости от клинической ситуации
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 2018
ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ:
Иммунологические методы исследования:
Обнаружение антител (IgM, IgG, суммарных антител IgM /IgG).
Результаты
18
ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ:
Иммунологические методы исследования:
Обнаружение антител (IgM, IgG, суммарных антител IgM /IgG).
Результаты

1) для диагностических целей у пациентов с подозрительным и вероятным случаем COVID-19 при отрицательном результате ПЦР;
2) для оценки напряженности иммунитета при отборе доноров для заготовки иммунной плазмы реконвалесцентов (приоритетное значение имеет обнаружение и высокий уровень иммуноглобулинов класса G);
3) для ретроспективной диагностики COVID-19, перенесших бессимптомную, легкую форму заболевания, пневмонию (при отрицательном результате ПЦР- теста) (по показаниям);
4) для диагностики затяжного течения, МВС, постковидного синдрома.
•Обнаружение антигенов вируса SARS CoV2 методом иммуноферментного (иммунохемилюминесцентного, электрохемилюмиинесцентного) анализа
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 2118
электрокардиография (ЭКГ) в стандартных отведениях по показаниям.
эхокардиография (ЭхоКГ)показано пациентам при подозрении на
18
электрокардиография (ЭКГ) в стандартных отведениях по показаниям.
эхокардиография (ЭхоКГ)показано пациентам при подозрении на

Скрининговое компрессионное УЗИ (КУЗИ) вен нижних конечностей тяжелым и критическим пациентам при поступлении в течение 7 дней, а также КУЗИ яремной и подключичной вен (особенно при длительной катетеризации) для выявления признаков тромбоза глубоких и поверхностных вен и выбора доза антикоагулянтной терапии (по показаниям в ОРИТ - при уровне Д-димера 4 ВГН и выше);
Ультразвуковое исследование органов грудной клетки проводится у пациентов при подозрении на плеврит.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ:
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 2218
Немедикаментозное лечение:
• Режим полупостельный (в зависимости от тяжести течения желательна смена положения
18
Немедикаментозное лечение:
• Режим полупостельный (в зависимости от тяжести течения желательна смена положения

• При поражении легких рекомендовано применение прон-позициитела пациента на животе для улучшения оксигенации легких с постепенным увеличением времени (по1 часу 4 раза в день, максимально до 12 -16 часов, ночной сон) под контролем состояния пациента (ЧД, ЧСС, SpO2), диафрагмальное дыхание (по самочувствию), беременным–латеро-позиция (положение на боку), коленно-локтевое положение.
• Диета сбалансированная по содержанию белков, жиров, углеводов, микроэлементов с учетом сопутствующей патологии.
• Ранняя реабилитация пациентам проводится в соответствии с Приложением 8.
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
Слайд 2318
Пациентам с легкой и среднетяжелой степенью тяжести заболевания (при высокой температуре, полтливости,
18
Пациентам с легкой и среднетяжелой степенью тяжести заболевания (при высокой температуре, полтливости,

При температуре тела выше 38С 0 купирование лихорадки проводится физическими методами охлаждения или НПВС:
- Парацетамол 500 мг (не более 2 г в сутки) или
- Ибупрофен 200 - 400 мг (не более 1 200 мг) [20, 21].
Для купирования воспалительного процесса НПВС:
- Ибупрофен 200-400 мг х 3 раза в сутки в течение 5 дней (по инструкции препарата) [75-77, 89].
При совместном применении с АКТ и АСК оценить риск кровотечений.
ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ :
Слайд 24КИСЛОРОДНЫЙ КОНЦЕНТРАТОР
НЕИНВАЗИВНАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ
ВЫСОКОПОТОЧНАЯ НАЗАЛЬНАЯ
ОКСИГЕНАЦИЯ (HFNO)
ИНВАЗИВНАЯ
ВЕНТИЛЯЦИЯ
ЛЕГКИХ
Клинический
КИСЛОРОДНЫЙ КОНЦЕНТРАТОР
НЕИНВАЗИВНАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ
ВЫСОКОПОТОЧНАЯ НАЗАЛЬНАЯ
ОКСИГЕНАЦИЯ (HFNO)
ИНВАЗИВНАЯ
ВЕНТИЛЯЦИЯ
ЛЕГКИХ
Клинический
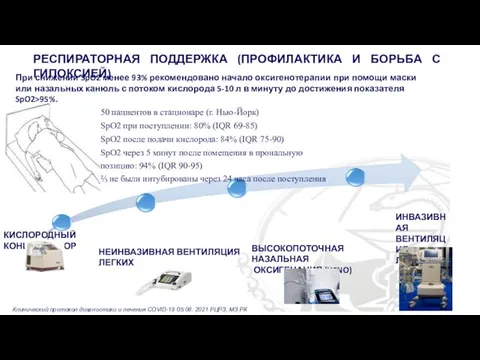
РЕСПИРАТОРНАЯ ПОДДЕРЖКА (ПРОФИЛАКТИКА И БОРЬБА С ГИПОКСИЕЙ)
50 пациентов в стационаре (г. Нью-Йорк)
SpO2 при поступлении: 80% (IQR 69-85)
SpO2 после подачи кислорода: 84% (IQR 75-90)
SpO2 через 5 минут после помещения в прональную позицию: 94% (IQR 90-95)
⅔ не были интубированы через 24 часа после поступления
При снижении SpO2 менее 93% рекомендовано начало оксигенотерапии при помощи маски или назальных канюль с потоком кислорода 5-10 л в минуту до достижения показателя SpO2>95%.
Слайд 25- у госпитализированных пациентов с факторами риска тяжелого течения COVID-19, получающих кислород
- у госпитализированных пациентов с факторами риска тяжелого течения COVID-19, получающих кислород

Ремдесивир* 200 мг в/в в 1-й день, затем 100 мг в/в ежедневно, всего 5 дней
Противопоказания к назначению:
- признаки полиорганной недостаточности
- печеночная недостаточность
-снижение СКФ менее 30 мл/мин на 1,73 м2
- хроническая сердечная недостаточность со сниженной фракцией выброса менее 40
- ИВЛ на протяжении 48 и более часов
- ЭКМО
- известная гиперчувствительность к препарату или его компонентам
- повышение трансаминах более 5 норм
Примечание:
* назначается пациенту только при подписании информированного согласия лично или его законным представителем.
* принимая во внимание возможные побочные эффекты, лечащему врачу следует проводить клинико-лабораторный мониторинг за ЭТ, при выявлении отменить ЭТ и подать желтую карту в НЦЭЛС.
* При поздних сроках заболевания эффективность снижается (возможно назначение препарата решением врачебного консилиума в зависимости от клинической ситуации).
ЭТИОТРОПНАЯ (ЭКСПЕРИМЕНТАЛЬНАЯ) ТЕРАПИЯ*
Слайд 26для - профилактики тромбоэмболических осложнений.
Всем госпитализированным пациентам с COVID-19 в
для - профилактики тромбоэмболических осложнений.
Всем госпитализированным пациентам с COVID-19 в

Промежуточная доза подбирается пациентам с ИМТ >30, ВТЭ в анамнезе, при наличии активного рака и с увеличенным уровнем Д -димера > 4 раз.
Фондапаринукс является препаратом выбора при тромбоцитопении (при снижении тромбоцитов <100 000х109/л);
Только в случае диагностики ТГВ и ТЭЛА пациента следует перевести на терапевтическую дозу нефракционированного гепарина, НМГ, фондапаринукса (согласно инструкции, см. клинический протокол диагностики и лечения «Тромбоэмболия легочной артерии»).
Пациентам с тяжелой степенью тяжести, но относительно стабильной гемодинамикой можно продолжить НМГ. В случае нестабильности гемодинамики, или ухудшения функции почек (при уровне КК ниже 30 мл/мин) первести на НФГ).
Пациентам в ОРИТ с ВТЭ с нестабильной гемодинамикой предпочтительно применения НФГ под контролем АЧТВ по весу.
Важно помнить риски развития ГИТ на фоне использования терапевтических доз НФГ, которая проявляется тромбоцитопенией > 30- 50% от исходного уровня после 5 дней применения НФГ и развитием симметричных тяжелых венозных и артериальных тромбозов с высокой смертностью 50% и выше. Частота ГИТ составляет до 5% на фоне использования НФГ , на фоне НМГ значительно реже.
АНТИКОАГУЛЯНТНАЯ ТЕРАПИЯ (АКТ)
Слайд 27Примечание: при сумме баллов 4 риск венозных тромбоэмболических осложнений считается высоким и
Примечание: при сумме баллов 4 риск венозных тромбоэмболических осложнений считается высоким и
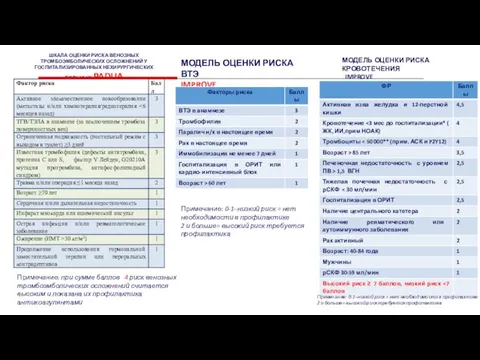
ШКАЛА ОЦЕНКИ РИСКА ВЕНОЗНЫХ ТРОМБОЭМБОЛИЧЕСКИХ ОСЛОЖНЕНИЙ У ГОСПИТАЛИЗИРОВАННЫХ НЕХИРУРГИЧЕСКИХ БОЛЬНЫХ PADUA
МОДЕЛЬ ОЦЕНКИ РИСКА ВТЭ
IMPROVE
Примечание: 0-1–низкий риск = нет необходимости в профилактике
2 и больше= высокий риск требуется профилактика
МОДЕЛЬ ОЦЕНКИ РИСКА КРОВОТЕЧЕНИЯ
IMPROVE
Примечание: 0-1–низкий риск = нет необходимости в профилактике
2 и больше= высокий риск требуется профилактика
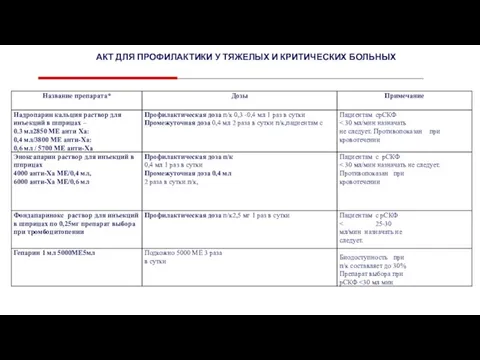
Слайд 28АКТ ДЛЯ ПРОФИЛАКТИКИ У ТЯЖЕЛЫХ И КРИТИЧЕСКИХ БОЛЬНЫХ
АКТ ДЛЯ ПРОФИЛАКТИКИ У ТЯЖЕЛЫХ И КРИТИЧЕСКИХ БОЛЬНЫХ
Слайд 29ГКС не рекомендуются для рутинного применения пациентам с легкой и среднетяжелой степенью
ГКС не рекомендуются для рутинного применения пациентам с легкой и среднетяжелой степенью

ГКС рекомендуются только в стационарных условиях с целью лечения гиперактивного иммуновоспалительного синдрома у пациентов с тяжелой степенью заболевания, выраженным повышением маркеров воспаления и необходимостью кислородотерапии или аппаратной респираторной поддержки.
Перед началом ГКС-терапии обязательно должны быть проведены следующие исследования: СРБ, прокальцитонин, сахар крови, Д-димер, коагулограмма, по возможности – ферритин, ЛДГ, интерлейкин-6. Длительность курса ГКС, выбор начальной дозы и темпы снижения проводятся под контролем указанных выше лабораторных параметров и зависят от клинической ситуации. Противовоспалительный эффект рекомендуется оценивать ежедневным исследованием СРБ.
Наибольшую эффективность в предотвращении смертности и снижении частоты перевода на ИВЛ у пациентов с тяжелой COVID-19 показал дексаметазон.
Системные кортикостероиды не следует отменять пациентам с нетяжелым COVID-19, которые уже получают системные кортикостероиды по другим причинам (например, пациентам с хронической обструктивной болезнью легких не нужно прекращать курс системных пероральных кортикостероидов или при других хронических аутоиммунных заболеваниях).
Если клиническое состояние пациентов с нетяжелым COVID-19 ухудшается (т. е учащение дыхания, признаки респираторного дистресс-синдрома или гипоксемии), они должны получать системные кортикостероиды.
Глюкокортикостероиды
Примечание:https://apps.who.int/iris/handle/10665/334125?search-result=true&query=Corticosteroids+for+COVID-19&scope=&rpp=10&sort_by=score&order=desc
Слайд 30Дексаметазон - 6 мг перорально/ в/в 1 раз в день 7- 10
Дексаметазон - 6 мг перорально/ в/в 1 раз в день 7- 10

ИЛИ
Метилпреднизолон - 32 мг перорально/ внутривенно, в 2-3 приема (например, 8 мг каждые 6 часов или 16 мг каждые 12 часов), 7- 10 дней
ИЛИ
Преднизолон -30- 40 мг в день перорально/внутривенно, в 1-2 приема, 10 дней
Применение дексаметазона один раз в день может повысить приверженность. Доза дексаметазона 6 мг эквивалентна (с точки зрения глюкокортикоидного эффекта) 40 мг преднизолона, 32 мг метилпреднизолона (например, 8 мг каждые 6 часов или 16 мг каждые 12 часов).
Глюкокортикостероиды
Corticosteroids for COVID-19: living guidance, 2 September 2020. https://apps.who.int/iris/handle/10665/334125?search-result=true&query=Corticosteroids+for+COVID-19&scope=&rpp=10&sort_by=score&order=desc
NB!!! В зависимости от клинической ситуации по показаниям может меняться доза, кратность и продолжительность ГКС на основе решения врачебного консилиума.
Слайд 31Противовоспалительная терапия (борьба с иммуновоспалительным синдромом и цитокиновым штормом)
Назначается совместно с дексаметазоном
Противовоспалительная терапия (борьба с иммуновоспалительным синдромом и цитокиновым штормом)
Назначается совместно с дексаметазоном

Концентрат для приготовления раствора для инфузий в разовой дозе не более 400 мг внутривенно капельно медленно (в течение не менее 1 часа), при недостаточности клинического эффекта повторить введение через 12 часов.
Препарат на основе моноклональных антител
Примечание:
* назначается пациенту только при подписании информированного согласия лично или его законным представителем по жизненно важным показаниям решением врачебного консилиума .
* принимая во внимание возможные побочные эффект, лечащему врачу следует проводить клинико-лабораторный мониторинг за возможным побочным эффектом тоцилизумаба, при выявлении – отменить препарат и подать желтую карту в НЦЭЛС.
* Не следует начинать лечение тоцилизумабом пациентам при риске развития сепсиса и активации хронических инфекционных заболеваний (вирусный гепатит В, С, герпесвирусные инфекции, ВИЧ-инфекция, туберкулез и др.). При развитии серьезных инфекций следует отменить терапию тоцилизумабом. С осторожностью применять у пациентов с рецидивирующими инфекционными заболеваниями в анамнезе, а также при сопутствующих заболеваниях, предрасполагающих к развитию инфекций (например, при дивертикулите, сахарном диабете, язве кишечника), с сопутствующей иммуносупрессивной терапией, при печеночной недостаточности, при снижении абсолютного количества нейтрофилов <2,0 x 109 / л, при снижении тромбоцитов <100 000 x 109 / л, при повышении уровня трансаминаз выше 3-5 ВГН.
Тоцилизумаб*(ингибирует рецепторы ИЛ-6) показан для взрослых пациентов:
-SpO2˂93%
- ЧДД более 28 -30 в минуту
- Т тела 38С и выше в течение 5 дней или подъем Т тела на 5-10 дней после нормализации Т тела.
-Уровень СРБ более 9N или рост уровня СРБ в 3 и более раз на 8-14 дни заболевания
-Лейкопения – менее 3,0х109/л
-Абсолютное число лимфоцитов менее 1,0х109/л
-Повышение кровня ферритина более 250 нг/мл
- Уровень ИЛ-6 более 5- 6 норм
Слайд 32
Особенности инфузионной терапии
Вирусная пневмония
+/-
ОРДС
Ограничение объема вводимой жидкости
(в соответствии с
Особенности инфузионной терапии
Вирусная пневмония
+/-
ОРДС
Ограничение объема вводимой жидкости
(в соответствии с

Чрезмерная инфузионная терапия может усилить гипоксемию у пациентов с ОРДС
Пшеничная Н.Ю., д.м.н., проф. НМИЦ фтизиопульмонологии и инфекционных заболеваний МЗ РФ
Слайд 331.Иммунная плазма может быть применена в лечении пациентов с лабораторно подтвержденным COVID-19
1.Иммунная плазма может быть применена в лечении пациентов с лабораторно подтвержденным COVID-19

2. Решение о применении иммунной плазмы принимается врачебным консилиумом при прогрессирующем течении COVID-19 с одним или более следующих признаков:
госпитализация по поводу лихорадки (температура в подмышечных впадинах >36,7°C или оральная температура >38,0°C) и частота дыхания >24 вдохов/мин или кашель;
укороченное дыхание (диспноэ);
сатурация кислорода крови <93% при дыхании воздухом;
соотношение парциального давления кислорода артериальной крови к фракции инспираторного кислорода < 300;
быстрое развитие легочного инфильтрата >50% в течение 24-48 часов;
потребность в оксигенотерапии;
снижение уровня лимфоцитов в периферической крови до 15%.
Иммунная плазма* реконвалесцентов
Слайд 34Противопоказания.
Иммунная плазма не должна применяться:
как «терапия отчаяния» у пациентов с субтотальным (более
Противопоказания.
Иммунная плазма не должна применяться:
как «терапия отчаяния» у пациентов с субтотальным (более

у пациентов с бактериальным сепсисом и полиорганной недостаточностью;
с давностью начала заболевания более 10-12 дней;
при волемической перегрузке и отеке легких до стабилизации состояния;
при наличии в анамнезе указаний на непереносимость трансфузий.
Консилиум оставляет за собой право использовать дополнительные критерии к назначению или отказу от применения иммунной плазмы.
3. Дозировка иммунной плазмы устанавливается индивидуально с учетом возможных осложнений, связанных с циркуляторной перегрузкой. Рекомендуемая дозировка – 1 доза (200-300 мл) в первый день, 1 доза (200-300 мл) во второй день терапии иммунной плазмой (через 12-24 часа).
Иммунная плазма* реконвалесцентов
Примечания:
* схемы лечения, включающие иммунную плазму назначаются пациенту только при подписании информированного согласия (Приложение 4) лично или его законным представителем по жизненно важным показаниям решением врачебного консилиума. Принимая во внимание возможный побочный эффект, лечащему врачу следует проводить клинико-лабораторный мониторинг, при выявлении – отменить плазму и подать желтую карту в НЦЭЛС. [62].
Слайд 35АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ ПРИ COVID-19:
Вирусная этиология поражения легких при COVID-19 не является
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ ПРИ COVID-19:
Вирусная этиология поражения легких при COVID-19 не является

Слайд 36ЛЕЧЕНИЕ КОМОРБИДНЫХ ЗАБОЛЕВАНИЙ:
состояний и осложнений осуществляется в соответствии с клиническими протоколами диагностики
ЛЕЧЕНИЕ КОМОРБИДНЫХ ЗАБОЛЕВАНИЙ:
состояний и осложнений осуществляется в соответствии с клиническими протоколами диагностики

Ингибиторы АПФ и блокаторы рецепторов ангиотензина II: пациенты, имеющие сопутствующую патологию сердечно-сосудистой системы (или другие показания) на фоне COVID-19, котором раннее были назначены ИАПФ и БРА, настоятельно рекомендуется продолжать прием данных препаратов.
Статины: пациенты с COVID-19, которым назначена статиновая терапия для лечения или профилактики сердечно-сосудистых заболеваний, должны продолжать прием этих препаратов.
НПВС: пациенты с COVID-19, которые принимают НПВС для лечения сопутствующего заболевания, должны продолжать ранее назначенную терапию.
Ингаляционные кортикостероиды: пациентам с ХОБЛ, астмой, аллергическим ринитом рекомендуется продолжать предписанные ингаляционные кортикостероиды. Применение небулайзерной терапии при необходимости должно проводиться в отдельной комнате с отрицательным давлением.
Слайд 37ПОКАЗАНИЯ ДЛЯ ПЕРЕВОДА ВЗРОСЛЫХ В ОРИТ: (ДОСТАТОЧНО ОДНОГО ИЗ КРИТЕРИЕВ):
Показания для перевода
ПОКАЗАНИЯ ДЛЯ ПЕРЕВОДА ВЗРОСЛЫХ В ОРИТ: (ДОСТАТОЧНО ОДНОГО ИЗ КРИТЕРИЕВ):
Показания для перевода

Дыхательная недостаточность: десатурация (менее 90%) при адекватной оксигенотрапии (2-4 л/мин через назальные канюли в положении Pron-позиции)
ЧДД более 28 -30 в минуту при любых значениях сатурации крови.
Нарушения сознания любого генеза (гипоксического, сосудистого, печеночная или почечная (уремическая) энцефалопатия), инсульт;
Нарушения кровообращения:
- гипотензия (САД менее 90 мм.рт.ст) или гипертензия (САД выше 190 мм.рт.ст при первичном кризовом течении); развитие шока любого генеза, гипертензивного криза;
- впервые возникшие сложные, угрожаемые нарушения ритма сердца (желудочковая экстрасистолия, желудочковая тахикардия, фибрилляция желудочков) и нарушения проводимости по типу АВ блокады 2 степени, сопровождающиеся приступами синкопэ (синдром Морганьи-Адамса-Стокса (МЭС))
• Острая печеночная недостаточность с клиническими и лабораторными проявлениями:
- нарушение сознания: печеночная энцефалопатия 2-3 ст.;
- гипопротеинемия (общий белок ниже 45 г/л);
- гипокоагуляция (ПТИ менее 70%; МНО более 1,5; АЧТВ более 45 сек при отсутствии гепаринотерапии с клиническими проявлениями геморрагического синдрома);
• Острая почечная недостаточность:
- креатинин более чем в 2 раза выше нормы с олигоанурией (500 и менее мл/сут) при адекватной гидратации;
- склонность к гипогликемии (сахар крови менее 3,0 ммоль/л с клиническими проявлениями).
Слайд 38•Клинико-инструментальные критерии: отсутствие повышенной температуры тела >3 дней, регрессия респираторных симптомов и
•Клинико-инструментальные критерии: отсутствие повышенной температуры тела >3 дней, регрессия респираторных симптомов и

•Лабораторные критерии: контрольный ПЦР мазка из носоглотки назначается при наличии клинико- инструментальных критериев выздоровления/улучшения только по показаниям при переводе в профильный стационар.
•Профилактика тромбоэмболических осложнений после выписки из стационара (по показаниям.
Специализированная экстренная помощь пациентам с СОVID 19 оказывается в многопрофильных инфекционных стационарах с наличием операционной, ОРИТ, родильного зала.
Пациенты с отрицательным результатом ПЦР мазка из носоглотки, нуждающиеся в лечении сопутствующих заболеваний, подлежат по показаниям и предварительному согласованию, переводу в профильное отделение/ многопрофильный стационар.
ВЫПИСКА ПАЦИЕНТОВ ИЗ СТАЦИОНАРА
Слайд 39Клинические критерии: отсутствие повышенной температуры тела >3 дней, регрессия респираторных симптомов;
Инструментальные
Клинические критерии: отсутствие повышенной температуры тела >3 дней, регрессия респираторных симптомов;
Инструментальные

Лабораторные критерии: отсутствие прогрессирования маркеров воспаления, коагулопатии, лимфопении, тромбоцитопении, повышения СРБ, прокальцитонина, фибриногена.
Выполнении рекомендации: наличие условий для изоляции (по возможности отдельная комната); соблюдении принципа преемственности в лечении согласно представленной выписке.
ПЕРЕВОД НА ДАЛЬНЕЙШЕЕ АМБУЛАТОРНОЕ ЛЕЧЕНИЕ (РАННЯЯ ВЫПИСКА) ВОЗМОЖНО ПО СОГЛАСОВАНИЮ С ПМСП (не ранее 8-10 дня госпитализации ) при:
Слайд 40ИНДИКАТОРЫ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ:
Клиническое выздоровление;
Положительная динамика рентгенологической/КТ – картины;
ИНДИКАТОРЫ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ:
Клиническое выздоровление;
Положительная динамика рентгенологической/КТ – картины;

Слайд 41Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
ВЕДЕНИЕ ПАЦИЕНТОВ
Клинический протокол диагностики и лечения COVID-19 05.08. 2021 РЦРЗ, МЗ РК
ВЕДЕНИЕ ПАЦИЕНТОВ

НА АМБУЛАТОРНОМ УРОВНЕ COVID-19
Дальнейшее ведение:
После выписки из стационара медицинское наблюдение реконвалесцентов, перенесших заболевание в среднетяжелой, тяжелой степени продолжается в домашних условиях под наблюдением врача ПМСП. Сроки наблюдения определяются индивидуально в зависимости от общего состояния реконвалесцента.
При ранней выписке из стационара:
Пример 1. В случае если у пациента были симптомы на протяжении 14 дней, тогда изоляция прекращается – 14 дней (были симптомы) + 3 дня (без симптомов) = 17 дней.
Пример 2: у пациента симптомы наблюдались 30 дней (лихорадка и обильный кашель с мокротой) – 30 дней (симптомы) + 3 дня (без симптомов) = 33 дней [42].
По показаниям проводится психологическая и респираторная реабилитация в амбулаторных условиях или лечение/реабилитация в профильном стационаре [30-32]. (Приложение 6,8,9).
По показаниям проводится профилактика тромбоэмболических осложнений:
- пациентам, перенесшим заболевание тяжелой или критической степени COVID-19, а так же с факторами риска по развитию ВТЭ (гиподинамичные, на постельном режиме, с ИМТ> 30, при наличии ВТЭ в анамнезе, активом раке, беременным и женщинам после родов) рекомендуется тромбопрофилактика парентеральными антикоагулянтами НМГ (надропарином и эноксапарином), фондапаринуксом (при уровне тромбоцитов <100 000, при непереносимости НМГ), НФГ (при отсутствии НМГ или противопоказаниях к НМГ) после выписки в течение 10-14 дней [33,34].
По истечении 10 дней от начала приема НМГ или НФГ у пациентов, перенесших заболевание тяжелой или критической степени тяжести COVID-19, но при сохраняющемся высоком уровне Д-димера (выше 2ВГН) целесообразно перейти на ПОАК (апиксабан, ривароксабан) в профилактических дозах на срок до 30 дней (доказательной базы применения ПОАК при COVID-19 нет, поэтому необходимо решение консилиума и информированное согласие пациента, учитывая большую площадь поражения легких и высокие риски ВТЭ у данной категории пациентов)[33,35];
При обострении сопутствующих хронических неинфекционных заболеваний, при развитии постковидных состояний врач ПМСП направляет реконвлесцента на консультацию к профильному специалисту. Ведение и лечение осуществляется в соответсивии с клиническим протоколом диагностики и лечения по сопутствующему заболеванию.
Слайд 42 ПРИЛОЖЕНИЯ
1. Диагностика и лечение неотложных состояний при COVID-19
2. Экстракорпоральная мембранная оксигенация
3.
ПРИЛОЖЕНИЯ
1. Диагностика и лечение неотложных состояний при COVID-19
2. Экстракорпоральная мембранная оксигенация
3.

4. Информированное согласие пациента на применение этиопатогенетического лечения при COVID-19
5. Острое нарушение мозгового кровообращения при коронавирусной инфекции - COVID-19
6. Алгоритм наблюдения пациентов, перенесших пневмонию COVID-19, после выписки из инфекционного стационара
7. Алгоритм динамического наблюдения больных с хроническими заболеваниями, в том числе лиц 60 лет и старше в период неблагополучной эпидемиологической обстановки по COVID – 19их интерпретации
8. Реабилитация пациентов после COVID-19- ассоциированных состояний, в том числе пневмонией
9. Психологическая реабилитация
10.Рекомендации в отношении ПИИК для лиц, осуществляющих уход на дому
 Аномалии развития и заболевания органов речи у детей
Аномалии развития и заболевания органов речи у детей Неблагоприятное воздействие лекарственных средств на плод: эмбриотоксичность, тератогенность
Неблагоприятное воздействие лекарственных средств на плод: эмбриотоксичность, тератогенность Туберкулёз и его профилактика
Туберкулёз и его профилактика Диагностика и ПМП при травматических поражениях мягких тканей, суставов, костей, внутренних органов, черепно-мозговой травме
Диагностика и ПМП при травматических поражениях мягких тканей, суставов, костей, внутренних органов, черепно-мозговой травме Первичная цилиарная дискинезия у детей
Первичная цилиарная дискинезия у детей Экстрагенитальные заболевания при беременности
Экстрагенитальные заболевания при беременности Создатель первого московского хисписа
Создатель первого московского хисписа Gigantomastia and mastitis in pregnancy
Gigantomastia and mastitis in pregnancy Гистоморфология эндокринной системы
Гистоморфология эндокринной системы Методика лечебных мероприятий при механических, физических и химических повреждениях животных
Методика лечебных мероприятий при механических, физических и химических повреждениях животных Систематическая ошибка. Оценка риска систематической ошибки в рандомизированном контролируемом клиническом исследовании
Систематическая ошибка. Оценка риска систематической ошибки в рандомизированном контролируемом клиническом исследовании Гемобластозы, лейкозы, лимфозы
Гемобластозы, лейкозы, лимфозы Профессиональная династия моей семьи – врачебное дело
Профессиональная династия моей семьи – врачебное дело Адекватная и своевременная диагностика лимфопролиферативных заболеваний
Адекватная и своевременная диагностика лимфопролиферативных заболеваний Сыпной тиф
Сыпной тиф Дистопия почек
Дистопия почек Вроджені вади серця. Діагностика, клініка
Вроджені вади серця. Діагностика, клініка Мужские половые гормоны
Мужские половые гормоны Вакцинопрофилактика. Новокузнецкий центр общественного здоровья и медицинской профилактики
Вакцинопрофилактика. Новокузнецкий центр общественного здоровья и медицинской профилактики Условия безопасного поведения учащихся
Условия безопасного поведения учащихся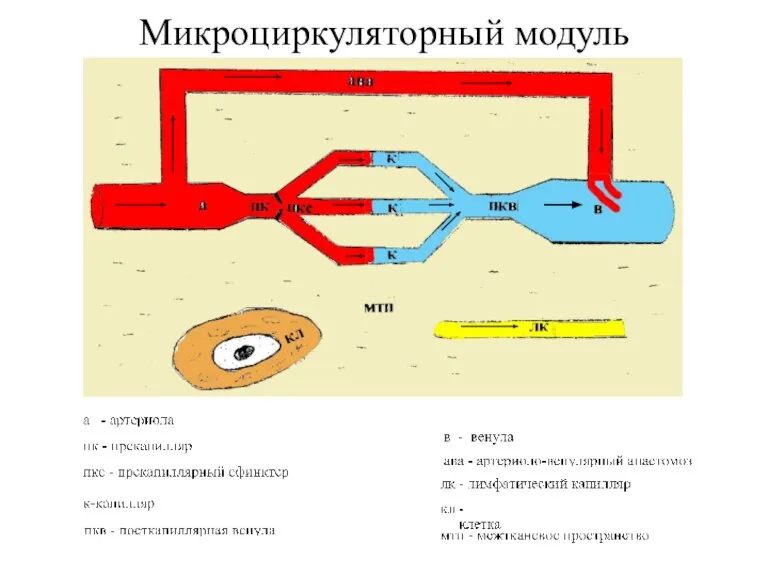 Микроциркуляция, транспорт биологических жидкостей на тканевом уровне
Микроциркуляция, транспорт биологических жидкостей на тканевом уровне Анестизиология. Анафилактикалық шок
Анестизиология. Анафилактикалық шок Ревматоидный артрит
Ревматоидный артрит Желтуха. Типы желтухи
Желтуха. Типы желтухи Гастродуоденальная патология
Гастродуоденальная патология Уход за кожей и естественными складками, умывание тяжелобольного пациента
Уход за кожей и естественными складками, умывание тяжелобольного пациента Раны. Классификация по причине повреждения
Раны. Классификация по причине повреждения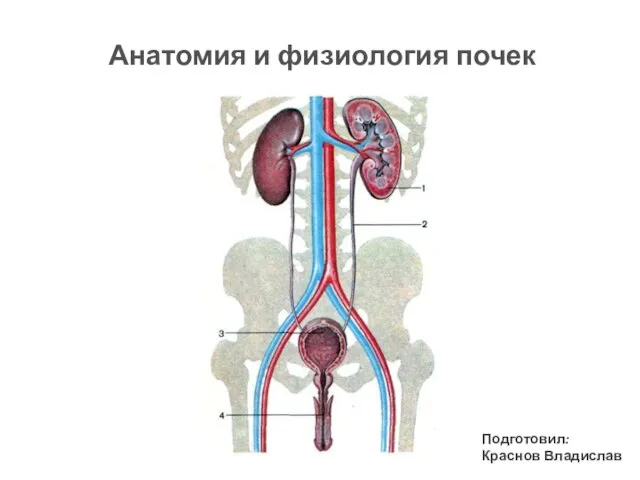 Анатомия и физиология почек
Анатомия и физиология почек