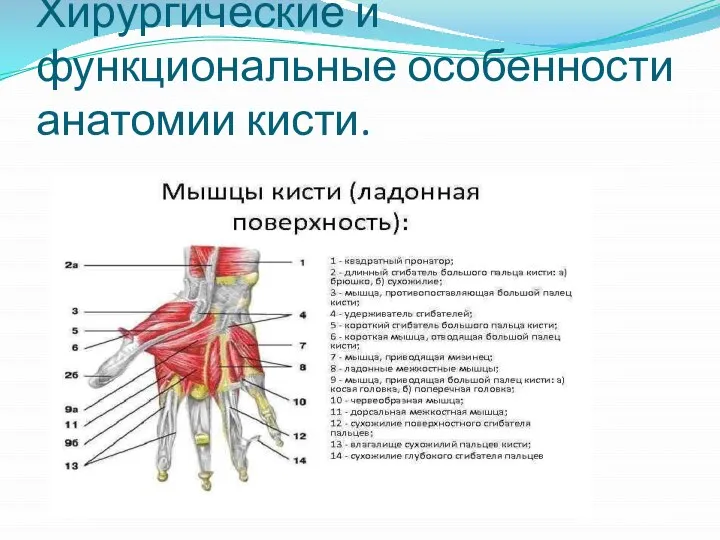
Слайд 2Хирургические и функциональные особенности анатомии кисти.
Слайд 4Разрез по «нейтральной» линии обладает тем преимуществом, что проходит несколько дорсальиее расположенных
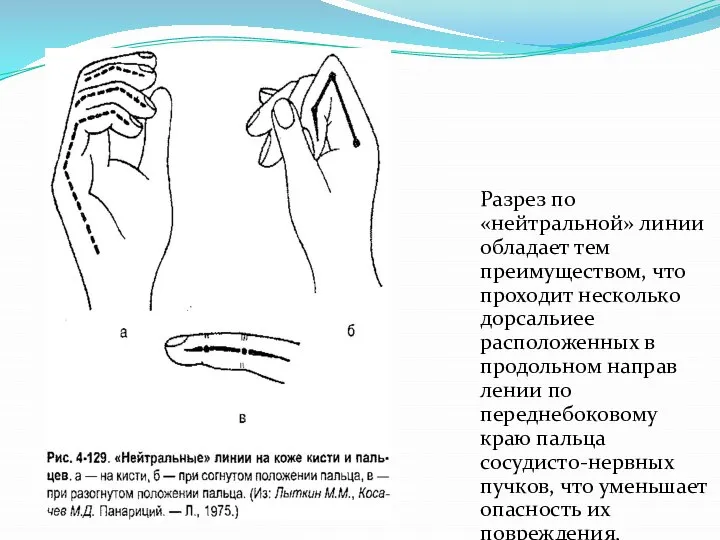
в продольном направлении по переднебоковому краю пальца сосудисто-нервных пучков, что уменьшает опасность их повреждения.
Слайд 7Техника проводниковой анестезии пальцев кисти по Лукашевичу-Оберсту
При локализации гнойного процесса на пальцах
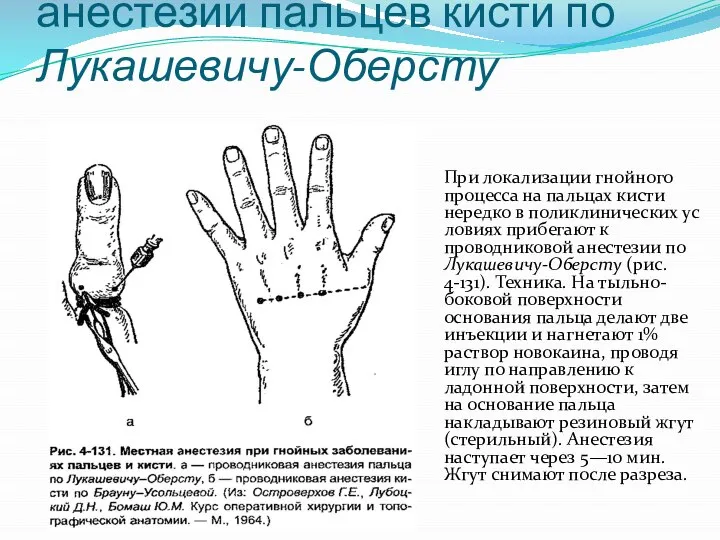
кисти нередко в поликлинических условиях прибегают к проводниковой анестезии по Лукашевичу-Оберсту (рис. 4-131). Техника. На тыльно-боковой поверхности основания пальца делают две инъекции и нагнетают 1% раствор новокаина, проводя иглу по направлению к ладонной поверхности, затем на основание пальца накладывают резиновый жгут (стерильный). Анестезия наступает через 5—10 мин. Жгут снимают после разреза.
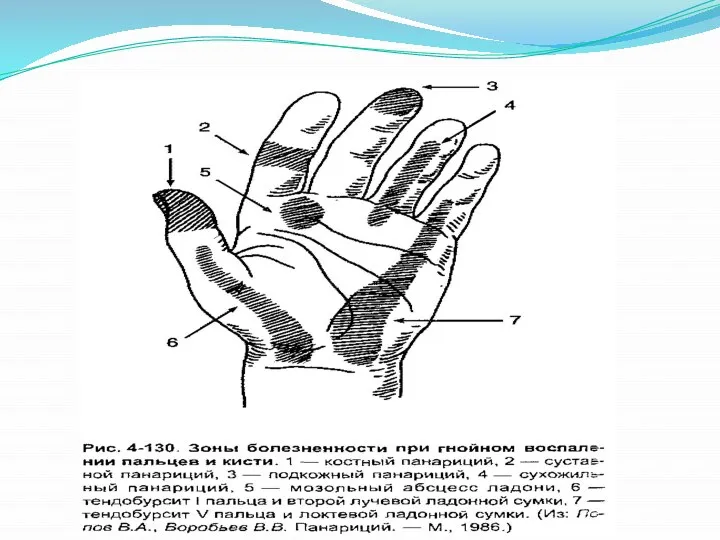
Слайд 8Разрезы, применяемые при панариции
При операциях по поводу панариция необходимо соблюдение следующего правила:

разрез нельзя производить на уровне межфаланговых складок и по рабочей (ладонной) поверхности пальца. Правильно выполненные разрезы располагаются на медиальной и латеральной сторонах. Вскрытие панариция не должно быть сопряжено с ущербом для функциональной способности кисти в последующем (рис, 4-132).
Слайд 10При вскрытии синовиального мешка в области возвышения большого пальца следует остерегаться повреждения
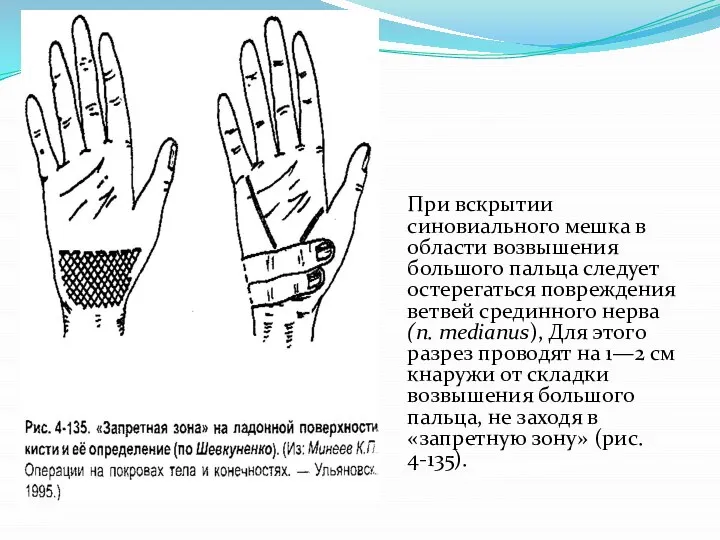
ветвей срединного нерва (п. medianus), Для этого разрез проводят на 1—2 см кнаружи от складки возвышения большого пальца, не заходя в «запретную зону» (рис. 4-135).
Слайд 11Кожный панариций
Может локализоваться на тыльной или ладонной поверхности мягких тканей всех трёх
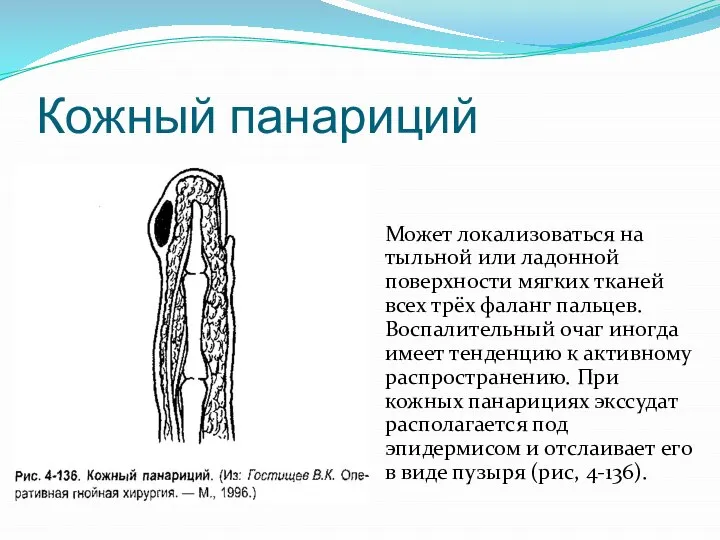
фаланг пальцев. Воспалительный очаг иногда имеет тенденцию к активному распространению. При кожных панарициях экссудат располагается под эпидермисом и отслаивает его в виде пузыря (рис, 4-136).
Слайд 12Подкожный панариций
Относится к наиболее часто встречающимся видам гнойного воепалении мягких тканей кисти
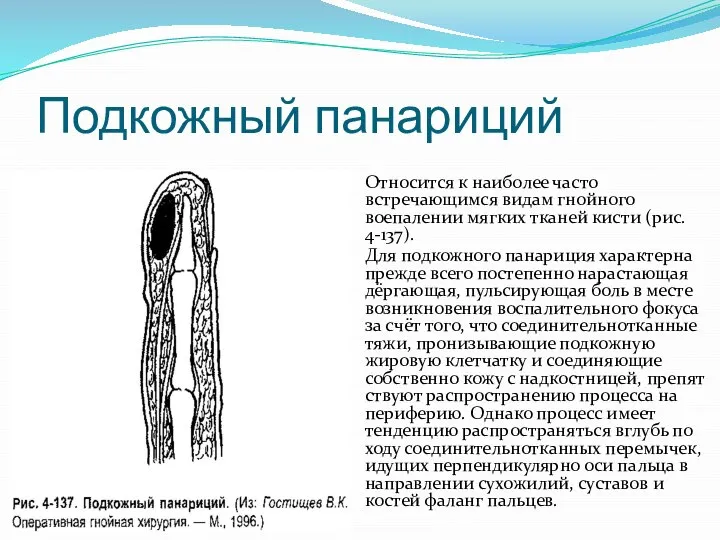
(рис. 4-137).
Для подкожного панариция характерна прежде всего постепенно нарастающая дёргающая, пульсирующая боль в месте возникновения воспалительного фокуса за счёт того, что соединительнотканные тяжи, пронизывающие подкожную жировую клетчатку и соединяющие собственно кожу с надкостницей, препятствуют распространению процесса на периферию. Однако процесс имеет тенденцию распространяться вглубь по ходу соединительнотканных перемычек, идущих перпендикулярно оси пальца в направлении сухожилий, суставов и костей фаланг пальцев.
Слайд 13Линейно-боковые разрезы, предложенные Р. Клаппом
При нагноительных процессах в области средней и основной
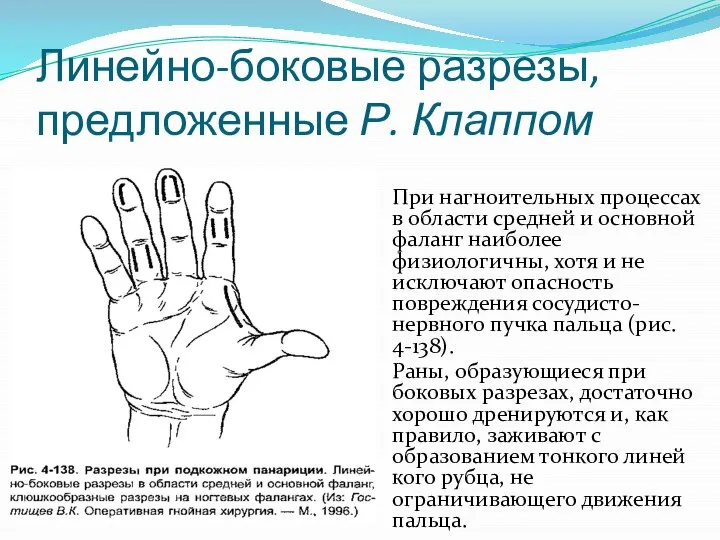
фаланг наиболее физиологичны, хотя и не исключают опасность повреждения сосудисто-нервного пучка пальца (рис. 4-138).
Раны, образующиеся при боковых разрезах, достаточно хорошо дренируются и, как правило, заживают с образованием тонкого линей кого рубца, не ограничивающего движения пальца.
Слайд 14Через парные линейно-боковые разрезы пальцев можно проводить сквозные дренажи над фиброзным влагалищем,

что обеспечивает хороший дренирующий эффект и позволяет промывать рану (рис. 4-139).
Слайд 15Овальные разрезы
Для вскрытия панарициев дистальных отделов пальцев применяют овальные разрезы в области
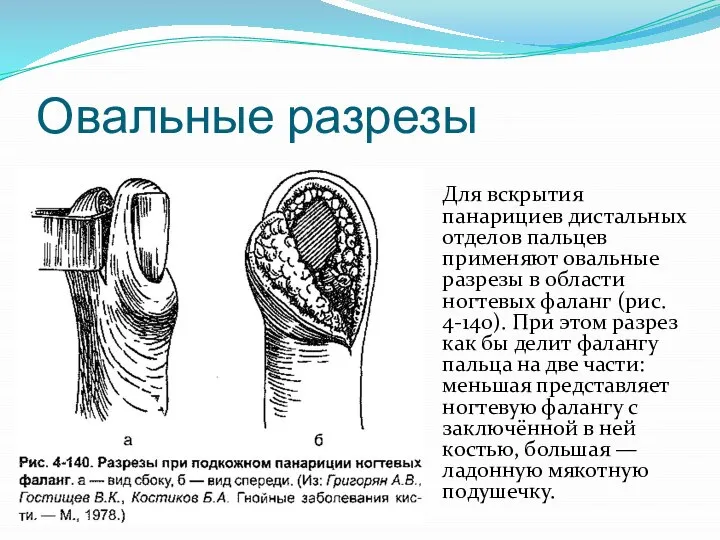
ногтевых фаланг (рис. 4-140). При этом разрез как бы делит фалангу пальца на две части: меньшая представляет ногтевую фалангу с заключённой в ней костью, большая — ладонную мякотную подушечку.
Слайд 16Этот метод имеет ряд положительных сторон. Во-первых, доступ позволяет свободно осмотреть все

отделы фаланги и радикально иссечь некротические ткани, во-вторых, что особенно важно, при этом доступе сохраняется чувствительность кончиков пальцев. Кроме того, овальный разрез улучшает отток гнойного отделяемого.
Однако этот метод имеет существенный недостаток, который ограничивает его широкое применение. После полного заживления раны образовавшийся на ладонной поверхности пальца дугообразный рубец делит ногтевую фалангу на две части с формированием «пасти акулы». Деформация фаланги с большим спаянным с надкостницей рубцом приводит к ограничению функции пальца. Поэтому применение такого разреза целесообразно лишь в тяжёлых, запущенных случаях подкожного панариция с вовлечением в процесс кости ногтевой фаланги.
Слайд 17Дугообразный (клюшкообразный) разрез
При панарициях ногтевой фаланги наиболее полно удовлетворяет требованиям гнойной хирургии

дугообразный (клюшкообразный) разрез. Он позволяет создать достаточный отток гнойного отделяемого, не нарушает в последующем тактильную чувствительность. Рубцы после заживления раны, как правило, тонкие, эластичные, функция пальца при этом не нарушается.
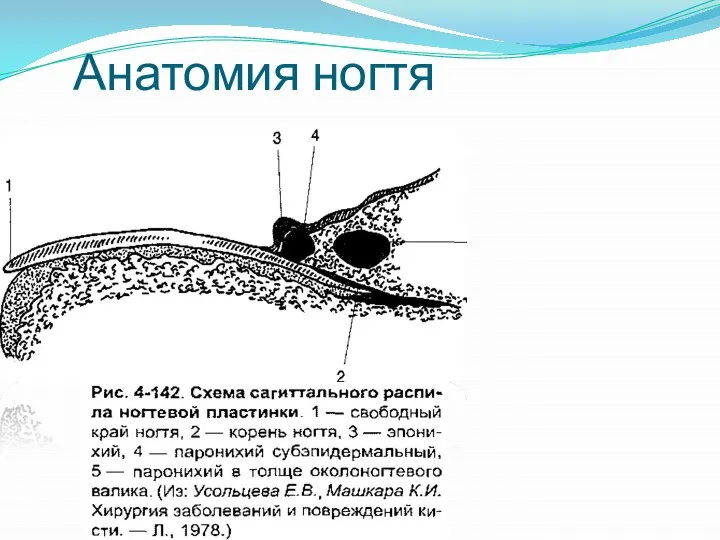
Слайд 18Анатомия ногтя
Ногти относят к придаткам кожи, они покрывают с тыльной стороны дистальные

фаланги пальцев кисти. Наружная поверхность ногтевых пластинок гладкая, а внутренняя неровная из-за наличия продольно расположенных «гребешков» (роговых выступов), чередующихся с бороздками. Благодаря наличию роговых выступов и бороздок ногтевая пластинка плотно прилегает к ложу ногтя, В ногте различают тело, корень и четыре края: свободный, скрытый и два латеральных (рис, 4-141, 4-142).
Слайд 20Паронихий
Воспаление околоногтевого валика и окружающих тканей. В большинстве случаев при паронихии гнойный

экссудат скапливается в толще кожи валика, приподнимает и значительно истончает эпонихию (рис. 4-143), Обращает на себя внимание нависание поражённого околоногтевого валика над ногтевой пластинкой (см. рис. 4-143, а). В некоторых случаях при глубокой паронихии гной проникает под ногтевую пластинку, отслаивая последнюю в боковой или проксимальной части (см. рис. 4-143, б). При этом гнойный экссудат просвечивается через отслоённый край ногтя. Подрытый гноем край ногтевой пластинки теряет связь с ногтевым ложем.
Слайд 21Дальнейшее скопление гноя под ногтевой пластинкой отслаивает её на всём протяжении, т.е.

возникает подногтевой панариций.
В зависимости от локализации гнойного очага при паронихии применяются клиновидные, П-образные и парные боковые разрезы на тыльной гюверхности ногтевой фаланги.
Если гной распространился под ногтевую пластинку не на всём протяжении, а только в боковом иди дистальном отделе, одновременно со вскрытием паронихия необходимо резецировать лишь отслоённый гноем край ногтя вплоть до зоны его прочной фиксации к ложу. При этом не следует выскабливать ногтевое ложе из-за опасности повреждения ростковой зоны ногтя, что приводит к восстановлению деформированной ногтевой пластинки. Удаление ногтевой пластинки оставляет незащищённым ногтевое ложе.
Слайд 22Подногтевой панариций
Представляет собой скопление экссудата под ногтевой пластинкой, когда фиксация её к
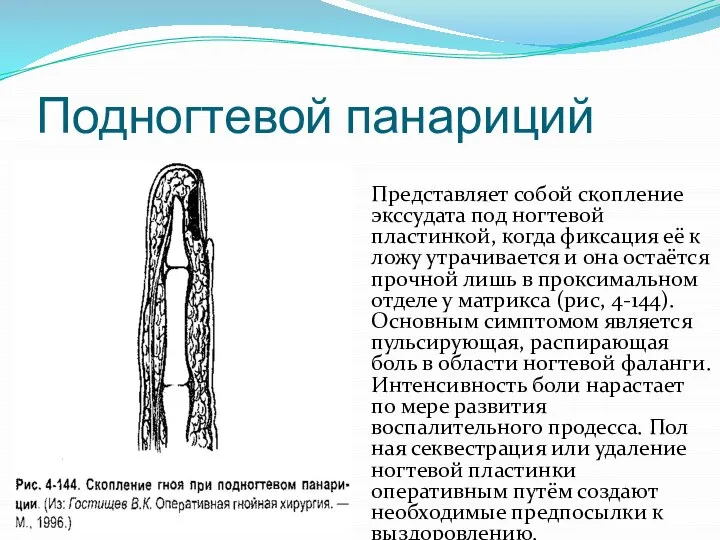
ложу утрачивается и она остаётся прочной лишь в проксимальном отделе у матрикса (рис, 4-144). Основным симптомом является пульсирующая, распирающая боль в области ногтевой фаланги. Интенсивность боли нарастает по мере развития воспалительного продесса. Полная секвестрация или удаление ногтевой пластинки оперативным путём создают необходимые предпосылки к выздоровлению.
Слайд 23При локализованных формах подногтевого панариция целесообразно ограничиваться резекцией ногтевой пластинки (рис. 4-145).
Лишь
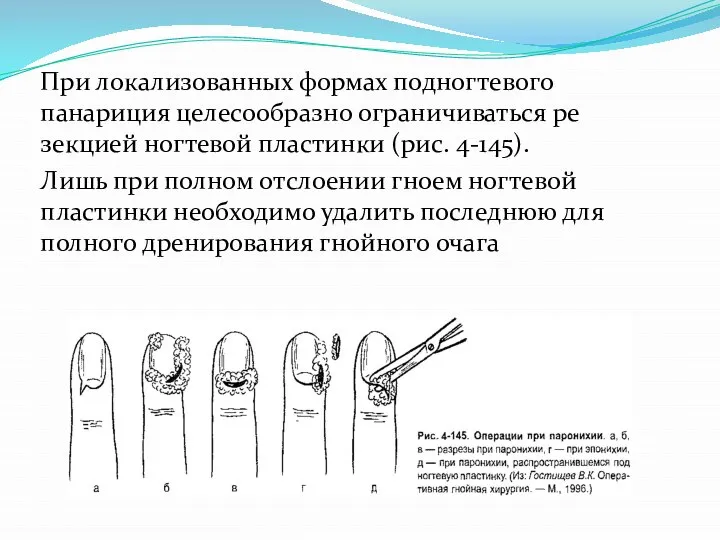
при полном отслоении гноем ногтевой пластинки необходимо удалить последнюю для полного дренирования гнойного очага
Слайд 24При формировании гнойника под центральной частью ногтевой пластинки, как это бывает при
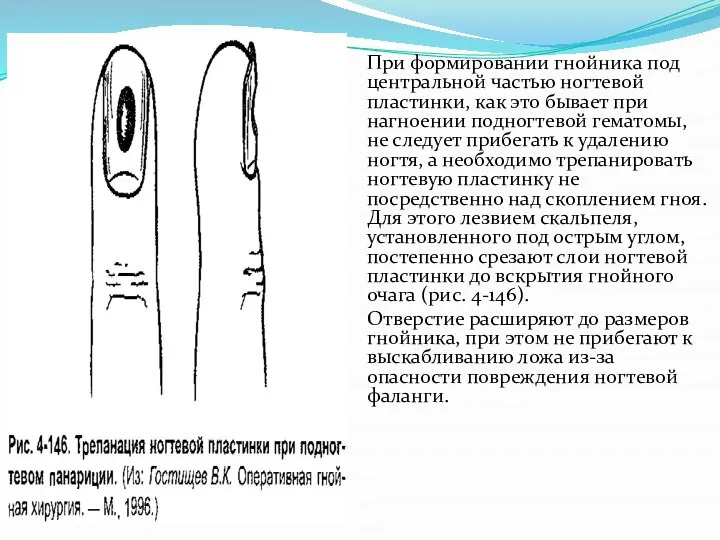
нагноении подногтевой гематомы, не следует прибегать к удалению ногтя, а необходимо трепанировать ногтевую пластинку непосредственно над скоплением гноя. Для этого лезвием скальпеля, установленного под острым углом, постепенно срезают слои ногтевой пластинки до вскрытия гнойного очага (рис. 4-146).
Отверстие расширяют до размеров гнойника, при этом не прибегают к выскабливанию ложа из-за опасности повреждения ногтевой фаланги.
Слайд 25При локализации гнойника у свободного края ногтя (чаще это наблюдают при нагноении
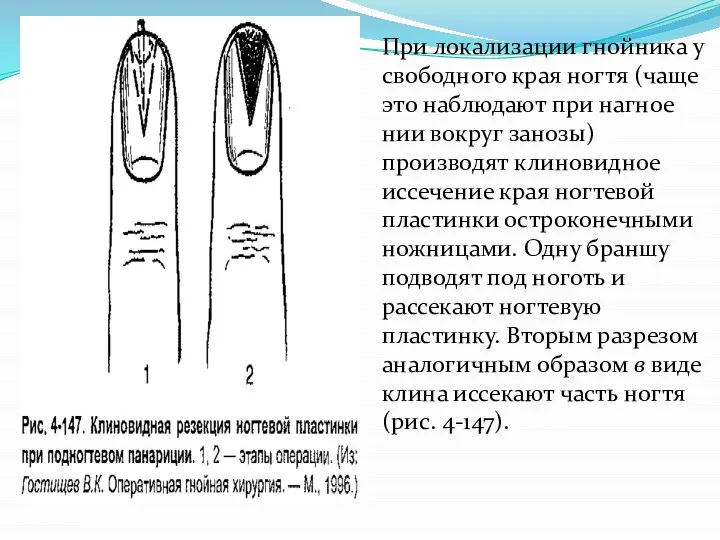
вокруг занозы) производят клиновидное иссечение края ногтевой пластинки остроконечными ножницами. Одну браншу подводят под ноготь и рассекают ногтевую пластинку. Вторым разрезом аналогичным образом в виде клина иссекают часть ногтя (рис. 4-147).
Слайд 26Для удаления ногтя используют остроконечные ножницы, ногтевую пластинку рассекают по средней линии
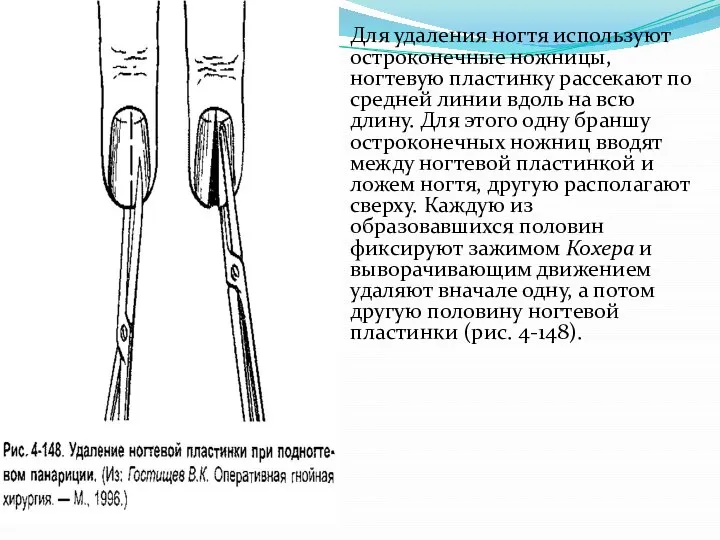
вдоль на всю длину. Для этого одну браншу остроконечных ножниц вводят между ногтевой пластинкой и ложем ногтя, другую располагают сверху. Каждую из образовавшихся половин фиксируют зажимом Кохера и выворачивающим движением удаляют вначале одну, а потом другую половину ногтевой пластинки (рис. 4-148).
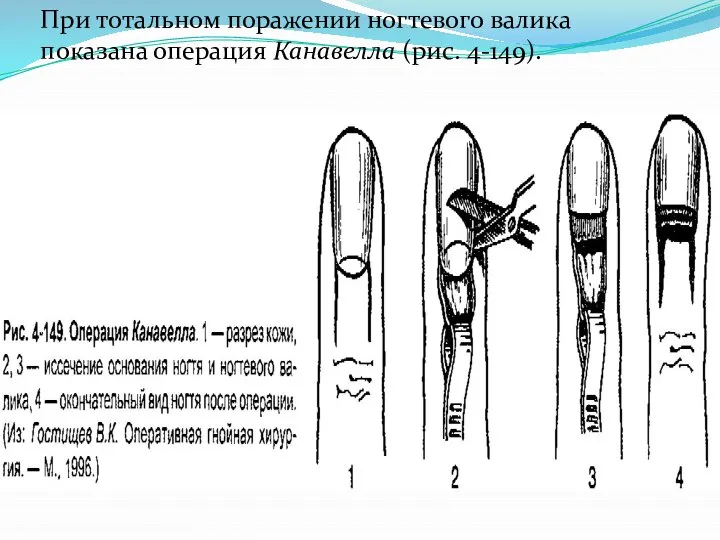
Слайд 27При тотальном поражении ногтевого валика показана операция Канавелла (рис. 4-149).
Слайд 28Сухожильный панариций
Как правило, поражает глубже расположенные ткани и прежде всего сухожильные влагалища

и сухожилия сгибателей пальцев (рис. 4-150). Сухожилия разгибателей более устойчивы к инфекции и, как правило, не вовлекаются в воспалительный процесс. Напряжённое, флюктуирующее сухожильное влагалище характерно для острого тендовагинита. Поражённый палец находится в состоянии легкого сгибания и имеет вид сосиски. Пальпация пуговчатым зондом по линии проекции сухожилий сгибателей вызывает резкую болезненность. Уточнить диагноз в сомнительных случаях помогает пункция влагалища: получение гноя свидетельствует о гнойном тендовагините. При вскрытии сухожильного влагалища ликвидируется напряжение тканей и создаются условия для благоприятного разрешения воспалительного процесса. Однако не следует торопиться с иссечением набухшего сухожилия. Необходимо дождаться появления чёткой демаркации, так как сократившийся проксимальный конец сухожилия после его пересечения может служить источником распространения инфекции на кисть.
Слайд 29При гнойных тендовагинитах запоздалая операция ведёт к прогрессированию воспалительного процесса, сдавлению брыжейки

сухожилия с последующим тромбообразованием в питающих сухожилие сосудах и их некрозом. Поздно проведённое вмешательство приведёт к ликвидации воспалительного очага, однако сгибательная функция пальца будет безвозвратно уграчена. Только ранним вскрытием сухожильного влагалища можно предупредить омертвение сухожилия.
Слайд 30При сухожильных панарициях предложено много доступов, которые отличаются видом рассечения тканей, протяжённостью
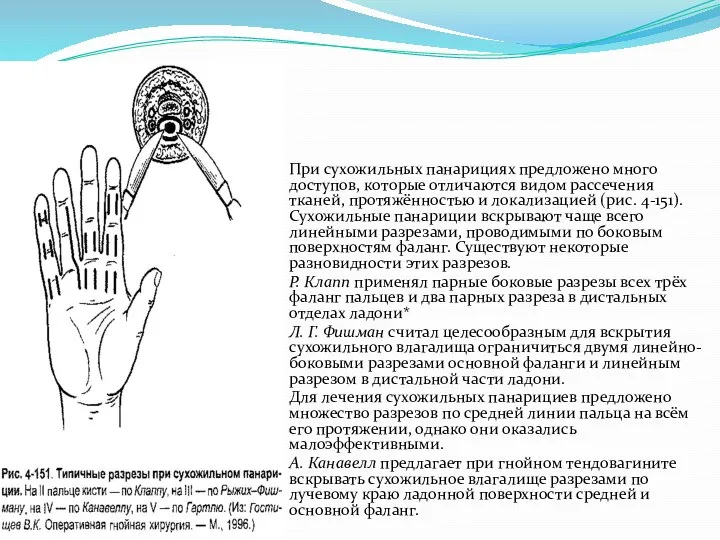
и локализацией (рис. 4-151). Сухожильные панариции вскрывают чаще всего линейными разрезами, проводимыми по боковым поверхностям фаланг. Существуют некоторые разновидности этих разрезов.
Р. Клапп применял парные боковые разрезы всех трёх фаланг пальцев и два парных разреза в дистальных отделах ладони*
Л. Г. Фишман считал целесообразным для вскрытия сухожильного влагалища ограничиться двумя линейно-боковыми разрезами основной фаланги и линейным разрезом в дистальной части ладони.
Для лечения сухожильных панарициев предложено множество разрезов по средней линии пальца на всём его протяжении, однако они оказались малоэффективными.
А. Канавелл предлагает при гнойном тендовагините вскрывать сухожильное влагалище разрезами по лучевому краю ладонной поверхности средней и основной фаланг.
Слайд 31Гнойный тендобурсит локтевой и лучевой синовиальных сумок
Гнойный тендобурсит локтевой и лучевой синовиальных

сумок опасен в связи с возможностью распространения процесса на предплечье.
При гнойном тендобурсите лучевой синовиальной сумки её дистальный конец вскрывают после предварительного рассечения кожи и подкожной клетчатки двумя переднебоковыми разрезами в области основной фаланги I пальца, а проксимальный конец синовиальной сумки вскрывают в нижней части предплечья (рис. 4-153).
Слайд 32Гнойный тендобурсит лучевой синовиальной сумки
Разрез начинают на 2 см выше шиловидного отростка

лучевой кости и ведут по передне- боковому краю предплечья проксимально на 8 см. После рассечения кожи, подкожной клетчатки и фасции сухожилие плечелучевой мышцы тупыми крючками оттягивают кнаружи, а сосудистый пучок — кнутри. Обнажают наружный край длинного сгибателя большого пальца, отодвигая его, проникают в клетчаточное пространство Пирогова—Парона, откуда, как правило, изливается гной. Операцию заканчивают наложением контрапертуры с последующим дренированием ран с обеих сторон, с этой целью проводят разрез длиной 6 см в дистальной части предплечья по выступающему краю локтевой кости. По квадратному пронатору проводят к локтевой стороне корнцанг. Захватив инструментом дренажную трубку, извлекают её по образовавшемуся каналу, оставив концы дренажа с обеих сторон предплечья. При отсутствии гноя в пространстве Пирогова—Парона следует нащупать пальцем слепой конец лучевой сумки и вскрыть ее. После операции конечность иммобилизуют гипсовой лонгетой.
Слайд 33Тендобурсит локтевой синовиальной сумки
При гнойном тендобурсите локтевой синовиальной сумки сухожильное влагалище в

его дистальной части вскрывают после рассечения кожи и подкожной клетчатки переднебоковых поверхностей основной фаланги V пальца. На ладони локтевую синовиальную сумку вскрывают разрезом кожи и клетчатки по всей длине наружного края возвышения V пальца с перевязкой и пересечением в некоторых случаях поверхностной ладонной артериальной дуги. После рассечения апоневроза рану раздвигают тупыми крючками и находят напряжённую синовиальную сумку, её вскрывают, освобождают от гноя, рану дренируют. Л.Г. Фишман считает необходимым также вскрывать в этих случаях и пространство Пирогова—Парона с целыо предотвращения скопления гноя.
Слайд 34Разрез кожи и клетчатки начинают на 2 см проксимальыее шиловидного отростка локтевой
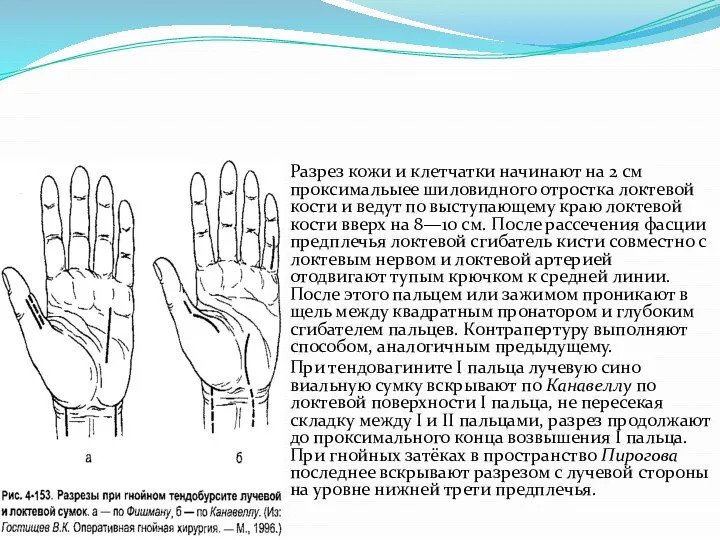
кости и ведут по выступающему краю локтевой кости вверх на 8—10 см. После рассечения фасции предплечья локтевой сгибатель кисти совместно с локтевым нервом и локтевой артерией отодвигают тупым крючком к средней линии. После этого пальцем или зажимом проникают в щель между квадратным пронатором и глубоким сгибателем пальцев. Контрапертуру выполняют способом, аналогичным предыдущему.
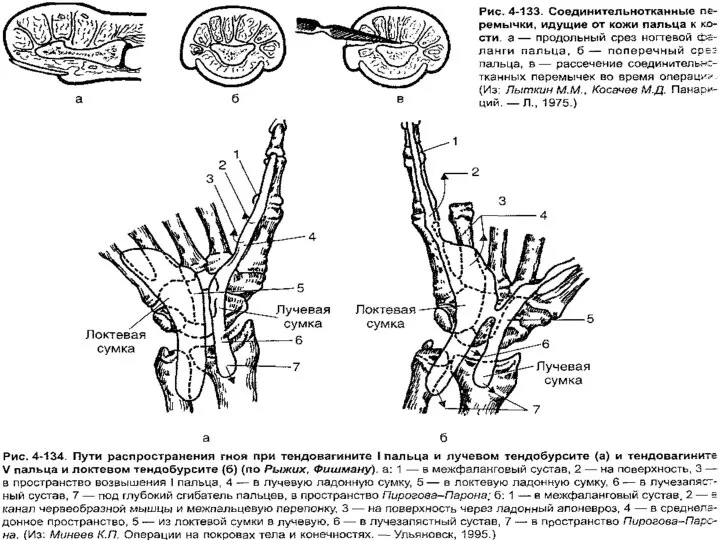
При тендовагините I пальца лучевую синовиальную сумку вскрывают по Канавеллу по локтевой поверхности I пальца, не пересекая складку между I и II пальцами, разрез продолжают до проксимального конца возвышения I пальца. При гнойных затёках в пространство Пирогова последнее вскрывают разрезом с лучевой стороны на уровне нижней трети предплечья.
Слайд 35При гнойных тендовагинитах V пальца дистальный конец сухожильного влагалища вскрывают линейным боковым

разрезом по ладонной поверхности средней и основной фаланг. Область возвышения V пальца вскрывают на всём протяжении. При прорыве гноя в пространство Пирогова—Парона разрез может быть продолжен на предплечье. Так называемую перекрёстную флегмону, которая представляет собой одновременно воспаление локтевой и лучевой синовиальных сумок, вскрывают разрезами, применяемыми при поражении соответствующих сухожильных влагалищ и синовиальных сумок.
Слайд 36Костный панариций
Относится к числу серьёзных видов гнойного воспаления кисти и, как правило,
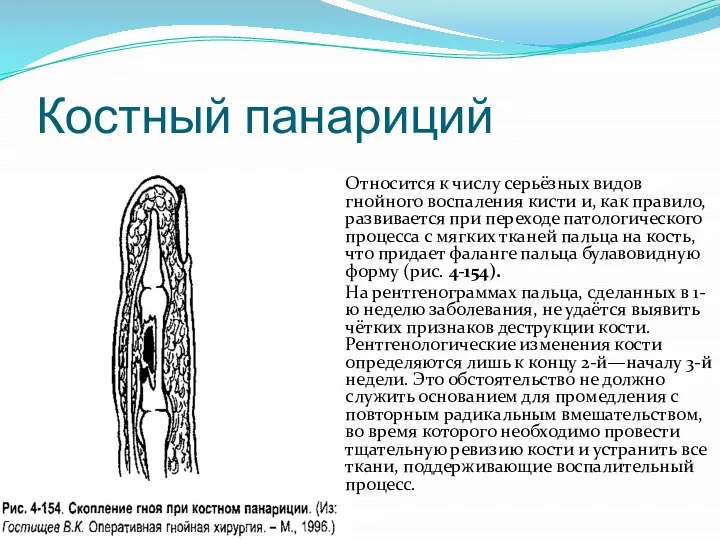
развивается при переходе патологического процесса с мягких тканей пальца на кость, что придает фаланге пальца булавовидную форму (рис. 4-154).
На рентгенограммах пальца, сделанных в 1-ю неделю заболевания, не удаётся выявить чётких признаков деструкции кости. Рентгенологические изменения кости определяются лишь к концу 2-й—началу 3-й недели. Это обстоятельство не должно служить основанием для промедления с повторным радикальным вмешательством, во время которого необходимо провести тщательную ревизию кости и устранить все ткани, поддерживающие воспалительный процесс.
Слайд 37При локализации воспалительного процесса в области ногтевой фаланги чаще всего применяют дугообразные

разрезы. При вовлечении в процесс средней и основной фаланг используют линейно-боковые разрезы.
После рассечения кожи с клетчаткой и опорожнения гнойно-некротической полости проводят тщательную ревизию фаланги. В зависимости от характера поражения, наличия секвестрации (краевая, центральная или тотальная) выполняют или экономную резекцию кости в пределах здоровой ткани, или, в запущенном случае, — полное удаление поражённой фаланги.
Особо бережно нужно относиться к I пальцу. При резекции фаланги необходимо стремиться к максимальному сохранению кости, так как в последующем возможна регенерация фаланги из сохранившейся части. При центральном расположении секвестра операцией выбора следует считать выскабливание поражённой кости острой ложечкой.
Слайд 38Суставной панариций
Заболевание, которое возникает после ранения межфаланговых или пястно-фаланговых областей пальца с
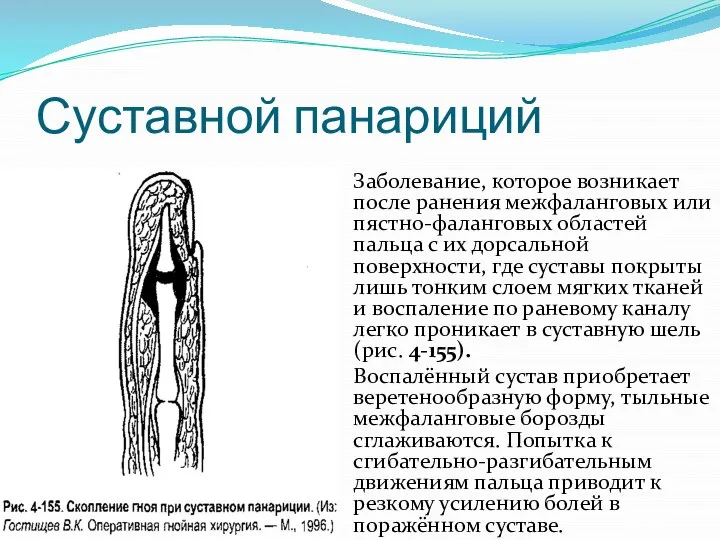
их дорсальной поверхности, где суставы покрыты лишь тонким слоем мягких тканей и воспаление по раневому каналу легко проникает в суставную шель (рис. 4-155).
Воспалённый сустав приобретает веретенообразную форму, тыльные межфаланговые борозды сглаживаются. Попытка к сгибательно-разгибательным движениям пальца приводит к резкому усилению болей в поражённом суставе.
Слайд 39При суставных панарициях на тыльной поверхности пальца проводят два боковых параллельных разреза,
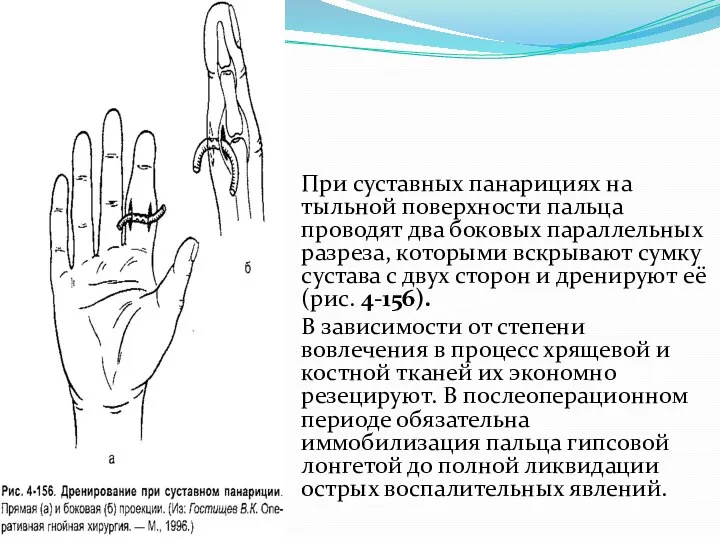
которыми вскрывают сумку сустава с двух сторон и дренируют её (рис. 4-156).
В зависимости от степени вовлечения в процесс хрящевой и костной тканей их экономно резецируют. В послеоперационном периоде обязательна иммобилизация пальца гипсовой лонгетой до полной ликвидации острых воспалительных явлений.
Слайд 40Пандактилит
Гнойное воспаление всех тканей пальца, при которых вынуждены прибегать к его ампутации

(рис. 4-157).
Причиной его возникновения является узкий и длинный раневой канал, который может образоваться при травме, нанесённой тон- ким, острым колющим предметом. Кожа над раневым каналом быстро «склеивается», для развития внедрившейся в ткани пальца инфекции создаются благоприятные условия. Значительные по протяжению раны пальца, как правило, не приводят к развитию пандактилита. По видимому, в этих случаях имеет значение хороший отток раневого отделяемого и возможность достаточного дренирования.
Даже при отсутствии подвижности в суставах I пальца сохраняется его важнейшая функция —противопоставление другим пальцам кисти, но и экзартикуляцию II—V пальцев следует делать лишь тогда, когда не остаётся надежды даже на их минимальную функциональную пригодность. Широкие дренирующие разрезы тканей, экономная резекция костей и хрящей способствуют успешному лечению пандактилита.




































 Наука о женщине. История, проблемы и перспективы
Наука о женщине. История, проблемы и перспективы Thrombosis and Hemostasis Physiology
Thrombosis and Hemostasis Physiology Ксабаны. Типы ксабанов
Ксабаны. Типы ксабанов Созылмалы стоматогенді интоксикация мәселесіне заманауи қарау
Созылмалы стоматогенді интоксикация мәселесіне заманауи қарау Примеры решения задач по вскармливанию грудного ребенка
Примеры решения задач по вскармливанию грудного ребенка Аритмии у беременных
Аритмии у беременных Влияние шума и музыки на здоровье человека
Влияние шума и музыки на здоровье человека Система организации оториноларингологической помощи населению. Методы диагностики в оториноларингологии
Система организации оториноларингологической помощи населению. Методы диагностики в оториноларингологии Интеллектуальная недостаточность или умственная отсталость
Интеллектуальная недостаточность или умственная отсталость Наши зубы. Гигиена полости рта. 5
Наши зубы. Гигиена полости рта. 5 Презентация к уроку Внутренняя среда организма. Значение крови и ее состав 8 класс
Презентация к уроку Внутренняя среда организма. Значение крови и ее состав 8 класс грудной период. развитие ребенка 1года жизни
грудной период. развитие ребенка 1года жизни Пищевые микробные отравления
Пищевые микробные отравления Характеристика возбудимости, проводимости и автоматии сердечной мышцы
Характеристика возбудимости, проводимости и автоматии сердечной мышцы Нәтижелер мен талқылаулар, қорытынды
Нәтижелер мен талқылаулар, қорытынды Особенность фармацевтического действия антибиотиков
Особенность фармацевтического действия антибиотиков Повышение скорости чтения при применении регрессии у студентов с разными типами высшей и вегетативной нервной системы
Повышение скорости чтения при применении регрессии у студентов с разными типами высшей и вегетативной нервной системы Алгоритм дифференциальной диагностики синдрома Жиля де ла Туретта и PANS синдромов в дебюте
Алгоритм дифференциальной диагностики синдрома Жиля де ла Туретта и PANS синдромов в дебюте Консультация Профилактика нарушения осанки у дошкольников
Консультация Профилактика нарушения осанки у дошкольников Медицинская психология. Этика и деонтология. Психология личности и индивидуальных различий
Медицинская психология. Этика и деонтология. Психология личности и индивидуальных различий Сестринская помощь при ревматоидном полиартрите
Сестринская помощь при ревматоидном полиартрите Дыхатетельная гимнастика для детей
Дыхатетельная гимнастика для детей Альцгеймер
Альцгеймер Айырша бездің топографиялық анатомиясы. Балалардағы ерекшеліктері
Айырша бездің топографиялық анатомиясы. Балалардағы ерекшеліктері Гастриты. Язвенная болезнь 12 перстной кишки
Гастриты. Язвенная болезнь 12 перстной кишки Современная медицина
Современная медицина Нефрон - морфофункциональная единица почки
Нефрон - морфофункциональная единица почки Prezentatsia_lektsii_12
Prezentatsia_lektsii_12