Содержание
- 2. ОПРЕДЕЛЕНИЕ Коронавирусная инфекция (COVID-19) — острое инфекционное заболевание, вызываемое новым штаммом коронавируса SARS CoV-2 с аэрозольно-капельным
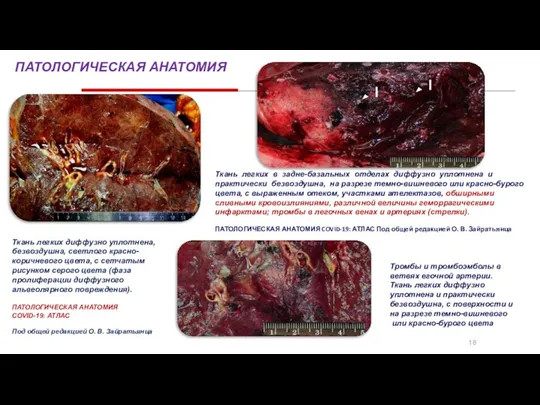
- 3. 18 ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ Ткань легких диффузно уплотнена, безвоздушна, светлого красно-коричневого цвета, с сетчатым рисунком серого цвета
- 4. КОРОНАВИРУСНАЯ ИНФЕКЦИЯ У ДЕТЕЙ Коронавирусы как возбудители сезонных вирусных инфекций у детей хорошо известны педиатрам (Ogimi).
- 5. ВЫРАЖЕННОСТЬ И ТЯЖЕСТЬ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ Выраженность и тяжесть клинических проявлений COVID-19 зависит от массивности заражения (инфицирующей
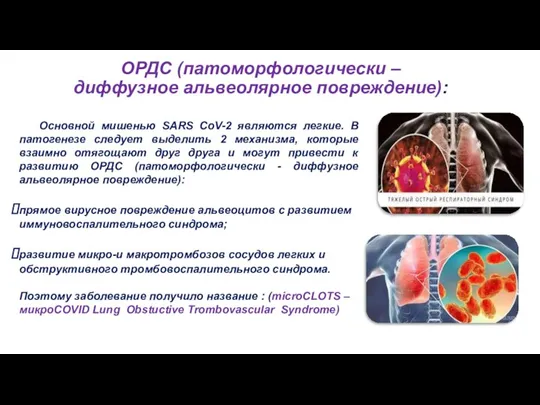
- 6. ОРДС (патоморфологически – диффузное альвеолярное повреждение): Основной мишенью SARS CoV-2 являются легкие. В патогенезе следует выделить
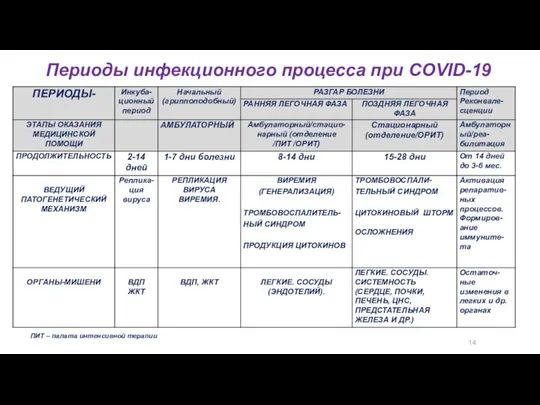
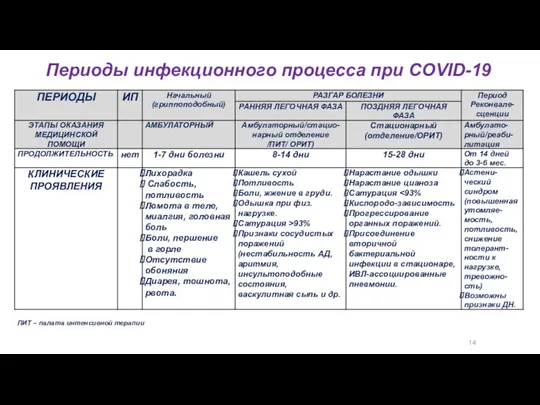
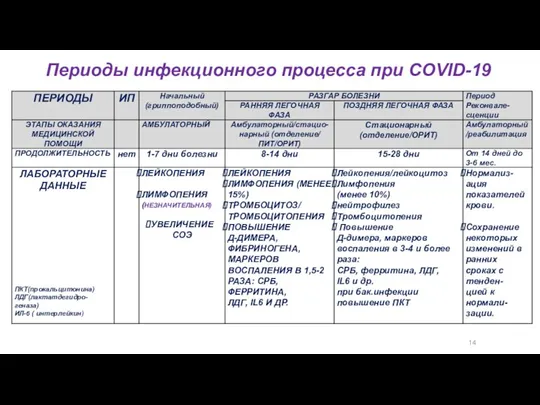
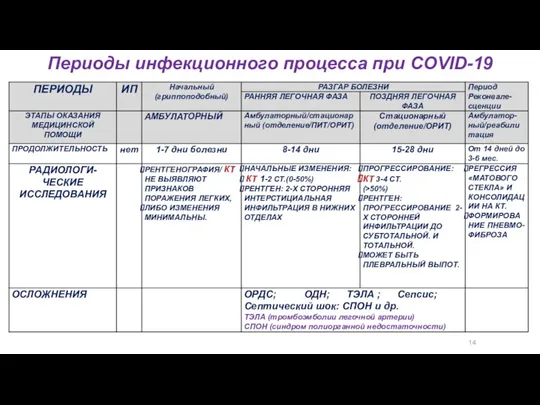
- 7. 14 Периоды инфекционного процесса при COVID-19 ПИТ – палата интенсивной терапии
- 8. 14 Периоды инфекционного процесса при COVID-19 ПИТ – палата интенсивной терапии
- 9. 14 Периоды инфекционного процесса при COVID-19
- 10. 14 Периоды инфекционного процесса при COVID-19
- 11. 14 ПРИМЕЧАНИЕ:
- 12. 14 КЛАССИФИКАЦИЯ COVID-19
- 13. 14 КЛАССИФИКАЦИЯ COVID-19
- 14. 14 ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА: 1. U07.1. Коронавирусная инфекция COVID-19, легкой степени тяжести. Ринофарингит. Подтвержденный случай (ПЦР
- 15. 14 ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА: 4. U07.1. Коронавирусная инфекция COVID-19, тяжелое течение. Подтвержденный случай (ПЦР РНК SARS
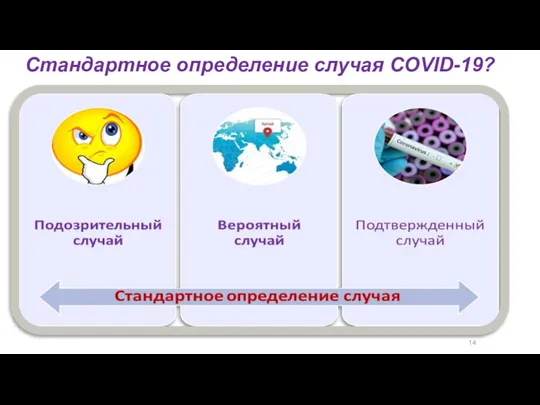
- 16. 14 Стандартное определение случая COVID-19?
- 17. СТАНДАРТНОЕ ОПРЕДЕЛЕНИЕ СЛУЧАЯ COVID-19 A. Пациент с любым ОРЗ с наличием в эпидемиологическом анамнезе близкого контакта
- 18. СТАНДАРТНОЕ ОПРЕДЕЛЕНИЕ СЛУЧАЯ COVID-19 Подозрительный случай, при котором а) типичные КТ/Rg – признаки COVID пневмонии; б)
- 19. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19 у детей По имеющимся в настоящее время данным дети и подростки менее подвержены
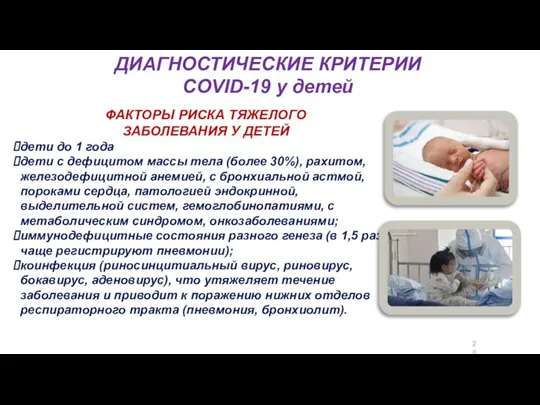
- 20. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19 у детей ФАКТОРЫ РИСКА ТЯЖЕЛОГО ЗАБОЛЕВАНИЯ У ДЕТЕЙ дети до 1 года дети
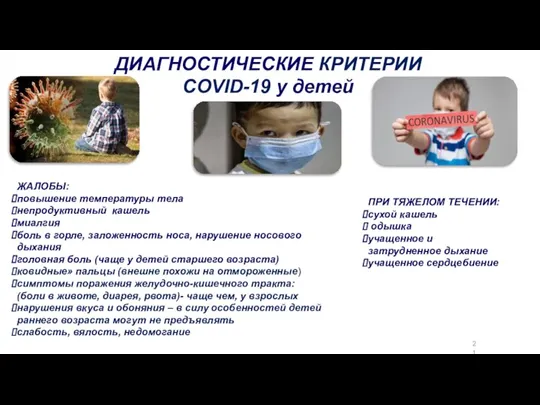
- 21. ПРИ ТЯЖЕЛОМ ТЕЧЕНИИ: сухой кашель одышка учащенное и затрудненное дыхание учащенное сердцебиение ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19 у
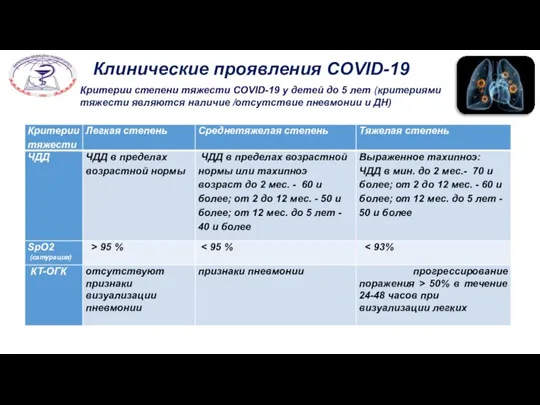
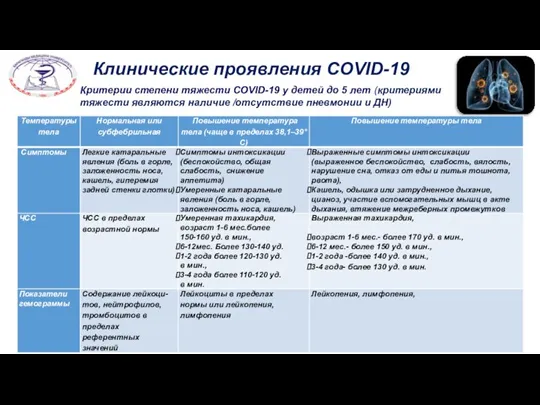
- 22. Клинические проявления COVID-19 Критерии степени тяжести COVID-19 у детей до 5 лет (критериями тяжести являются наличие
- 23. Клинические проявления COVID-19 Критерии степени тяжести COVID-19 у детей до 5 лет (критериями тяжести являются наличие
- 24. Клинические проявления COVID-19 Критерии степени тяжести COVID-19 у детей до 5 лет (критериями тяжести являются наличие
- 25. Клинические проявления COVID-19 Критерии степени тяжести COVID-19 у детей до 5 лет (критериями тяжести являются наличие
- 26. Частота дыхания (ОР): > 50/мин (2-12 месяцев), > 40/мин (1-5 лет), > 30/мин (>5 лет) (после
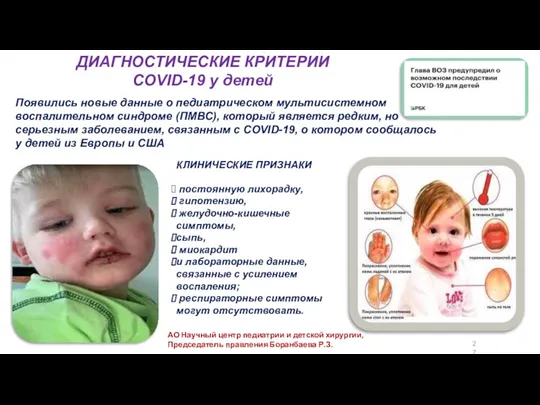
- 27. Появились новые данные о педиатрическом мультисистемном воспалительном синдроме (ПМВС), который является редким, но серьезным заболеванием, связанным
- 28. МУЛЬТИСИСТЕМНЫЙ ВОСПАЛИТЕЛЬНЫЙ СИНДРОМ У ДЕТЕЙ И ПОДРОСТКОВ С COVID-19 Другие названия синдрома встречающиеся в иностранной литературе:
- 29. МУЛЬТИСИСТЕМНЫЙ ВОСПАЛИТЕЛЬНЫЙ СИНДРОМ У ДЕТЕЙ И ПОДРОСТКОВ С COVID-19 Впервые об этом сообщили в Соединенном Королевстве,
- 30. ЭПИДЕМИОЛОГИЯ МУЛЬТИСИСТЕМНОГО ВОСПАЛИТЕЛЬНОГО СИНДРОМА Случаи МВС у детей были наиболее характерны для стран с высоким уровнем
- 31. ЭПИДЕМИОЛОГИЯ МУЛЬТИСИСТЕМНОГО ВОСПАЛИТЕЛЬНОГО СИНДРОМА Отсутствие выявленных случаев МВС внекоторых странах может означать меньшую эпидемию COVID-19 ограниченную
- 32. Клинические особенности ПМВС аналогичны клиническим признакам болезни Кавасаки (БК) МВС может иметь сходство с другими педиатрическими
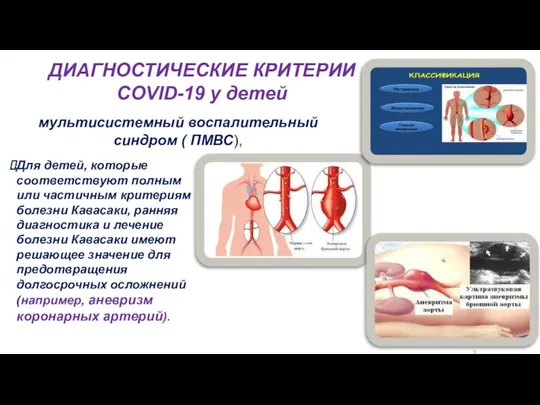
- 33. Для детей, которые соответствуют полным или частичным критериям болезни Кавасаки, ранняя диагностика и лечение болезни Кавасаки
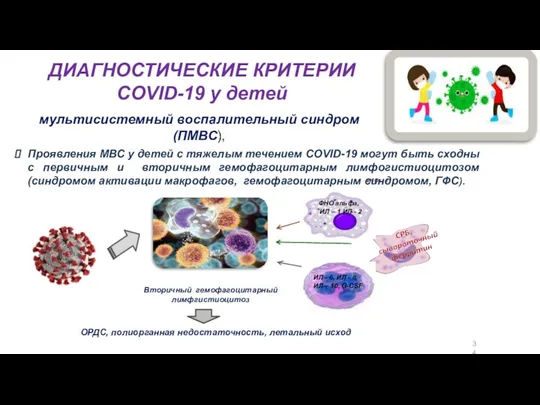
- 34. мультисистемный воспалительный синдром (ПМВС), ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ COVID-19 у детей Проявления МВС у детей с тяжелым течением
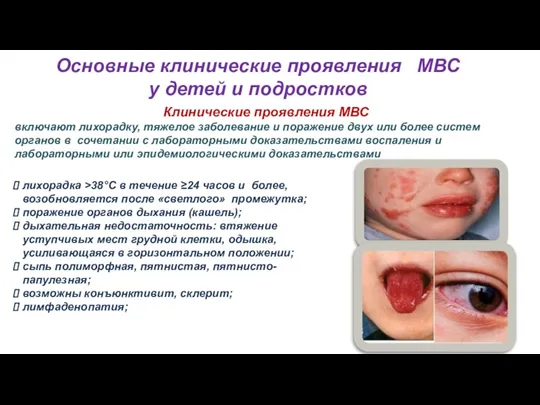
- 35. 18 Основные клинические проявления МВС у детей и подростков Клинические проявления МВС включают лихорадку, тяжелое заболевание
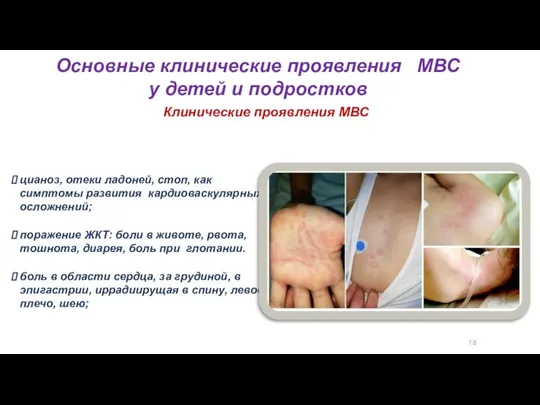
- 36. 18 Основные клинические проявления МВС у детей и подростков Клинические проявления МВС цианоз, отеки ладоней, стоп,
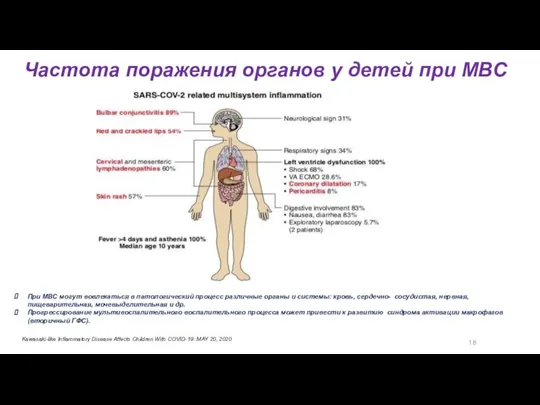
- 37. 18 Частота поражения органов у детей при МВС При МВС могут вовлекаться в патологический процесс различные
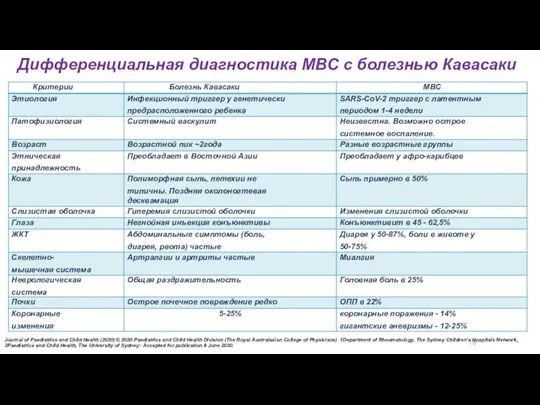
- 38. 18 Дифференциальная диагностика МВС c болезнью Кавасаки Journal of Paediatrics and Child Health (2020) © 2020
- 39. 18 Поражение легких с развитием ОРДС у 50% детей являются ведущей причиной смертности. Тревожные признаки: цианоз,
- 40. 18 ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ : общий анализ крови (чем тяжелее течение, тем выраженнее изменения): лейкопения, лимфопения, тромбоцитоз/тромбоцитопения,
- 41. 18 ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ : посев крови на стерильность и гемокультуру (при подозрении на сепсис) посев мокроты
- 42. 18 ЛАБОРАТОРНЫЕ КРИТЕРИИ ТЯЖЕЛОГО ТЕЧЕНИЯ (40%) Персистирующая лимфопения Чем ниже содержание лимфоцитов, тем тяжелее процесс Угрожаемый
- 43. 18 Нейтрофильный лейкоцитоз с лимфопенией Повышение уровня СРБ, прокальцитонина, СОЭ, ЛДГ, трансаминаз, триглицеридов, Интерлейкина 6, ферритина
- 44. 18 Отмечается значительное повышение уровня СРБ, ферритина, ЛДГ, АСТ, АЛТ, триглицеридов сыворотки крови, билирубина, ПКТ D-димера,
- 45. 18 Лабораторная и инструментальная диагностика при МУЛЬТИСИСТЕМНОМ ВОСПАЛИТЕЛЬНОМ СИНДРОМЕ Multi-System Inflammatory Syndrome in Children (MIS-C) Following
- 46. В ТЕКУЩЕЙ СИТУАЦИИ В СВЯЗИ С ОГРАНИЧЕННОСТЬЮ ДОКАЗАТЕЛЬНОЙ БАЗЫ ПО ЛЕЧЕНИЮ COVID-19 У ДЕТЕЙ, Применение этиотропных
- 47. Антибактериальная терапия при COVID-19:
- 48. 18 Показатели пульсоксиметрии ниже 92%; одышка: дети до 1 года – ЧДД более 60 в мин,
- 49. 18 Основные принципы терапии МВС у детей и подростков: Пациенты с MIS-C в идеале должны находиться
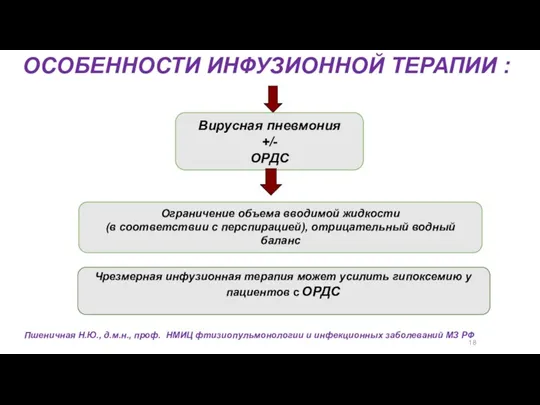
- 50. 18 ОСОБЕННОСТИ ИНФУЗИОННОЙ ТЕРАПИИ : Вирусная пневмония +/- ОРДС Ограничение объема вводимой жидкости (в соответствии с
- 51. ЛЕКАРСТВЕННАЯ ТЕРАПИЯ МВС:
- 52. ЛЕКАРСТВЕННАЯ ТЕРАПИЯ МВС: Анакинра -это препарат, который блокирует действие цитокина, ... (Тоцилизумаб-препарат на основе моноклональных антител,
- 53. 18 АЛГОРИТМ диагностики и маршрутизации при мультисистемном воспалительном синдроме у детей (Кавасаки – подобный синдром ассоциированный
- 54. ВЫПИСКА ПАЦИЕНТОВ ИЗ СТАЦИОНАРА
- 55. ЦЕЛИ ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ НА ВСЕХ ЭТАПАХ
- 56. 18 Пересмотр протокола по мере появления новых данных по тактике диагностики и лечения коронавирусной инфекции COVID-19.
- 57. 18
- 58. NICK GREGORY/ALAMY STOCK PHOTO Социальное дистанцированиеи ношение маски – эффективны и при гриппе и при Ковид
- 59. Каплю слюны, выделенные, больным при кашле на лицевом щите мед работника (съёмка со спец эффектом)
- 61. Скачать презентацию






































 Синбиотики: пробиотик + пребиотик
Синбиотики: пробиотик + пребиотик Как сохранить здоровье щитовидной железы
Как сохранить здоровье щитовидной железы Неинъекционные методы обезболивания
Неинъекционные методы обезболивания Ырғақтың бұзылу синдромы Нұсқа №4. Қарыншалық пароксизмалдық тахикардияның емі схема түрінде
Ырғақтың бұзылу синдромы Нұсқа №4. Қарыншалық пароксизмалдық тахикардияның емі схема түрінде Частная фармакология. Противомикробные средства
Частная фармакология. Противомикробные средства Психологический анализ комплаентности пациентов, перенёсших хирургические вмешательства челюстно-лицевой области
Психологический анализ комплаентности пациентов, перенёсших хирургические вмешательства челюстно-лицевой области Клинический случай диагностики гипопроконвертинемии у девочки-подростка 13 лет
Клинический случай диагностики гипопроконвертинемии у девочки-подростка 13 лет 20 кожных заболеваний
20 кожных заболеваний Ақпараттық технологияларының ұғымы. Жаңа ақпараттық технологиялары
Ақпараттық технологияларының ұғымы. Жаңа ақпараттық технологиялары Понятие о медицинской информатике
Понятие о медицинской информатике Технологии профилактики плоскостопия у детей 3-4 лет
Технологии профилактики плоскостопия у детей 3-4 лет Имплантация. Коротко обо всем
Имплантация. Коротко обо всем Абсцессы и флегмоны ЧЛО
Абсцессы и флегмоны ЧЛО Меры и правовые акты Республики Узбекистан, направленные на профилактику спида, наркомании и алкоголизма
Меры и правовые акты Республики Узбекистан, направленные на профилактику спида, наркомании и алкоголизма Болезни передаваемые половым путем
Болезни передаваемые половым путем Методическая разработка инструктора проекта Красота и здоровье к комплексу дыхательной гимнастики по системе Стрельниковой
Методическая разработка инструктора проекта Красота и здоровье к комплексу дыхательной гимнастики по системе Стрельниковой Клиникалық неврологияның даму тарихы. Жүйке жүйесінің негізгі топикалық диагностикасы
Клиникалық неврологияның даму тарихы. Жүйке жүйесінің негізгі топикалық диагностикасы Принципы лечения хирургической инфекции
Принципы лечения хирургической инфекции Ожирение и его причины
Ожирение и его причины Морфология неопухолевых лимфаденопатий
Морфология неопухолевых лимфаденопатий Здравоохранение Республики Казахстан
Здравоохранение Республики Казахстан Атеросклероз. ИБС. Классификация ВОЗ. Стенокардия. Классификация. Неотложная терапия. Сердечнолегочная реанимация
Атеросклероз. ИБС. Классификация ВОЗ. Стенокардия. Классификация. Неотложная терапия. Сердечнолегочная реанимация Первая помощь при синдроме длительного сдавливания
Первая помощь при синдроме длительного сдавливания Вакцинация детей с аллергией
Вакцинация детей с аллергией Чума. Лечение чумы
Чума. Лечение чумы Профилактика осложнений ран. Асептика и антисептика
Профилактика осложнений ран. Асептика и антисептика Тамырлар бойымен қан қозғалысының физико – математикалық заңдылықтары. Биологиялық ұлпалардың пассивті механикалық қасиеттері
Тамырлар бойымен қан қозғалысының физико – математикалық заңдылықтары. Биологиялық ұлпалардың пассивті механикалық қасиеттері Профессия – операционная медицинская сестра
Профессия – операционная медицинская сестра