Содержание
- 2. Местная анестезия - искусственно вызванное обратимое угнетение всех видов чувствительности в определенном участке человеческого тела при
- 3. История развития и становление местной анестезии Первые попытки местной анестезии совершались очень давно. Египтяне употребляли жир
- 4. История развития и становление местной анестезии Годом зарождения современной местной анестезии является 1884 г., когда венский
- 5. Преимущества местной анестезии
- 6. Недостатки местной анестезии
- 7. Показания к местной анестезии небольшие по объему и недлительные операции наличие противопоказаний к наркозу
- 8. Противопоказания к местной анестезии аллергия и повышенная чувствительность к местным анестетикам психические заболевания и психомоторные возбуждения
- 9. Местные анестетики — это препараты, которые обратимо блокируют проводимость импульсов в периферической нервной системе. Местные анестетики
- 10. Классификация местных анестетиков 1. Амидные Лидокаин Тримекаин Мепивакаин Ропивакаин Бупивакаин Артикаин 2. Эфирные Новокаин Дикаин
- 11. Механизм действия Местные анестетики предотвращают деполяризацию нервной мембраны, которая необходима для распространения нервного импульса. Под действием
- 12. Новокаин Анестетик короткого действия. Оказывает ганглиоблокирующий, сосудорасширяющий и противоаритмический эффект. Мало токсичен, но часто вызывает аллергические
- 13. Дикаин Длительно действующий местный анестетик По активности и токсичности дикаин значительно превосходит новокаин (в 10 раз).
- 14. Лидокаин Был первым амидным местным анестетиком, использованным в клинической практике. По местно анестезирующей активности лидокаин превосходит
- 15. Бупивакаин Длительно действующий местный анестетик. Анестезия наступает медленнее, чем у лидокаина, мепивакаина, но длительнее — от
- 16. Мепивакаин Действие начинается через 5–10 мин и продолжается 45–90 мин. Средняя сила действия и токсичность, обезболивающий
- 17. Ропивакаин Длительно действующий местный анестетик, похожий на бупивакаин. Ропивакаин менее токсичен, чем бупивакаин. Используется для всех
- 18. Тримекаин По активности значительно превосходит новокаин, мало токсичен. Он оказывает седативное действие — у 40% пациентов
- 19. Артикаин Действие начинается уже через 1–3 мин, продолжительность анестезии — 60–180 мин. Артикаин в 2 раза
- 20. Классификация местной анестезии Местная анестезия может вызываться химическими и физическими факторами. К физическим факторам относится охлаждение
- 21. Классификация местной анестезии В зависимости от способа введения местно анестезирующего препарата различают следующие виды анестезии: 1.
- 22. Поверхностная (терминальная, аппликационная) анестезия Является самым простым и доступным методом. Достигается нанесением раствора местного анестетика на
- 23. Инфильтрационная анестезия Основана на пропитывании растворами анестетиков всех слоев тканей непосредственно в операционном поле и его
- 24. Усовершенствованная инфильтрационная анестезия по А. В. Вишневскому Используются слабые растворы новокаина, вводимые в ткани под давлением,
- 25. Усовершенствованная инфильтрационная анестезия по А. В. Вишневскому Выполнив тугую инфильтрацию кожи (в виде «лимонной корочки») и
- 26. Усовершенствованная инфильтрационная анестезия по А. В. Вишневскому Метод применяется при грыжесечениях, резекциях щитовидной железы, удалении небольших
- 27. Тумесцентная анестезия Является разновидностью инфильтрационной анестезии, которая представляет собой введение в подкожно-жировой слой большого объема низко
- 28. Тумесцентная анестезия Преимущества: -полная анестезия обширных областей, -меньше кровотечение, следовательно, меньше гематом, -лучшая резорбция гематом, следовательно,
- 29. Тумесцентная анестезия Для тумесцентной анестезии чаще всего используется раствор Кляйна, который подразумевает добавление 4-5 % раствора
- 30. Проведено исследование по сравнению анальгезирующей эффективности растворов для местной анестезии при операциях с использованием лазерных хирургических
- 31. Так, интенсивность болей во время операции для пациентов первой и третьей группы достоверно выше, чем для
- 32. Проводниковая анестезия Впервые использованный в хирургии термин «проводниковая анестезия» связан с именем А. И. Лукашевича. Более
- 33. Проводниковая анестезия Преимущество: возможность одной инъекцией раствора добиться обезболивания обширной зоны операции. Недостаток: трудность определения локализации
- 34. Проводниковая анестезия В настоящее время проводниковая анестезия наиболее широкое применение находит в челюстно-лицевой хирургии и стоматологии.
- 35. Проводниковая анестезия по Оберсту–Лукашевичу Показания: – раны пальца; – панариций; – паронихий; – инородное тело; –
- 36. Проводниковая анестезия по Оберсту–Лукашевичу
- 37. Плексусная анестезия Это анестезия нервных сплетений. Она производится путем введения анестетика в область сплетений, иннервирующих конечность(например,
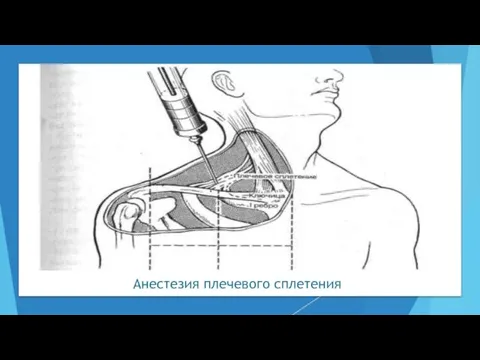
- 38. Анестезия плечевого сплетения
- 39. Комбинированная анестезия Комбинированная местная анестезия достигается путем дополнения введения местного анестетика нейролептаналгезией либо сочетанием эпидуральной анестезии
- 40. Общие осложнения местной анестезии 1. Аллергические реакции. Они проявляются отеком или воспалением в месте инъекции. В
- 41. Общие осложнения местной анестезии 3. Угнетение деятельности миокарда. Все местные анестетики действуют на проводящую систему сердца
- 42. Местные осложнения 1. Гематомы в местах инъекций. 2. Некрозы и ишемии слизистых оболочек. 3. Парезы и
- 43. Новокаиновые блокады - Это современный метод терапии болевого синдрома, основанный на введении лекарственных веществ непосредственно в
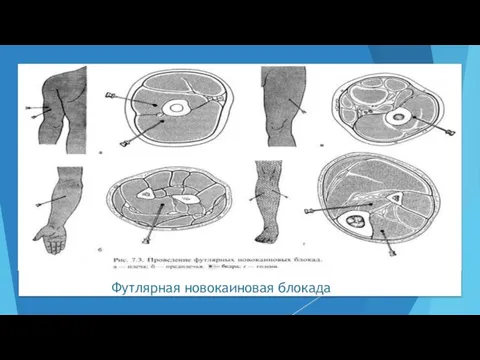
- 44. Футлярная новокаиновая блокада Показания: – острые воспалительные процессы дистальных отделов конечностей; – укусы ядовитых змей, скорпионов;
- 45. Футлярная новокаиновая блокада Техника. Пациента укладывают на спину, его конечность выпрямляют в суставах и несколько отводят
- 46. Футлярная новокаиновая блокада Для футлярной блокады плеча половину раствора новокаина вводят в фасциальный футляр двуглавой мышцы
- 47. Футлярная новокаиновая блокада
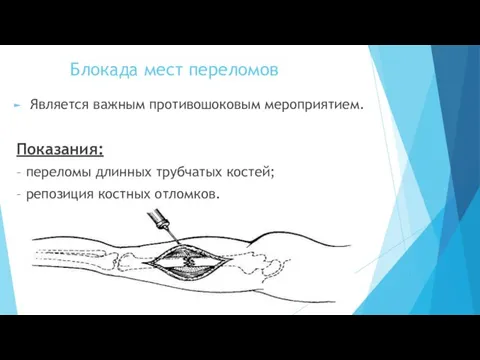
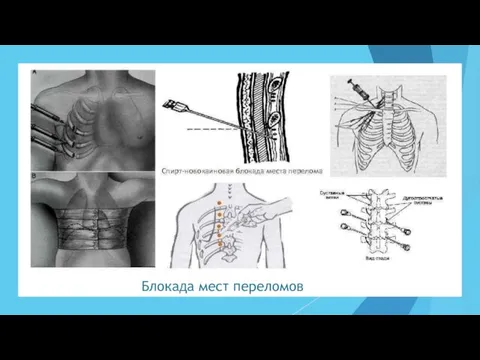
- 48. Блокада мест переломов Является важным противошоковым мероприятием. Показания: – переломы длинных трубчатых костей; – репозиция костных
- 49. Блокада мест переломов Техника. Пациента укладывают в удобное для него положение, чтобы не нанести дополнительную травму
- 50. Блокада мест переломов
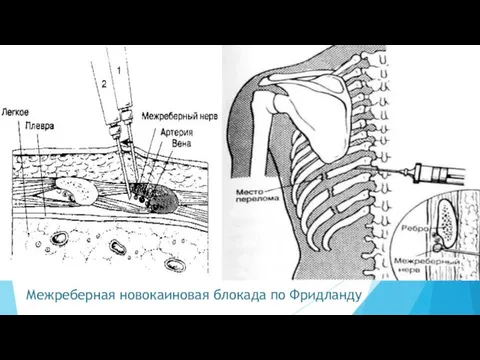
- 51. Межреберная новокаиновая блокада по Фридланду Показания: – переломы ребер; – межреберная невралгия; – торакотомия.
- 52. Межреберная новокаиновая блокада по Фридланду Техника. Пациента укладывают на здоровый бок или придают сидячее положение. Прокол
- 53. Межреберная новокаиновая блокада по Фридланду
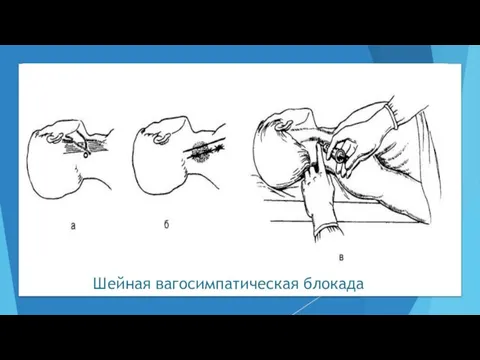
- 54. Шейная вагосимпатическая блокада Показания: – травма грудной клетки; – состояния после операций на органах грудной клетки
- 55. Шейная вагосимпатическая блокада Техника. Пациента укладывают на операционном столе, его голову отводят в сторону, противоположную от
- 56. Шейная вагосимпатическая блокада Критерием правильности проведения блокады является отсутствие вытекания из иглы крови и раствора новокаина.
- 57. Шейная вагосимпатическая блокада
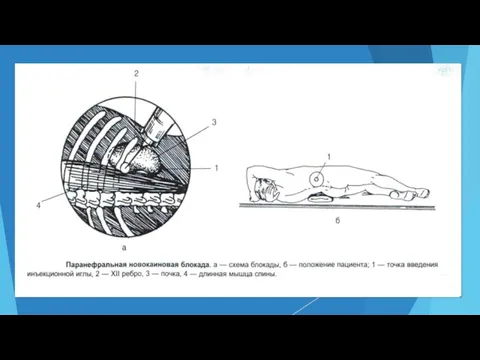
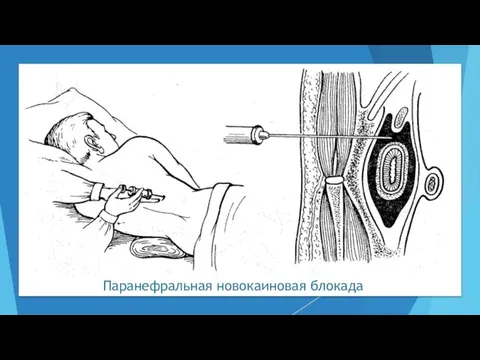
- 58. Паранефральная новокаиновая блокада Показания: – острая кишечная непроходимость; – аппендикулярный инфильтрат; – парез кишечника; – травматический
- 59. Паранефральная новокаиновая блокада Техника. Пациента укладывают на бок. Под поясничную область подкладывают валик. В угол, образованный
- 60. Паранефральная новокаиновая блокада При паранефральной блокаде строго соблюдают правило: из иглы — ни капли жидкости, ни
- 62. Паранефральная новокаиновая блокада
- 63. Блокада круглой связки печени Показания: – печеночная колика; – острый холецистит; – острый панкреатит. Противопоказания: –
- 64. Блокада круглой связки печени Техника. Пациента укладывают на спину. Иглу вводят на 3–4 см выше и
- 65. Блокада корня брыжейки тонкой кишки Показание: завершающий этап травматичных вмешательств на органах брюшной полости как средство
- 66. Блокада корня брыжейки тонкой кишки
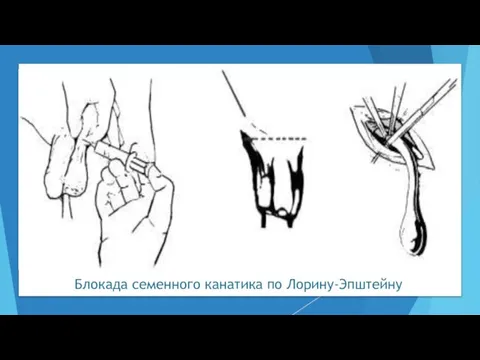
- 67. Блокада семенного канатика по Лорину-Эпштейну Показания: – почечная колика; – острый орхоэпидидимит; – острый фуникулит. Противопоказание:
- 68. Блокада семенного канатика по Лорину-Эпштейну Техника. Пациента укладывают на спину. На границе между мошонкой и наружным
- 69. Блокада семенного канатика по Лорину-Эпштейну
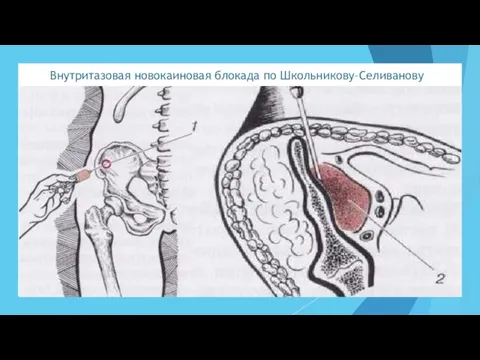
- 70. Внутритазовая новокаиновая блокада по Школьникову–Селиванову Показания: – переломы костей таза; – аппендикулярный инфильтрат (введение новокаина сочетают
- 71. Внутритазовая новокаиновая блокада по Школьникову–Селиванову Техника. Пациента укладывают на спину. В точке на 1 см кнутри
- 72. Внутритазовая новокаиновая блокада по Школьникову–Селиванову
- 73. Пресакральная новокаиновая блокада Показания: – острый тромбоз геморроидальных узлов; – ущемление геморроидальных узлов; – оперативные вмешательства
- 74. Пресакральная новокаиновая блокада Техника. Пациента укладывают на правый бок, подтягивая его ноги к животу. Между копчиком
- 75. Короткая новокаиновая блокада (короткий новокаиново-пенициллиновый блок) Показания: – начальные стадии ряда локальных острых воспалительных процессов кожи
- 76. Короткая новокаиновая блокада (короткий новокаиново-пенициллиновый блок) Техника. Отступив на 2 см от зоны воспаления, в пределах
- 78. Скачать презентацию

































































 Обструктивный шок
Обструктивный шок Неврология. Сосуды головного мозга. Профилактика заболеваний ЦНС
Неврология. Сосуды головного мозга. Профилактика заболеваний ЦНС Что надо знать о вакцинопрофилактике гриппа
Что надо знать о вакцинопрофилактике гриппа Практическая задача по акушерству. Клиническая картина
Практическая задача по акушерству. Клиническая картина Қозу
Қозу Что стоит учитывать для расчета благоприятного времени операции
Что стоит учитывать для расчета благоприятного времени операции Генетика. Социально-этические проблемы
Генетика. Социально-этические проблемы Попперс. Как использут попперс
Попперс. Как использут попперс Физиология женской репродуктивной системы
Физиология женской репродуктивной системы Хирургическое лечение мочепузырно - влагалищных свищей с использованием многокомпонентного раневого покрытия
Хирургическое лечение мочепузырно - влагалищных свищей с использованием многокомпонентного раневого покрытия Влияние высокодозовых пробиотических добавок на женщин во время поздней беременности и лактации на состав молока
Влияние высокодозовых пробиотических добавок на женщин во время поздней беременности и лактации на состав молока Фитбол-гимнастика для малышей
Фитбол-гимнастика для малышей Санаторно-курортное лечение
Санаторно-курортное лечение Гипертиреоз
Гипертиреоз Правда о биосимилярах
Правда о биосимилярах Печёночные знаки картинки
Печёночные знаки картинки Антикоагулянтная активность плазмы
Антикоагулянтная активность плазмы Рентгеноанатомия грудной клетки
Рентгеноанатомия грудной клетки Vrach_i_patsient
Vrach_i_patsient Перельман Михаил Израилевич (1924-2013)
Перельман Михаил Израилевич (1924-2013) Аккредитация специалистов СПО: старые подходы, новые возможности
Аккредитация специалистов СПО: старые подходы, новые возможности Питание в климактерический период
Питание в климактерический период Инфекции, передающиеся через почву
Инфекции, передающиеся через почву Трансплантация конечности
Трансплантация конечности Внематочная беременность
Внематочная беременность Полноценная тарелка
Полноценная тарелка Предоперационная подготовка
Предоперационная подготовка Апоплексия яичника
Апоплексия яичника