Слайд 2Сердечно-лёгочная реанимация
Это комплекс лечебных мероприятий, направленных на восстановление адекватной циркуляции и вентиляции.

Слайд 3 Этиология и патофизиология остановки кровообращения
Наиболее частыми причинами остановки кровообращения у детей

являются:
1 Внезапная обструкция дыхательных путей:
Аспирация инородного тела
Аспирация желудочного содержимого
Отёк или спазм верхних дыхательных путей: Эпиглотит, Бронхиальная астма, Пневмония.
2 Шок
3 Врожденные заболевания сердца и легких
4 Вагусная реакция на санацию ВДП
5 Электротравма
6 Торакальная травма
7 поражение ЦНС в результате внутричерепной гипертензии или нейроинфекции
8 синдром внезапной смерти
Слайд 4Остановка кровообращения
Остановка кровообращения-прекращение механической, насосной активности сердца, проявляющееся отсутствием пульса на магистральных

артериях в течении 10 секунд приводит к потере сознания.
Слайд 5Патогенез остановки кровообращения
Основными механизмами остановки кровообращения у детей являются:
1 Фибрилляция желудочков
2 Желудочковая

тахикардия без пульса
3 Асистолия
Электромеханическая диссциация
Слайд 6Правило 4Н-4Т
4 Н
1Hypoxia ( гипоксия)
2 Hypovolaemia ( гиповолеимя)
3 Hyper-or hypokalaemia (

гипер-или гипокалиемия)
4 Hypothermia ( гипотермия)
Слайд 7Правило 4Н-4Т
4 Т
1 Tension pneumothorax( Напряженный пневмоторакс)
2 Tamponade ( Тампонада)
3 Toxic or

therapeutic disturbances (Токсическое или лекарственное воздействие, включая отравления)
4 Thromboembolism ( Тромбоэмболия)
Слайд 8Критерии диагностики остановки кровообращения
1 отсутствие сознания
2 отсутствие дыхания
3 отсутствие пульса на крупных

артериях ( бедренные, сонные, подмышечные),отсутствие сердцебиения
4 мидриаз
5 цианоз
6 тотальное мышечное расслабление
7 арефлексия
Слайд 9Этапы умирания
Предагония
Терминальная пауза
Агония (от древнегреческого - борьба)
Клиническая смерть
Биологическая смерть

Слайд 10Предагония
Характеризуется угасанием деятельности организма, когда биохимические реакции, физические и электрические процессы настолько

изменены, что не в состоянии обеспечить нормальное поддержание жизнедеятельности организма:
Нарушение сознания, зрачки расширены, фотореакция сохранена
Нарушение ритма дыхания
Критическое снижение артериального давления, нитевидный пульс, аритмия
Длительность этого периода значительно варьирует и зависит от основного патологического процесса, а также от сохранности и характера компенсаторных механизмов.
Слайд 11Терминальная пауза
Дыхание прекращается
Развивается брадикардия, иногда асистолия
Исчезают реакции зрачка на свет, корнеальный и

другие стволовые рефлексы, зрачки расширяются.
Состояние, продолжающееся 1-4 мин
Слайд 12Агония
Последний этап умирания, характеризующийся подъемом активности компенсаторных механизмов, направленных на борьбу с

угасанием жизненных сил организма.
Агональное дыхание - слабые, редкие дыхательные движения малой амплитуды, либо короткие максимальные вдохи и быстрые полные выдохи с большой амплитудой и частотой 2-6 в минуту. В крайней стадии агонии в дыхании участвуют мышцы шеи и туловища - голова запрокидывается, рот широко открыт, возможно появление пены у рта. Агональное дыхание может переходить в предсмертное стридорозное дыхание.
Повышаются частота сердечных сокращений и артериальное давление
Может кратковременно восстановиться сознание, часто развиваются судороги непроизвольное мочеиспускание и дефекация, постепенное угасание реакции зрачков на свет, лицо приобретает вид “маски Гиппократа".
Слайд 13Клиническая смерть
Обратимое состояние, характеризующееся остановкой кровообращения и дыхания, сопровождающееся глубоким угнетением сознания

и рефлексов. Длительность клинической смерти зависит от температуры окружающей среды и составляет в среднем у взрослых 3-5 минут, у детей до 5-7 минут.
Слайд 14Биологическая смерть -
Биологическая смерть – необратимое прекращение жизнедеятельности организма, характеризующееся стойким

глубоким нарушением сознания, отсутствием кровообращения и дыхания, наличием ранних и поздних трупных изменений.
Слайд 15Ранние признаки биологической смерти
1. Стойкое отсутствие сердечной деятельности, кровообращения и дыхания в

течение 30 и более минут.
2. Помутнение роговицы и зрачка.
3. Появление симптома’’ кошачьего глаза’’ ( при сдавлении глазного яблока зрачок трансформируется в вертикальную веретенообразную щель).
Слайд 16Достоверные признаки биологической смерти
1. Снижение температуры тела (1 градус через каждый час

после наступления смерти) становится достоверным через 2-4 часа и позже.
2. Трупные пятна- начинают формироваться через 2-4 часа после остановки сердца и кровообращения.
3. Трупное окоченение (посмертное сокращение скелетных мышц “ сверху-вниз” – появляется через 2-4 часа после остановки кровообращения, достигает максимума к концу первых суток и самопроизвольно проходит на 3-4 сутки.
Слайд 17Указанные признаки не являются основанием для констатации биологической смерти при их возникновении

в условиях глубокого охлаждения ( температура тела +32 градуса) или на фоне действия угнетающих ЦНС лекарственных средств.
Слайд 18Алфавит Сафара
A- Airway-обеспечение проходимости ДП
B – Breathing – ИВЛ доступным способом
C –

Circulation – обеспечение гемоциркуляции – непрямой массаж сердца
D – Drugs – Введение лекарственных средств
E – Electrocardiography diagnosis – регистрация ЭКГ
F – Fibrilation treatment – проведение при необходимости дефибрилляции
G – Gauging – оценка первичных результатов
H – Humen mentation – восстановление сознания
I – Intensive care – собственно интенсивная терапия
Слайд 19Базовая сердечно-легочная реанимация
Комплекс лечебных мероприятий, направленных на восстановление эффективной вентиляции и адекватной

циркуляции, которые включают в себя только неинвазивную ИВЛ (методики рот в рот, рот в нос) компрессии грудной клетки.
Методы базовой реанимации не требуют никакой специальной аппаратуры и медикаментов и могут быть применены в любых условиях.
Слайд 20Базовая сердечно-легочная реанимация
Одним из важных элементов СЛР у детей является своевременная и

максимально ранняя диагностика остановки кровообращения или её предвестников, что является залогом успеха реанимационных мероприятий.
Отсутствие пульса на периферических или магистральных артериях при его пальпации в течение 10 секунд не является надежным критерием неадекватной циркуляции, поэтому необходимо ориентироваться на другие признаки жизни.
Слайд 211. Наличие реакции на окружающее (уровень сознания)
2. Наличие спонтанного адекватного дыхания (редкое

дыхание или любой тип патологического дыхания является абсолютным показанием для проведения СЛР)
3. Наличие спонтанной двигательной реакции.
Слайд 22Перед началом проведения СЛР необходимо убедиться в безопасности ситуации для спасателя.
При подозрении

на критическое состояние первым элементом диагностики является обращение к ребенку( с учетом его возраста) с вопроса: << У тебя все в порядке?>>.
Если пациент не отвечает на вопрос и сознание отсутствует , СЛР должна быть начата незамедлительно, при этом основное внимание должно быть уделено обеспечению проходимости ДП и оксигенации ребенка.
Базовую СЛР у детей начинают с 5 искуственных вдохов, после чего снова проверяют признаки жизни.
Слайд 23Если они отсутствуют ( нет сознания, нет дыхания, нет пульса на магистральных

сосудах) начинают компрессии грудной клетки.
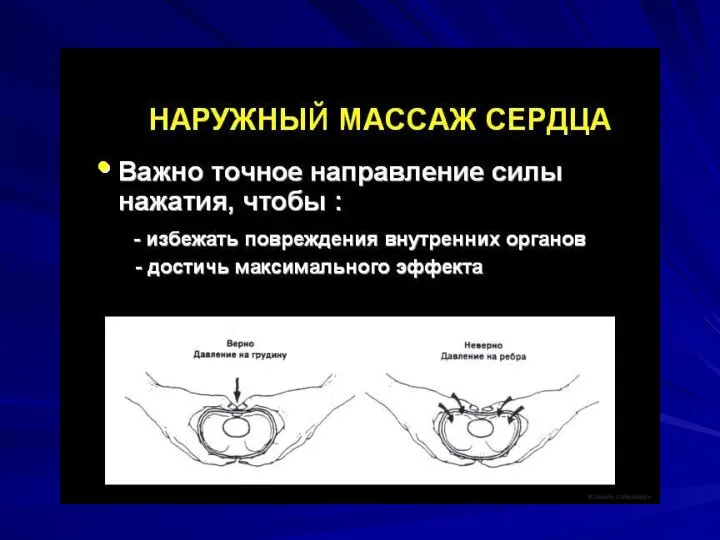
Компрессии грудной клетки характеризуются частотой, глубиной воздействия и положением рук врача относительно анатомических структур больного, который предварительно должен быть уложен на жесткую поверхность
Слайд 24Основные характеристики компрессий грудной клетки у детей
У детей всех возрастных групп составляет

не менее 100 и не более 120 в 1 минуту.
Оптимальная глубина компрессий должна составлять не менее 1/3 от поперечного размера грудной клетки 4-5 см.
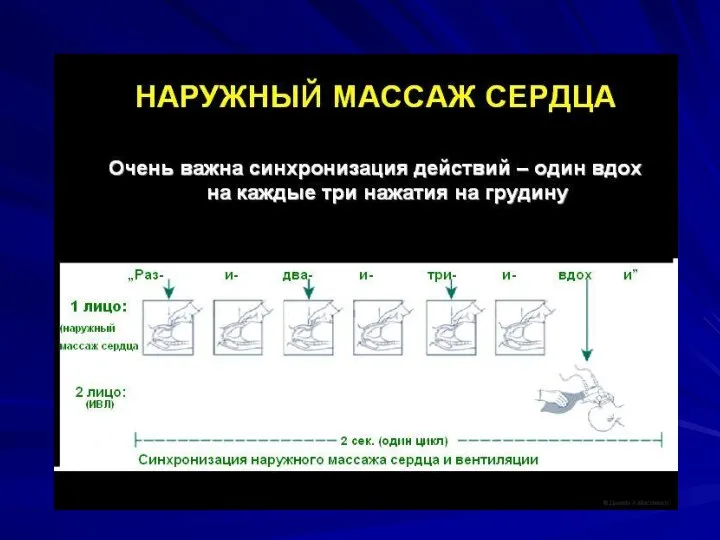
Слайд 25Координация компрессий и искусственного дыхания
В настоящее время оптимальным соотношением компрессий к вентиляции

при проведении СЛР у детей является 30:2 вне зависимости от числа спасателей.
Для детей первого часа жизни рекомендуется соотношение компрессий к вентиляции 3:1.
100 компрессий и 30 дыханий в минуту ( 130 действий в минуту).
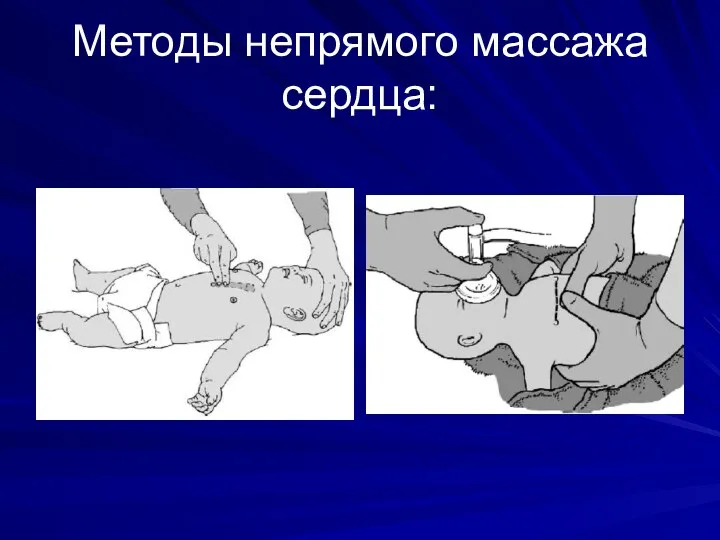
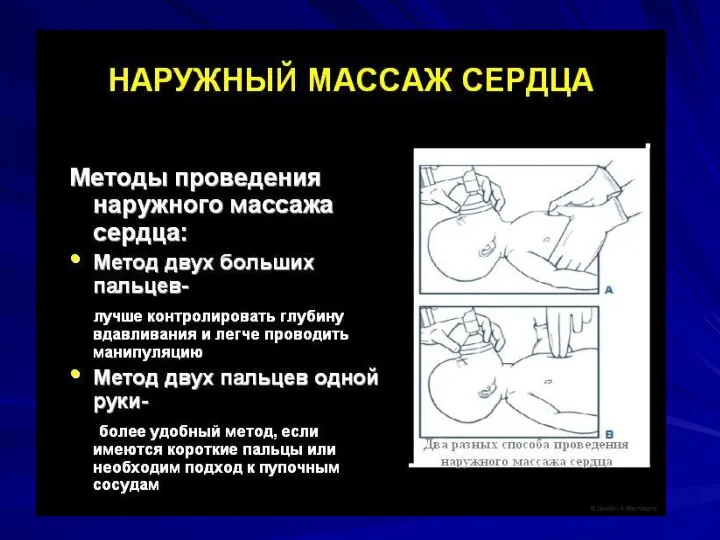
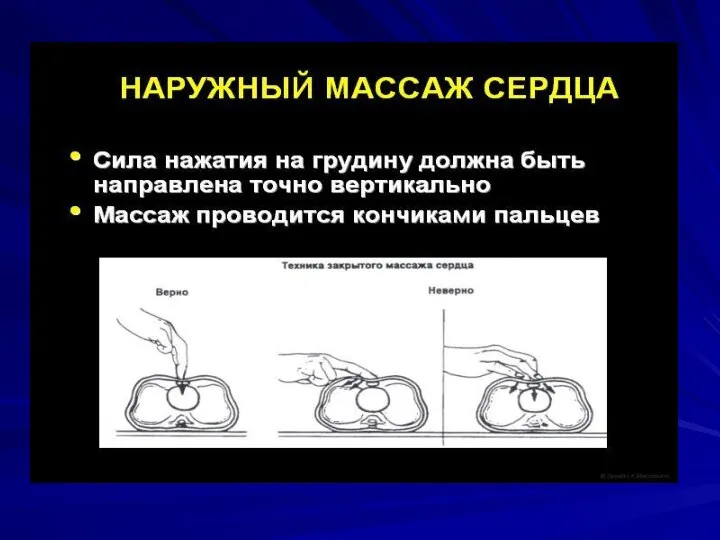
Слайд 26Методы непрямого массажа сердца:
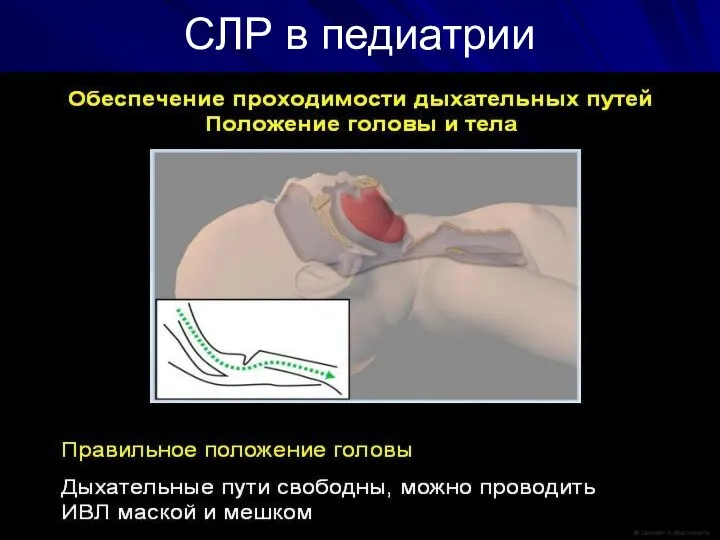
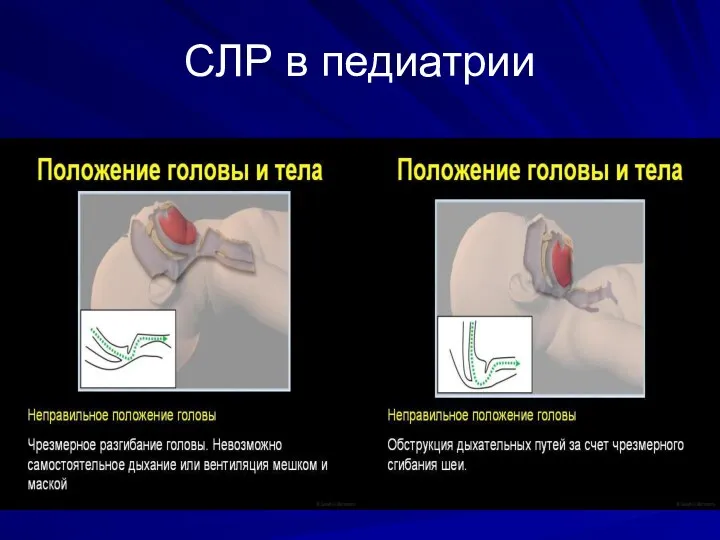
Слайд 27Обеспечение проходимости ВДП
У пациента без сознания обструкция ВДП, в первую очередь, обусловлена

западением языка. Кроме того, при положении на спине, выступающий затылок может способствовать сгибанию шеи, и вход в ДП будут закрыты, поэтому обеспечение свободной проходимости ДП. СЛР, независимо от ее причины.
Слайд 30Базовая программа (этап А)
Восстановление проходимости дыхательных путей:
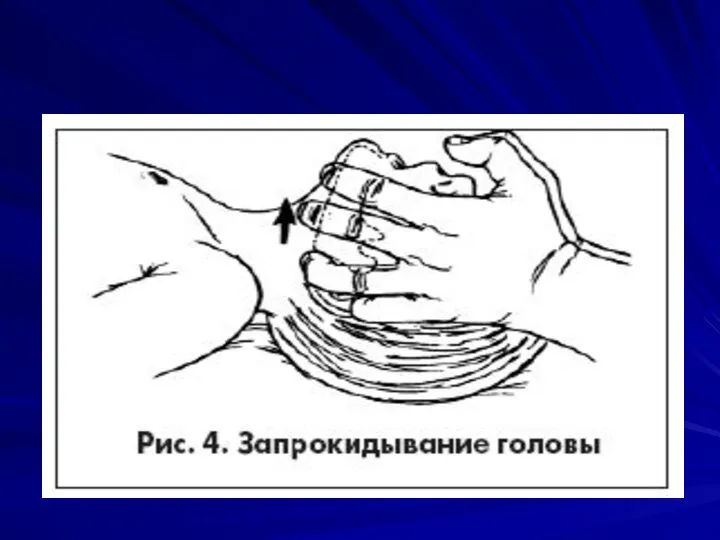
Тройной прием Сафара
Запрокидывание головы
Выдвижение нижней челюсти

вперед
Открывание рта
Очищение ротоглотки от инородных тел и рвотных масс
При подозрении на инородное тело очищать пальцем верхние ДП вслепую у детей не рекомендуется, поскольку в этот момент можно протолкнуть инородное тело глубже. Его можно удалить, используя зажим или пинцет.
Слайд 32Восстановление и поддержание проходимости дыхательных путей
1.убедиться, что ребенок без сознания
2. ввести

большой палец в рот пациента и разместить два или три пальца с наружной стороны челюсти
3. прижать язык к нижней челюсти большими пальцами и другими пальцами, вывести ее вперед и вверх
4.быстро осмотреть рот
5. при рвоте, гиперсекреции, наличии крови, фрагментов зубов или инородного тела, удалить их.
Слайд 33Восстановление и поддержание проходимости ДП при подозрении на травму головы и шеи

должно быть выполнено в условиях иммобилизации шейного отдела позвоночника ( воротник Шанца).
Разгибание головы с выведением подбородка для обеспечения проходимости воздухоносных путей в данном случае противопоказано, так как смещение позвонков может усугубить повреждение спинного мозга.
При подозрении на повреждение шейного отдела позвоночника следует выполнить выдвижение нижней челюсти без запрокидывания головы.
Слайд 34Оценка эффективности дыхания после восстановления проходимости ДП
После восстановления проходимости ДП необходимо убедится

в наличие адекватного дыхания у ребенка. В течение не более 10 секунд необходимо оценить экскурсии грудной клетки и живота, услышать выдыхаемый поток воздуха изо рта.
Можно выслушать дыхательные шумы над дыхательными путями.
Слайд 35При необходимости СЛР, после выполнения приемов по обеспечению проходимости ДП, приступают к

выполнению реанимационных мероприятий, в ходе проведения которых, убеждаются в адекватности экскурсии грудной клетки и оксигенации ребенка.
Слайд 36Особенности обеспечения проходимости ДП у пациентов с подозрением на инородное тело
Если ребенок

с обструкцией ДП инородным телом эффективно кашляет, не следует использовать никаких специальных приемов по механическому удалению инородного тела (удары по спине, толчки в область живота).
Кашель - наиболее эффективный механизм разрешения обструкции ДП.
Слайд 37СЛР в педиатрии
Ребенку первого года жизни можно оказать помощь, удерживая его
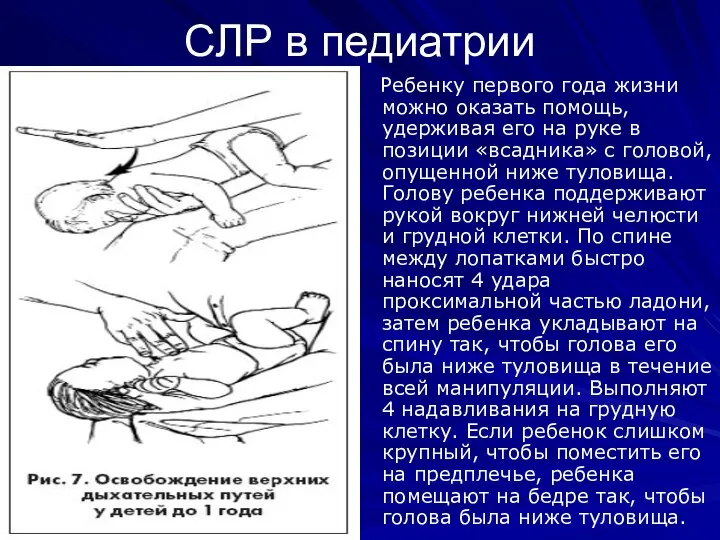
на руке в позиции «всадника» с головой, опущенной ниже туловища. Голову ребенка поддерживают рукой вокруг нижней челюсти и грудной клетки. По спине между лопатками быстро наносят 4 удара проксимальной частью ладони, затем ребенка укладывают на спину так, чтобы голова его была ниже туловища в течение всей манипуляции. Выполняют 4 надавливания на грудную клетку. Если ребенок слишком крупный, чтобы поместить его на предплечье, ребенка помещают на бедре так, чтобы голова была ниже туловища.
Слайд 38СЛР в педиатрии
У детей старшего возраста или взрослых при обструкции ДП

инородным телом рекомендуют использовать прием Хеймлиха – серия субдиафрагмальных надавливаний
Слайд 39После толчков в грудь или в живот состояние ребенка оценивают повторно.
Если инородное

тело не выскочила, а пострадавший всё ещё в сознании, продолжают последовательность толчков в спину и грудь ( для грудных детей) или в живот (для детей старше 1года).
Если ребенок с обструкцией ДП инородным телом без сознания или его теряет, его следует положить на плотную твердую поверхность.
Открыть рот и осмотреть на наличие каких-либо видимых объектов. Если таковые есть, следует попытаться их удалить одним пальцем.
Далее необходимо работать по алгоритму базовой СЛР у детей.
Слайд 40Обеспечение газообмена и оксигенации
Методика ИВЛ
1. Длительность одного вдоха должна быть около 1,0-1,5

секунд.
2. Следует использовать минимальный ДО и минимальное давление в ДП, позволяющие увидеть экскурсию грудной клетки при проведении ИВЛ.
3. После каждого вдоха следует убедиться в экскурсии грудной клетки.
4 При отсутствии экскурсии грудной клетки ребенка в процессе выполнения ИВЛ вентиляция неэффективна и необходима повторно выполнить первый этап СЛР- обеспечение проходимости ДП.
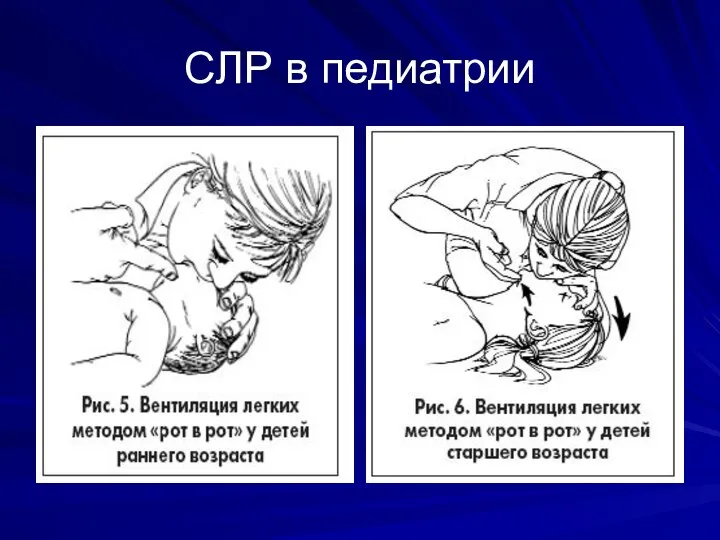
Слайд 41Особенности ИВЛ у детей различного возраста
1.Для проведения ИВЛ ребенку в возрасте до

1 года рекомендуется использовать методику «рот в рот», рот в рот и нос» « рот в нос».
2. У детей старше 1 года рекомендуется использовать технику искусственного дыхания «рот в рот».
Слайд 42Расширенная СЛР
Проводится медицинскими работниками.
Это расширение базовой СЛР применением инвазивных методик для восстановления

эффективного дыхания и кровообращения.
Инвазивные методики обеспечения свободной проходимости ДП и ИВЛ включают эндотрахеальную интубацию или крикотиреотомию и вентиляцию мешком Амбу или аппаратом ИВЛ.
Расширенная поддержка кровообращения предполагает внутривенное, внутрикостное введение медикаметов.
Слайд 43Поддержание проходимости ДП
1. Воздуховоды
Орофарингеальный воздуховод может быть использован у новорожденных или

детей старшего возраста без сознания. Противопоказанием для использования воздуховода является наличие кашлевого и рвотного рефлексов.
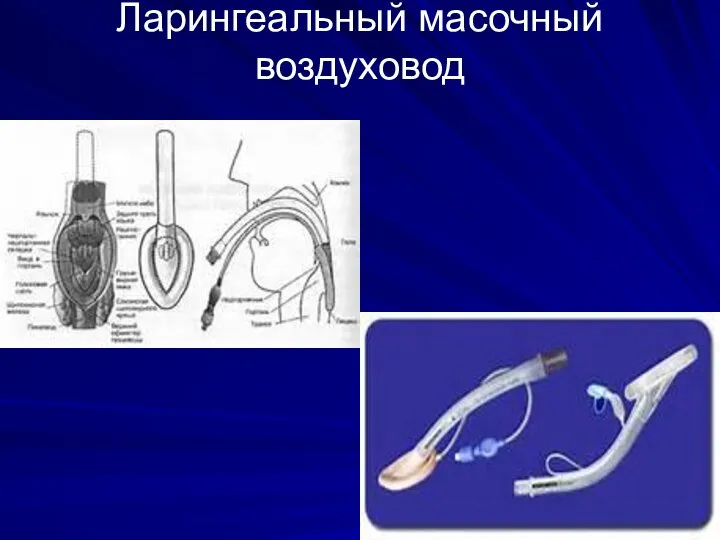
2. Ларингеальная маска
3. Эндотрахеальная трубка
Позволяет обеспечить проходимость ДП больного, адекватную вентиляцию легких и предупредить попадание желудочного содержимого в ДП пациента.
Слайд 45Ларингеальный масочный воздуховод
Слайд 47Показания для интубации трахеи
1.Угнетение дыхательного центра ЦНС ( брадипноэ, диспное, апноэ.)
2. Функциональная

или анатомическая обструкция ДП.
3. Утрата \ угнетение защитных рефлексов (кашлевой, рвотный).
4.ДН III-IV ст. различного генеза
5. Необходимость защиты ДП и контроль ИВЛ во время глубокой седации для выполнения диагностических процедур.
Слайд 50Обеспечение адекватного кровообращения при СЛР
Дефибрилляция – это применение контролируемого электрического разряда для

восстановления нормального сердечного ритма в случае остановки кровообращения вследствие фибрилляции желудочков или желудочковой тахикардии без пульса.
Кардиоверсия может проводиться при различных нарушениях ритма сердца.
Различают синхронизированную и несинхронизированную кардиоверсию, то есть сопряженную и несопряженную с комплексом QRS и, в частности, с зубцом R.
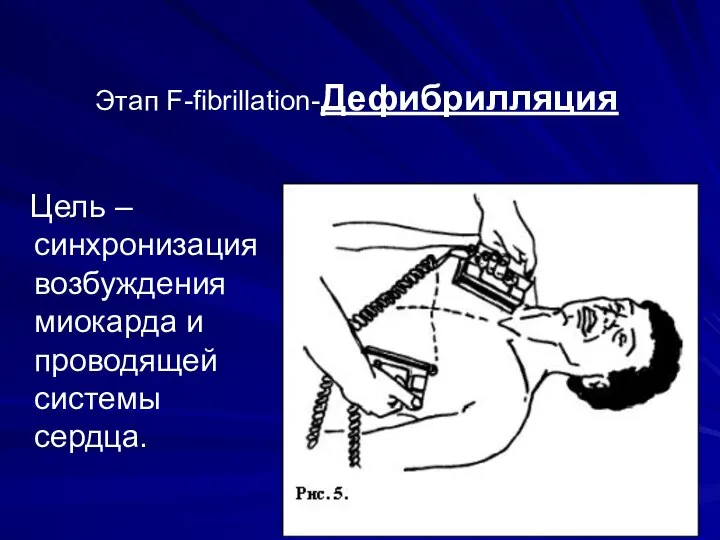
Слайд 51
Этап F-fibrillation-Дефибрилляция
Цель – синхронизация возбуждения миокарда и проводящей системы сердца.
Слайд 52Энергия дефибрилляционных разрядных импульсов
Первый дефибрилляционный разряд 4 Дж/кг. Последующие разряды должны подаваться

с энергией 4 Дж/кг и выше, но не более 10 Дж/кг или не выше максимального значения энергии для взрослых.
Слайд 53Основные правила проведения дефибрилляции
1.Обеспечение безопасности пациента и медицинского персонала.
2.Использование стандартного положения электродов.
3.С

целью снижения сопротивления грудной клетки между электродами и поверхностью грудной клетки должен быть создан токопроводящий слой, использованием геля, марлевых салфеток, смоченных гипертоническим раствором хлорида натрия.
4.Дефибрилляция должна проводиться с минимальной потерей времени на её проведение,на фоне непрекращающейся СЛР.
Слайд 54СЛР в педиатрии
Предельного числа наносимых разрядов не существует
Пока сохраняется ФЖ, остановка кровообращения

ОБРАТИМА
Лечение нужно проводить до тех пор, пока не восстановится ритм или не наступит асистолия
При асистолии дефибрилляция не показана («на всякий случай», «хуже не будет») - будет - электрический разряд способен вызвать ваготонию и повысить рефрактерность сердца к проводимой терапии
Слайд 55Обеспечение сосудестого доступа при СЛР
Лекарственные препараты при проведение СЛР могут вводится через

периферические или центральные вены, внутрикостно или эндотрахеально
Эндотрахеальный способ введения лекатрств
Можно вводить только жирорастворимые препараты: адреналин, атропин, лидокаин и налоксон.
Сразу после введения препарата необходимо введение в ТБД как минимум 5 мл изотонического раствора хлорида натрия с последующей ИВЛ ( 5 вдохов)
Слайд 56Внутрикостный доступ является достаточно быстрым, безопасным и эффективным путем назначения лекарственных средств

при поведении СЛР и первичной стабилизации состояния пациента.
Внутрикостно можно вводить адреналин, аденозин, инфузионные растворы и препараты крови.
Начало действия препарата соответствует сосудистому доступу.
Слайд 57Лекарственные средства используемые при СЛР
1. Препараты, используемые для восстановления объёма циркулирующей крови.
2.

Препараты для коррекции гемодинамических нарушений.
1. Восстановление ОЦК
Гиповолемия у детей, которым проводится СЛР, должна быть немедленно устранена. Дети с большим дефицитом ОЦК нуждаются в инфузии сбалансированных изотонических кристаллойдов в стартовой дозе 20мл\кг.
2. коррекция гемодинамических нарушений
Слайд 58СЛР в педиатрии
Медикаментозная стимуляция сердечной деятельности и инфузионная терапия
АДРЕНАЛИН
Повышает силу и частоту

сердечных сокращений;
Улучшает коронарный и мозговой кровоток;
Сужает периферические сосуды;
Приводит к централизации кровообращения
Слайд 59СЛР в педиатрии
Рекомендуемая начальная в/в доза адреналина 0,01 мг/кг или 0,1 мл/кг

раствора 1:10000 (1 мл из ампулы разводится 10 мл физиологического раствора)
ПРИ НЕЭФФЕКТИВНОСТИ АДРЕНАЛИН ВВОДИТСЯ КАЖДЫЕ 3 – 5 МИНУТ
НЕ ВВОДИТЬ АДРЕНАЛИН ПОКА НЕ ОБЕСПЕЧЕНА ЭФФЕКТИВНАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ
Слайд 60СЛР в педиатрии
АТРОПИН используется при вагусных остановках сердца (часто после бронхоскопии, интубации,

ларингоскопии и др.), брадикардии.
Применяется в дозе 0,02 мг/кг; допустимо введение через 3 – 5 минут.
Слайд 61СЛР в педиатрии
Гидрокарбонат натрия
Не рекомендуется использование до восстановления самостоятельной работы сердца и

адекватной вентиляции легких, т.к ацидоз уменьшится лишь в случае удаления через легкие углекислоты, в противном случае может развиться парадоксальный внутриклеточный ацидоз.
Рекомендуемая доза 2 мл/кг 4% раствора
Не смешивать с адреналином!
Слайд 62СЛР в педиатрии
Введение препаратов кальция (кальция хлорид и др.) при проведении

реанимации показано лишь при:
Гипокальциемии;
Гиперкалиемии;
Гипермагниемии;
передозировке антагонистов кальция
И ВСЁ!!!
Слайд 63СЛР в педиатрии
В качестве инфузионного раствора предпочтительно использовать физиологический раствор или

раствор Рингера.
Не использовать растворы глюкозы на этапе проведения реанимации, т. к глюкоза поступает в ишемизированную область ГМ, где расщепляется до молочной кислоты и накапливается в мозговой ткани, еще больше усиливая повреждение мозга.
Слайд 64Прекращение Сердечно-Легочной Реанимации
Критерии прекращения реанимационных мероприятий изложены в Постановлении Правительства Российской Федерации

от20 сентября 2012 г № 950 “ Об утверждении Правил определения момента смерти человека, в том числе критериев и процедуры установления смерти человека, Правил прекращения реанимационных мероприятий и формы протокола установления смерти человека”
Слайд 65Правила прекращения реанимационных мероприятий
1. Реанимационные мероприятия прекращаются при признании их абсолютно бесперспективными,

а именно:
При констатации смерти человека на основании смерти головного мозга
При неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций, в течении 30 минут;
При отсутствии у новорожденного сердцебиения по истечении 10 минут с начала проведения реанимационных мероприятий в полном объёме (ИВЛ, массажа сердца , введения лекарственных препаратов
2
Слайд 66Реанимационные мероприятия не проводятся;
При наличии признаков биологической смерти
При состоянии клинической смерти на

фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимых с жизнью.
Информация о времени прекращения реанимационных мероприятий и констатации смерти вносится в медицинские документы умершего человека.
Слайд 67СЛР в педиатрии
Тактические ошибки при проведении СЛР
Задержка с началом СЛР;
Отсутствие лидера, присутствие

посторонних лиц;
Отсутствие постоянного контроля адекватности проводимых мероприятий;
Преждевременное прекращение реанимационных мероприятий;
Ослабление контроля после восстановления кровообращения и дыхания
Слайд 69Оценка по шкале Апгар проводится на 1 и 5 минуте жизни
При проведении

реанимации оценка по шкале Апгар проводится каждые 30 секунд всего времени реанимации
Слайд 70Новорожденный с оценкой 8-10 баллов требует только общего ухода.
4-7 баллов - легкая

асфиксия, требуют базовых шагов реанимации (санация, тактильная стимуляция, согревание, кислород)
1-3 баллов – реанимационное пособие начинается сразу после рождения
Для констатации мертворождения (оценка 0 по шкале Апгар) требуется оценка признаков живорожденности
Слайд 71Признаки живорожденности
Самостоятельное дыхание
Сердцебиение (ЧСС)
Пульсация пуповины
Произвольные движения мышц
При отсутствии всех 4-х признаков живорожденности

- ребенок считается мертворожденным и реанимации не подлежит.
Слайд 72Дыхание новорожденного в норме
Объем первого вдоха = 20-75 мл, в дальнейшем при

ритмичном дыхании = 15-20 мл
Нормальная частота дыхания = 30-40 в минуту
Слайд 73Сердечная деятельность новорожденного
ЧСС определяют за 6 сек и результат х 10:
-

аускультация сердечных тонов
- пальпация пульса на крупных сосудах
(сонной, бедренной артериях, у основания пуповины)
Нормальная частота сердечных сокращений (ЧСС) = более 100 в минуту (120-140)
Слайд 74Этапы реанимационного пособия
А- Базовые шаги реанимации: восстановление проходимости дыхательных путей, согревание, тактильная

стимуляция и т. д.
В- ИВЛ
С- непрямой массаж сердца
Д- введение медикаментов
Слайд 75Базовые (начальные) шаги реанимации
при рождении ребенка зафиксировать время
поместить новорожденного под источник лучистого

тепла (сразу после отсечения пуповины), на теплую пеленку
насухо вытереть теплой сухой пеленкой и убрать немедленно влажную пеленку со стола
можно поместить ребенка на живот матери (использовать как грелку в экстремальной ситуации
Слайд 76придать положение ребенку на спине с валиком под плечами со слегка запрокинутой

головой или на правом боку
при выделении слизи из ВДП отсосать содержимое с помощью баллончика, специального катетера (только тем, у которых нет самостоятельного дыхания или выделяется большое количество слизи), сначала изо рта, затем из носа.
Катетер вводить не глубже 5 см и не более 5 секунд санировать.
Слайд 77Если после санации ВДП ребенок не дышит - провести легкую тактильную стимуляцию

дыхания путем 1-2 кратного похлопывания по стопам ребенка (слегка потереть спинку).
NB ! весь процесс проведения базовых начальных мероприятий не должен занимать более 20 сек
Слайд 78После начальных шагов проводится Оценка дыхания :
Дыхание отсутствует → начать ИВЛ
Дыхание

самостоятельное, но не адекватное (судорожное, типа «gasping», нерегулярное, поверхностное) → начать ИВЛ
Дыхание самостоятельное и адекватное → провести оценку ЧСС
Слайд 79Оценка ЧСС :
ЧСС определяют за 6 сек путем ( результат х

10)
- аускультация сердечных тонов
- пальпация сердечного толчка
- пальпация пульса на крупных сосудах (сонной, бедренной артериях)
Возможные варианты оценки и дальнейшие действия:
ЧСС менее 100 в мин → провести масочную ИВЛ атмосферным воздухом до нормализации ЧСС
- ЧСС более 100 в мин → оценить цвет кожных покровов
Слайд 80Оценка цвета кожных покровов и дальнейшие действия:
кожа розовая полностью или с цианозом

кистей и стоп → приложить к груди матери
цианоз кожи и слизистых тотальный → провести ИВЛ атмосферным воздухом через лицевую маску до исчезновения цианоза
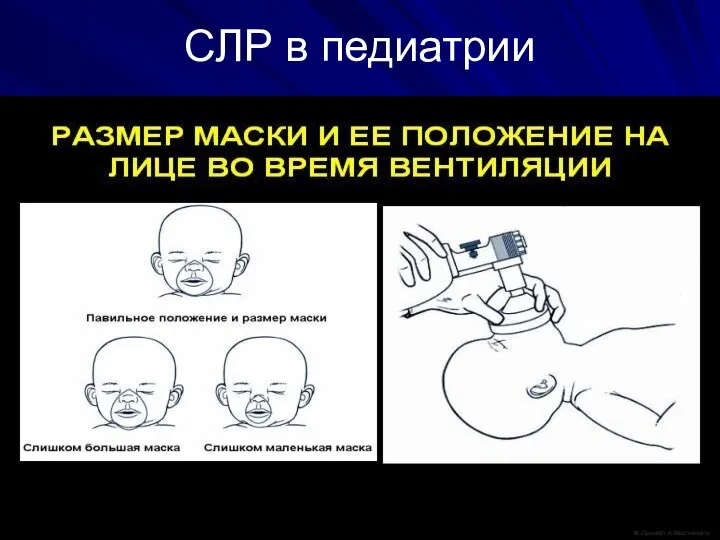
Слайд 81Техника ИВЛ у новорожденных
ИВЛ проводится мешком типа АМБУ, через лицевую маску или

через интубационную трубку
уложить ребенка на спину с валиком под плечами со слегка запрокинутой головой
наложить маску на лицо ребенка
провести начальный этап ИВЛ атмосферным воздухом длительностью 15-30 сек
частота дыхания 40 в мин ( 10 вдохов за 15 сек)
При сроке беременности до 28 недель ИВЛ проводится кислородо-воздушной смесью, концентрация О2 во вдыхаемой смеси от 20 до 40%.
При проведении НМС концентрация кислорода 90-100%
Слайд 82Оценка эффекта начального этапа ИВЛ
и дальнейшие действия:
произвести оценку ЧСС
при ЧСС

выше 60 в мин →продолжить ИВЛ до появления адекватного спонтанного дыхания
при ЧСС менее 60 в мин → продолжить ИВЛ и начать закрытый массаж сердца.
Слайд 83Непрямой массаж сердца
Проводится только на фоне адекватной ИВЛ
Соотношение ЧСС к ИВЛ =

3:1.
В минуту выполнять 90 компрессий и 30 вдохов
Непрямой массаж сердца проводить 30 сек
Слайд 89Оценка эффекта непрямого массажа сердца и дальнейшие действия
при ЧСС более 60 в

мин → прекращение массажа и продолжить ИВЛ до восстановления спонтанного адекватного дыхания;
при ЧСС ниже 60 в мин → продолжить массаж, ИВЛ и начать лекарственную терапию.
Слайд 90Лекарственная терапия при реанимации новорожденных
Препараты, используемые при реанимации у новорожденных :
используют

р-р АДРЕНАЛИНА – 1:10 000
Для его приготовления 1 мл адреналина из ампулы разводится до 10 мл изотоническим раствором хлорида натрия (“ рабочий р-р” адреналина )
доза “рабочего раствора» адреналина 0,1 – 0,3 мл / кг МТ ребенка
Слайд 91Способы введения лекарственных препаратов
через пупочный катетер
- катетер вводится в пупочную вену

на глубину
1,5 – 2 см ниже уровня кожи
Слайд 92Окончание реанимационных мероприятий у новорожденных
Реанимационные мероприятия ( ИВЛ и закрытый массаж сердца

) у новорожденных прекращают , если через 10 минут от начала проведения реанимационных мероприятий в полном объеме у ребенка отсутствует сердцебиение

















































































 Психопатологическая семиотика. Психопатологическая синдромология. Первая помощь при эпилепсии
Психопатологическая семиотика. Психопатологическая синдромология. Первая помощь при эпилепсии Наследственность генетических заболеваний
Наследственность генетических заболеваний Хирургическое лечение глубоких ожогов у детей
Хирургическое лечение глубоких ожогов у детей Клинико-лабораторные этапы изготовления аппаратов механического действия
Клинико-лабораторные этапы изготовления аппаратов механического действия Альпорт синдромының х-байланысқан түрі
Альпорт синдромының х-байланысқан түрі Маска из парафина для лица
Маска из парафина для лица Витамины. Гормоны. Лекарства
Витамины. Гормоны. Лекарства Рудометова
Рудометова Қолқа аневризмасы
Қолқа аневризмасы Генная терапия при тяжёлом комбинированном иммунодефиците и её механизм действия
Генная терапия при тяжёлом комбинированном иммунодефиците и её механизм действия Аурулардың тұқымқуушы гетерогендігі және оның анықталуы
Аурулардың тұқымқуушы гетерогендігі және оның анықталуы Разработка прибора диагностики желечнокаменной болезни на основе джоульметрического метода
Разработка прибора диагностики желечнокаменной болезни на основе джоульметрического метода Этиологиясы және эпидемиялық процестің спаттамасы. Алдын алу және эпидемияға қарсы шараларды ұйымдастыру
Этиологиясы және эпидемиялық процестің спаттамасы. Алдын алу және эпидемияға қарсы шараларды ұйымдастыру Сердечные гликозиды
Сердечные гликозиды Экстракорпоральный контур крови
Экстракорпоральный контур крови Показания и противопоказания СКТ
Показания и противопоказания СКТ Наше здоровье
Наше здоровье Применение радиационных технологий в медицине
Применение радиационных технологий в медицине Патология сосудистой стенки
Патология сосудистой стенки Онкологические заболевания женских половых органов. Саркома матки
Онкологические заболевания женских половых органов. Саркома матки Гимнастика для глаз
Гимнастика для глаз Значение генетики для медицины
Значение генетики для медицины Классификация. Дифференциальный диагноз типов дыхательной недостаточности
Классификация. Дифференциальный диагноз типов дыхательной недостаточности Медицинский центр МедКом-Профи
Медицинский центр МедКом-Профи Гештальт-терапия
Гештальт-терапия Раздел 4.1 слайд-лекция
Раздел 4.1 слайд-лекция 125217
125217 Порушення функцій ходи і стояння. Палиці, милиці, ходунки
Порушення функцій ходи і стояння. Палиці, милиці, ходунки