Содержание
- 2. «Потеря проходимости дыхательных путей равноценна потере контроля над состоянием больного, однако это до сих пор ежедневно
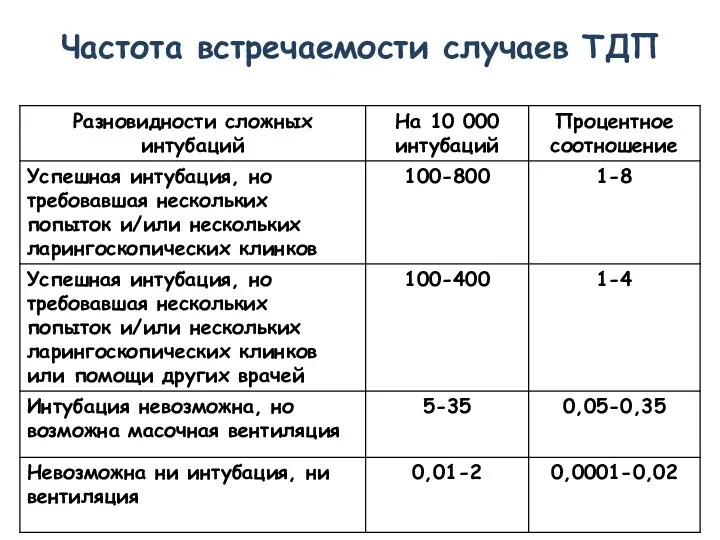
- 3. Частота встречаемости случаев ТДП
- 5. ОСНОВОПОЛАГАЮЩИЕ АНЕСТЕЗИОЛОГИЧЕСКИЕ ПОСТУЛАТЫ Бдительность Американская Ассоциация анестезиологов Обеспечение адекватной оксигенации пациента в критической ситуации любой ценой
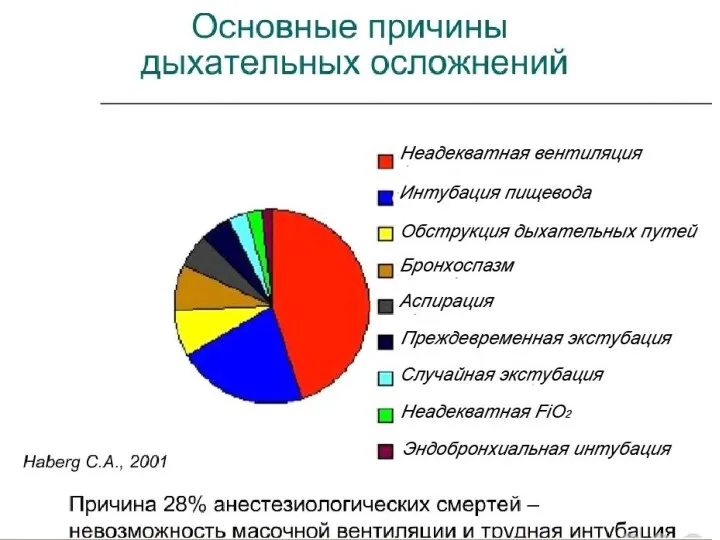
- 6. Больные умирают не от того, что интубация не удалась, а от того, что не поддерживалась оксигенация
- 7. Проблема ТДП возможна: В операционной В ОРИТ В приемном отделении В любом отделении стационара На догоспитальном
- 8. «Трудный дыхательный путь» это внезапно возникшая и угрожающая жизни ситуация, обусловленная анатомическими и/или клиническими причинами, которая
- 9. “Трудный дыхательный путь" – клиническая ситуация, когда опытный анестезиолог испытывает трудности с обеспечением эффективной вентиляции через
- 10. Актуальность проблемы 1. Трудная вентиляция у пациентов общехирургического профиля – 0,07% до 15% (Langeron О. и
- 11. Актуальность проблемы 5. Только в США за год проводят 1 млн ургентных интубаций как «в» так
- 12. Актуальность проблемы В акушерстве частота трудной или неудачной интубации трахеи резко возрастает. По данным Rahman К.
- 13. ТРУДНЫЙ ДЫХАТЕЛЬНЫЙ ПУТЬ Определение ASA (2013) (включает, но не ограничивается) Трудности сотрудничества / обсуждения проблемы с
- 14. – ситуация, при которой анестезиолог не может обеспечить адекватную вентиляцию пациента (SpO2 90%) при масочной вентиляции
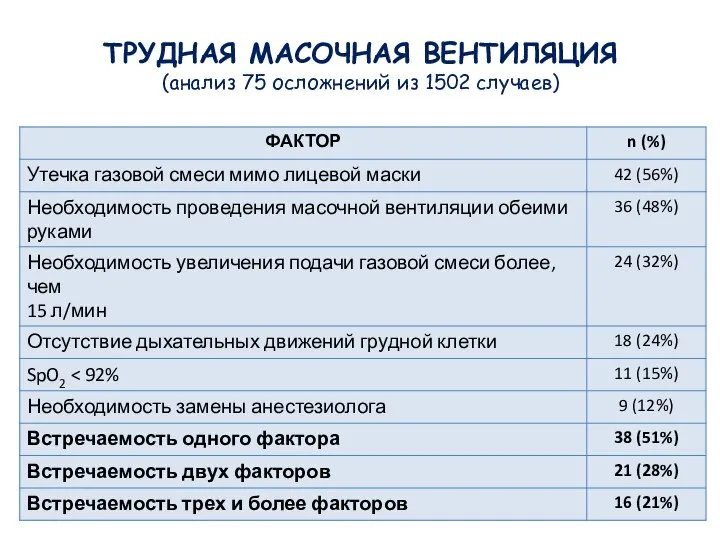
- 15. ТРУДНАЯ МАСОЧНАЯ ВЕНТИЛЯЦИЯ (анализ 75 осложнений из 1502 случаев)
- 16. 1. Возраст старше 55 лет 2. Ожирение (ИМТ > 26 кг/м2) 3. Отсутствие зубов 4. Наличие
- 17. отсутствие/резкое снижение амплитуды экскурсии грудной клетки отсутствие /резкое ослабление дыхательных шумов при аускультации наличие аускультативных признаков
- 18. Оптимизация техники масочной вентиляции Подобрать маску соответствующей формы и размера Придать голове пациента классическое положение или
- 19. Трудная установка / вентиляция с НГВ Многократные попытки установки НГВ при наличии / отсутствии патологии дыхательных
- 20. – невозможность визуализации какой-либо части голосовых связок после многократных попыток в оптимальных условиях Трудная ларингоскопия
- 21. ОПТИМАЛЬНАЯ ЛАРИНГОСКОПИЯ Стаж работы анестезиолога более 2 лет Хорошая мышечная релаксация Оптимальная позиция для ларингоскопии BURP
- 22. ЧТО ТАКОЕ «ТРУДНАЯ ИНТУБАЦИЯ ТРАХЕИ»? Невозможность ввести интубационную трубку в трахею Sampson G., Young J, 1987
- 23. Трудная интубация трахеи – интубация трахеи требует многократных попыток, при наличии/отсутствии патологии трахеи Неудачная интубация трахеи
- 24. Трудная интубация Условно можно разделить на ожидаемую (прогнозируемую) и неожиданную. В клинической практике выделяют 2 варианта
- 25. Важны два аспекта: I))возможно ли поддержание проходимости верхних дыхательных путей при помощи наружных приемов или воздуховодов.
- 26. Анестезиолог: Неадекватная подготовка оборудования Отсутствие опыта Плохие мануальные навыки Отсутствие опытного помощника Оборудование: Неисправность Недоступность Пациент:
- 27. Причины трудной ларингоскопии и ИТ: Ограниченный доступ к рото- или носоглотке (любое заболевание или состояние, которое
- 28. ТРУДНАЯ ИНТУБАЦИЯ ТРАХЕИ 95% ИТ не вызывают проблем частота трудной масочной вентиляции и трудной ИТ превышает
- 29. ПРОГНОЗИРОВАНИЕ ТРУДНОГО ДЫХАТЕЛЬНОГО ПУТИ Оценка дыхательных путей с целью выявления факторов, затрудняющих или делающих невозможными интубацию
- 30. ПРОГНОЗИРОВАНИЕ ТРУДНОГО ДЫХАТЕЛЬНОГО ПУТИ Не существует простой и абсолютно надежной методики предварительного обследования дыхательных путей Прогностические
- 31. Жалобы 1. Анамнез Изучение анамнеза выявляет возможные проблемы при интубации и снижает риск проблем, связанных с
- 32. Оценка ВДП и прогнозирование возможных трудностей 1. Анамнез Изучение анамнеза пациента должно проводиться всегда, когда это
- 33. 2. Объективный осмотр. Оценка ВДП должна производиться всегда перед началом анестезии Цель – выявление особенностей пациента,
- 34. обструктивное сонное апноэ, храп, ожирение, акромегалия, беременность (III триместр - вероятность трудной интубации может увеличиться примерно
- 35. аномалия гортани, макроглоссия, глубокая/ узкая ротоглотка, выступающие вперед резцы и клыки, короткая толстая шея, микрогнатия, увеличение
- 36. Патология ВДП: Врожденные (с-м Пьера-Робина, Тречера-Колинза, Дауна, Марфана) и приобретенные заболевания костных, хрящевых и мягкотканых структур,
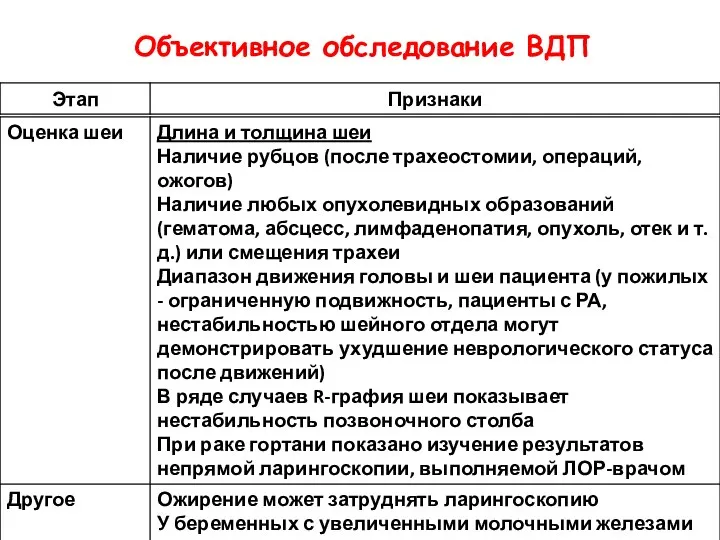
- 37. Объективное обследование ВДП
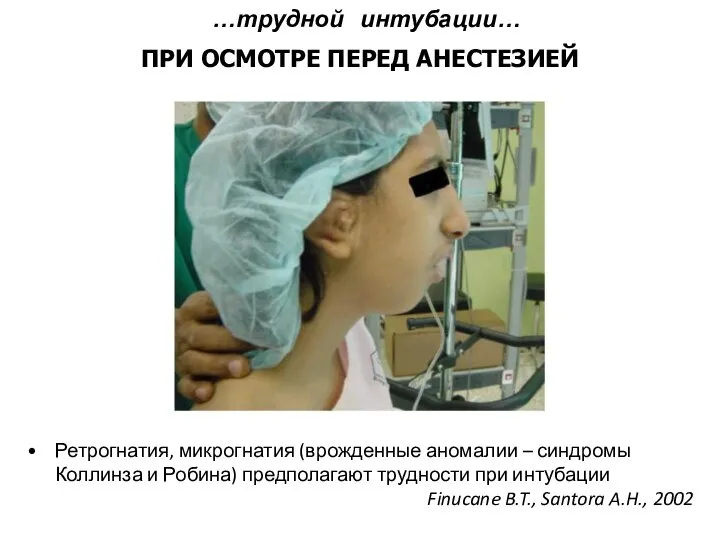
- 38. Ретрогнатия, микрогнатия (врожденные аномалии – синдромы Коллинза и Робина) предполагают трудности при интубации Finucane B.T., Santora
- 39. Объективное обследование ВДП
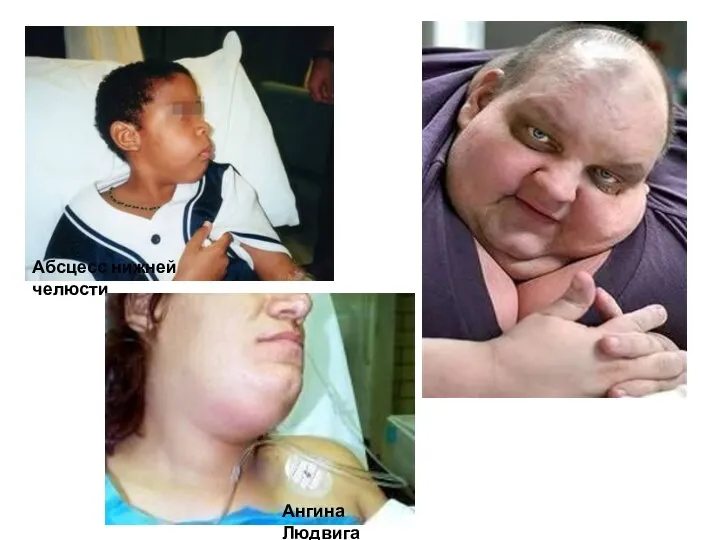
- 40. Абсцесс нижней челюсти Ангина Людвига
- 42. Диагностические тесты
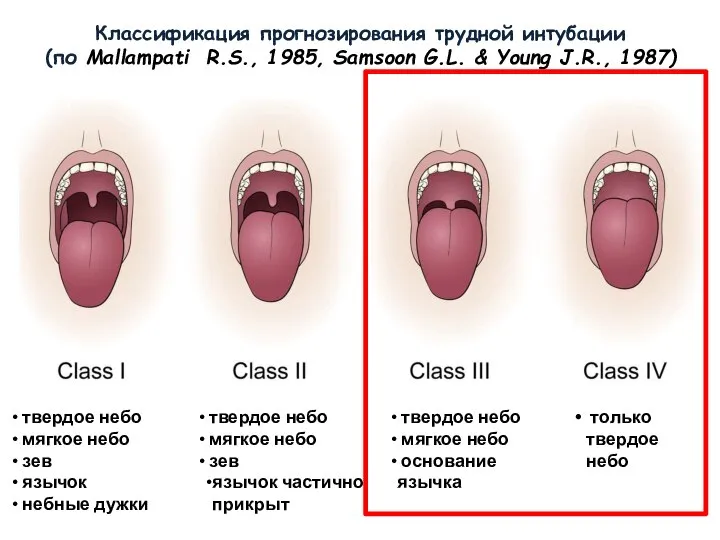
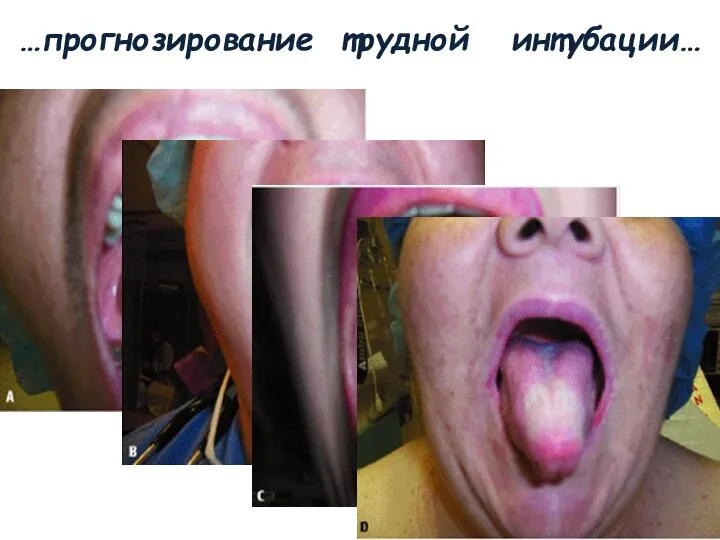
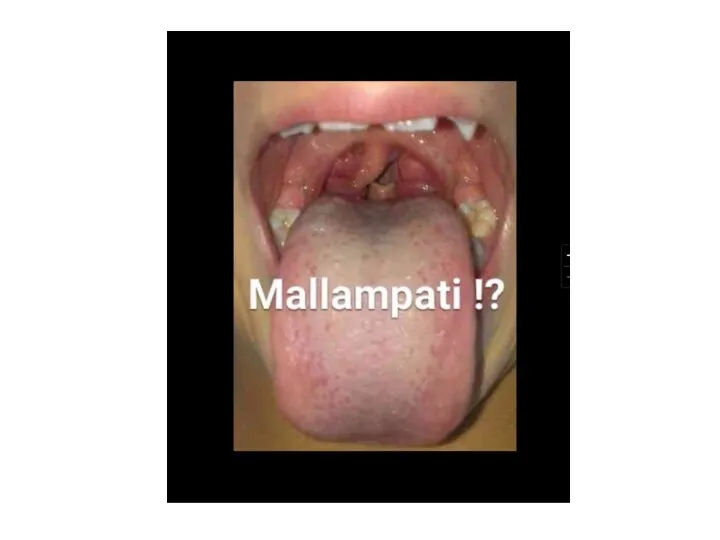
- 43. …прогнозирование трудной интубации… Тест Mallampati Распространен ввиду его простоты основан на визуализации фарингеальных структур при полном
- 44. Классификация прогнозирования трудной интубации (по Mallampati R.S., 1985, Samsoon G.L. & Young J.R., 1987)
- 45. …прогнозирование трудной интубации…
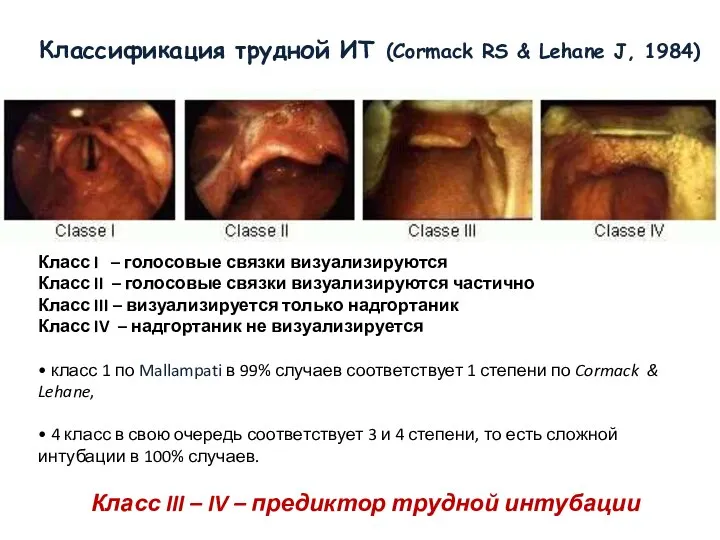
- 47. Классификация трудной ИТ (Cormack RS & Lehane J, 1984) Класс I – голосовые связки визуализируются Класс
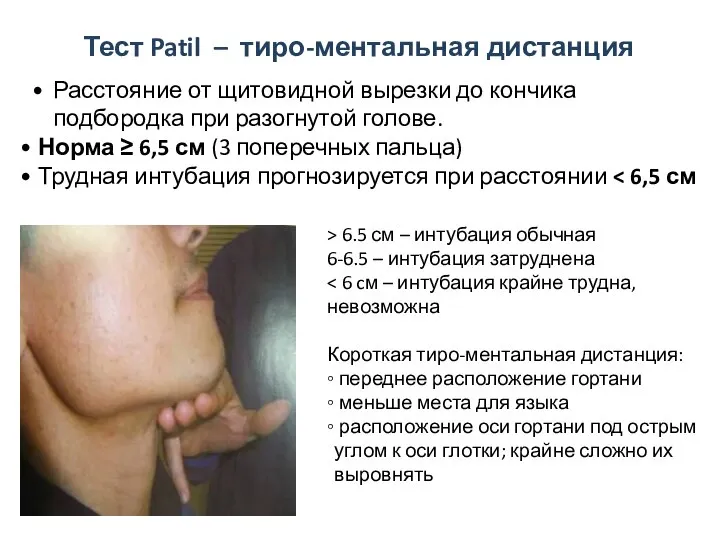
- 48. Тест Patil – тиро-ментальная дистанция > 6.5 см – интубация обычная 6-6.5 – интубация затруднена Короткая
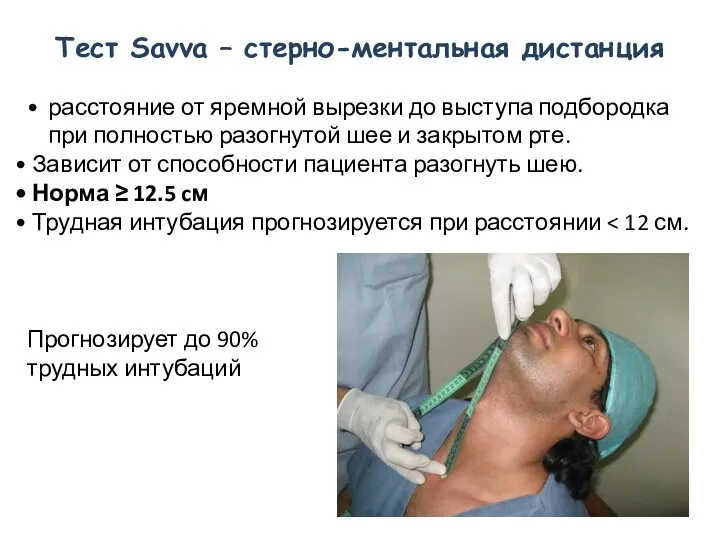
- 49. расстояние от яремной вырезки до выступа подбородка при полностью разогнутой шее и закрытом рте. Зависит от
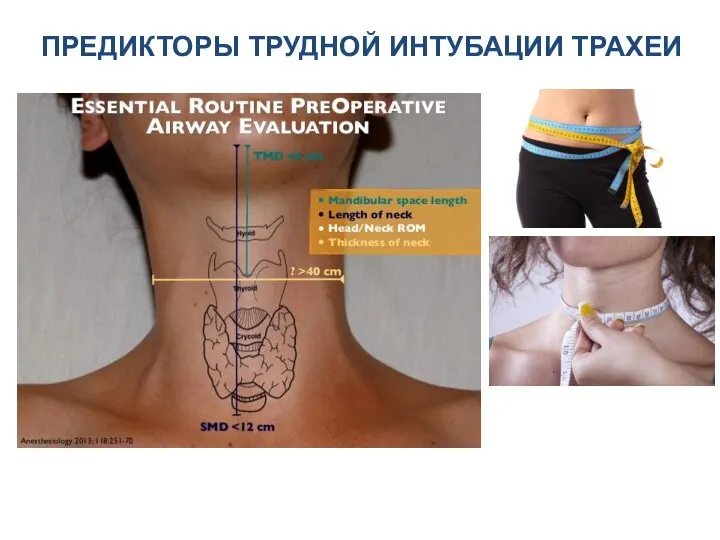
- 50. ПРЕДИКТОРЫ ТРУДНОЙ ИНТУБАЦИИ ТРАХЕИ
- 51. ПРЕДИКТОРЫ ТРУДНОЙ ИНТУБАЦИИ ТРАХЕИ Отношнение NC/TMD > 5 лучший предиктор трудной ИТ, чем оба критерия в
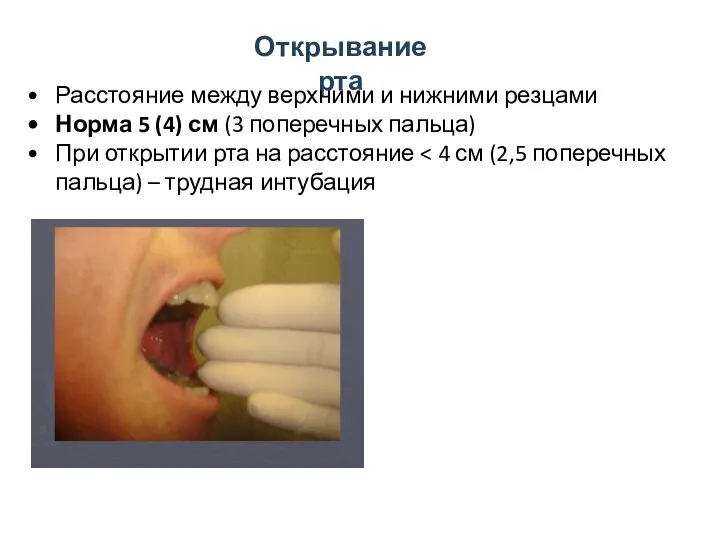
- 52. Открывание рта Расстояние между верхними и нижними резцами Норма 5 (4) см (3 поперечных пальца) При
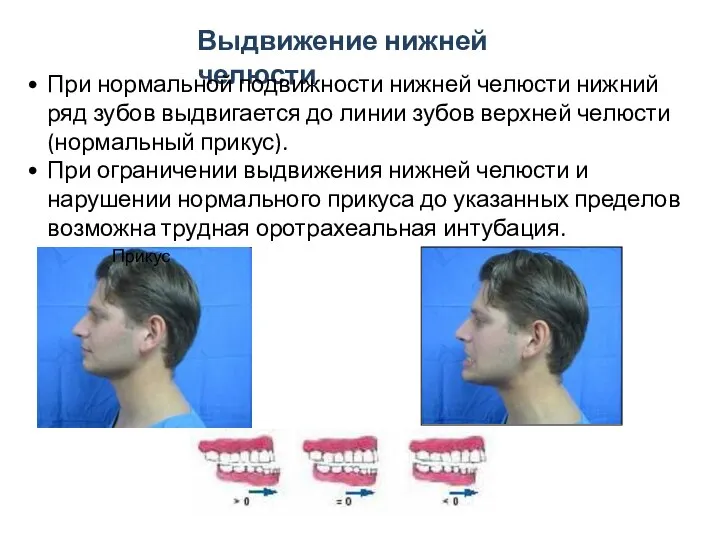
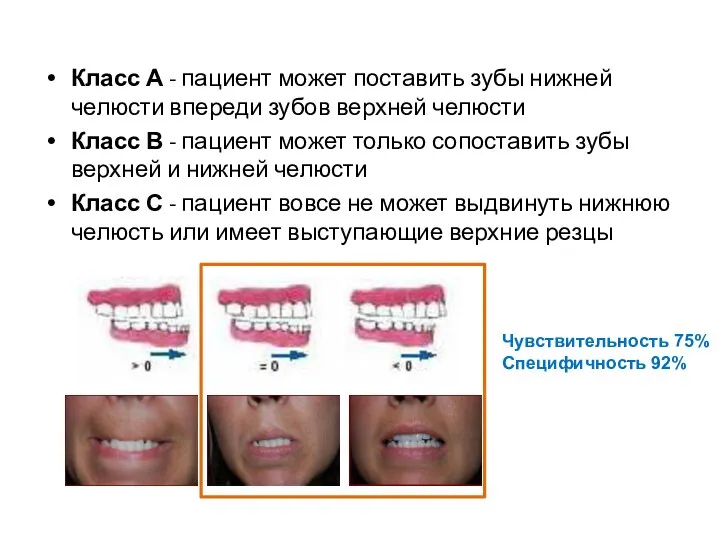
- 53. Прикус Выдвижение нижней челюсти При нормальной подвижности нижней челюсти нижний ряд зубов выдвигается до линии зубов
- 54. Класс А - пациент может поставить зубы нижней челюсти впереди зубов верхней челюсти Класс В -
- 55. Подвижность шейного отдела позвоночника Оценивают по сгибанию и разгибанию шеи В норме диапазон разгибания-сгибания шеи варьирует
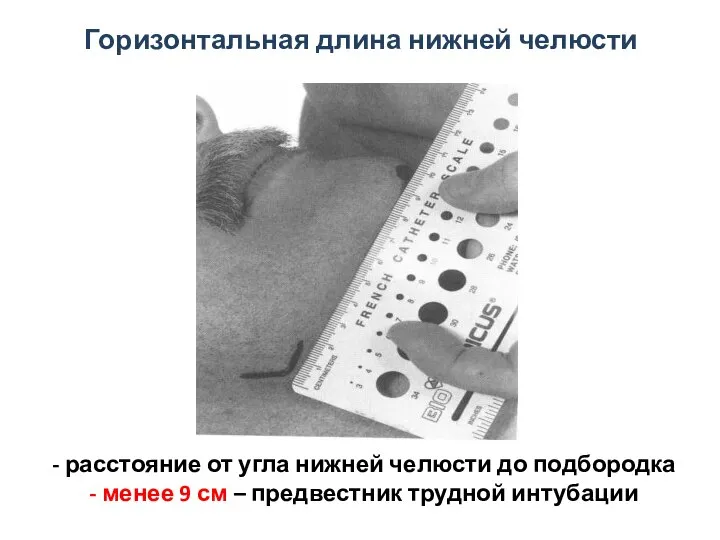
- 56. расстояние от угла нижней челюсти до подбородка менее 9 см – предвестник трудной интубации Горизонтальная длина
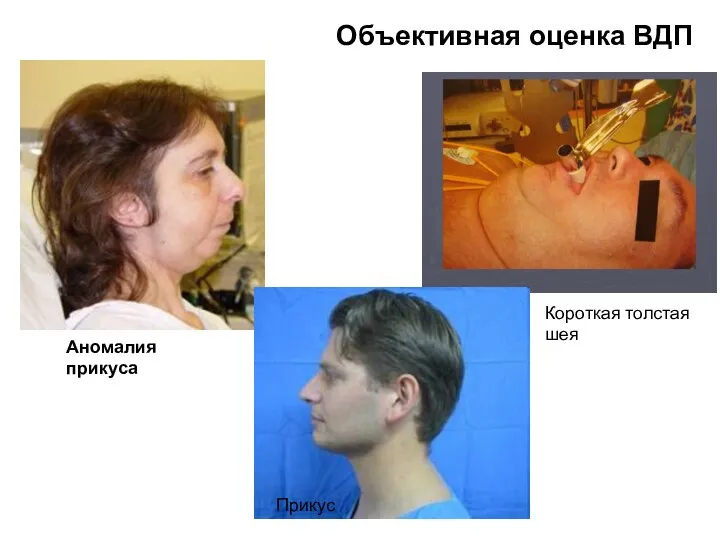
- 57. Объективная оценка ВДП Аномалия прикуса Короткая толстая шея Прикус
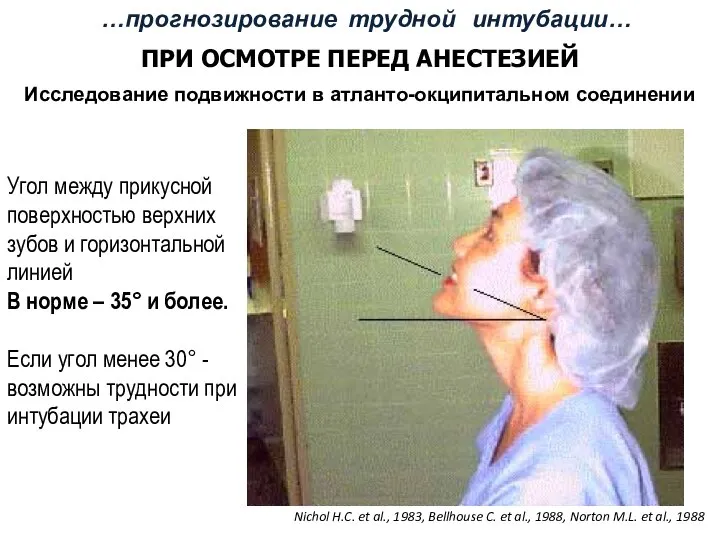
- 58. Угол между прикусной поверхностью верхних зубов и горизонтальной линией В норме – 35° и более. Если
- 59. Другие тесты Признак молящегося человека: невозможность полностью сложить ладони обеих рук вместе - допускает тяжелую интубацию.
- 60. А - полный отпечаток ладони пациента - ларингоскопия легкая Б - дефицит в межфаланговых областях четвертого
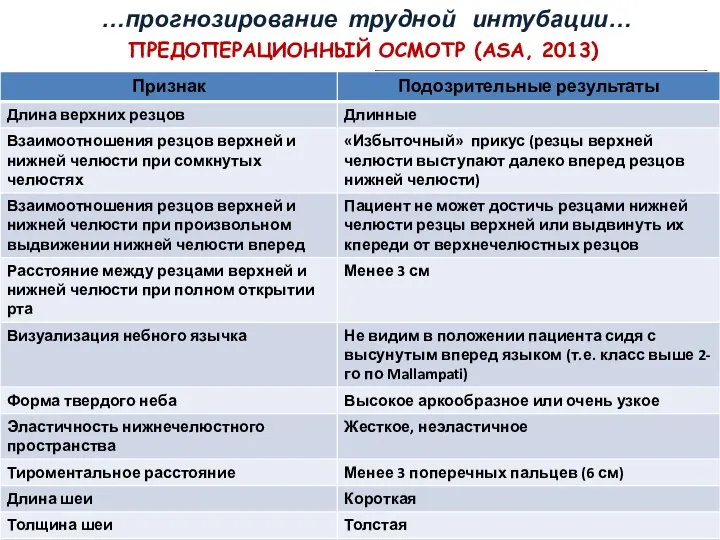
- 61. ПРЕДОПЕРАЦИОННЫЙ ОСМОТР (ASA, 2013) …прогнозирование трудной интубации…
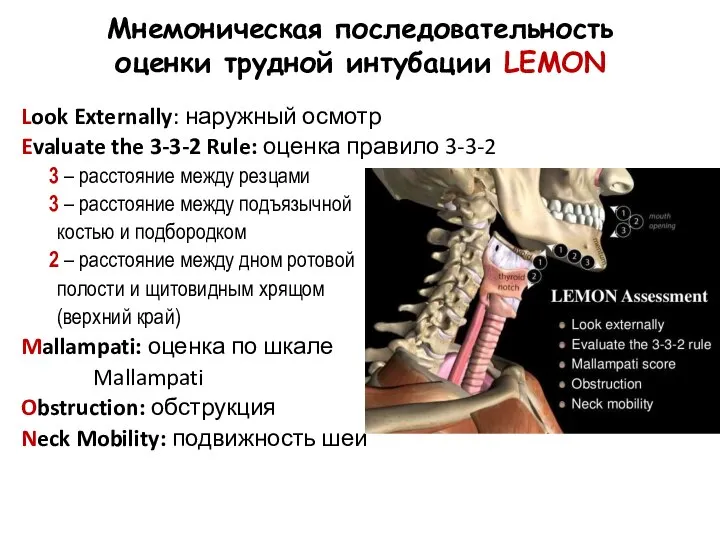
- 62. Мнемоническая последовательность оценки трудной интубации LEMON Look Externally: наружный осмотр Evaluate the 3-3-2 Rule: оценка правило
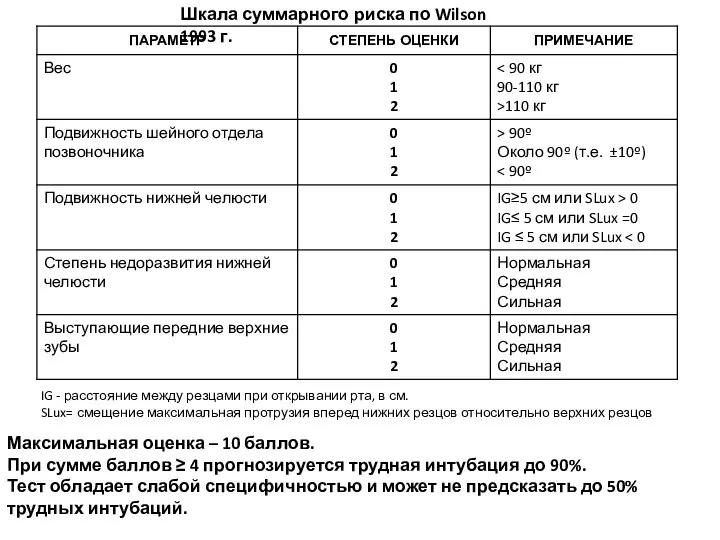
- 63. Шкала суммарного риска по Wilson 1993 г. IG - расстояние между резцами при открывании рта, в
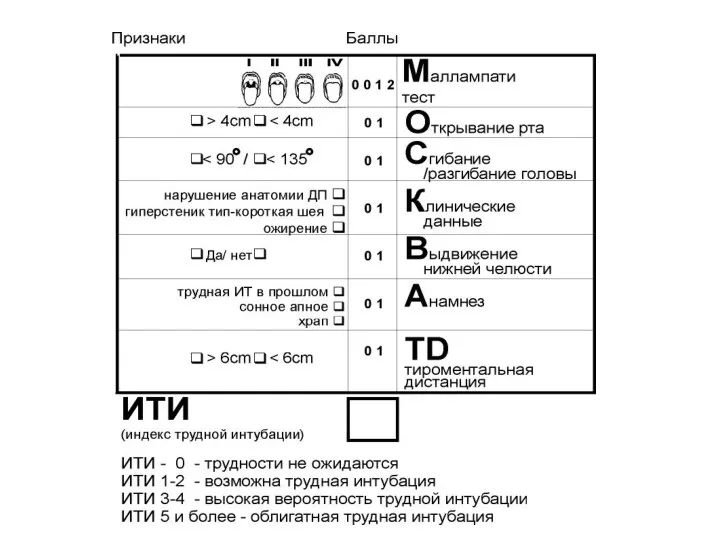
- 65. Шкала прогнозирования ТДП (Airway Difficulty Score (ADS) Janssens M. et Hartstein G. (2001) Оценка от 5
- 66. ПРЕДИКТОРЫ ТРУДНОЙ ИТ открытие рта менее 4 см Тиро-ментальное расстояние менее 6 см ДП класса 3
- 67. Предикторы трудной интубации С наличием каждого из указанных факторов вероятность трудной ИТ возрастает от «0» до
- 68. Даже в сочетании тесты не обеспечивают высокий уровень чувствительности (определение пациентов, у которых могут возникнуть сложности)
- 69. 3. Дополнительные методы обследования В ряде клинических ситуаций результаты изучения анамнеза и объективного осмотра могут дать
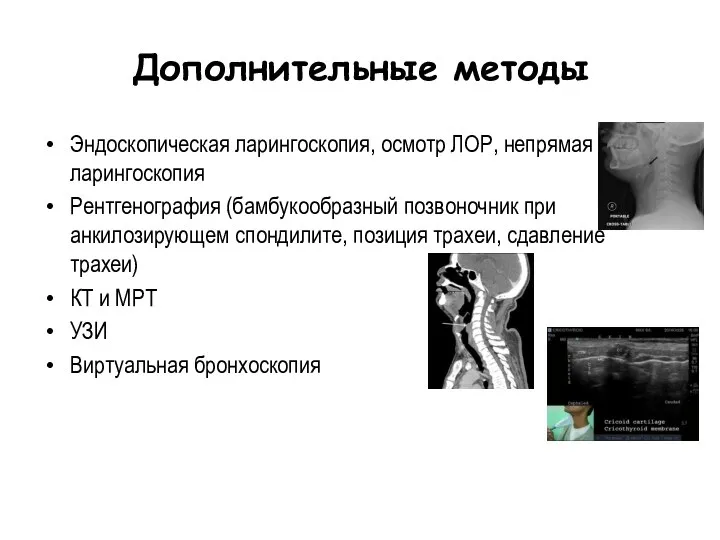
- 70. Дополнительные методы Эндоскопическая ларингоскопия, осмотр ЛОР, непрямая ларингоскопия Рентгенография (бамбукообразный позвоночник при анкилозирующем спондилите, позиция трахеи,
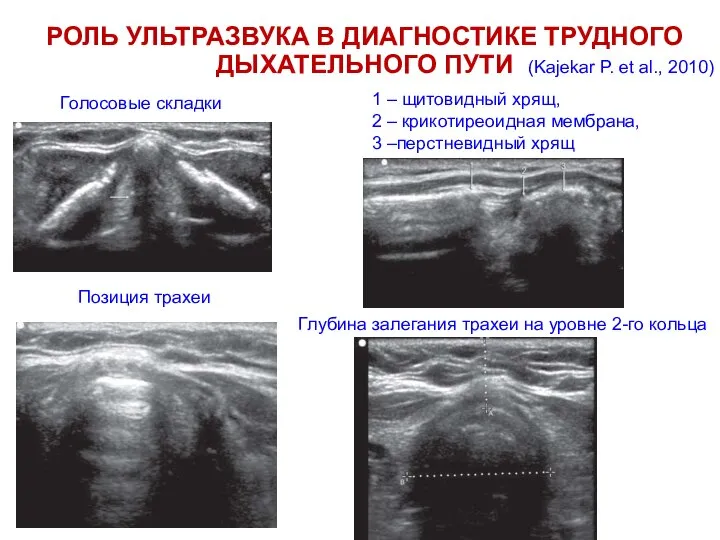
- 71. РОЛЬ УЛЬТРАЗВУКА В ДИАГНОСТИКЕ ТРУДНОГО ДЫХАТЕЛЬНОГО ПУТИ Позиция трахеи Голосовые складки 1 – щитовидный хрящ, 2
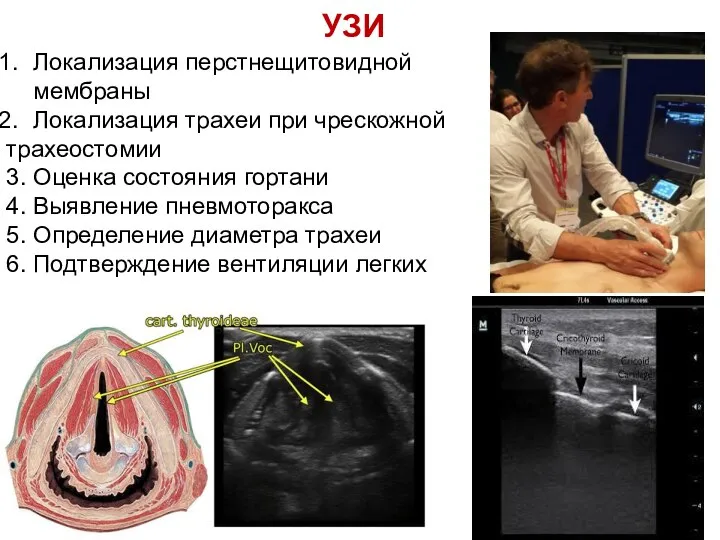
- 72. УЗИ Локализация перстнещитовидной мембраны Локализация трахеи при чрескожной трахеостомии 3. Оценка состояния гортани 4. Выявление пневмоторакса
- 73. Нужно ли оценивать прогностические критерии? Уважайте дыхательные пути Хотя действующие тесты не надежны, должен соблюдаться тщательный
- 74. ПРИ НАЛИЧИИ/ПОДОЗРЕНИИ ПРИЗНАКОВ «ТРУДНОГО ДЫХАТЕЛЬНОГО ПУТИ» НЕОБХОДИМО: Информировать пациента (его представителя) о возможных осложнениях и манипуляциях,
- 75. ВАЖНЕЙШИЕ ЭЛЕМЕНТЫ БЕЗОПАСНОЙ ИНТУБАЦИИ ТРАХЕИ Подготовка и проверка оборудования Правильная укладка пациента на столе Преоксигенация Оптимальная
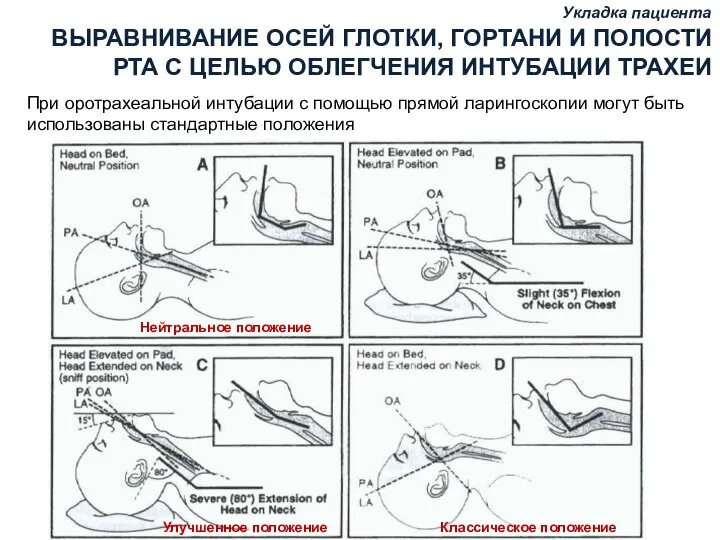
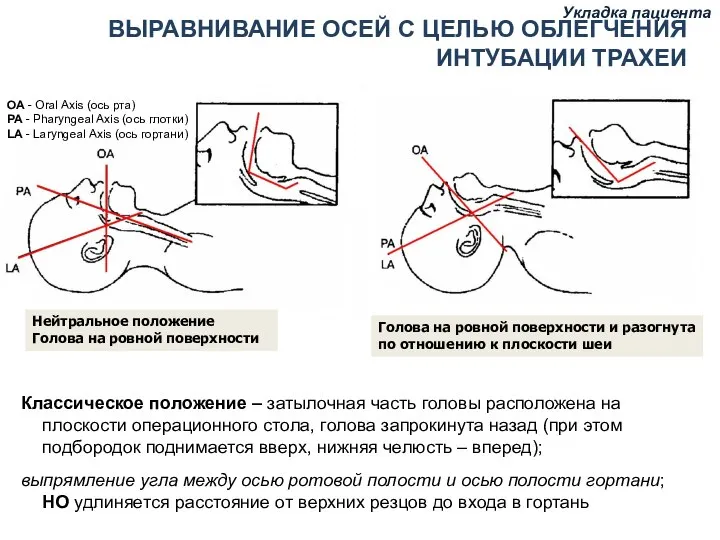
- 76. Укладка пациента Укладка пациента ВЫРАВНИВАНИЕ ОСЕЙ ГЛОТКИ, ГОРТАНИ И ПОЛОСТИ РТА С ЦЕЛЬЮ ОБЛЕГЧЕНИЯ ИНТУБАЦИИ ТРАХЕИ
- 77. Укладка пациента ВЫРАВНИВАНИЕ ОСЕЙ С ЦЕЛЬЮ ОБЛЕГЧЕНИЯ ИНТУБАЦИИ ТРАХЕИ Нейтральное положение Голова на ровной поверхности Голова
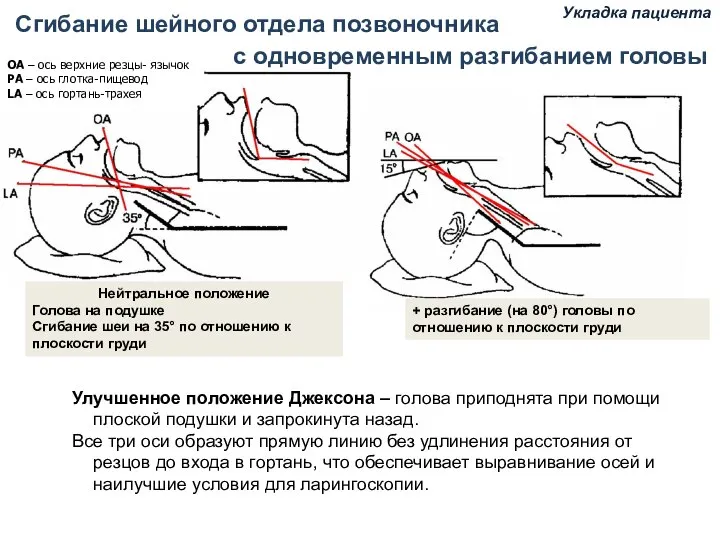
- 78. Сгибание шейного отдела позвоночника ОА – ось верхние резцы- язычок РА – ось глотка-пищевод LA –
- 79. Принюхивающееся положение “ Когда человек хочет вдохнуть глубже воздух он инстинктивно принимает данное положение”. Magill, IW
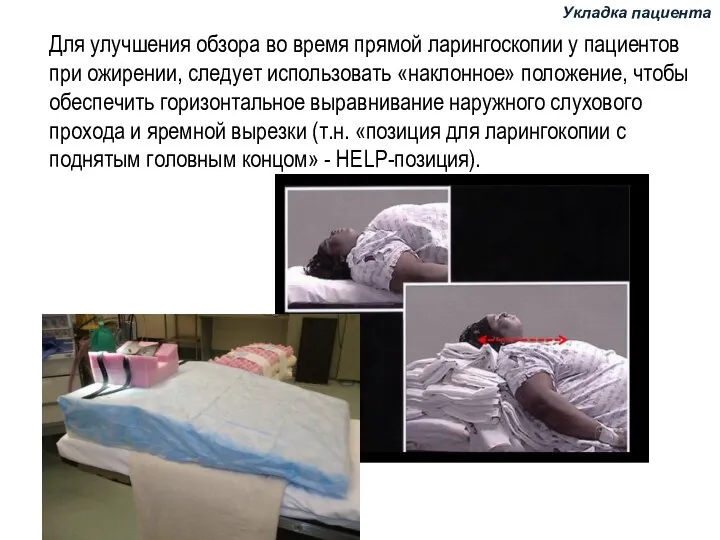
- 80. Для улучшения обзора во время прямой ларингоскопии у пациентов при ожирении, следует использовать «наклонное» положение, чтобы
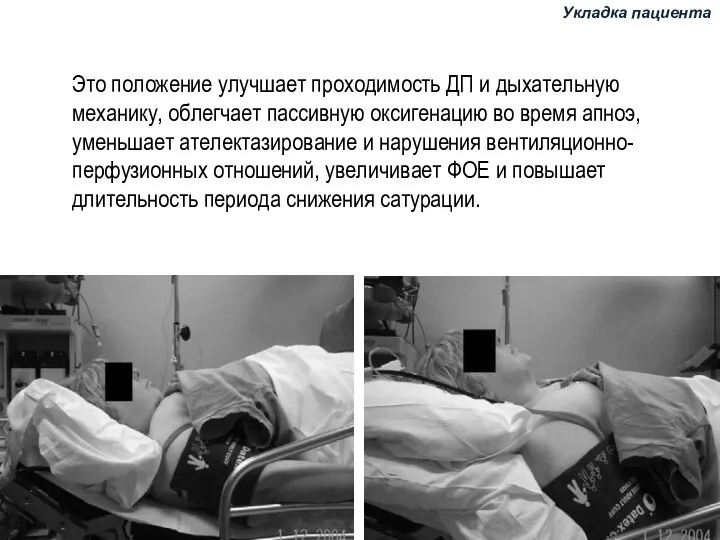
- 81. Это положение улучшает проходимость ДП и дыхательную механику, облегчает пассивную оксигенацию во время апноэ, уменьшает ателектазирование
- 82. ПРЕОКСИГЕНАЦИЯ Важнейший прием перед индукцией в анестезию и интубацией трахеи, предназначенный для увеличения запасов кислорода в
- 83. Вне условий общей анестезии больной вдыхает воздух, который на 21% состоит из О2, а в остальной
- 84. Показателями эффективности преоксигенации являются увеличение фракции альвеолярного кислорода (FАО2), увеличение напряжения О2 в артериальной крови и
- 85. На эффективность преоксигенации влияют фракция вдыхаемого кислорода (FiО2), длительность преоксигенации, и соотношение альвеолярная вентиляция/ФОЕ. Неудача в
- 86. Преоксигенация Стандартная методика – дыхание через плотно прижатую к лицу маску 100% кислородом. Традиционная техника по
- 87. Техника глубоких вдохов (deep breathing). Исходя из предположения о том, что альвеолярная денитрогенизация может быть быстро
- 88. Проведение преоксигенации по традиционной или быстрой методике является эффективным способом задержать развитие критической гипоксемии и рекомендовано
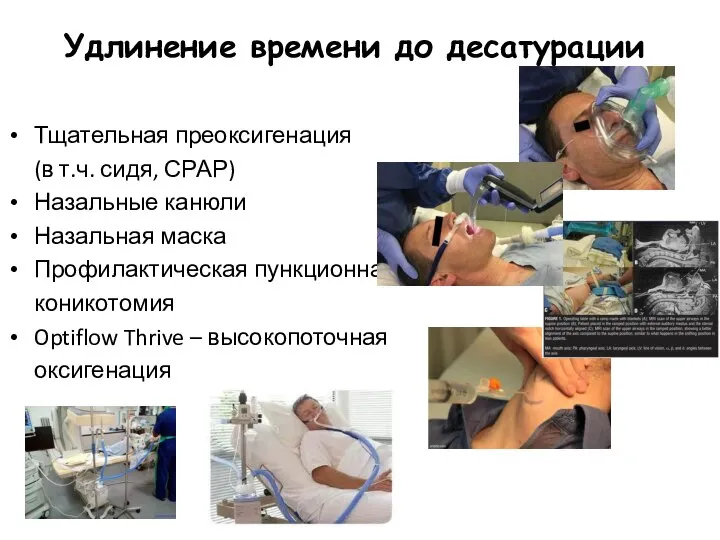
- 89. Удлинение времени до десатурации Тщательная преоксигенация (в т.ч. сидя, СРАР) Назальные канюли Назальная маска Профилактическая пункционная
- 90. Апнойные методы поддержания оксигенации Продолжительность апноэ без десатурации также может быть увеличено путем пассивной оксигенации в
- 91. THRIVE – это новая технология, доступна для применения у пациентов с трудными дыхательными путями, сочетающая преимущества
- 92. Выбор индукционного агента 5-й Национальный проект по аудиту Королевского колледжа анестезиологов подчеркнул взаимосвязь между трудными дыхательными
- 93. Мышечные релаксанты По данным многих исследований значительно облегчают интубацию и вентиляцию пациента Дитилин или недеполяризующие релаксанты?
- 94. КАК ОБЛЕГЧИТЬ ИНТУБАЦИЮ ТРАХЕИ?
- 95. ПРОСТЫЕ МАНЕВРЫ… Специальные техники, улучшающие визуализацию голосовой щели Улучшенное Джексоновское положение Прием BURP. Видеоларингоскопия Ретромолярный доступ.
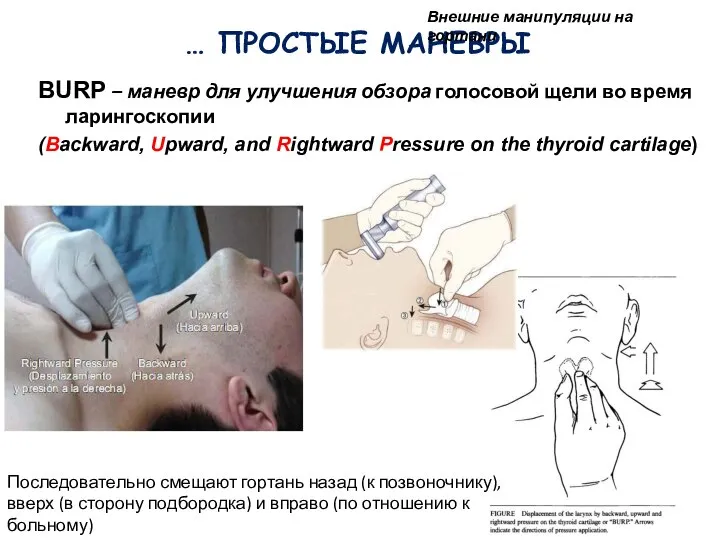
- 96. … ПРОСТЫЕ МАНЕВРЫ BURP – маневр для улучшения обзора голосовой щели во время ларингоскопии (Вackward, Upward,
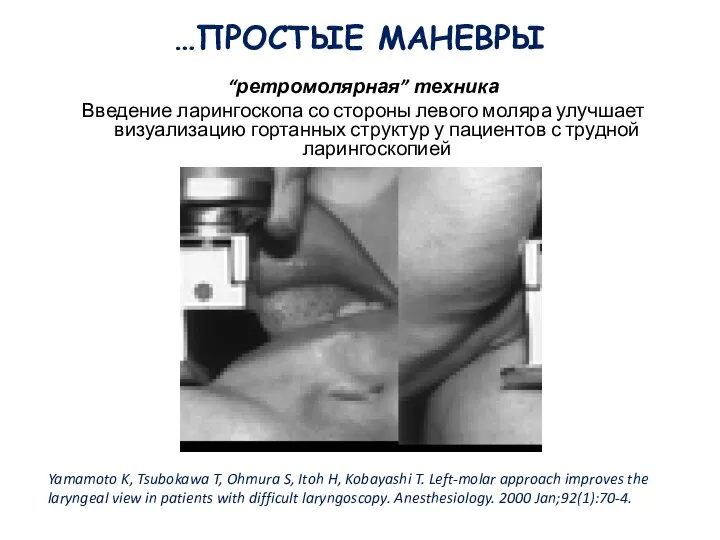
- 97. …ПРОСТЫЕ МАНЕВРЫ “ретромолярная” техника Введение ларингоскопа со стороны левого моляра улучшает визуализацию гортанных структур у пациентов
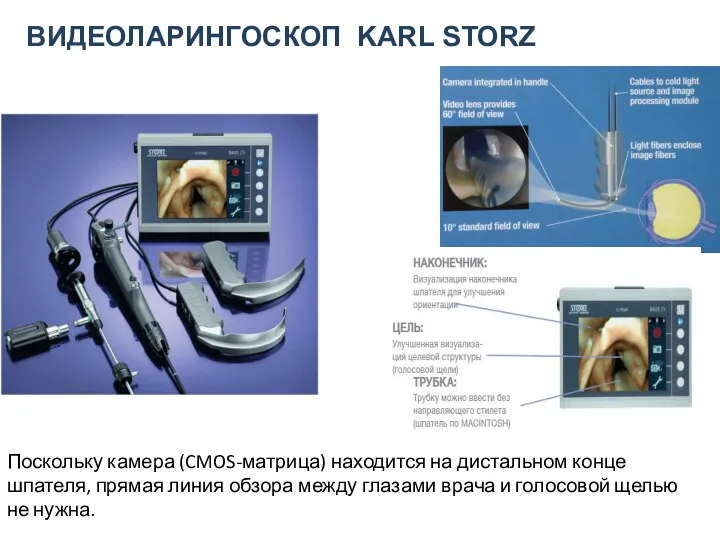
- 98. ВИДЕОЛАРИНГОСКОП KARL STORZ Поскольку камера (CMOS-матрица) находится на дистальном конце шпателя, прямая линия обзора между глазами
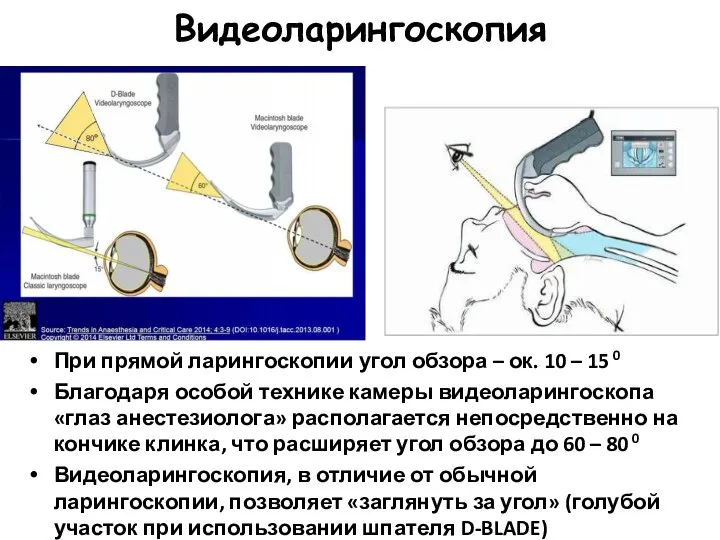
- 99. Видеоларингоскопия При прямой ларингоскопии угол обзора – ок. 10 – 15 0 Благодаря особой технике камеры
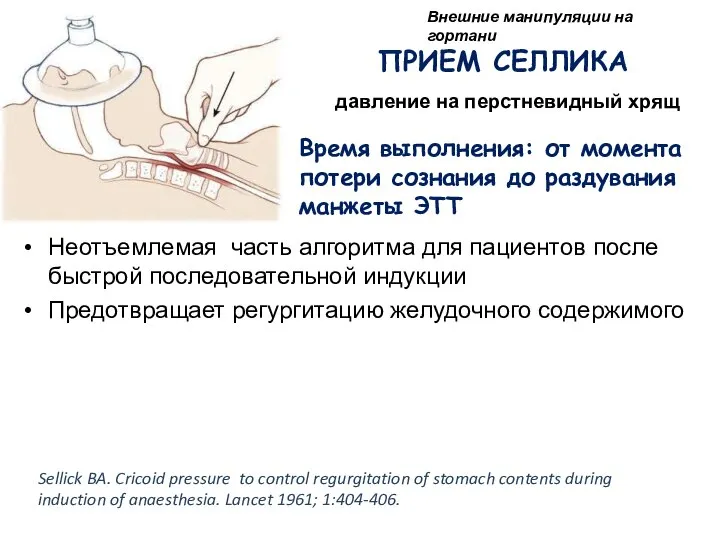
- 100. ПРИЕМ СЕЛЛИКА давление на перстневидный хрящ Неотъемлемая часть алгоритма для пациентов после быстрой последовательной индукции Предотвращает
- 101. Продолжает рутинно рекомендоваться в классической анестезиологической литературе, несмотря на то, что нет никаких достоверных данных в
- 102. Давление на перстневидный хрящ стандартный компонент быстрой последовательной индукции в Великобритании. Часто забывают, что давление на
- 103. “Эндотрахеальная трубка с манжеткой ЗОЛОТОЙ СТАНДАРТ в обеспечении проходимости дыхательных путей в неотложной медицине” В том
- 104. Эндотрахеальная интубация – наиболее распространенная манипуляция в анестезиологической практике и в интенсивной терапии для обеспечения проходимости
- 105. Методы интубации трахеи Стандартные Оротрахеальная интубация Назотрахеальная интубация Специальные Эндоскопическая интубация Ретроградная интубация Интубация при помощи
- 106. Подготовка к интубации трахеи: необходимое оборудование Ларингоскоп с набором клинков разного размера и формы, в т.ч.
- 107. Идентификация положения эндотрахеальной трубки в трахее Продвижение ЭТТ через голосовую щель под контролем зрения Равномерная экскурсия
- 108. Трубка с манжетой защищает ВДП от аспирации. Трубка создает условия для санации ТБД. Трубка обеспечивает проходимость
- 109. Осложнения, связанные с неисправностью аппаратуры и анестезиологических аксессуаров Осложнения, связанные с прямой ларингоскопией и интубацией трахеи
- 110. Осложнения интубации трахеи Во время ларингоскопии и интубации Повреждение зубов, губ, десен, язычка, грушевидного синуса, гортани,
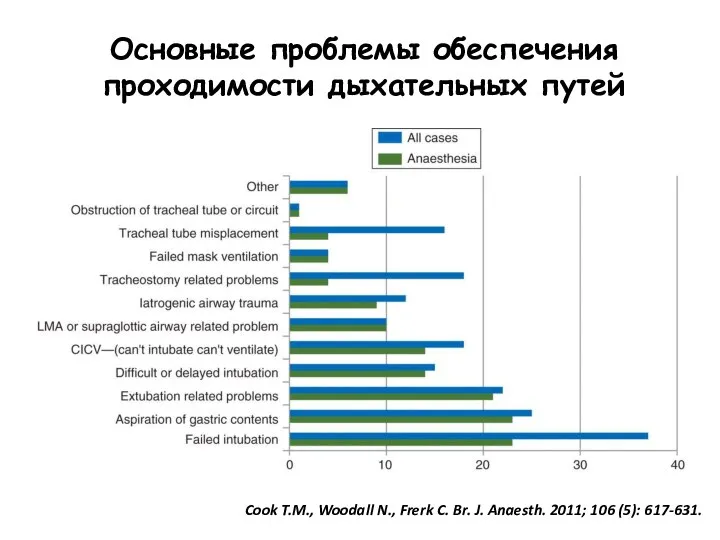
- 111. Cook T.M., Woodall N., Frerk C. Major complications of airway management in the UK: results of
- 112. Зафиксировано 184 критических ситуации, из них 133 связаны с общей анестезией: 46: 1 000 000 ОА
- 113. Основные проблемы обеспечения проходимости дыхательных путей Cook T.M., Woodall N., Frerk C. Br. J. Anaesth. 2011;
- 114. Подбор правильного диаметра трубки Проверка положения стилета или проводника Аккуратное введение трубки Удаление проводник после прохождения
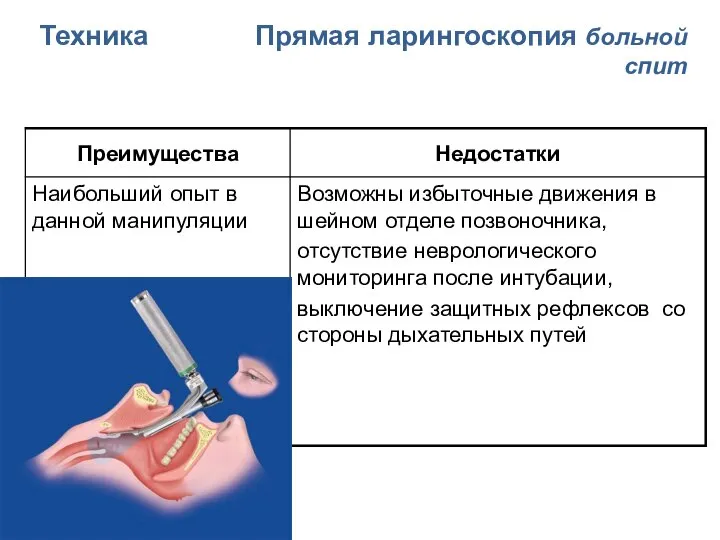
- 115. Техника Прямая ларингоскопия больной спит
- 116. Техника Прямая ларингоскопия больной в сознании
- 117. Показания к интубации трахеи в сознании (T.M.Craft и P.M.Upton, 1997) Обструкция верхних дыхательных путей Прогнозируемая трудная
- 118. Интубация трахеи вслепую «Слепые» методики (ЭТ со стилетом или интродьюсером) являются первой используемой альтернативой, когда гортань
- 119. Техника Фиброоптическая интубация больной спит
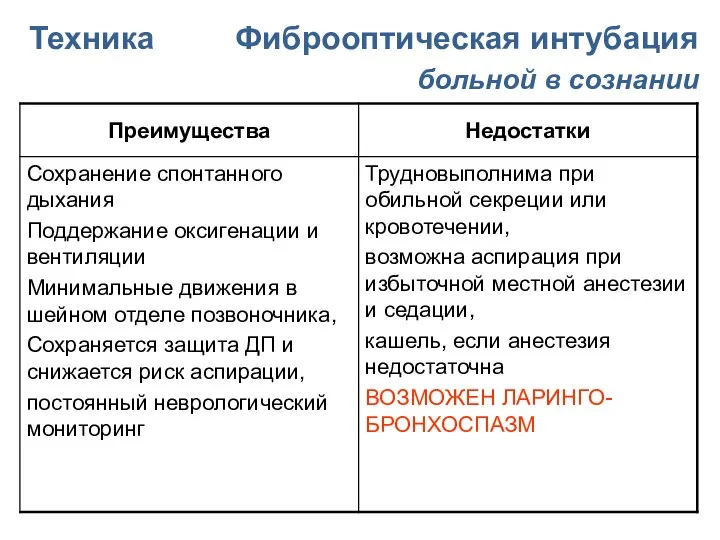
- 120. Техника Фиброоптическая интубация больной в сознании
- 121. Ограничение применения гибких фиброоптических ларингоскопов при непрогнозируемой трудной интубации Использование ГФЛ у пациентов в анестезии сразу
- 122. Интубация трахеи через ЛМ Интубация через интубационную ларингельную маску iLMA была включена в гайдлайны в 2004
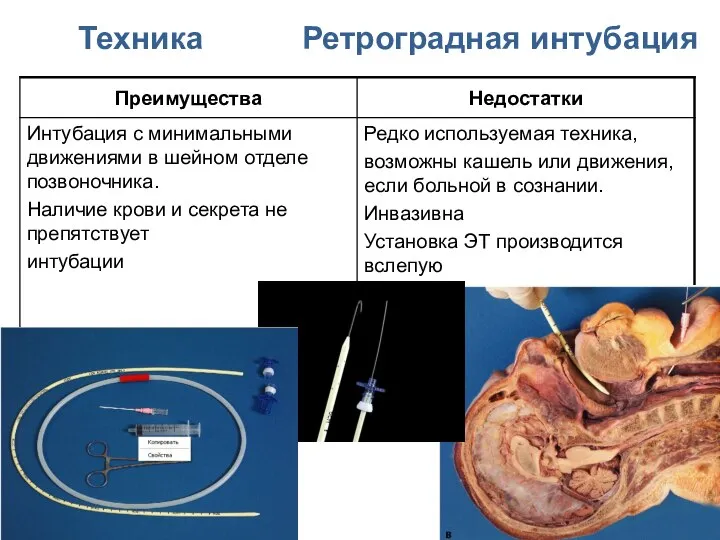
- 123. Техника Ретроградная интубация
- 124. Ретроградная интубация трахеи Возможные показания: Трудная интубация трахеи ( в протокол не включена, но выполняется) Наличие
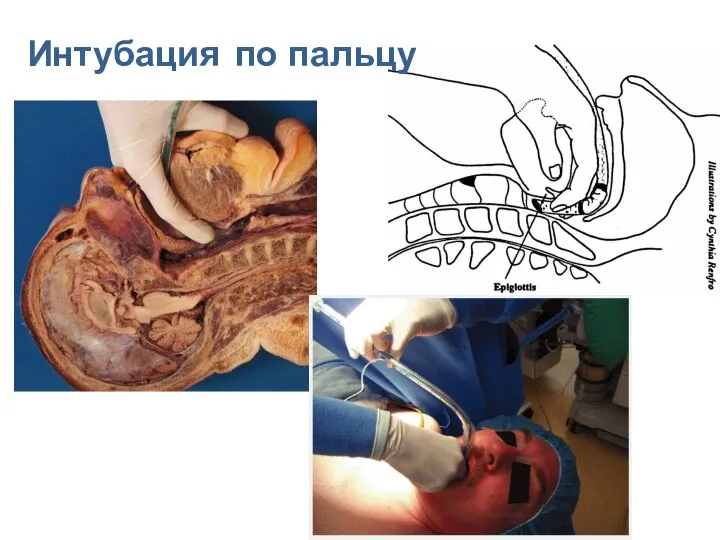
- 125. Интубация по пальцу
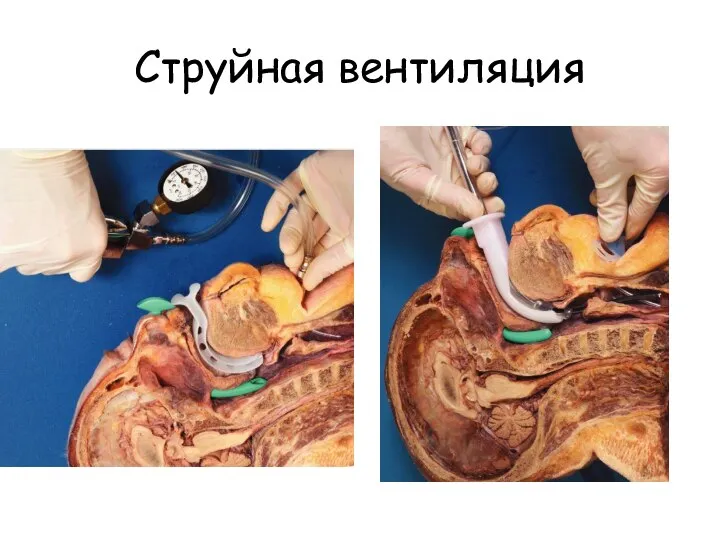
- 126. Струйная вентиляция
- 127. Проблемы транстрахеальной ИВЛ Выдох! Необходимо обеспечение проходимости ВДП Баротравма Смещение или изначально неправильная установка канюли Возможна
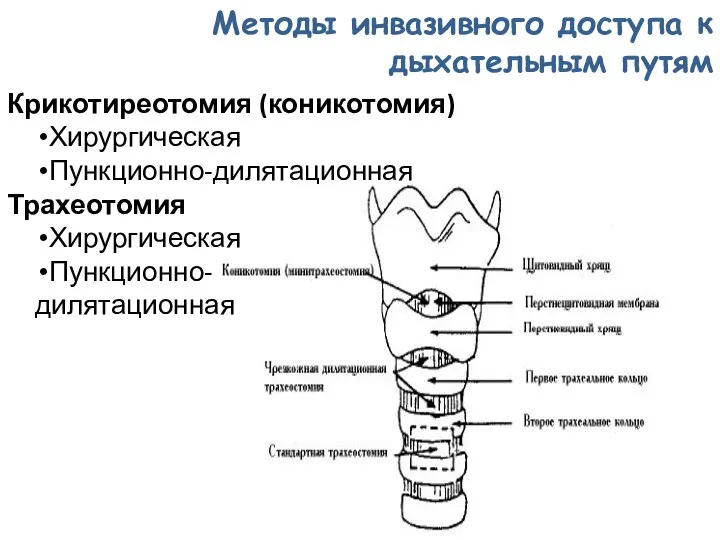
- 128. Крикотиреотомия (коникотомия) Хирургическая Пункционно-дилятационная Трахеотомия Хирургическая Пункционно- дилятационная Методы инвазивного доступа к дыхательным путям
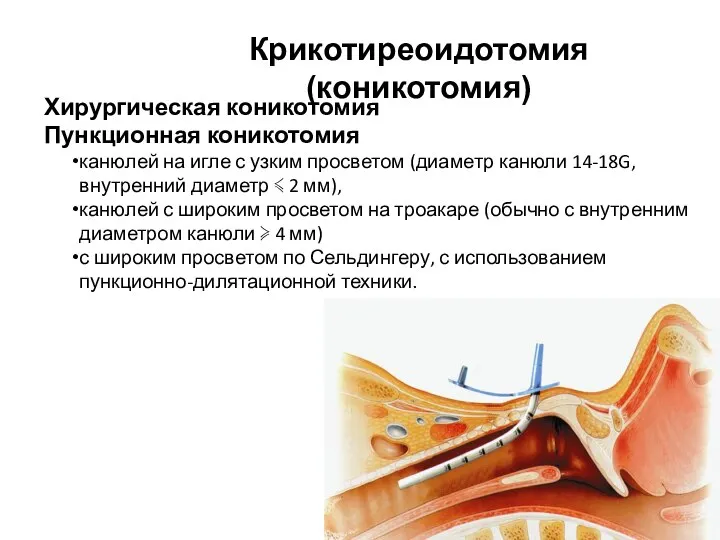
- 129. Крикотиреоидотомия (коникотомия) это доступ к дыхательным путям через перстнещитовидную (коническую) мембрану, обеспечивает доступ к трахее НИЖЕ
- 130. Хирургическая коникотомия Пункционная коникотомия канюлей на игле с узким просветом (диаметр канюли 14-18G, внутренний диаметр ≼
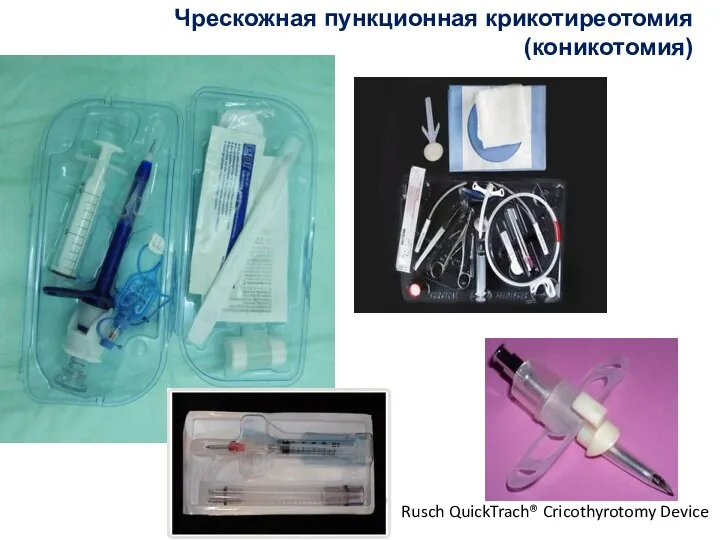
- 131. Чрескожная пункционная крикотиреотомия (коникотомия) Rusch QuickTrach® Cricothyrotomy Device
- 134. Плановая ситуация Подготовка персонала и оборудования Выбор среди различных техник, например, ФОИ в сознании Адаптированные алгоритмы
- 135. Формулирование предварительного плана действий при прогнозируемых «трудных дыхательных путях» включает: Анестезиолог должен всегда иметь заранее сформулированный
- 136. Формулирование предварительного плана действий при прогнозируемых «трудных дыхательных путях» включает: 2. Рассмотрение относительных клинических преимуществ и
- 137. Формулирование предварительного плана действий при прогнозируемых «трудных дыхательных путях» включает: 3. Определение начальной или предпочтительной тактики
- 138. Формулирование предварительного плана действий при прогнозируемых «трудных дыхательных путях» включает: 4. Определение резервных действий, которые могут
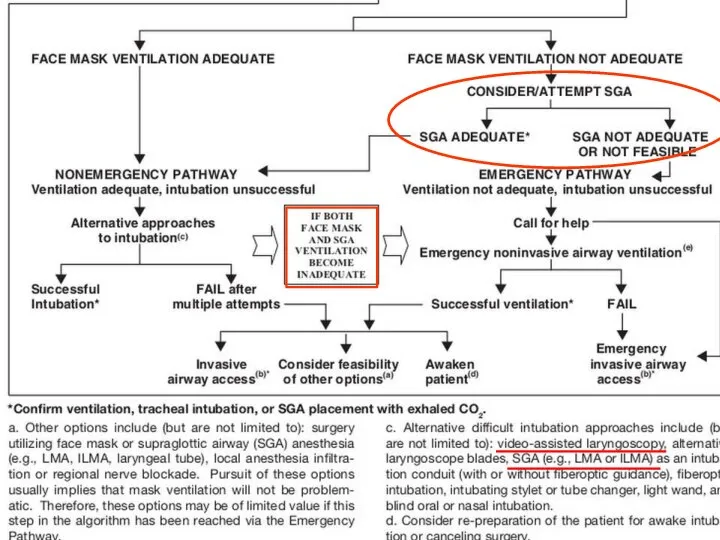
- 139. При трудной вентиляции: Вентиляция маской при помощи ассистента Инвазивный доступ к дыхательным путям Надгортанный воздуховод (в
- 140. Рекомендуемые техники ведения трудного дыхательного пути При трудной интубации: Видеоларингоскоп Интубация в сознании Интубация вслепую (через
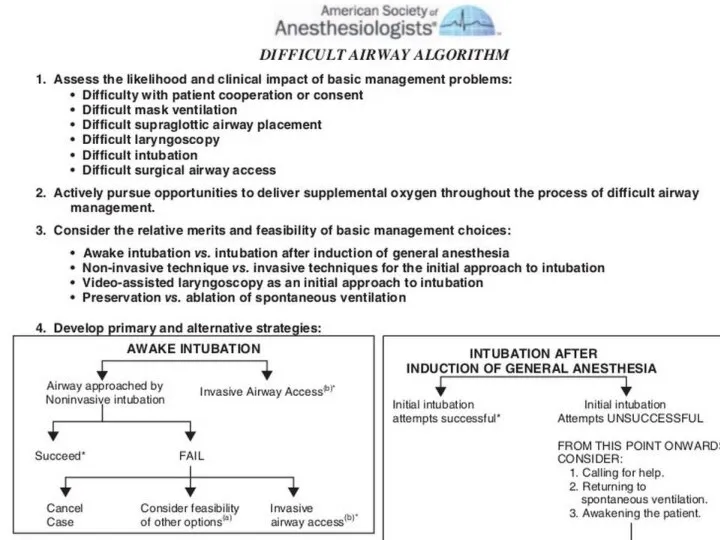
- 141. АЛГОРИТМ ДЕЙСТВИЙ ПРИ НЕПРЕДВИДЕННО СЛОЖНОЙ ИНТУБАЦИИ (Difficult Airway Society 2015 Guidelines for management of unanticipated difficult
- 145. План интубации трахеи Алгоритм ASA тщательно проработан и предлагает большой выбор действий врачу, что вместе с
- 146. Непредвиденно сложная интубация трахеи Определяется как невозможность визуализации опытным анестезиологом какого-либо участка голосовой щели, либо как
- 147. Пациенты умирают не от неудавшейся интубации, а от отсутствия оксигенации !!!
- 148. Алгоритм не включает рекомендации по ведению пациентов с ожидаемо трудными дыхательными путями, как и не рассматривает
- 149. Рекомендации DAS (2015) Особое внимание уделяется вопросам оценки, подготовки, позиционирования, преоксигенации, поддержания оксигенации и минимизации травмирования
- 150. План интубации трахеи Запомните! В каждом случае тщательно планируйте интубацию. Поддержание оксигенации имеет приоритет перед прочими
- 151. План интубации трахеи Алгоритм DAS разработан специально для непредвиденно сложной интубации трахеи и содержит план А,
- 152. Первоначальный план должен быть осуществлен в оптимальных условиях, которые включают: 1.Оптимальное положение головы и шеи Голова
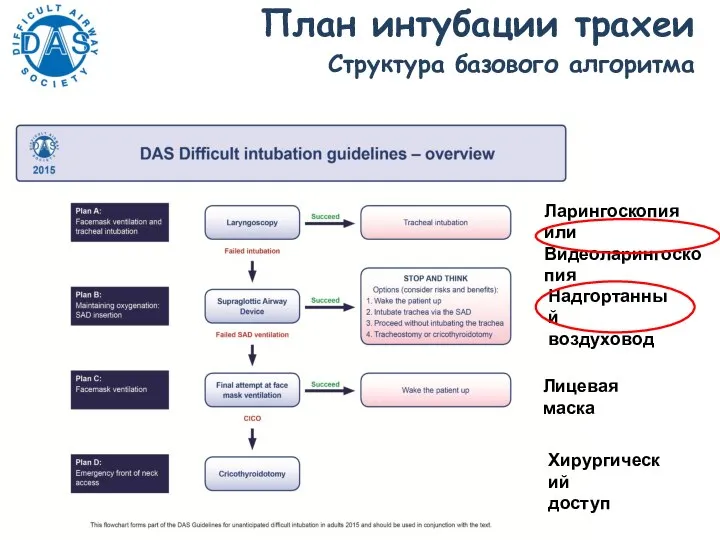
- 153. План интубации трахеи Cтруктура базового алгоритма Ларингоскопия или Видеоларингоскопия Надгортанный воздуховод Лицевая маска Хирургический доступ
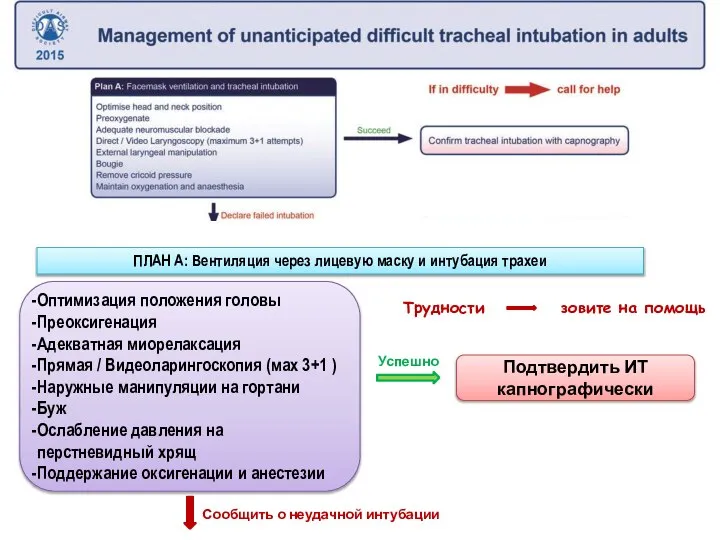
- 155. ПЛАН А: Вентиляция через лицевую маску и интубация трахеи Суть плана – максимально повысить вероятность успешной
- 156. Трудности зовите на помощь Оптимизация положения головы Преоксигенация Адекватная миорелаксация Прямая / Видеоларингоскопия (мах 3+1 )
- 157. План A Ключевые положения: Приоритет - поддержание оксигенации! Приподнятый головной конец classic ‘sniffing’ position, ‘ramped’ position
- 158. План A Ключевые положения: Подчеркивается важность нервно-мышечного блока Важная роль видеоларингоскопии. Все анестезиологи должны иметь достаточный
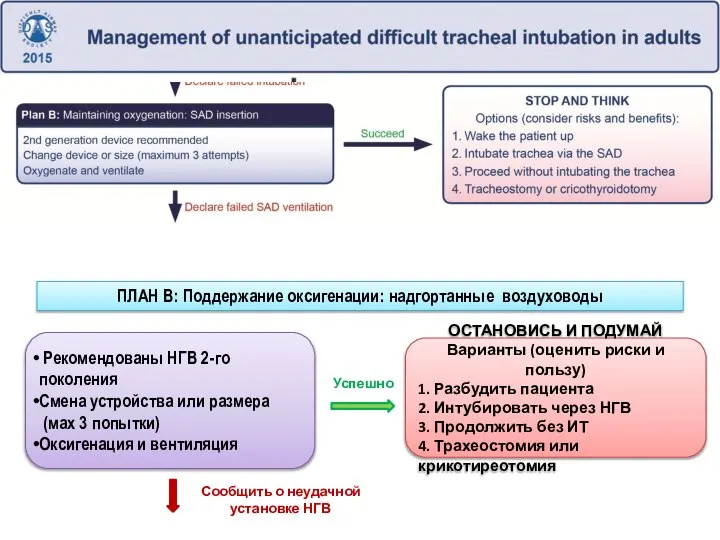
- 159. Рекомендованы НГВ 2-го поколения Смена устройства или размера (мах 3 попытки) Оксигенация и вентиляция ПЛАН В:
- 160. Решение о типе НГВ, который планируется применить, следует принимать перед анестезией (зависит от оснащения, опыта врача,
- 161. Признание неудачной интубации Акцент - оксигенация через НГВ Рекомендовано использовать ЛМ второго поколения. Рекомендовано максимум 3
- 162. Успешное применение НГВ создает условия для «остановиться и подумать» – принять взвешенное решение на фоне стабилизации
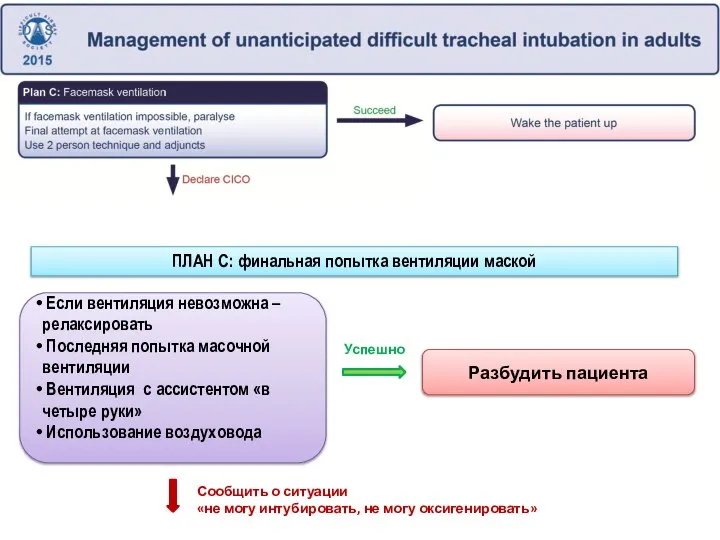
- 163. Если вентиляция невозможна – релаксировать Последняя попытка масочной вентиляции Вентиляция с ассистентом «в четыре руки» Использование
- 164. Анестезиолог должен признать неудачные попытки установки НГВ Попытка оксигенации при помощи масочной вентиляции. Если попытка неудачна
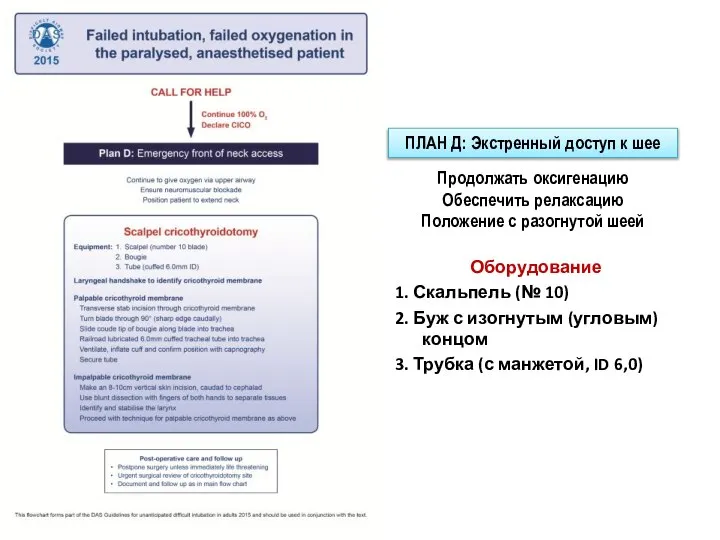
- 165. ПЛАН Д: Экстренный доступ к шее Ситуация «не могу интубировать - не могу оксигенировать» возникает, когда
- 166. Оборудование 1. Скальпель (№ 10) 2. Буж с изогнутым (угловым) концом 3. Трубка (с манжетой, ID
- 167. Положение пациента «Принюхивающееся» положение, используемое для обеспечения дыхательных путей не является оптимальным для крикотиреодтомии, в этой
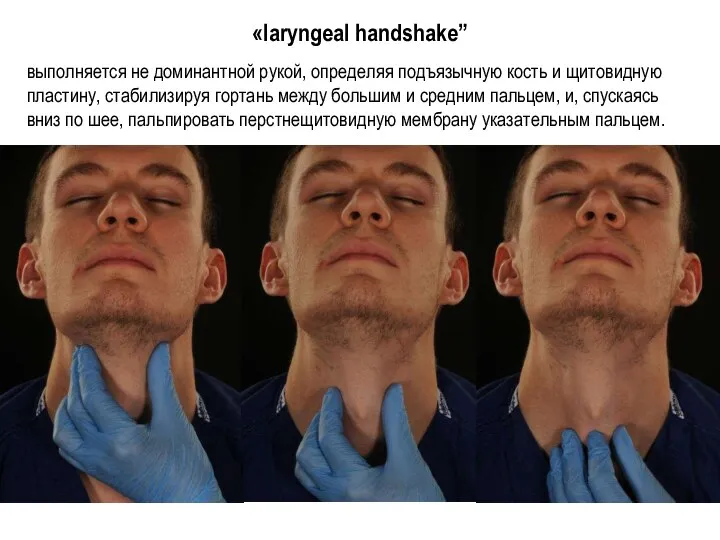
- 168. «laryngeal handshake” выполняется не доминантной рукой, определяя подъязычную кость и щитовидную пластину, стабилизируя гортань между большим
- 169. Стабилизировать гортань, указательным пальцем определить перстнещитовидную мембрану; Поперечный разрез кожи и мембраны в направлении «к себе»;
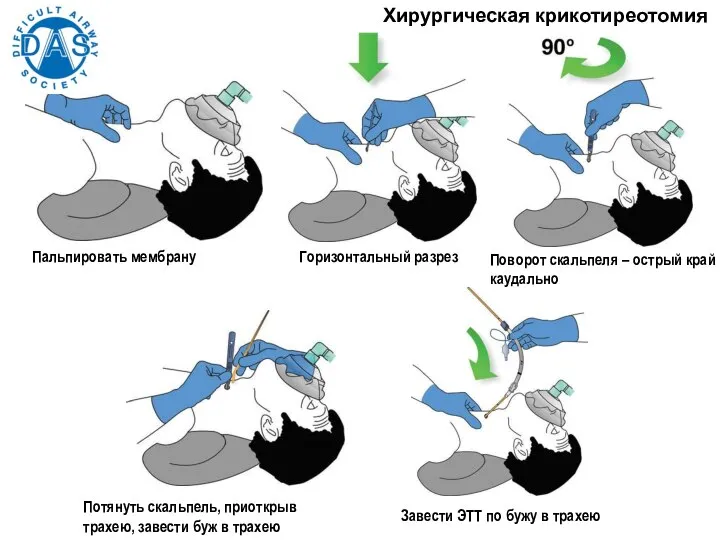
- 170. Хирургическая крикотиреотомия Пальпировать мембрану Горизонтальный разрез Поворот скальпеля – острый край каудально Потянуть скальпель, приоткрыв трахею,
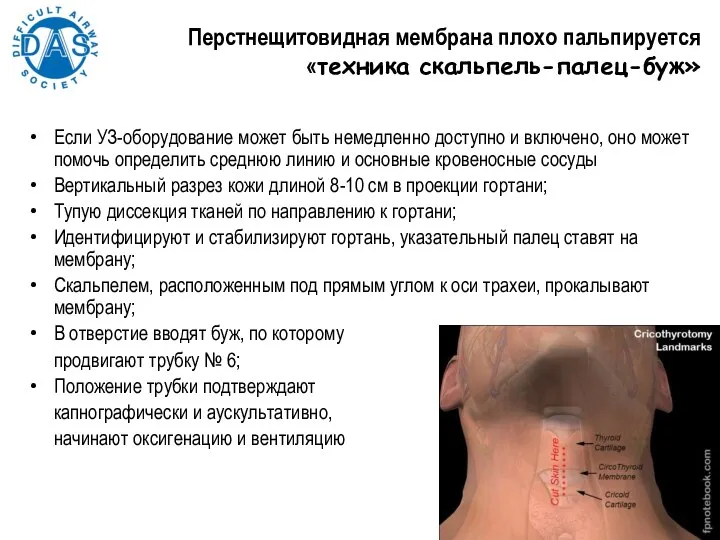
- 171. Перстнещитовидная мембрана плохо пальпируется «техника скальпель-палец-буж» Если УЗ-оборудование может быть немедленно доступно и включено, оно может
- 172. Коникотомия при помощи канюли только для квалифицированных операторов
- 173. План D Основные положения Анестезиолог должен чётко объявить о планируемой коникотомии. Предпочтительна стандартная техника с использованием
- 174. Классификация трудной интубации и ее возможных осложнений (МКБ - 10) J 38.0- Паралич голосовых складок и
- 175. 1. Трудные дыхательные пути - огромная проблема анестезиологии даже на современном этапе 2. Выживаемость пациента с
- 177. Скачать презентацию



















































































































 Все о гемоглобине
Все о гемоглобине Пути оттока внутриглазной жидкости из глазного яблока
Пути оттока внутриглазной жидкости из глазного яблока Твердосплавные коронки
Твердосплавные коронки Бруцельоз. Збудник
Бруцельоз. Збудник Золотые нити в косметологии
Золотые нити в косметологии Міастенія. Маркери. Антитіла
Міастенія. Маркери. Антитіла Гиперпролактинемия. Пролактин
Гиперпролактинемия. Пролактин Ингибиторы иммунных чек-поинтов
Ингибиторы иммунных чек-поинтов Деонтология. Асептика и антисептика
Деонтология. Асептика и антисептика Состояние адаптационного резерва сердечно-сосудистой системы у детей, проживающих на экологически неблагополучных территориях
Состояние адаптационного резерва сердечно-сосудистой системы у детей, проживающих на экологически неблагополучных территориях РПЖ Лекция_Итог
РПЖ Лекция_Итог גישה למטופלת צעירה עם שלפוחית שתן רגיזה
גישה למטופלת צעירה עם שלפוחית שתן רגיזה Results of treatment of vascular tumors of head
Results of treatment of vascular tumors of head Железодефицитная анемия
Железодефицитная анемия Лицевой нерв
Лицевой нерв Момент рождения ребенка: медицинские и юридические критерии
Момент рождения ребенка: медицинские и юридические критерии Заболевания молочной железы. Роль лечащего врача
Заболевания молочной железы. Роль лечащего врача Туберкулез
Туберкулез Туляремия, как причина лимфаденопатий у взрослых и детей
Туляремия, как причина лимфаденопатий у взрослых и детей Гипертонические кризы. Определение, классификация, диагностика
Гипертонические кризы. Определение, классификация, диагностика Лихорадочный синдром
Лихорадочный синдром Позвоночно-двигательный сегмент
Позвоночно-двигательный сегмент Radiological research methods and radiological semiotics of acute cerebrovascular accident
Radiological research methods and radiological semiotics of acute cerebrovascular accident Осложнения при выполнении инъекций
Осложнения при выполнении инъекций Қант диабетіндегі комалардың ажырату диагностикасы
Қант диабетіндегі комалардың ажырату диагностикасы Экстрасистолия
Экстрасистолия Этапы и стадии общей анестезии
Этапы и стадии общей анестезии No-Spa. Additional Slides for Backbone Pharma
No-Spa. Additional Slides for Backbone Pharma