Содержание
- 2. Размеры печени сначала значительно увеличены – правая доля, затем левая и хвостатая При прогрессировании цирроза в
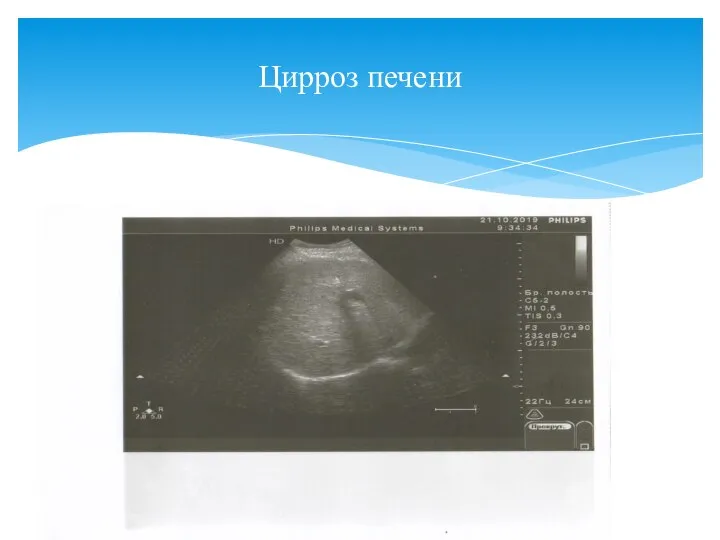
- 3. Мой снимок Цирроз печени
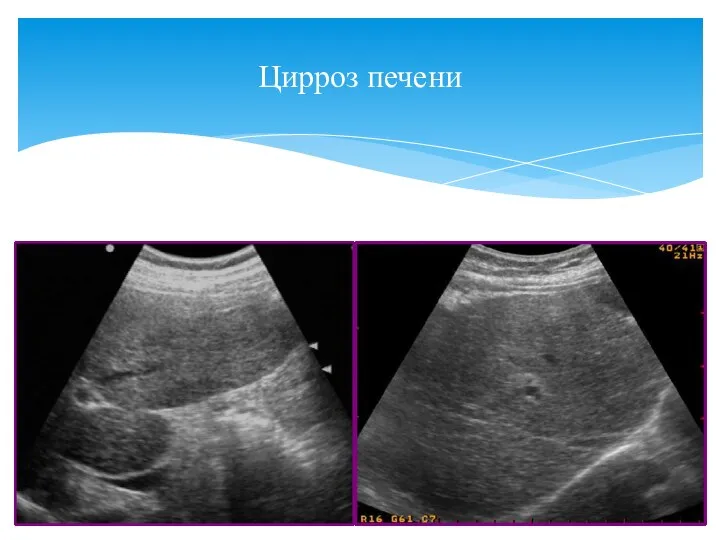
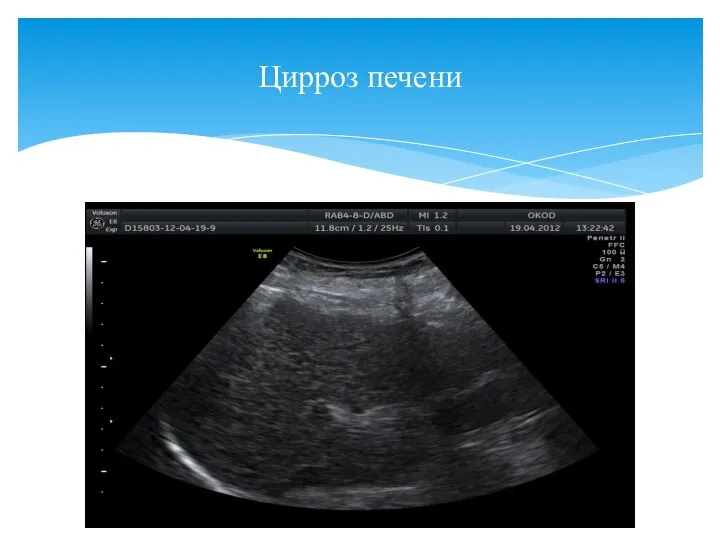
- 4. Цирроз печени
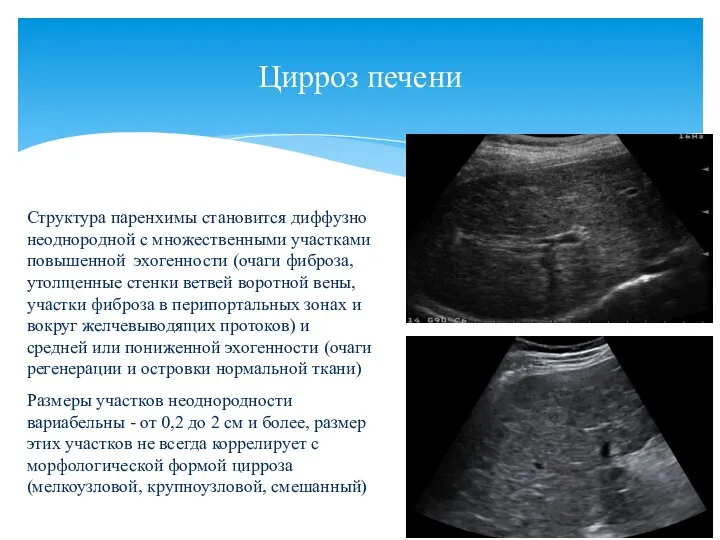
- 5. Цирроз печени Структура паренхимы становится диффузно неоднородной с множественными участками повышенной эхогенности (очаги фиброза, утолщенные стенки
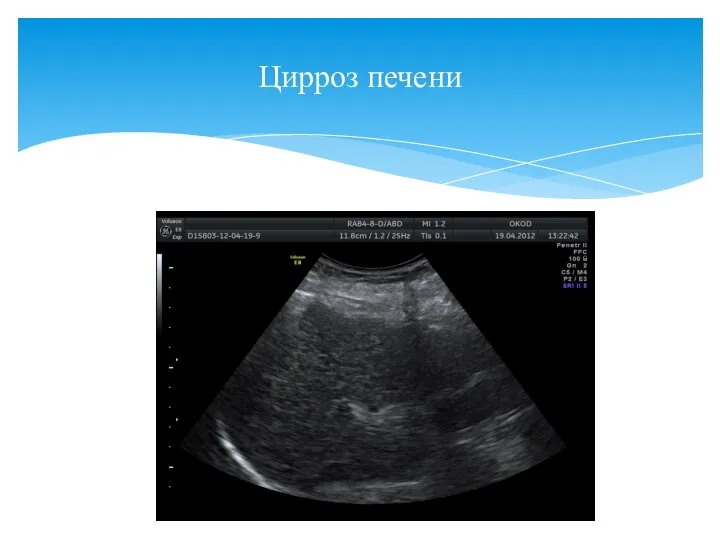
- 6. Цирроз печени
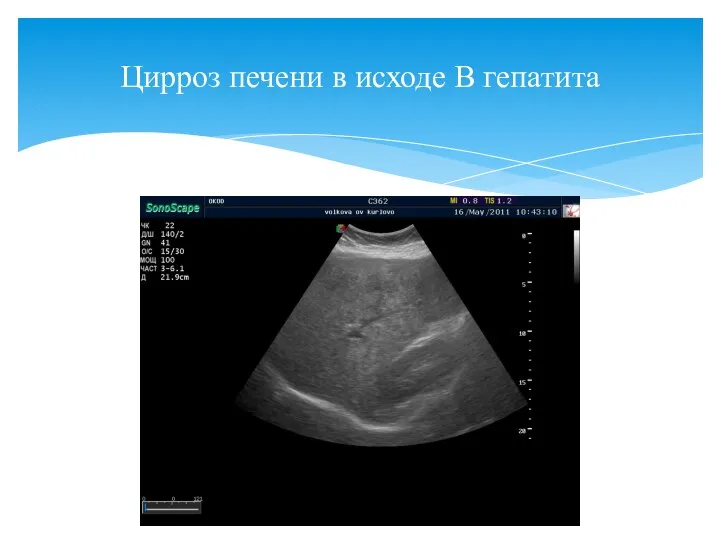
- 7. Цирроз печени в исходе В гепатита
- 8. Цирроз печени
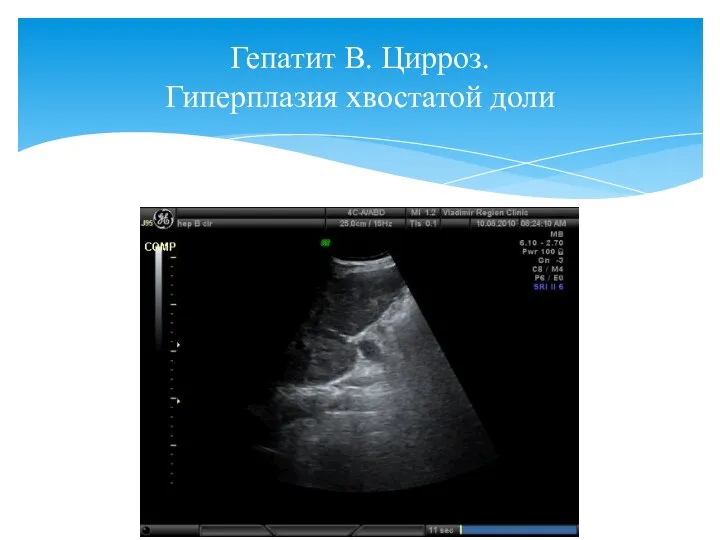
- 9. Гепатит В. Цирроз. Гиперплазия хвостатой доли
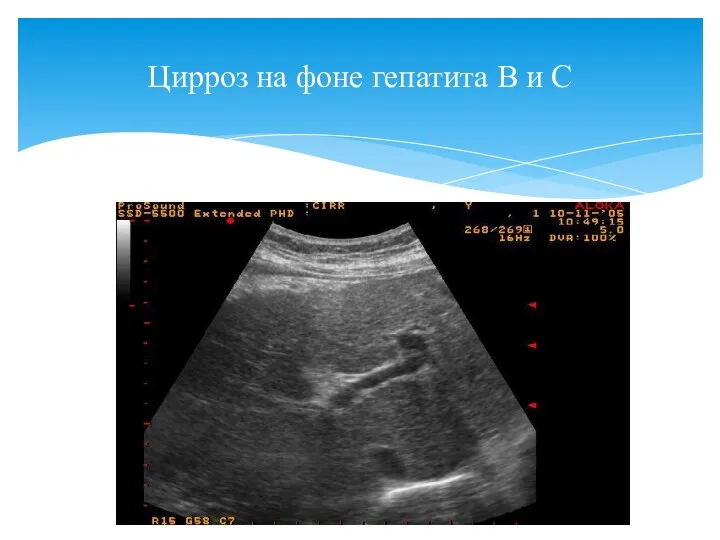
- 10. Цирроз на фоне гепатита В и С
- 11. Повышение кровяного давления в системе воротной вены, при затруднении оттока из нее крови. Основные клинические признаки
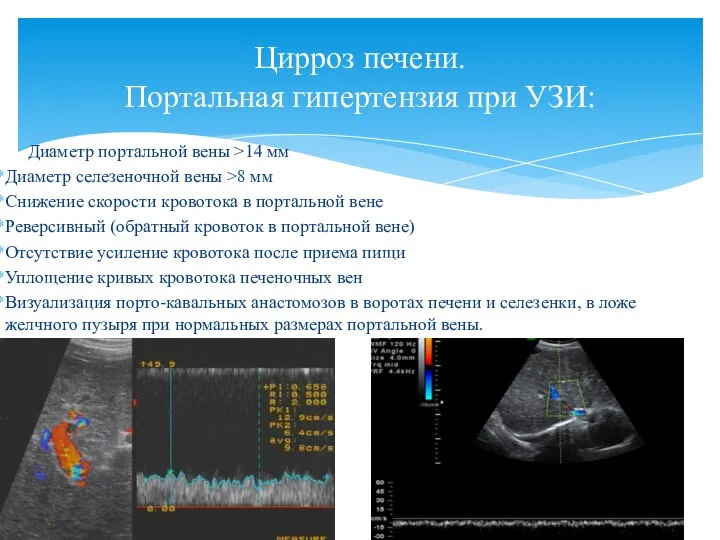
- 12. Диаметр портальной вены >14 мм Диаметр селезеночной вены >8 мм Снижение скорости кровотока в портальной вене
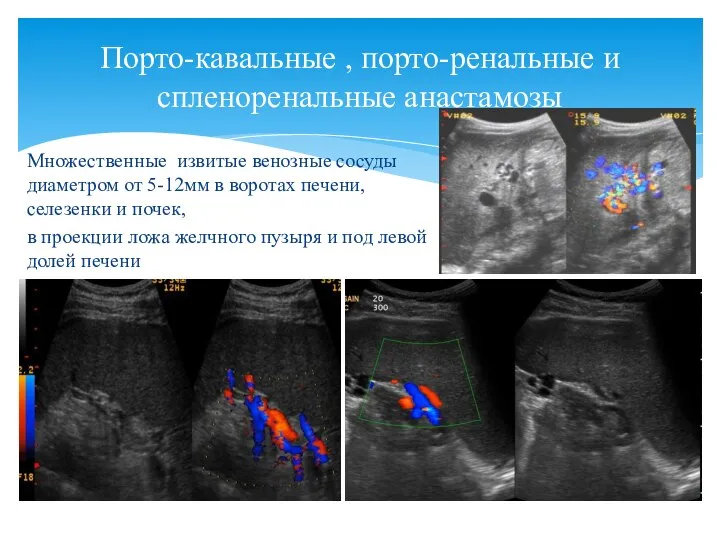
- 13. Порто-кавальные , порто-ренальные и спленоренальные анастамозы Множественные извитые венозные сосуды диаметром от 5-12мм в воротах печени,
- 14. Причинами тромбоза воротной вены могут являться злокачественные новообразования, панкреатиты, внутрибрюшные абсцессы, нарушение свертывания крови, травмы, обезвоживание,
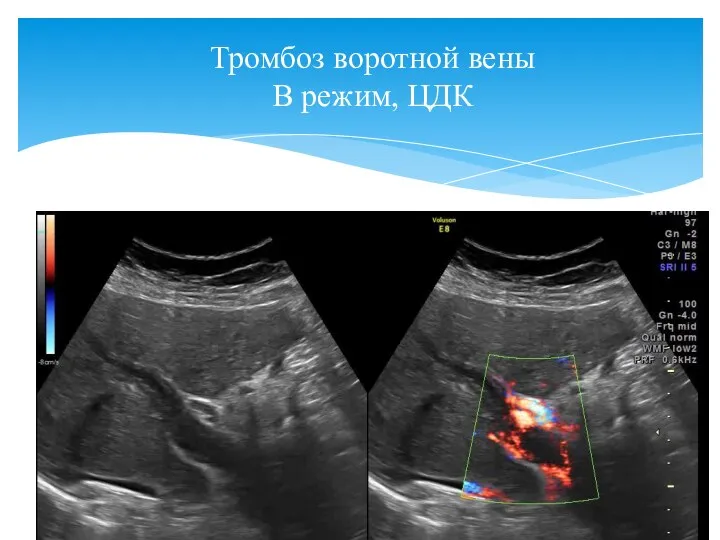
- 15. Тромбоз воротной вены В режим, ЦДК
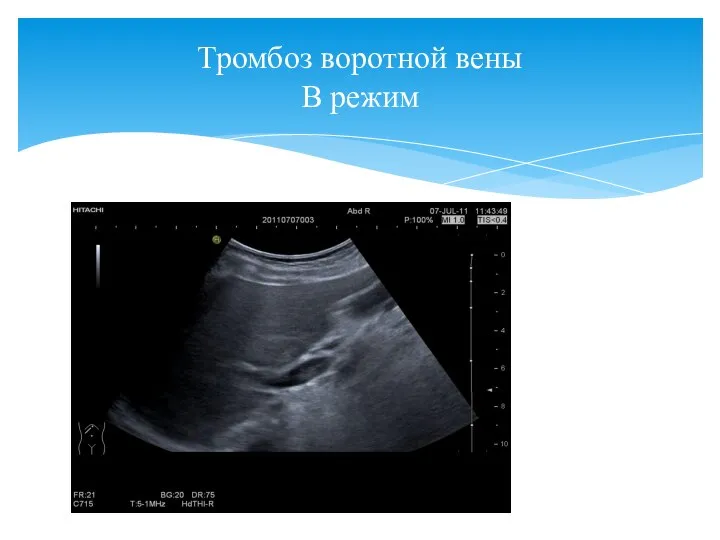
- 16. Тромбоз воротной вены В режим
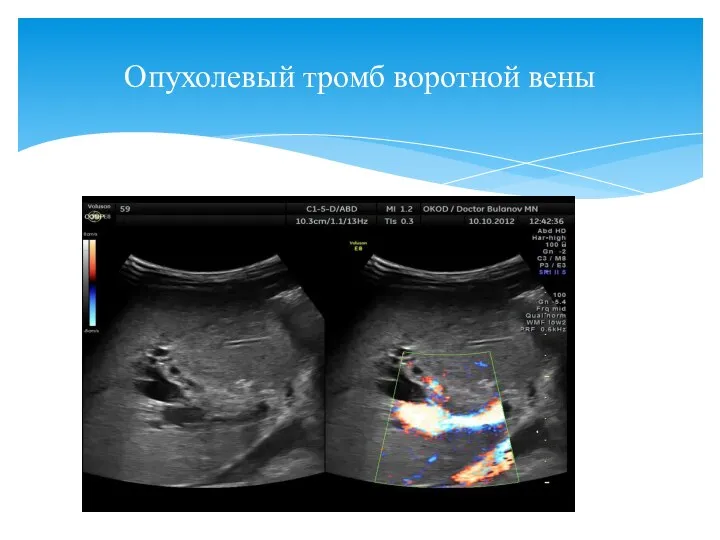
- 17. Опухолевый тромб воротной вены
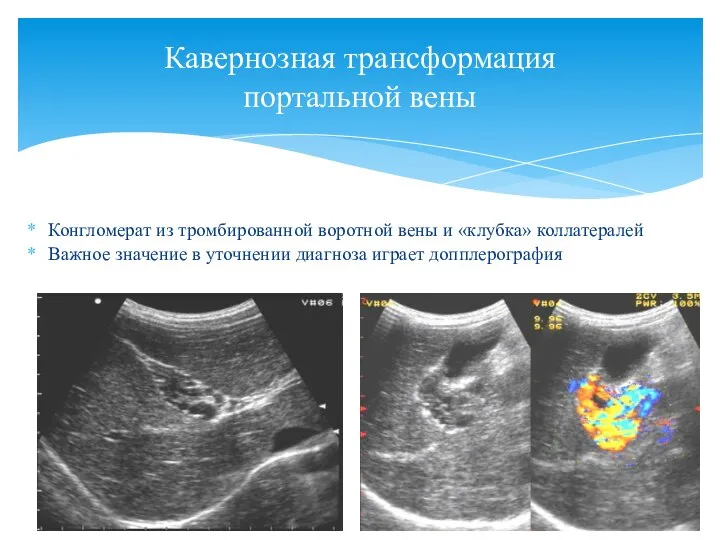
- 18. Конгломерат из тромбированной воротной вены и «клубка» коллатералей Важное значение в уточнении диагноза играет допплерография Кавернозная
- 19. Полная или частичная непроходимость печеночных вен и нарушение оттока крови из печени. Обусловлено первичным облитерирующим эндофлебитом
- 20. Впадение печеночных вен в нижнюю полую может не определяться или отличаться от нормального. Цветовая допплерография позволяет
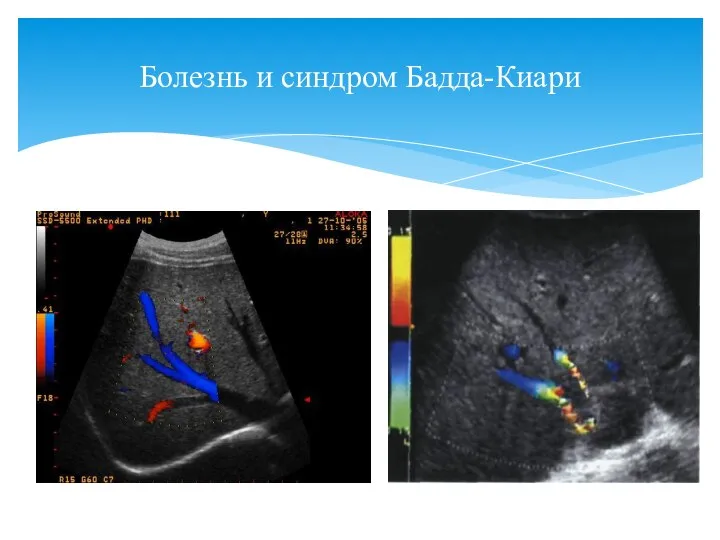
- 21. Болезнь и синдром Бадда-Киари
- 22. Ультразвуковая диагностика очаговой патологии печени и желчевыводящей системы
- 23. При УЗД очаговые поражения печени, отличающиеся по эхогенности от ее паренхимы, определяются с 2-3 мм. Образования,
- 24. УЗД с БК при очаговых поражениях печени высокоинформативна для ДД доброкачественных и злокачественных процессов, но к
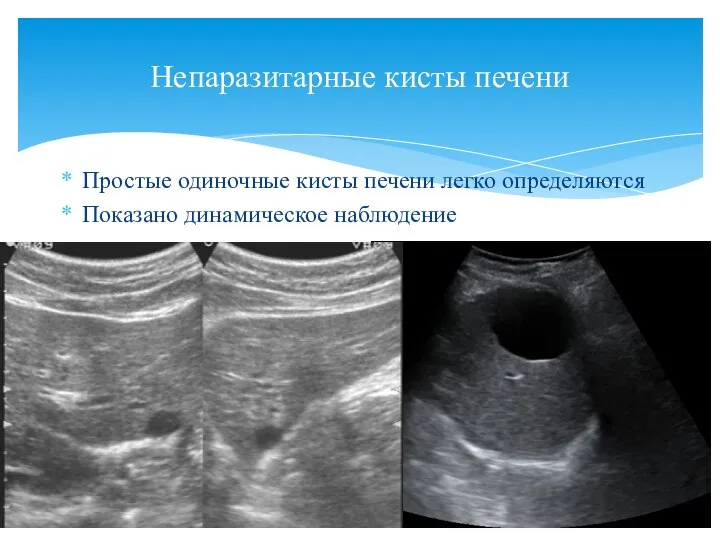
- 25. Простые одиночные кисты печени легко определяются Показано динамическое наблюдение Непаразитарные кисты печени
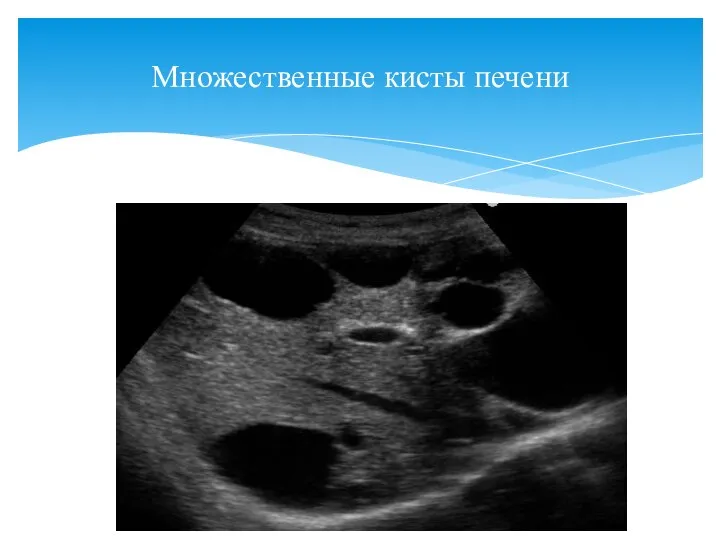
- 26. Множественные кисты печени
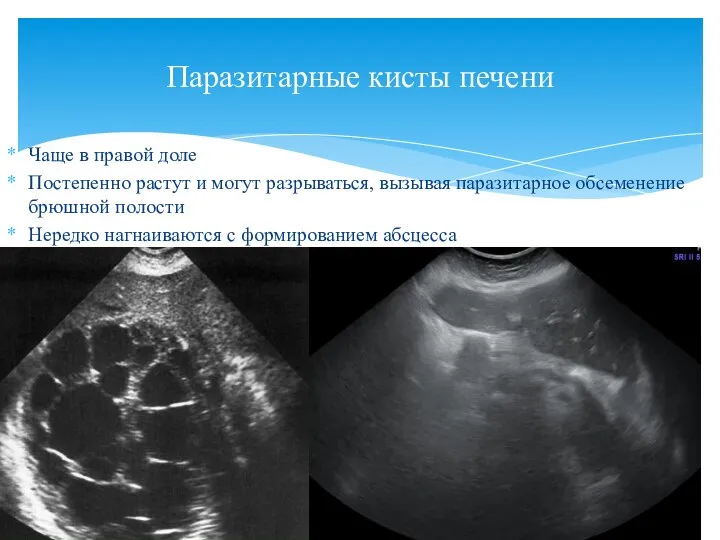
- 27. Чаще в правой доле Постепенно растут и могут разрываться, вызывая паразитарное обсеменение брюшной полости Нередко нагнаиваются
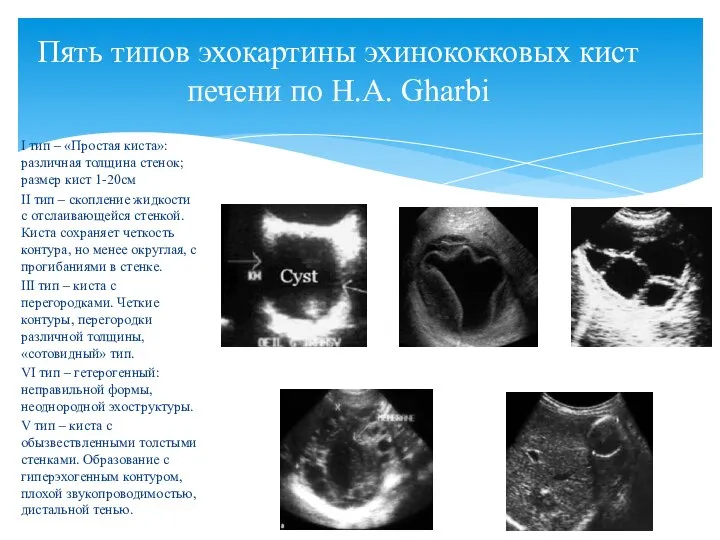
- 28. I тип – «Простая киста»: различная толщина стенок; размер кист 1-20см II тип – скопление жидкости
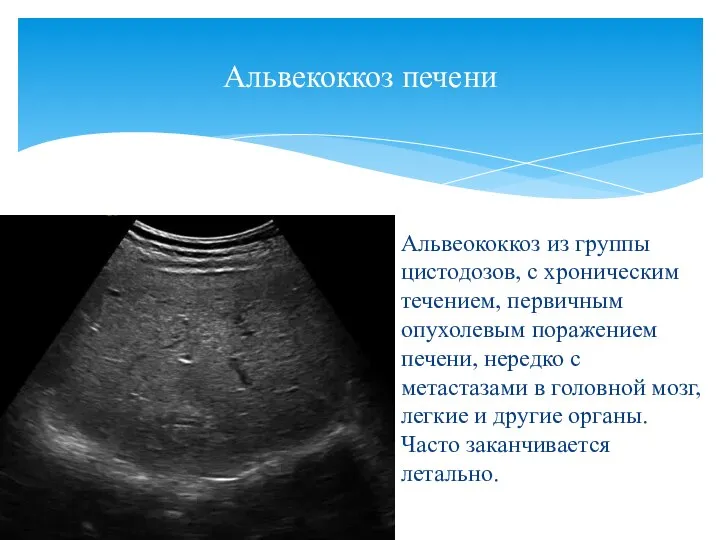
- 29. Альвеококкоз из группы цистодозов, с хроническим течением, первичным опухолевым поражением печени, нередко с метастазами в головной
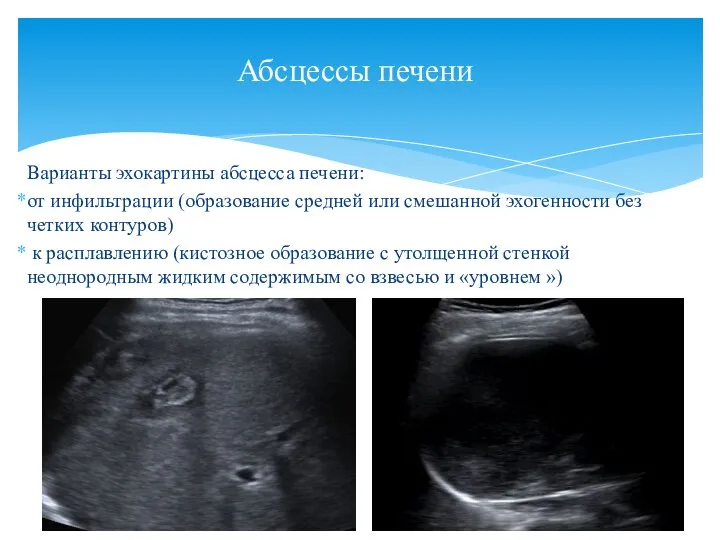
- 30. Варианты эхокартины абсцесса печени: от инфильтрации (образование средней или смешанной эхогенности без четких контуров) к расплавлению
- 31. Гемангиомы печени
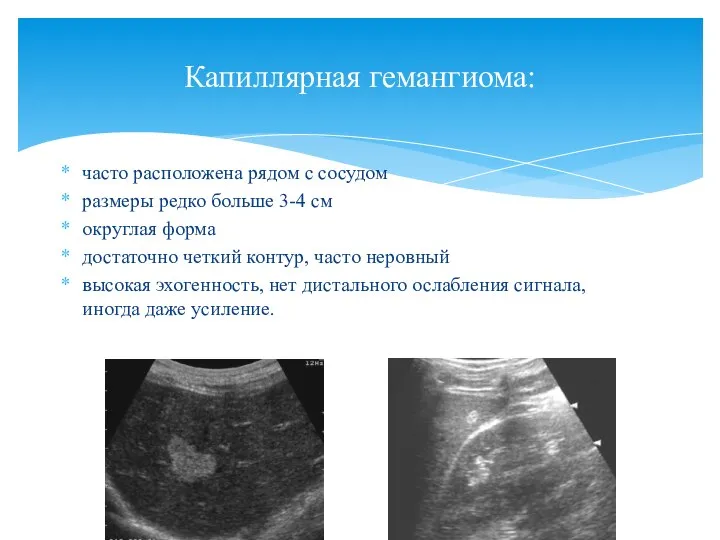
- 32. часто расположена рядом с сосудом размеры редко больше 3-4 см округлая форма достаточно четкий контур, часто
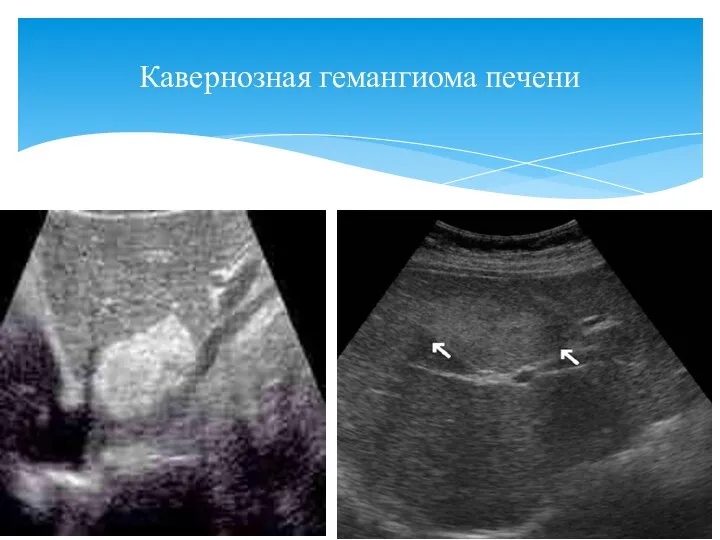
- 33. размеры большие, часто до 8-12 см форма различная контур неровный за счет кавернозных полостей эхоструктура неоднородна
- 34. Кавернозная гемангиома печени
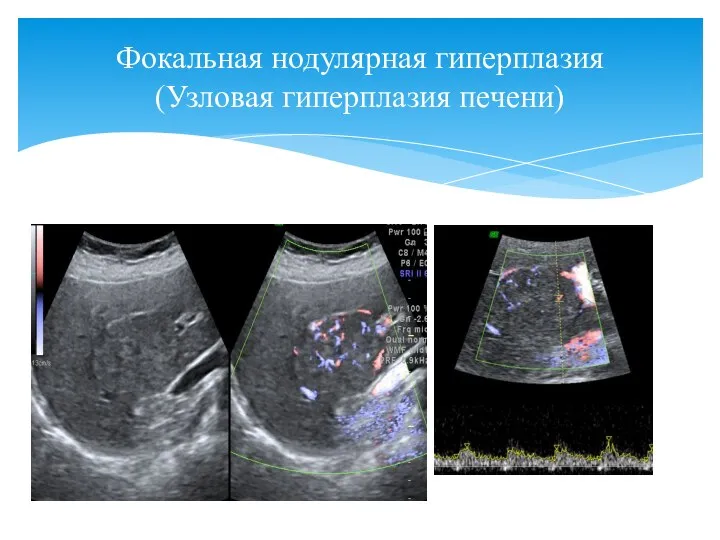
- 35. Ультразвуковые признаки: Узловая гиперплазия печени чаще встречается у женщин Очень медленный рост, размеры любые Нет капсулы
- 36. Фокальная нодулярная гиперплазия (Узловая гиперплазия печени)
- 37. Наибольшее значение имеет первичный рак печени (гепатоцеллюлярный и холангиоцеллюлярный) Эхокартина весьма полиморфна Образования быстро растут, меняя
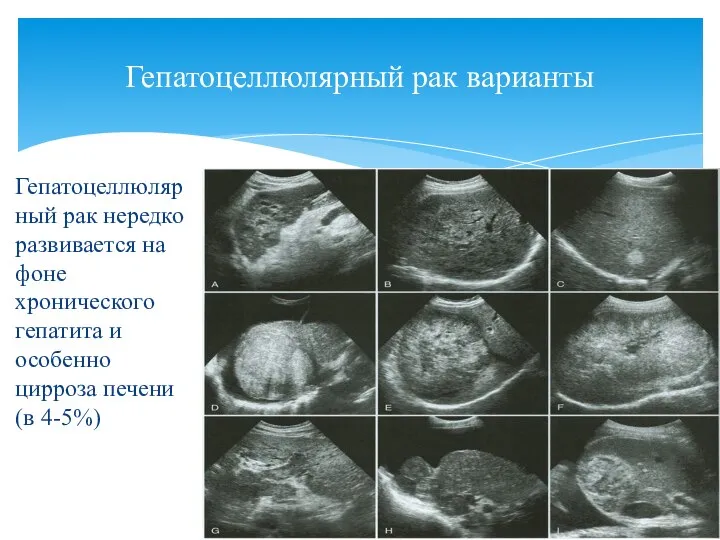
- 38. Гепатоцеллюлярный рак нередко развивается на фоне хронического гепатита и особенно цирроза печени (в 4-5%) Гепатоцеллюлярный рак
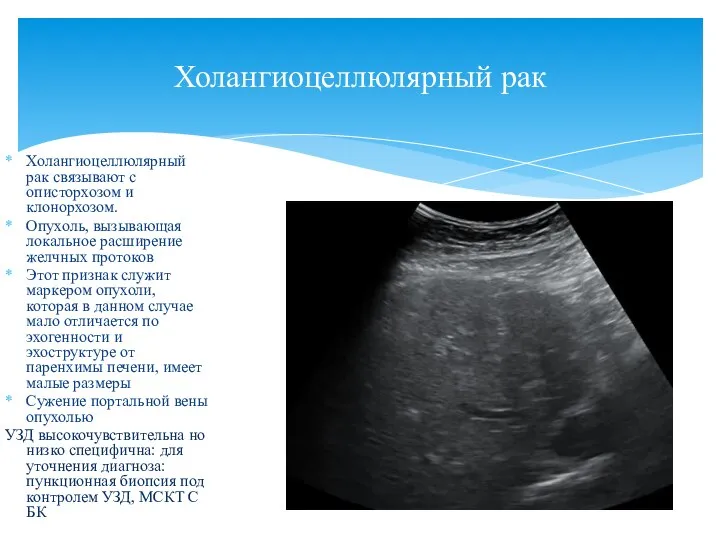
- 39. Холангиоцеллюлярный рак связывают с описторхозом и клонорхозом. Опухоль, вызывающая локальное расширение желчных протоков Этот признак служит
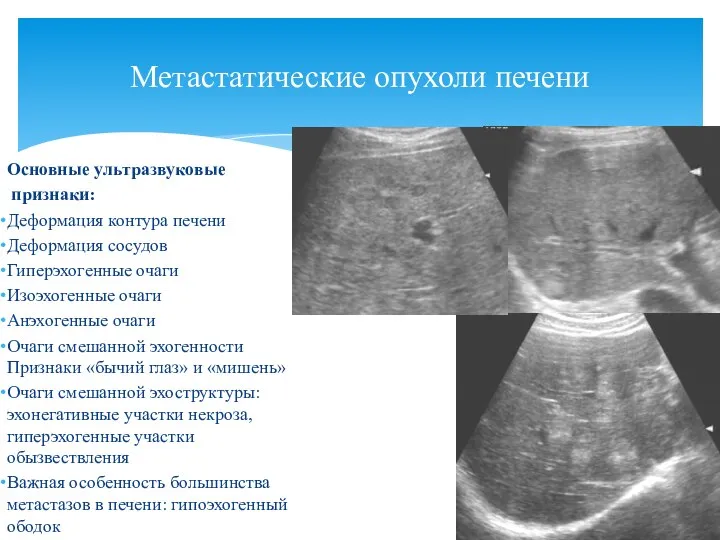
- 40. Основные ультразвуковые признаки: Деформация контура печени Деформация сосудов Гиперэхогенные очаги Изоэхогенные очаги Анэхогенные очаги Очаги смешанной
- 41. Желчный пузырь
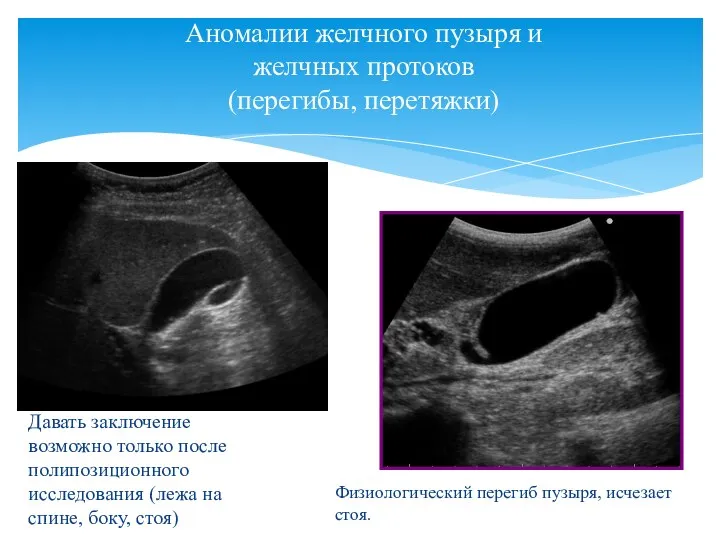
- 42. Давать заключение возможно только после полипозиционного исследования (лежа на спине, боку, стоя) Аномалии желчного пузыря и
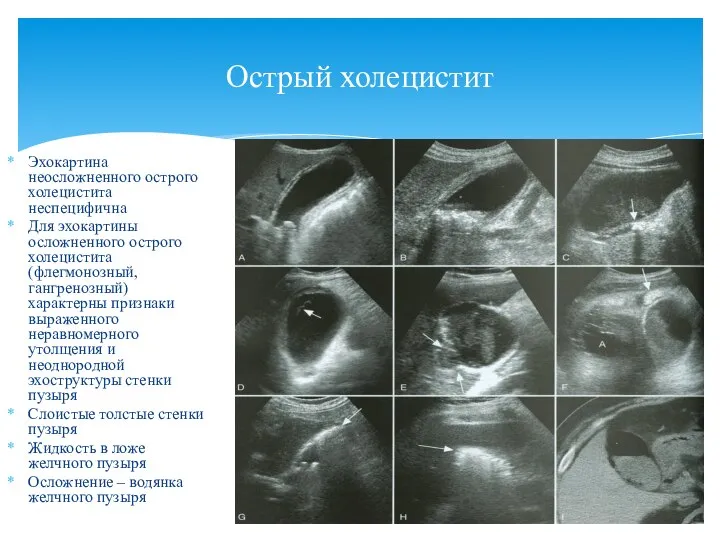
- 43. Эхокартина неосложненного острого холецистита неспецифична Для эхокартины осложненного острого холецистита (флегмонозный, гангренозный) характерны признаки выраженного неравномерного
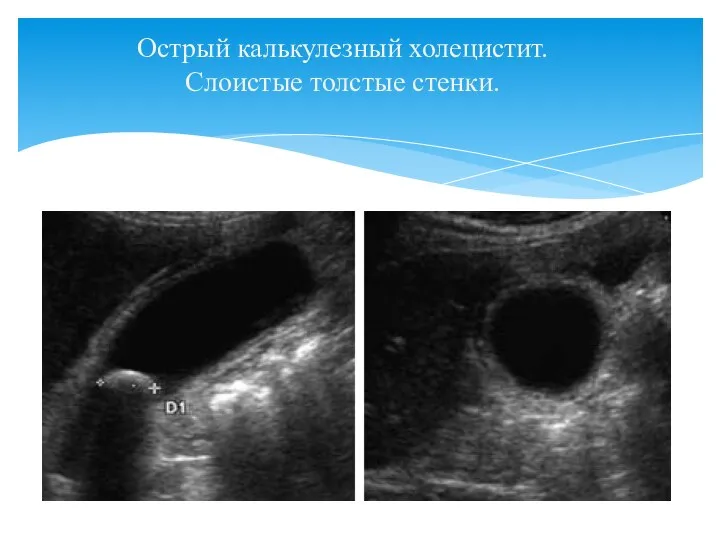
- 44. Острый калькулезный холецистит. Слоистые толстые стенки.
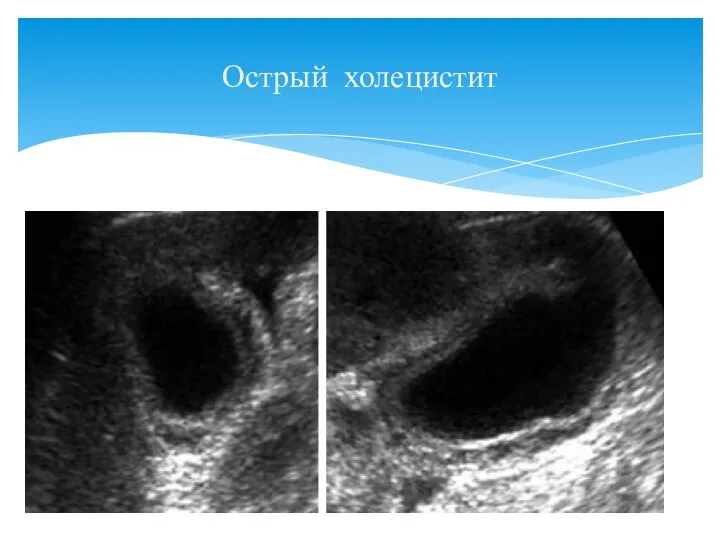
- 45. Острый холецистит
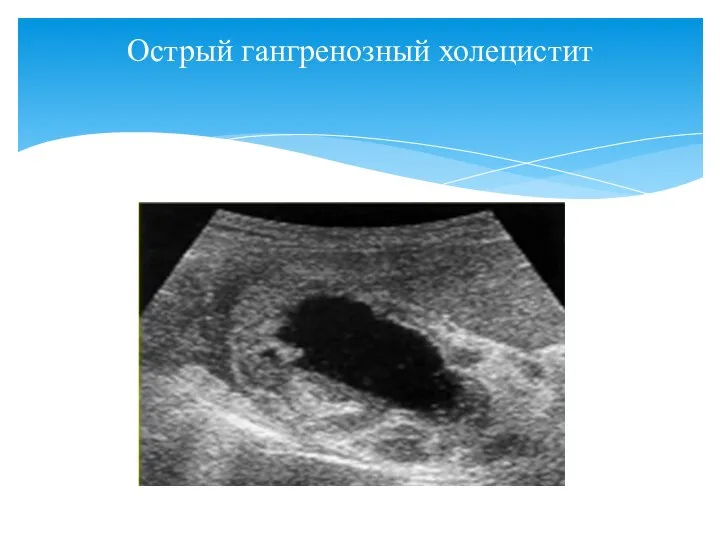
- 46. Острый гангренозный холецистит
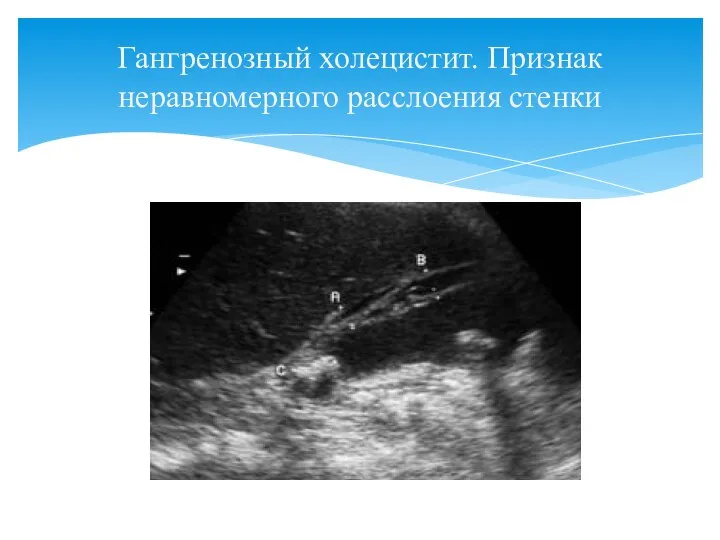
- 47. Гангренозный холецистит. Признак неравномерного расслоения стенки
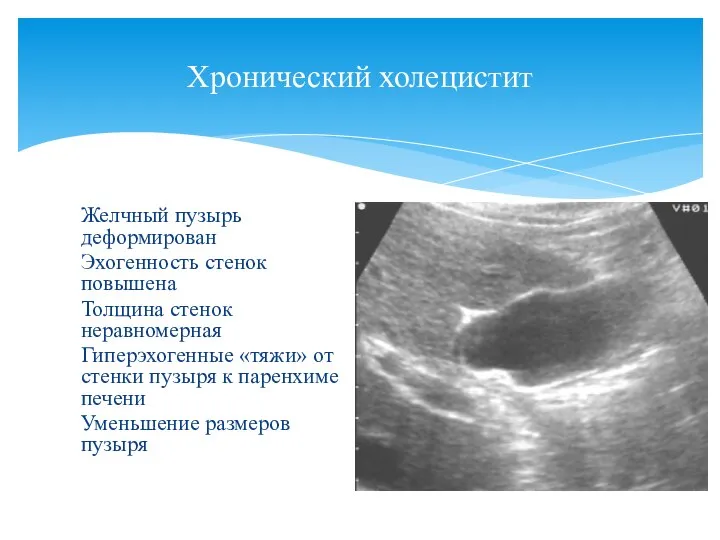
- 48. Хронический холецистит Желчный пузырь деформирован Эхогенность стенок повышена Толщина стенок неравномерная Гиперэхогенные «тяжи» от стенки пузыря
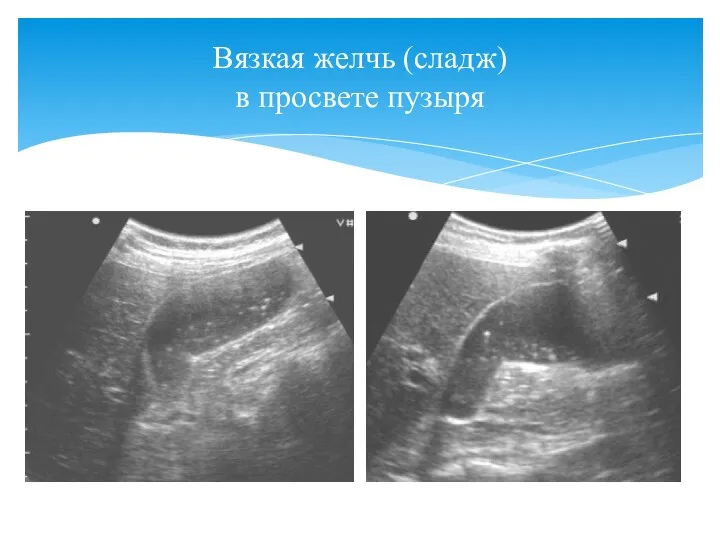
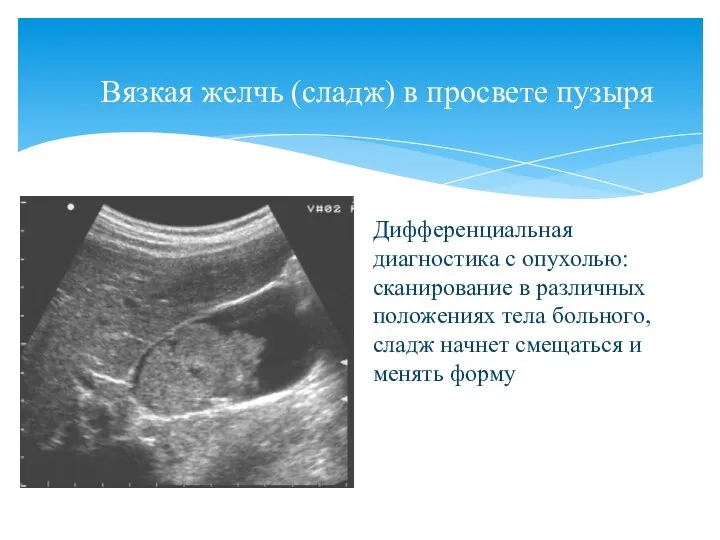
- 49. Вязкая желчь (сладж) в просвете пузыря
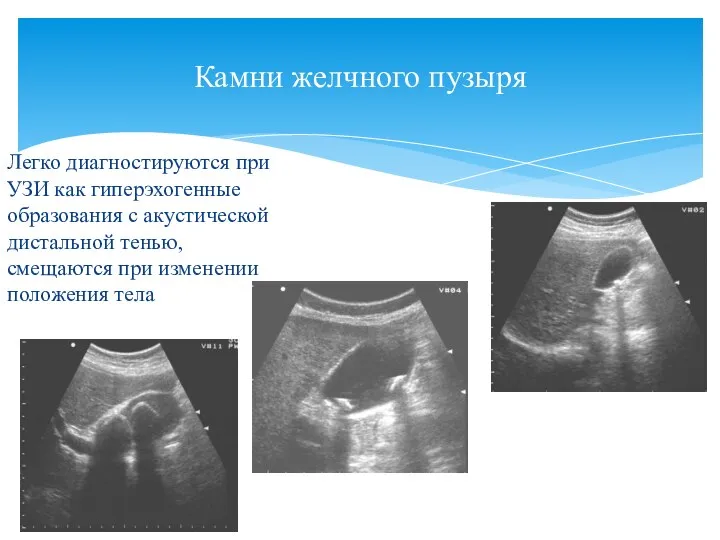
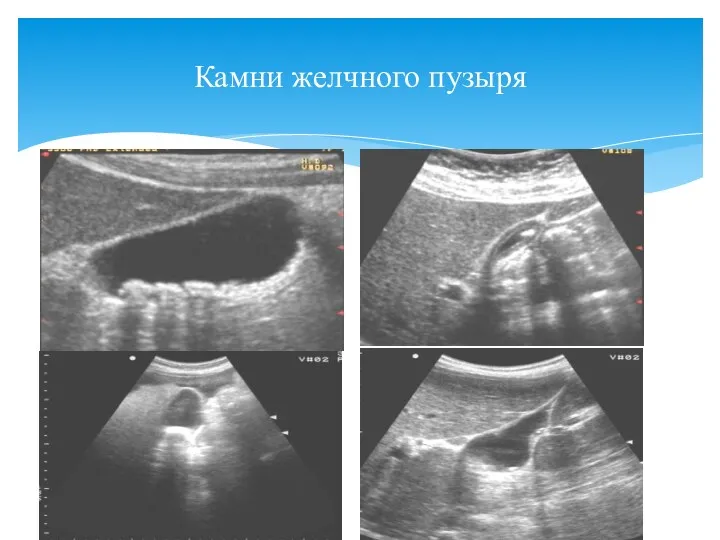
- 50. Камни желчного пузыря Легко диагностируются при УЗИ как гиперэхогенные образования с акустической дистальной тенью, смещаются при
- 51. Камни желчного пузыря Камни желчного пузыря
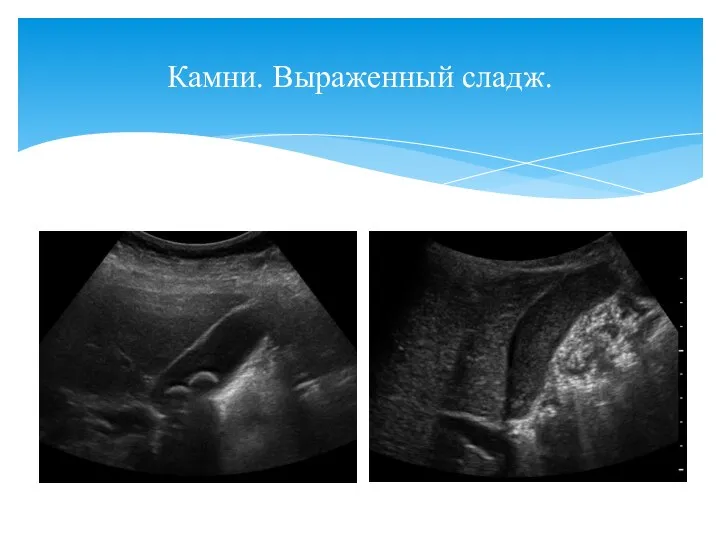
- 52. Камни. Выраженный сладж.
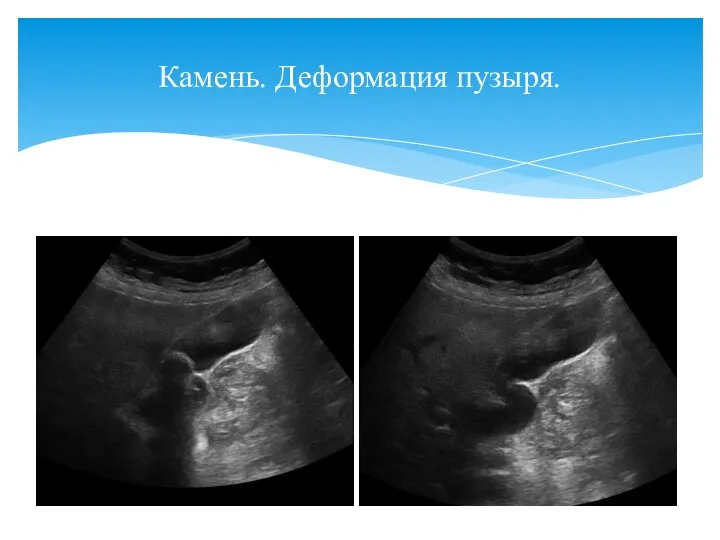
- 53. Камень. Деформация пузыря.
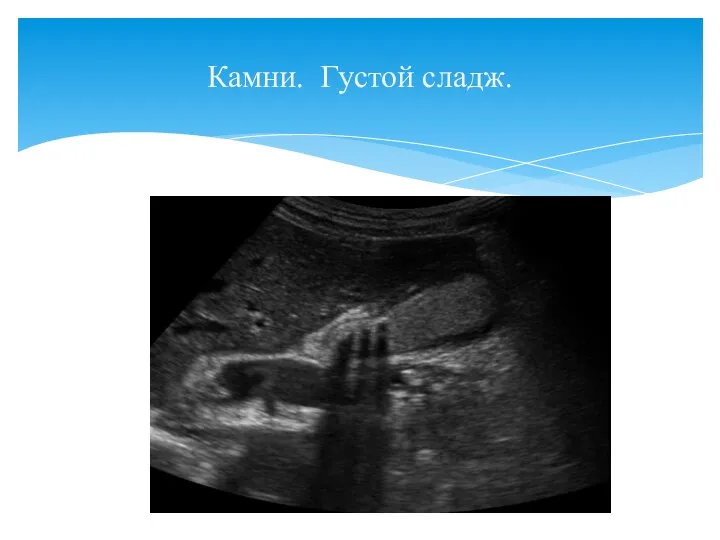
- 54. Камни. Густой сладж.
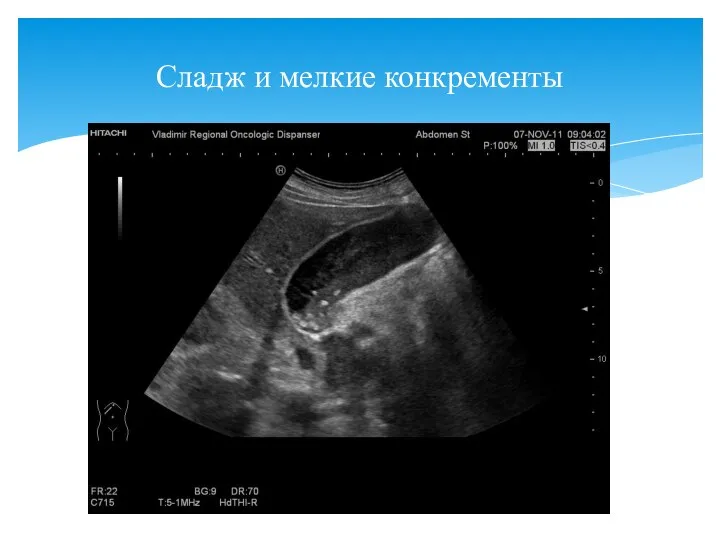
- 55. Сладж и мелкие конкременты
- 56. Важны косвенные эхопризнаки механического препятствия в области ОЖП Расширение внутрипеченочных желчных протоков, подтверждаемое допплерографически «Застойный» желчный
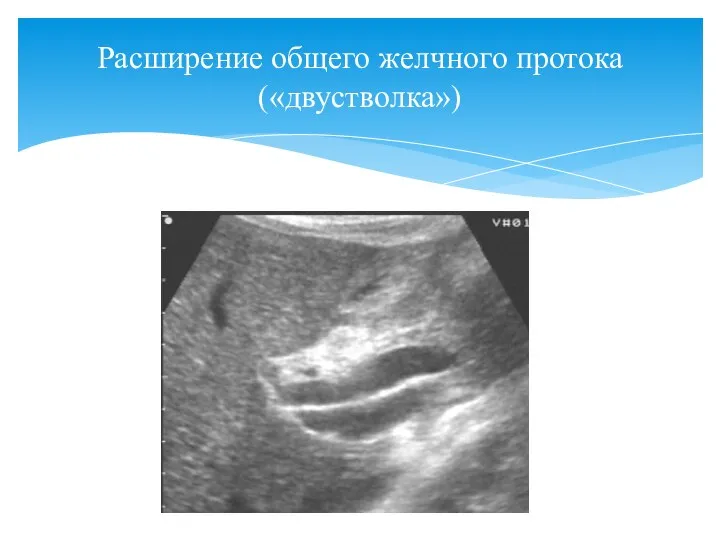
- 57. Расширение общего желчного протока («двустволка»)
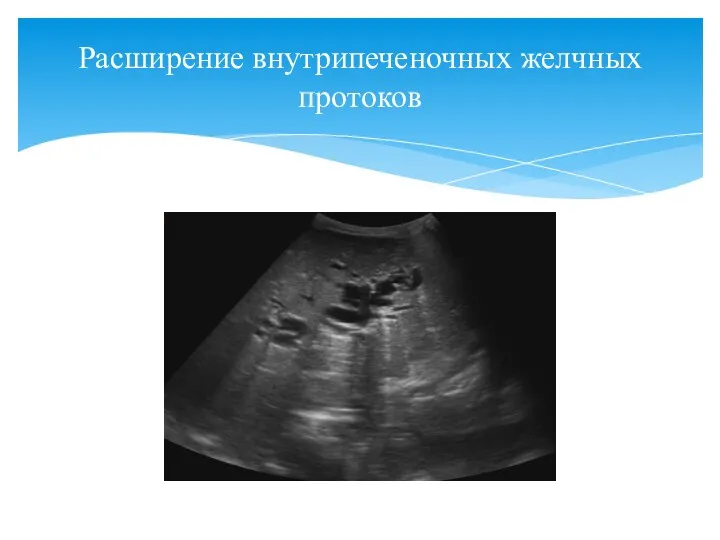
- 58. Расширение внутрипеченочных желчных протоков
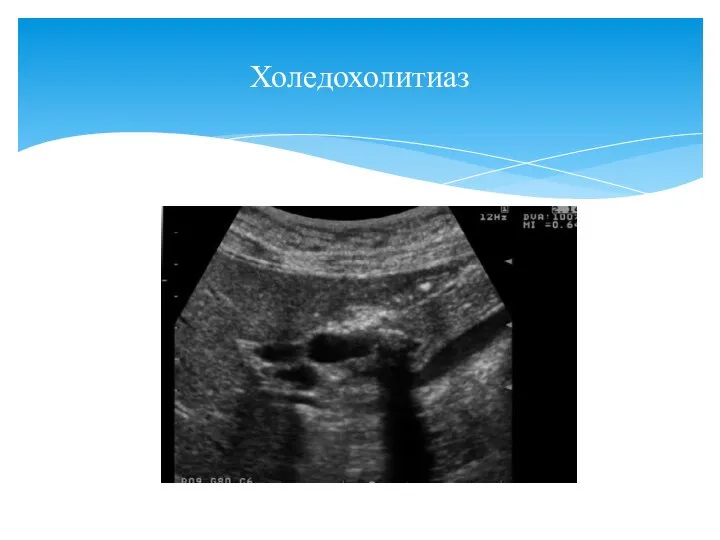
- 59. Холедохолитиаз
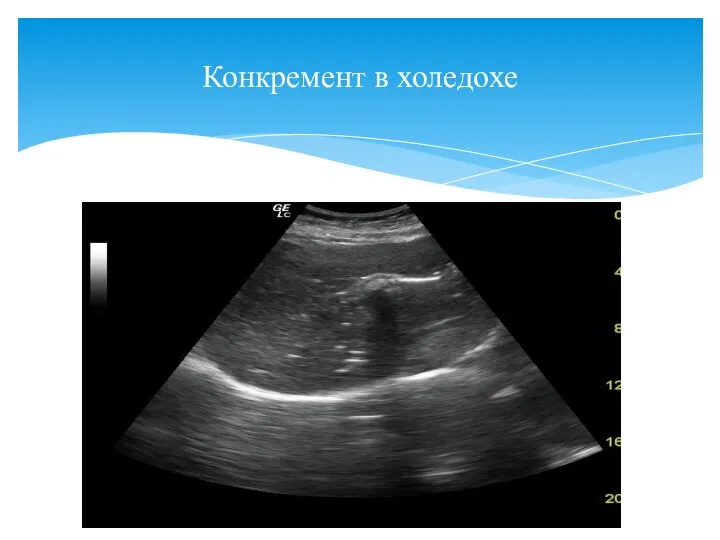
- 60. Конкремент в холедохе
- 61. Аденомиоматоз желчного пузыря
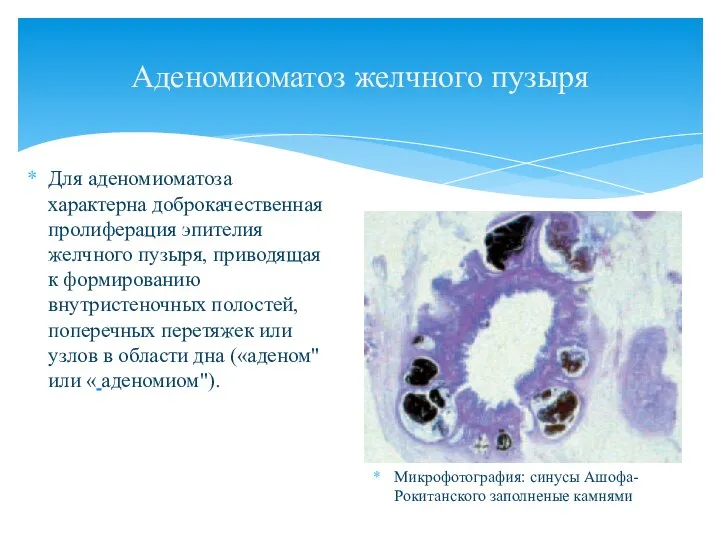
- 62. Аденомиоматоз желчного пузыря Для аденомиоматоза характерна доброкачественная пролиферация эпителия желчного пузыря, приводящая к формированию внутристеночных полостей,
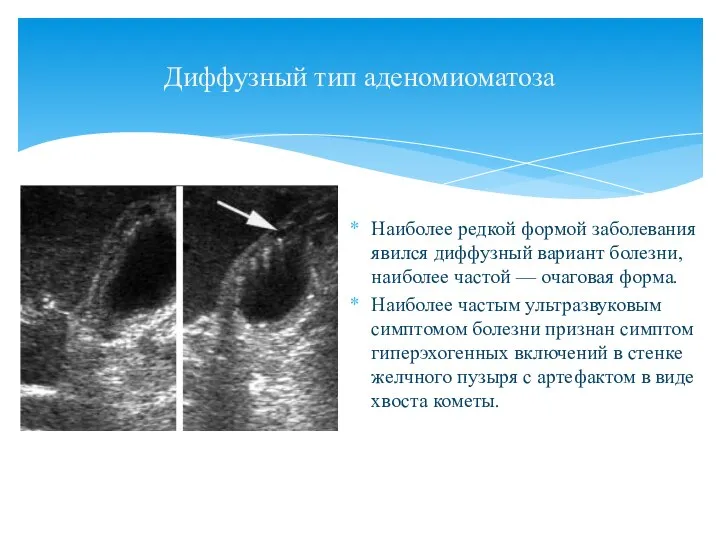
- 63. Диффузный тип аденомиоматоза Наиболее редкой формой заболевания явился диффузный вариант болезни, наиболее частой — очаговая форма.
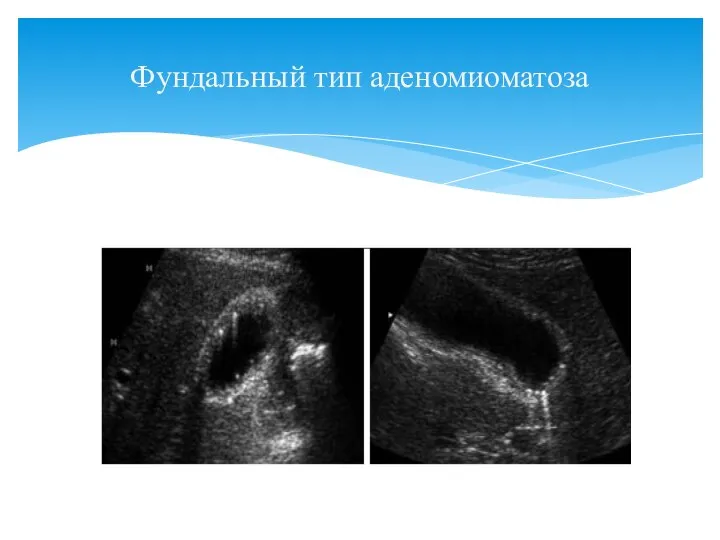
- 64. Фундальный тип аденомиоматоза
- 65. Определяются у 4-6% населения В 80% у женщин > 30 лет. Холестериновый полип - возвышение слизистой
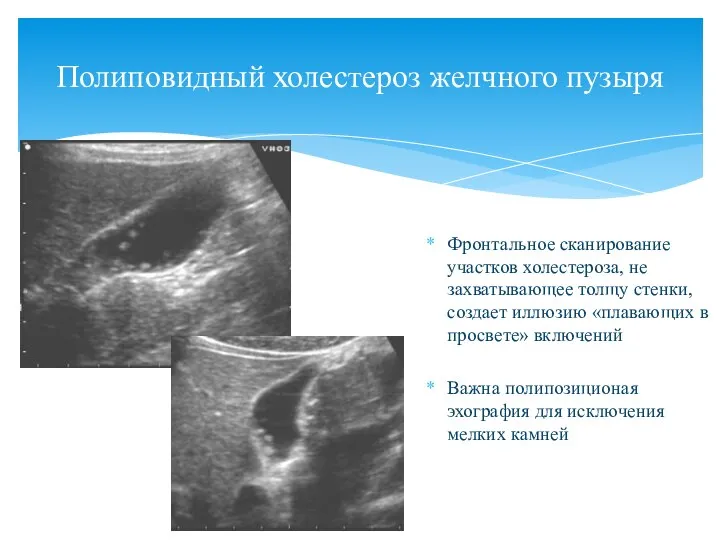
- 66. Полиповидный холестероз желчного пузыря Фронтальное сканирование участков холестероза, не захватывающее толщу стенки, создает иллюзию «плавающих в
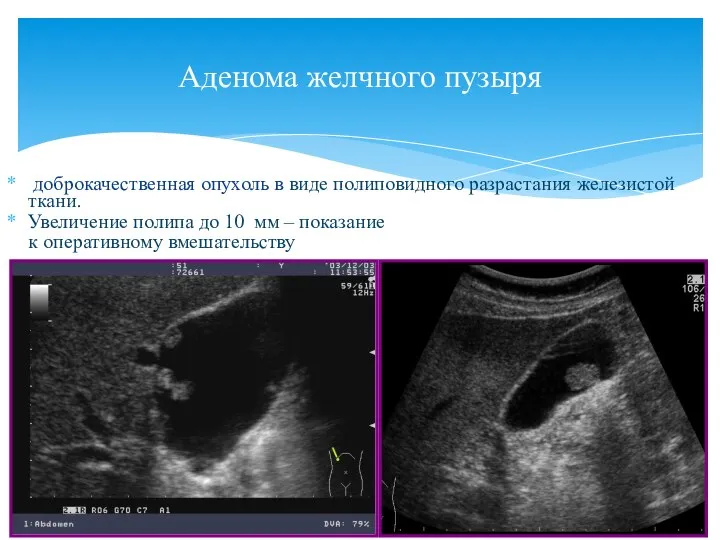
- 67. доброкачественная опухоль в виде полиповидного разрастания железистой ткани. Увеличение полипа до 10 мм – показание к
- 68. Благодарю за внимание
- 69. Ультразвуковая диагностика патологии органов брюшной полости 3 часть Швецова Р.С. Кандидат медицинских наук
- 70. Несмотря на меньшую информативность УЗД, особенно при инвазии в окружающие ткани, не нужно пренебрегать им Оба
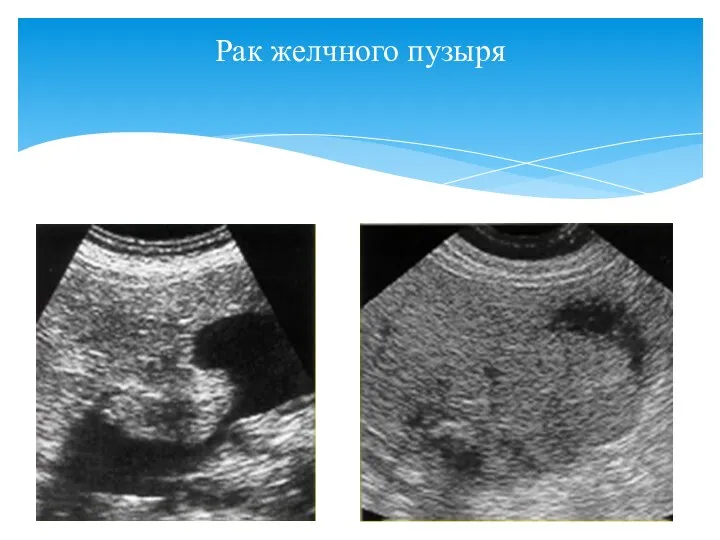
- 71. Рак желчного пузыря
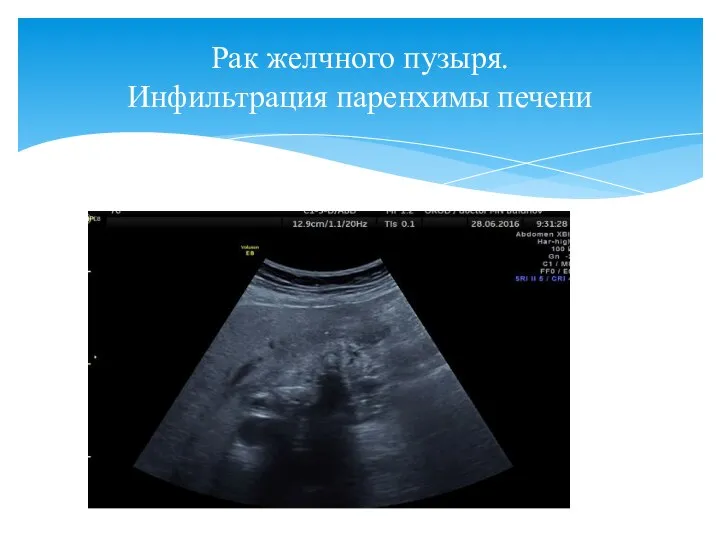
- 72. Рак желчного пузыря. Инфильтрация паренхимы печени
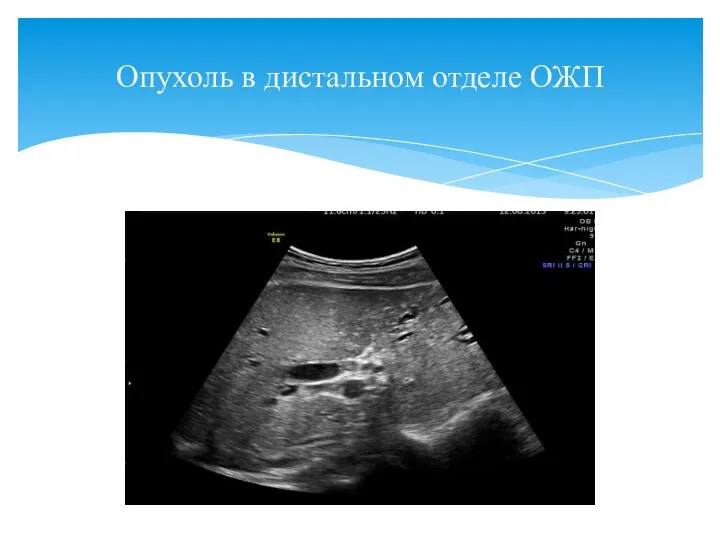
- 73. Опухоль в дистальном отделе ОЖП
- 74. Вязкая желчь (сладж) в просвете пузыря Дифференциальная диагностика с опухолью: сканирование в различных положениях тела больного,
- 75. Полип желчного пузыря Полип желчного пузыря Большинство встречаемых полипов желчного пузыря относятся к холестериновым, имеют малые
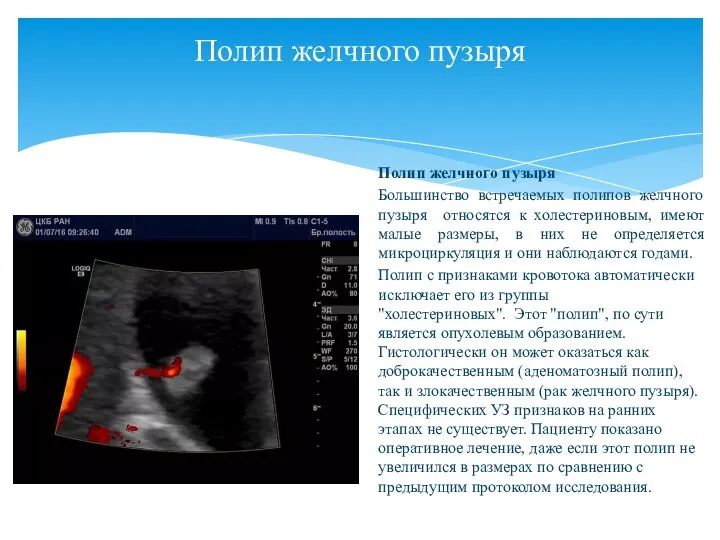
- 76. Полип желчного пузыря (продолжение)
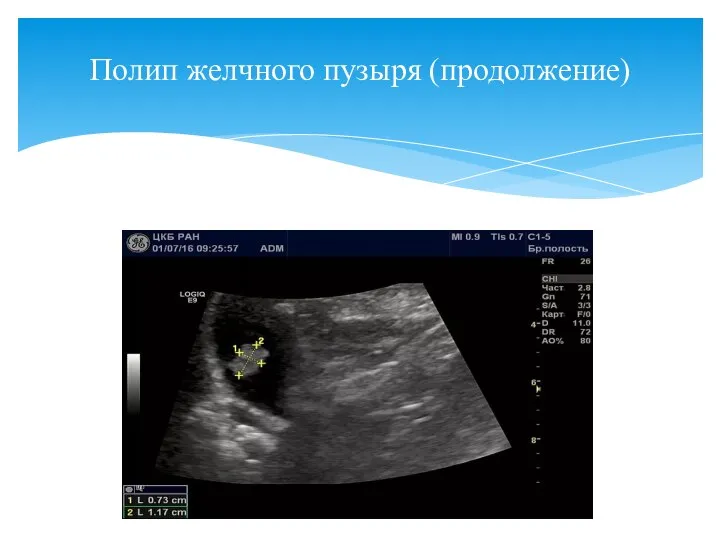
- 77. Поджелудочная железа
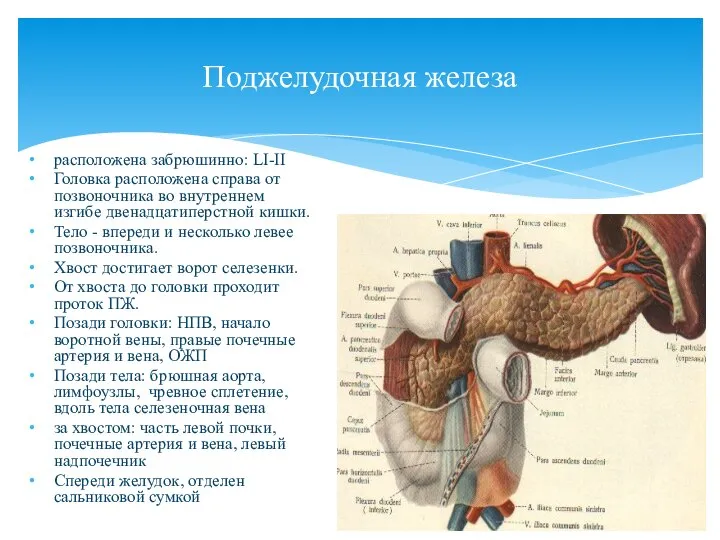
- 78. Поджелудочная железа расположена забрюшинно: LI-II Головка расположена справа от позвоночника во внутреннем изгибе двенадцатиперстной кишки. Тело
- 79. Ультразвуковое изображение поджелудочной железы в норме: Необходимые ориентиры для визуализации поджелудочной железы: Селезеночная вена: отграничивает заднюю
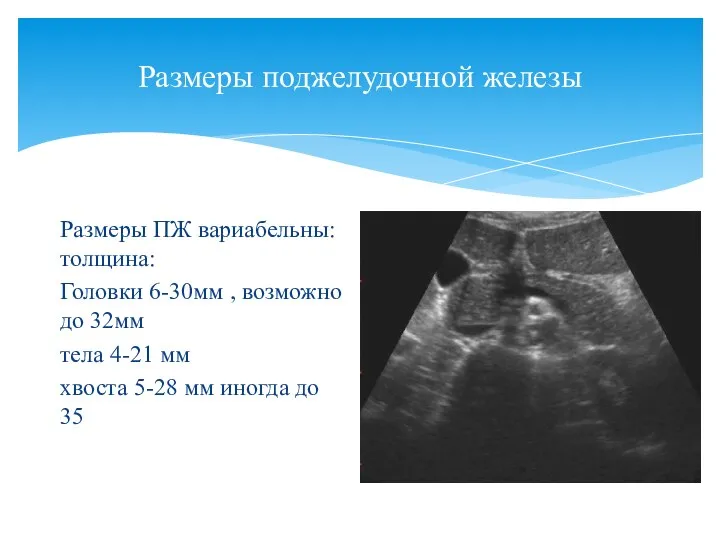
- 80. Размеры поджелудочной железы Размеры ПЖ вариабельны: толщина: Головки 6-30мм , возможно до 32мм тела 4-21 мм
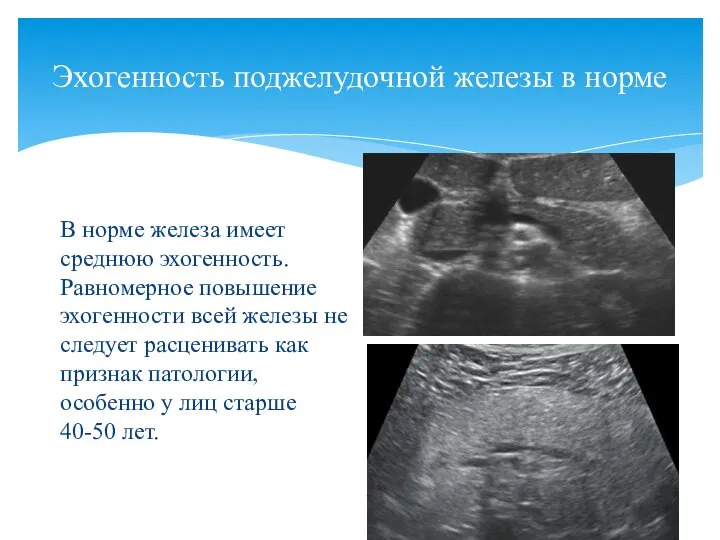
- 81. Эхогенность поджелудочной железы в норме В норме железа имеет среднюю эхогенность. Равномерное повышение эхогенности всей железы
- 82. Легкий острый панкреатит: интерстициальный (отечный) панкреатит без деструктивных осложнений Тяжелый острый панкреатит: некротический (некротизирующий) панкреатит с
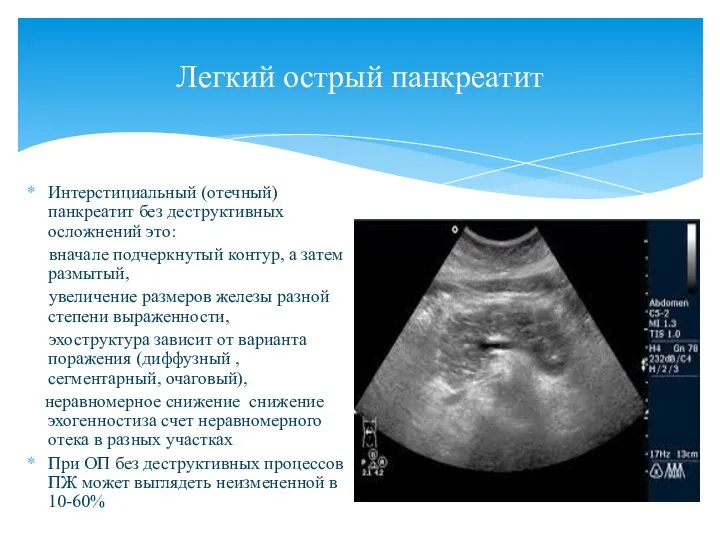
- 83. Легкий острый панкреатит Интерстициальный (отечный) панкреатит без деструктивных осложнений это: вначале подчеркнутый контур, а затем размытый,
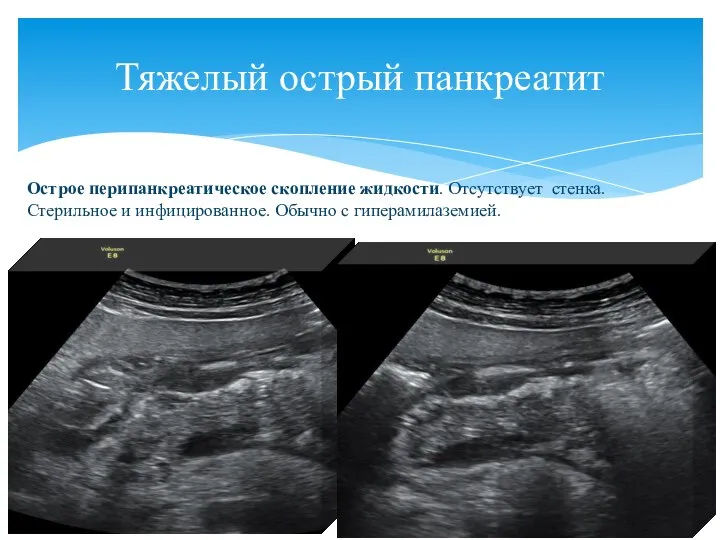
- 84. Тяжелый острый панкреатит Острое перипанкреатическое скопление жидкости. Отсутствует стенка. Стерильное и инфицированное. Обычно с гиперамилаземией.
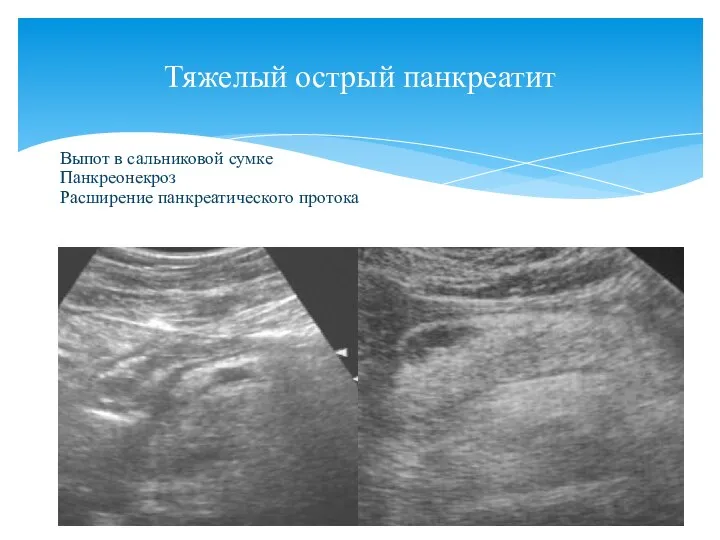
- 85. Тяжелый острый панкреатит Выпот в сальниковой сумке Панкреонекроз Расширение панкреатического протока
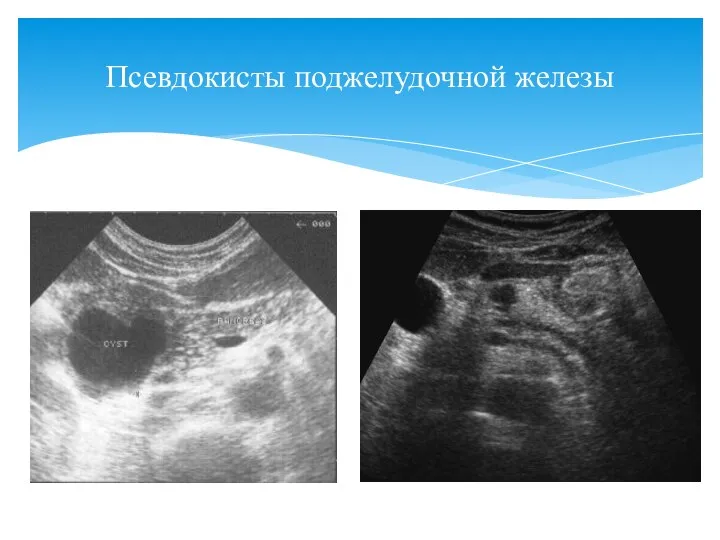
- 86. Псевдокисты поджелудочной железы
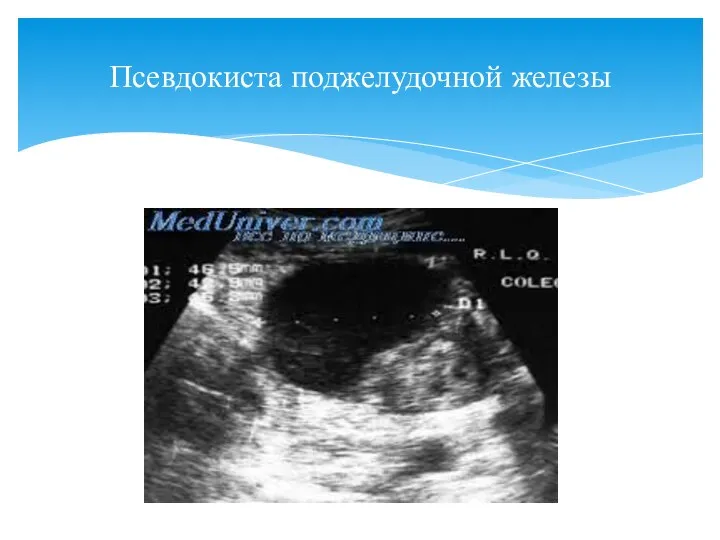
- 87. Псевдокиста поджелудочной железы
- 88. Эхокартина хронического панкреатита: Уменьшение или локальное увеличение ПЖ Неровные с зазубринами или выступами контуры Неоднородное повышение
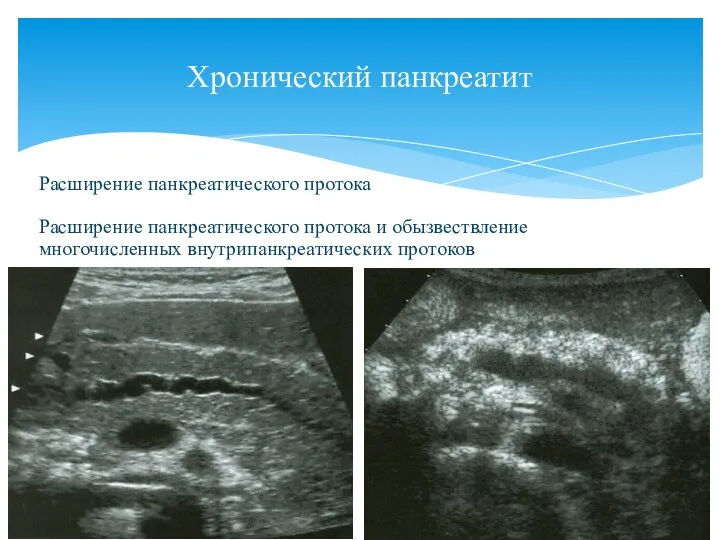
- 89. Хронический панкреатит Расширение панкреатического протока Расширение панкреатического протока и обызвествление многочисленных внутрипанкреатических протоков
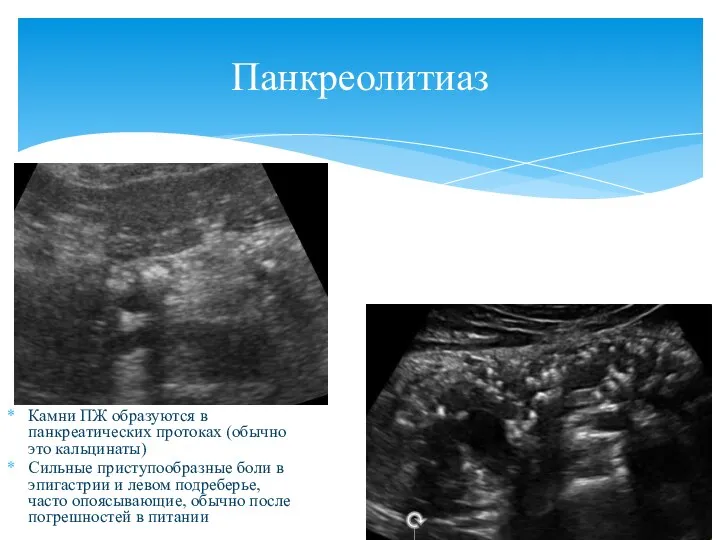
- 90. Панкреолитиаз Камни ПЖ образуются в панкреатических протоках (обычно это кальцинаты) Сильные приступообразные боли в эпигастрии и
- 91. Занимает 2-3 место среди злокачественных опухолей и 7-е среди всех онкологических заболеванй. Редко возникает до 45
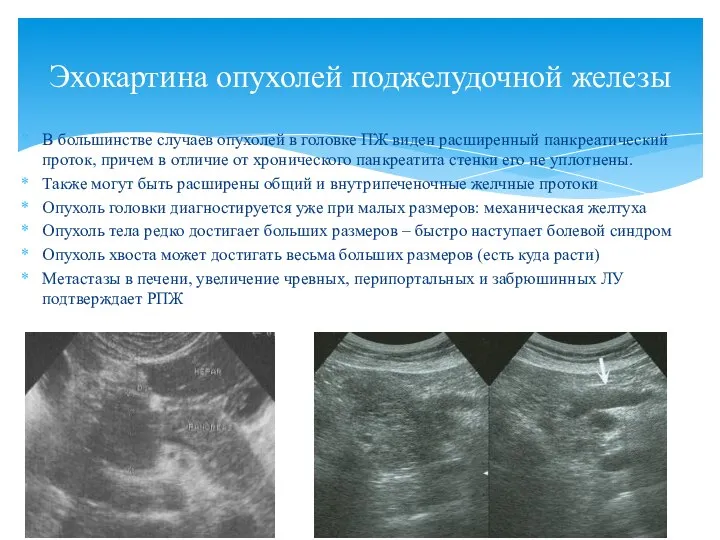
- 92. В большинстве случаев опухолей в головке ПЖ виден расширенный панкреатический проток, причем в отличие от хронического
- 93. Ультразвукое исследование селезенки
- 94. Селезенка располагается в левом подреберье на уровне от 9 до11 ребра. По форме в виде кофейного
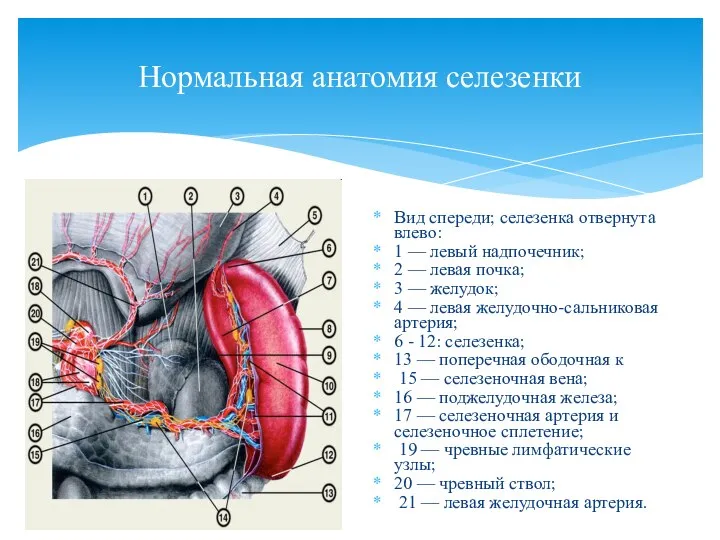
- 95. Нормальная анатомия селезенки Вид спереди; селезенка отвернута влево: 1 — левый надпочечник; 2 — левая почка;
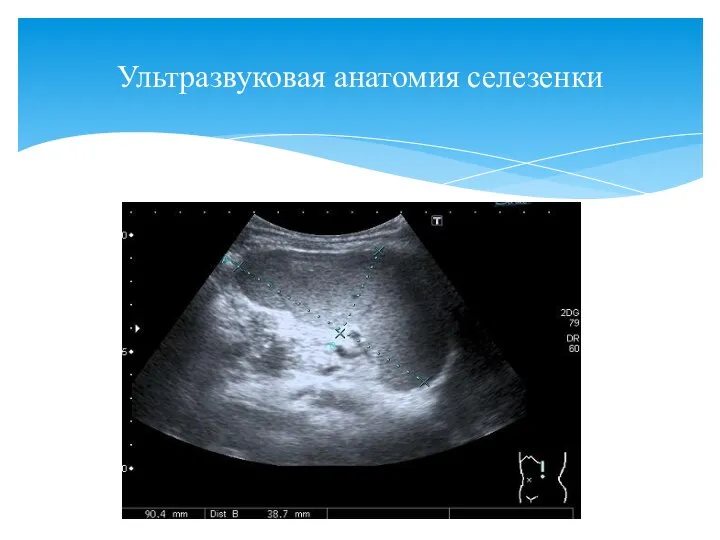
- 96. Ультразвуковая анатомия селезенки
- 97. Размеры селезенки в норме: Длина до 12cм Ширина до 8см Толщина до 4см Размеры селезенки
- 98. Гематологические: разрушение эритроцитов (мембранные дефекты), гемоглобинопатии, гемолитические анемии, талассемия Онкогематологические: лимфома, миелопролиферативные заболевания, метастазы Ревматологические: ревматоидный
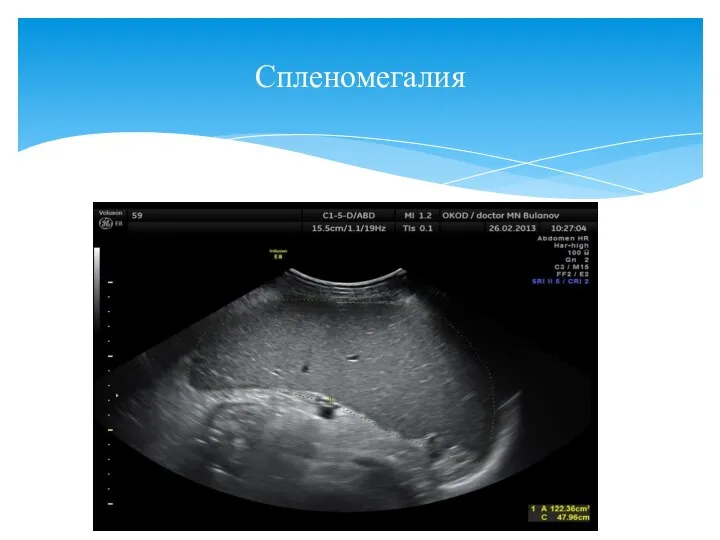
- 99. Спленомегалия
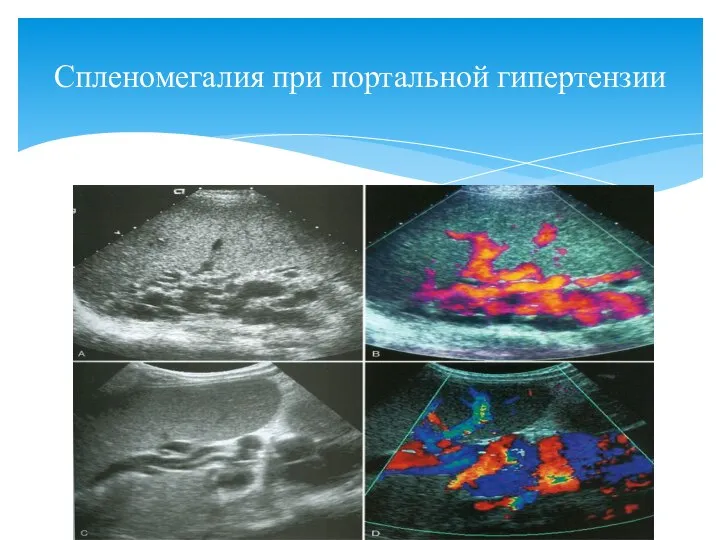
- 100. Спленомегалия при портальной гипертензии
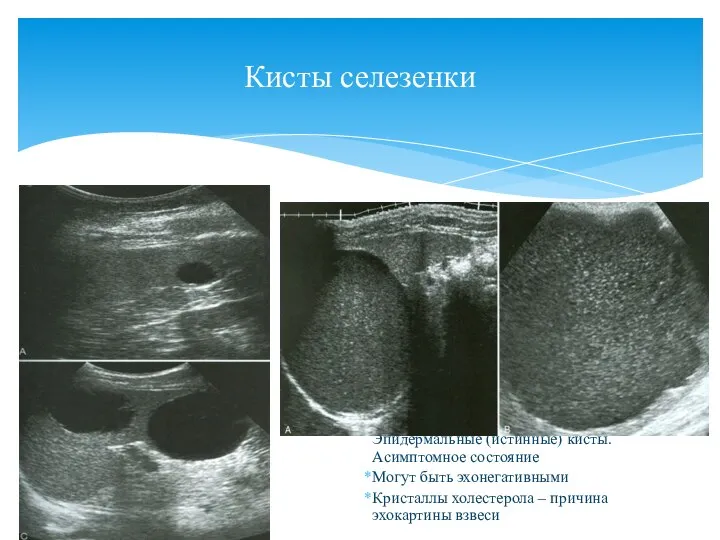
- 101. Кисты селезенки Эпидермальные (истинные) кисты. Асимптомное состояние Могут быть эхонегативными Кристаллы холестерола – причина эхокартины взвеси
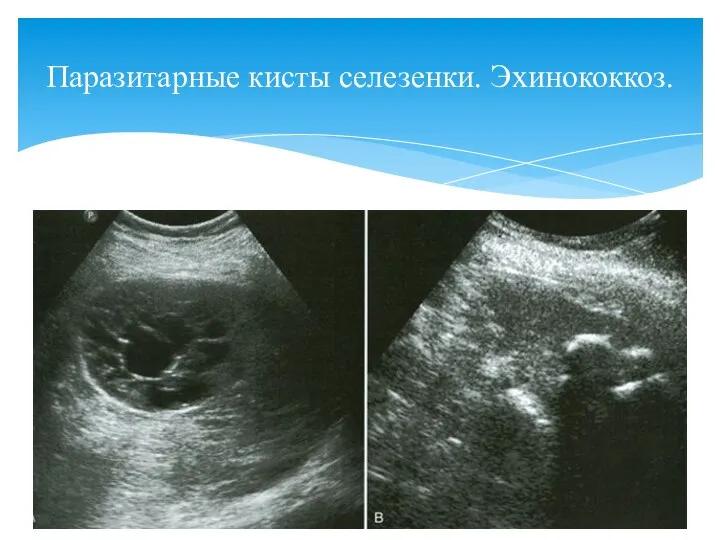
- 102. Паразитарные кисты селезенки. Эхинококкоз.
- 103. Поражения селезенки при инфекционных заболеваниях
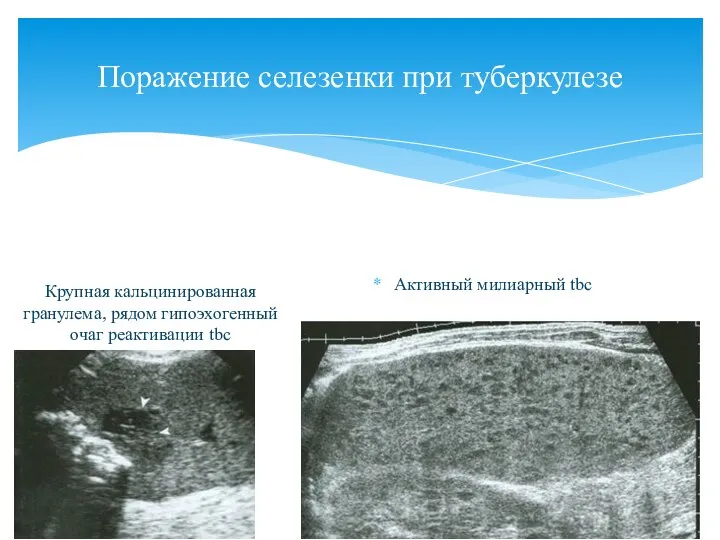
- 104. Поражение селезенки при туберкулезе Крупная кальцинированная гранулема, рядом гипоэхогенный очаг реактивации tbc Активный милиарный tbc
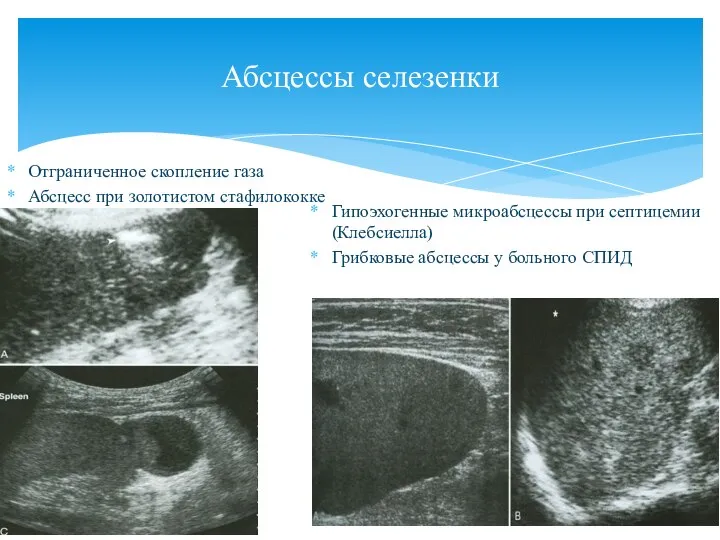
- 105. Абсцессы селезенки Отграниченное скопление газа Абсцесс при золотистом стафилококке Гипоэхогенные микроабсцессы при септицемии (Клебсиелла) Грибковые абсцессы
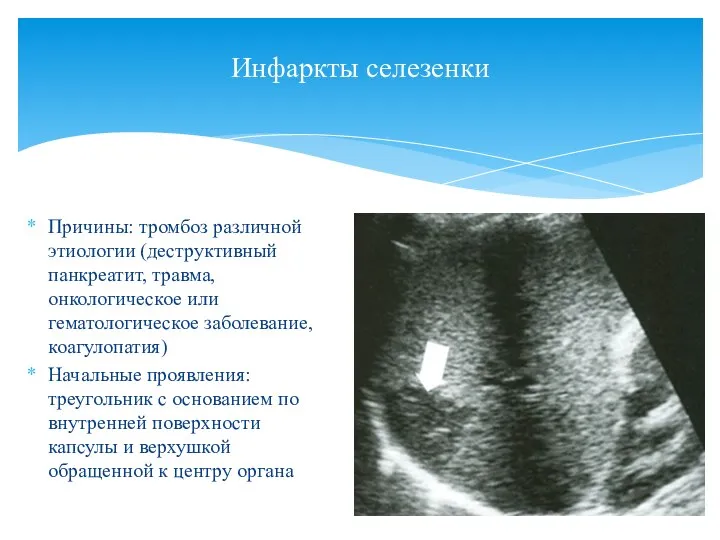
- 106. Инфаркты селезенки Причины: тромбоз различной этиологии (деструктивный панкреатит, травма, онкологическое или гематологическое заболевание, коагулопатия) Начальные проявления:
- 107. Инфаркт почти половины площади селезенки за счет тромбоза при онкологическом заболевании
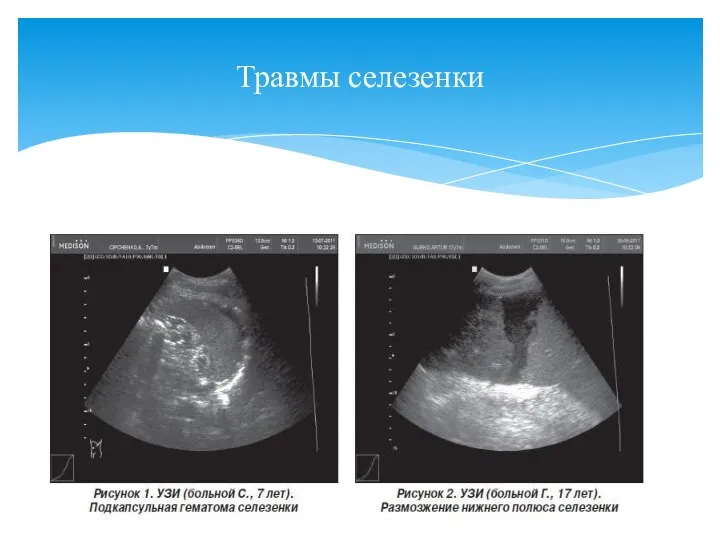
- 108. Травмы селезенки
- 109. Открытая травма: По характеру и виду ранения (холодным или огнестрельным оружием. По соотношению раны с брюшной
- 110. Закрытая Разрыв паренхимы без повреждения капсулы (контузия селезенки) Разрыв паренхимы и капсулы селезенки (одномоментный). Наиболее частый.Сразу
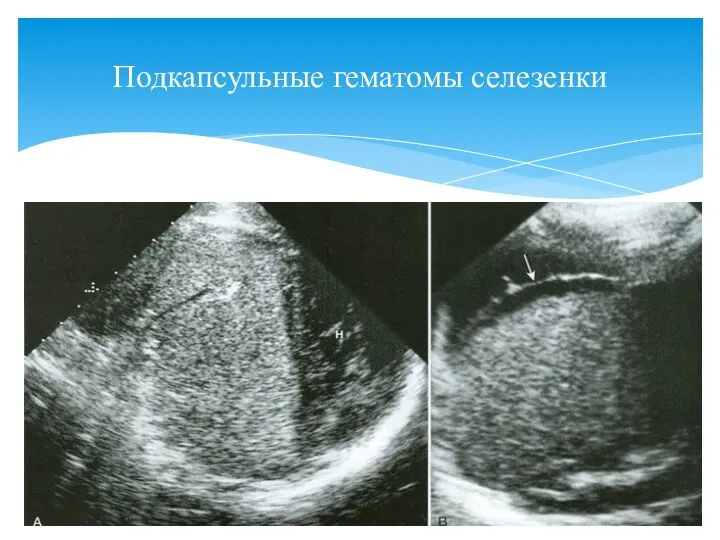
- 111. Подкапсульные гематомы селезенки
- 112. Травмы селезенки
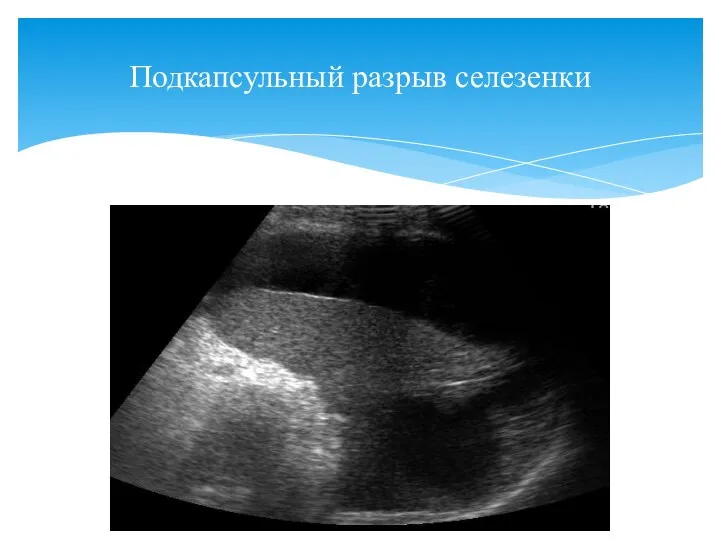
- 113. Подкапсульный разрыв селезенки
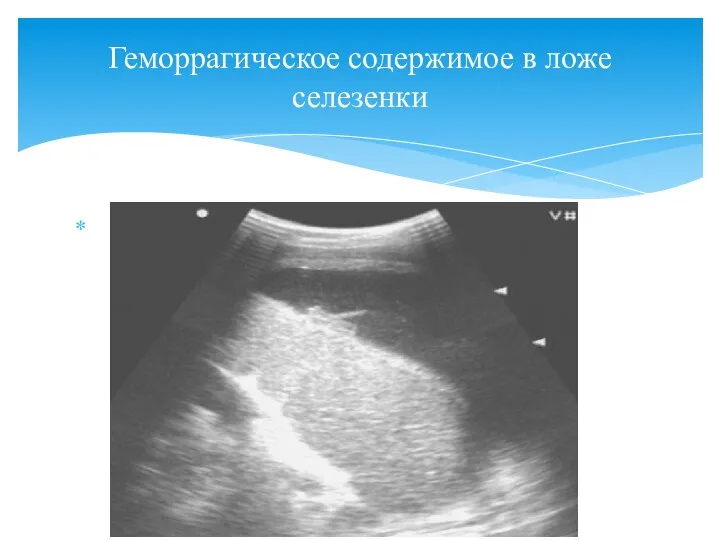
- 114. Геморрагическое содержимое в ложе селезенки Геморрагическое содержимое в ложе селезенки
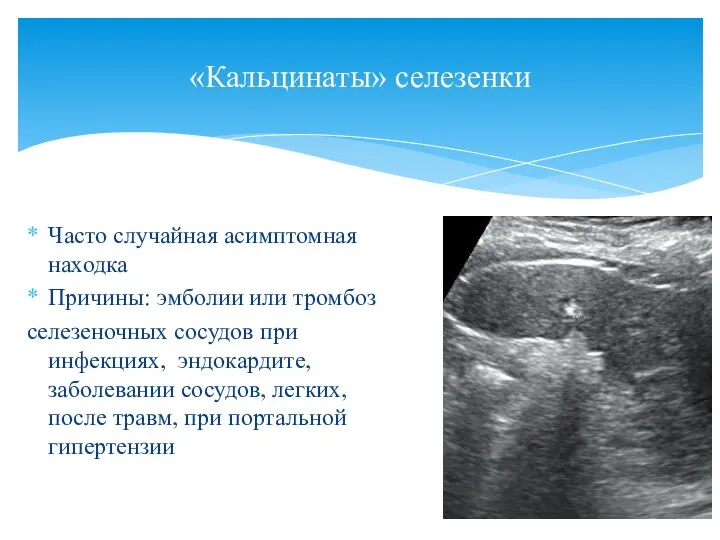
- 115. Часто случайная асимптомная находка Причины: эмболии или тромбоз селезеночных сосудов при инфекциях, эндокардите, заболевании сосудов, легких,
- 116. Опухоли селезенки
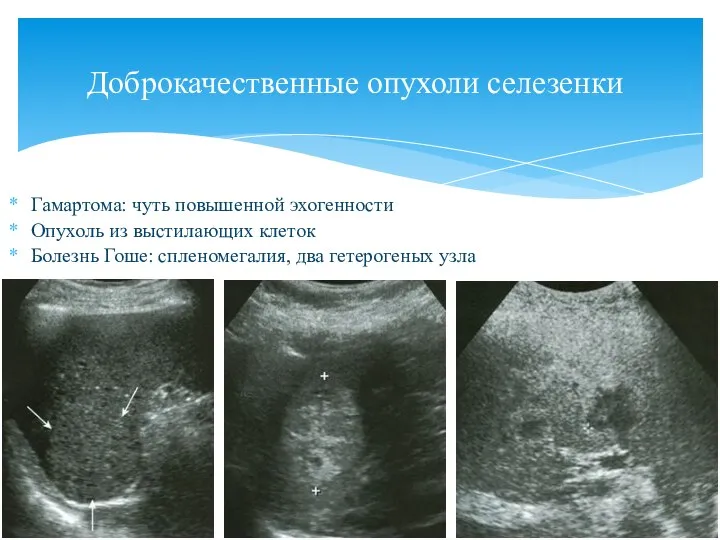
- 117. Гамартома: чуть повышенной эхогенности Опухоль из выстилающих клеток Болезнь Гоше: спленомегалия, два гетерогеных узла Доброкачественные опухоли
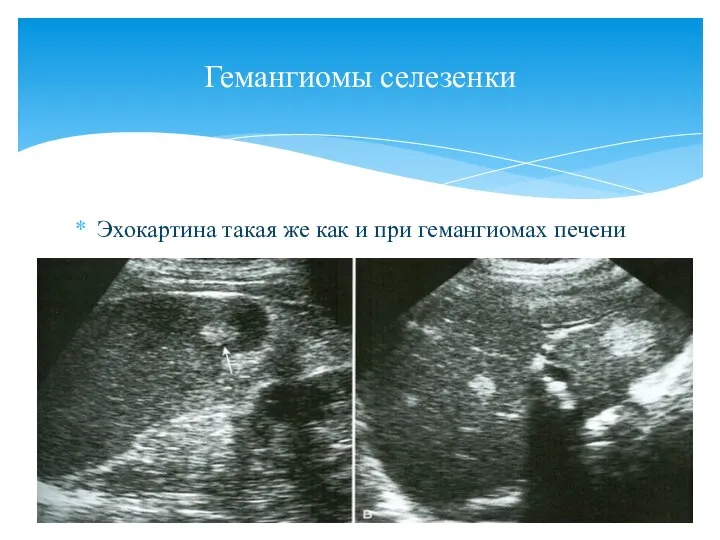
- 118. Эхокартина такая же как и при гемангиомах печени Гемангиомы селезенки
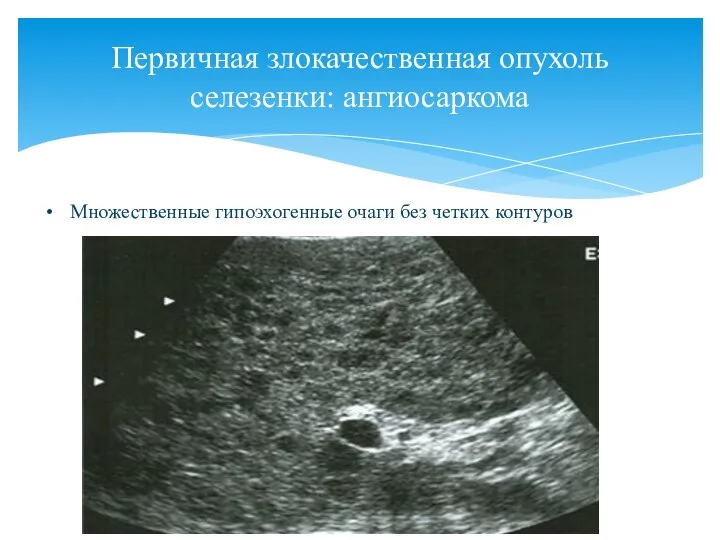
- 119. Множественные гипоэхогенные очаги без четких контуров Первичная злокачественная опухоль селезенки: ангиосаркома
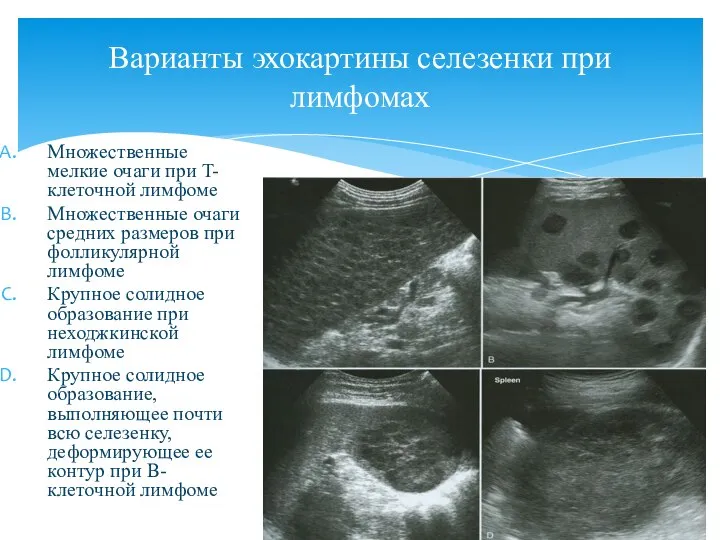
- 120. Множественные мелкие очаги при T-клеточной лимфоме Множественные очаги средних размеров при фолликулярной лимфоме Крупное солидное образование
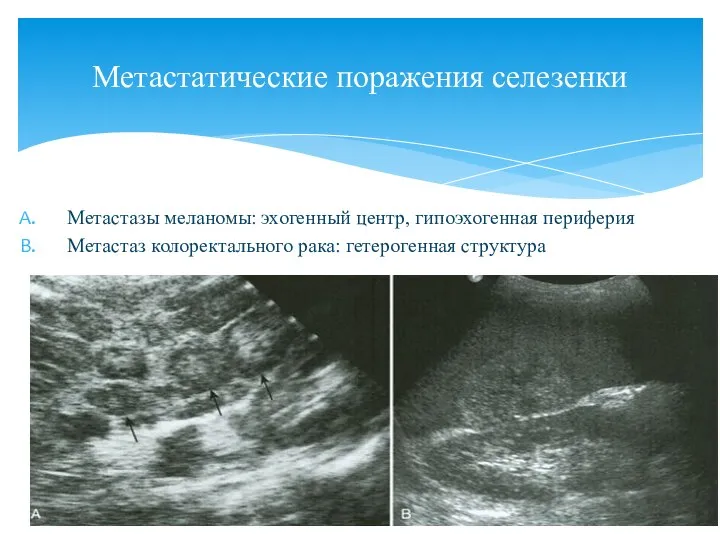
- 121. Метастазы меланомы: эхогенный центр, гипоэхогенная периферия Метастаз колоректального рака: гетерогенная структура Метастатические поражения селезенки
- 122. Врожденные аномалии селезенки
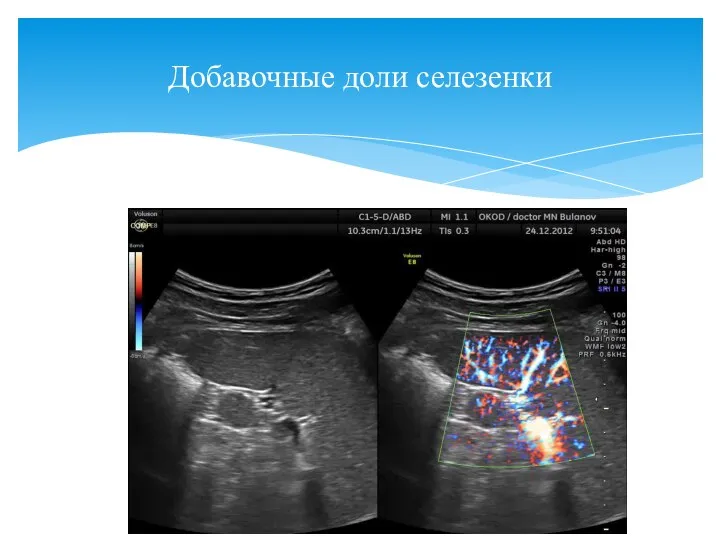
- 123. Добавочные доли селезенки
- 124. Ультразвуковое исследование брюшной полости
- 125. Париетальная брюшина Висцеральная брюшина Карман Моррисона Боковые каналы Поддиафрагмальные области Дугласово пространство Большой сальник Сальниковая сумка
- 126. Между висцеральным и париетальным листком брюшины имеется 50-80 мл серозной жидкости для скольжения внутренних органов. Эта
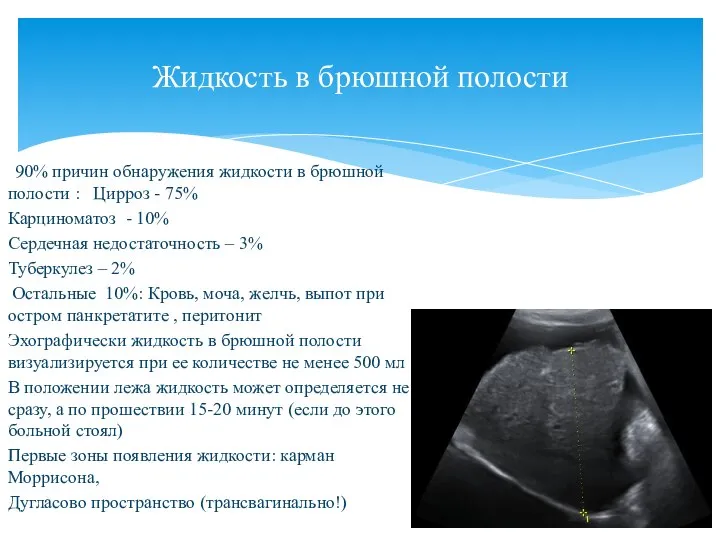
- 127. 90% причин обнаружения жидкости в брюшной полости : Цирроз - 75% Карциноматоз - 10% Сердечная недостаточность
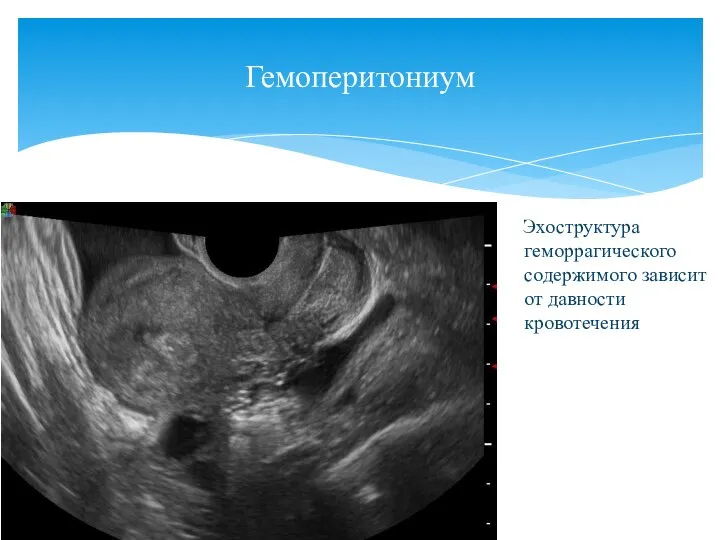
- 128. Гемоперитониум
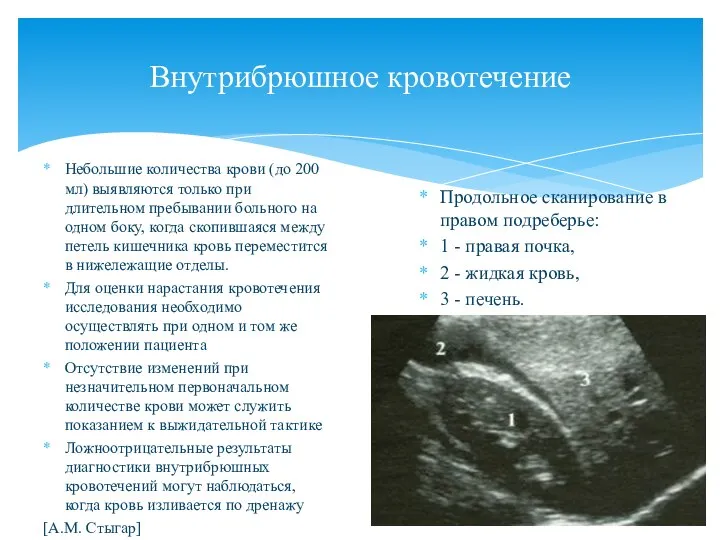
- 129. Внутрибрюшное кровотечение Небольшие количества крови (до 200 мл) выявляются только при длительном пребывании больного на одном
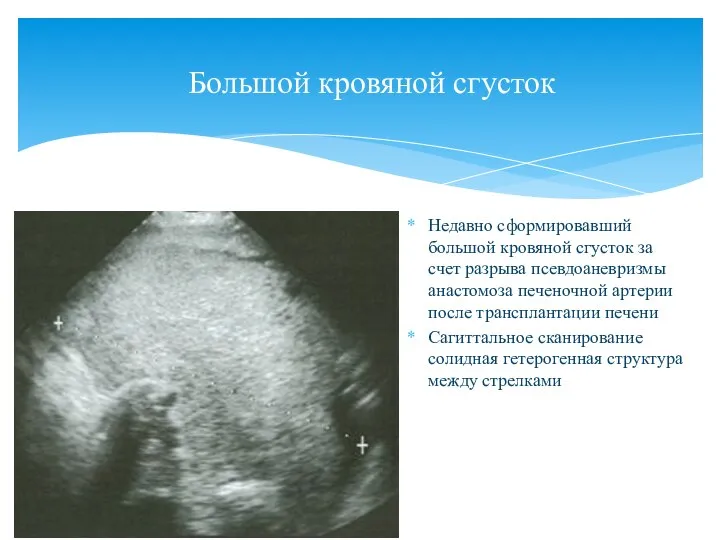
- 130. Большой кровяной сгусток Недавно сформировавший большой кровяной сгусток за счет разрыва псевдоаневризмы анастомоза печеночной артерии после
- 131. Гемоперитониум Эхоструктура геморрагического содержимого зависит от давности кровотечения
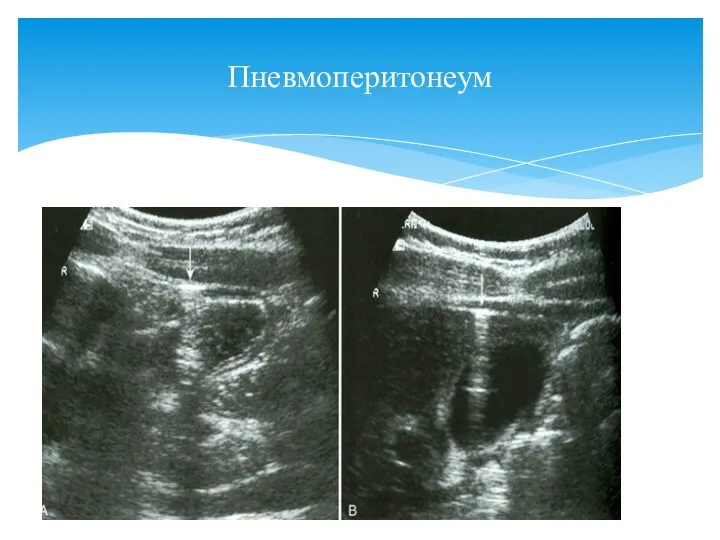
- 132. Пневмоперитонеум
- 133. Воспалительные процессы
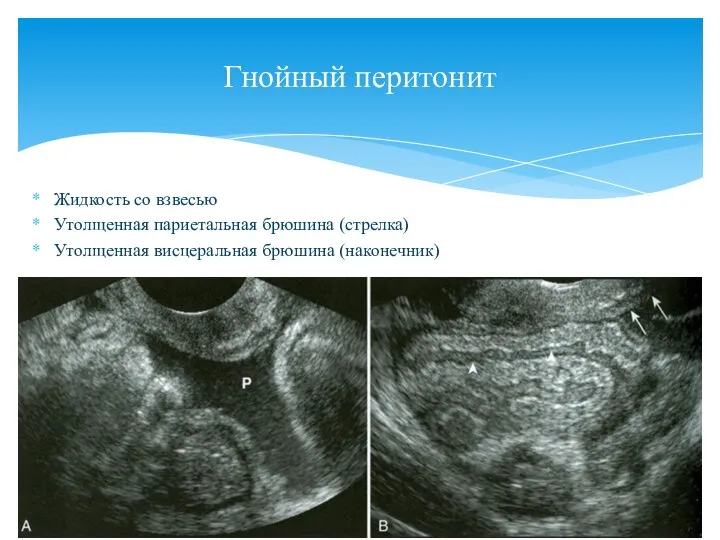
- 134. Жидкость со взвесью Утолщенная париетальная брюшина (стрелка) Утолщенная висцеральная брюшина (наконечник) Гнойный перитонит
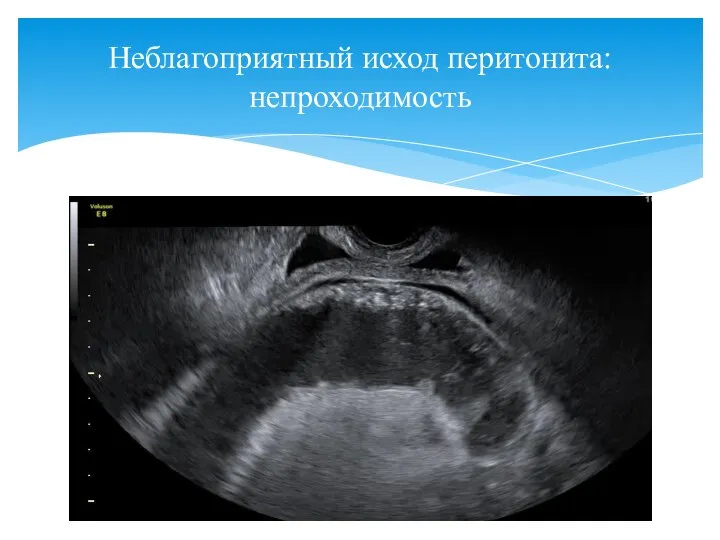
- 135. Неблагоприятный исход перитонита: непроходимость
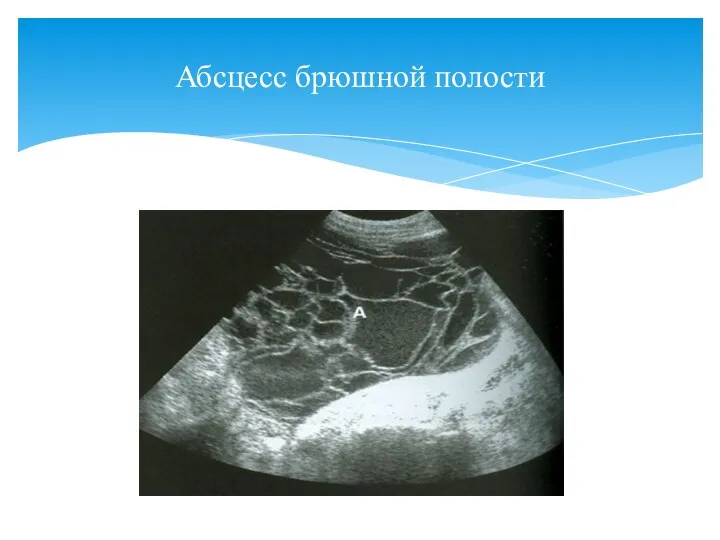
- 136. Абсцесс брюшной полости
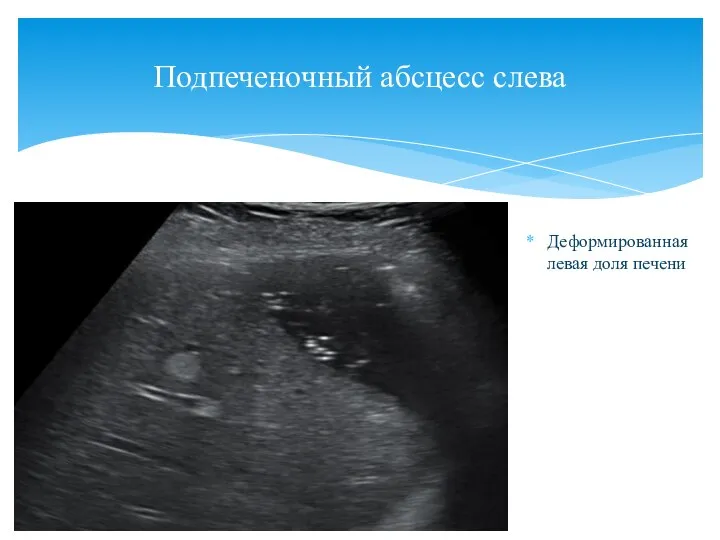
- 137. Деформированная левая доля печени Подпеченочный абсцесс слева
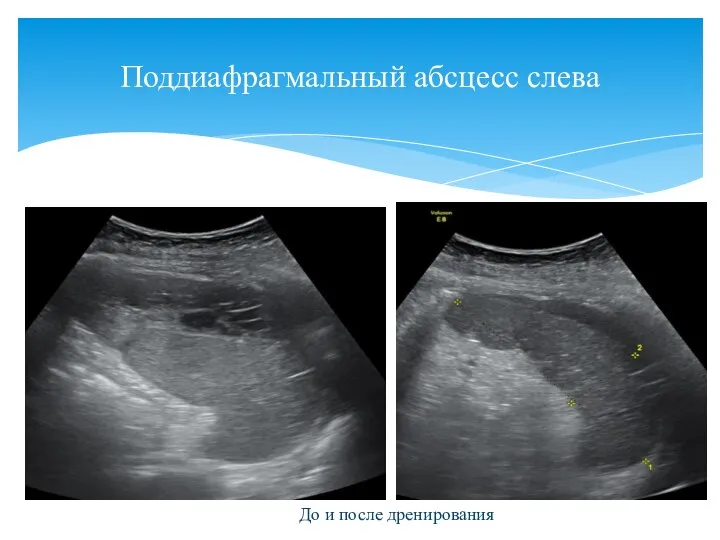
- 138. Поддиафрагмальный абсцесс слева До и после дренирования
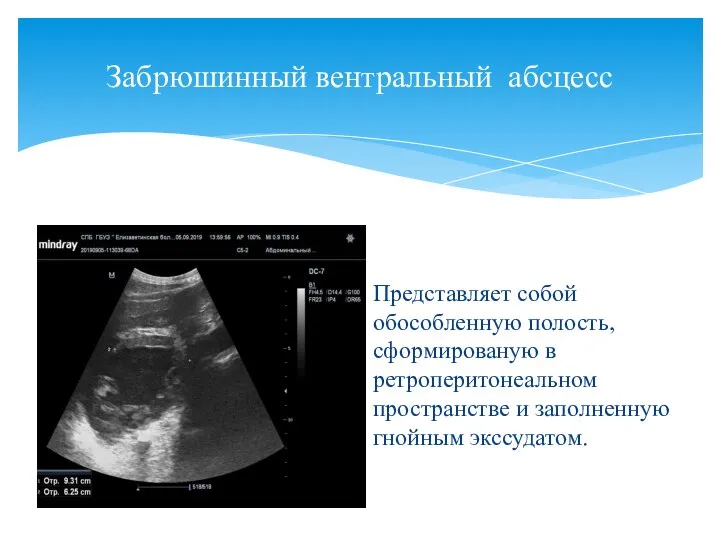
- 139. Забрюшинный вентральный абсцесс Представляет собой обособленную полость, сформированую в ретроперитонеальном пространстве и заполненную гнойным экссудатом.
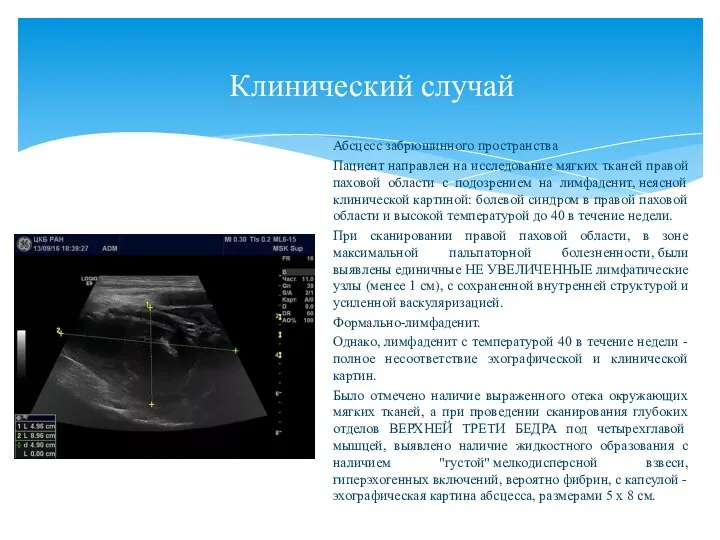
- 140. Клинический случай Абсцесс забрюшинного пространства Пациент направлен на исследование мягких тканей правой паховой области с подозрением
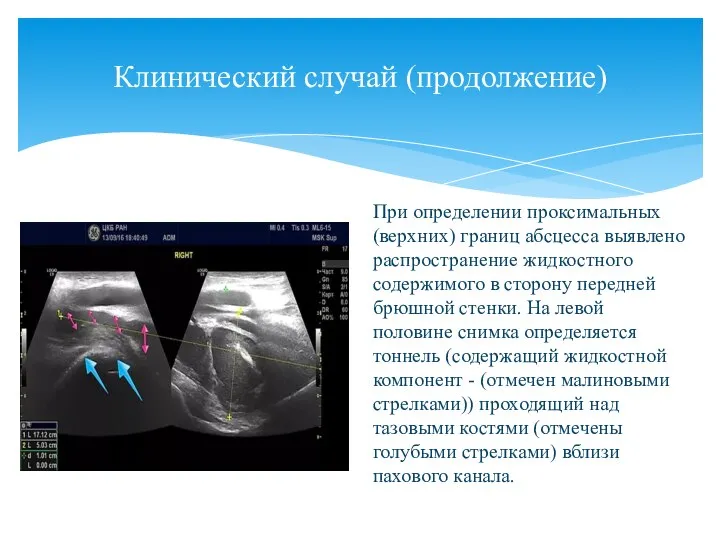
- 141. Клинический случай (продолжение) При определении проксимальных(верхних) границ абсцесса выявлено распространение жидкостного содержимого в сторону передней брюшной
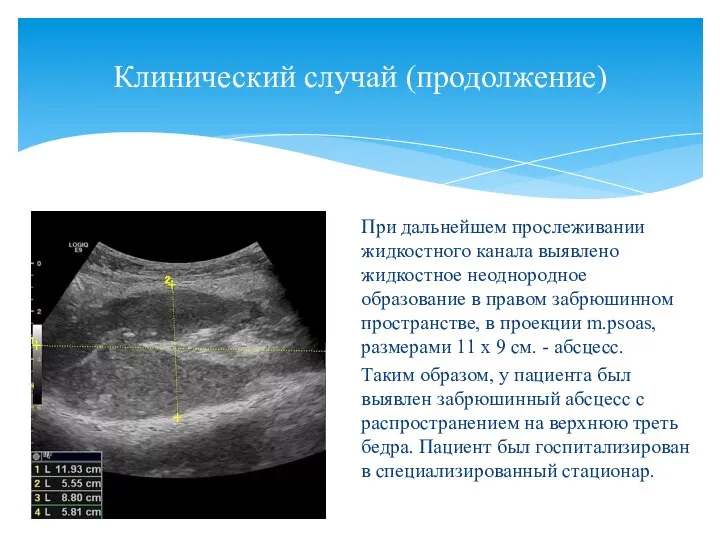
- 142. Клинический случай (продолжение) При дальнейшем прослеживании жидкостного канала выявлено жидкостное неоднородное образование в правом забрюшинном пространстве,
- 143. Забрюшинный абсцесс (продолжение) Схематично это выглядело так (композитное изображение линейного и конвексного датчиков)
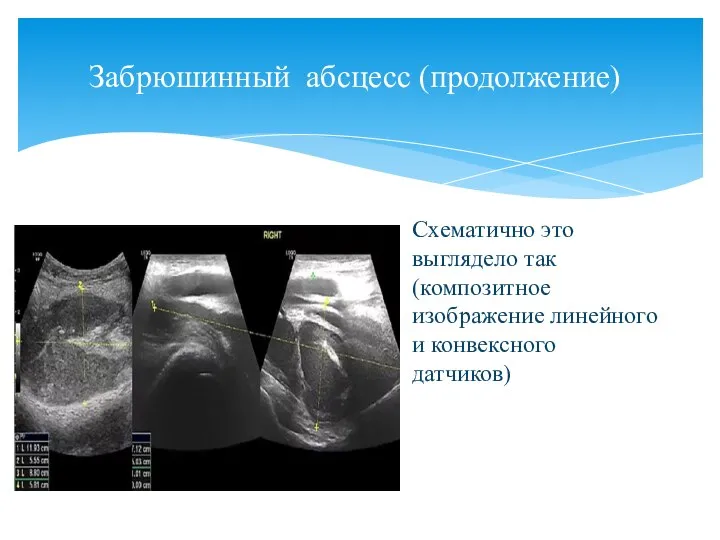
- 144. Не стесняйтесь отправлять пациентов на исследование мягких тканей, даже если диагноз "лежит на поверхности". В данной
- 145. Карциноматоз
- 146. Метастазы париетальной брюшины Метастазы по париетальной брюшине при раке легкого Печень свободно скользит при дыхании Метастазы
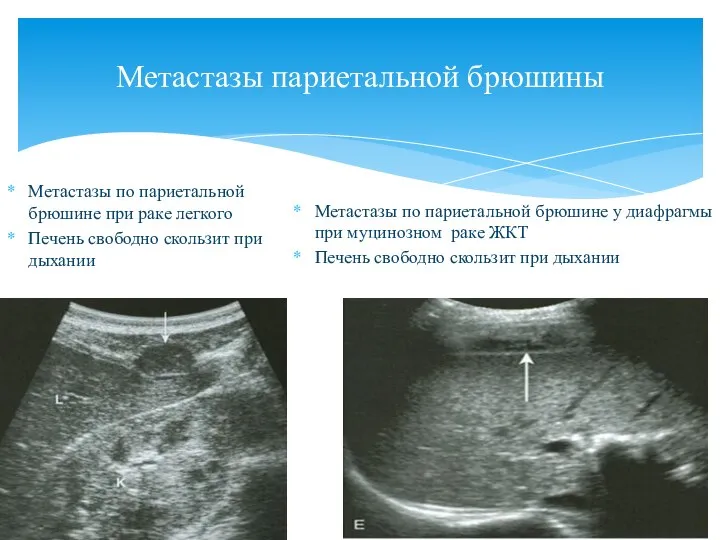
- 147. Метастазы висцеральной брюшины Метастазы по висцеральной брюшине при аденокарциноме толстой кишки. При дыхании метастаз смещается вместе
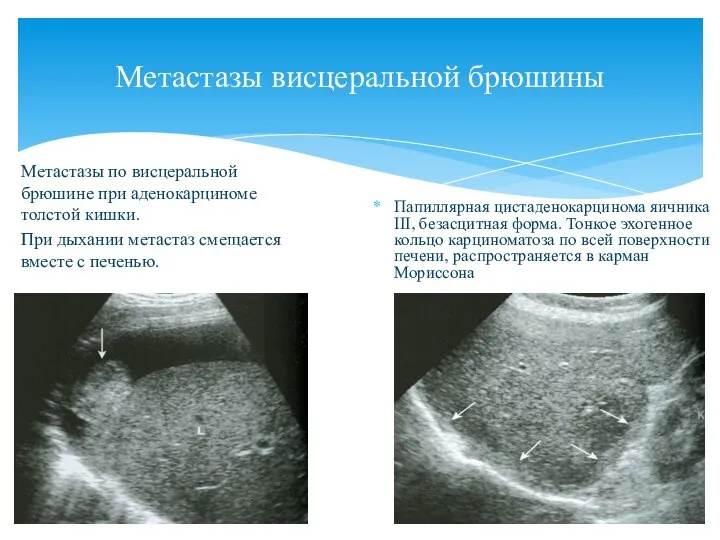
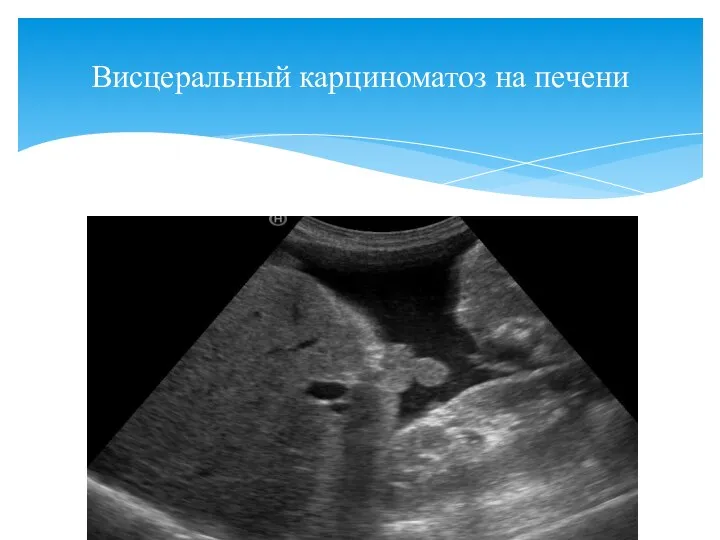
- 148. Висцеральный карциноматоз на печени
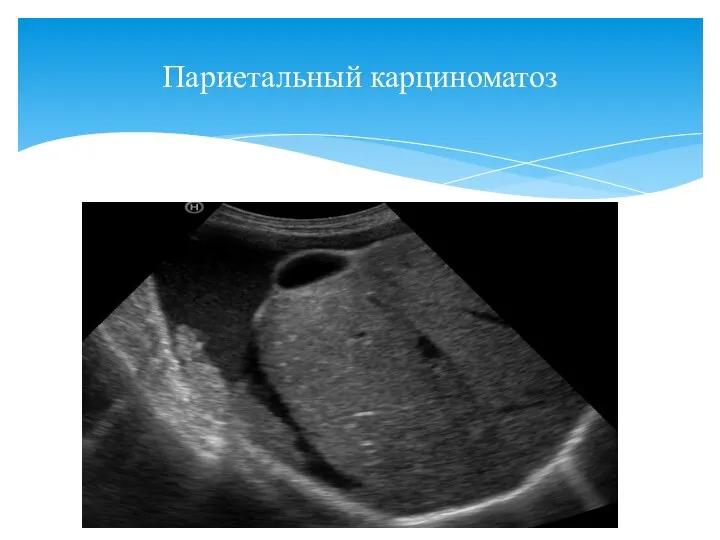
- 149. Париетальный карциноматоз
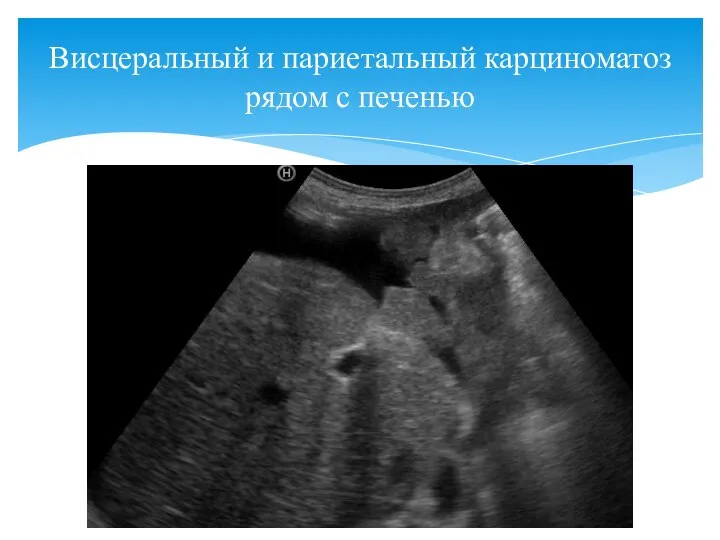
- 150. Висцеральный и париетальный карциноматоз рядом с печенью
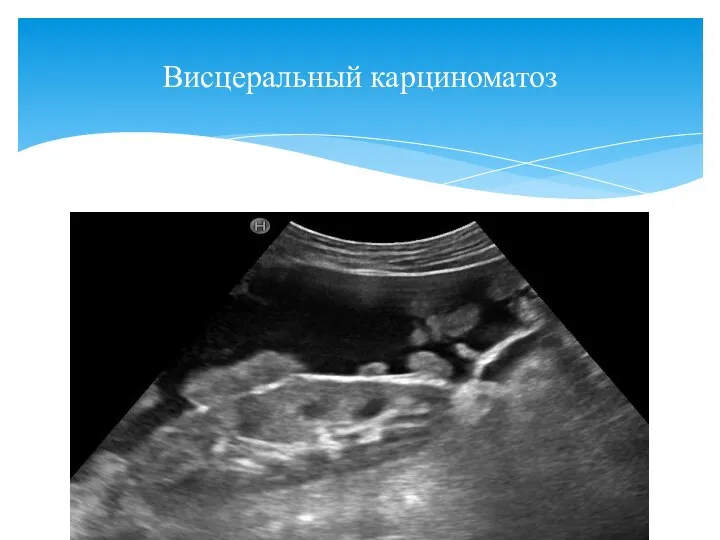
- 151. Висцеральный карциноматоз
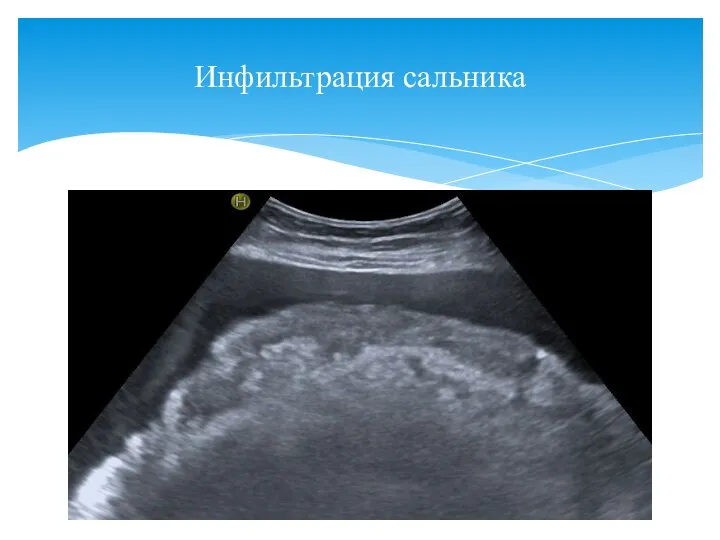
- 152. Инфильтрация сальника
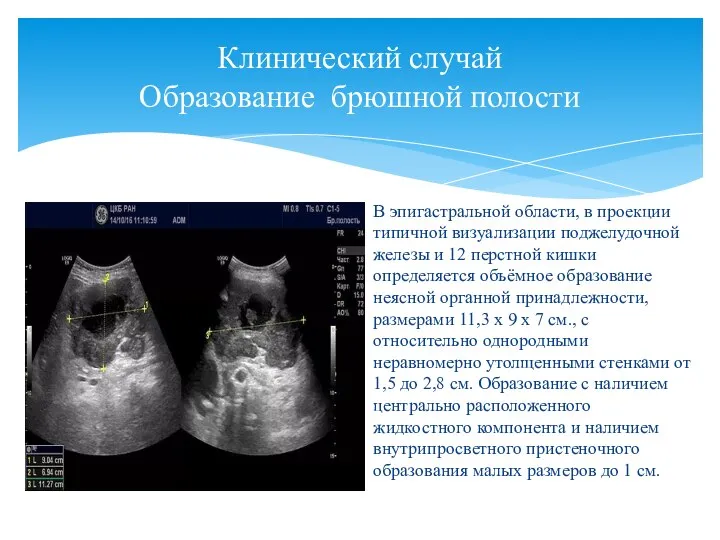
- 153. Клинический случай Образование брюшной полости В эпигастральной области, в проекции типичной визуализации поджелудочной железы и 12
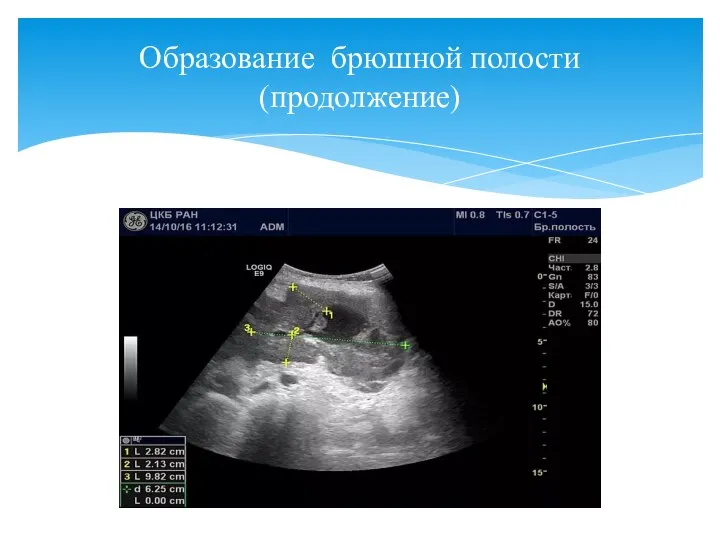
- 154. Образование брюшной полости (продолжение)
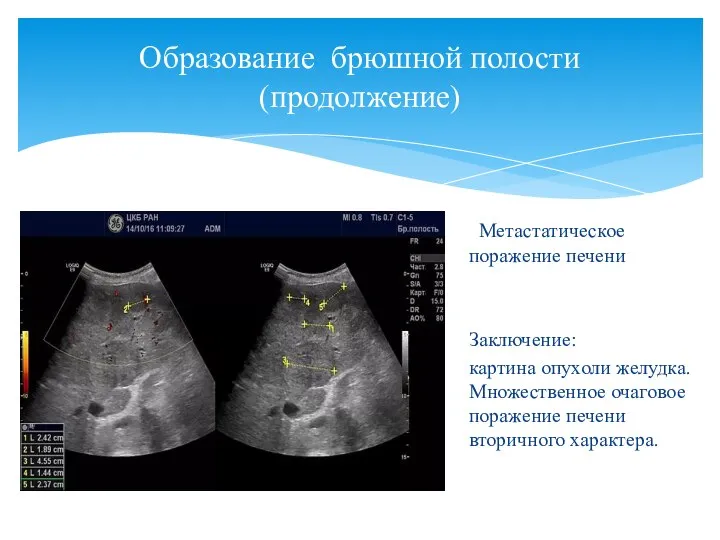
- 155. Образование брюшной полости (продолжение) Метастатическое поражение печени Заключение: картина опухоли желудка. Множественное очаговое поражение печени вторичного
- 156. Методика обследования Исследования проводится без предварительной подготовки. В положении на спине и левом боку осуществляют продольные,
- 157. Неизменный червеобразный отросток выявить трудно. При катаральной форме острого аппендицита изображение червеобразного отростка также выявляется редко
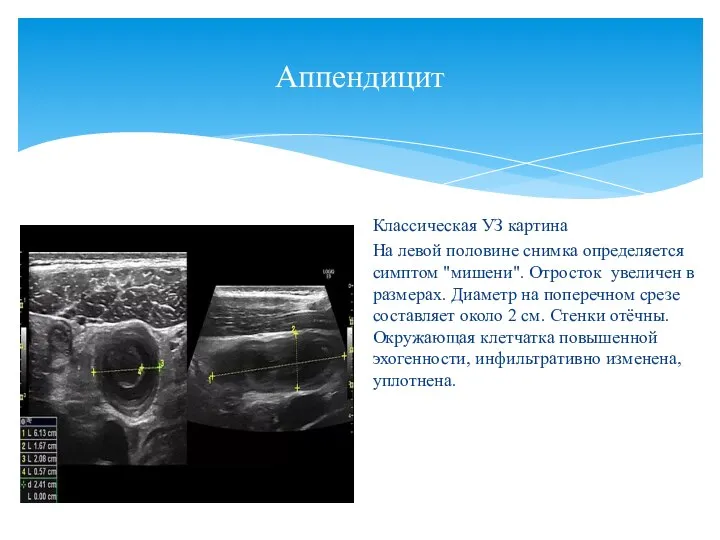
- 158. Аппендицит Классическая УЗ картина На левой половине снимка определяется симптом "мишени". Отросток увеличен в размерах. Диаметр
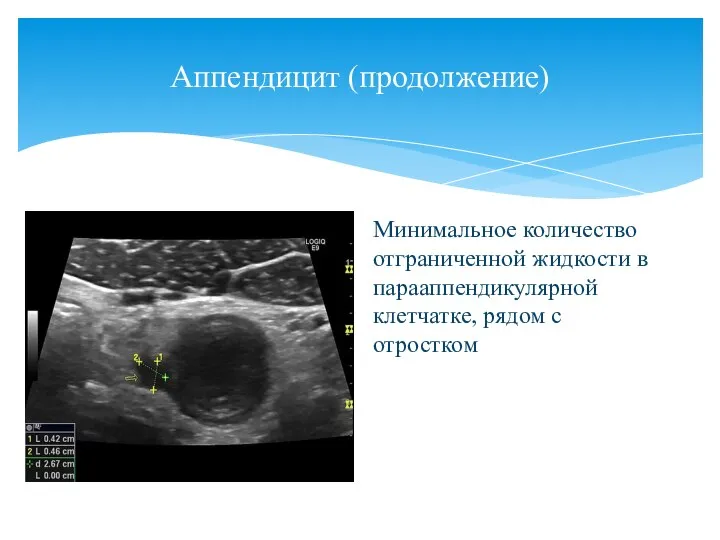
- 159. Аппендицит (продолжение) Минимальное количество отграниченной жидкости в парааппендикулярной клетчатке, рядом с отростком
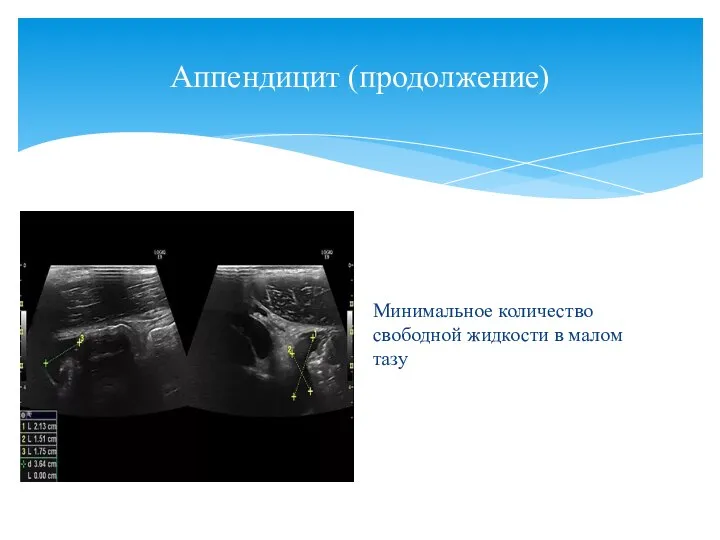
- 160. Аппендицит (продолжение) Минимальное количество свободной жидкости в малом тазу
- 161. Вокруг отростка появляется жидкость в виде эхогенного ободка; Затем выявляется конгломерат, состоящий из самого отростка и
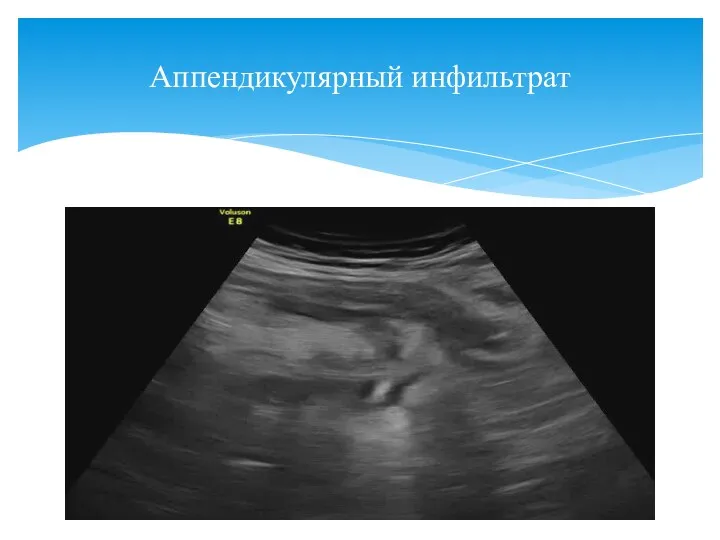
- 162. Аппендикулярный инфильтрат
- 164. Скачать презентацию













































 Предмет, задачи и методы патологии. Понятие о болезни
Предмет, задачи и методы патологии. Понятие о болезни Кокки, возбудители гнойно-воспалительных заболеваний
Кокки, возбудители гнойно-воспалительных заболеваний Болезнь Паркинсона - хроническое неврологическое заболевание
Болезнь Паркинсона - хроническое неврологическое заболевание Холекинетики
Холекинетики Поражение периферической нервной системы у лиц пожилого возраста
Поражение периферической нервной системы у лиц пожилого возраста Инфаркт миокарда
Инфаркт миокарда Lektsia_1_Vvedenie
Lektsia_1_Vvedenie Неотложные состояния в неврологии
Неотложные состояния в неврологии Эмбриоселекция человека по полу
Эмбриоселекция человека по полу Ассортимент и потребительские предпочтения лекарственных препаратов на основе амброксола
Ассортимент и потребительские предпочтения лекарственных препаратов на основе амброксола Сестринский уход при гемолитической болезни новорожденного (ГБН)
Сестринский уход при гемолитической болезни новорожденного (ГБН) Пролапс митрального клапана и дизъюнкция. Оценка рисков ВСС
Пролапс митрального клапана и дизъюнкция. Оценка рисков ВСС Технология обработки пищевых продуктов
Технология обработки пищевых продуктов Влияние никотина, алкоголя и наркотических веществ на развитие зародыша человека
Влияние никотина, алкоголя и наркотических веществ на развитие зародыша человека Болезни органов дыхания
Болезни органов дыхания Органы кроветворения и иммунной защиты (Лекция 12)
Органы кроветворения и иммунной защиты (Лекция 12) Введение в иммунологию
Введение в иммунологию Изделия с точечным нанесением турмалина
Изделия с точечным нанесением турмалина Кровеносная система. Кровь (7 класс)
Кровеносная система. Кровь (7 класс) Обучение гигиене полости рта взрослого населения
Обучение гигиене полости рта взрослого населения Фебрильді синдроммен болатын жұқпалы ауруларды диагностикалау алгоритмі. Безгек, бруцеллез. Ку риккетсиозы
Фебрильді синдроммен болатын жұқпалы ауруларды диагностикалау алгоритмі. Безгек, бруцеллез. Ку риккетсиозы Болезни сердца
Болезни сердца Внебольничная пневмония в условиях терапевтического участка
Внебольничная пневмония в условиях терапевтического участка Руководства европейского общество кардиологов по ведению острого инфаркта миокарда у пациентов с подъёмами сегмента
Руководства европейского общество кардиологов по ведению острого инфаркта миокарда у пациентов с подъёмами сегмента Турнир медиков 2015. Гистофизиология вкуса
Турнир медиков 2015. Гистофизиология вкуса Дифтерия
Дифтерия Анатомо-физиологические особенности при заболевании органов сердечно-сосудистой системы
Анатомо-физиологические особенности при заболевании органов сердечно-сосудистой системы Морфология, физиология
Морфология, физиология