Содержание
- 2. Показания к проведению ультразвукового исследования печени Подозрение на: аномалии развития острое и хроническое воспаление диффузные заболевания
- 3. Исключение в течении 1-2 дней овощей, фруктов, растительных соков, черного хлеба и молочных продуктов, взывающих вздутие
- 4. Проводить исследование печени целесообразно в положении пациента лежа на спине, либо на левом боку в различных
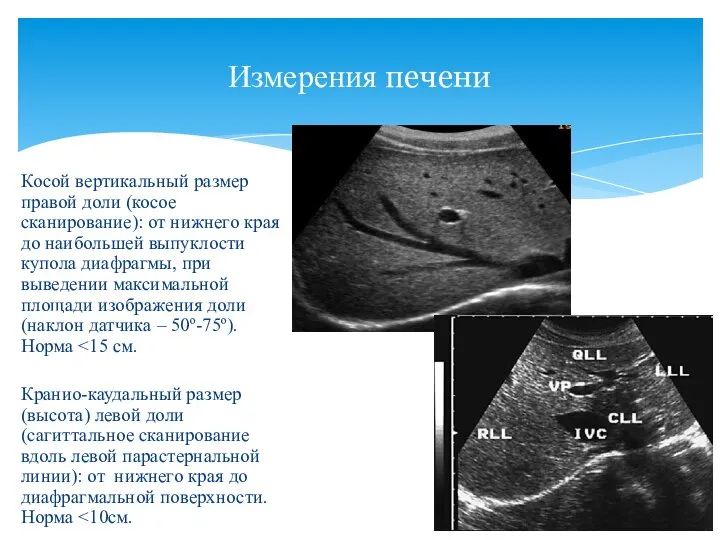
- 5. Косой вертикальный размер правой доли (косое сканирование): от нижнего края до наибольшей выпуклости купола диафрагмы, при
- 6. Толщина правой доли (сагиттальное сканирование по среднеключичной линии): от передней поверхности до места перехода диафрагмальной поверхности
- 7. Опущение неувеличенной печени возможно при астматическом бронхите, бронхиальной астме, массивном плеврите. Высокое расположение печени может быть
- 8. В печени различают острый передний край, немного выпуклую заднюю часть, верхнюю выпуклую поверхность, которая по форме
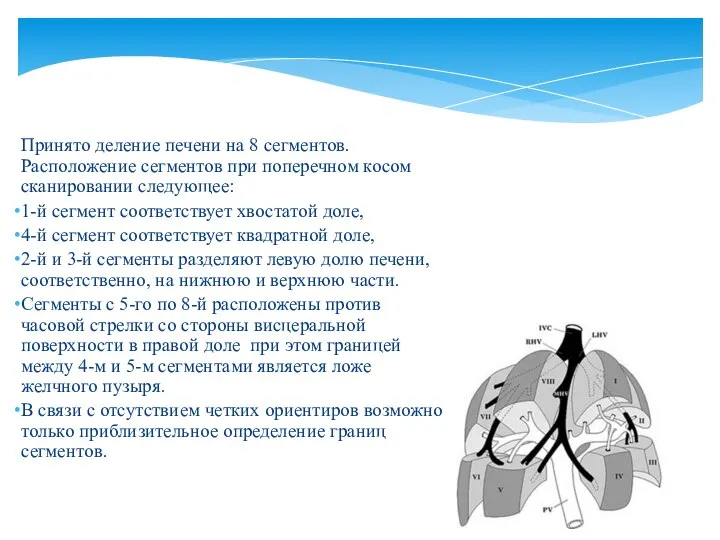
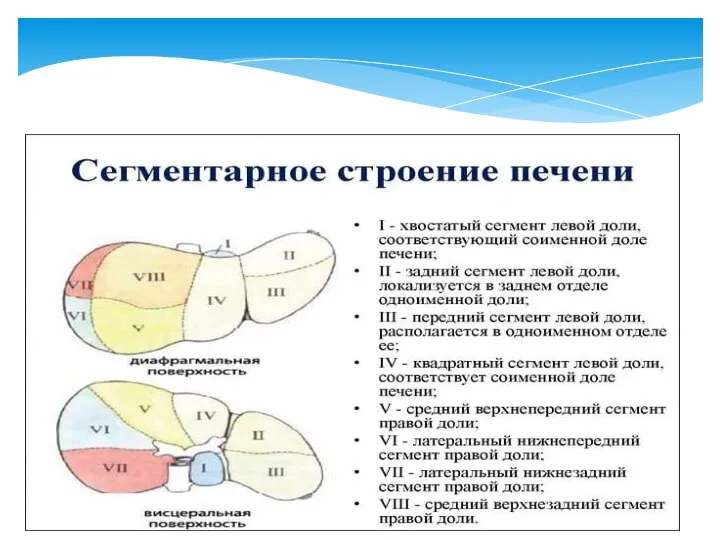
- 9. Принято деление печени на 8 сегментов. Расположение сегментов при поперечном косом сканировании следующее: 1-й сегмент соответствует
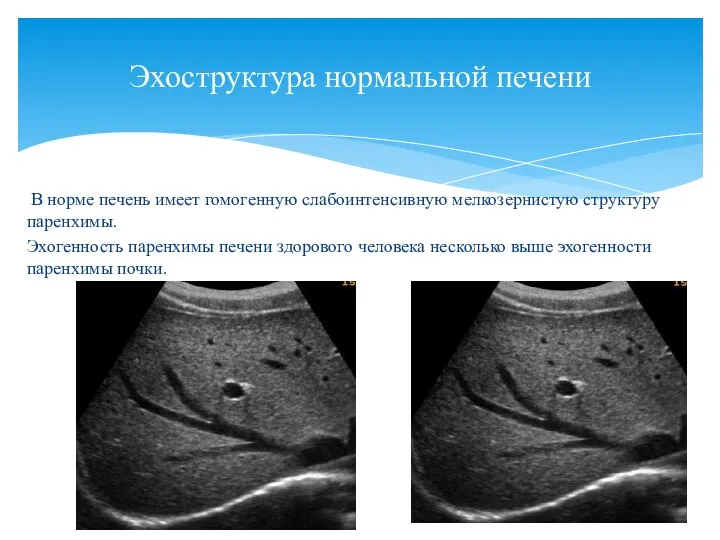
- 11. В норме печень имеет гомогенную слабоинтенсивную мелкозернистую структуру паренхимы. Эхогенность паренхимы печени здорового человека несколько выше
- 12. Сосуды печени
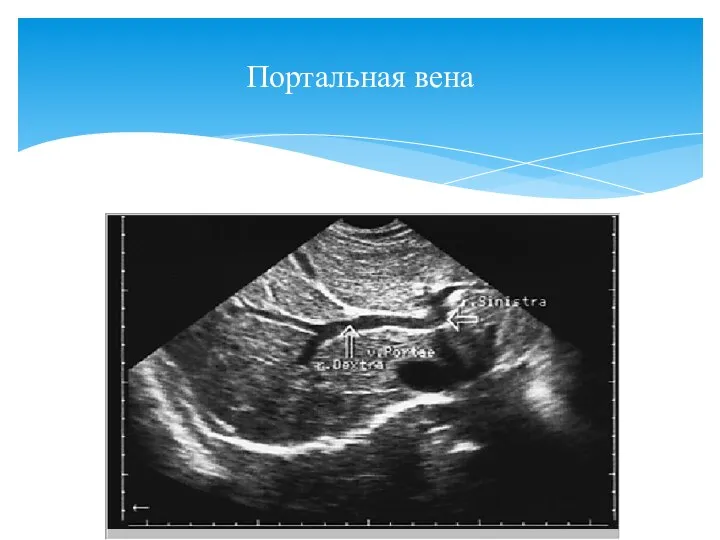
- 13. В норме диаметр портальной вены: 8-14 мм. Диаметр портальной вены не зависит от фазы сердечного цикла,
- 14. Портальная вена делится на правую и левую долевые ветви. Правая ветвь идет горизонтально и видна при
- 15. Портальная вена
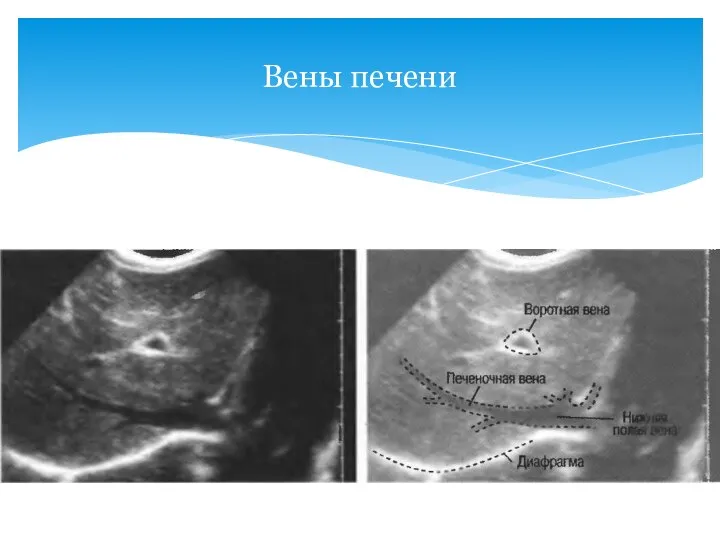
- 16. Вены печени
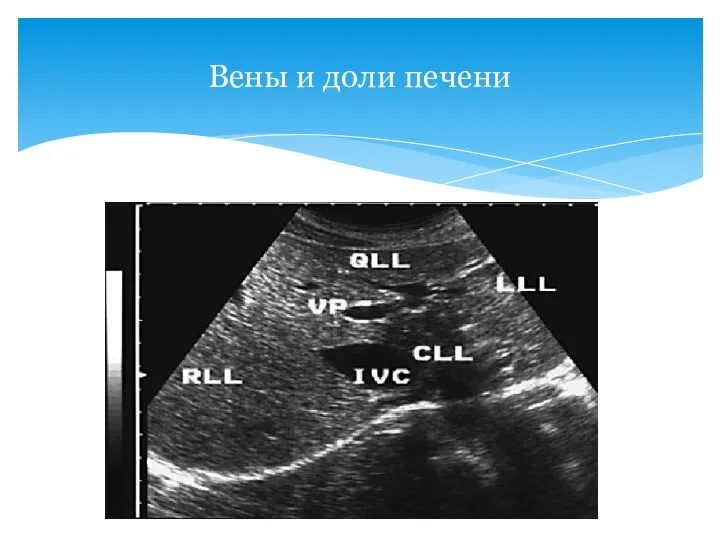
- 17. Вены и доли печени
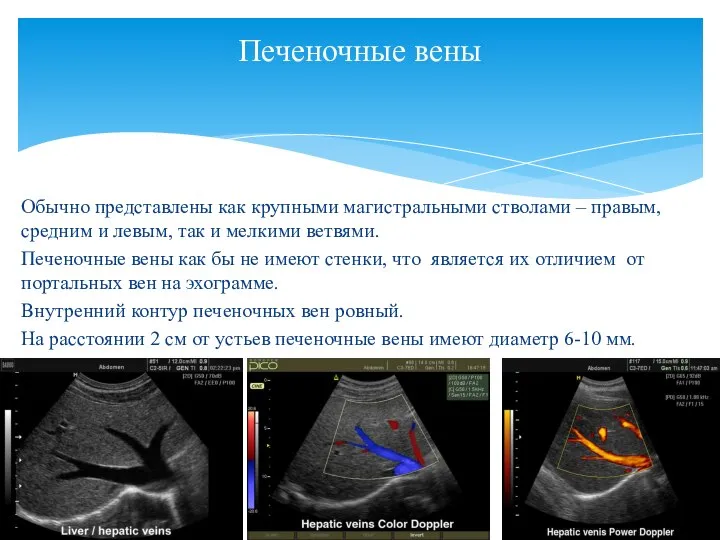
- 18. Обычно представлены как крупными магистральными стволами – правым, средним и левым, так и мелкими ветвями. Печеночные
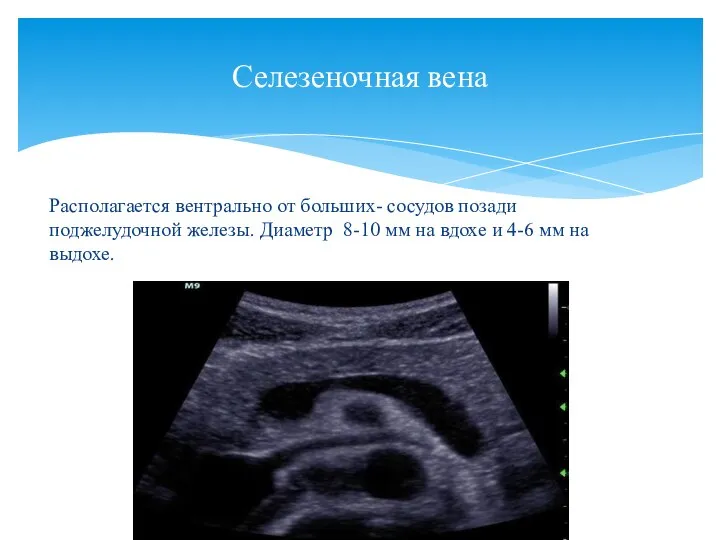
- 19. Располагается вентрально от больших- сосудов позади поджелудочной железы. Диаметр 8-10 мм на вдохе и 4-6 мм
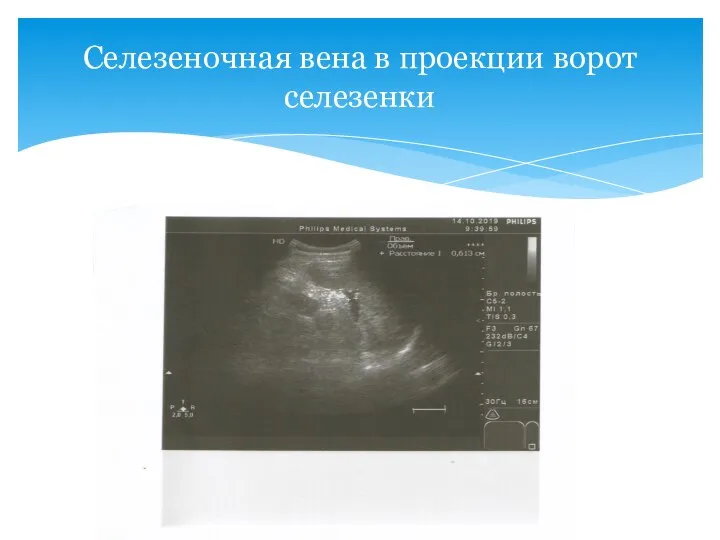
- 20. Селезеночная вена в проекции ворот селезенки
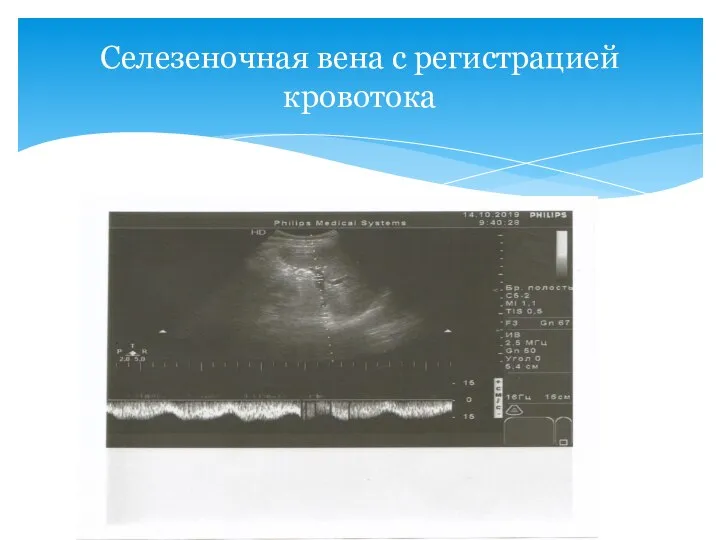
- 21. Селезеночная вена с регистрацией кровотока
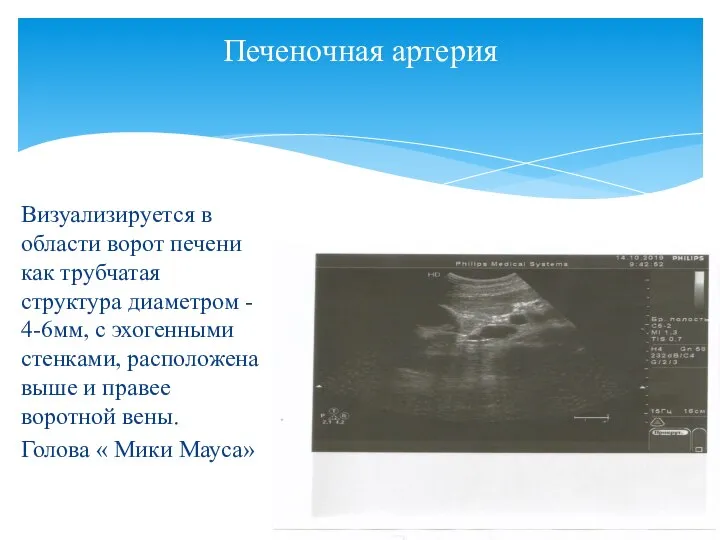
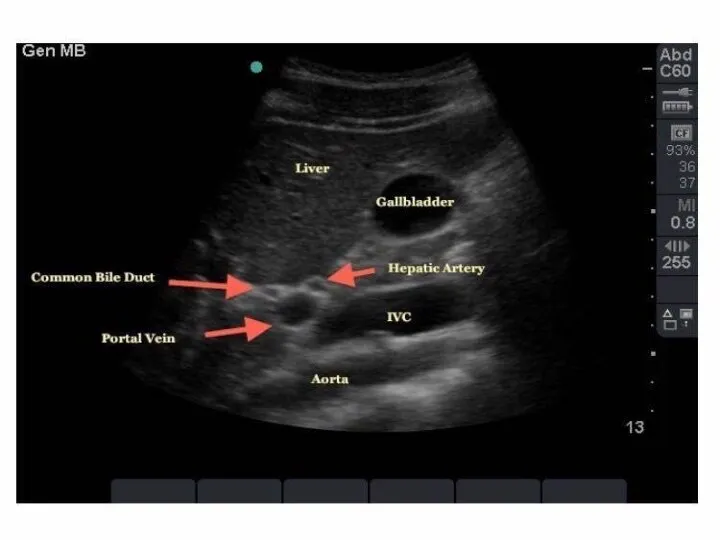
- 22. Визуализируется в области ворот печени как трубчатая структура диаметром - 4-6мм, с эхогенными стенками, расположена выше
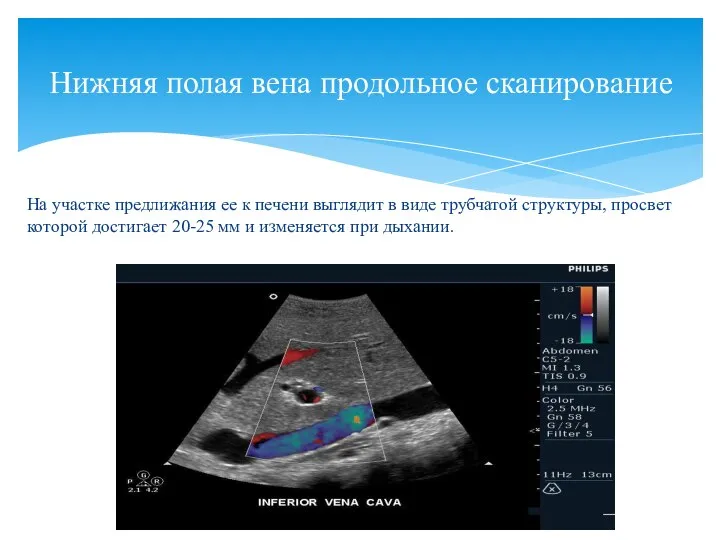
- 25. На участке предлижания ее к печени выглядит в виде трубчатой структуры, просвет которой достигает 20-25 мм
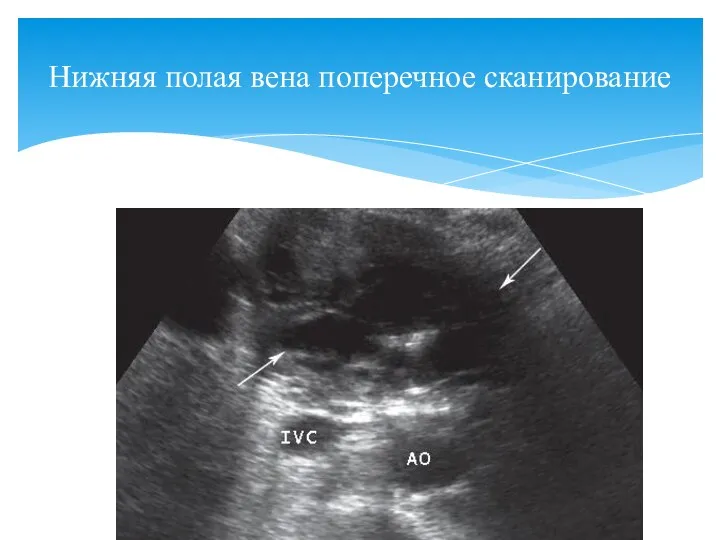
- 26. Нижняя полая вена поперечное сканирование
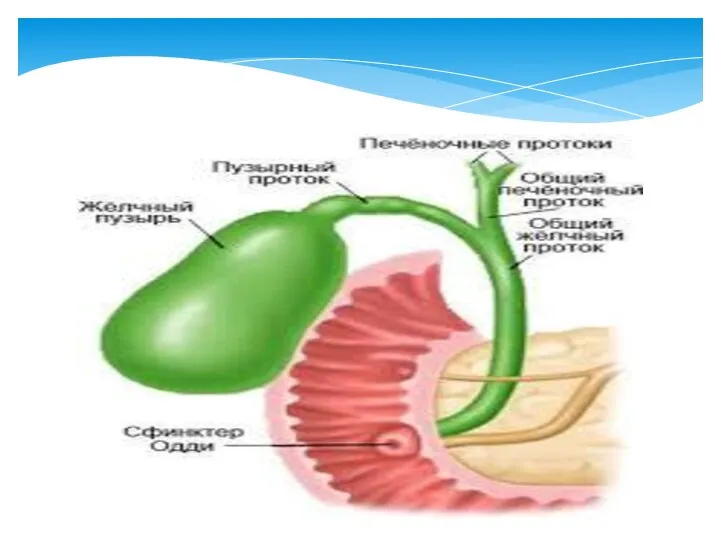
- 27. Ультразвуковая анатомия желчного пузыря
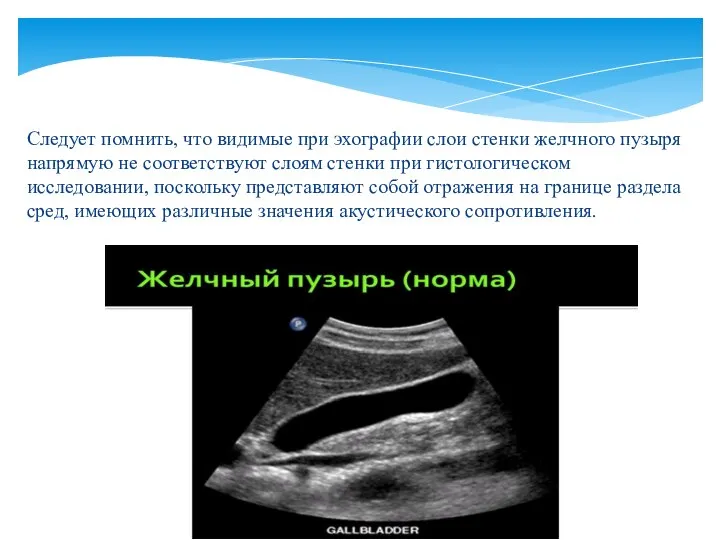
- 28. Следует помнить, что видимые при эхографии слои стенки желчного пузыря напрямую не соответствуют слоям стенки при
- 29. продольное, косое поперечное Плоскости сканирования:
- 30. На спине На левом боку Стоя Положение пациента
- 31. Внутрипеченочные протоки в норме не видны, они расположены над веточками портальных вен. Визуализация внутрипеченочных протоков у
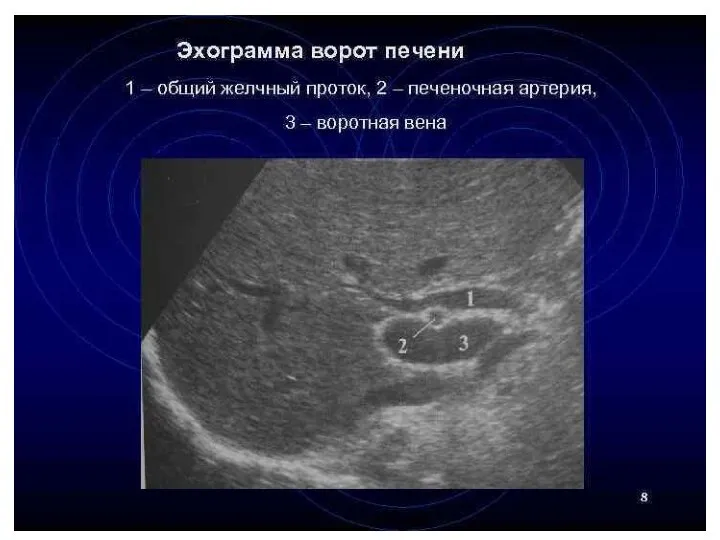
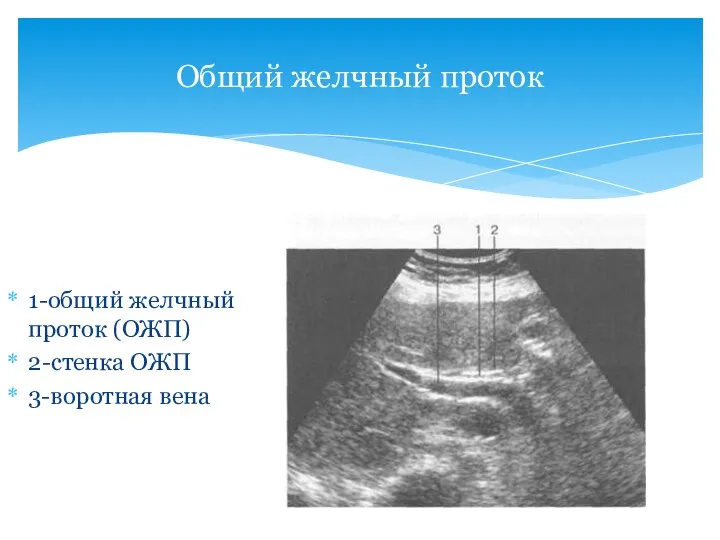
- 33. Общий желчный проток 1-общий желчный проток (ОЖП) 2-стенка ОЖП 3-воротная вена
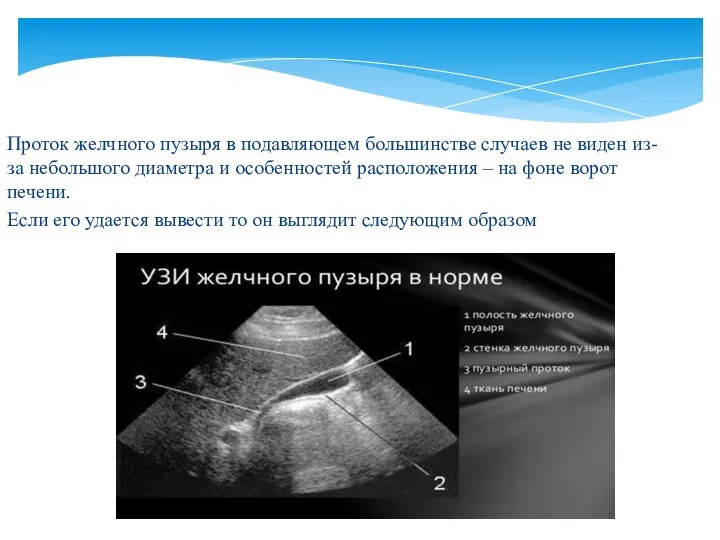
- 34. Проток желчного пузыря в подавляющем большинстве случаев не виден из-за небольшого диаметра и особенностей расположения –
- 35. Ультразвуковая диагностика заболеваний печени
- 36. Стеатоз печени Острый гепатит Хронический гепатит Цирроз печени Портальная гипертензия Аневризма, тромбоз, кавернозная трансформация портальной вены
- 37. Значительная субъективность метода Низкая специфичность Отсутствие изменений ультразвукового изображения на начальных этапах диффузного процесса Возможности метода
- 38. Интоксикация Несбалансированное питание, переедание Алкоголь Очень высока вероятность ложноположительного заключения за счет неспецифичности эхокартины, класса и
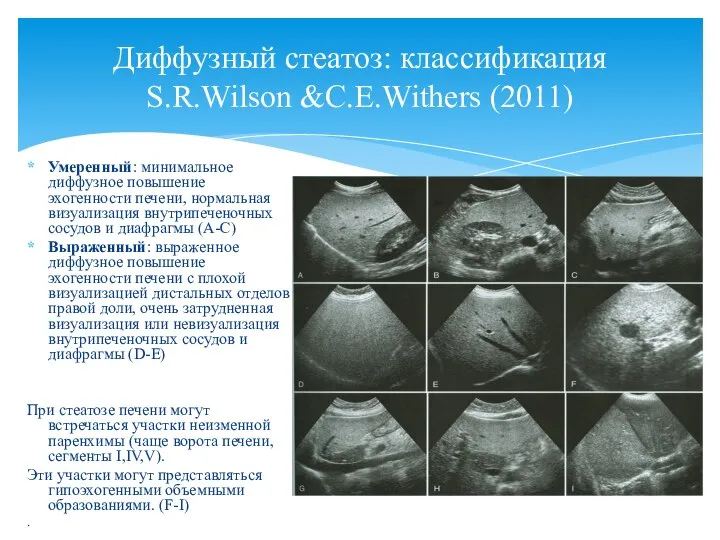
- 39. Умеренный: минимальное диффузное повышение эхогенности печени, нормальная визуализация внутрипеченочных сосудов и диафрагмы (А-С) Выраженный: выраженное диффузное
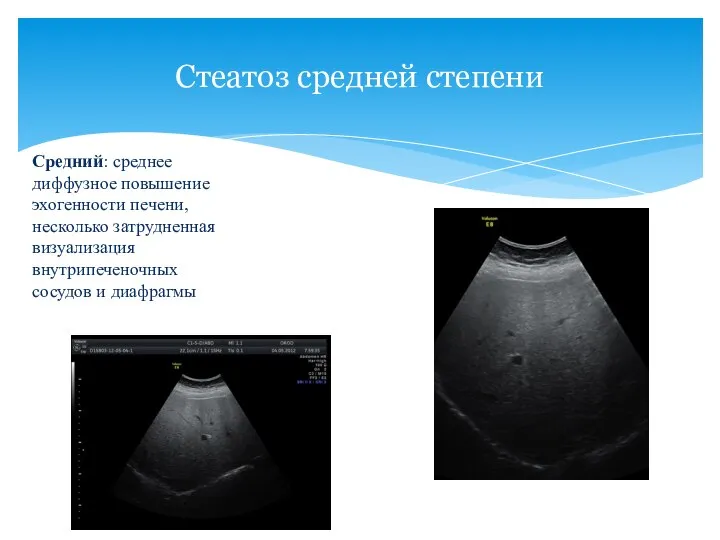
- 40. Стеатоз средней степени Средний: среднее диффузное повышение эхогенности печени, несколько затрудненная визуализация внутрипеченочных сосудов и диафрагмы
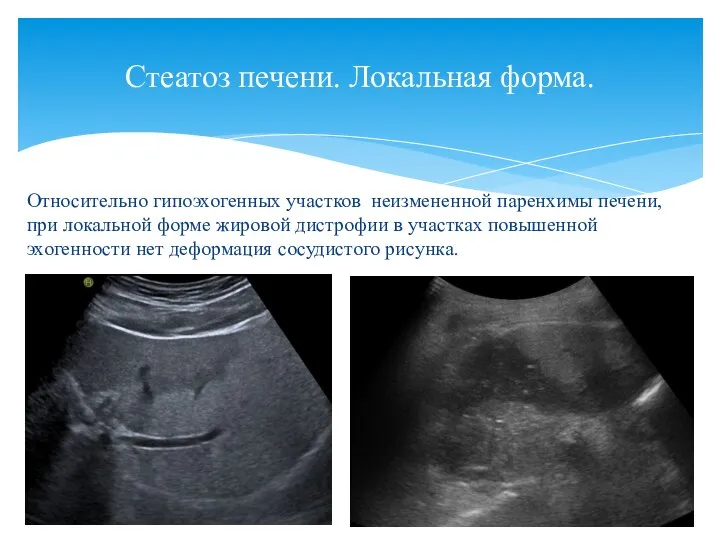
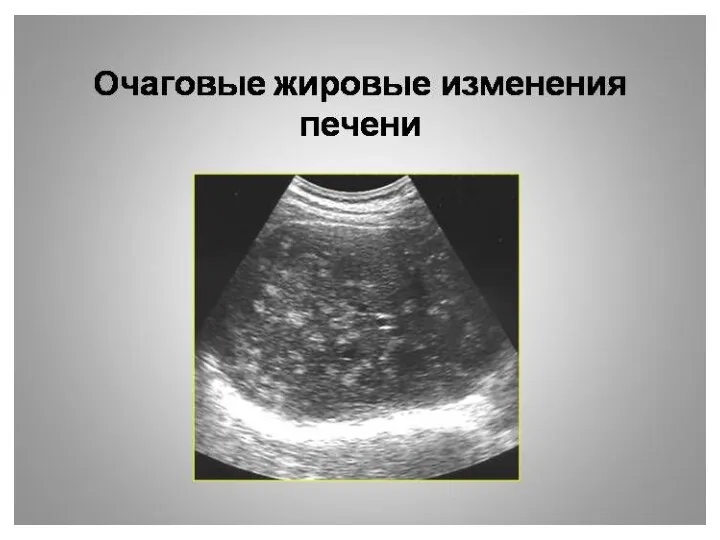
- 41. Относительно гипоэхогенных участков неизмененной паренхимы печени, при локальной форме жировой дистрофии в участках повышенной эхогенности нет
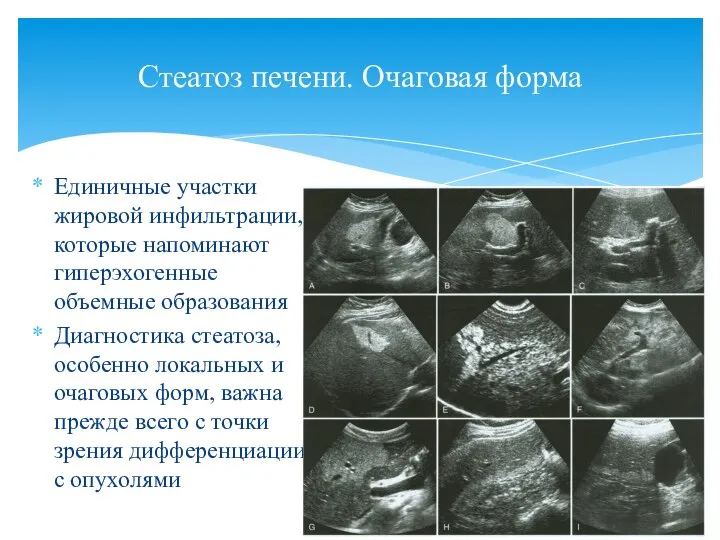
- 42. Единичные участки жировой инфильтрации, которые напоминают гиперэхогенные объемные образования Диагностика стеатоза, особенно локальных и очаговых форм,
- 44. Эхокартина неспецифична, однако ультразвуковое исследование может иметь очень большое значение с точки зрения исключения механической желтухи:
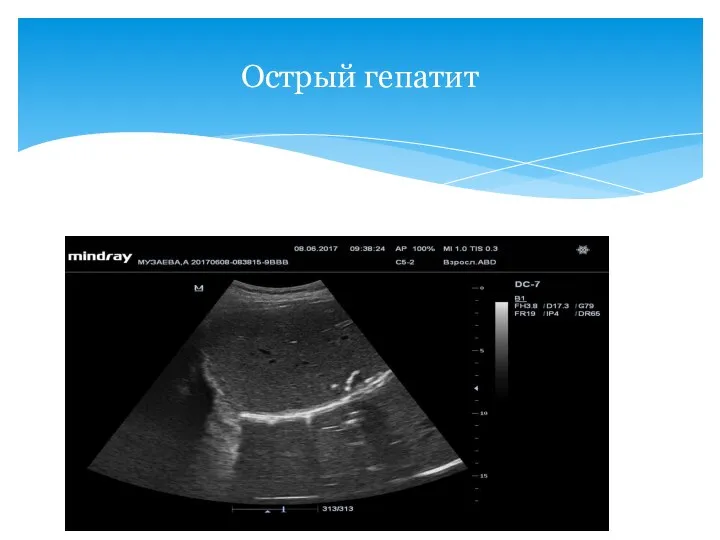
- 45. Острый гепатит
- 46. Эхокартина неспецифична На начальном этапе и при легком течении изменений эхокартины может не изменяться Возможные УЗотклонения:
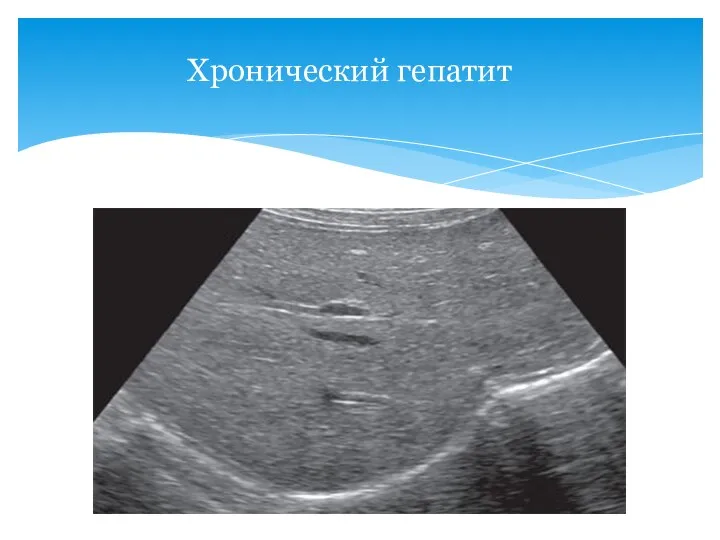
- 47. Хронический гепатит
- 48. Благодарю за внимание
- 49. Размеры печени сначала значительно увеличены – вначале правая доля, затем левая и хвостатая Толщина хвостатой может
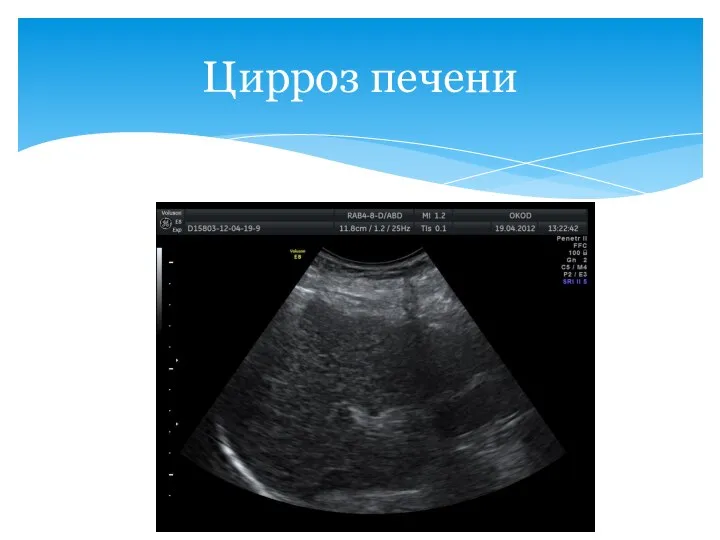
- 50. Мой снимок Цирроз печени
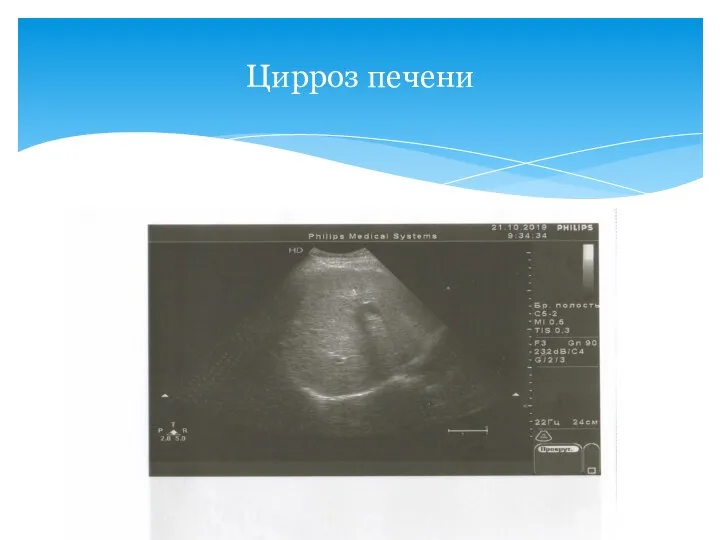
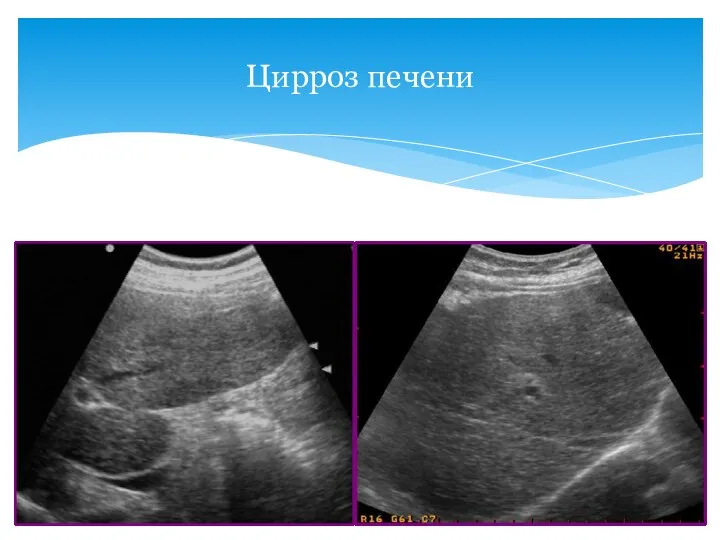
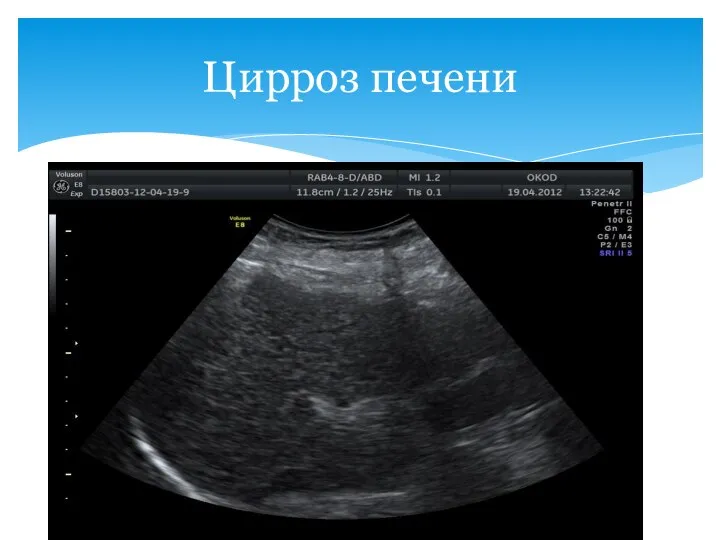
- 51. Цирроз печени
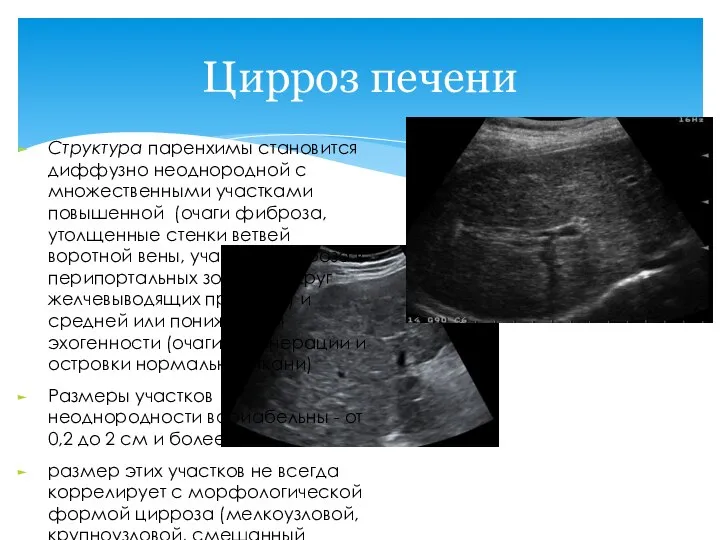
- 52. Цирроз печени Структура паренхимы становится диффузно неоднородной с множественными участками повышенной (очаги фиброза, утолщенные стенки ветвей
- 53. Цирроз печени
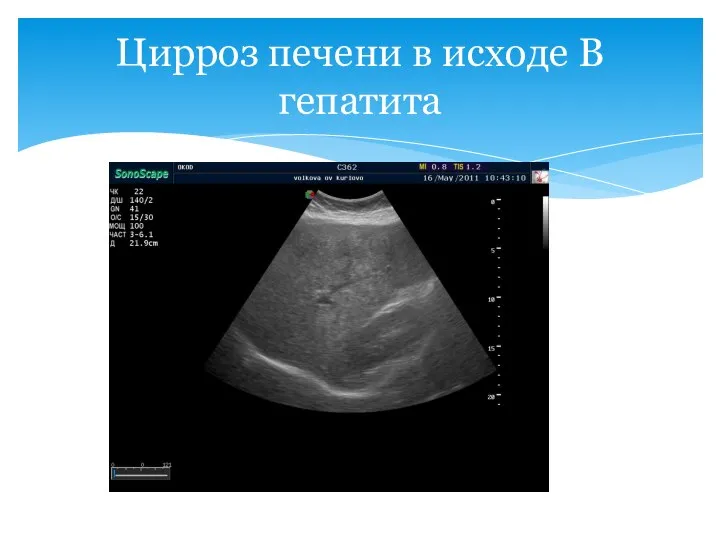
- 54. Цирроз печени в исходе В гепатита
- 55. Цирроз печени
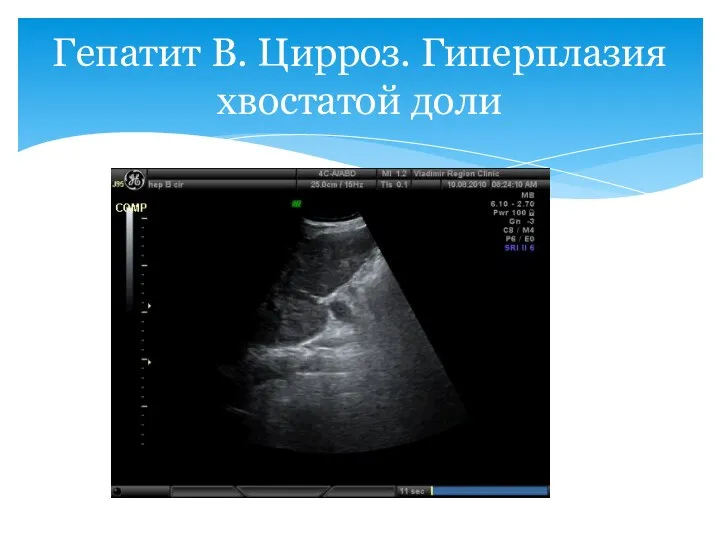
- 56. Гепатит В. Цирроз. Гиперплазия хвостатой доли
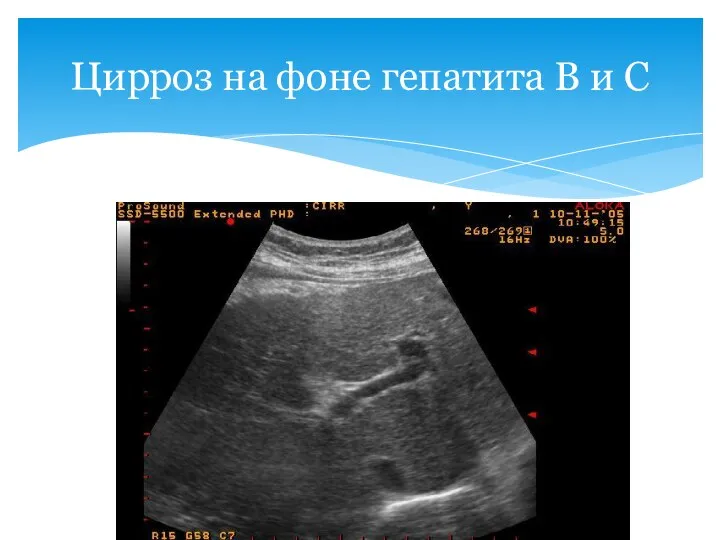
- 57. Цирроз на фоне гепатита В и С
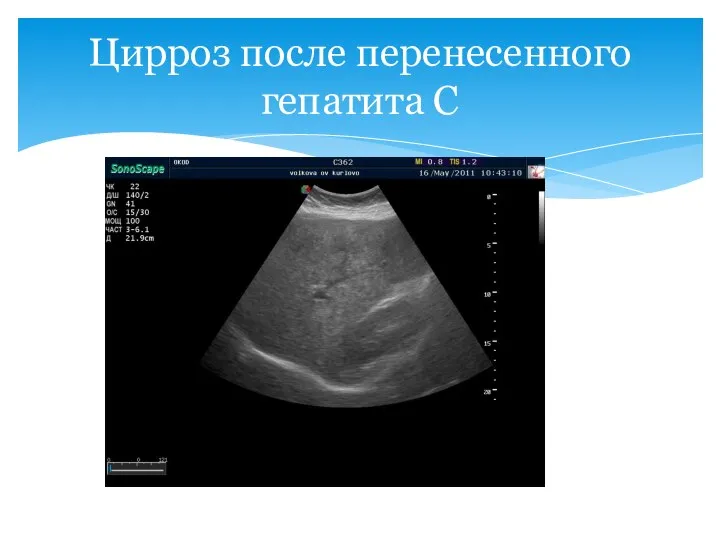
- 58. Цирроз после перенесенного гепатита С
- 59. Алкогольный цирроз печени
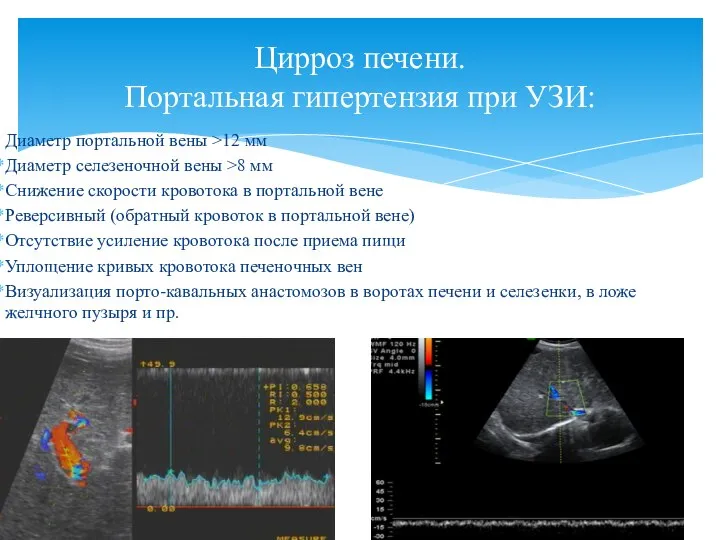
- 61. Повышение кровяного давления в системе воротной вены, при затруднении оттока из нее крови. Основные клинические признаки
- 62. Диаметр портальной вены >12 мм Диаметр селезеночной вены >8 мм Снижение скорости кровотока в портальной вене
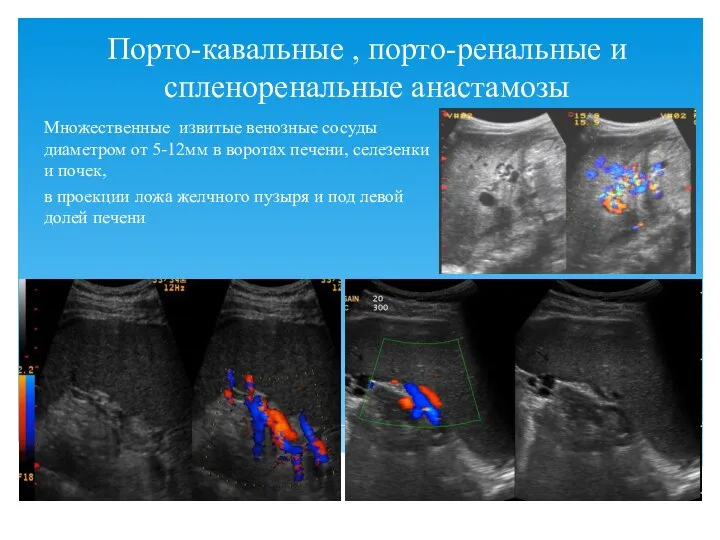
- 63. Порто-кавальные , порто-ренальные и спленоренальные анастамозы Множественные извитые венозные сосуды диаметром от 5-12мм в воротах печени,
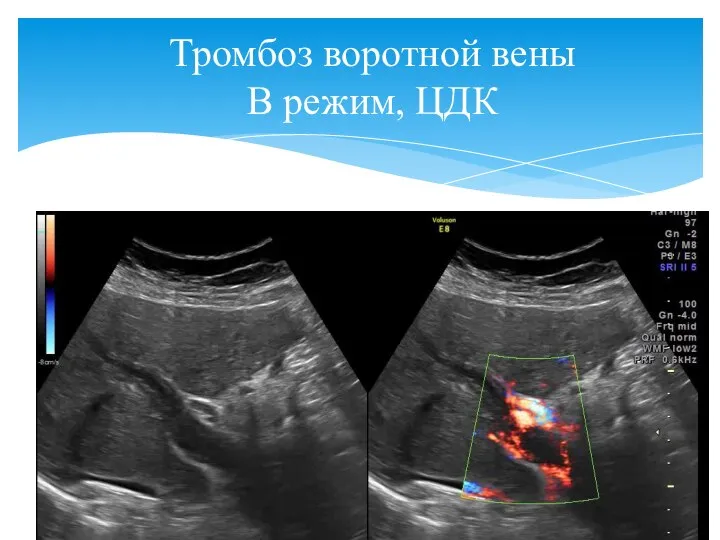
- 64. Причинами тромбоза воротной вены могут являться злокачественные новообразования, панкреатиты, внутрибрюшные абсцессы, нарушение свертывания крови, травмы, обезвоживание,
- 65. Тромбоз воротной вены В режим, ЦДК
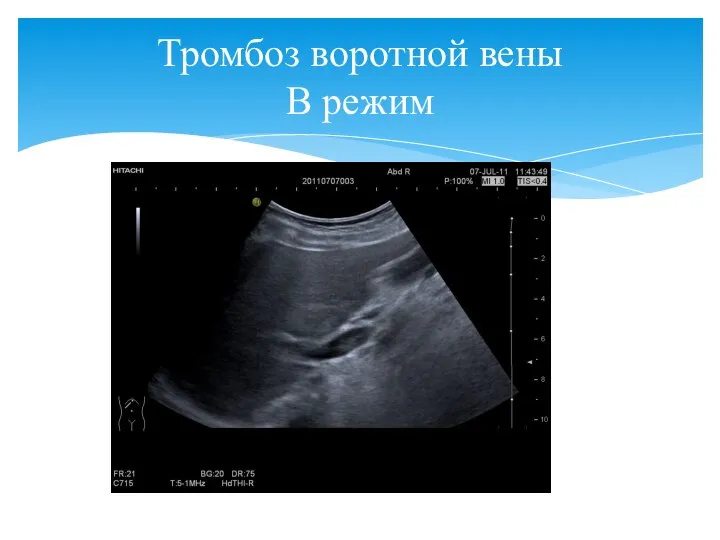
- 66. Тромбоз воротной вены В режим
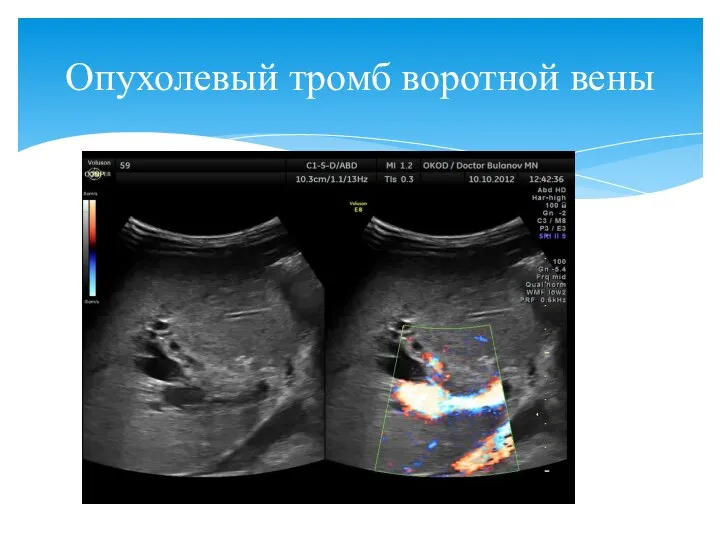
- 67. Опухолевый тромб воротной вены
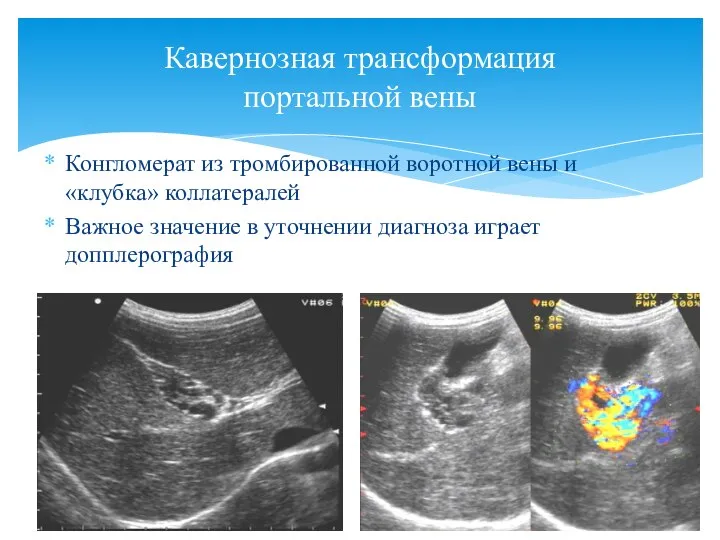
- 68. Конгломерат из тромбированной воротной вены и «клубка» коллатералей Важное значение в уточнении диагноза играет допплерография Кавернозная
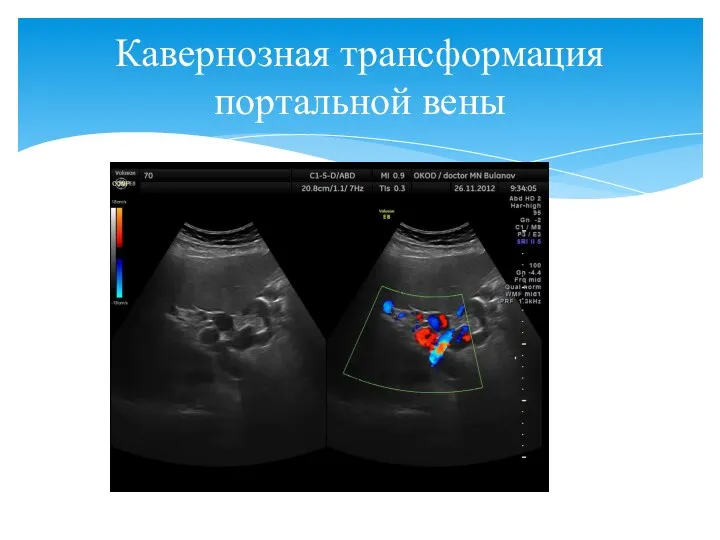
- 69. Кавернозная трансформация портальной вены
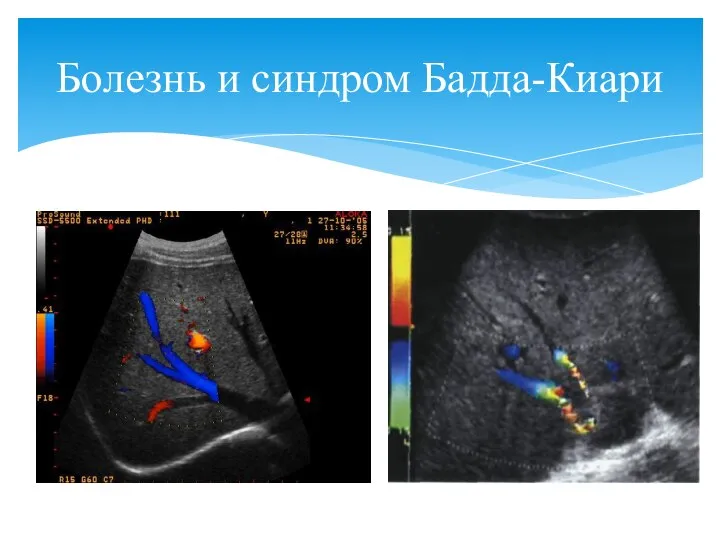
- 70. Полная или частичная непроходимость печеночных вен и нарушение оттока крови из печени. Обусловлено первичным облитерирующим эндофлебитом
- 71. Болезнь и синдром Бадда-Киари
- 72. Ультразвуковая диагностика очаговой патологии печени и желчевыводящей системы
- 73. При УЗД очаговые поражения печени, отличающиеся по эхогенности от ее паренхимы, определяются с 2-3 мм. Образования,
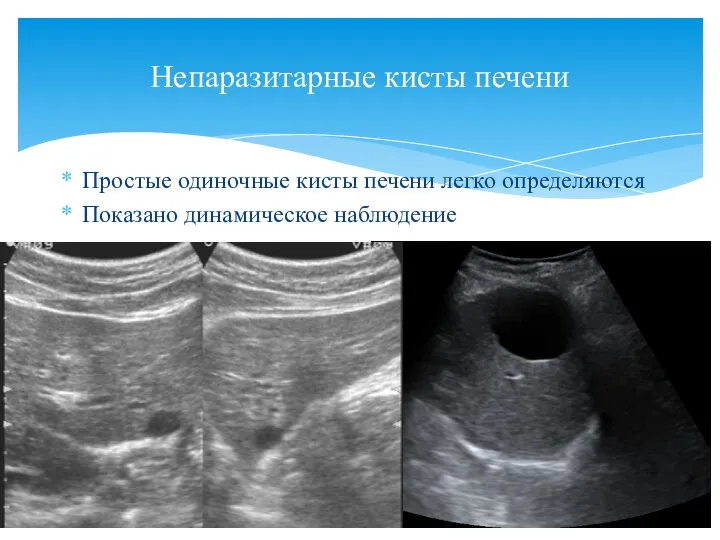
- 74. Простые одиночные кисты печени легко определяются Показано динамическое наблюдение Непаразитарные кисты печени
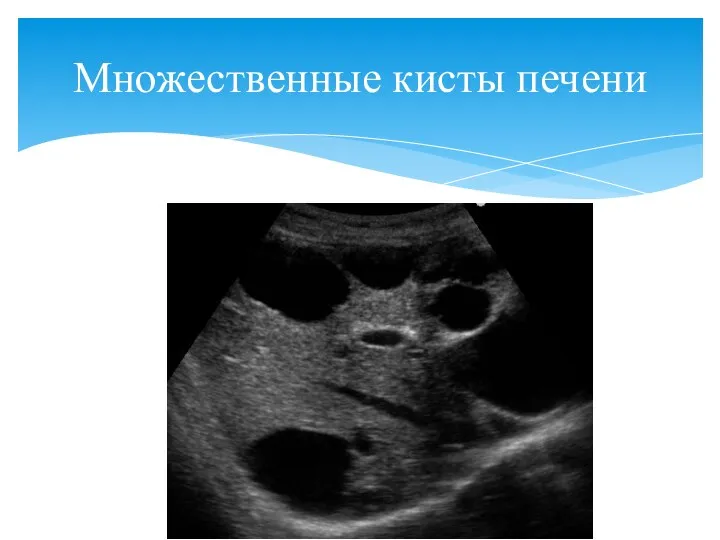
- 75. Множественные кисты печени
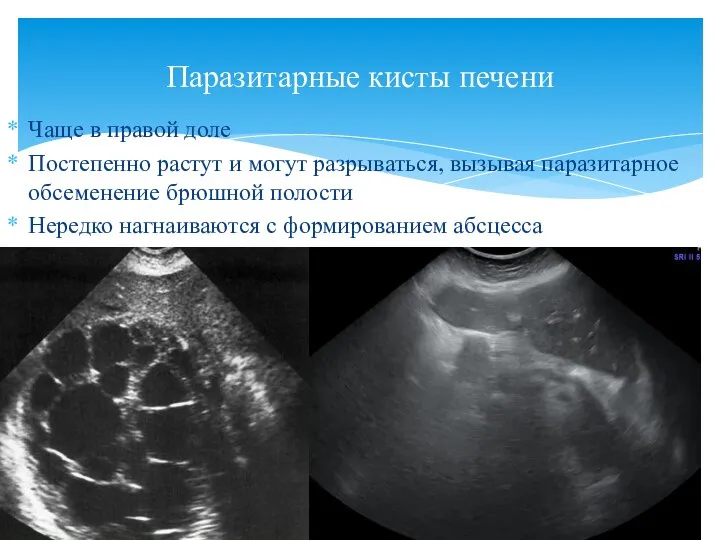
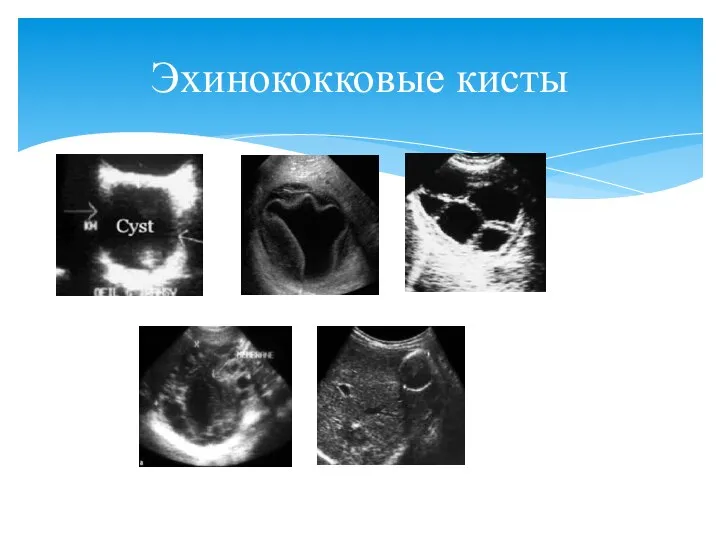
- 76. Чаще в правой доле Постепенно растут и могут разрываться, вызывая паразитарное обсеменение брюшной полости Нередко нагнаиваются
- 77. I тип – «Простая киста»: различная толщина стенок; размер кист 1-20см II тип – скопление жидкости
- 78. Эхинококковые кисты
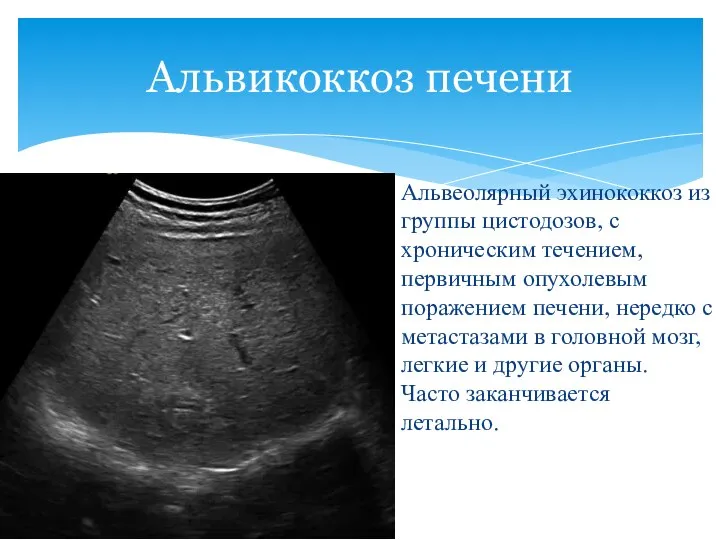
- 79. Альвеолярный эхинококкоз из группы цистодозов, с хроническим течением, первичным опухолевым поражением печени, нередко с метастазами в
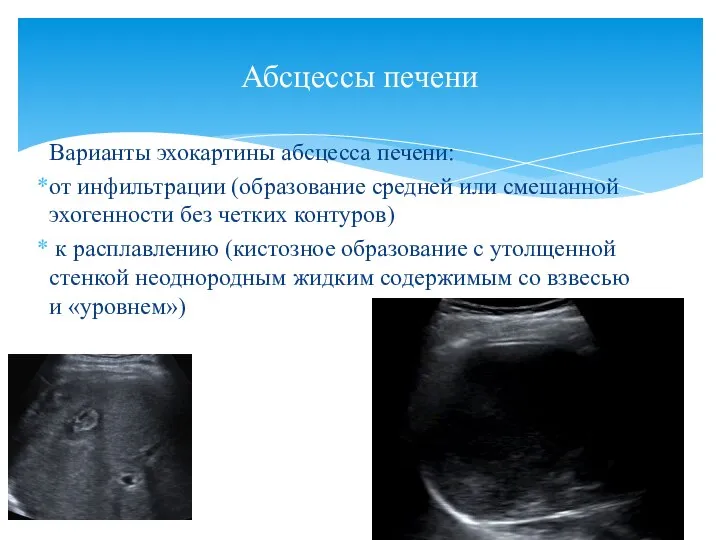
- 80. Варианты эхокартины абсцесса печени: от инфильтрации (образование средней или смешанной эхогенности без четких контуров) к расплавлению
- 81. Гемангиомы печени
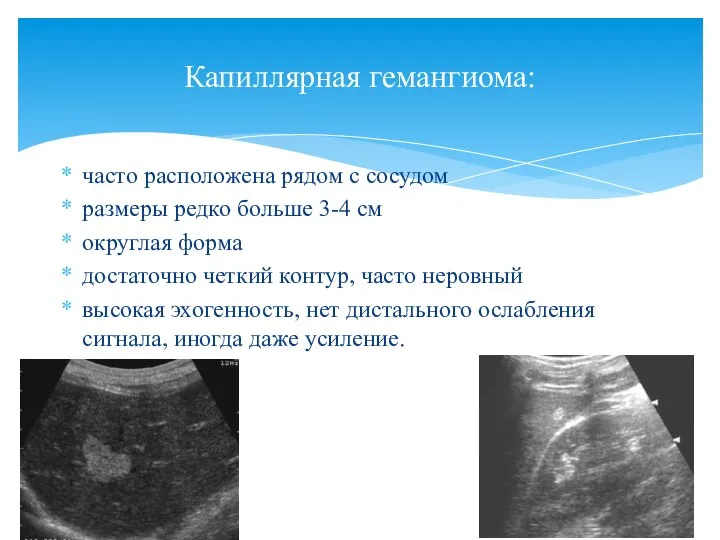
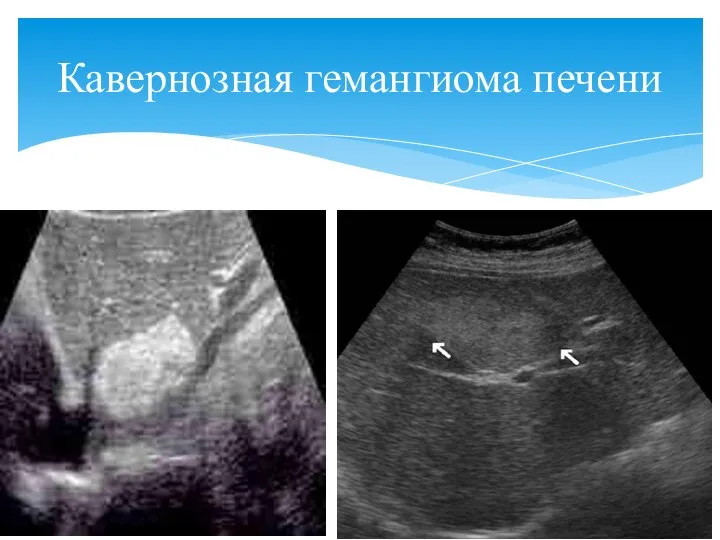
- 82. часто расположена рядом с сосудом размеры редко больше 3-4 см округлая форма достаточно четкий контур, часто
- 83. размеры большие, часто до 8-12 см форма различная контур неровный за счет кавернозных полостей эхоструктура неоднородна
- 84. Кавернозная гемангиома печени
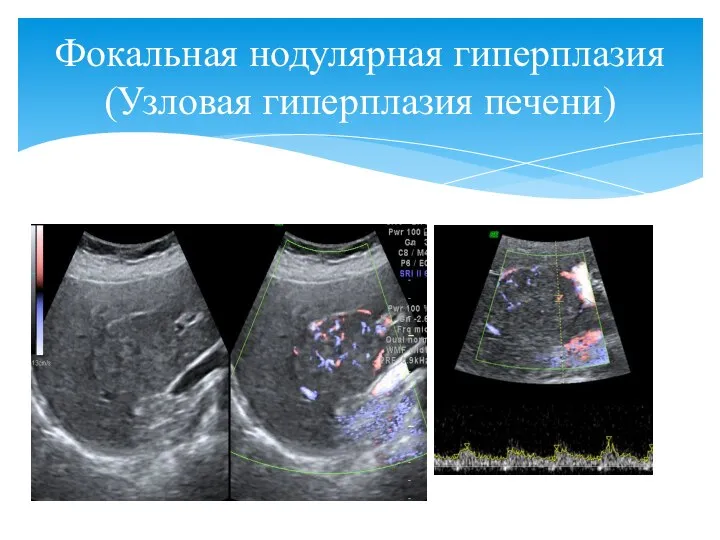
- 85. Ультразвуковые признаки: Узловая гиперплазия печени чаще встречается у женщин Очень медленный рост, размеры любые Нет капсулы
- 86. Фокальная нодулярная гиперплазия (Узловая гиперплазия печени)
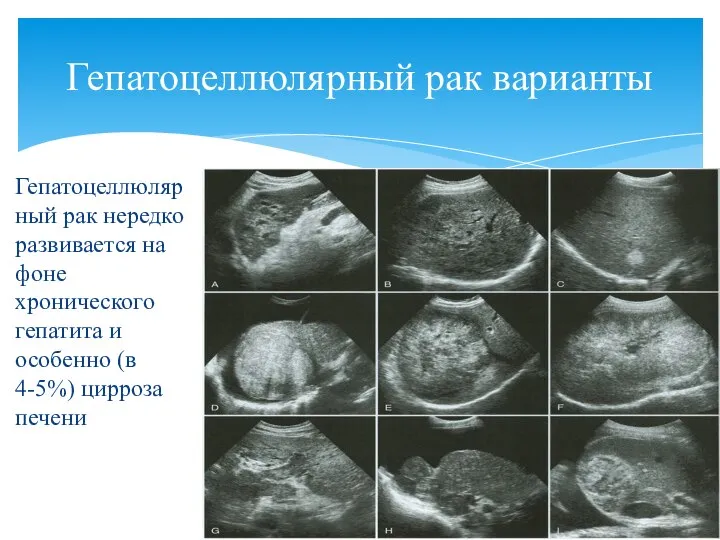
- 87. Наибольшее значение имеет первичный рак печени (гепатоцеллюлярный и холангиоцеллюлярный) Эхокартина весьма полиморфна Образования растут, меняя эхогенность
- 88. Гепатоцеллюлярный рак нередко развивается на фоне хронического гепатита и особенно (в 4-5%) цирроза печени Гепатоцеллюлярный рак
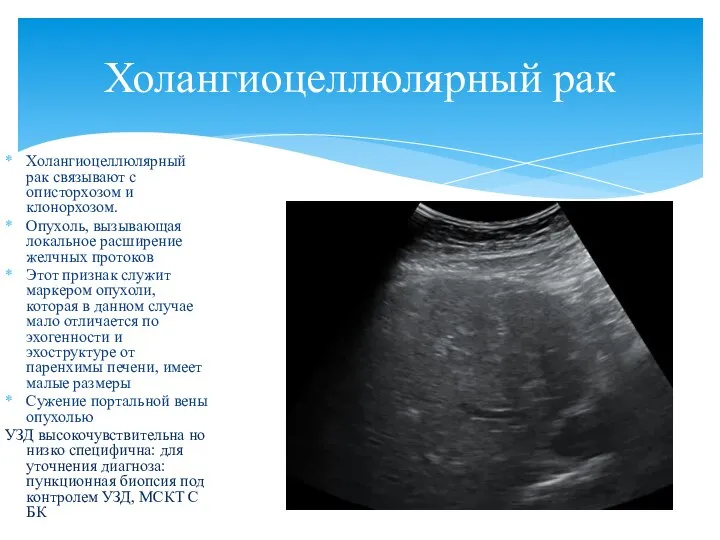
- 89. Холангиоцеллюлярный рак связывают с описторхозом и клонорхозом. Опухоль, вызывающая локальное расширение желчных протоков Этот признак служит
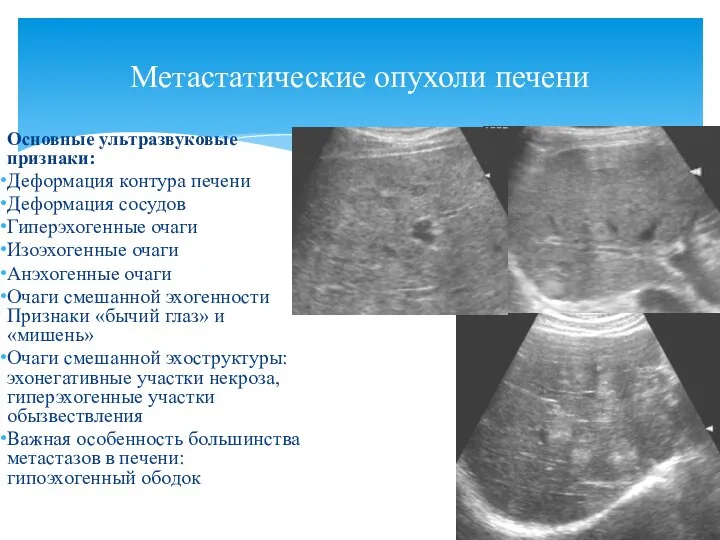
- 90. Основные ультразвуковые признаки: Деформация контура печени Деформация сосудов Гиперэхогенные очаги Изоэхогенные очаги Анэхогенные очаги Очаги смешанной
- 91. Желчный пузырь
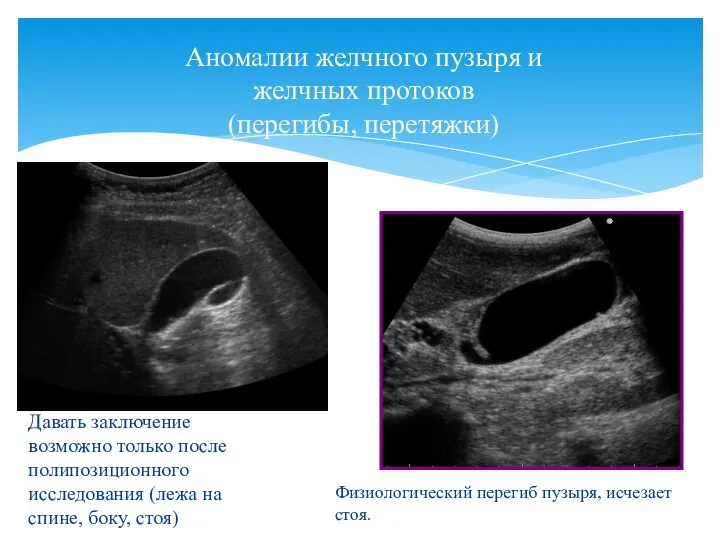
- 93. Давать заключение возможно только после полипозиционного исследования (лежа на спине, боку, стоя) Аномалии желчного пузыря и
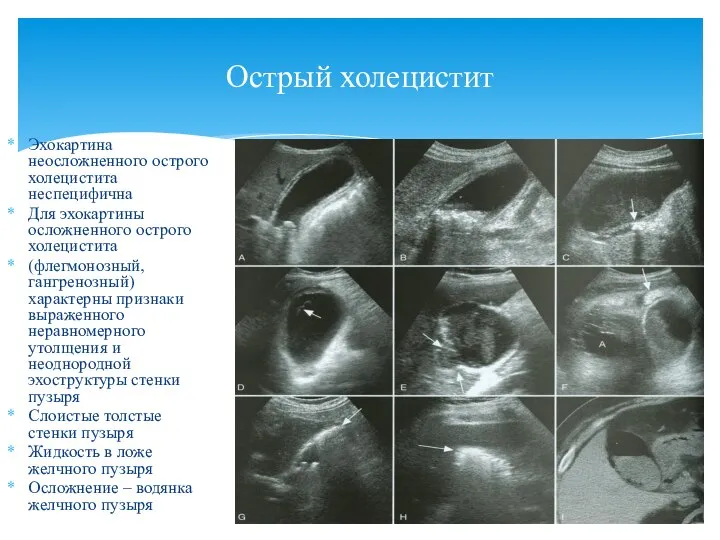
- 94. Эхокартина неосложненного острого холецистита неспецифична Для эхокартины осложненного острого холецистита (флегмонозный, гангренозный) характерны признаки выраженного неравномерного
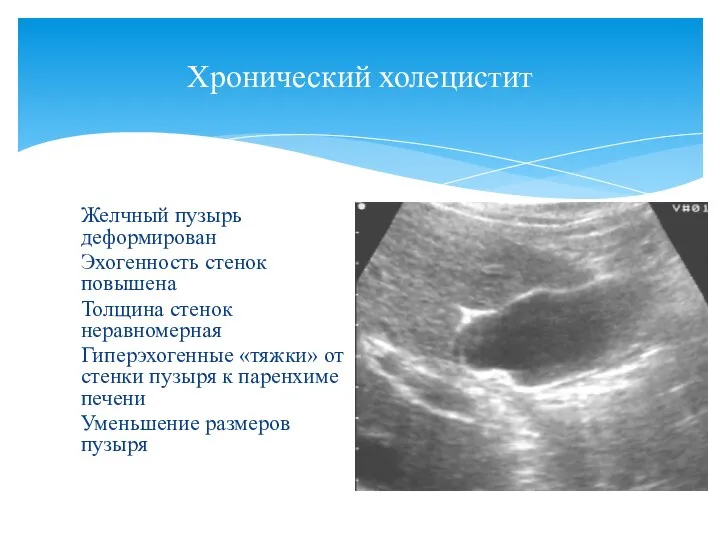
- 95. Хронический холецистит Желчный пузырь деформирован Эхогенность стенок повышена Толщина стенок неравномерная Гиперэхогенные «тяжки» от стенки пузыря
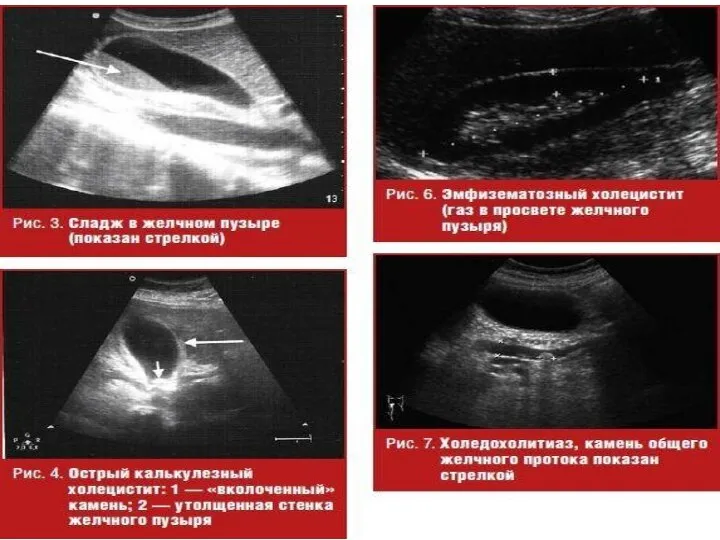
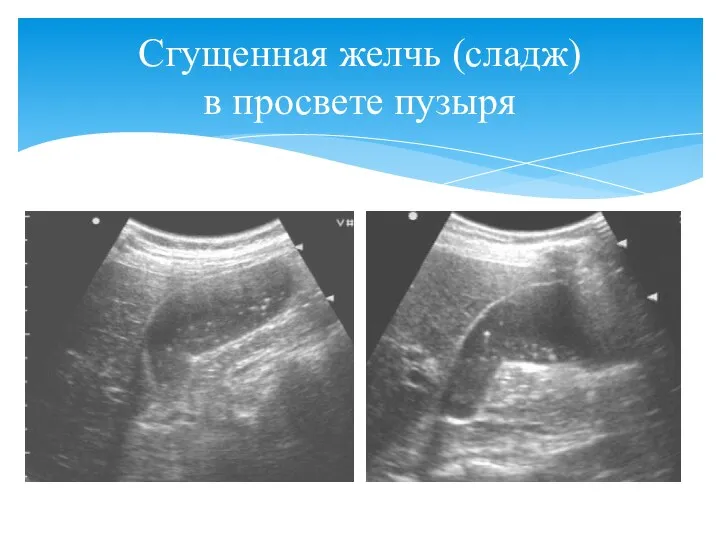
- 96. Сгущенная желчь (сладж) в просвете пузыря
- 97. Важны косвенные эхопризнаки механического препятствия в области ОЖП Расширение внутрипеченочных желчных протоков, подтверждаемое допплерографически «Застойный» желчный
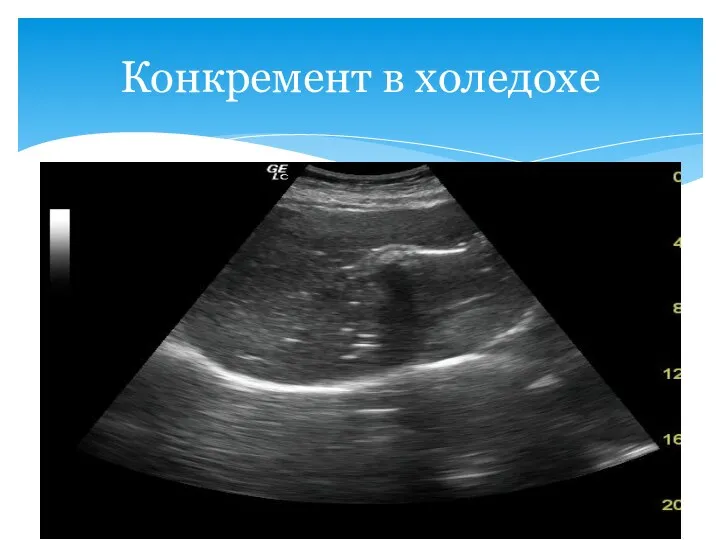
- 98. Легко диагностируются при УЗИ как гиперэхогенные образования с акустической дистальной тенью, смещаются при изменении положения тела
- 99. Конкремент в холедохе
- 100. Объемные образования желчного пузыря:
- 101. возвышение слизистой желчного пузыря с холестериновыми отложениями (Полиповидный холестероз). Холестериновый полип -
- 102. Воспалительная реакция слизистой оболочки желчного пузыря в виде разрастаний грануляционной ткани. Воспалительный полип -
- 103. доброкачественная опухоль в виде полиповидного разрастания железистой ткани. Аденома желчного пузыря -
- 104. Несмотря на меньшую информативность УЗД, особенно при поиске инвазии в окружающие ткани, не нужно пренебрегать им:
- 105. Поджелудочная железа
- 106. Необходимые ориентиры для визуализации поджелудочной железы: Селезеночная вена: отграничивает заднюю поверхность хвоста и тела Верхняя брыжеечная
- 107. Размеры ПЖ вариабельны: толщина: головки 20,4 ±4,2 мм (6-29 мм) тела 10,2±3,8 мм (4-23 мм) хвоста
- 108. В норме железа имеет среднюю эхогенность. Равномерное повышение эхогенности всей железы не следует расценивать как признак
- 109. Острый панкреатит
- 110. Эхокартина хронического панкреатита Уменьшение или локальное увеличение ПЖ Неровные, с зазубринами или выступами, контуры Неоднородное повышение
- 111. Редко возникает до 45 лет (65-79 лет) В 60-80% случаев опухоль поражает головку, реже тело и
- 112. ДД с кистами: отсутствие усиления эхосигнала, у кист ровная и четкая граница Метастазы печени, увеличение чревных,
- 113. Размеры селезенки в норме: Длина Ширина Толщина Ультразвуковая диагностика селезенки
- 114. Асимптомное состояние Могут быть эхогенативными Кристаллы холестерола – причина эхокартины взвеси Опухолевидные процессы селезенки Эпидермальные (истинные)
- 115. Эхинококковые Панкреатические псевдокисты Лимфангиомы Кистозные гемангиомы Пелиозы (лакуны с кровью) – причины гормональные, инфекционные, онкологические Абсцессы
- 116. Причины: тромбоз различной этиологии (деструктивный панкреатит, травма, онкологическое или гематологическое заболевание, коагулопатия) Начальные проявления: треугольник с
- 117. Ультразвуковая диагностика заболеваний кишечника
- 118. Методика обследования Исследования проводится без предварительной подготовки. В положении на спине и левом боку осуществляют продольные,
- 119. Неизменный червеобразный отросток выявить трудно. При катаральной форме острого аппендицита изображение червеобразного отростка также выявляется редко
- 120. Вокруг отростка появляется жидкость в виде эхогенного ободка; Затем выявляется конгломерат, состоящий из самого отростка и
- 122. Скачать презентацию
























































 The history of surgery
The history of surgery История лапароскопии
История лапароскопии Методика Time-lapse
Методика Time-lapse Хирургические инструменты. Оперативная техника
Хирургические инструменты. Оперативная техника Cуставы. Опорно-двигательный аппарат
Cуставы. Опорно-двигательный аппарат Дренирование гнойно-воспалительных процессов плеча
Дренирование гнойно-воспалительных процессов плеча Профилактика пищевых инфекций
Профилактика пищевых инфекций 3ЗАБОЛЕВАНИЯ ПЕЧЕНИ И ЖЕЛЧЕВЫДЕЛИТЕЛЬНОЙ СИСТЕМЫ (ЖВС)
3ЗАБОЛЕВАНИЯ ПЕЧЕНИ И ЖЕЛЧЕВЫДЕЛИТЕЛЬНОЙ СИСТЕМЫ (ЖВС) Наркотики и Вич
Наркотики и Вич Рак молочной железы
Рак молочной железы Инновационные технологии красоты
Инновационные технологии красоты Лекарственные средства М-холиномиметики
Лекарственные средства М-холиномиметики Алгоритм оказания первой медпомощи
Алгоритм оказания первой медпомощи Вирусные заболевания кожи. Классификация вирусных дерматозов
Вирусные заболевания кожи. Классификация вирусных дерматозов Куба. Аптеки острова Свободы
Куба. Аптеки острова Свободы Понятийный аппарат
Понятийный аппарат Хронические гастриты, гастродуодениты, язвенная болезнь
Хронические гастриты, гастродуодениты, язвенная болезнь Дезинфекция. Санитарный режим медицинских организаций
Дезинфекция. Санитарный режим медицинских организаций Неотложные состояния (в системе МК)
Неотложные состояния (в системе МК) Тема 2.3. Сестринский процесс при острой ревматической лихорадке, ревматоидном артрите и остеоартрозе
Тема 2.3. Сестринский процесс при острой ревматической лихорадке, ревматоидном артрите и остеоартрозе Акушерские и перинатальные осложнения гестационного сахарного диабета
Акушерские и перинатальные осложнения гестационного сахарного диабета Повышение эффективности и механизмы реализации социальных проектов в сфере здравоохранения региона
Повышение эффективности и механизмы реализации социальных проектов в сфере здравоохранения региона Отечественное прессование в современной стоматологии
Отечественное прессование в современной стоматологии Фармацевтика України
Фармацевтика України Первая медицинская помощь при передозировке в приеме психоактивных веществ
Первая медицинская помощь при передозировке в приеме психоактивных веществ Мышцы, фасции, топография плеча, предплечья. Кафедра анатомии человека
Мышцы, фасции, топография плеча, предплечья. Кафедра анатомии человека Все о безопасности
Все о безопасности Особенности восприятия окружающего мира слабослышащими
Особенности восприятия окружающего мира слабослышащими