Содержание
- 2. Введение 1. Лечение основного заболевания 2. Снижение давления в легочной артерии 3. Оксигенотерапия 4. Коррекция гемостазиологических
- 3. Легочное сердце (cor pulmonale) - это патологическое состояние, развивающееся вследствие легочной артериальной гипертензии, обусловленной патологией бронхолегочного
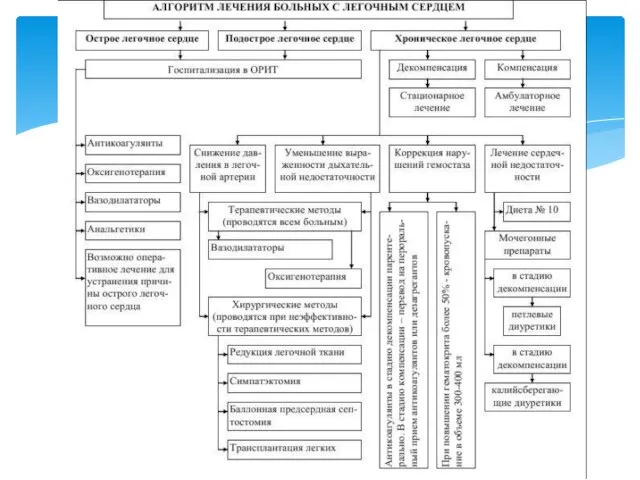
- 4. В основе лечения больных с легочным сердцем лежат лечебные мероприятия, направленные на: – лечение основного заболевания,
- 6. 1.Лечение ТЭЛА, как основной причины ОЛС, проводится в условиях реанимационного отделения. При постановке диагноза ТЭЛА необходимо:
- 7. 2. Лечение бронхолегочной патологии. При бронхолегочной патологии используют: медикаментозные и хирургические методы лечения в зависимости от
- 8. 1. Назначение вазодилататоров: 1. Производные ксантина. В настоящее время наиболее широко применяемым является теофиллин. Теофиллин, снижает
- 9. 2. Антагонисты кальция. Благоприятный эффект антагонистов кальция связан со снижением давления в системе малого круга кровообращения
- 10. 3. Нитраты применяются редко поскольку длительный прием нитратов не всегда оказывает влияние на давление в легочном
- 11. 4. Ингибиторы ангиотензинпревращающего фермента (ИАПФ). Опыт применения ИАПФ у больных ХЛС свидетельствует о том, что прием
- 12. 5.Простагландины и оксид азота. В крупных пульмонологических и кардиологических центрах в качестве селективных вазодилататоров, действующего исключительно
- 13. 6. Другие лекарственные препараты, используемые при легочной гипертензии. – у пациентов с высокой легочной гипертензией в
- 14. Резкое медикаментозное снижение легочной гипертензии может приводить к ухудшению газообменной функции легких и увеличению шунта венозной
- 15. 1. Концентраторы кислорода. При выраженной дыхательной недостаточности показана "непрерывная" оксигенотерапия продолжительностью 19 и более часов в
- 17. Следует иметь в виду, что у больных ХЛС насыщение артериальной крови кислородом часто уменьшается во время
- 18. Гораздо менее эффективным является использование кислородных подушек или кислородных баллончиков. Кислородный баллончик – это эффективный способ
- 19. 1. Применение антикоагулянтов и антиагрегантов. Учитывая высокую вероятность тромбоэмболических осложнений, пациентам с ХЛС в период обострения
- 20. 2. Кровопускание используется в качестве паллиативной меры при развитии у больных ХЛС вторичного эритроцитоза (гематокрит до
- 21. Лечение сердечной (правожелудочковой) недостаточности при ОЛС имеет вспомогательное значение. До настоящего момента не разработаны стандарты лечения
- 22. Лекарственная терапия: – мочегонные средства показаны при наличии признаков застойной сердечной недостаточности; если диуретики применяются часто,
- 23. При декомпенсации ХЛС показано назначение петлевых диуретиков (фуросемида) в сочетании с высокими дозами блокаторов альдостероновых рецепторов
- 24. –назначение глюкокортикоидов при хроническом легочном сердце обосновывается развивающейся вследствие гиперкапнии и ацидоза дисфункцией коры надпочечников: наряду
- 25. – препараты калия применяют при гипокалиемии и лечении фуросемидом. – сердечные гликозиды назначаются с большой осторожностью,
- 26. – Физические нагрузки и гипоксия. Пациентам с ХЛС рекомендуется дозировать физические нагрузки таким образом, чтобы не
- 27. 1. Баллонная предсердная септостомия - создание дефекта в межпредсердной перегородке - рекомендуется для лечения больных с
- 28. Прогноз ОЛС всегда серьезный. ТЭЛА представляет непосредственную угрозу жизни больного, но если она не завершается смертельным
- 29. Прогноз хронического легочного сердца зависит от течения основного заболевания и степени легочной гипертензии. При наличии развернутой
- 31. Скачать презентацию



























 Медицинское обеспечение ночных и трансмеридианных полетов
Медицинское обеспечение ночных и трансмеридианных полетов Потребность пациента в сне и отдыхе
Потребность пациента в сне и отдыхе Послеродовые инфекции
Послеродовые инфекции Микробиология, вирусология және иммунология
Микробиология, вирусология және иммунология Инфекциялық эндокардит
Инфекциялық эндокардит Diabète et cellule souche
Diabète et cellule souche Принципы минимально-инвазивных технологий. Занятие 8
Принципы минимально-инвазивных технологий. Занятие 8 Коммуникация, приоритеты эвакуации, СЛР. Тактическая помощь пострадавшим в бою (для медицинского персонала)
Коммуникация, приоритеты эвакуации, СЛР. Тактическая помощь пострадавшим в бою (для медицинского персонала) Гаметогенез или предзародышевое развитие
Гаметогенез или предзародышевое развитие Хроническая болезнь почек
Хроническая болезнь почек Заболевания, передаваемые через воду
Заболевания, передаваемые через воду Понятие асептики. Пути распространения инфекции
Понятие асептики. Пути распространения инфекции Тайны Гиппократа
Тайны Гиппократа Діагностика та вибір адекватної корекції стану організму
Діагностика та вибір адекватної корекції стану організму Синдром FXTAS
Синдром FXTAS Операция
Операция Фантомные боли
Фантомные боли Бронхолегеневі захворювання та їх корекція продукцією Vivasan
Бронхолегеневі захворювання та їх корекція продукцією Vivasan Буклет с анализом результатов
Буклет с анализом результатов Препараты, стимулирующие гуморальное звено
Препараты, стимулирующие гуморальное звено Открытие пенициллина
Открытие пенициллина Annual scientific report of pharmacognosy department. Pharmacognostic analysis of the raw materials
Annual scientific report of pharmacognosy department. Pharmacognostic analysis of the raw materials Results of treatment of vascular tumors of head
Results of treatment of vascular tumors of head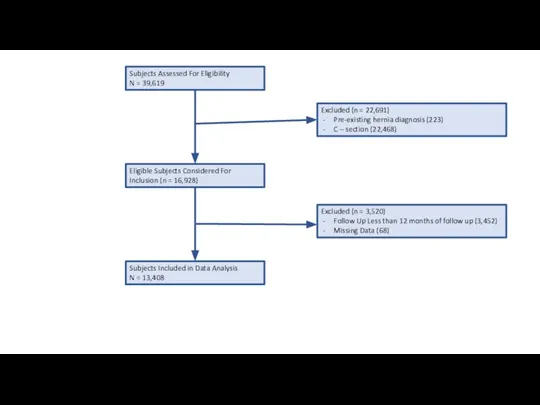 Gyn model summary. Risk Stratification Model for Operative Incisional Hernia in Ob-Gyn Cohort
Gyn model summary. Risk Stratification Model for Operative Incisional Hernia in Ob-Gyn Cohort Острый инфекционный токсикоз
Острый инфекционный токсикоз Биоинформационное исследование молекулярно–генетических факторов ассоциации шизофрении и болезни Альцгеймера
Биоинформационное исследование молекулярно–генетических факторов ассоциации шизофрении и болезни Альцгеймера Assistant with fainting
Assistant with fainting Заболевания зрительного нерва
Заболевания зрительного нерва