Слайд 2Неотложные состояния
Диабетический кетоацидоз
Кетоацидотическая кома
Гипогликемия
Гипогликемическая кома
В детском возрасте развиваются редко:
Гиперосмолярная некетоацидотическая

кома
Лактацидоз
Слайд 3Диабетический кетоацидоз
Тяжелая метаболическая декомпенсация сахарного диабета, которая развивается
вследствие абсолютной недостаточности инсулина
Занимает

1 место среди острых осложнений СД
Самая частая причина смерти у детей
при манифестации сахарного диабета диабетический кетоацидоз развивается в 80%
Слайд 4Причины развития диабетического кетоацидоза
• Несвоевременная диагностика сахарного диабета (всем ургентным пациентам

проводить анализ крови на глюкозу).
• Недостаточные дозы инсулина из-за длительного отсутствия их коррекции (сахарный диабет 1 типа – это хроническое прогредиентное заболевание, а дети постоянно растут и развиваются).
• Нарушения режима инсулинотерапии:
- пропуски инъекций или их прекращение (в том числе суицид или обращение на себя внимания
- Неисправные шприц-ручки ,
неблагоприятные температурные воздействия на инсулин,
отсутствие самоконтроля.
• Грубые нарушения питания:
- праздники, дни рождения,
- с целью снижения веса,
- протестные.
• Резкое увеличение потребности в инсулине вследствие особых состояний больного.
Слайд 5Причины, увеличивающие
потребность в инсулине
• острые воспалительные процессы или обострение хронических,
• инфекционные болезни,

• функциональные нарушения желудочно-кишечного тракта и
печени,
• травмы и хирургически е вмешательства,
• психо-эмоциональные стрессовые факторы (особенно подростки),
• сопутствующие эндокринные заболевания (тиреотоксикоз,
гиперкортицизм, феохромацитома, акромегалия),
• длительное применение лекарственных средств (глюкокортикоиды, половые гормоны, гормон роста, мочегонные),
• беременность,
• длительная хроническая декомпенсация сахарного диабета
с развитием инсулинорезистентности (повторные нарушения
диеты и схемы инсулинотерапии приводят к увеличению
потребности в инсулине).
Слайд 7Тяжесть состояния при ДКА обусловливают
• выраженная дегидратация с гиповолемией;
•декомпенсированный метаболический ацидоз;
• электролитные

нарушения ;
• гипоксия;
• гиперосмолярность в большинстве случаев
(гипергликемия+ гипернатриемия + гиперазотемия)
•нередко сопутствующие интеркурентные
заболевания.
Слайд 8Показания к госпитализации
больных СД 1типа
• Дебют сахарного диабета (для назначения
и подбора

инсулинотерапии и обучения
больного правилам самоконтроля гликемии,
режима питания, физических нагрузок и т.п).
• Диабетический кетоацидоз.
• Прекома или кома (кетоацидотическая,
гипогликемическая ).
• Прогрессирование сосудистых осложнений.
• Ургентные состояния: инфекции, интоксикации, показания к операции.
Слайд 9Прогностически неблагоприятные факторы
для детей в состоянии ДКА
• маленький возраст ребенка,
• сопу тствующее

инфекционное заболевание,
• тяжелое течение СД до развития комы,
• частые ДКА и комы в анамнезе,
• значительная продолжительность
декомпенсации,
• тяжелое расстройство сознания,
• чрезмерная гипергликемия ,
• развившаяся в ходе лечения гипогликемия,
Слайд 10Клинические проявления ДКА
Первыми симптомами ДКА являются:
• полиурия;
• полидипсия;
• снижение веса (похудание);
•

полифагия;
• нарушения зрения (из-за изменения осмолярной среды глаза).
В дальнейшем происходит:
• нарастание слабости;
• снижение аппетита;
• появляется тошнота;
• рвота;
• головная боль;
• сонливость;
• запах ацетона изо рта;
• полиурия сменяется олигоанурией, появляется одышка;
• в 50% случаев наблюдаются боли в животе.
Слайд 11Боль в животе, рвота и лейкоцитоз – могут
имитировать различные хирургические заболевания «симптом

острого живота»
Эта симптоматика обусловлена:
• - кетонемией (раздражающее действие на
слизистую кишечника);
• - дегидратация брюшины;
• - электролитными нарушениями;
• - кровоизлияниями и ишемией в органах брюшной полости
Слайд 12Терморегуляция
• обычно имеется гипотермия;
• повышение т емперату ры тела свидетельствует о
инф екции.

Нарушение дыхания
• одышка (изменение частоты дыхания);
• гипервентиляция (дыхание Куссмауля – изменение
Глубины дыхания –глубокое и шумное дыхание,
сопровождается резким запахом ацетона изо рта);
• периодическое дыхание (по типу Чейн -Стокса ,
данный тип дыхания возникает при коме III
степени);
Слайд 13Симптомы обезвоживания
• сухость кожи и слизистых;
• снижение тургора ткани;
• запавшие глазные яблоки;
•

западение родничка у маленьких детей.
ССН– сердечно-сосудистые нарушения
• чаще тахикардия, при прогрессировании – частый нитевидный пульс;
• артериальное давление чаще в норме, но при
выраженной дегидратации наблюдается гипотония, приглушение тонов сердца;
Слайд 14Абдоминальный синдром
- обусловлен тяжёлой кетонемией:
• клиника острого живота (боли в животе,

напряжение и болезненность брюшной стенки, уменьшение
перистальтики);
• увеличение печени, болезненность при пальпации
(размер увеличения зависит от степени нарушения
метаболизма, связанного с жировой инфильтрацией в
следствии инсулиновой недостаточности).
• при псевдоперитоните наблюдается симптомы
раздражения брюшины и отсутствие кишечных шумов.
• Кишечная непроходимость, либо острое расширение
желудка вызвано потерей калия при осмотическом диурезе и приводит к тяжелой рвоте и с возможной аспирацией содержимого желудка.
Слайд 15• Рвотные массы, нередко, имеют коричневую окраску
(за счёт развития эрозивного токсического гастрита),

что может быть ошибочно расценено, как рвота
кофейной гущей при желудочном кровотечении.
• Развитие абдоминального синдрома протекает бурно и нередко ставится диагноз «острый живот » и ребёнок госпитализируется в хирургическое отделение.
• Ошибочный диагноз и недопустимое в данных
ситуациях оперативное вмешательство может привести к летальному исходу
Слайд 16Неврологические нарушения.
Оценка состояния сознания ребёнка:
• сомнолентность (I степень) вялость, апатия, сонливость

–
постепенно переходящие в следующее состояние;
• сопор (II степень) – резкая оглушённость, из которой больной
может быть выведен только с помощью сильных повторных
разражителей – эти два состояния оцениваются как
Состояние прекомы ;
• собственно кома (III степень) – конечная стадия угнетения
ЦНС, состояние при котором больного невозможно разбудить,
отсутствие реакции на внутренние и в нешние раздражители,
хаотичные движения глазных яблок,
отсутствие или слабая реакция зрачков на свет,
свидетельствует о структурных измнениях в стволе
головного мозга и о низких шансах на благоприятный исход.
Неврологические нарушения наблюдаются у 80% больных,
а 10% больных поступают в клинику в состоянии КОМЫ.
Слайд 17Неврологические нарушения
Рефлексы.
• гипорефлексия, вызванная гипокалиемией;
• возможно появление менингиальных симптомов, и

очаговой неврологической симптоматики.
Тяжесть неврологических нарушений зависит от фазы декомпенсации СД,
Слайд 18ДКА
• Фаза декомпенсации без кетоацидоза
наличие симптомов СД1 при отсутствии кетоза и ацидоза

(по данным КОС).
• Фаза декомпенсации с кетоацидозом
выраженные симптомы СД1, появлением запаха ацетона изо рта, тошноты, рвоты, болей в животе, вялости, иногда голов ной боли. При обследовани и – гипергликемия, глюкозурия, кетонурия, ацидоз ( по данным КОС).
• Диабетическая кома
(у детей, как п равило, возникает кетоацидотический вариант), которая в своем
развитии делится на три стадии или степени тяжести в зависимости от степени нарушения сознания.
Слайд 19Кома первой степени тяжести
Соответственно тяжести кетоацидоза при
развитии комы нарастают и другие симптомы

:
• сонливость ;
• тахипноэ;
• гипорефлексия;
• мышечная гипотония;
• тахикардия;
• тошнота, рвота, боли в животе;
• запах ацетона изо рта;
• полиурия.
Слайд 20Кома второй степен и тяжести:
• сопор;
• глубокое шумное дыхание (токсическая одышка
Куссмауля);

• выраженные гипорефлексия и мышечная гипотония;
• тахикардия, приглушение тонов сердца,
артериальная гипотония;
• многократная рвота, боли в животе, симулирующие
Острую хирургическую патологию ;
• запах ацетона в выдыхаемом воздухе, ощущаемый
на расстоянии;
• полиурия на этой стадии может отсутствовать из-за
быстро развивающейся дегидратации
Слайд 21Кома третьей степени тяжести
• сознание отсутствует;
• арефлексия;
• коллапс, частый нитевидный

пульс;
• резкая дегидратация, “мраморность” или серая окраска кожи, цианоз,
• пастозность и отеки голеней;
• рвота цвета кофейной гущи;
• олигоанурия;
• дыхание глубокое шумное (Куссмауля) или
периодическое (Чейн-Стокса).
Слайд 23Патофизиология отдельных симптомов при ДКА

Слайд 24Первичное обследование:
• сахар крови;
• гематокрит;
• ацетон в моче;
• КОС крови (рН и

ВЕ);
• БАК (белок, мочевина , креатинин,
холестерин, билирубин, трансаминазы, калий, натрий);
• ЭКГ.
Слайд 25Мониторинг
• САХАР КРОВИ КАЖДЫЙ ЧАС до улучшения состояния (первые 6-8 часов лечения

),
затем каждые 2- 3 часа.
• Контроль КОС крови каждые 6 часов.
• БАК – каждые 6 часов, а при возникновении
гипокалиемии каждые 2-3 часа.
• Консультация узких специалистов (хирург, кардиолог, невролог) в зависимости от вариантов течения ДКА.
Слайд 26ДИАГНОСТИЧЕСКАЯ И ЛЕЧЕБНАЯ ТАКТИКА
ПРИ УСТАНОВЛЕНИИ ДИАГНОЗА ДИАБЕТИЧЕСКОЙ КОМЫ
Лечение детей, поступающих в стационар

в состоянии тяжелого кетоацидоза или диабетической комы, должно проводиться только в отделении реанимации и интенсивной терапии.
Ребенок должен быть осмотрен в срочном порядке реаниматологом, эндокринологом (если он имеется в данном стационаре) или педиатром, прочие специалисты (хирург, невропатолог, ЛОР, окулист и др.) привлекаются по мере необходимости при возникновении подозрений на соответствующую патологию.
Срочно необходимо исследовать сахар крови, КОС крови, гематокрит, электролитный состав сыворотки крови, уровень мочевины, креатинина, трансаминоза, глюкозурию, кетонурию; измерить температуру тела. При первой возможности необходимо сделать ЭКГ.
Следует помнить, что частой причиной развития диабетической комы является острое инфекционное заболевание. Кроме того, на фоне тяжелого метаболического стресса, которым является коматозное состояние, нередко возникают инфекционные поражений различной этиологии и локализации. Своевременные диагностика и лечение инфекции – важный фактор в комплексе проводимых мероприятий.
Слайд 27Вспомогательными, но очень важными мерами, способствующими уменьшению эндогенной интоксикации, являются промывание желудка

(при необходимости зонд оставляют на длительное время) и очистительная клизма. Обычно, если позволяет состояние больного, их проводят до начала основного лечения.
Основным лечебным мероприятием является инфузионная терапия и внутривенное введение инсулина.
Слайд 28Стратегические цели, которые необходимо достичь в процессе лечения диабетической комы, и их

приоритет:
ликвидация дегидратации и гиповолемии;
ликвидация ацидоза;
нормализация электролитного состава сыворотки крови;
снижение гликемии и удержание ее на оптимальном (безопасном) уровне;
предупреждение развития или лечение осложнений;
лечение сопутствующих заболеваний.
Слайд 29Выраженная дегидратация, гиповолемия, метаболический ацидоз и электролитные нарушения – это основные факторы,

определяющие тяжесть состояния больного.
Гипергликемия, если она не превышает 26 - 28 ммоль/л, не представляет непосредственной угрозы жизни больного. Поэтому следует помнить, что первоочередная цель лечения – не снижение сахара крови, а борьба с ацидозом, дегидратацией, нарушениями электролитного состава крови.
Слайд 30Оптимальный (безопасный) уровень сахара крови составляет 12 – 15 ммоль/л.
Уровень гликемии

ниже 8 ммоль/л на фоне тяжелого кетоацидоза опасен развитием гипогликемического состояния, особенно при быстром снижении сахара крови (более 5 ммоль/л за час). При этом вероятность развития отека вещества головного мозга крайне высока, а это может привести к гибели больного.
Гликемия более 26 – 28 ммоль/л может вызывать синдром гиперосмолярности, особенно если ей сопутствуют гипернатриемия и гиперазотемия. Такое состояние требует дополнительных мер в лечебной тактике.
Слайд 31При составлении плана инфузионной терапии следует:
Определить суточный объем вводимой жидкости;
Определить состав инфузионных

сред;
Составить почасовой режим введения инфузионных растворов;
Определить способ введения инсулина:
с помощью шприцевого дозатора;
в инфузионной среде;
микроструйное болюсное введение каждые 1-2и часа;
Определить примерные почасовые дозы инсулина (вероятнее всего в процессе лечения потребуется их коррекция);
Решить вопрос о необходимости назначения дополнительных медикаментозных средств (сердечные, мочегонные, гормоны, антикоагулянты, антибиотики, витамины).
Слайд 32 При определении суточного объема вводимой жидкости следует учитывать
физиологическую потребность,
дефицит жидкости

(степень дегидратации),
продолжающиеся потери.
Слайд 33Суточная физиологическая потребность в расчете на массу тела зависит от возраста ребенка

и составляет:
В возрасте 1 года 120 – 140 мл/кг
2 лет 115 – 125 мл/кг
5 лет 90 – 100 мл/кг
10 лет 70 – 85 мл/кг
14 лет 50 – 60 мл/кг
18 лет 40 – 50 мл/кг
Более универсальным является расчёт на площадь поверхности тела – физиологическая потребность составляет 2000 мл/м2/сут. (площадь поверхности тела можно определить по весо-ростовой номограмме
Слайд 34Суточная физиологическая потребность
в жидкости (или поддержание)
в зависимости от возраста
По Касаткиной

Э.П. (Кафедра эндокринологии РМАПО г.Москвы)
- до 1 года – 1000 мл/сут
-1 –5 лет –15 00 мл/сут
-5 -10 лет – 2000мл/сут
- 10-15 лет – 2000 -3000 мл/сут
- взрослые – 3500 -4000 мл/сут
Слайд 35На дефицит жидкости
и продолжающиеся физиологические потери
• от 10-20 до 50 мл/кг/сут.
•

ISPAD 2 000г: % дегидратации х масса тела (в кг) =
Количество жидкости (в мл).
При этом степень дегидратации определяется по
клиническим признакам:
-3% - клинические признаки выражены минимально,
-5% - сухость слизистых, снижение тургора тканей
- 10% - запавшие глазные яблоки, пятно на коже
после надавливания исчезает через 3 сек. И более,
-> 10% -шок (гиповолемический), слабость пульсации периферических сосудов
Слайд 36Физиология диуреза здорового ребенка
• Расчетная формула для диуреза у детей в

норме:
100 мл х (5 + n ), где n– количество лет.
• Диурез в норм е составляет примерно 65-75% от потребляемой жидкости.
• 25-35% от потребляемой жидкости организм теряет (в основном) через кожу и слизистые.
В зависимости от состояния организма – это может составлять от 10-20 до 50 мл/кг/сут (т.е. вплоть до значений, сопоставимых с диурезом
Слайд 37Определение состава инфузионных сред
• Основными инфузионными растворами при лечении
ДКА являются кристаллоиды.

• Коллоидные среды (плазмозаменители)
применяются исключительно при выраженной
гиповолемии с угрозой развития гиповолемического
шока и в сочетании с кристаллоидами .
• Снижать осмоляльность плазмы не более 3 мОсм/кг
в 1 час;
• Избегать применения гипоосмолярных раствороов
особенно, когда выраженная гиперосмоляльность
быстро снижается до значений 330 -340 мосмоль/л.
• Основными к использованию растворами являются 0,9% р-р NaCl ил и 5-10% р-ры глюкозы.
Слайд 38Распределение скорости введения жидкости в течение суток неравномерное.
В первые 8 часов

лечения вводится примерно 50% расчетного объема.
Оставшиеся 50% - в течение 16 часов.
Слайд 39Целевые значения гликемии
при лечении диабетической комы у детей
• Подавляющее большинство исследователей

считают оптимальным (безопасным) целевой (к которому нужно стремиться) уровень глюкозы в крови
12 -16 ммоль/л,
и при снижении к нему обязательно использование 5-10% растворов глюкозы в зависимости от скорости снижении уровня глюкозы в крови.
• Уровень глюкозы в крови ниже 8 ммоль/л на фоне тяжелого кетоацидоза опасен развитием гипогликемического состояния и отека головного мозга, особенно если скорость снижения гликемии более 5 ммоль/л /час.
• Имеется много оснований к тому, что растворы Глюкозы необходим использовать практически с самого начала инфузионной терапии ДКА или, по крайней мере, с того момента, когда возникает явная тенденция уровня глюкозы в крови на снижение.
Слайд 40Ориентировочная
концентрации глюкозы в растворе
в зависимости от уровня гликемии
•2,5% - при сахаре

крови более 25 ммоль/л;
• 5% - при сахаре крови 14-25 ммоль/л;
•7,5- 10% - при сахаре крови ниже 14 ммоль/л.
Слайд 41Нормальные значениянатрия
в зависимостиот возраста
(в ммоль/л)
•новорожденные – 135-155
•1 год -133-142
•2-6

лет – 125-145
•7-14 лет – 137-147
•взрослые – 136-146
Слайд 42Гипонатриемия
• по тяжести:
- 125 -135 – умеренная;
- < 125 –

выраженная;
• по течению:
- острое→отек мозга, судороги,
угнетение сознания;
- хроническое→отсроченный
демиелинизирующий синдром.
Слайд 43Гипернатриемия
•150-160 – умеренная;
•>160 – выраженная→кровоизлияния.

Слайд 44Нормальные значения калия
в зависимости от возраста
(в ммоль/л )
•новорожденные – 4,66-6,66
•1 год -

4,15-5,75
•2-6 лет – 4,15-5,76
•7-14 лет – 3,69-5,12
•взрослые–3,5 -5,4
Слайд 45Гипокалиемия
•2,5-3,5 – умеренная.
•< 2, 5 – выраженная:
- скелетная мускулатура: слабость, паралич,

рабдомиолиз;
- сердечная мышца: эстрасистолия,
Фибрилляции желудочков;
- кишечник: запоры, парез;
- почки: нарушение концентрационной
функции почек.
Слайд 46Динамика уровня калия
на фоне проведения регидратации и
стабилизации гемодинамики:
• с началом регидратационной инфузионной

терапии
кровь разбавляется, концентрация калия падает ;
• восстанавливается кровообращение в почках, что
ведет к усилению выведения калия;
• с улучшением почечной и периферической
перфузии кислотность снижается (рН увеличивается) , избыток протонов (Н+ ) начинает покидать клетку, а в обмен ионы калия поступают внутрь;
• с началом инсулинотерапии обеспечивается
поступление глюкозы из крови в клетки организма,
и это сопряжено с прохождением в клетки калия,
что усиливает скорость снижения его у ровня.
Слайд 47При использовании в инфузионной
терапии растворов с калием
• 1 мэкв К+ = 1ммоль

К+ = Раствор КСl 7,5% -1мл= 0,075 г (Раствор КСl 4% - 1мл= 0,04г).
• Потребность в К+ при лечении гипокалиемии в среднем=
2-4 мэкв /кг/сут, при выраженной
гипокалиемии < 2,0-2,5 ммоль/л может
потребоваться 6-8 мэкв/кг/сут.
• При отсутствии возможности определения калия в крови введение растворов КСl начинать примерно через 2 часа от начала инфузионной терапии.
Слайд 48Режим введения инфузионных растворов
в течение 1-гочаса
• 0,9% раствор NaCl 10-20 мл/кг фактической

массы тела, но не более 500мл (200-250мл до 5-6лет);
• при гиповолемическом шоке количество раствора может быть увеличено до 20-30мл/кг (+/-);
• при выраженной гиперосмолярности (более 350
мОсм/кг) изотонический раствор может быть заменен (!) на гипотонический 0,45% раствор NaCl.
Некоторые авторы предлагают в качестве критерия для применения гипоосмолярного раствора уровень натрия выше 155 ммоль /л.
Слайд 49Режим введения инфузионных растворов после 1 -го часа
• В следующие

-8 часов лечения вводится 50%
расчетного суточного объема со скоростью инфузии
примерно 10 мл/ кг/час (отек мозга обычно развивается в первые 24 часа проводимой терапии, чаще всего –в первые 4-6 часов, когда общее состояние ребенка казалось бы улучшается) ;
• оставшиеся 50% - в течение следующих 16 часов со
Скоростью примерно 5мл/ кг/час.
• При этом состав раствора и его осмолярность
определяются по результатам мониторинга каждые 1-
2-3 часа: Нв, Нt, диурез, глюкоза, рН, ВЕ, калий,
натрий, осмолярность.
Слайд 50Использование вспомогательных средств
• Гепарин, по 150-200 ед/кг/сут (0,1-0,2 мл) – для

предотвращения внутрисосудистого свертывания с образованием тромбов.
• Р-р МgSО4 25%, по 1,0-3,0 мл в/в струйно (или в инфузионной среде) при ускоренных темпах снижения уровня глюкозы и осмоляльности для выравнивания осмотического давления.
• Р-р CaCl2 10%, по 0,5-1,0мл/кг/сут в/в в инфузионной среде для предотвращения гипокальциемии и улучшения переносимости
введения препаратов калия.
• Вит В1, В12, С, - в/в (в/м) в возрастных дозировках
х 2-3 рвсутки.
Слайд 51Инсулинотерапия
Инсулинотерапия– важнейший компонент лечения диабетической комы.
Применяется только внутривенное введение инсулина.
Рекомендуются

только препараты человеческого инсулина короткого действия (Актрапид НМ, Хумулин Р, Инсуман-рапид). Использовать пролонгированные препараты инсулина для лечения кетоацидоза и комы нельзя.
Слайд 52
При невозможности внутривенного в ведения инсулин может вводиться внутримышечно, лучше в прямую

мышцу живота инсулиновым шприцем со съёмными иглами, на который надевается игла для внутримышечных инъекций.
Слайд 53Техника инсулинотерапии
• Наиболее удобной конценрацией является 1 Ед
инсулина на 1 мл

изотонического NaCl
• 50 мл смеси пропускают струйно через систему для
внутривенных инфузий для адсорбции инсулина на
стенках системы
• Для точного дозирования и обеспечения заданной
скорости поступления инсулина в кровоток можно
использовать автоматические шприцевые дозаторы
• Инсулин можно вводить болюсно в виде
микроструйны х инъекций каждые 1-2 часа, либо
добавлять его непосредственно в инфузионную
среду
Слайд 54Соблюдается принцип малых доз.
Лечение большими дозами, применявшееся ранее, не допускается из-за опасности

развития гипогликемии, гипокалиемии, гиперпродукции лактата с усилением
ацидоза, гипофосфатемии и осмотических нарушений.
Гипогликемия на фоне кетоацидоза особенно с гиперосмолярностью может привести к развитию отёка мозга и многократно увеличить риск гибели больного!!!
Слайд 55Основные принципы инсулинотерапии
при ДКА
• Начальная доза составляет 0,1 Ед/кг/ч, у маленьких

детей эта доза может составлять 0,05 Ед/кг/ч, а в некоторых случаях может увеличиваться до 0,2 Ед/кг/ч (тяжёлая гнойная инфекция)
• Снижение уровня гликемии в первые часы должно составлять 4-5 ммоль/л /ч
• Если этого не происходит дозу инсулина
увеличивают на 50 %, а при нарастании гликемии на 50-100%
Слайд 56• При снижении гликемии менее 16 ммоль/л
обязательно использовать в инфузионных
растворах глюкозу

с увеличением её
концентрации для поддержания содержания
её в крови на уровне 12-16 ммоль/л
• При нарастании гликемии выше 16 ммоль/л на
инфузии растворов глюкозы дозу инсулина
увеличивают на 25%
Слайд 57 Если уровень глюкозы снижается ниже 8 ммоль/л,
либо он снижается слишком

быстро, необходимо
увеличить концентрацию вводимой глюкозы до 10%
И выше
• Если уровень глюкозы остаётся ниже 8 ммоль/л,
несмотря на введение 10% глюкозы, необходимо
уменьшить количество вводимого инсулина и ввести
струйно 40% глюкозу
• Не следует прекращать введение инсулина либо
снижать его дозу ниже 0,05 Ед/кг/ч (у маленьких
детей ниже 0, 025 Ед/к г/ч), поскольку для
востановления анаболических процессов и уменьшения
кетоза необходимы оба субстрата – глюкоза и инсулин
Слайд 58 При ликвидации дегидратации, электролитных нарушений и нарушений кислотно-щелочного баланса больного переводят

на 7-9 разовое введение инсулина каждые 2-3 часа ( с учётом традиционного времени приёма пищи –3ч,6ч ,8ч,11ч,13ч, 16 ч,18ч,21 ч,24ч)
При стабилизации состояния переходят на 5-6 разовое в ведение инсулина короткого действия с дополнением инсулина продлённого действия
Слайд 59Скорость введения инсулина не должна превышать 0,10 – 0,12 ед/кг/час. Это составляет

от 1-2 до 4-6 ед. в час в зависимости от возраста ребенка, уровня сахара крови.
Не следует резко увеличивать дозы инсулина в ответ на отсутствие снижение сахара крови в первые часы лечения. Гипогликемия на фоне кетоацидоза приводит к быстрому развитию отека мозга и многократно увеличивает риск гибели больного.
При назначении инсулина необходимо учитывать обеспеченность 1 единицы инсулина внутривенно вводимой глюкозой (в пересчете на сухое вещество) – глюкозный эквивалент. Этот показатель помогает выбрать адекватную концентрацию глюкозы в инфузионном растворе в зависимости от уровня сахара крови. Использование этого соотношения позволяет в процессе лечения удерживать уровень сахара крови на оптимальном безопасном уровне (12 – 15 ммоль/л).
Слайд 61Существенное (до 0,05 – 0,07 ед/кг/час) уменьшение доз инсулина при значительном снижении

сахара крови возможно лишь в том случае, если практически ликвидирован ацидоз. В случае, если ацидоз по-прежнему резко выражен, а сахар крови низкий, снижение дозы должно быть кратковременным, только на время повышения гликемии за счёт введения более концентрированных растворов глюкозы. После этого должно быть восстановлено введение инсулина в прежних достаточно высоких дозах. Если этого не сделать, произойдет нарастание ацидоза.
Слайд 62Отек мозга
При угрозе или развившемся отеке головного мозга по витальным показаниям необходимо

назначение глюкокортикоидов: предпочтительнее дексаметазон 0,4-0,5 мг/кг/сут, преднизолон 1-2 мг/кг/сут в 4 равных долях. Гидрокортизон менее эффективен при отеке мозга, с противоотечной целью требуется назначение его в больших дозах, которые могут вызвать задержку натрия и усугубление гипокалиемии в силу выраженного минералокортикоидного действия этого препарата.
Введение гормонов ведет к увеличению гликемии и требует 1,5-2 кратного увеличения доз инсулина. Кроме того назначаются растворы маннитола, альбумина, мочегонные (фуросемид). При необходимости применяются сердечные средства: гликозиды, допамин.
Обязательно назначаются антибиотики широкого спектра действия для предотвращения инфекционных осложнений.
Слайд 63Инфузионная терапия и внутривенное введение инсулина проводятся постоянно до полной ликвидации ацидоза,

улучшения состояния и появления возможности приема жидкости и кормления ребенка. Подкожно инсулин назначается при начале адекватного кормления ребенка.
Слайд 64В первые сутки после выведения из кетоацидоза назначается питье (минеральная щелочная вода,

разбавленные фруктовые соки, кефир). При отсутствии рвоты в течение 4-6 часов начинается щадящее питание гомогенизированной пищей. С этого времени, наряду с продолжающимися инфузионной терапией и внутривенным введением инсулина, можно начать введение инсулина короткого действия подкожно по 2-4-6 единиц после (!) еды в зависимости от возраста ребенка и количества съеденной пищи.
Слайд 65На второй день в случае стойкого улучшения состояния и при отсутствии признаков

поражения ЖКТ диета может быть расширена: назначается диабетический стол (№9) с исключением продуктов, содержащих большое количество клетчатки. Инсулин короткого действия назначается подкожно, дробно в течение суток 5-6 инъекций (3-4т инъекции перед приемами пищи 2-3 инъекции ночью) из расчета 0,5-0,8 ед/кг/сут в соотношении 2/3 – 3/4 общей дозы днем и 1/3 – ¼ ночью.
Стойкое улучшение состояния ребенка, появление устойчивого аппетита и хорошая переносимость питания, нормальные показатели КОС крови и электролитного состава сыворотки позволяют закончить инфузионную терапию.
Слайд 66Кетоацидотическая кома (дифференциальная диагностика)
Развитие состояния - относительно медленное.
Аппетит - тошнота, анорексия.
Питье

- выраженная жажда.
Мускулатура - гипотонус, отсутствие судорог (кроме терминальной стадии).
Кожа (п/к) - сухая.
П/клетчатка - дряблая.
Дыхание - Куссмауля, запах ацетона.
Зрачки - расширены, реже сужены.
Глазные яблоки - тонус снижен.
Другие признаки - напряжение мышц живота и боли в животе.
Слайд 67Гипогликемическая кома
- кома,развивающаяся вследствие резкого снижения глюкозы в крови и острого энергетического

дефицита в головном мозге.
Встречается при отсутствии купирования тяжелого гипогликемического состояния
Гипогликемией считают концентрацию глюкозы в крови 2,2-2,8 ммоль/л (в плазме 3,1-4 ммоль/л)
Причины:
Неправильно подобранная доза инсулина
Ошибки при введении инсулина
Не проконтролированный низкий уровень глюкозы в крови перед сном
Большая физическая нагрузка в дневные или вечерние часы
Отсутствие легкоусвояемых углеводов у ребенка во время игр, занятий спортом, прогулок и т.д.
Интеркуррентные заболевания
Слайд 68 Степени тяжести гипогликемических состояний
1 степень – легкая: ребенок хорошо осознает свое

состояние и самостоятельно купирует гипогликемию
2 степень – средняя: невозможность самостоятельно купировать гипогликемию, однако в состоянии принимать углеводы
per os
3 степень – тяжелая: дети находятся в полубессознательном или бессознательном или коматозном состоянии
Слайд 69Гипоглиекмическая кома характеризуется быстрым началом,в течение нескольких минут, проявляется адренергическим и нейрогликопеническим

синдромами
Слайд 71Лечение
Гипогликемия 1-2 ст:
Немедленный приём легкоусвояемых углеводов (5-15 г глюкозы или сахара

или 100 мл сладкого напитка – чая с сахаром или сока, если в течение 15 минут гипогликемическая реакция не проходит – повторяют прием углеводов)
При улучшении самочувствия принимают сложные углеводы (фрукты, хлеб, молоко)
Слайд 72Гипогликемическая кома (дифференциальная диагностика
Развитие состояния - внезапное (за минуты). Аппетит -

выраженный голод, но бывает отказ от едь (особенно у маленьких детей), бывает рвота. Питье - жажда отсутствует.
Мускулатура - гипертонус, тремор, судорожные эквиваленты, возможны судороги.
Кожа - обычная или влажная. П/клетчатка - обычная или уплотнена. Дыхание - нормальное. Зрачки - расширены.
Глазные яблоки - тонус нормальный или повышен.
Другие признаки - характерна неадекватность в поведении (сходство с алкогольным опьянением). Возможна картина инсульта.
Слайд 73Оценка состояния больного
при СД 1 типа
Фаза компенсации: симптомы СД1 отсутствуют.
Фаза субкомпенсации:

симптомы СД1 отсутствуют или имеются отдельные проявления неспецифического характера.
Фаза декомпенсации без кетоацидоза:
характеризуется наличием отдельных не резко выраженных симптомов СД1 при отсутствии кетоза и ацидоза (по данным КОС).
Фаза декомпенсации с кетоацидозом (ДКА):
характеризуется выраженными симптомами СД1, в т.ч. запах ацетона изо рта, румянец на щеках, тошнота, рвота, боли в животе, вялость, слабость, иногда головные боли. При обследовании: гипергликемия (как правило > 15-17 ммоль/л), глюкозурия, кетонурия, ацидоз (по данным КОС).
Слайд 75Основные клинические проявления комы по степени тяжести
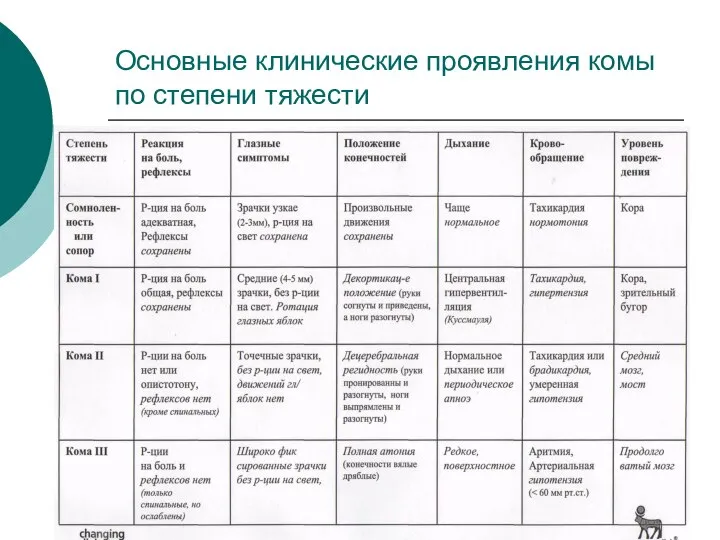
Слайд 76Другие клинические проявления диабетической комы по степени тяжести

Слайд 77При сочетании кетоацидотической комы с гиперосмолярностью

Слайд 78Факторы, провоцирующие развитие гиперосмолярной комы

Слайд 79При молочнокислом варианте диабетической комы

Слайд 80Принципы лечения гиперосмолярной и лактатацидотической комы
Инфузионную терапию при гиперомолярной коме начинают с

0,45% раствора NaCl. После снижения осмолярности ниже320 мОсм/л и нормализации уровня натрия в крови переходят на обычный режим инфузионной терапии.
Стартовая доза инсулинов не должна превышать0,05 ед/кг/час, т.к. такие больные отличаются высокой чувствительностью к инсулину, а при быстром снижении глюкозы может возникнуть отек мозга
Слайд 81При лактатацидотической коме терапию начинают с ликвидации ацидоза (4% раствор натрия бикарбоната)

и введения плазмы привыраженных циркуляторных нарушениях
Несмотря на относительно невысокий уровень гликемии при выраженном лактатацидозе чувствительность тканей к инсулину низкая, в связи с чем скорость введения инсулина более высокая (стартовая- 0,15 Ед/кг/час)
















































































 Коронавирусы
Коронавирусы Производные дигидропиридина (нефидипин, амлодипин, форидон) и пиридина (супрастин)
Производные дигидропиридина (нефидипин, амлодипин, форидон) и пиридина (супрастин) Задача на поиск. Случай в клинике
Задача на поиск. Случай в клинике Нарушения кровообращения. Тромбоэмболический и ДВС синдром
Нарушения кровообращения. Тромбоэмболический и ДВС синдром Диагностическое значение онкомаркеров в ранней диагностике рака
Диагностическое значение онкомаркеров в ранней диагностике рака Малярия. Эпидемиологические особенности заболеваемости малярии
Малярия. Эпидемиологические особенности заболеваемости малярии Психологический контакт врача и пациента на примере детского и подросткового гинекологического осмотра
Психологический контакт врача и пациента на примере детского и подросткового гинекологического осмотра Физиология внутриуробного периода и неонатального развития плода
Физиология внутриуробного периода и неонатального развития плода Жерорта теңізі емдәмінің адам тамақтануындағы маңызы
Жерорта теңізі емдәмінің адам тамақтануындағы маңызы Организация лечебно-эвакуационного обеспечения раненых, больных, пораженных в зоне боевых действий и при ЧС
Организация лечебно-эвакуационного обеспечения раненых, больных, пораженных в зоне боевых действий и при ЧС Психические состояния и их классификация
Психические состояния и их классификация Мультимедийные технологии в медицине
Мультимедийные технологии в медицине ARDES: новая бирка Feedlot
ARDES: новая бирка Feedlot Клиренс креатинина
Клиренс креатинина Хирургическое лечение опухолей позвоночника
Хирургическое лечение опухолей позвоночника Воспалительные заболевания лица и полости рта, травмы шеи
Воспалительные заболевания лица и полости рта, травмы шеи Рентгенология. Физико-технические процессы
Рентгенология. Физико-технические процессы Показання до госпіталізації в нейрохірургічне відділення КЗ Сумська обласна клінічна лікарня
Показання до госпіталізації в нейрохірургічне відділення КЗ Сумська обласна клінічна лікарня Оперативные вмешательства при остром аппендиците
Оперативные вмешательства при остром аппендиците Основы реабилитации
Основы реабилитации Сестринская помощь пациентам с нарушениями кровообращения в сосудах нижних конечностей
Сестринская помощь пациентам с нарушениями кровообращения в сосудах нижних конечностей Острая кишечная непроходимость. Этиология, патогенез, клиника, хирургическое лечение
Острая кишечная непроходимость. Этиология, патогенез, клиника, хирургическое лечение Геморрагический синдром у детей
Геморрагический синдром у детей Инфекционное заболевание туберкулез
Инфекционное заболевание туберкулез Профилактика гриппа (для родителей)
Профилактика гриппа (для родителей) Приспособительные и компенсаторные процессы
Приспособительные и компенсаторные процессы Выявление туберкулеза методом микроскопии. Приготовление препаратов из мокроты
Выявление туберкулеза методом микроскопии. Приготовление препаратов из мокроты Активное долголетие
Активное долголетие