Слайд 2План
Крупозная пневмония
Патогенез
Клиника
Диагностика
Осложнения
Лечение
Прогноз

Слайд 3Крупозная пневмония
крупозная пневмония – заболевание легких, сопровождающееся массивным двухсторонним воспалительным поражением легочной
ткани с выраженным интоксикационным синдромом и вторичными изменениями внутренних органов.
Слайд 4Патогенез крупозного воспаления легких
Причиной крупозного воспаления легких в большинстве случаев является бактерия
под названием «палочка Фриндлера». Тем не менее, двусторонняя пневмония может вызываться и типичными возбудителями (стафилококк, стрептококк, пневмококк) на фоне сниженного иммунитета.
Слайд 5Возникает воспалительный процесс при данной патологии не локализовано, а одновременно в нескольких

участках одного или обоих лёгких. При этом инфильтрат не только накапливается в альвеолах, но и возникает отек бронхов за счет реакций гиперчувствительности немедленного типа (ГНТ). Они появляются вследствие сходства антигенов возбудителя с некоторыми белками бронхов.
Таким образом, патогенез крупозного воспаления легких обусловлен непосредственным размножением фриндлеровской палочки в стенке альвеол и возникновением аллергических реакций в дыхательных путях.
Слайд 6Клиническая картина
Заболевание начинается остро: внезапно возникает озноб (часто потрясающий), длящийся от нескольких

минут до 3 ч, быстро повышается температура тела до 38-40°С, появляется головная боль. Уже во время озноба или вскоре после него начинает беспокоить колющая боль в грудной клетке, обычно в ее нижнебоковых отделах, усиливающаяся при вдохе и кашле. Больной дышит поверхностно и часто, щадя по возможности пораженную сторону. Боль не всегда соответствует локализации процесса. Иногда при нижнедолевой пневмонии боль возникает в области живота, симулируя острый аппендицит, перфоративный перитонит, приступ желчнокаменной болезни, почечной колики. В первые 1-2 дня кашель сухой, затем начинает выделяться кровянистая ("ржавая") мокрота. Иногда ознобу предшествует период недомогания с ощущением слабости, головной болью, ломящих болей в суставах.
Слайд 7При осмотре
При осмотре обычно заметны гиперемия щек, нередко более выраженная на пораженной

стороне, иногда цианоз губ, носа, герпетические высыпания на губах, крыльях носа, мочках ушей или на шее. Дыхание учащено (до 30-40 в 1 мин). Отмечается отставание при дыхании пораженной половины грудной клетки. Уже в первый день заболевания можно обнаружить притупление перкуторного звука с тимпаническим оттенком. К концу первого дня или на второй день выслушивается крепитация (crepitatio indux). В последующие дни притупление становится более отчетливым, выслушивается бронхиальное дыхание, усиливаются бронхофония и голосовое дрожание, исчезает крепитация. В стадии разрешения бронхиальное дыхание сменяется везикулярным, легочным становится перкуторный звук, вновь появляется крепитация (crepitatio redux). Крупозной пневмонии сопутствуют плевриты - чаще сухие, реже экссудативные.
Слайд 8Нарушается газовый состав крови, особенно в случаях распространенной инфильтрации легочной ткани: развиваются

гипоксемия, гипокапния и дыхательный алкалоз. Отсутствие гиперкапнии является отличительным признаком дыхательной недостаточности, осложняющей острую пневмонию.
Всегда отмечаются изменения сердечно-сосудистой системы: тахикардия (пульс до 120 в 1 мин), систолический шум на верхушке, на ЭКГ - снижение интервала S-T, отрицательный зубец T во II - III отведениях, уменьшение амплитуды комплекса QRS. В период кризиса может развиться коллапс, больной внезапно бледнеет, покрывается холодным потом, становится адинамичным, вены спадаются, пульс становится слабым, малого наполнения, снижается АД.
Почти у всех больных в большей или меньшей степени страдает нервная система. Они возбуждены, жалуются на бессонницу, головную боль. Иногда наблюдаются менингеальные симптомы. Нередки функциональные нарушения системы пищеварения: снижение аппетита, тошнота, метеоризм, задержка стула. В моче находят белок, часто эритроциты.
Слайд 9При тяжелом течении крупозной пневмонии развиваются дистрофические изменения печени. Печень увеличивается и

становится болезненной; появляется иктеричность склер; повышается содержание билирубина в сыворотке крови; нарушается антитоксическая и углеводная функция печени.
Характерны изменения периферической крови: нейтрофильный лейкоцитоз (до 15-20·109/л) со сдвигом лейкоцитарной формулы влево, моноцитоз, лимфопения, увеличение СОЭ. Меняется белковый состав крови: увеличивается содержание грубодисперсных фракций (главным образом альфа- и бета-глобулинов), уменьшается альбумин-глобулиновый коэффициент.
Слайд 10Рентгенологическая картина зависит от стадии процесса. Вначале обнаруживается усиление легочного рисунка, но
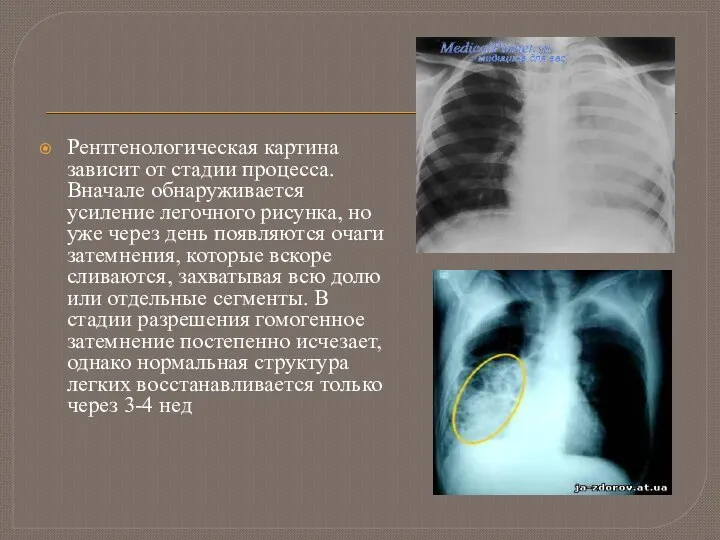
уже через день появляются очаги затемнения, которые вскоре сливаются, захватывая всю долю или отдельные сегменты. В стадии разрешения гомогенное затемнение постепенно исчезает, однако нормальная структура легких восстанавливается только через 3-4 нед
Слайд 11Диагностика
Диагноз болезни ставят на основании анамнеза,
клинических проявлений,
данных рентгенологического исследования.
Рентгенологические признаки крупозной

пневмонии, подтверждающие диагноз:
однородность затемнения доли или сегмента лёгкого;
отчётливая реакция плевральной оболочки лёгкого;
выпуклые границы поражённой доли
Слайд 12Лабораторные признаки
резкое увеличение числа белых кровяных клеток в периферической крови – нейтрофильный

лейкоцитоз >15 тыс. в 1 куб. мм с количеством молодых клеток >15%
токсическая зернистость в цитоплазме лейкоцитов – белых кровяных клеток
отсутствие эозинофильных лейкоцитов в периферической крови
повышение уровня белка фибриногена в плазме крови
наличие белка и белковых цилиндров в моче, малое количество выделяемой мочи
обнаружение в анализе мокроты ланцетовидных парных микробов-кокков, окрашенных в фиолетовый цвет
выделение культуры пневмококка из мокроты больного
выделение культуры пневмококка из крови пациента в 15–20% случаев.
Слайд 13Осложнения
инфекционно-токсический шок
заражение крови с распространением инфекции по всему организму – сепсис
воспаление оболочки

лёгкого – выпотной плеврит
эмпиема плевры – гнойный плеврит
нагноение лёгкого – абсцесс
перикардит – воспаление сердечной сумки.
Слайд 14Лечение крупозной пневмонии
Постельный режим, щадящая диета с достаточным количеством витаминов и питья

(фруктовые соки, лимонад, чай). Основным является применение сульфаниламидов и особенно антибиотиков.
Слайд 15Сульфаниламиды назначают внутривенно (5-10 мл 10% раствора этазола) и внутрь, всего на

курс 24-28 г. Применение их требует обильного щелочного питья: возможно появление кристаллурии. При наличии почечнокаменной болезни в анамнезе применять их не следует. При появлении тошноты, цианоза, лейкопении, дерматита лечение ими необходимо прекратить.
Из антибиотиков прежде всего показан пенициллин (наиболее эффективен в отношении пневмококков и стрептококков) в дозах от 600000 до 1-1,5000000 ЕД в сутки. При назначении его необходимо сделать внутрикожную пробу на чувствительность, во избежание развития тяжелых аллергических реакций. Вводить обязательно каждые 3 часа.
Слайд 16последнее время рекомендуется применять оксациллин - полусинтетическрй пенициллин, устойчивый к пенициллиназе. Применяется

внутрь (в капсулах по 0,25 г, по 2 капсулы 4 раза в день за 1-2 часа до еды); курс лечения в среднем 5 суток. Ампициллин (а-аминобензпенициллин) выпускается в виде ампициллинтригидрата (в таблетках или капсулах) и назначается по 250-500 мг три-четыре раза в сутки. Эффективен также эфициллин, обладающий свойством избирательно концентрироваться в легочной ткани и удерживаться в ней более длительное время, чем другие препараты пенициллина. Он вводится только внутримышечно в дозе 500 000 ЕД 1 раз в сутки (или по 250 000 ЕД 2 раза в сутки). Для инъекций суспензию эфициллина готовят непосредственно перед употреблением.
При недостаточной эффективности пенициллина можно комбинировать его с сульфаниламидами или со стрептомицином (по 0,25-0,5 г 2 раза в сутки внутримышечно). Иногда необходимо вводить антибиотики широкого спектра действия: тетрациклин по 0,1-0,15 г (100- 150 000 ЁД) 4-6 раз в сутки; олететрин по 0,25 г 4-6 раз в день; рондомицин в капсулах по 150- 300 000 ЕД 2-4 раза в день; эритромицин по 0,1-0,25 г каждые 4- 6 часов, цепорин (0,5 г внутримышечно) и др.















 тадж Оценка состояния плода
тадж Оценка состояния плода Геморрагический инсульт
Геморрагический инсульт Бауырдың аутоиммунды ауруларының емі және дифференциалды диагностикасы
Бауырдың аутоиммунды ауруларының емі және дифференциалды диагностикасы Профилактика ВИЧ и СПИД
Профилактика ВИЧ и СПИД Сестринский процесс при оперативном лечении заболеваний и повреждений конечностей
Сестринский процесс при оперативном лечении заболеваний и повреждений конечностей Правила игры в мини-футбол
Правила игры в мини-футбол Ранние половые связи у подростков
Ранние половые связи у подростков Лфк при заболеваниях почек у детей
Лфк при заболеваниях почек у детей Нарушения проводимости сердца
Нарушения проводимости сердца Микрокальцинаты молочной железы. Диагностика .Тактика лечения
Микрокальцинаты молочной железы. Диагностика .Тактика лечения Применение диаскинтеста для диагностики туберкулеза у взрослых
Применение диаскинтеста для диагностики туберкулеза у взрослых Игровые приёмы, применяемые при коррекции оптической дисграфии у детей с ЗПР
Игровые приёмы, применяемые при коррекции оптической дисграфии у детей с ЗПР Умственная (интеллектуальная) недостаточность у детей
Умственная (интеллектуальная) недостаточность у детей Череп в целом. Воздухоносные кости. Возрастные особенности черепа
Череп в целом. Воздухоносные кости. Возрастные особенности черепа Серозные менингиты
Серозные менингиты Уход при ангине
Уход при ангине Разведение Антибиотиков
Разведение Антибиотиков Современное приборное оснащение лабораторий гигиены труда
Современное приборное оснащение лабораторий гигиены труда Системная красная волчанка
Системная красная волчанка Подагра. Подагрический артрит
Подагра. Подагрический артрит Соя и ваше здоровье
Соя и ваше здоровье В чем состоит ответственность провизора?
В чем состоит ответственность провизора? Неопиоидные анальгетики
Неопиоидные анальгетики Патология органа зрения при болезнях крови
Патология органа зрения при болезнях крови Выбор режимов экстракорпоральной детокискации у пациентов с тяжелым сепсисом и септическим шоком
Выбор режимов экстракорпоральной детокискации у пациентов с тяжелым сепсисом и септическим шоком МиФА
МиФА Витамины- источник здоровья
Витамины- источник здоровья Саркома матки
Саркома матки