Содержание
- 2. Особливості надання початкової допомоги дітям, які народились при терміні гестації ≤ 32 тиж С уменьшением гестационного
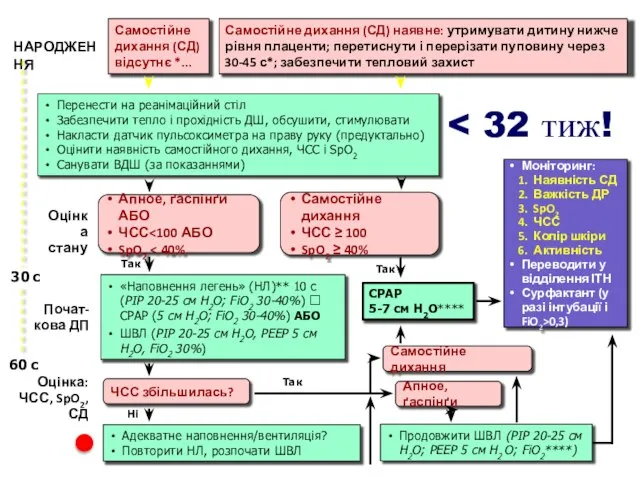
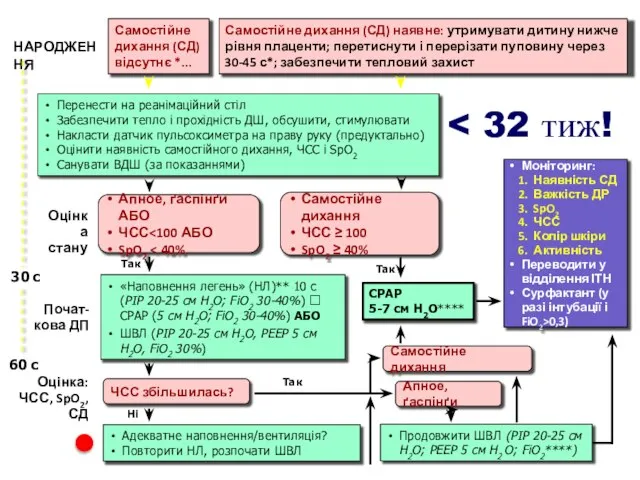
- 3. НАРОДЖЕННЯ 30 с 60 с Перенести на реанімаційний стіл Забезпечити тепло і прохідність ДШ, обсушити, стимулювати
- 4. Алгоритм реанимационной помощи новонародженым с ГВ менее 32 нед. Первые 30 секунд Наличие самостоятельного дыхания ГВ
- 5. . Необходимые действия Обязательные Сразу после рождения ребенка - принять его в теплые пеленки, заметить и
- 6. Срок гестации 28-32 нед Необходимые действия При отсутствии самостоятельного дыхания быстро 3-4 раза «отжать» кровь, содержащаяся
- 7. Только родившегося глубоконедоношенных ребенка со сроком гестации принять в согретые пеленки и, не вытирая, быстро поместить
- 8. Примерно половина объема крови недоношенного ребенка содержится в плаценте, поэтому пережатие пуповины, отсроченное на 30-45 с,
- 9. После рождения ребенка со сроком гестации менее 32 нед. как можно скорее присоединить датчик пульсоксиметра к
- 10. К зо- ой секунде жизни Перенести на реанимационный стол под лучистое тепло Обеспечить тепло и проходимость
- 11. Оценка потребности реанимации Решение о начале реанимации после начальных шагов стабилизации состояния основывается на оценке 2
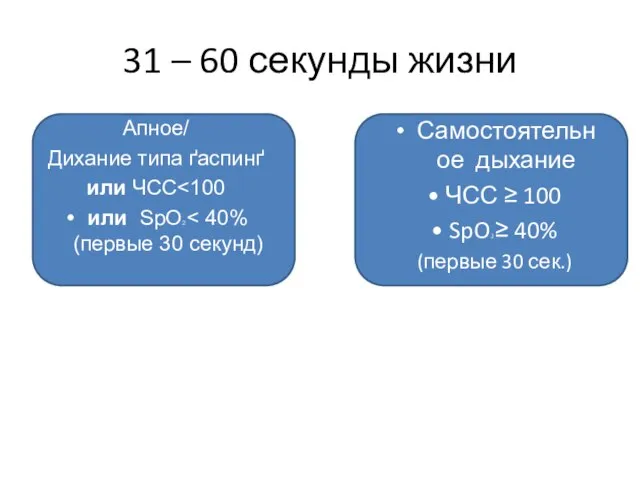
- 12. 31 – 60 секунды жизни Апное/ Дихание типа ґаспинґ или ЧСС или SpO2 Самостоятельное дыхание •
- 13. НАРОДЖЕННЯ 30 с 60 с Перенести на реанімаційний стіл Забезпечити тепло і прохідність ДШ, обсушити, стимулювати
- 14. Необходимые действия обязательные (1) 1. Повторно обеспечить правильное положение 2. Отсосать содержимое верхних дыхательных путей 3.
- 15. Необходимые действия обязательные (2) 4. Продолжать ИВЛ или наполнения легких / СРАР в течение 30 с
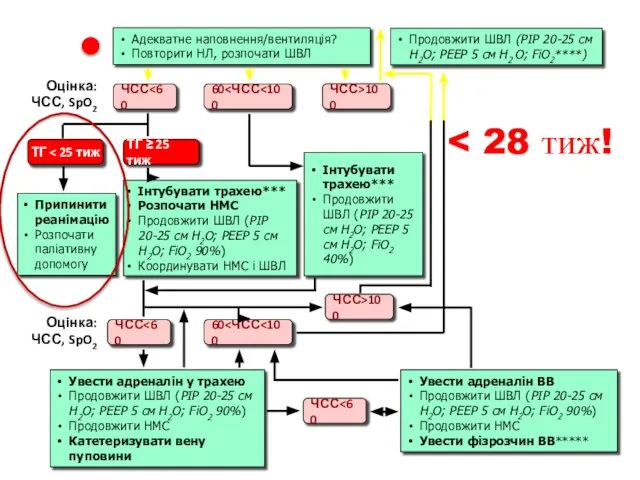
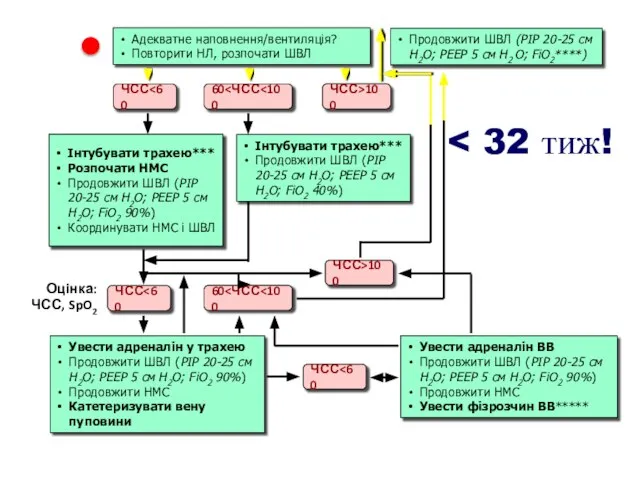
- 16. Продовжити ШВЛ (РІР 20-25 см Н2О; РЕЕР 5 см Н2 О; FiO2****) Адекватне наповнення/вентиляція? Повторити НЛ,
- 17. Вентиляция слишком большим или слишком маленьким неконтролируемым дыхательным объемом в первые минуты после рождения ребенка может
- 18. Научный консенсус (1) Для недоношенных детей со сроком гестации ≥ 25 нед, которые дышат самостоятельно и
- 19. У глубоконедоношенных детей, по сравнению со стандартным использованием вентиляции легких под положительным давлением с помощью мешка,
- 20. После начала ИВЛ или НЛ состояние новорожденного оценивают на основании 3 признаков: ЧСС, наличие и адекватность
- 21. Продовжити ШВЛ (РІР 20-25 см Н2О; РЕЕР 5 см Н2 О; FiO2****) Адекватне наповнення/вентиляція? Повторити НЛ,
- 22. Непрямой массаж сердца (НМС) Показания• ЧСС Определить участок компрессии и установить на нее кончики больших пальцев.
- 23. Введение лекарств Показания к введению адреналина: ЧСС Показания к введению 0,9% раствора натрия хлорида отсутствуют признаки
- 24. Необходимые действия Обязательные Продолжать координированные НМС и ИВЛ, контролируя их эффективность. Ввести 0,5-1,0 мл / кг
- 25. После начальной стабилизации состояния или предоставления необходимой реанимационной помощи глубоконедоношенных ребенка следует как можно скорее перевести
- 26. После восстановления адекватных вентиляции и кровообращения важно безотлагательно перевести ребенка в палату (отделение) интенсивной терапии, где
- 27. Необходимые действия при наличии ДР или устойчивого центрального цианоза обязательные • обеспечить правильное положение новорожденного; •
- 28. Адекватное применение СРАР с первых минут жизни остается сложным или нереальной задачей для большинства отечественных акушерских
- 30. Скачать презентацию






















 Чистые руки. Правила мытья рук
Чистые руки. Правила мытья рук Особенности анатомии и физиологии органов дыхания у детей
Особенности анатомии и физиологии органов дыхания у детей Этическое и правовое регулирование научных исследований
Этическое и правовое регулирование научных исследований Аскаридоз
Аскаридоз Бала кезіндегі гинекологиялық аурулардың сәулелік диагностикасы
Бала кезіндегі гинекологиялық аурулардың сәулелік диагностикасы послеродов2
послеродов2 Дифференциальный диагноз ущемленной грыжи живота
Дифференциальный диагноз ущемленной грыжи живота ВІЛ. СНІД. Інфекції ІПСШ: шляхи передачі, методи захисту
ВІЛ. СНІД. Інфекції ІПСШ: шляхи передачі, методи захисту Утопление. Общие сведения
Утопление. Общие сведения Влияние сосания пустышки детьми после 10-ми месяцев жизни на частоту развития среднего отита у детей до 3-х лет в г. Актобе
Влияние сосания пустышки детьми после 10-ми месяцев жизни на частоту развития среднего отита у детей до 3-х лет в г. Актобе Обязательные для аптеки журналы учета
Обязательные для аптеки журналы учета Аборт и его последствия
Аборт и его последствия Лучевая диагностика заболеваний органов средостения
Лучевая диагностика заболеваний органов средостения Neurobiology and neurophysiology of schizophrenia
Neurobiology and neurophysiology of schizophrenia L4_Osn_uchenia_ob_epid_protsesse
L4_Osn_uchenia_ob_epid_protsesse Организация диспансерного наблюдения за детьми раннего возраста. Критерии эффективности
Организация диспансерного наблюдения за детьми раннего возраста. Критерии эффективности Патология белкового обмена
Патология белкового обмена Антисептики, дезинфицирующие средства, антибиотики. Лекция 22
Антисептики, дезинфицирующие средства, антибиотики. Лекция 22 Детский аутизм
Детский аутизм Первая медицинская помощь при передозировке в приеме психоактивных веществ. 9 класс
Первая медицинская помощь при передозировке в приеме психоактивных веществ. 9 класс Матушка-природа для лечения народа
Матушка-природа для лечения народа Онкологические заболевания женской половой системы. Тема 5.4
Онкологические заболевания женской половой системы. Тема 5.4 Мелипрамин. Инструкция
Мелипрамин. Инструкция Клинический случай. Генерализованный атеросклероз. Эверсионная каротидная эндартерэктомия
Клинический случай. Генерализованный атеросклероз. Эверсионная каротидная эндартерэктомия Практическая работа Изучение осанки и наличия плоскостопия
Практическая работа Изучение осанки и наличия плоскостопия ВИЧ пути передачи-на экран
ВИЧ пути передачи-на экран ЛФК при заболеваниях почек у детей
ЛФК при заболеваниях почек у детей Влияние солнечной активности на заболевания сердечно – сосудистой системы у жителей Крайнего Севера
Влияние солнечной активности на заболевания сердечно – сосудистой системы у жителей Крайнего Севера