Содержание
- 2. Возможностью совершать различные движения и передвигаться мы обязаны собственному скелету. Кроме того, кости человека содержат в
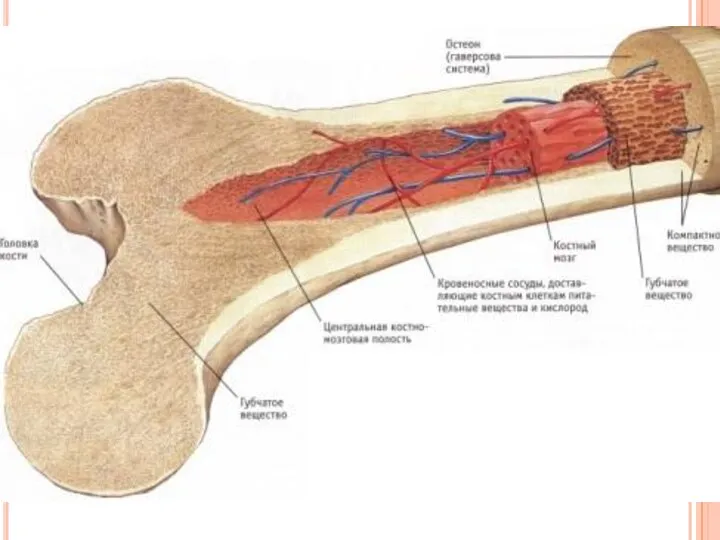
- 3. Кости человека пронизаны специальными канальцами, по которым идут кровеносные сосуды. В их строении принято различать компактное
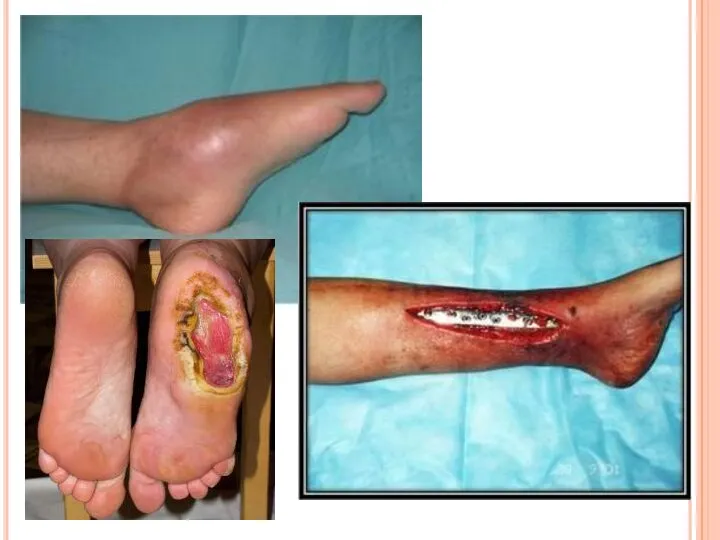
- 5. Среди гнойно-воспалительных процессов по тяжести течения, трудности диагностики и неблагоприятным исходам особенно выделяется острая гнойная инфекция
- 6. История. То, что воспалительный процесс может поражать костную ткань, было известно давно. Об этом упоминалось в
- 7. Этиология. Источники инфицирования костей. В 1880 году Луи Пастер из гноя больной остеомиелитом выделил микроб, который
- 8. Воспалительный процесс из мягких тканей может распространиться на надкостницу и кость. Примером тому являются гнойный мастоидит,
- 10. Известно, что микробы, попадая в кровь, поглощаются ретикулоэндотелиальными клетками, в том числе и клетками костного мозга,
- 11. Анатомо-физиологические особенности костей. Чаще всего гематогенный остеомиелит возникает в детском и юношеском возрасте. При этом патологический
- 12. Биологические и иммунобиологические факторы. Главный возбудитель остеомиелита – золотистый стафилококк, достаточно быстро фиксируется клетками костного мозга.
- 13. Предрасполагающие факторы, способствующие развитию остеомиелита, включают в себя: травму кости, способствующую развитию аллергического состояния в очаге
- 14. Патологическая анатомия. Патологический процесс в кости начинается остро как ограниченный серозный, позднее гнойно-воспалительный очаг в ее
- 15. Клиническая картина. Особенности клинической картины при остеомиелите зависят от возраста больного, локализации патологического процесса(очага инфекции), защитных
- 17. Боль имеет выраженную интенсивность, носит распирающий характер. Обычно больные жалуются на боль по всей конечности, однако
- 18. Генерализованная (токсическая и септикопиемическая) развивается при слабой сопротивляемости организма к инфекции и высокой вирулентности бактерий. Начало
- 19. Диагностика. Морфологический состав крови больного с остеомиелитом изменяется соответственно развитию воспалительного процесса. Чем активнее последний, тем
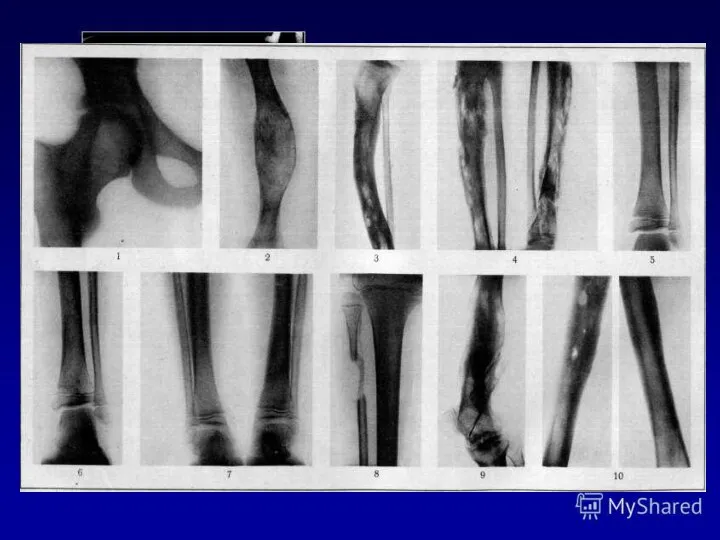
- 20. Специальные методы диагностики. среди специальных методов диагностики остеомиелита главное место занимает обзорная рентгенография костей. Этот метод
- 22. Раньше всего на рентгенограммах при остеомиелите обнаруживаются изменения в мягких тканях, расположенных вокруг очага воспаления. Мышцы,
- 23. В последние годы в клиническую практику для выявления воспалительного процесса, расположенного в глубине тканей, применяется тепловидение.
- 24. Лечение. Исход при остром гематогенном остеомиелите зависят от своевременности и адекватности проводимого лечения. При этом основное
- 25. Воздействие на организм больного. Генерализованная форма гематогенного остеомиелита сопровождается обезвоживанием организма и нарушением периферического кровообращения. Массивное
- 26. К мероприятиям симптоматической терапии относятся: коррекция гипертермии, сенсибилизации организма и гипоксии. При развитии гипертермии назначают комплексное
- 27. Воздействие на микроорганизм осуществляется адекватной антибактериальной антибиотикотерапией, которая должна проводиться с первого часа поступления больного. Антибактериальная
- 28. Местное лечение очага поражения включает в себя мероприятия, направленные на ликвидацию скопления гноя, санацию гнойной полости,
- 29. ХИРУРГИЧЕСКИЙ СЕПСИС
- 30. Проблема гнойной инфекции, а вместе с ней и сепсиса, имеет большую актуальную значимость. Это обусловлено, прежде
- 31. Большинство исследователей считают, что сепсис – это генерализованная форма инфекционного заболевания, вызванная микроорганизмами и их токсинами
- 32. Возбудители сепсиса. Возбудителями сепсиса могут быть почти все существующие патогенные и условно патогенные бактерии. Наиболее часто
- 33. Входными воротами при сепсисе считают место внедрения в ткани организма микробного фактора. Обычно это повреждения кожи
- 34. Такое развитие патологического процесса при сепсисе – первичный септический очаг – внедрение токсических веществ в кровь
- 35. Данные литературы показывают, что этиологическая характеристика сепсиса дополняется рядом названий. Так, в связи с тем, что
- 36. Поскольку при сепсисе возможны два вида течения патологического процесса – сепсис без образования вторичных гнойных очагов
- 37. Развитию сепсиса способствует ряд факторов, которые снижают реактивность организма больного. К этим факторам относятся: состояние шока,
- 38. Говоря об анатомо-физиологических условиях, играющих роль в развитии сепсиса, следует указать на следующие факторы: 1 –
- 39. Для того чтобы эффективно лечить больного с сепсисом, необходимо хорошо знать те изменения, которые происходят в
- 40. Гемодинамические нарушения. Нарушения гемодинамики при сепсисе занимают одно из центральных мест. Первые клинические признаки сепсиса связаны
- 41. Расстройства гемодинамики (малый сердечный выброс, стаз в системе микроциркуляции) на фоне клеточной гипоксии и метаболических нарушений,
- 42. Изменения в печени и в почках при сепсисе имеют выраженный характер и классифицируются как токсико-инфекционный гепатит
- 43. Нарушение функции жизненно важных органов и систем организма больного при сепсисе и возникающие при этом нарушения
- 44. Нарушения в периферической крови считаются объективным диагностическим критерием сепсиса. При этом характерные изменения обнаруживаются в формуле,
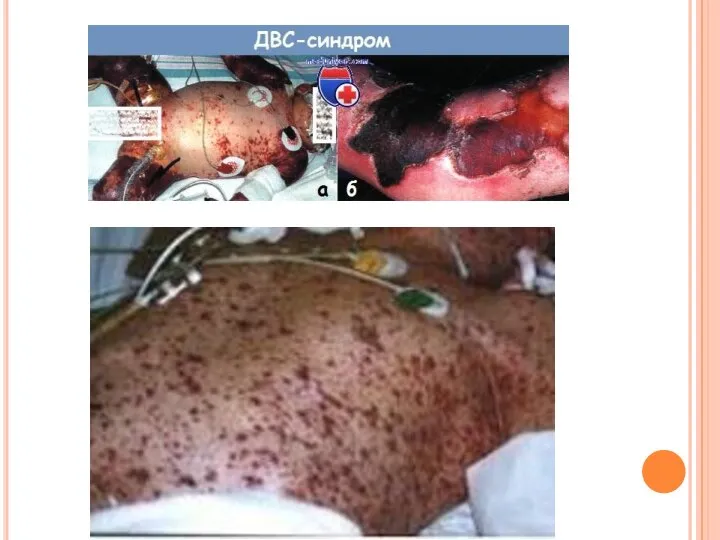
- 45. Рассматривая изменения периферической крови при сепсисе, необходимо остановиться на синдроме диссеминированного внутрисосудистого свертывания (ДВС). В основе
- 47. Иммунные сдвиги. Рассматривая сепсис как результат сложного взаимоотношения макро- и микроорганизма, необходимо подчеркнуть, что ведущая роль
- 48. Клиника и диагностика сепсиса. Диагноз хирургического сепсиса должен основываться на следующих пунктах: наличие септического очага, клинической
- 49. Непрерывно высокая температура характерна для тяжелого течения септического процесса, встречается при прогрессировании его, при молниеносном сепсисе,
- 50. Когда у больного с гнойным воспалительным процессом, сопровождающимся общей реакцией организма, состояние интоксикации переходит в септическое
- 51. В тех случаях, когда после радикального хирургического вмешательства и антибактериальной терапии явления гнойно-резорбтивной лихорадки не проходят
- 52. Описывая симптомы сепсиса, следует более подробно остановиться на симптоме появления вторичных, метастатических гнойных очагов, который окончательно
- 53. Осложнения сепсиса. Хирургический сепсис протекает крайне многообразно и патологический процесс при нем затрагивает почти все органы
- 54. Септический шок – наиболее тяжелое и грозное осложнение сепсиса, летальность при котором достигает 60-80% случаев. Он
- 55. Другим тяжелым осложнением сепсиса является «раневое истощение», описанное еще Н.И.Пироговым как «травматическое истощение». В основе этого
- 56. Лечение хирургического сепсиса – представляет одну из трудных задач хирургии, а результаты его до настоящего времени
- 57. Общие принципы лечения сепсиса
- 58. Хирургическое лечение гнойных очагов (первичных и вторичных) заключается в следующем: все гнойные очаги и гнойные раны
- 59. Общее лечение при сепсисе должно проводиться в условиях отделения интенсивной терапии и включать в себя следующие
- 60. Антибиотико - и химиотерапии при сепсисе уделяется много внимания. В настоящее время мнение клиницистов единодушно в
- 61. Иммунотерапия имеет большое значение в терапии сепсиса. Принято использовать препараты, оказывающие как неспецифическое, так и специфическое
- 62. Кортикостероиды в лечении сепсиса. Основываясь на противовоспалительном и положительном гемодинамическом действии кортикостероидов, их рекомендуют применять при
- 63. Методы экстракорпоральной детоксикации организма. Для активизации дезинтоксикационной терапии при сепсисе в последнее время стали широко применять
- 64. В 1976 году Р.Т.Панченков с соавт. разработали метод, при котором выводимая наружу лимфа пропускается через специальную
- 66. Скачать презентацию
Слайд 2Возможностью совершать различные движения и передвигаться мы обязаны собственному скелету. Кроме того,
Возможностью совершать различные движения и передвигаться мы обязаны собственному скелету. Кроме того,

Слайд 3Кости человека пронизаны специальными канальцами, по которым идут кровеносные сосуды. В их
Кости человека пронизаны специальными канальцами, по которым идут кровеносные сосуды. В их
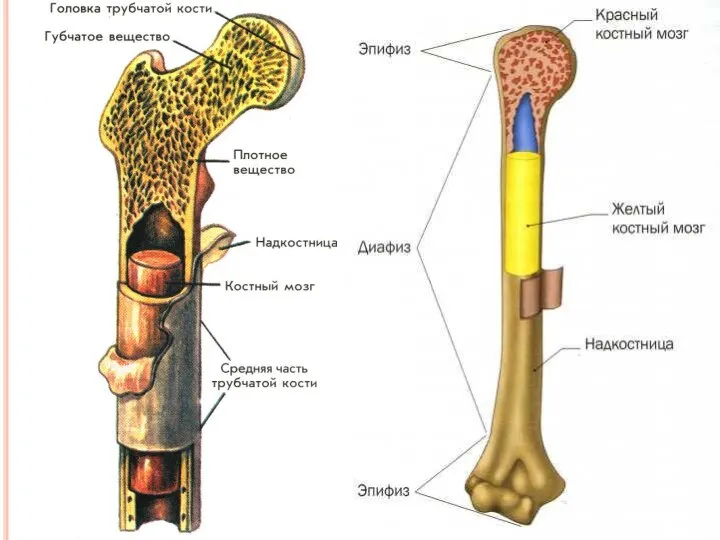
Слайд 5Среди гнойно-воспалительных процессов по тяжести течения, трудности диагностики и неблагоприятным исходам особенно
Среди гнойно-воспалительных процессов по тяжести течения, трудности диагностики и неблагоприятным исходам особенно

Остеомиелит – воспаление костного мозга. Однако при заболеваниях костей изолированное воспаление костного мозга наблюдается крайне редко. Обычно воспалительный процесс захватывает не только костный мозг, но поражает и компактную часть кости и надкостницу. Таким образом, под понятием остеомиелит следует иметь в виду периостит, остит и остеомиелит.
Слайд 6История. То, что воспалительный процесс может поражать костную ткань, было известно давно.
История. То, что воспалительный процесс может поражать костную ткань, было известно давно.

В 1879 г. Lannelonque дал подробное описание патологоанатомической картины острого, а Combi хронического остеомиелита. При этом было установлено, что при патологическом процессе прежде всего поражается костный мозг, после чего распространяется на корковый слой и надкостницу. На этом основании авторы предлагали производить раннюю трепанацию кости при лечении острого остеомиелита.
В 1884 году (Rodet, Krause) получили в эксперименте разнообразные по тяжести течения формы остеомиелита – от молниеносных, заканчивающихся смертью в первые сутки, до более затяжных форм. Было доказано, что тяжесть патологического процесса зависит от количества микробных тел, попавших в организм больного, их вирулентности, возраста больного и индивидуальной способности организма к борьбе с инфекцией.
Попытки некоторых англо-американских авторов заменить название остеомиелит такими, как «паностит», «остеит» не увенчались успехом и большинство хирургов до настоящего времени для обозначения патологического процесса в костной ткани пользуются термином остеомиелит.
В 1925 г. Т.П.Краснобаев предложи классификацию остеомиелита гематогенного происхождения, согласно которой различают три основные формы течения патологического процесса: токсическую, септическую и местноочаговую. Эта классификация оказалась удобной для практических врачей.
Слайд 7Этиология. Источники инфицирования костей. В 1880 году Луи Пастер из гноя больной
Этиология. Источники инфицирования костей. В 1880 году Луи Пастер из гноя больной

В костную ткань микроорганизмы могут поступать:
1) после травмы мягких тканей, расположенных в непосредственной близости к костям, через поврежденные ткани суставов и через рану самой кости при открытом переломе;
2) из воспалительного очага, находящегося в непосредственной близости к кости;
3) из воспалительного очага, находящегося далеко от кости, за счет переноса инфекции по кровеносным сосудам.
При травме тканей, расположенных в непосредственной близости к кости, часто возникает тромбоз сосудов, питающих надкостницу, что способствует развитию воспаления в ней. К тому же, при открытых повреждениях тканей инфекция через гаверсовы каналы может проникнуть в костный мозг и вызвать воспаление в нем.
Слайд 8Воспалительный процесс из мягких тканей может распространиться на надкостницу и кость. Примером
Воспалительный процесс из мягких тканей может распространиться на надкостницу и кость. Примером

Описанные пути попадания инфекции в костную ткань способствуют возникновению экзогенного остеомиелита.
В тех случаях, когда инфекция попадает в костную ткань через кровеносные сосуды, возникает гематогенная форма остеомиелита.
Первичным очагом гнойной инфекции для развития остеомиелита может быть фурункул, карбункул, тонзилит. Острый воспалительный процесс в костях может быть метастазом при сепсисе (при септикопиемии). В отдельных случаях первоисточник гематогенного остеомиелита установить не удается.
В данной лекции будут освещены вопросы, касающиеся клиники, диагностики и лечения гематогенного остеомиелита.
Слайд 10Известно, что микробы, попадая в кровь, поглощаются ретикулоэндотелиальными клетками, в том числе
Известно, что микробы, попадая в кровь, поглощаются ретикулоэндотелиальными клетками, в том числе

Слайд 11Анатомо-физиологические особенности костей. Чаще всего гематогенный остеомиелит возникает в детском и юношеском
Анатомо-физиологические особенности костей. Чаще всего гематогенный остеомиелит возникает в детском и юношеском

Надкостница у детей и молодых людей более эластична и лучше васкуляризируется, чем у пожилых. Костный мозг у лиц молодого возраста отличается от костного мозга пожилых людей тем, что у первых преобладает красный, активный мозг, легко поглощающий бактерии, тогда как у последних он желтый, мало активный, имеет жировой характер.
Анатомо-физиологические особенности костей и их кровоснабжения у лиц молодого возраста объясняет тот факт, что гематогенная форма остеомиелита чаще встречается именно в молодом возрасте.
Слайд 12Биологические и иммунобиологические факторы. Главный возбудитель остеомиелита – золотистый стафилококк, достаточно быстро
Биологические и иммунобиологические факторы. Главный возбудитель остеомиелита – золотистый стафилококк, достаточно быстро

В развитии остеомиелита большую роль играет реактивность макроорганизма, а также состояние его нервной системы.
Профессор С.М.Дерижанов (1937,1940) в эксперименте достаточно убедительно доказал, что у сенсибилизированных лошадиной сывороткой кроликов легко вызывается остеомиелит после введения им в костно-мозговой канал этой сыворотки. Данный факт был положен в основу аллергической теории развития остеомиелита и объясняет, почему остеомиелит нередко возникает после перенесенных инфекционных процессов.
Н.Н.Еланский (1954) выдвинул нервно-рефлекторную теорию развития остеомиелита, согласно которой его возникновению способствует длительный рефлекторный спазм сосудов и нарушение кровообращения в костной ткани.
Слайд 13Предрасполагающие факторы, способствующие развитию остеомиелита, включают в себя:
травму кости, способствующую развитию аллергического
Предрасполагающие факторы, способствующие развитию остеомиелита, включают в себя:
травму кости, способствующую развитию аллергического

общее истощение, охлаждение организма, авитаминоз и пр., ведущие к снижению защитных сил больного и обеспечивающие условия для активной деятельности микробного фактора.
Из выше изложенного можно сделать вывод, что механизм развития острого гематогенного остеомиелита достаточно сложен.
Слайд 14Патологическая анатомия. Патологический процесс в кости начинается остро как ограниченный серозный, позднее
Патологическая анатомия. Патологический процесс в кости начинается остро как ограниченный серозный, позднее
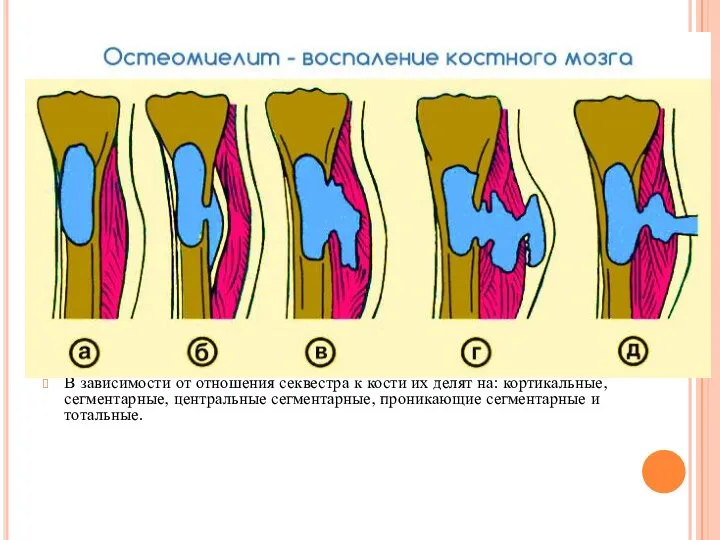
После образования некротических участков в кости патологический процесс развивается одновременно в двух направлениях: продолжается деструкция и начинается восстановление костной ткани. Процесс восстановления выражается в образовании костной ткани со стороны периоста и эндооста непораженного участка кости. Омертвевшие участки кости элиминируются через образовавшийся гнойный грануляционный вал. Остеомиелитные секвестры имеют характерную форму и различные размеры.
В зависимости от отношения секвестра к кости их делят на: кортикальные, сегментарные, центральные сегментарные, проникающие сегментарные и тотальные.
Слайд 15Клиническая картина. Особенности клинической картины при остеомиелите зависят от возраста больного, локализации
Клиническая картина. Особенности клинической картины при остеомиелите зависят от возраста больного, локализации

Местная (очаговая) форма гематогенного остеомиелита встречается чаще и характеризуется преимущественным развитием локализованного гнойно-воспалительного процесса (образуется более или менее выраженный субпериостальный абсцесс, вслед за которым, вследствие нарушения кровообращения в кости, развивается некроз костной ткани). Если прорыва гнойника наружу не происходит, может развиться флегмона костного мозга.
Общее состояние больного при очаговой форме остеомиелита существенно не страдает. Обычно остеомиелит начинается внезапно, нередко этому предшествует либо травма, либо переохлаждение. Возможны и другие факторы, предрасполагающие к развитию воспалительного процесса. Продромальный период короткий. Больной отмечает слабость, вялость, общее недомогание, легкий озноб. Вскоре отмечается подъем температуры до 37,5-38,50 и почти одновременно появляются боли в пораженной конечности.
Слайд 17Боль имеет выраженную интенсивность, носит распирающий характер. Обычно больные жалуются на боль
Боль имеет выраженную интенсивность, носит распирающий характер. Обычно больные жалуются на боль

Продолжительность болей связана с развитием внутрикостной гипертензии и гнойного процесса. Чем раньше будет вскрыт (или самостоятельно вскроется) гнойник, тем скорее стихают боли. Прорыв гноя в мягкие ткани способствует развитию в них воспалительного процесса.
В области расположения очага поражения кости через 2-3 дня от начала заболевания возникает отечность тканей, которая постепенно распространяется на другие отделы конечности. Окружность пораженного сегмента конечности, по сравнению с таким же сегментом здоровой конечности, заметно увеличивается. Инфильтрированные ткани при пальпации плотны, при большом отеке кожа над очагом воспаления становится напряженной, блестит, отмечается повышение ее температуры. Постепенно процесс распространяется на другие отделы конечности.
Слайд 18Генерализованная (токсическая и септикопиемическая) развивается при слабой сопротивляемости организма к инфекции и
Генерализованная (токсическая и септикопиемическая) развивается при слабой сопротивляемости организма к инфекции и

Генерализованная форма гематогенного остеомиелита часто осложняется септическим шоком. Уже в первые часы у больного развиваются признаки сердечной и дыхательной недостаточности и другие признаки токсического шока. В тех случаях, когда на первый план выступает картина интоксикации, а местные проявления болезни не выражены, диагностировать наличие остеомиелита трудно. Это ведет к неадекватной терапии и больные погибают в ближайшие дни от начала заболевания. На вскрытии обнаруживают множество мелких полостей в губчатом веществе кости, заполненных кровянистым экссудатом.
Слайд 19Диагностика. Морфологический состав крови больного с остеомиелитом изменяется соответственно развитию воспалительного процесса.
Диагностика. Морфологический состав крови больного с остеомиелитом изменяется соответственно развитию воспалительного процесса.

При гематогенном остеомиелите происходит нарушение гемостатических факторов крови - отмечается повышение свертывающей активности крови. Одновременно изменяется и электролитный состав крови – снижается уровень калия и натрия при понижении уровня хлоридов.
Слайд 20Специальные методы диагностики.
среди специальных методов диагностики остеомиелита главное место занимает обзорная рентгенография
Специальные методы диагностики.
среди специальных методов диагностики остеомиелита главное место занимает обзорная рентгенография

Клинический опыт показывает, что чем тяжелее протекает заболевание, тем раньше выявляются костные изменения. При своевременной и адекватной антибактериальной терапии эти изменения обнаруживаются поздно. Тем не менее, существует правило – всем больным с подозрением на остеомиелит необходимо производить рентгенографию костей.
Слайд 22Раньше всего на рентгенограммах при остеомиелите обнаруживаются изменения в мягких тканях, расположенных
Раньше всего на рентгенограммах при остеомиелите обнаруживаются изменения в мягких тканях, расположенных

Из других методов диагностики острого остеомиелита надо отметить ультразвуковую эхолокацию костей (В.Г.Сапожников,1984). Метод достаточно эффективен и должен заслуживать внимание клиницистов.
Установить наличие воспалительного процесса в кости позволяет кожная термометрия. Температура над очагом воспаления на 2-40 выше, чем на симметричных здоровых участках.
Слайд 23В последние годы в клиническую практику для выявления воспалительного процесса, расположенного в
В последние годы в клиническую практику для выявления воспалительного процесса, расположенного в

К диагностическим методам, использующимся в клинической практике ля выявления острого воспалительного процесса в кости, относится метод внутрикостной термометрии. Термоэлектроды вводятся в кость через специальную иглу, которой пунктируют кость в месте предполагаемого расположения очага инфекции. После пункции кости оказывается возможным не только измерить температуру, но и определить внутрикостное давление, которое при остеомиелите повышается. Однако широкого применения в клинической практике эти методы диагностики остеомиелита не получили.
В 1971 г.Э.А.Давоян и О.Т.Попов для диагностики гематогенного остеомиелита у детей применили метод радиоизотопного сканирования, используя для этого радиоактивный стронций и пирофосфат, меченый технецием.
Слайд 24Лечение. Исход при остром гематогенном остеомиелите зависят от своевременности и адекватности проводимого
Лечение. Исход при остром гематогенном остеомиелите зависят от своевременности и адекватности проводимого

При целенаправленной антибиотикотерапии острого остеомиелита в первые 8 часов с момента заболевания, полное выздоровление наступает в 100% случаев. Данные литературы показывают, что лечение острого остеомиелита особенно эффективно в первые 24 часа от момента заболевания.
Слайд 25Воздействие на организм больного. Генерализованная форма гематогенного остеомиелита сопровождается обезвоживанием организма и
Воздействие на организм больного. Генерализованная форма гематогенного остеомиелита сопровождается обезвоживанием организма и

Реанимационное пособие и интенсивная терапия должны проводиться по следующим основным принципам:
1) коррекция нарушений гомеостаза (водно-электролитный баланс, гиповолемия, нарушение микроциркуляции и КЩС);
2) борьба с интоксикацией;
3) симптоматическая терапия острых нарушений функций жизненно важных органов; 4) поддержание энергетического баланса;
5) повышение иммунорезистентности организма.
Объем и характер лечебных мероприятий зависят от тяжести состояния больного, длительности заболевания, наличия осложнений. Необходимо отметить, что поскольку острый гематогенный остеомиелит чаще встречается в детском возрасте, особое внимание должно быть уделено адекватной инфузионной терапии при обязательном учете массы тела ребенка, его физиологических потребностей и патологических потерь.
Для борьбы с интоксикацией в тяжелых случаях может быть применена обменная гемотрансфузия и гемосорбция.
Слайд 26К мероприятиям симптоматической терапии относятся: коррекция гипертермии, сенсибилизации организма и гипоксии. При
К мероприятиям симптоматической терапии относятся: коррекция гипертермии, сенсибилизации организма и гипоксии. При
Поддержание энергетического баланса организма включает коррекцию гипопротеинемии назначением полноценного питания. При недостаточности перорального питания потребность организма больного в калориях обеспечивается за счет дополнительного парентерального питания.
Для стимуляции метаболических процессов и повышения иммунорезистентности организма используется переливание крови, введение метацила, пентоксила, оротата калия, продигиозана, левамизола, тималина, нуклеината натрия.
Активный иммунитет к гематогенному остеомиелиту вырабатывается самим организмом, как реакция на внедрение микробов. Искусственно иммунитет индуцируют назначением иммуногенных препаратов – анатоксина или вакцин (стафилококковая вакцина). Пассивный иммунитет обеспечивается введением плазмы или гамма-глобулина доноров, иммунизированных к остеомиелиту.
Слайд 27Воздействие на микроорганизм осуществляется адекватной антибактериальной антибиотикотерапией, которая должна проводиться с первого
Воздействие на микроорганизм осуществляется адекватной антибактериальной антибиотикотерапией, которая должна проводиться с первого

Поскольку возбудителем остеомиелита является золотистый стафилококк, пенициллиназу не образующий, то он очень чувствителен к бензилпенициллину. Этот препарат, благодаря высокой бактерицидности и низкой токсичности, остается препаратом выбора. При непереносимотси к пенециллину назначают цефалоспорины, линкомицин, фузидин. В клинической практике разработаны специальные схемы антибактериальной терапии, которые приводятся в соответствующей литературе.
Стремление создать высокую концентрацию лекарственного препарата в очаге воспаления и тем самым снизить его побочное действие на организм способствовало предложению регионального внутриартериального введения антибиотиков при остеомиелите (Н.Н.Еланский,1954). Показанием к длительной внутриартериальной перфузии являются тяжело протекающие гнойные процессы нижних конечностей или опасность их развития. К ней прибегают в тех случаях, когда общепринятое лечение не дает эффекта в течение 3-4 дней.
Слайд 28Местное лечение очага поражения включает в себя мероприятия, направленные на ликвидацию скопления
Местное лечение очага поражения включает в себя мероприятия, направленные на ликвидацию скопления

При проведении местного лечения острого остеомиелита следует придерживаться следующих принципов:
1) радикальное удаление гноя и продуктов воспаления из очага воспаления;
2) обеспечение декомпрессии костно-мозгового канала;
3) ликвидация патологического воздействия очага поражения на организм;
4) создание наиболее благоприятных условий для ускорения репаративных процессов в костной ткани;
5) снижение локальной температуры в очаге.
Основная роль в местном лечении принадлежит хирургическим вмешательствам. Среди последних в клинической практике в настоящее время широко применяются: остеоперфорация с использованием фрезы или специального сверла; периостотомия для вскрытия поднадкостничного абсцесса; инцизия тканей для вскрытия абсцесса мягких тканей.
Широкое распространение при остром остеомиелите получило пункционное лечение с внутрикостном введении антибиотиков. С.Попкиров (1977) предложил вводить во внутрикостный канал через пункционные отверстия специального ожерелья из гентамициновых зерен после предварительного отсасывания из него гнойного экссудата. Такая методика лечения острого гнойного процесса в кости способствует эвакуации гноя и активному лечению местного очага гентамицином.
Слайд 29ХИРУРГИЧЕСКИЙ СЕПСИС
ХИРУРГИЧЕСКИЙ СЕПСИС

Слайд 30Проблема гнойной инфекции, а вместе с ней и сепсиса, имеет большую актуальную
Проблема гнойной инфекции, а вместе с ней и сепсиса, имеет большую актуальную

Причины создавшегося положения хорошо известны и многими специалистами связываются с изменением, как реактивности макроорганизма, так и биологических свойств микробов под влиянием антибактериальной терапии.
По данным литературы до настоящего времени еще не выработано единство взглядов на важнейшие вопросы проблемы сепсиса. В частности:
имеется разнобой в терминологии и классификации сепсиса;
не решено окончательно, что такое сепсис – заболевание или осложнение гнойного процесса;
разноречиво классифицируется клиническое течение сепсиса.
Все выше изложенное со всей очевидностью подчеркивает, что многие стороны проблемы сепсиса требуют дальнейшего изучения.
Слайд 31Большинство исследователей считают, что сепсис – это генерализованная форма инфекционного заболевания, вызванная
Большинство исследователей считают, что сепсис – это генерализованная форма инфекционного заболевания, вызванная

На наш взгляд данному патологическому процессу можно дать следующее определение: сепсис – тяжелое неспецифическое воспалительное заболевание всего организма, возникающее при попадании в кровь большого количества токсических элементов (микробов или их токсинов) в результате резкого нарушения его защитных сил.
Слайд 32Возбудители сепсиса. Возбудителями сепсиса могут быть почти все существующие патогенные и условно
Возбудители сепсиса. Возбудителями сепсиса могут быть почти все существующие патогенные и условно

Слайд 33Входными воротами при сепсисе считают место внедрения в ткани организма микробного фактора.
Входными воротами при сепсисе считают место внедрения в ткани организма микробного фактора.

Чаще всего первичный очаг располагается в месте внедрения микробного фактора, но иногда он может располагаться и вдали от места внедрения микробов (гематогенный остеомиелит – очаг в кости далеко от места внедрения микроба).
Как показали исследования последних лет, при возникновении общей воспалительной реакции организма на местный патологический процесс, особенно когда бактерии попадают в кровь, в различных тканях организма возникают различные участки некроза, которые становятся местами оседания отдельных микробов и микробных ассоциаций, что приводит к развитию вторичных гнойных очагов, т.е. развитию септических метастазов.
Слайд 34Такое развитие патологического процесса при сепсисе – первичный септический очаг – внедрение
Такое развитие патологического процесса при сепсисе – первичный септический очаг – внедрение

В то же время у некоторых больных септический процесс развивается без видимого внешне первичного очага, что не может объяснить механизм развития сепсиса. Такой сепсис называют первичным или криптогенным. Этот вид сепсиса в клинической практике встречается редко.
Поскольку сепсис чаще встречается при заболеваниях, относящихся по своим этио-патогенетическим признакам к группе хирургических, в литературе утвердилось понятие хирургический сепсис.
Слайд 35Данные литературы показывают, что этиологическая характеристика сепсиса дополняется рядом названий. Так, в
Данные литературы показывают, что этиологическая характеристика сепсиса дополняется рядом названий. Так, в

Классификация сепсиса. Ввиду того, в развитии сепсиса главную роль играет микробный фактор, в литературе, особенно иностранной, принято различать сепсис по виду микроба-возбудителя: стафилококковый, стрептококковый, колибациллярный, синегнойный и т.д. Такое деление сепсиса имеет важное практическое значение, т.к. определяет характер терапии этого процесса. Однако высеять возбудителя из крови больного с клинической картиной сепсиса не всегда удается, а в некоторых случаях удается выявить наличие в крови больного ассоциации нескольких микроорганизмов. И, наконец, клиническое течение сепсиса зависит не только от возбудителя и его дозы, но в значительной мере и от характера реакции организма больного на эту инфекцию (прежде всего степенью нарушения его иммунных сил), а также от ряда других факторов – сопутствующих заболеваний, возраста больного, исходного состояния макроорганизма. Все это позволяет сказать, что классифицировать сепсис только по виду возбудителя нерационально.
В основе классификации сепсиса лежит фактор скорости развития клинических признаков болезни и остроты их проявления. По типу клинического течения патологического процесса сепсис принято делить на: молниеносный, острый, подострый и хронический.
Слайд 36Поскольку при сепсисе возможны два вида течения патологического процесса – сепсис без
Поскольку при сепсисе возможны два вида течения патологического процесса – сепсис без

Такая классификация дает возможность врачу в каждом отдельном случае сепсиса представить этио-патогенез заболевания и правильно выбрать план его лечения.
Многочисленные экспериментальные исследования и клинические наблюдения показали, что для развития сепсиса большое значение имеет:
1-состояние нервной системы организма больного;
2- состояние его реактивности и
3- анатомо-физиологические условия распространения патологического процесса.
Так, было установлено, что при целом ряде состояний, где имеется ослабление нервно-регуляторных процессов, отмечается особое предрасположение к развитию сепсиса. У лиц с глубокими изменениями со стороны центральной нервной системы сепсис развивается значительно чаще, чем у лиц без нарушения функции нервной системы.
Слайд 37Развитию сепсиса способствует ряд факторов, которые снижают реактивность организма больного. К этим
Развитию сепсиса способствует ряд факторов, которые снижают реактивность организма больного. К этим

состояние шока, развившееся в результате травмы и сопровождающееся нарушением функции ЦНС;
значительная кровопотеря, сопровождающая травму;
различные инфекционные заболевания, предшествующие развитию воспалительного процесса в организме больного или травме;
недостаточность питания, авитаминоз;
эндокринные заболевания и болезни обмена веществ;
возраст больного (дети, лица преклонного возраста легче поражаются септическим процессом и хуже его переносят).
Слайд 38Говоря об анатомо-физиологических условиях, играющих роль в развитии сепсиса, следует указать на
Говоря об анатомо-физиологических условиях, играющих роль в развитии сепсиса, следует указать на

1 – величина первичного очага (чем больше первичный очаг, тем больше вероятность развитие интоксикации организма, внедрения инфекции в ток крови, а также воздействие на ЦНС);
2 – локализация первичного очага (расположение очага в непосредственной близости к крупным венозным магистралям способствует развитию сепсиса – мягкие ткани головы, шеи);
3 – характер кровоснабжения зоны расположения первичного очага (чем хуже кровоснабжаются ткани, где расположен первичный очаг, тем чаще возникает возможность развития сепсиса);
4 – развитие ретикулоэндотелиальной системы в органах (органы с развитой РЭС быстрее освобождаются от инфекционного начала, в них реже развивается гнойная инфекция).
Наличие указанных факторов у больного с гнойным заболеванием должно насторожить врача на возможность развития у этого больного сепсиса. По общему мнению, нарушение реактивности организма является фоном, на котором местная гнойная инфекция легко может перейти в ее генерализованную форму – сепсис.
Слайд 39Для того чтобы эффективно лечить больного с сепсисом, необходимо хорошо знать те
Для того чтобы эффективно лечить больного с сепсисом, необходимо хорошо знать те

Основные изменения при сепсисе связаны с:
гемодинамическими нарушениями;
нарушениями дыхания;
нарушениями функции печени и почек;
развитием физико-химических сдвигов во внутренней среде организма;
нарушениями в периферической крови;
сдвигами в иммунологической системе организма.
Слайд 40Гемодинамические нарушения. Нарушения гемодинамики при сепсисе занимают одно из центральных мест. Первые
Гемодинамические нарушения. Нарушения гемодинамики при сепсисе занимают одно из центральных мест. Первые

Механизмы бактериальной интоксикации при сепсисе объединены в понятие «синдром малого выброса», который характеризуется быстрым снижением сердечного выброса и объемного кровотока в организме больного, частым малым пульсом, бледностью и мраморным оттенком кожных покровов, понижением АД. Причиной тому являются снижение сократительной функции миокарда, уменьшение объема циркулирующей крови (ОЦК) и снижение тонуса сосудов. Нарушения кровообращения при общей гнойной интоксикации организма могут развиваться настолько быстро, что клинически это выражается своеобразной шоковой реакцией–«токсико-инфекционный шок».
Появлению сосудистой ареактивности способствует и потеря нейрогуморального контроля, связанного с влиянием микробов и продуктов микробного распада на ЦНС и периферические регуляторные механизмы.
Слайд 41Расстройства гемодинамики (малый сердечный выброс, стаз в системе микроциркуляции) на фоне клеточной
Расстройства гемодинамики (малый сердечный выброс, стаз в системе микроциркуляции) на фоне клеточной

Нарушение дыхания. Прогрессирующая дыхательная недостаточность, вплоть до развития «шокового легкого», характерна для всех клинических форм сепсиса. Наиболее выраженными признаками дыхательной недостаточности являются одышка с учащенным дыханием и цианоз кожных покровов. Они обусловлены прежде всего расстройствами механизма дыхания.
Чаще всего к развитию дыхательной недостаточности при сепсисе приводит пневмония, которая встречается у 96% больных, а также развитие диффузной внутрисосудистой коагуляции с агрегацией тромбоцитов и образованием тромбов в легочных капиллярах (синдром ДВС). Более редко причиной дыхательной недостаточности является развитие отека легкого вследствие значительного снижения онкотического давления в кровеносном русле при выраженной гипопротеинемии.
К этому следует добавить, что дыхательная недостаточность может развиться вследствие образования в легких вторичных гнойников в тех случаях, когда сепсис протекает в виде септикопиемии.
Нарушение внешнего дыхания обуславливают изменения газового состава крови при сепсисе – развивается артериальная гипоксия и снижается рСО2.
Слайд 42Изменения в печени и в почках при сепсисе имеют выраженный характер и
Изменения в печени и в почках при сепсисе имеют выраженный характер и

Токсико-инфекционный гепатит встречается в 50-60% случаях сепсиса и клинически проявляется развитием желтухи, Летальность при сепсисе, осложненном развитием желтухи, достигает 47,6%. Поражение печени при сепсисе объясняется действием токсинов на печеночную паренхиму, а также нарушением перфузии печени.
Большое значения для патогенеза и клинических проявлений сепсиса имеет нарушение функции почек. Токсический нефрит встречается у 72% больных сепсисом. Кроме воспалительного процесса, развивающегося в ткани почек при сепсисе, к нарушению функции почек приводит развивающийся в них синдром ДВС, а также расширение сосудов в юкстомедулярной зоне, что снижает скорость выделения мочи в почечном клубочке.
Слайд 43Нарушение функции жизненно важных органов и систем организма больного при сепсисе и
Нарушение функции жизненно важных органов и систем организма больного при сепсисе и

При этом имеет место:
а) Изменение кислотно-щелочного состояния (КЩС) в сторону, как ацидоза, так и алкалоза.
б) Развитие выраженной гипопротеинемии, приводящей к нарушению функции буферной емкости плазмы.
в) Развивающаяся печеночная недостаточность усугубляет развитие гипопротеинемии, вызывает гипербилирубинемию, расстройство углеводного обмена, проявляющегося в гипергликемии. Гипопротеинемия обуславливает снижение уровня протромбина и фибриногена, что проявляется развитием коагулопатического синдрома (синдрома ДВС).
г) Нарушение функции почек способствует нарушению КЩС и влияет на водно-электролитный обмен. Особенно страдает калиево-натриевый обмен.
Слайд 44Нарушения в периферической крови считаются объективным диагностическим критерием сепсиса. При этом характерные
Нарушения в периферической крови считаются объективным диагностическим критерием сепсиса. При этом характерные

У больных с сепсисом отмечается выраженная анемия. Причиной снижения количества эритроцитов в крови больных сепсисом является, как непосредственный распад (гемолиз) эритроцитов под действием токсинов, так и угнетение эритропоэза в результате воздействия токсинов на кроветворные органы (костный мозг).
Характерные изменения при сепсисе отмечаются в формуле белой крови больных. К ним относятся: лейкоцитоз с нейтрофильным сдвигом, резкое «омоложение» лейкоцитарной формулы и токсическая зернистость лейкоцитов. Известно, что чем выше лейкоцитоз, тем более выражена активность реакции организма на инфекцию. Выраженные изменения в лейкоцитарной формуле имеют и определенное прогностическое значение – чем лейкоцитоз меньше, тем более вероятен неблагоприятный исход при сепсисе.
Слайд 45Рассматривая изменения периферической крови при сепсисе, необходимо остановиться на синдроме диссеминированного внутрисосудистого
Рассматривая изменения периферической крови при сепсисе, необходимо остановиться на синдроме диссеминированного внутрисосудистого

Пусковым механизмом развития синдрома ДВС при сепсисе являются экзогенные (бактериальные токсины) и эндогенные (тканевые тромбобласты, продукты тканевого распада и пр.) факторы. Большая роль отводится также активации тканевых и плазменных ферментных систем.
В развитии синдрома ДВС различают две фазы, каждая из которых имеет свою клинико-лабораторную картину.
Первая фаза характеризуется внутрисосудистым свертыванием крови и агрегацией ее форменных элементов (гиперкоагуляция, активация плазменных ферментных систем и блокада микроциркуляторного русла). При исследовании крови отмечается укорочение времени свертываемости, увеличивается толерантность плазмы к гепарину и протромбиновый индекс, возрастает концентрация фибриногена.
Во второй фазе происходит истощение механизмов свертывания. Кровь в этот период содержит большое количество активаторов фибринолиза, но не за счет появления в крови антикоагуляторов, а за счет истощения противосвертывающих механизмов. Клинически это проявляется отчетливой гипокоагуляцией, вплоть до полной несвертываемости крови, снижением количества фибриногена и величины протромбинового индекса. Отмечается разрушение тромбоцитов и эритроцитов
Слайд 47Иммунные сдвиги.
Рассматривая сепсис как результат сложного взаимоотношения макро- и микроорганизма, необходимо
Иммунные сдвиги.
Рассматривая сепсис как результат сложного взаимоотношения макро- и микроорганизма, необходимо

Как показывают многочисленные исследования, острый септический процесс развивается на фоне значительных количественных и качественных изменений в различных звеньях иммунитета. Этот факт требует проведения направленной иммунотерапии при лечении сепсиса.
В публикациях последних лет появились сведения о колебании уровня неспецифической резистентности и избирательной поражаемости некоторыми инфекционными заболеваниями лиц с определенными группами крови по системе АВО. По данным литературы сепсис наиболее часто развивается у людей с группами крови А(II) и АВ(IV) и реже у лиц с группами крови О(1) и В(Ш). При этом отмечается, что у людей с группой крови А(II) и АВ(IV) имеет место низкая бактерицидная активность сыворотки крови.
Выявленная коррелятивная зависимость предполагает клиническую зависимость определения групповой принадлежности крови людей в целях прогнозирования предрасположенности их к развитию инфекции и тяжести ее течения.
Слайд 48Клиника и диагностика сепсиса. Диагноз хирургического сепсиса должен основываться на следующих пунктах:
Клиника и диагностика сепсиса. Диагноз хирургического сепсиса должен основываться на следующих пунктах:

Как правило, сепсис без первичного очага встречается крайне редко. Поэтому наличие любого воспалительного процесса в организме при определенной клинической картине должно заставить предположить возможность развития у больного сепсиса.
Для острого сепсиса характерны следующие клинические проявления: высокая температура тела (до 40-410С) с небольшими колебаниями; учащение пульса и дыхания; сильные ознобы, предшествующие повышение температуры тела; увеличение размеров печени, селезенки; нередко появление желтушной окрашенности кожных покровов и склер и анемии. Первоначально имеющий место лейкоцитоз в дальнейшем может смениться уменьшением количества лейкоцитов в крови. В посевах крови обнаруживаются бактериальные клетки.
Обнаружение у больного метастатических пиемических очагов четко свидетельствует о переходе фазы септицемии в фазу септикопиемии.
Одним из частых симптомов при сепсисе является высокая температура тела больного, которая бывает трех типов: волнообразной, ремитирующей и непрерывно высокой. Температурная кривая обычно отображает тип течения сепсиса. Отсутствие выраженной температурной реакции при сепсисе бывает крайне редко.
Слайд 49 Непрерывно высокая температура характерна для тяжелого течения септического процесса, встречается при
Непрерывно высокая температура характерна для тяжелого течения септического процесса, встречается при
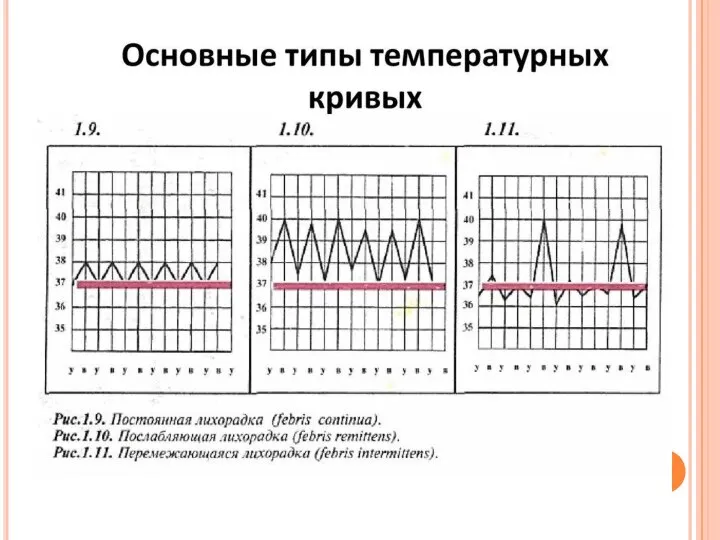
Ремитирующий тип температурной кривой отмечается при сепсисе с гнойными метастазами. Температура тела больного снижается в момент подавления инфекции и ликвидации гнойного очага и повышается при его образовании.
Волнообразный тип температурной кривой бывает при подостром течении сепсиса, когда не удается контролировать инфекционный процесс и радикально удалять гнойные очаги.
Говоря о таком симптоме сепсиса, как высокая температура, следует учитывать, что этот симптом характерен и для общей гнойной интоксикации, которая сопровождает любой местный воспалительный процесс, протекающий достаточно активно при слабой защитной реакции организма больного.
Слайд 50Когда у больного с гнойным воспалительным процессом, сопровождающимся общей реакцией организма, состояние
Когда у больного с гнойным воспалительным процессом, сопровождающимся общей реакцией организма, состояние

Разобраться в этом вопросе позволяет концепция И.В.Давыдовского (1944,1956) о гнойно-резорбтивной лихорадке как о нормальной общей реакции «нормального организма» на очаг местной гнойной инфекции, в то время как при сепсисе эта реакция обусловлена изменением реактивности больного на гнойную инфекцию.
Под гнойно-резорбтивной лихорадкой понимают синдром, возникающий в результате резорбции из гнойного очага (гнойная рана, гнойный воспалительный очаг) продуктов распада тканей, вследствие чего возникают общие явления (температура выше 380С, ознобы, признаки общей интоксикации и пр.). При этом для гнойно-резорбтивной лихорадке характерно полное соответствие общих явлений тяжести патологических изменений в местном очаге. Чем более выражены последние, тем активнее проявление общих признаков воспаления. Гнойно-резорбтивная лихорадка протекает обычно без ухудшений общего состояния, если нет усиления воспалительного процесса в зоне местного очага. В ближайшие дни после радикальной хирургической обработки очага местной инфекции (обычно до 7 суток), если удалены очаги некроза, раскрыты затеки и карманы с гноем, общие явления воспаления резко уменьшаются или полностью проходят.
Слайд 51В тех случаях, когда после радикального хирургического вмешательства и антибактериальной терапии явления
В тех случаях, когда после радикального хирургического вмешательства и антибактериальной терапии явления

Если, несмотря на интенсивную общую и местную терапию гнойного воспалительного процесса, высокая температура, тахикардия, общее тяжелое состояние больного и явления интоксикации держаться более 15-20 дней, следует думать о переходе начальной фазы сепсиса в стадию активного процесса – септицемию.
Таким образом, гнойно-резорбтивная лихорадка является промежуточным процессом между местной гнойной инфекцией с общей реакцией организма больного на нее и сепсисом.
Слайд 52Описывая симптомы сепсиса, следует более подробно остановиться на симптоме появления вторичных, метастатических
Описывая симптомы сепсиса, следует более подробно остановиться на симптоме появления вторичных, метастатических

Характер гнойных метастазов и их локализация во многом влияют на клиническую картину заболевания. В то же время, локализация гнойных метастазов в организме больного, в определенной мере зависит от вида возбудителя. Так, если золотистый стафилококк может метастазировать из первичного очага в кожные покровы, мозг, почки, эндокард, кости, печень, яички, то энтерококки и зеленящие стрептококки – только в эндокард.
Метастатические гнойники диагностируются на основании клинической картины заболевания, лабораторных данных и результатов специальных методов исследования. Гнойные очаги в мягких тканях распознаются сравнительно просто. Для выявления гнойников в легких, в брюшной полости широко применяются методы рентгеновского и ультразвукового исследования.
Посевы крови. Высевание возбудителя гнойной инфекции из крови больного является важнейшим моментом верификации сепсиса. Процент высеваемости микробов из крови по данным разных авторов колеблется от 22,5% до 87,5%.
Слайд 53Осложнения сепсиса. Хирургический сепсис протекает крайне многообразно и патологический процесс при нем
Осложнения сепсиса. Хирургический сепсис протекает крайне многообразно и патологический процесс при нем

Слайд 54Септический шок – наиболее тяжелое и грозное осложнение сепсиса, летальность при котором
Септический шок – наиболее тяжелое и грозное осложнение сепсиса, летальность при котором

Клиническая картина септического шока достаточно яркая. Она характеризуется внезапностью появления клинических признаков и крайней степенью их выраженности. Суммируя данные литературы, можно выделить следующие симптомы, которые позволяют заподозрить развитие у больного септического шока:
1- внезапное резкое ухудшение общего состояние больного;
2 – снижение АД ниже 80 мм рт.ст.;
3 –появление выраженной одышки, гипервентиляции, дыхательного алкалоза и гипоксии;
4 – резкое уменьшение диуреза (ниже 500 мл мочи в сутки);
5 – появление у больного нервно-психических расстройств – апатии, адинамии, возбуждения или нарушения психики;
6 – возникновение аллергических реакций – эритематозной сыпи, петехий, шелушения кожных покровов;
7 – развитие диспепсических расстройств – тошноты, рвоты, диареи.
Слайд 55Другим тяжелым осложнением сепсиса является «раневое истощение», описанное еще Н.И.Пироговым как «травматическое
Другим тяжелым осложнением сепсиса является «раневое истощение», описанное еще Н.И.Пироговым как «травматическое

Эрозивное кровотечение возникает, как правило, в септическом очаге, в котором происходит разрушение стенки сосуда.
Появление того или иного осложнения при сепсисе говорит либо о неадекватной терапии патологического процесса, либо о резком нарушении защитных сил организма при высокой вирулентности микробного фактора и предполагает неблагоприятный исход заболевания.
Слайд 56Лечение хирургического сепсиса – представляет одну из трудных задач хирургии, а результаты
Лечение хирургического сепсиса – представляет одну из трудных задач хирургии, а результаты

Учитывая сложность и разнообразие патофизиологических нарушений, происходящих в организме больного при сепсисе, лечение данного патологического процесса должно проводиться комплексно с учетом этиологии и патогенеза развития болезни. Этот комплекс мероприятий обязательно должен состоять из двух моментов: местного лечения первичного очага, основанного главным образом на хирургическом лечении, и общего лечения, направленного на нормализацию функции жизненно важных органов и систем организма, борьбу с инфекцией, восстановление систем гомеостаза, повышение иммунных процессов в организме.
Слайд 57 Общие принципы лечения сепсиса
Общие принципы лечения сепсиса

Слайд 58Хирургическое лечение гнойных очагов (первичных и вторичных) заключается в следующем:
все гнойные очаги
Хирургическое лечение гнойных очагов (первичных и вторичных) заключается в следующем:
все гнойные очаги

после хирургического вмешательства необходимо обеспечить активное дренирование раны, используя активную промывную дренирующую систему; активное промывание раны необходимо проводить не менее 7-12 дней по 6-12-24 часа;
при возможности хирургическую обработку раны лучше закончить зашиванием раны. Если это не показано, в послеоперационном периоде необходимо как можно быстрее подготовить рану к наложению вторичных швов или кожной пластике.
Лечение раневого процесса лучше проводить в условиях абактериальной среды, как это предлагает Институт хирургии им. А.В.Вишневского РАМН.
Слайд 59Общее лечение при сепсисе должно проводиться в условиях отделения интенсивной терапии и
Общее лечение при сепсисе должно проводиться в условиях отделения интенсивной терапии и

целенаправленное использование разных современных антибиотиков и химиопрепаратов;
активную и пассивную иммунотерапию (применение вакцин и сывороток);
длительную инфузионно-трансфузионную терапию, направленную на коррекцию нарушенных функций жизненно важных органов и систем организма больного. Эта терапия должна обеспечить коррекцию гомеостаза - нормализацию электролитного баланса и КЩС; коррекцию гипопротеинемии и анемии, восстановление ОЦК. К тому же задачей инфузионной терапии является нормализация деятельности сердечно-сосудистой и дыхательной системы, функции печени и почек, а также детоксикация организма с использованием форсированного диуреза. Большое значение в инфузионной терапии отводится поддержанию энергетического обеспечения тканей организма – парентеральному питанию.
Слайд 60Антибиотико - и химиотерапии при сепсисе уделяется много внимания. В настоящее время
Антибиотико - и химиотерапии при сепсисе уделяется много внимания. В настоящее время

Выход из данной ситуации заключается в назначении сразу нескольких (двух-трех) препаратов широкого спектра действия. Обычно с этой целью рекомендуется назначать полусинтетические пенициллины, цефалоспорины, аминогликозиды и диоксидин. Когда же будут известны данные бактериологических исследований о чувствительности микрофлоры к антибиотикам, производят необходимую коррекцию в их назначении.
При лечении сепсиса антибиотиками большое значение имеет доза препарата и пути его введения в организм. Доза препарата должна быть близкой к максимальной, обеспечивающей создание в крови больного такой концентрации препарата, которая надежно будет подавлять жизнедеятельность микрофлоры. Клиническая практика показала, что хороший эффект может быть получен, если антибиотик вводить внутривенно в сочетании с диоксидином. Чувствительность микрофлоры к диоксидину колеблется от 76,1 до 83%. При расположении очага инфекции в нижних конечностях антибиотики можно вводить внутриартериально. При поражении легких следует использовать эндотрахеальный путь введения препарата. В отдельных случаях антибиотики добавляются в раствор новокаина при выполнении новокаиновых блокад.
Для антибиотикотерапии следует использовать антибиотики, обладающие бактерицидным свойством, т.к. антибиотики, обладающие бактериостатическим свойством, не обеспечивают хороший лечебный эффект. Длительность лечения антибактериальными препаратами 10-12 дней (до полной нормализации температуры).
Слайд 61Иммунотерапия имеет большое значение в терапии сепсиса. Принято использовать препараты, оказывающие как
Иммунотерапия имеет большое значение в терапии сепсиса. Принято использовать препараты, оказывающие как

Неспецифическая иммунотерапия – восполнение клеточных элементов крови и белков, стимуляция их воспроизводства организмом самого больного. Она включает переливание свежецитратной крови и ее компонентов – лейко- тромбоцитарной массы, белковых препаратов – аминокислот, альбумина, протеина, а также введение в организм больного биогенных стимуляторов – пентоксила, метилурацила.
Специфическая иммунотерапия – введение в организм больного различных сывороток и анатоксина (антистафилококковая плазма, антистафилококковый гамма-глобулин, бактериофаг, стафилококковый анатоксин). Введение плазмы обеспечивает пассивную иммунизацию организма больного, анатоксина – активную. К средствам активной иммунизации относится и аутовакцина – иммунопрепарат против возбудителя, вызывающего данный инфекционный процесс. При низком уровне Т-лимфоцитов и недостаточной их активности показано введение лимфоцитов (лейковзвеси) иммунного донора или стимуляция системы Т-лимфоцитов препаратами типа декарис (левамизон).
Слайд 62Кортикостероиды в лечении сепсиса. Основываясь на противовоспалительном и положительном гемодинамическом действии кортикостероидов,
Кортикостероиды в лечении сепсиса. Основываясь на противовоспалительном и положительном гемодинамическом действии кортикостероидов,

Слайд 63Методы экстракорпоральной детоксикации организма. Для активизации дезинтоксикационной терапии при сепсисе в последнее
Методы экстракорпоральной детоксикации организма. Для активизации дезинтоксикационной терапии при сепсисе в последнее

Гемосорбция – удаление из крови больного токсических продуктов с помощью угольных адсорбентов и ионообменных смол. При этом методе в артериовенозный шунт между лучевой артерией и веной предплечья включается система, состоящая из роликового насоса, прогоняющего кровь через колонку с адсорбентами.
Плазмосорбция – удаление из плазмы крови больного сепсисом токсических продуктов с помощью сорбентов. Суть метода заключается в том, что с помощью специального аппарата производится разделение крови, протекающей в артериальном колене артериовенозного шунта, на форменные элементы и плазму. Учитывая, что все токсические вещества находятся в плазме крови, она пропускается через специальную колонку сорбента, где происходит ее очищение от токсинов. Затем очищенная плазма вместе с форменными элементами крови вводится обратно в организм больного. В отличии от гемосорбции при плазмосорбции форменные элементы крови не травмируются.
Лимфосорбция – метод детоксикации организма, основанный на выведении из организма больного лимфы, ее детоксикации и возвращения обратно в организм больного.
Предпосылкой методу послужило использование в последнее время для детоксикации организма наружного дренирования лимфатического протока и выведения лимфы, которая содержит токсинов в два раза больше, чем плазма крови. Однако выведение из организма больного большого количества лимфы приводило его к потере большого количества белка, жиров, электролитов, ферментов, клеточных элементов, что требовало их восполнения после проведения процедуры.
Слайд 64В 1976 году Р.Т.Панченков с соавт. разработали метод, при котором выводимая наружу
В 1976 году Р.Т.Панченков с соавт. разработали метод, при котором выводимая наружу

Внутрисосудистое лазерное облучение крови. В последнее время для лечения больных с сепсисом стали применять внутрисосудистое лазерное облучение крови. Для этого используется гелий-неоновый лазер. С помощью специальной насадки излучение по стекловоду подается в вену. Стекловод вводится в катетеризированную подключичную, бедренную или крупную периферическую вену верхней конечности. Продолжительность сеанса 60 минут, курс лечения – 5 процедур. Интервал между курсами два дня.
Внутрисосудистое лазерное облучение крови дает возможность уменьшить эндогенную интоксикацию и корригировать иммунный ответ.
 Ортопедические методы лечения заболеваний пародонта
Ортопедические методы лечения заболеваний пародонта Национальный медицинский исследовательский центр профилактической медицины. Сохраняя здоровье, продлеваем жизнь
Национальный медицинский исследовательский центр профилактической медицины. Сохраняя здоровье, продлеваем жизнь Обеспечение пациентов с эпилепсией бесплатными лекарственными препаратами
Обеспечение пациентов с эпилепсией бесплатными лекарственными препаратами Физиология крови
Физиология крови Болезнь Андресена
Болезнь Андресена Халықтың орналасу типтерін жастардың және қарттардың саны бойынша анықтау
Халықтың орналасу типтерін жастардың және қарттардың саны бойынша анықтау Болезни уха (сестринское дело)
Болезни уха (сестринское дело) Классификация опухолей
Классификация опухолей Ферментні, тканинні і бактеріальні препарати. Препарати, що впливають на систему імунітету
Ферментні, тканинні і бактеріальні препарати. Препарати, що впливають на систему імунітету Реконструктивные операции на желчных путях
Реконструктивные операции на желчных путях Қалқанша безінің,ұйқы безінің,бүйрек үсті безінің гормондары
Қалқанша безінің,ұйқы безінің,бүйрек үсті безінің гормондары Индексы РМА, CPITN. Методика осмотра слизистой оболочки полости рта и пародонта (губ, щек, языка, неба, десны)
Индексы РМА, CPITN. Методика осмотра слизистой оболочки полости рта и пародонта (губ, щек, языка, неба, десны) Интерпретация данных проективных методов, нейропсихологического тестирование, самозаполняемых опросников
Интерпретация данных проективных методов, нейропсихологического тестирование, самозаполняемых опросников Лекарственные средства, влияющие на функции органов дыхания
Лекарственные средства, влияющие на функции органов дыхания Дезинфекция уборочного инвентаря
Дезинфекция уборочного инвентаря Физиология боли
Физиология боли Ожоги
Ожоги Клинический случай. Плоскоклеточная карцинома средней доли
Клинический случай. Плоскоклеточная карцинома средней доли Вступительная
Вступительная Electrocardiograma (EKG)
Electrocardiograma (EKG) Правильное питание – залог крепкого здоровья
Правильное питание – залог крепкого здоровья Классификация нарушения больших моторных функций у больных спастическими формами ДЦП с 4-х лет (gmfcs)
Классификация нарушения больших моторных функций у больных спастическими формами ДЦП с 4-х лет (gmfcs) Психопатологическая семиотика. Психопатологическая синдромология. Первая помощь при эпилепсии
Психопатологическая семиотика. Психопатологическая синдромология. Первая помощь при эпилепсии Системные заболевания соединительной ткани у детей
Системные заболевания соединительной ткани у детей Магнитно-резонансная томография
Магнитно-резонансная томография Психологическая семиотика
Психологическая семиотика Некариозные поражения зубов
Некариозные поражения зубов Патология щитовидной железы
Патология щитовидной железы