Содержание
- 2. Разработан алгоритм медикаментозной подготовки шейки матки к родам (преиндукции) и родовозбуждения (индукции родов), основанный на дифференцированном
- 3. В настоящее время существует спектр механических и медикаментозных методов подготовки шейки матки к родам и родовозбуждения.
- 4. Последовательность выполнения протокола преиндукции и индукции родов I. Оценка состояния матери Полное клинико-лабораторное обследование в соответствии
- 5. II. Оценка состояния плода 1. Аускультация сердцебиения плода. 2. Кардиотокография (КТГ): перед началом пре-/индукции и в
- 7. Основополагающим фактором, определяющим выбор метода преиндукции или индукции родов, является определение готовности к родам, в первую
- 8. II. Недостаточно зрелая шейка матки При недостаточно зрелой шейке матки (6÷7 баллов) тактика ее подготовки различается
- 9. МЕТОДЫ ОЦЕНКИ ГОТОВНОСТИ К РОДАМ «Зрелость» шейки матки может быть достаточно точно определена при влагалищном исследовании.
- 10. Окситоциновый тест. В 1954 г. К. Н. Смит разработал специальную пробу для определения реактивности миометрия на
- 12. Нестрессовый тест. Тест лишен недостатков, присущих окситоциновому тесту. С помощью кардиотокографа регистрируют спонтанную сократительную активность матки
- 13. Кольпоцитологический тест. Цитологическое исследование влагалищных мазков позволяет оценить гормональный баланс женщины в последние дни беременности. Существуют
- 15. Скачать презентацию
Слайд 2Разработан алгоритм медикаментозной подготовки шейки матки к родам (преиндукции) и родовозбуждения (индукции
Разработан алгоритм медикаментозной подготовки шейки матки к родам (преиндукции) и родовозбуждения (индукции

Масштаб использования: родильные дома, перинатальные центры, научные центры и НИИ акушерства и гинекологии, кафедры акушерства и гинекологии.
Слайд 3В настоящее время существует спектр механических и медикаментозных методов подготовки шейки матки
В настоящее время существует спектр механических и медикаментозных методов подготовки шейки матки

Слайд 4Последовательность выполнения протокола преиндукции и индукции родов
I. Оценка состояния матери
Полное клинико-лабораторное обследование
Последовательность выполнения протокола преиндукции и индукции родов
I. Оценка состояния матери
Полное клинико-лабораторное обследование

1. Сбор анамнеза, клиническое обследование,
лабораторные показатели:
а) клинический анализ крови,
б) гемостазиограмма или тромбоэластограмма, или определение количества тромбоцитов.
2. Пальпация живота, оценка размеров и тонуса матки, положения и предлежания плода, измерение размеров таза.
3. Расчет срока беременности:
а) по дате последней менструации,
б) по данным УЗИ в сроке от 7–8 до 24 недель беременности (оптимально 11–14 недель) (SOGC, 2008).
4. Влагалищное исследование: оценка состояния шейки матки, плодного пузыря, выделений из половых путей. Мазок на флору влагалища*.
5) УЗИ шейки матки оценка ее длины (в спорных и сложных случаях, при наличии возможности).
Перспективная для индукции – длиной менее 25 мм**
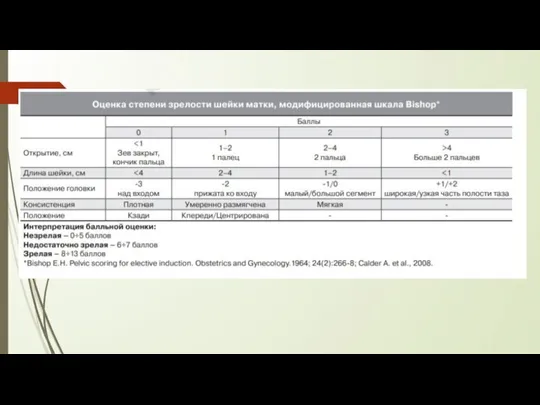
6) При определении готовности к родам балльная оценка по шкале Bishop могут быть учтены
следующие прогностические факторы***:
«+» повышающие вероятность успеха:
• преэклампсия,
• самопроизвольные роды в анамнезе,
Слайд 5II. Оценка состояния плода
1. Аускультация сердцебиения плода.
2. Кардиотокография (КТГ): перед началом пре-/индукции
II. Оценка состояния плода
1. Аускультация сердцебиения плода.
2. Кардиотокография (КТГ): перед началом пре-/индукции

3. Ультразвуковое исследование плода, матки и
плаценты (УЗИ) с определением предполагаемой
массы, а также
• при тенденции к перенашиванию: индекс
околоплодных вод, наличие взвеси, состояние
плаценты;
• при сроке от 37–38 недель: оценка степени зрелости: вторичное ядро окостенения, эхогенность
легких и печени, отложения жировой ткани.
4. Допплерометрия кровотока в системе матьплацента-плод: маточные артерии, артерия пуповины, средняя мозговая артерия плода (с определением скоростей кровотока при подозрении на
изосенсибилизацию крови матери и плода).
Необходимым условием перед проведением подготовки шейки матки к родам и родовозбуждения является получение информированного согласия
пациентки (см. приложение).
На всех этапах оказания помощи необходима полная информированность пациентки об ее состоянии,
состоянии плода, прогнозе исхода родов после преиндукции и индукции для матери и новорожденного,
выбранной акушерской тактике и возможных осложнениях
Слайд 7Основополагающим фактором, определяющим
выбор метода преиндукции или индукции родов,
является определение готовности к родам,
Основополагающим фактором, определяющим выбор метода преиндукции или индукции родов, является определение готовности к родам,

I. Зрелая шейка матки
При наличии зрелой шейки матки (8 б. и более) для родовозбуждения могут быть использованы:
мифепристон, динопростон для вагинального
применения, амниотомия. Все вышеуказанные методы обладают сходной высокой эффективностью (90–100%) и отличаются лишь временем достижения эффекта (развития регулярной родовой деятельности) и стоимостью препарата/метода.
В связи с высокой эффективностью и низкой
стоимостью предпочтительным методом родовозбуждения при наличии зрелой шейки матки является
амниотомия После выполнения амниотомии необходимо оценить характер околоплодных вод и приступить
к мониторингу сердечной деятельности плода с
помощью кардиотокографического исследования.
При наличии светлых околоплодных вод проводится наблюдение за развитием спонтанной регулярной родовой деятельности под динамическим кардиомониторным контролем.
После излития светлых околоплодных вод и отсутствии регулярной родовой деятельности в течение
6 часов рекомендуется продолжить родовозбуждение внутривенным капельным введением окситоцина под постоянным кардиотокографическим контролем сократительной активности матки и сердцебиения плода.
Слайд 8II. Недостаточно зрелая шейка матки
При недостаточно зрелой шейке матки (6÷7 баллов) тактика
II. Недостаточно зрелая шейка матки
При недостаточно зрелой шейке матки (6÷7 баллов) тактика

У первородящих женщин рекомендуется начинать подготовку шейки матки путем применения мифепристона по схеме 200 мг дважды с интервалом 24 часа (схема 1). При недостаточной эффективности можно продолжить преиндукцию с помощью простагландинсодержащего геля (динопростон 0,5 мг/1 мг интрацервикально через
6 часов не более 3 доз) (схема 2).
Если применение вышеуказанных методов обеспечило полное созревание шейки матки (8 и более
баллов по шкале Бишоп), можно применить родовозбуждение с помощью амниотомии.
У повторнородящих пациенток с недостаточно зрелой шейкой матки сходная эффективность отмечается как при применении мифепристона, так и простагландинсодержащего геля.
Следовательно, у данной группы женщин любой из этих методов может быть использован с 1-го
этапа подготовки шейки матки. После достижения зрелой шейки матки и отсутствии спонтанного развития родов также может быть проведено родовозбуждение амниотомией.
Перед каждым этапом преиндукции (в том числе
повторным), индукции родов – оценка состояния плода с помощью КТГ.
Слайд 9МЕТОДЫ ОЦЕНКИ ГОТОВНОСТИ К РОДАМ
«Зрелость» шейки матки может быть достаточно точно определена
МЕТОДЫ ОЦЕНКИ ГОТОВНОСТИ К РОДАМ
«Зрелость» шейки матки может быть достаточно точно определена

Процесс частичного рассасывания коллагеновых волокон и изменения состава основного вещества начинается с области наружного зева и постепенно распространяется к внутреннему зеву. Именно с этим связано то, что размягчение внутреннего зева в процессе «созревания» шейки матки происходит в последнюю очередь. Ускорение процессов «созревания» шейки матки отмечено у беременных женщин после введения эстрогенных гормонов и простагландинов.
При пальпаторной оценке состояния шейки матки определяют ее консистенцию, степень ее укорочения, степень проходимости шеечного канала, расположение шейки матки в полости малого таза, состояние нижнего сегмента матки при пальпации через влагалищные своды, изменение формы шеечного канала и соотношение длины влагалищной части шейки матки и длины шеечного канала.
По совокупности этих признаков (классификация Г. Г. Хечинашвили) различают 4 разновидности состояния шейки матки: «незрелая», «созревающая», «неполностью созревшая» и «зрелая».
Существует упрощенная шкала оценки степени «зрелости» шейки матки, предложенная Е. X. Бишопом .
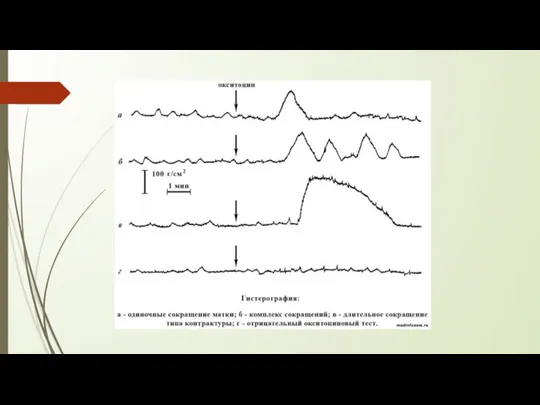
Слайд 10Окситоциновый тест. В 1954 г. К. Н. Смит разработал специальную пробу для
Окситоциновый тест. В 1954 г. К. Н. Смит разработал специальную пробу для

Р. Климек, взяв за основу методику К. Н. Смита, предложил прогнозировать срок родов по количеству введенного раствора окситоцина. Если сокращение матки наступает после внутреннего введения 1 мл раствора окситоцина (0,01 ЕД), то роды наступят через 1 сутки; 2 мл (0,02 ЕД) — через 2, суток и 3 мл (0,03 ЕД) - через 3 суток.
Существуют и иные способы оценки окситоцинового теста. Можно оценивать чувствительность матки к окситоцину в единицах Монтевидео (ЕМ). ЕМ представляет собой среднюю величину амплитуды схваток, умноженную на количество схваток за 10 мин. Эта методика позволяет определить 3 степени чувствительности матки к окситоцину: 1) инертность матки; 2) малая чувствительность — до 40 ЕМ; 3) хорошая чувствительность — более 40 ЕМ. Маточная активность, превышающая 40 ЕМ, свидетельствует о полной готовности к родам.
Можно оценивать чувствительность матки к окситоцину по отношению продолжительности схватки (ПС) к паузе между схватками (ПМС). При ПС/ПМС, равном 0,1—0,3, роды прогнозируются через 1—3 сут. При коэффициенте 0,4— 0,6 — позже 5 сут.
Окситоциновый тест не лишен недостатков, к которым относятся инвазивность, возможность развития гипертонуса матки, гипертензии у беременной и гипоксии у плода.
Слайд 12Нестрессовый тест. Тест лишен недостатков, присущих окситоциновому тесту. С помощью кардиотокографа регистрируют
Нестрессовый тест. Тест лишен недостатков, присущих окситоциновому тесту. С помощью кардиотокографа регистрируют

Маммарный тест. Немедикаментозный тест основан на появлении эндогенного окситоцина при раздражении сосков и ареол у беременной. Регистрация ответной реакции матки производится с помощью кардиотокографа. Маммарный тест оценивается положительно, если сокращение матки появляется в первые 3 мин от начала раздражения сосков и в течение 10 мин наблюдаются 3 схватки.
Слайд 13Кольпоцитологический тест. Цитологическое исследование влагалищных мазков позволяет оценить гормональный баланс женщины в
Кольпоцитологический тест. Цитологическое исследование влагалищных мазков позволяет оценить гормональный баланс женщины в

Существуют 4 цитотипа влагалищных мазков [Zidovsky ]., 1964], по которым можно судить о степени биологической готовности женщины к родам.
/ цитотип (поздний срок беременности, или навикулярный тип мазка). Он характерен для нормально прогрессирующей беременности начиная со II триместра. В мазке в виде скоплений преобладают ладьевидные и промежуточные клетки в соотношении 3 :1 (см. цв. вклейку, рис. 8, а). Цитоплазма клеток резко базофильна. Лейкоциты и слизь отсутствуют. Эозинофильные клетки встречаются в 1%, с пикнозом ядер— 3%. Наступление родов при этом цитотипе можно ожидать не ранее чем через 10 дней.
II цитотип (незадолго до родов). В мазке обнаруживается уменьшение количества ладьевидных клеток, увеличение количества промежуточных клеток. Их соотношение равно 1:1. Клетки начинают располагаться изолированно. По-
являются клетки поверхностных слоев влагалищного эпителия. Эозинофильные клетки среди них составляют 2%, с пикнозом ядра — 6% (см. цв. вклейку, рис. 8, б). Роды могут наступить через 4—8 дней.
цитотип (срок родов). В мазке преобладают клетки промежуточного (60—80%) и поверхностного (25—40%) слоев. Ладьевидные клетки встречаются в 3—10%. Клетки лежат изолированно. Количество эозинофильных клеток —8%, с пикнозом ядра — 15—20%. Появляются лейкоциты и слизь. Наступление родов возможно через 1—5 дней (см. цв. вклейку, рис. 8, в).
цитотип (несомненный срок родов). В мазке преобладают клетки поверхностных слоев (40—80%). Промежуточных клеток мало. Ладьевидные отсутствуют или единичны. Поверхностные эозинофильные клетки могут быть без ядер («красные тени»). Цитоплазма плохо окрашивается, края клеток малоконтрастные. Мазок приобретает вид «стертого» или «грязного». Количество эозинофильных клеток — 20%, с пикнозом ядер — 20—40%. Лейкоциты и слизь в виде скоплений (см. цв. вклейку, рис. 8, г). Роды наступают либо в тот же день, либо в течение ближайших 3 дней.
Все тесты диагностики готовности организма беременной к родам обладают достаточной ценностью, которая еще более возрастает при их комплексном использовании.
 Гематологиялық аурулар
Гематологиялық аурулар Применение коксибов в клинической практике
Применение коксибов в клинической практике Сифилис. Спирохетозы
Сифилис. Спирохетозы Фармацевтика України
Фармацевтика України Мультидисциплинарный подход к лечению острого и хронического панкреатита-Ч1
Мультидисциплинарный подход к лечению острого и хронического панкреатита-Ч1 История развития психо-паталогии в зарубежных странах
История развития психо-паталогии в зарубежных странах Сон и здоровье
Сон и здоровье Қызыл иектің рецессиясын жою
Қызыл иектің рецессиясын жою Профилактика атеросклероза
Профилактика атеросклероза Бет гиперкинезі. Бет гемиспазмы, бет параспазмы
Бет гиперкинезі. Бет гемиспазмы, бет параспазмы Twin Diagnostic
Twin Diagnostic Рентгеноанатомия органов грудной полости
Рентгеноанатомия органов грудной полости Полисахаридтер. Крахмал
Полисахаридтер. Крахмал Медицинская сестра как организатор формирования благоприятного микроклимата в коллективе отделения №8 ГУЗ НКПБ
Медицинская сестра как организатор формирования благоприятного микроклимата в коллективе отделения №8 ГУЗ НКПБ Анемия
Анемия Фетоплацентарная недостаточность. Этиология, классификация, клиника
Фетоплацентарная недостаточность. Этиология, классификация, клиника Финал кейса по медицине
Финал кейса по медицине Неонатальный период
Неонатальный период Электронные сигареты. Бич XXI века
Электронные сигареты. Бич XXI века Болезни иммунной системы у животных
Болезни иммунной системы у животных Информация о препарате Пангрол®
Информация о препарате Пангрол® Индикаторы работы рентгенологического отделения
Индикаторы работы рентгенологического отделения Анатомия и физиология органов речи
Анатомия и физиология органов речи Срочное захоронение трупов в военное время
Срочное захоронение трупов в военное время Аллергиялық васкулит
Аллергиялық васкулит Тающая с восходом солнца, или влияние манной каши на организм человека
Тающая с восходом солнца, или влияние манной каши на организм человека Коронавирус - чума 21 века
Коронавирус - чума 21 века Принципы лечения желудочковых нарушений ритма сердца
Принципы лечения желудочковых нарушений ритма сердца