Содержание
- 2. План Введение Периферические органы иммуногенеза Селезенка Лимфатические узлы Лимфатические бляшки Миндалины Список использованной литературы
- 3. Введение К органам кроветворения и иммуногенеза относят: красный костный мозг, тимус, лимфатические узлы, селезенку, миндалины, а
- 4. Селезенка. Топография селезенки. Проекции селезенки. Селезенка — непарный паренхиматозный орган кроветворной и лимфатической систем. Селезенка располагается
- 5. Топография селезенки. Проекции селезенки На заднебоковую поверхность левой половины грудной клетки селезенка проецируется между IX и
- 7. 1 — задний конец; 2 — верхний край; 3 — ворота селезенки; 4 — селезеночная артерия;
- 8. Синтопия селезенки. Отношение селезенки к брюшине. Связки селезенки. Наружная поверхность селезенки прилежит к реберной части диафрагмы.
- 10. Lig. gastrosplenicum соединяет передний край ворот селезенки с дном и частично с большой кривизной желудка. Небольшой
- 11. Кровоснабжение селезенки. Лимфатические сосуды селезенки. Иннервация селезенки. Основным источником кровоснабжения селезенки является селезеночная артерия, a. splenica
- 12. Селезеночная вена, v. splenica (lienalis), образуется из внутриор-ганных ветвей, сливающихся вблизи от ворот селезенки. Диаметр вены
- 13. 1 — левый надпочечник; 2 — левая почка; 3 — желудок; 4 — левая желудочно-сальниковая артерия;
- 14. Лимфатические сосуды селезенки Лимфатические сосуды селезенки впадают в регионарные узлы первого этапа, nodi splenici, расположенные по
- 15. ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ И РЕГЕНЕРАЦИЯ СЕЛЕЗЕНКИ В старческом возрасте в селезенке происходит атрофия белой и красной пульпы,
- 16. Особенности селезенки у новорожденных и детей У новорожденных селезенка может принимать разнообразные формы (неправильная призма, эллипсоид
- 17. Лимфатические узлы Скопления лимфоидной ткани, расположенные по ходу лимфатических и кровеносных сосудов. У человека имеется 500-1000
- 19. Лимфатические узлы Лимфатический узел покрыт соединительнотканной капсулой, от которой внутрь узла отходят трабекулы, разделяющие его на
- 21. Пейеровы бляшки Лимфоидная ткань, ассоциированная со слизистыми покровами и представленая в виде узелковых скоплений, лишенных замкнутого
- 22. Лимфоидные бляшки располагаются обычно на стороне, противоположной брыжеечному краю кишки, хотя встречаются и в других местах,
- 23. Миндалины (tonsillae) — скопления лимфоидной ткани в глотке. Различают парные небные и трубные, а также непарные
- 24. Небная миндалина имеет собственную капсулу, capsula tonsillae, и покрыта слизистой оболочкой. Кровоснабжение небной миндалины обеспечивается восходящей
- 26. Скачать презентацию
Слайд 2План
Введение
Периферические органы иммуногенеза
Селезенка
Лимфатические узлы
Лимфатические бляшки
Миндалины
Список использованной литературы
План
Введение
Периферические органы иммуногенеза
Селезенка
Лимфатические узлы
Лимфатические бляшки
Миндалины
Список использованной литературы

Слайд 3Введение
К органам кроветворения и иммуногенеза относят: красный костный мозг, тимус, лимфатические узлы,
Введение
К органам кроветворения и иммуногенеза относят: красный костный мозг, тимус, лимфатические узлы,

К периферическим органам относятся селезенка, лимфатические узлы, скопления лимфоидной ткани под слизистыми поверхностями желудочно-кишечного, дыхательного, мочеполового трактов(групповые лимфатические фолликулы, тонзиллы, пейеровы бляшки).
Слайд 4Селезенка. Топография селезенки. Проекции селезенки.
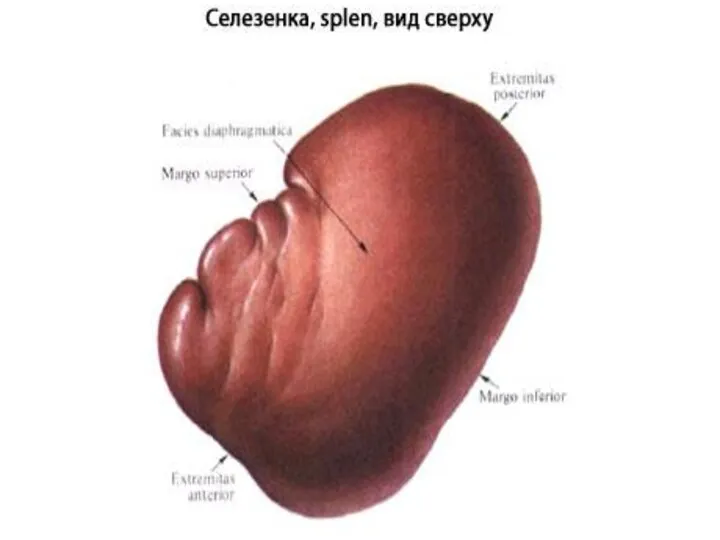
Селезенка — непарный паренхиматозный орган кроветворной и лимфатической
Селезенка. Топография селезенки. Проекции селезенки.
Селезенка — непарный паренхиматозный орган кроветворной и лимфатической

Селезенка имеет продолговатую, уплощенно-овальную форму. В селезенке различают две поверхности (fades diaphragmatica и fades visceralis), два края (margo superior и margo inferior) и два конца (extremitas anterior и extremitas posterior).
На висцеральной поверхности селезенки, обращенной к желудку, в центральной части по продольной оси находятся ворота селезенки, hilum splenicum (lienis), длиной 5—6 см и шириной 2—3 см.
Размеры селезенки непостоянны. Ее длина чаще 12—14 см, ширина — 8—10 см и толщина — 3—А см.
Селезенка обладает соединительнотканной оболочкой, tunica fibrosa [Malpighian], тесно сращенной с покрывающей селезенку висцеральной брюшиной.
Фиброзная капсула селезенки достаточно прочна, эластична и растяжима, что позволяет селезенке значительно изменять свой объем. При значительном увеличении селезенки (спленомегалия) прочность капсулы оказывается недостаточной: в таких случаях ушибы могут привести к разрывам селезенки.
Слайд 5Топография селезенки. Проекции селезенки
На заднебоковую поверхность левой половины грудной клетки селезенка проецируется
Топография селезенки. Проекции селезенки
На заднебоковую поверхность левой половины грудной клетки селезенка проецируется
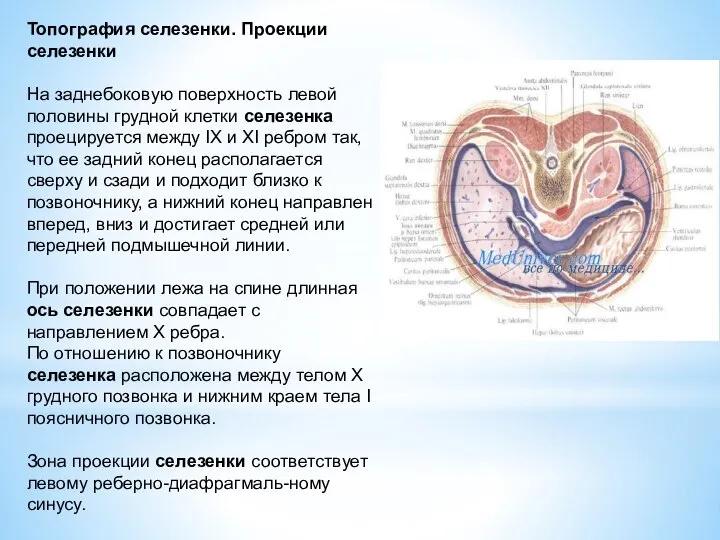
При положении лежа на спине длинная ось селезенки совпадает с направлением X ребра.
По отношению к позвоночнику селезенка расположена между телом X грудного позвонка и нижним краем тела I поясничного позвонка.
Зона проекции селезенки соответствует левому реберно-диафрагмаль-ному синусу.
Слайд 71 — задний конец;
2 — верхний край;
3 — ворота селезенки;
4 — селезеночная
1 — задний конец;
2 — верхний край;
3 — ворота селезенки;
4 — селезеночная
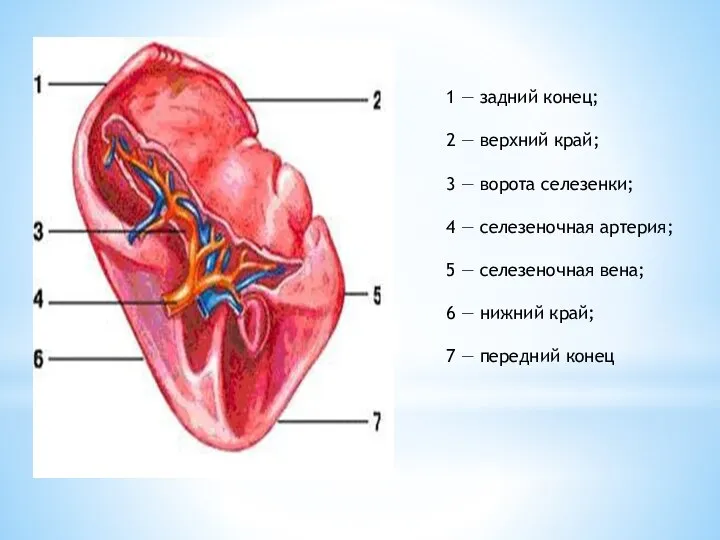
5 — селезеночная вена;
6 — нижний край;
7 — передний конец
Слайд 8Синтопия селезенки. Отношение селезенки к брюшине. Связки селезенки.
Наружная поверхность селезенки прилежит к
Наружная поверхность селезенки прилежит к

Соответственно этому на висцеральной поверхности селезенки выделяют еще желудочную, почечную и ободочную поверхности (fades gastrica, renalis et colica).
Отношение селезенки к брюшине. Связки селезенки.
Селезенка покрыта брюшиной со всех сторон, то есть расположена интраперитонеально, за исключением ворот, где в нее вступают селезеночная артерия и нервы и выходят вены.
Из всех паренхиматозных органов селезенка обладает наибольшей подвижностью, так как прикрепляется связками брюшины также к подвижным органам (диафрагма, желудок).
Это желудочно-селезеночная, lig. gastrosplenicum (lig. gastrolienale), и диафрагмально-селезеночная, lig. phrenicosplenicum (lig. phrenicolienale), связки.
Слайд 10Lig. gastrosplenicum соединяет передний край ворот селезенки с дном и частично с

В желудочно-селезеночной связке проходят короткие артерии желудка и желудочно-сальниковая артерия, отходящие от a. splenica перед ее вступлением в селезенку.
Lig. phrenicosplenicum направляется к селезенке от поясничной части диафрагмы. Ее продолжением является поджелудочно-селезеночная связка, lig. pancreaticosplenicum (lig. pancreaticolienale), представляющая из себя складку брюшины, идущую от хвоста поджелудочной железы к воротам селезенки.
В этой связке располагаются селезеночные сосуды. Задний листок диафрагмально-селезеночной связки подходит к заднему краю ворот селезенки, покрывает ее почечную поверхность и переходит к почке в виде селезеночно-почечной связки, lig. splenorenale (lig. lienorenale).
Диафрагмально-ободочная связка, lig. phrenicocolicum, не являясь связкой селезенки, принимает участие в ее фиксации. Она соединяет нижнюю поверхность диафрагмы и левый изгиб поперечной ободочной кишки. В эту связку, как в гамак, упирается селезенка.
Эта связка ограничивает снизу так называемый селезеночный мешок (он образован окружающими селезенку органами, главным образом диафрагмой и дном желудка).
Слайд 11Кровоснабжение селезенки. Лимфатические сосуды селезенки. Иннервация селезенки.
Основным источником кровоснабжения селезенки является селезеночная
Основным источником кровоснабжения селезенки является селезеночная

Селезеночная артерия располагается выше селезеночной вены, направляется от чревного ствола влево позади или вдоль верхнего края поджелудочной железы, а на границе тела и хвоста переходит на переднюю поверхность железы и входит в lig. pancreaticosplenicum (lig. pancreaticolienale). Затем артерия проникает в ворота селезенки и числом чаще 2, реже 3 или 4 ветви вступает в паренхиму органа. Длина селезеночной артерии у взрослых чаще равна 10—12 см. С возрастом она удлиняется, иногда значительно. У места отхождения ее диаметр равен 7—10 мм; по мере отделения боковых ветвей и приближения к селезенке ствол артерии постепенно сужается.
На протяжении от селезеночной артерии отходят rr. pancreatici, a. pancreatica magna, аа. gastricae breves и a. gastroomentalis (gastroepiploica) sinistra.
Селезеночная артерия в воротах селезенки делится чаще всего на 2 ветви: верхнюю и нижнюю, которые входят в паренхиму органа и делятся на более мелкие.
Внутриорганные ветви селезеночной артерии имеют небольшой диаметр и практически не анастомозируют друг с другом. Этим объясняется возникновение локальных ишемических инфарктов селезенки при тромбозе или эмболии отдельных ветвей.
Слайд 12Селезеночная вена, v. splenica (lienalis), образуется из внутриор-ганных ветвей, сливающихся вблизи от
Селезеночная вена, v. splenica (lienalis), образуется из внутриор-ганных ветвей, сливающихся вблизи от
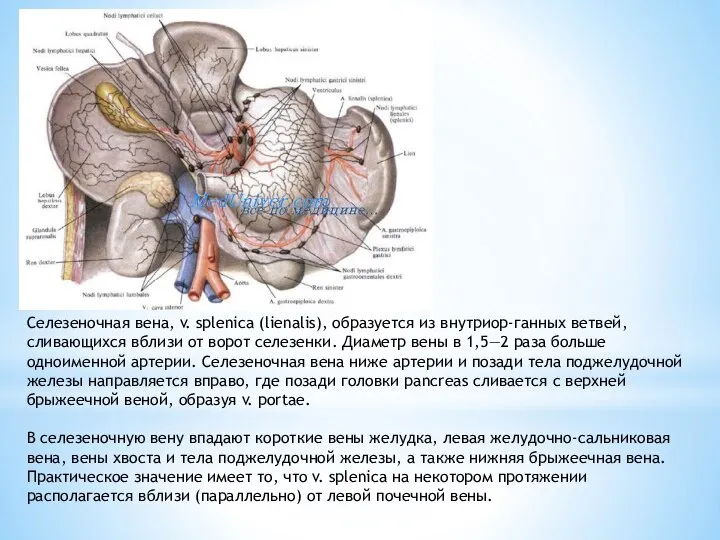
В селезеночную вену впадают короткие вены желудка, левая желудочно-сальниковая вена, вены хвоста и тела поджелудочной железы, а также нижняя брыжеечная вена. Практическое значение имеет то, что v. splenica на некотором протяжении располагается вблизи (параллельно) от левой почечной вены.
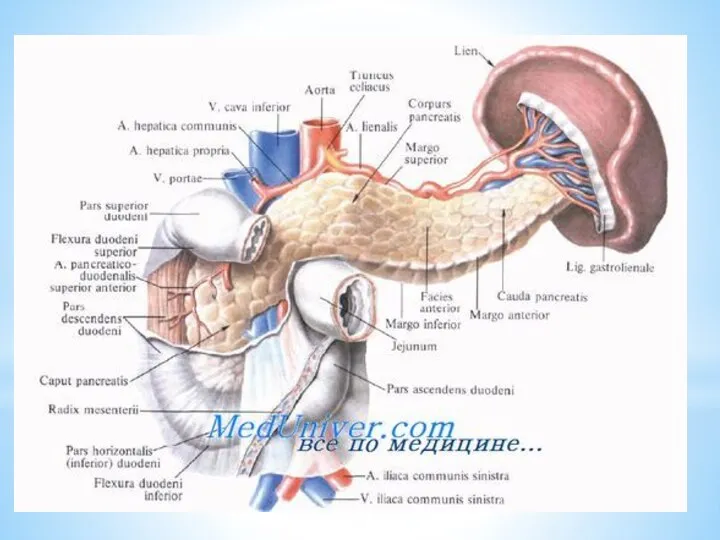
Слайд 131 — левый надпочечник;
2 — левая почка;
3 — желудок;
4
1 — левый надпочечник;
2 — левая почка;
3 — желудок;
4
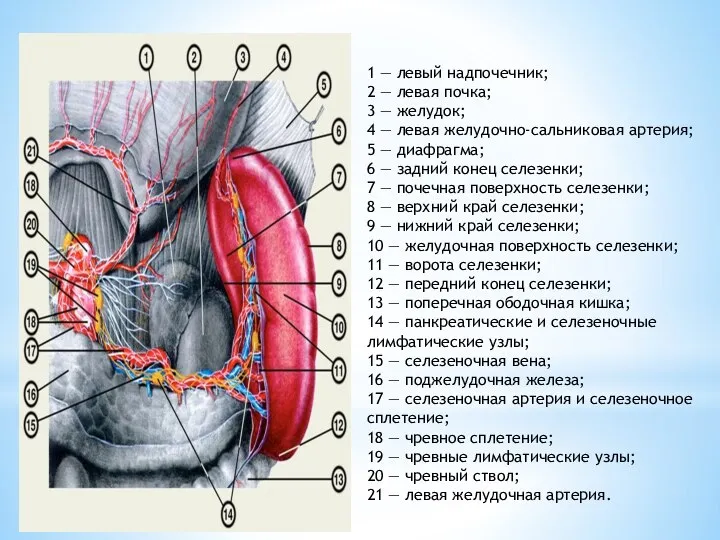
5 — диафрагма;
6 — задний конец селезенки;
7 — почечная поверхность селезенки;
8 — верхний край селезенки;
9 — нижний край селезенки;
10 — желудочная поверхность селезенки;
11 — ворота селезенки;
12 — передний конец селезенки;
13 — поперечная ободочная кишка;
14 — панкреатические и селезеночные лимфатические узлы;
15 — селезеночная вена;
16 — поджелудочная железа;
17 — селезеночная артерия и селезеночное сплетение;
18 — чревное сплетение;
19 — чревные лимфатические узлы;
20 — чревный ствол;
21 — левая желудочная артерия.
Слайд 14Лимфатические сосуды селезенки
Лимфатические сосуды селезенки впадают в регионарные узлы первого этапа, nodi
Лимфатические сосуды селезенки
Лимфатические сосуды селезенки впадают в регионарные узлы первого этапа, nodi

Иннервация селезенки
Иннервируют селезенку ветви plexus splenicus, расположенные вдоль селезеночных артерии и вены и с ними проникающие в орган. Селезеночное сплетение образуют ветви левых узлов чревного сплетения и ветви блуждающих нервов, а также ветви левого надпочечного и левого диафрагмального сплетений.
Слайд 15ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ И РЕГЕНЕРАЦИЯ СЕЛЕЗЕНКИ
В старческом возрасте в селезенке происходит атрофия белой
ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ И РЕГЕНЕРАЦИЯ СЕЛЕЗЕНКИ
В старческом возрасте в селезенке происходит атрофия белой

Количество лимфатических узелков в селезенке и размеры их центров постепенно уменьшаются.
Ретикулярные волокна белой и красной пульпы грубеют и становятся более извилистыми. У детей и лиц старческого возраста в селезенке обнаруживаются гигантские многоядерные клетки — мегакариоциты
Физиологическое обновление лимфоидных и стромальных клеток происходит в пределах самостоятельных стволовых дифферонов.
Экспериментальные исследования на животных показали возможность восстановления селезенки после удаления 80—90% ее объема (репаративная регенерация).
Однако полного восстановления формы и размеров органа при этом, как правило, не наблюдается.
Слайд 16Особенности селезенки у новорожденных и детей
У новорожденных селезенка может принимать разнообразные
Особенности селезенки у новорожденных и детей
У новорожденных селезенка может принимать разнообразные

Пороки развития
1. добавочные селезенки
2. двойная селезенка – два обращенных друг к другу воротами органа почти одинаковой величины и формы.
Слайд 17Лимфатические узлы
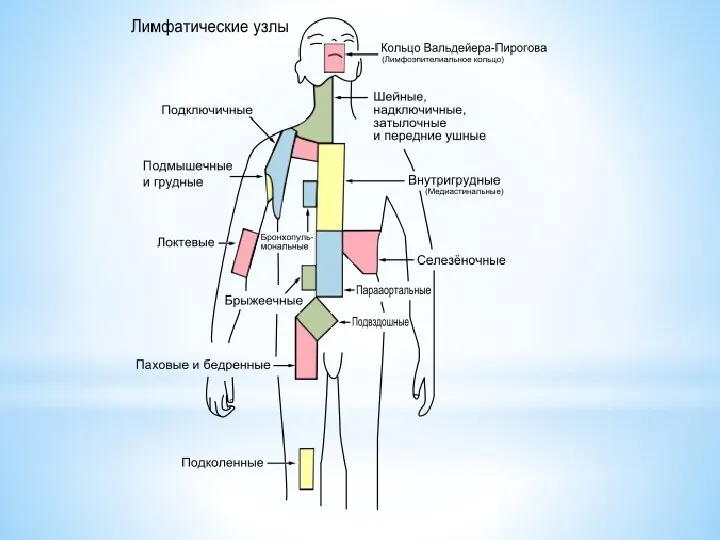
Скопления лимфоидной ткани, расположенные по ходу лимфатических и кровеносных сосудов.
У
Лимфатические узлы
Скопления лимфоидной ткани, расположенные по ходу лимфатических и кровеносных сосудов.
У

Обеспечивают неспецифическую резистентность организма, выполняя функции барьеров и фильтров, удаляющих из лимфы и крови чужеродные частицы.
Служат местом формирования антител и клеток, осуществляющих клеточные иммунные реакции.
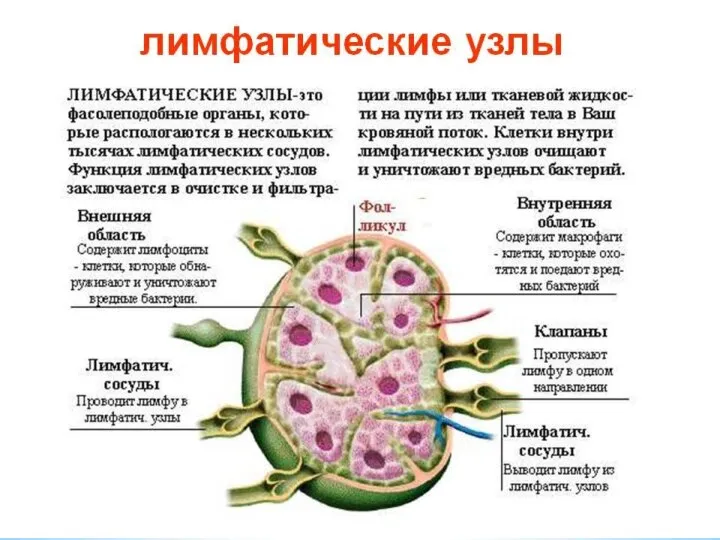
Слайд 19Лимфатические узлы
Лимфатический узел покрыт соединительнотканной капсулой, от которой внутрь узла отходят трабекулы,
Лимфатические узлы
Лимфатический узел покрыт соединительнотканной капсулой, от которой внутрь узла отходят трабекулы,

Основной структурой коркового вещества являются скопления лимфоидных фолликулов, содержащих лимфоциты, преимущественно В-группы, дендритные клетки и макрофаги.
Лимфоидные фолликулы могут быть первичными и вторичными.
Первичные фолликулы преобладают в покоящемся лимфоузле, содержащиеся в них клетки малоактивны, митозы встречаются редко.
В случаях формирования реакции на антиген первичные фолликулы превращаются во вторичные фолликулы, называемые также зародышевыми центрами.
Слайд 21Пейеровы бляшки
Лимфоидная ткань, ассоциированная со слизистыми покровами и представленая в виде
Пейеровы бляшки
Лимфоидная ткань, ассоциированная со слизистыми покровами и представленая в виде

Групповые (обобщенные) лимфоидные узелки, или пейеровы бляшки, располагаются главным образом в стенке подвздошной кишки , имеют вид плоских образований преимущественно овальной или круглой формы, чуть- чуть выступающих в просвет кишки- это одиночные лимфоидные узелки диаметром 0,5 - 3 мм, а также скопления лимфоидных узелков, называемые Пейеррвыми бляшками.
Количество их в детском возрасте достигает 50, в 16 - 17 лет составляет 33- 37. После 40 лет оно не превышает 20, а после 60 лет - 16.
Групповые лимфоидные узелки построены из одиночных узелков, между которыми располагаются тонкие пучки соединительнотканных волокон. Лимфоидная ткань, расположенная в стенке кишки, выполняет защитную и кроветворную функции.
Слайд 22Лимфоидные бляшки располагаются обычно на стороне, противоположной брыжеечному краю кишки, хотя встречаются
Лимфоидные бляшки располагаются обычно на стороне, противоположной брыжеечному краю кишки, хотя встречаются

Большинство лимфоидных бляшек своей длинной осью ориентировано вдоль кишки, однако обнаружены и такие бляшки, которые имеют косое или даже поперечное положение.
К. М. Батуев описал кольцеобразное (поперечное) расположение бляшек возле подвздошно-слепокишечной заслонки, они находятся на различном расстоянии друг от друга.
По данным К. А. Зуфарова и К. Р. Тухтаева (1987), в среднем отделе тонкой кишки, где расщепление белков и образование антигенных детерминантов наиболее интенсивны, лимфоидные бляшки располагаются наиболее близко друг к другу.
Такое распределение бляшек скорее всего обусловливает постоянство иммунологического надзора над антигенами, содержащимися в данном отрезке кишки.
Слайд 23Миндалины (tonsillae) — скопления лимфоидной ткани в глотке. Различают парные небные и
Миндалины (tonsillae) — скопления лимфоидной ткани в глотке. Различают парные небные и
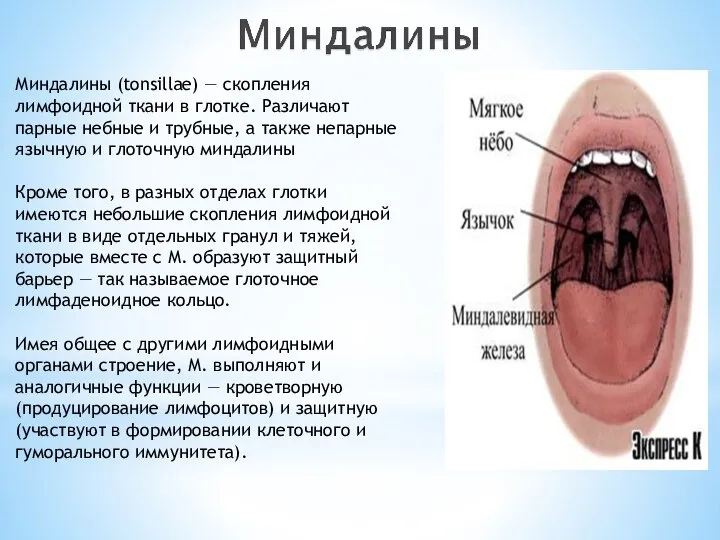
Кроме того, в разных отделах глотки имеются небольшие скопления лимфоидной ткани в виде отдельных гранул и тяжей, которые вместе с М. образуют защитный барьер — так называемое глоточное лимфаденоидное кольцо.
Имея общее с другими лимфоидными органами строение, М. выполняют и аналогичные функции — кроветворную (продуцирование лимфоцитов) и защитную (участвуют в формировании клеточного и гуморального иммунитета).
Слайд 24Небная миндалина имеет собственную капсулу, capsula tonsillae, и покрыта слизистой оболочкой. Кровоснабжение
Небная миндалина имеет собственную капсулу, capsula tonsillae, и покрыта слизистой оболочкой. Кровоснабжение

Небные миндалины вместе с глоточной (задняя стенка носоглотки), язычной (позади корня языка) и двумя трубными миндалинами (глоточные отверстия слуховой (евстахиевой) трубы) образуют глоточное лимфоидное кольцо, anulus lymphoideus phar-yngis, впервые описанное Н.И. Пироговым, а затем Вальдейером. Патологически увеличенная глоточная миндалина называется аденоидами. Аденоиды затрудняют носовое дыхание, поэтому довольно часто их удаляют хирургическим путем. Чаще всего лечение аденоида у детей при своевременном обращении не вызывает каких-либо трудностей.
Глоточная миндалина (третья миндалина, миндалина Пушки) находится в своде глотки, занимая верхнюю и отчасти заднюю стенки ее носовой части
Язычная миндалина (четвертая миндалина) расположена на корне языка кзади от желобовидных сосочков.
Трубные миндалины (пятая и шестая миндалины) располагаются около глоточного отверстия слуховой (евстахиевой) трубы
 Синдром вегетативной дисфункции у детей и подростков
Синдром вегетативной дисфункции у детей и подростков Невротические состояния в практике врача стоматолога
Невротические состояния в практике врача стоматолога Диабетическая фетопатия
Диабетическая фетопатия Особенности физиологии новорожденных и слингоношение
Особенности физиологии новорожденных и слингоношение Основы ЭЭГ
Основы ЭЭГ Лекарственные препараты, применяемые на догоспитальном этапе
Лекарственные препараты, применяемые на догоспитальном этапе Повреждение барабанной перепонки
Повреждение барабанной перепонки Инфаркт миокарда
Инфаркт миокарда Организация акушерско-гинекологической помощи в РФ
Организация акушерско-гинекологической помощи в РФ Значение жидкости для организма
Значение жидкости для организма Связь заболеваний пародонта и риска преждевременных родов и низкого веса новорожденного
Связь заболеваний пародонта и риска преждевременных родов и низкого веса новорожденного Аугментация человеческого тела
Аугментация человеческого тела Virus Attacks Society
Virus Attacks Society Лекарственные растения
Лекарственные растения Факторы препятствующие к проникновению и распространению инфекции. Сомкнутое состояние половой щели. Кислая среда влагалища
Факторы препятствующие к проникновению и распространению инфекции. Сомкнутое состояние половой щели. Кислая среда влагалища Профилактика ожирения у детей и подростков
Профилактика ожирения у детей и подростков Эффективность применения двучелюстных шин Тигерштедта по сравнению с фиксацией остеосинтезом
Эффективность применения двучелюстных шин Тигерштедта по сравнению с фиксацией остеосинтезом 15 минут о чуме
15 минут о чуме Производство аскорбиновой кислоты (витамина С)
Производство аскорбиновой кислоты (витамина С) День борьбы со СПИДом
День борьбы со СПИДом Профилактика ВИЧ-инфекции среди молодёжи
Профилактика ВИЧ-инфекции среди молодёжи Современная медицина
Современная медицина Онкологиялық практикадағы деонтология мәселелері
Онкологиялық практикадағы деонтология мәселелері Компоненты современного наркоза, стадии. Премедикация, цели, препараты
Компоненты современного наркоза, стадии. Премедикация, цели, препараты Өкпе қатерлі ісігінің клиникалық көріністері
Өкпе қатерлі ісігінің клиникалық көріністері Всероссийская олимпиада по детской хирургии. Викторина
Всероссийская олимпиада по детской хирургии. Викторина Гигиена полости рта. Индексы гигиены
Гигиена полости рта. Индексы гигиены Роль альфафетопротеина и УЗИскрининга в постановке диагноза в гастроэнтерологии. Методы диагностики и лечения
Роль альфафетопротеина и УЗИскрининга в постановке диагноза в гастроэнтерологии. Методы диагностики и лечения