Содержание
- 2. Абстракт
- 3. R.Heald предложил концепцию ТМЕ в 1987г. Введение (Introduction)
- 4. Введение (Introduction) Тотальная мезоректумэктомия (ТМЕ) – уменьшение местных рецидивов Суть метода – острая диссекция вдоль мезоректальной
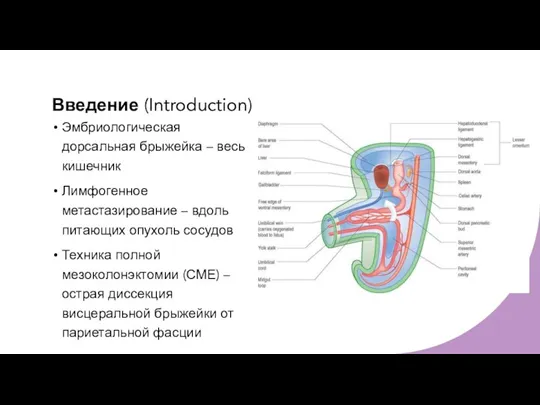
- 5. Введение (Introduction) Эмбриологическая дорсальная брыжейка – весь кишечник Лимфогенное метастазирование – вдоль питающих опухоль сосудов Техника
- 6. Цель исследования CME и центральная перевязка сосуда увеличивают канцер-специфическую выживаемость
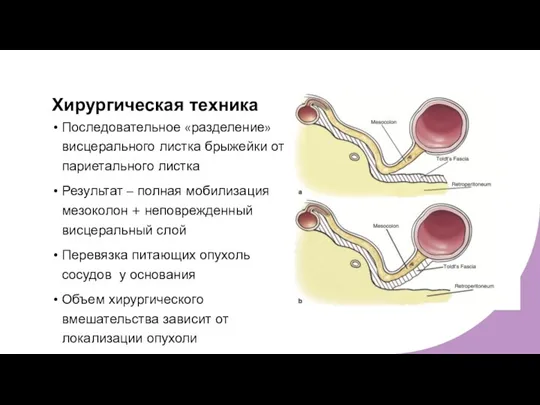
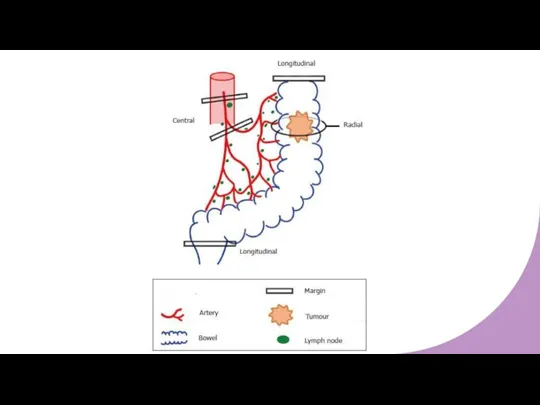
- 7. Хирургическая техника Последовательное «разделение» висцерального листка брыжейки от париетального листка Результат – полная мобилизация мезоколон +
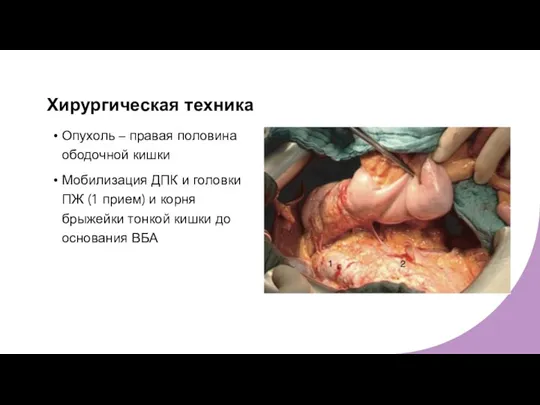
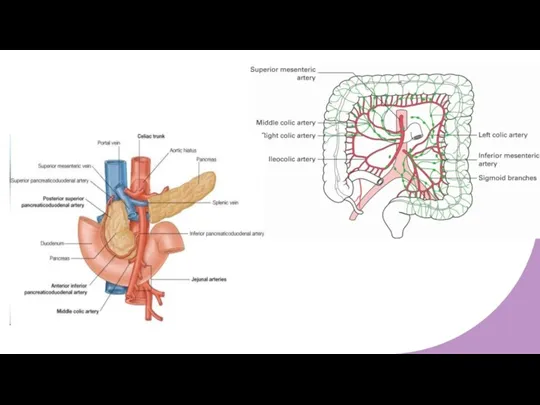
- 8. Хирургическая техника Опухоль – правая половина ободочной кишки Мобилизация ДПК и головки ПЖ (1 прием) и
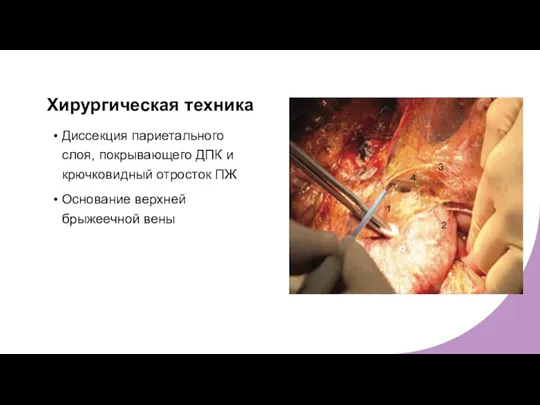
- 9. Хирургическая техника Диссекция париетального слоя, покрывающего ДПК и крючковидный отросток ПЖ Основание верхней брыжеечной вены
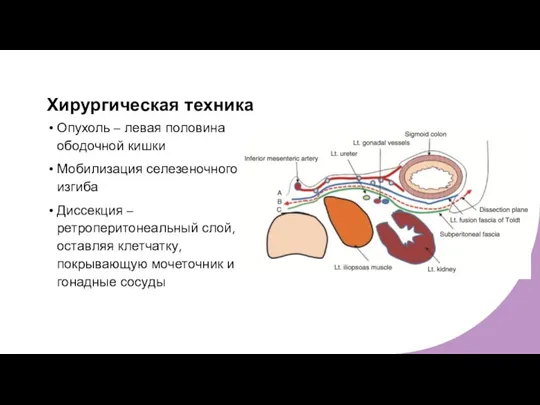
- 10. Хирургическая техника Опухоль – левая половина ободочной кишки Мобилизация селезеночного изгиба Диссекция – ретроперитонеальный слой, оставляя
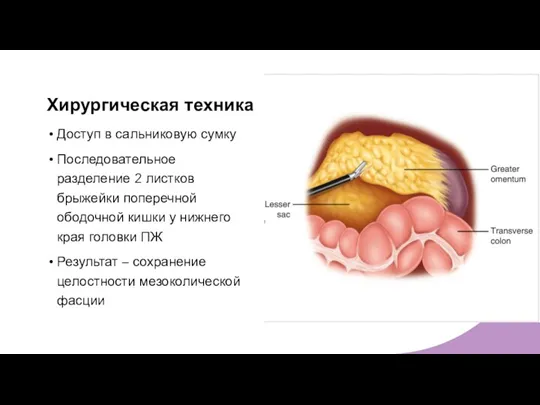
- 11. Хирургическая техника Доступ в сальниковую сумку Последовательное разделение 2 листков брыжейки поперечной ободочной кишки у нижнего
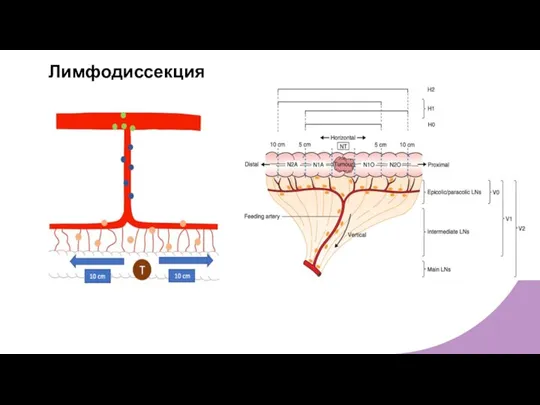
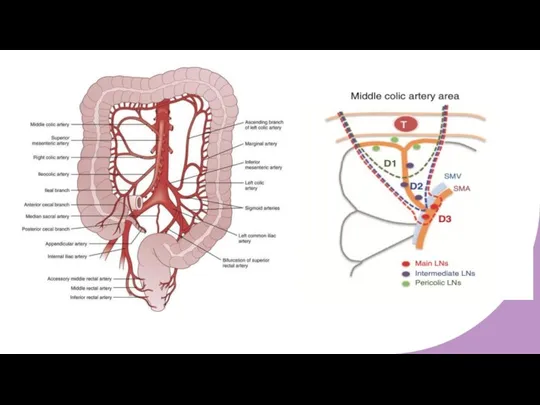
- 12. Лимфодиссекция
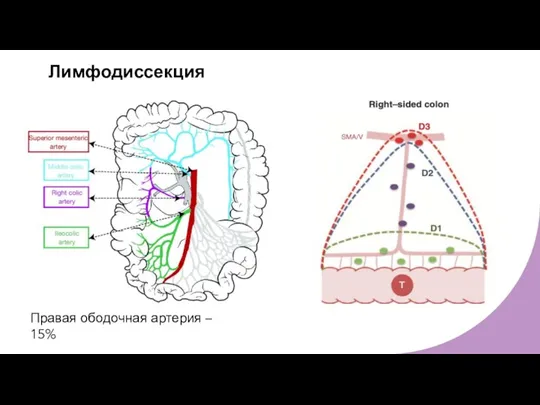
- 13. Лимфодиссекция Правая ободочная артерия – 15%
- 14. Лимфодиссекция Метастазы в лимфатические узлы по нижнему краю головки ПЖ – 5% Метастазы в лимфатические узлы
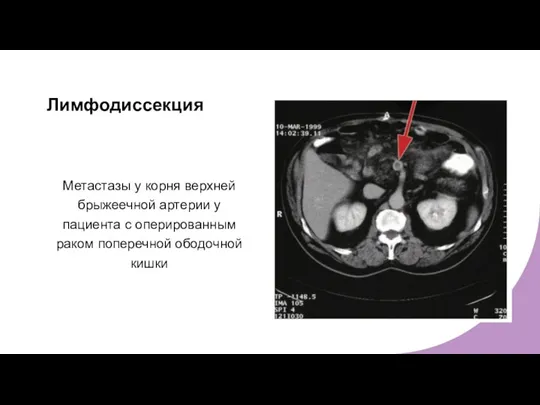
- 16. Лимфодиссекция Метастазы у корня верхней брыжеечной артерии у пациента с оперированным раком поперечной ободочной кишки
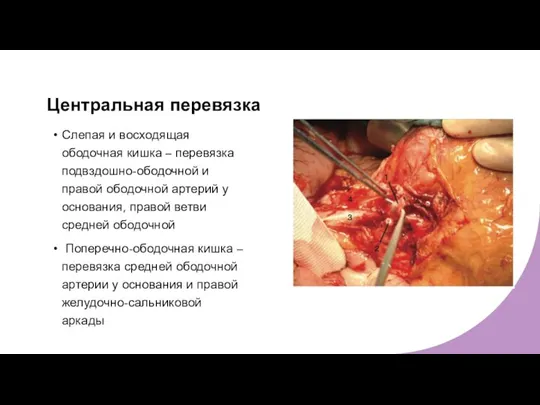
- 19. Центральная перевязка Слепая и восходящая ободочная кишка – перевязка подвздошно-ободочной и правой ободочной артерий у основания,
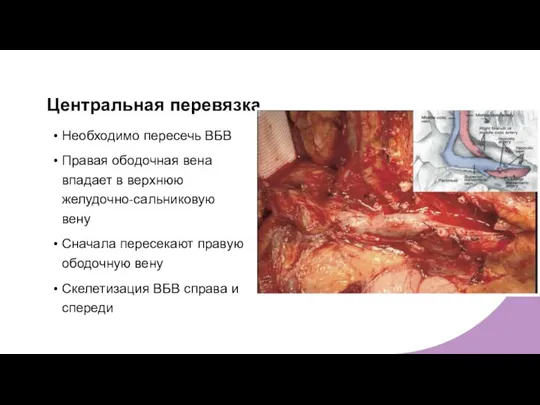
- 20. Центральная перевязка Необходимо пересечь ВБВ Правая ободочная вена впадает в верхнюю желудочно-сальниковую вену Сначала пересекают правую
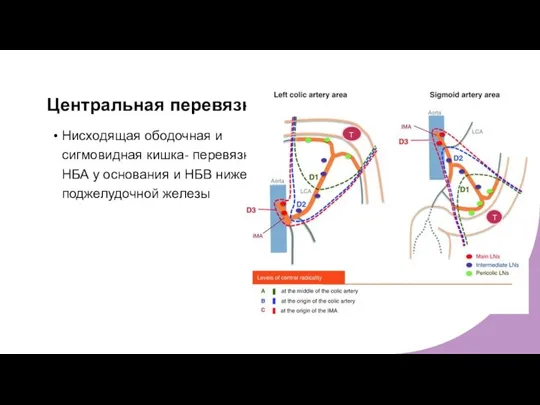
- 21. Центральная перевязка Нисходящая ободочная и сигмовидная кишка- перевязка НБА у основания и НБВ ниже поджелудочной железы
- 22. Материалы и методы 1438 пациентов с 1978 по 2002 гг. Критерии включения: Аденокарцинома толстой кишки По
- 24. Материалы и методы 109 пациентов были исключены (7.6%) В связи: R0-R2 резекция – 37 patients (2.6%)
- 25. Оценка конечных результатов Первичная конечная точка Канцер - специфическая выживаемость Вторичные конечные точки: Безрецидивная выживаемость (местный
- 26. Непосредственные результаты Послеоперационные осложнения
- 27. Непосредственные результаты Количество лимфатических узлов в препарате Среднее количество лимфатических узлов в препарате – 32 (2-69)
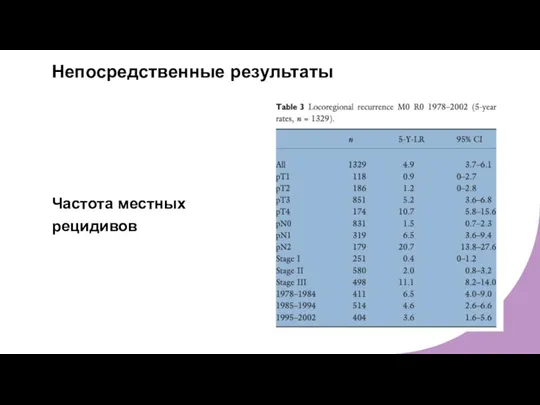
- 28. Непосредственные результаты Частота местных рецидивов
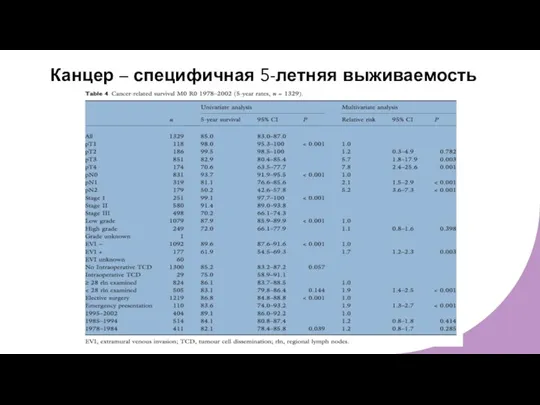
- 29. Канцер – специфичная 5-летняя выживаемость
- 30. Обсуждение Можно ли применить концепцию эмбрионально – ориентированной хирургии в лечении рака ободочной кишки?
- 31. Обсуждение Стандартизация хирургического лечения рака прямой кишки Улучшение результатов – до 20-10% местных рецидивов Выживаемость выше
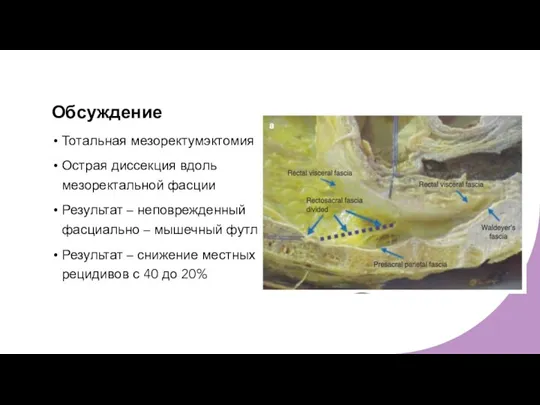
- 32. Обсуждение Тотальная мезоректумэктомия Острая диссекция вдоль мезоректальной фасции Результат – неповрежденный фасциально – мышечный футляр Результат
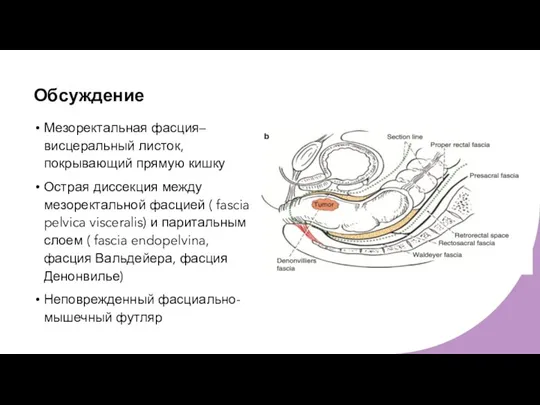
- 33. Обсуждение Мезоректальная фасция– висцеральный листок, покрывающий прямую кишку Острая диссекция между мезоректальной фасцией ( fascia pelvica
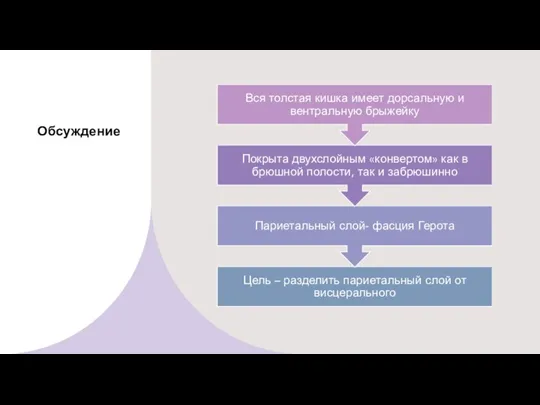
- 34. Обсуждение
- 35. Обсуждение Результат – целостность эмбриологической оболочки вокруг удаляемого препарата Высокая перевязка питающих опухоль сосудов Максимальное количество
- 36. Обсуждение
- 37. Обсуждение. Результаты
- 38. Обсуждение
- 39. Обсуждение. Результаты
- 40. Заключение Лечение рака ободочной кишки является комплексным Удовлетворительные онкологические результаты могут быть достигнуты только при выполнении
- 41. Ограничения исследования Неоднозначность включения пациентов в группы. Нерандомизированное исследование Не учитывается адъювантная химиотерапия Ретроспективное исследование
- 42. Вопросы для обсуждения Почему уровень центральной перевязки для рака правой и левой половины ободочной кишки различны?
- 44. Скачать презентацию





















 Наблюдение и уход за детьми грудного возраста
Наблюдение и уход за детьми грудного возраста Профилактика сердечных заболеваний
Профилактика сердечных заболеваний مسعف في كل بيت
مسعف في كل بيت Графология в психиатрии
Графология в психиатрии Гломерулонефриты
Гломерулонефриты Первичные иммунодефициты (ПИД)
Первичные иммунодефициты (ПИД) Современные проблемы биофармации
Современные проблемы биофармации ВСД как трудная жизненная ситуация подростков
ВСД как трудная жизненная ситуация подростков Анатомо-физиологические особенности костной системы у детей
Анатомо-физиологические особенности костной системы у детей Дифференциальная диагностика менингококцемии
Дифференциальная диагностика менингококцемии Воздушно-капельные инфекции: дифтерия, коклюш и паракоклюш
Воздушно-капельные инфекции: дифтерия, коклюш и паракоклюш Perm State Medical University named after Academician E.A. Wagner
Perm State Medical University named after Academician E.A. Wagner Работа медсестры в кабинете здоровья с пациентами, страдающими сахарным диабетом первого типа
Работа медсестры в кабинете здоровья с пациентами, страдающими сахарным диабетом первого типа Медицинская психология. Этика и деонтология. Психология личности и индивидуальных различий
Медицинская психология. Этика и деонтология. Психология личности и индивидуальных различий тема 1. ЭТ пәні және әдістері
тема 1. ЭТ пәні және әдістері Ультрасонография. Интуссусцепции
Ультрасонография. Интуссусцепции Составление отчетных форм № 30 и 3-ДОЗ
Составление отчетных форм № 30 и 3-ДОЗ Санаторно-курортный комплекс Серёгово. Вакансии
Санаторно-курортный комплекс Серёгово. Вакансии Волчанка. Системная красная волчанка
Волчанка. Системная красная волчанка Криомассаж и криопроцедуры
Криомассаж и криопроцедуры Сердце. Сосуды головы и шеи
Сердце. Сосуды головы и шеи Наномедицина: от идеи до воплощения
Наномедицина: от идеи до воплощения Аутоиммунные заболевания
Аутоиммунные заболевания Электролечение и магнитотерапия
Электролечение и магнитотерапия Активация системы комплемента
Активация системы комплемента Наследственные болезни. Проект 10-11 класс
Наследственные болезни. Проект 10-11 класс Классификация АО (ассоциация остеосинтеза). Преимущества клинического применения
Классификация АО (ассоциация остеосинтеза). Преимущества клинического применения Аспекты хирургической анатомии сердца
Аспекты хирургической анатомии сердца