Содержание
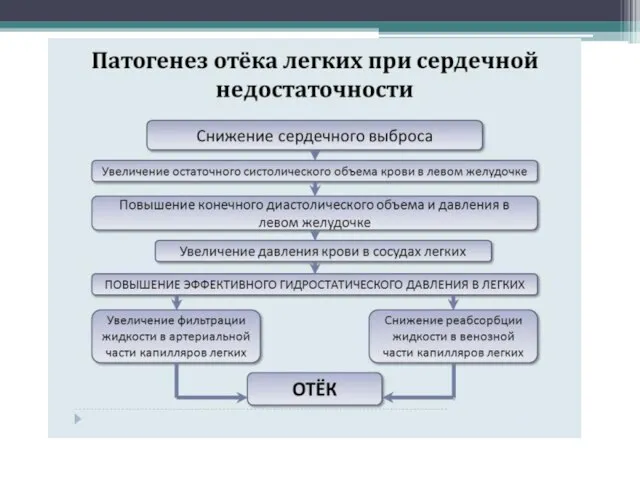
- 2. Определение. Кардиогенный отек легких - тяжелое клиническое состояние, обусловленное патологическим повышением гидростатического капиллярного давления из-за легочной
- 4. Этиология В кардиологической практике отеком легких могут осложняться различные заболевания сердечно-сосудистой системы: атеросклеротический и постинфарктный кардиосклероз,
- 5. Кардиогенный отек легких в зависимости от наличия или отсутствия анамнеза ХСН: Впервые возникший. Декомпенсированный Кардиогенный отек
- 6. По варианту течения различают следующие виды отека легких: молниеносный – развивается бурно, в течение нескольких минут;
- 8. Клиника Отек легких не всегда развивается внезапно и бурно. В некоторых случаях ему предшествуют продромальные признаки,
- 9. Клиника сердечной астмы (интерстициального отека легких) может развиваться в любое время суток, однако чаще это происходит
- 10. На стадии альвеолярного отека легких развивается резкая дыхательная недостаточность, выраженная одышка, диффузный цианоз, одутловатость лица, набухание
- 11. Клинико-диагностические критерии Лабораторные критерии кардиогенного отека легких: · Низкая сатурация кислорода. Сатурация кислорода (SaO2) · Гипоксемия.
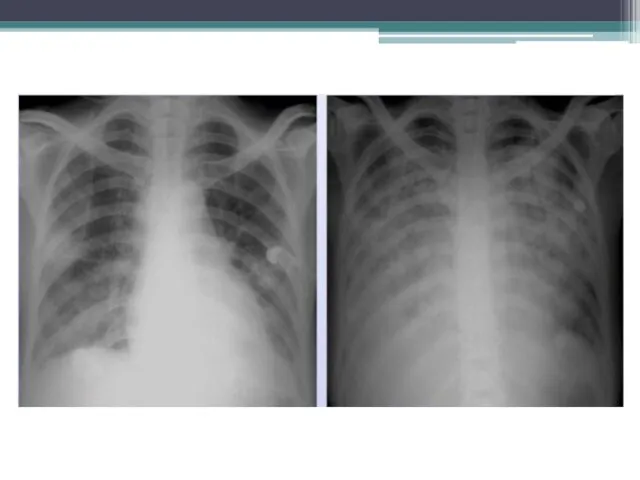
- 12. Инструментальные критерии: · Рентгенография легких – признаки застоя в легких, выявление кардиальных или некардиальных причин (I
- 14. Лечение
- 18. Поражение дыхательной системы при острой ревматической лихорадке. Конечно, при этом заболевании наиболее характерными являются поражения сердца
- 19. Ревматические поражения На фоне ревматических заболеваний первично могут быть поражено практически все компоненты дыхательной системы, включая
- 20. Надежной статистики ревматических поражений легких не существует как из-за ограниченности зарегистрированных заболеваний и в связи с
- 21. Патологоанатомической основой ревматической пневмонии, по Н. А. Краевскому (1943), можно считать экссудативное воспаление легочной ткани с
- 22. В клинической картине острой ревматической пневмонии, которая в отдельных случаях может быть первым и основным проявлением
- 23. Дифференциальная диагностика 1) возникновение пневмонии на фоне обострений ревмокардита; 2) повышенные титры стрептококковых антител и обнаружение
- 25. Скачать презентацию



















 Атеросклероз. Факторы риска
Атеросклероз. Факторы риска Рак cлизистой оболочки полости рта
Рак cлизистой оболочки полости рта Регуляторные пептиды (гормоны гипоталамуса)
Регуляторные пептиды (гормоны гипоталамуса) Врожденные пороки развития
Врожденные пороки развития Периоды детского возраста
Периоды детского возраста Стовбняк. Визначення хвороби
Стовбняк. Визначення хвороби Неонатологические инкубаторы
Неонатологические инкубаторы Роль ранней диагностики заболеваний в современной жизни людей
Роль ранней диагностики заболеваний в современной жизни людей Гинекомастия. Виды истинной гинекомастии
Гинекомастия. Виды истинной гинекомастии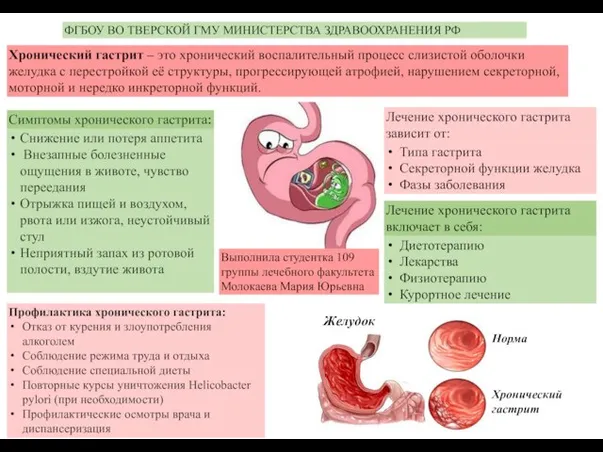 Хронический гастрит
Хронический гастрит Химия и яды в медицине
Химия и яды в медицине Кровь, как биохимическая лаборатория
Кровь, как биохимическая лаборатория Жизнь с пузырчаткой
Жизнь с пузырчаткой Учение о болезни - лекция
Учение о болезни - лекция Онлайн – викторина Не нужно бояться, нужно знать. ВИЧ и СПИД
Онлайн – викторина Не нужно бояться, нужно знать. ВИЧ и СПИД Оказание помощи при попадании инородного тела в дыхательные пути
Оказание помощи при попадании инородного тела в дыхательные пути Отоларингология - диагностика и лечение уха, горла, носа, а также патологий головы и шеи
Отоларингология - диагностика и лечение уха, горла, носа, а также патологий головы и шеи Физиология крови. Состав крови. Плазма крови. Функции эритроцитов
Физиология крови. Состав крови. Плазма крови. Функции эритроцитов Легочная гипертензия
Легочная гипертензия Expert perspectives on clinical cases in the management of myasthenia gravis
Expert perspectives on clinical cases in the management of myasthenia gravis Информационные технологии в профессиональной деятельности. Лекция 1
Информационные технологии в профессиональной деятельности. Лекция 1 Гангренозные органы и ткани
Гангренозные органы и ткани Как повысить иммунитет. Профилактика простудных заболеваний
Как повысить иммунитет. Профилактика простудных заболеваний Особенности репродукции человека в связи с его биосоциальной сущностью
Особенности репродукции человека в связи с его биосоциальной сущностью Зиянды әдеттерді алдын алатын аппараттар
Зиянды әдеттерді алдын алатын аппараттар Средства, влияющие на передачу возбуждения в адренергических синапсах
Средства, влияющие на передачу возбуждения в адренергических синапсах Наш путь к протоколу лечения сепсиса
Наш путь к протоколу лечения сепсиса Эклампсия: парадигмы интенсивной терапии
Эклампсия: парадигмы интенсивной терапии