Содержание
- 2. Вирус иммунодефицита человека (ВИЧ) — антропонозная инфекция, характеризующаяся прогрессирующим поражением иммунной системы, приводящим к развитию синдрома
- 3. Инфицирование ВИЧ может происходить следующими путями: половым инъекционным инструментальным гемотрансфузионным трансплантационным профессиональным перинатальным Основные пути распространения
- 4. Передача вируса от инфицированной матери к ребенку может происходить: антенатально; интранатально; постнатально.
- 5. ФАКТОРЫ, СПОСОБСТВУЮЩИЕ ПЕРЕДАЧЕ ВИРУСА ОТ МАТЕРИ РЕБЕНКУ: Состояние здоровья матери. Стадия ВИЧ-инфекции Наличие у матери экстрагенитальной
- 6. Классификация стадий ВИЧ (по В.И. Покровскому, модифицирована в 2001 г.): Стадия инкубации — период от момента
- 7. Диагностика ВИЧ-инфекции включает 2 этапа: установление собственно факта зараженности ВИЧ; определение стадии, характера течения и прогноза
- 8. Лабораторные исследования Иммуноферментный анализ. Иммунный блоттинг. Полимеразная цепная реакция (ПЦР).
- 9. общего количества лимфоцитов; количества Т-хелперов (CD4); количества Т- супрессоров (CD8); иммунорегуляторного индекса — соотношения CD4/CD8. Помимо
- 10. У большинства здоровых взрослых людей минимальное число CD4-лимфоцитов составляет около 1400 в 1 мкл. Уменьшение количества
- 11. ТЕСТИРОВАНИЕ БЕРЕМЕННЫХ ОСУЩЕСТВЛЯЮТ: Первый раз – при постановке на учет по беременности (при первом обращении). Второй
- 12. ДЛЯ ЛЕЧЕНИЯ ВИЧ-ИНФЕКЦИИ И СПИДА ПРИМЕНЯЮТ ПРЕПАРАТЫ СЛЕДУЮЩИХ ГРУПП: ингибиторы обратной транскриптазы ВИЧ; ингибиторы протеазы ВИЧ;
- 13. Выделяют 2 основные группы показаний к антиретровирусной терапии у беременных: антиретровирусную терапию ВИЧ-инфекции; химиопрофилактику перинатальной передачи
- 14. Показания к антиретровирусной терапии определяют с учетом: стадии ВИЧ-инфекции; уровня CD4-лимфоцитов; количества вирусных копий; срока беременности.
- 15. ПРИ СРОКЕ БЕРЕМЕННОСТИ ДО 10 НЕДЕЛЬ ЛЕЧЕНИЕ СЛЕДУЕТ НАЧИНАТЬ: в стадии IIА, IIБ и IIВ при
- 16. Схемы химиопрофилактики передачи ВИЧ от матери ребенку в РФ: 1. Схема с зидовудином: химиопрофилактику начинают с
- 17. Кроме того, предложены так называемые резервные схемы. Их рекомендуют при невозможности по каким-либо причинам применить одну
- 18. Оценка эффективности лечения Критерий эффективности химиопрофилактики — предотвращение инфицирования ребенка. Химиопрофилактика позволяет снизить вероятность инфицирования ребенка
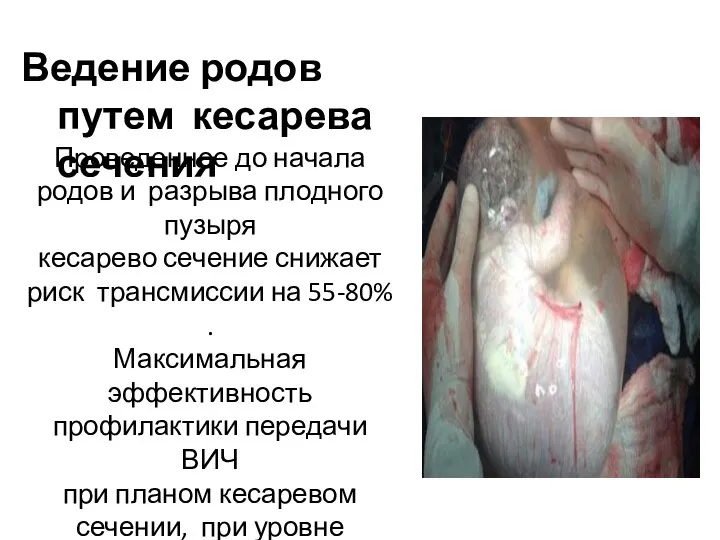
- 19. Ведение родов путем кесарева сечения Проведенное до начала родов и разрыва плодного пузыря кесарево сечение снижает
- 20. Профилактика инфицирования новорожденного Детей, родившихся от ВИЧ-инфицированных матерей, следует не прикладывать к груди и не кормить
- 21. Химиопрофилактика ВИЧ- инфекции новорожденному Первый прием препарата проводится через 8 часов после рождения, более позднее назначение
- 22. Внутриутробные инфекции: Внутриутробные инфекционные заболевания определяют развитие воспалительного процесса в одном или нескольких органах плода, связанные
- 23. Этиология: Вирусы (вирус краснухи, герпес, цитомегаловирус (ЦМВ), энтеровирусы и др.). Бактерии (листерии, бледная трепонема, стафилококки, стрептококки).
- 24. В 1971 году введен термин TORCH- комплекс, который расшифровывается как: Т –токсоплазмоз; О – other –
- 25. Пути передачи инфекции от матери плоду: Трансплацентарный. Воспалительный процесс поражает синцитиотрофобласт →плацентит→нарушение питания плода, газообмена, выделительной
- 26. Исход внутриутробного заражения определяется: микроорганизмом (его вирулентностью, инфицирующей дозой, тератогенной активности); временем инфицирования: бластопатии (первые 15
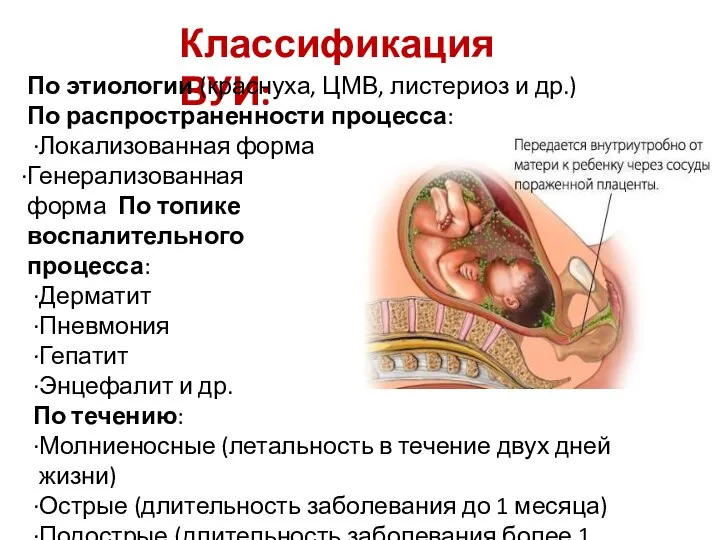
- 27. Классификация ВУИ: По этиологии (краснуха, ЦМВ, листериоз и др.) По распространенности процесса: Локализованная форма Генерализованная форма
- 28. Диагностика ВУИ: I. Акушерский анамнез: Явления хориоамнионита или изменения околоплодных вод; Инфекционные заболевания матери во время
- 29. Клинические проявления: Абсолютные признаки: Проявления в первые 2 дня жизни экзантемы Наличие при рождении гепато- и
- 30. III. Данные лабораторного исследования: выявления возбудителя определение антигенов обнаружение ДНК или РНК (с помощь ПЦР) регистрация
- 31. Лечение ВУИ: 1. Этиотропное: Антибиотикотерапия; Противовирусные препараты. 2. Иммунотерапия: Специфическиt Ig; Неспецифические Ig; Интерфероны; Индукторы интерферона.
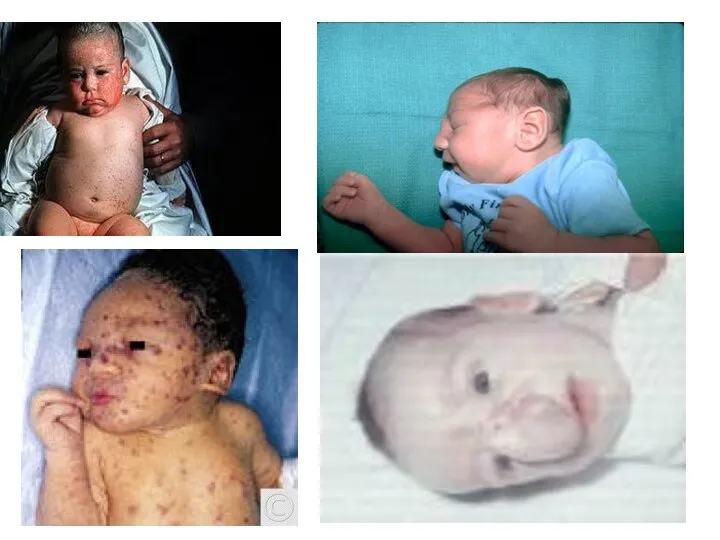
- 32. Краснуха: Вирусная инфекция человека, существует 2 формы: врожденная и приобретенная. Этиология и эпидемиология краснухи Возбудитель РНК-содержащий
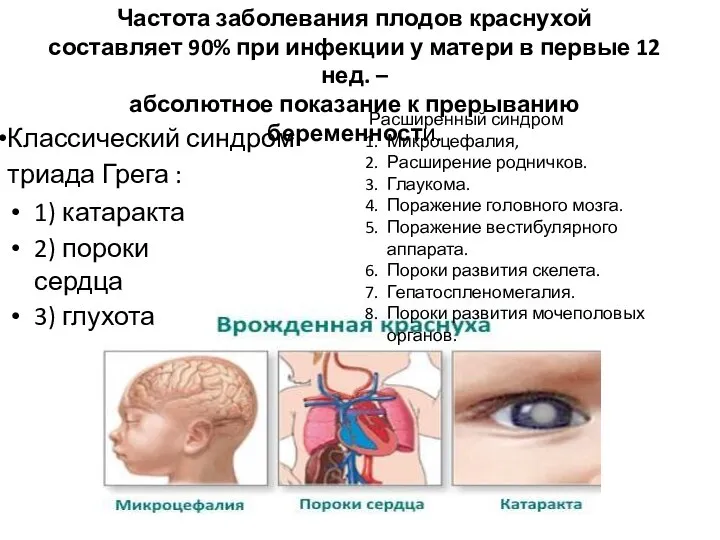
- 33. Классический синдром триада Грега : 1) катаракта 2) пороки сердца 3) глухота Частота заболевания плодов краснухой
- 34. Цитомегаловирусная инфекция: Этиология и эпидемиология ЦМВ-инфекции Возбудитель – ДНК-содержащий вирус, семейство Herpesviridae, подсемейство β- Herpesviridae, род
- 35. Существует 2 основные формы врожденной ЦМВ- инфекции: острая и хроническая. Острая форма – поражаются органы дыхания,
- 36. Механизмы передачи инфекции: Трансплацентарный путь. Вертикальный путь. Заражение во время кормления грудью; При контакте ребенка со
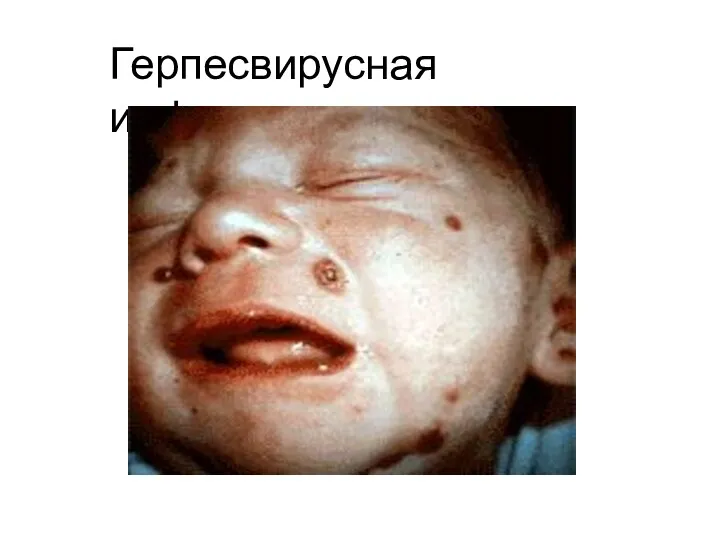
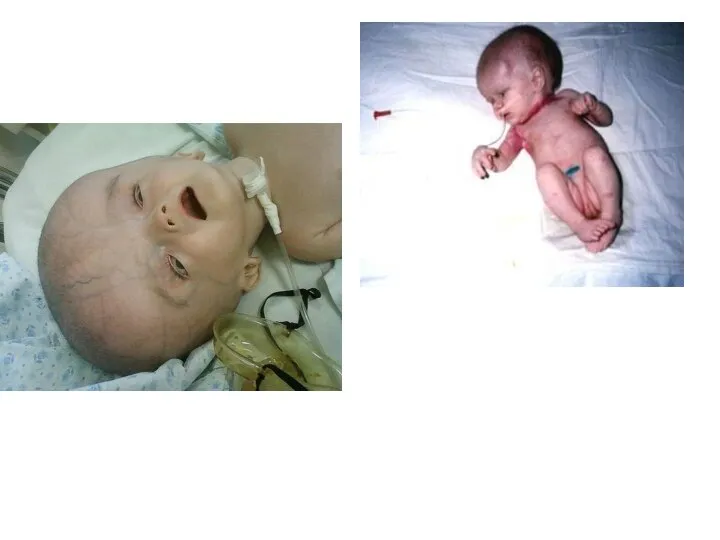
- 38. Герпесвирусная инфекция. Этиология и эпидемиология герпетической инфекции возбудитель – ДНК- содержащий вирус, семейство Herpesviridae, подсемейство α-
- 39. Герпесвирусная инфекция.
- 40. Токсоплазмоз Этиология и эпидемиология токсоплазмоза Возбудитель – Toxoplasma gondii Первичные и основные хозяева – кошки и
- 41. Классическая триада врожденного токсоплазмоза Хориоретинит Внутричерепные кальцификаты Гидроцефалия Хронический токсоплазмоз неопасен для плода, опасно инфицирование во
- 44. ИММУНОЛОГИЧЕСКАЯ НЕСОВМЕСТИМОСТЬ КРОВИ МАТЕРИ И ПЛОДА.
- 45. Изоиммунизация — одна из клинических форм иммунопатологии беременности, возникающая при условии несовместимости организмов матери и плода
- 46. Эпидемиология 95% всех клинически значимых случаев гемолитической болезни плода обусловлены несовместимостью именно по резус (Rh)- фактору,
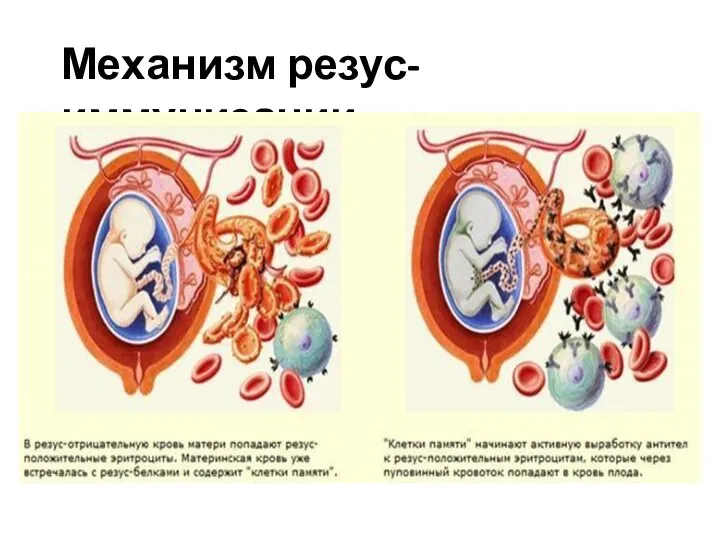
- 47. Механизм резус-иммунизации
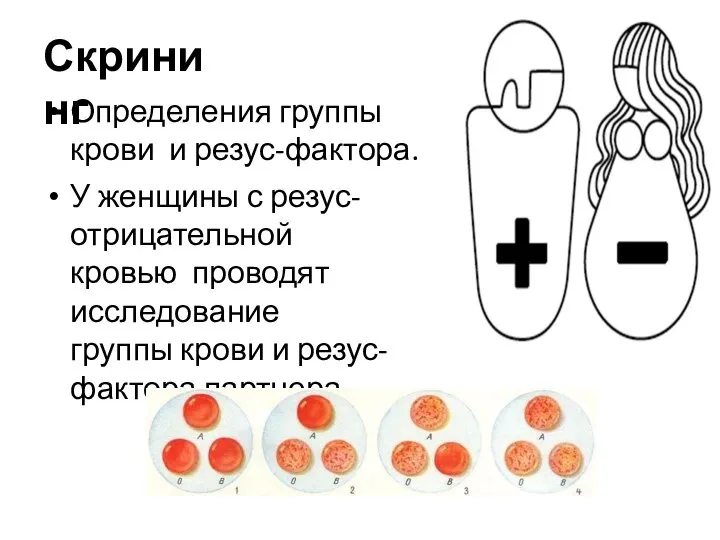
- 48. Скрининг Определения группы крови и резус-фактора. У женщины с резус- отрицательной кровью проводят исследование группы крови
- 49. Факторы риска иммунизации Самопроизвольный аборт Искусственный аборт Внематочная беременность Беременность доношенного срока до родоразрешения Роды (при
- 50. Оценка резус-иммунизации беременной Если мать и отец имеют резус-отрицательную кровь, нет необходимости в дальнейшем динамическом определении
- 51. Специальные методы исследования Прямая и непрямая пробы Кумбса с применением антиглобулиновой сыворотки. Резус-сенсибилизация определяется при титре
- 52. Ведение беременных Ведение неиммунизированных беременных Титр антител должен определяться ежемесячно. В случае обнаружения на любом сроке
- 53. Ведение резус-иммунизированных (сенсибилизированных) беременных Ультразвуковая диагностика Наиболее точно при УЗИ ставится диагноз отечной формы гемолитической болезни
- 54. При выраженной водянке плода отмечают: гидроперикард (один из ранних признаков); асцит и гидроторакс в сочетании с
- 55. На тяжесть гемолитической болезни плода указывают следующие ультразвуковые признаки: расширение вены пуповины (более 10 мм), в
- 57. Функциональное состояние плода у беременных с Rh- сенсибилизацией оценивают, используя кардиотокографию и биофизический профиль плода, начиная
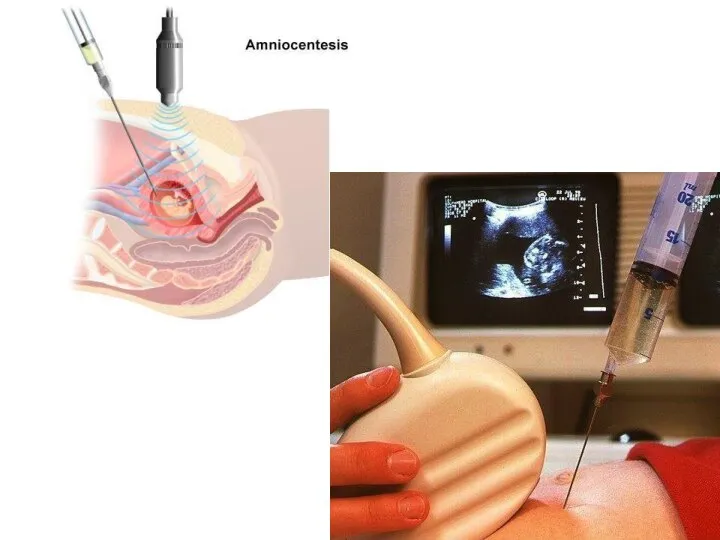
- 59. Показания к проведению амниоцентеза отягощенный акушерский анамнез (анте-, интра- или постнатальная гибель детей от тяжелых форм
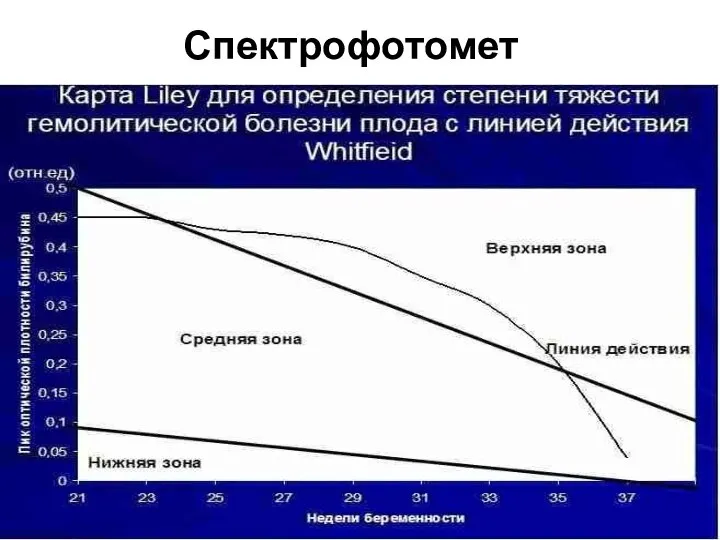
- 60. Спектрофотометрия
- 61. Выделяют 3 прогностические зоны (по шкале Лили). Зона I (нижняя). Плод не имеет повреждений, рождается с
- 62. Состояние плода и общий показатель оптической плотности околоплодных вод (ОПОВ) при длине волны 450 нм и
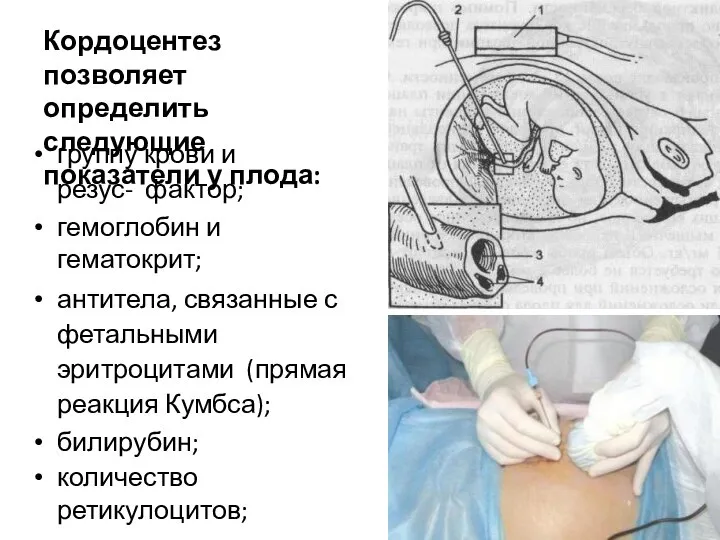
- 63. Кордоцентез позволяет определить следующие показатели у плода: группу крови и резус- фактор; гемоглобин и гематокрит; антитела,
- 64. Тактика ведения беременности в зависимости от полученных результатов обследования В сроке более 34 недель при наличии
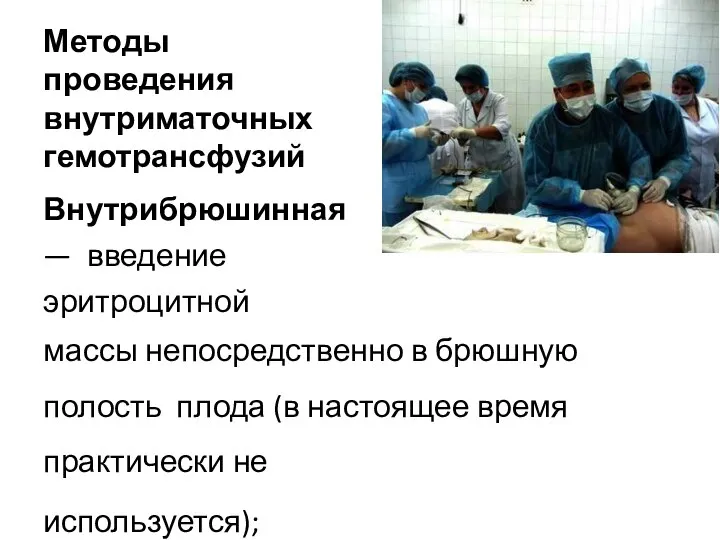
- 65. Методы проведения внутриматочных гемотрансфузий Внутрибрюшинная — введение эритроцитной массы непосредственно в брюшную полость плода (в настоящее
- 66. Требования к эритроцитной массе: группа крови 0, резус-отрицательная, тестированная и негативная на вирус гепатита В, С,
- 67. Внутрисосудистая гемотрансфузия обеспечивает: подавление продукции фетальных эритроцитов; пролонгирование беременности до более зрелого гестационного возраста плода и
- 68. Гемолитическая болезнь новорожденного. При отсутствии лечения гемолитической болезни плода после рождения ребенка развивается гемолитическая болезнь новорожденного,
- 69. Клинические признаки гемолитической болезни новорожденного
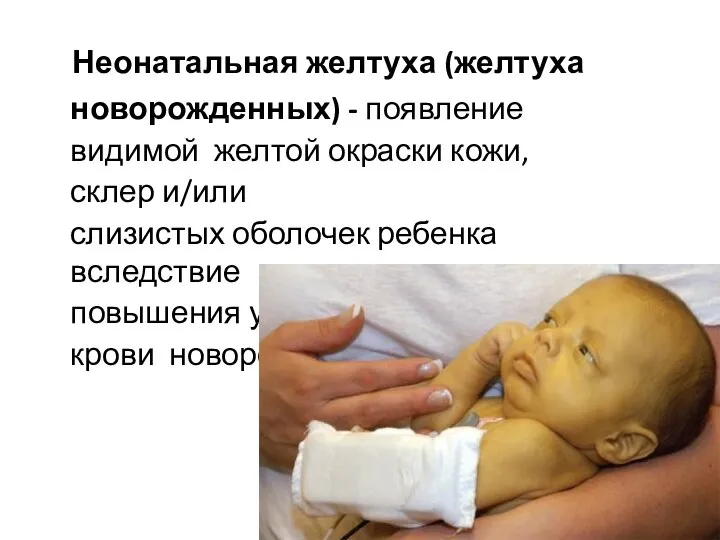
- 70. Неонатальная желтуха (желтуха новорожденных) - появление видимой желтой окраски кожи, склер и/или слизистых оболочек ребенка вследствие
- 71. Классификация желтухи новорожденного по времени появления: Ранняя желтуха, которая появляется до 36 часов жизни ребенка. Желтуха,
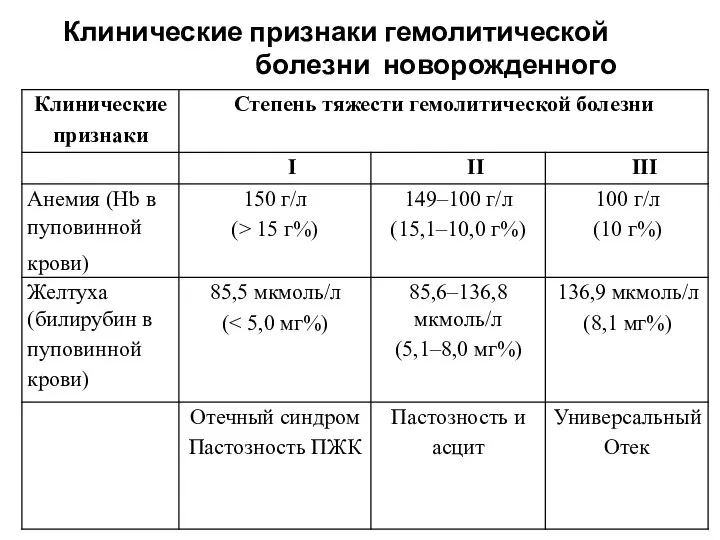
- 72. Критерии диагноза гемолитической болезни новорожденного: рождение ребенка с генерализованными отеками и анемией (гемоглобин появление желтушного окрашивания
- 73. Лечение гемолитической болезни новорожденного Основные цели терапии: предупреждение развития поражения ЦНС в результате токсического воздействия билирубина
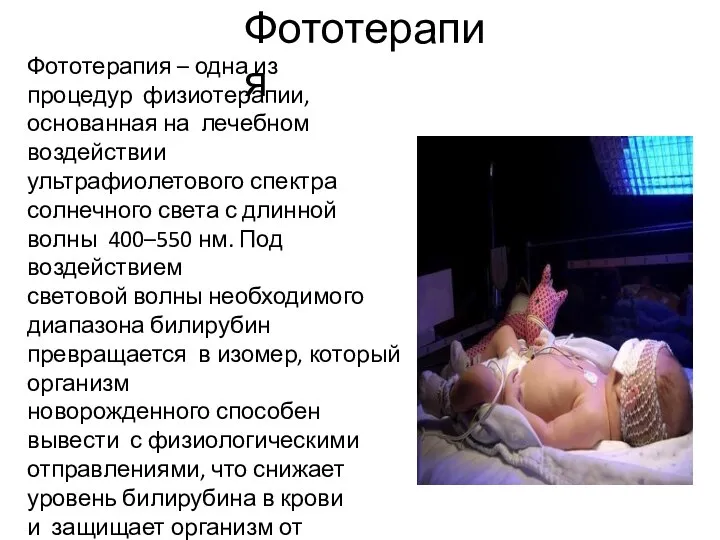
- 75. Фототерапия Фототерапия – одна из процедур физиотерапии, основанная на лечебном воздействии ультрафиолетового спектра солнечного света с
- 76. Показания к заменному переливанию крови у доношенных новорожденных с ГБН.
- 77. Требования к крови для заменного переливания: При наличии ГБН по Rh-несовместимости использовать одногруппную с ребенком кровь
- 78. Профилактика резус-иммунизации. В 28 гестации – профилактическое введение 300 мкг (1500 МЕ) анти-Rh0(D)-иммуноглобулина. Если профилактика во
- 79. Назначение анти-Rh0(D)-иммуноглобулина резус-отрицательным неиммунизированным женщинам во время беременности необходимо после процедур, сопровождающихся опасностью плодово-материнской трансфузии: искусственного
- 80. Необходимо увеличить дозу анти-Rh0(D)- иммуноглобулина при: кесаревом сечении; предлежании плаценты; преждевременной отслойке плаценты; ручном отделении плаценты
- 81. Профилактика может быть неэффективной в следующих ситуациях: введенная доза слишком мала и не соответствует объему плодово-
- 83. Скачать презентацию
























































 Паренхиматозные диспротеинозы: гиалиново-капельная, гидропическая, роговая. Паренхиматозные липидозы
Паренхиматозные диспротеинозы: гиалиново-капельная, гидропическая, роговая. Паренхиматозные липидозы Нарушения сократительной деятельности матки
Нарушения сократительной деятельности матки Педагогическое здоровье
Педагогическое здоровье Эхинококковая болезнь у детей
Эхинококковая болезнь у детей Повреждение клетки
Повреждение клетки Введение в медицинскую паразитологию
Введение в медицинскую паразитологию Патология крови
Патология крови Классификация туберкулеза. Эпидемиология туберкулеза
Классификация туберкулеза. Эпидемиология туберкулеза Анатомические особенности кисти
Анатомические особенности кисти Воспалительные заболевания органов малого таза
Воспалительные заболевания органов малого таза Аспириновая бронхиальная астма
Аспириновая бронхиальная астма Природа, механизмы и критерии старения
Природа, механизмы и критерии старения Выделение. Мочевыделительная система
Выделение. Мочевыделительная система Хранение товаров аптечного ассортимента 2021-2022 год
Хранение товаров аптечного ассортимента 2021-2022 год Нормальная рентгенанатомия легких
Нормальная рентгенанатомия легких кишечный шов
кишечный шов Новокузнецкий перинатальный центр. Преференции для молодых специалистов
Новокузнецкий перинатальный центр. Преференции для молодых специалистов Пародонтомы. Идиопатический (наследственный) фиброматоз десен
Пародонтомы. Идиопатический (наследственный) фиброматоз десен Regular normal
Regular normal Қан тамырлардың жарақаты
Қан тамырлардың жарақаты Философия и медицина. Врачи философы
Философия и медицина. Врачи философы Инфекционный эндокардит. Перикардит
Инфекционный эндокардит. Перикардит Гаргойлизм-остехондродистрофия. СТК-440
Гаргойлизм-остехондродистрофия. СТК-440 Викторина по пройденным темам. Медицина
Викторина по пройденным темам. Медицина Первичные иммунодефициты человека
Первичные иммунодефициты человека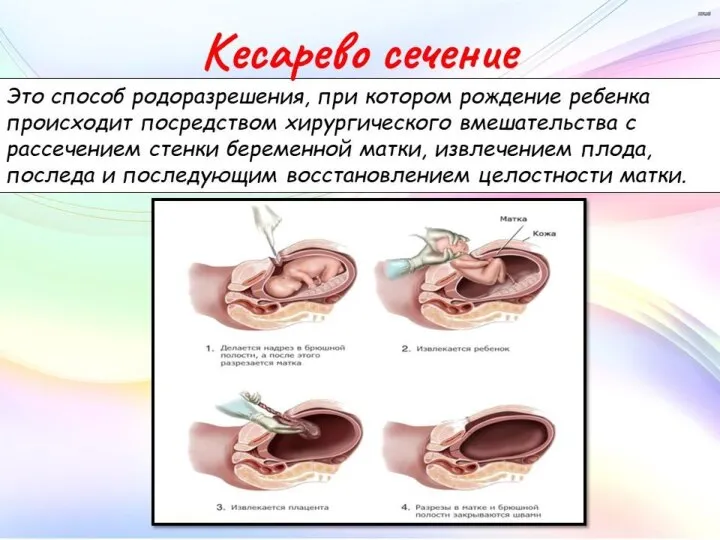 Кесарево сечение
Кесарево сечение Гнойные воспаления костей
Гнойные воспаления костей Введение. Развитие фармации Свердловской области. Лекция №1
Введение. Развитие фармации Свердловской области. Лекция №1